Скачать бесплатно Михайлович В.А., Мирошниченко А.Г. — Руководство для врачей скорой медицинской помощи. pdf
Название: Руководство для врачей скорой медицинской помощи.
Автор: Михайлович В.А., Мирошниченко А.Г.
Год издания: 2007
Размер: 34.81 МБ
Формат: pdf
Язык: Русский
Данное руководство рассматривает не только методы диагностики, оказание на догоспитальном этапе скорой медицинской помощи, интенсивную терапию пациентов при неотложных состояниях, основные принципы стационарного лечения таких больных, но и вопросы структуры и организации работы службы скорой медицинской помощи, юридические и этические аспекты работы доктора. В 4-е издание руководства для врачей скорой медицинской помощи включены основные вопросы неотложной педиатрии.

Также рекомендуем скачать
Название: Неотложные состояния в неврологии.
Автор: Стаховская Л.В.
Год издания: 2021
Размер: 22.27 МБ
Формат: pdf
Язык: Русский
Описание: Книга «Неотложные состояния в неврологии» на современном уровне рассматривает такие важные вопросы в неотложной неврологии, как обследование пациента при потере сознания, неотложные синдромы в невроло… Скачать книгу бесплатно
Название: Экстренные ситуации в клинической практике
Автор: Фриммель М.
Год издания: 2018
Размер: 80.66 МБ
Формат: pdf
Язык: Русский
Описание: Учебное руководство «Экстренные ситуации в клинической практике» под ред., Марселя Фриммеля рассматривает принципы диагностики и и лечения неотложных состояний, возникающих в повседневной практике пра… Скачать книгу бесплатно
Название: Неотложная эндокринология.
Автор: Мкртумян А.М., Нелаева А.А.
Год издания: 2019
Размер: 1.63 МБ
Формат: pdf
Язык: Русский
Описание: Книга «Неотложная эндокринология» — руководство для практикующего врача, где отражены актуальность темы неотложных состояний в эндокринологии, в книге детально даны алгоритмы лечения пациентов в жизне… Скачать книгу бесплатно
Название: Тяжелая сочетанная травма
Автор: Тулупов А.Н.
Год издания: 2015
Размер: 5.29 МБ
Формат: pdf
Язык: Русский
Описание: Представленная монография «Тяжелая сочетанная травма» под ред., Тулупова А.Н., рассматривает современные и актуальные вопросы травматизма различной степени тяжести в мирное и военное время. В книге оп… Скачать книгу бесплатно
Название: Неотложная кардиология.
Автор: Огурцов П.П., Дворников В.Е.
Год издания: 2016
Размер: 3.42 МБ
Формат: pdf
Язык: Русский
Описание: Учебное пособие «Неотложная кардиология» под редакцией П.П. Огурцова детально рассматривает неотложные состояния в кардиологии и алгоритмы неотложной помощи кардиологического профиля. В книге охаракт… Скачать книгу бесплатно
Название: Неотложная педиатрия. Национальное руководство
Автор: Блохин Б.М.
Год издания: 2017
Размер: 14.55 МБ
Формат: pdf
Язык: Русский
Описание: Национальное руководство «Неотложная педиатрия» под редакцией Блохина Б.М. рассматривает широкий спектр актуальных проблем экстренной и неотложной педиатрии, аргументируя актуальность данной тематики … Скачать книгу бесплатно
Название: Неотложные состояния у детей. Справочник
Автор: Вельтищев Ю.Е., Шаробаро В.Е.
Год издания: 2011
Размер: 20.01 МБ
Формат: pdf
Язык: Русский
Описание: В практическом пособии «Неотложные состояния у детей» под ред., Вельтищева Ю.Е., и соавт., рассматриваются вопросы основных синдромов и симптомов развития неотложных состояний в педиатрии. Освещены во… Скачать книгу бесплатно
Название: Скорая медицинская помощь пострадавшим в дорожно-транспортных происшествиях
Автор: Багненко С.Ф., Стожаров В.В., Мирошниченко А.Г.
Год издания: 2007
Размер: 11.48 МБ
Формат: djvu
Язык: Русский
Описание: Учебное руководство «Скорая медицинская помощь пострадавшим в дорожно-транспортных происшествиях» под ред., Багненко С.Ф., и соавт., рассматривает многогранные аспекты дорожно-транспортного травматизм… Скачать книгу бесплатно
Название: Экстренная помощь при шокогенной травме и острой кровопотере на догоспитальном этапе
Автор: Лапшин В.Н., Михайлов Ю.М.
Год издания: 2017
Размер: 26.34 МБ
Формат: pdf
Язык: Русский
Описание: Практическое пособие «Экстренная помощь при шокогенной травме и острой кровопотере на догоспитальном этапе» под ред., Лапшина В.Н., и соавт., рассматривает принципы оказания неотложной, экстренной мед… Скачать книгу бесплатно
Название: Медицина чрезвычайных ситуаций. Хирургия катастроф.
Автор: Кавалерский Г.М., Гаркави А.В.
Год издания: 2015
Размер: 3.23 МБ
Формат: pdf
Язык: Русский
Описание: Учебник «Медицина чрезвычайных ситуаций. Хирургия катастроф» рассматривает актуальные вопросы оказания экстренной медпомощи при катастрофах и ЧС, где отражены виды и характер катастроф и чрезвычайных … Скачать книгу бесплатно
РУКОВОДСТВО для врачей скорой медицинской помощи 4-е издание под редакцией В.А. Михайловича А.Г. Мирошниченко
РУКОВОДСТВО для ВРАЧЕЙ СКОРОЙ МЕДИЦИНСКОЙ помощи 4-е издание, переработанное и дополненное Под редакцией заслуженного деятеля науки России профессора В.А. Михайловича и заслуженного врача России профессора А. Г. Мирошниченко Рекомендуется Учебно-методическим объединением по медицинскому и фармацевтическому образованию вузов России в качестве учебного пособия для системы послевузовского профессионального образования врачей Санкт-Петербург Издательский дом СПбМАПО 2007
УДК 616-036.11-083.98 + 614.88 ББК 53.5 Р 85 Р85 Руководство для врачей скорой медицинской помощи. Под ред. В.А.Михайловича, А.Г.Мирошниченко.— 4-е изд., перераб. и доп.— СПб.: Издательский дом СПбМАПО, 2007.— 808 с.: ил. ISBN 978-5-98037-108-1 В руководстве освещены вопросы структуры и организации работы службы скорой медицинской помощи, принципы оснащения и эксплуатации машин скорой помощи. Изложены основные методы диагностики, оказания медицинской помощи и интенсивной терапии на догоспитальном этапе боль¬ ным с различными неотложными состояниями, а также принципы их лечения в стационаре, рассмотре¬ ны вопросы юридической и этической ответственности врача. Четвертое издание (3-е вышло в 2001 г.) существенно переработано, в него включены избранные разделы неотложной педиатрии. Для врачей скорой медицинской помощи и врачей других специальностей. Все права защищены. Никакая часть этой книги не может быть воспроизведена в любой форме или любыми средствами, электронными или механическими, включая фотографирование, магнитную за¬ пись или иные средства копирования или сохранения информации, без письменного разрешения изда¬ тельства. Рецензенты: член-корреспондент РАМН профессор С.Ф.Багненко, директор Санкт-Петер¬ бургского НИИ скорой помощи им. И.И.Джанелидзе, доктор медицинских наук профессор Ю.С.Полушин, начальник кафедры ане¬ стезиологии и реаниматологии Российской военно-медицинской академии, глав¬ ный анестезиолог-реаниматолог Министерства обороны Российской Федерации. ISBN 978-5-98037-108-1 ББК 53.5 © Издательство «Медицина», 1986 г. © Издательство «Медицина», Москва 1989 г., с изменениями. © Коллектив авторов, 2001 г., с изменениями. © «Невский диалект», оформление 2001 г. © Коллектив авторов, 2007 г., с изменениями. © Издательский дом СПбМАПО, оформление 2007 г.
Тридцатилетию специальности «врач скорой помощи» и двадцатипятилетию первой в России кафедры скорой помощи — неотложной медицины, организованной в Ленинградском институте усовершенствования врачей Санкт-Петербургской медицинской академии последипломного образования посвящается
Авторы О.М. Аронович профессор В.В. Афанасьев профессор Л.И. Балашевич канд. мед. наук А.Б. Бичун засл. врач РФ профессор В.Л. Ваневский И.Г. Ваулин профессор Б.С. Виленский канд. мед. наук С.Л. Гуло профессор Н.Н. Гурин Е.Г. Железное засл. деятель науки РФ профессор А.П. Зильбер доцент Г.А. Зрячих М.Д. Иванеев канд. мед. наук О. Г. Изотова доцент М.Л. Ионин засл. врач РФ профессор М.А. Кацадзе доцент С.АКлиманцев чл.-корр. РАМН з. д. н. РФ профессор В.А. Козлов доцент Г.Л. Котомина чл.-корр. РАМН з. д. н. РФ профессор А.А. Ланцов канд. мед. наук И.Ю. Лукьянова засл. врач РФ профессор С.Ф. Малахов профессор В.Е. Марусанов засл. врач РФ профессор А. Г. Мирошниченко засл. деятель науки РФ профессор В.А. Михайлович засл. врач РФ профессор В.А. Неверов Д.И. Невский доцент Е.В. Паршин чл.-корр. РАМН з. д. н. РФ профессор Л.В. Поташов засл. деятель науки РФ профессор А. Г. Рахманова засл. деятель науки РФ профессор М.А.Репина профессор В.В. Руксин профессор В.М. Седов засл. врач РФ, канд. мед. наук Н.И. Случек засл. работник ВШ РФ профессор О.Л. Тиктинский канд. мед. наук А.З. Ханин доцент В.М. Шайтор доцент В.И. Шальнев засл. деятель науки РФ профессор Ю.Б. Шапот
Оглавление Список сокращений 9 Введение И Раздел I. Организация службы скорой медицинской помощи Глава 1. Организация службы скорой медицинской помощи. Мирошниченко А.Г. 16 Глава 2. Этическая и юридическая ответственность врача скорой медицинской помощи. Зильбер А. П. 40 Глава 3. Основные технические требования к автомобилям скорой медицинской помощи и их оснащению медицинским оборудованием. Ваулин И.Г., Железное Е.Г., Невский Д.И. 62 Раздел II. Общие вопросы реаниматологии и интенсивной терапии Глава 4. Общие принципы интенсивной терапии терминальных состояний. Михайлович В. А 85 Глава 5. Внезапная остановка сердца и методы восстановления сердечной деятельности (внезапная смерть). Михайлович В. А 93 Глава 6. Острая дыхательная недостаточность. Михайлович В. А., Ваневский В. JI. 110 Глава 7. Шок. Михайлович В. А 127 Глава 8. Отек легких. Михайлович В. А 142 Глава 9. Нарушения гемостаза и гемокоагуляции. Марусанов В.Е., Котомина ГЛ., Ханин АЗ 151 Глава 10. Реанимация и интенсивная терапия при некоторых экстремальных состояниях. МарусановВ.Е. 165 Глава 11. Острая почечная недостаточность. Михайлович В. А., Гуло С. Л. 177 Глава 12. Острая печеночная недостаточность. Марусанов В. Е. 185 Раздел III. Неотложная хирургия Глава 13. Общая характеристика травматических повреждений. Особенности оказания первой медицинской помощи при множественной и сочетанной травме. КацадзеМА., Мирошниченко А.Г. 195 Глава 14. Повреждения опорно-двигательного аппарата. Неверов В. А 199
6 Оглавление Глава 15. Раны. КацадзеМЛ 215 Глава 16. Повреждения груди. Кацадзе М. А., Шапот Ю. Б 227 Глава 17. Повреждения живота. Гурин Н. Н. 238 Глава 18. Термические поражения. Малахов С.Ф 244 Глава 19. Острый аппендицит. Кацадзе М. А 255 Глава 20. Острый холецистит. Зрячих Г. А 262 Глава 21. Острый панкреатит. Кацадзе МЛ 267 Глава 22. Острый перитонит. Мирошниченко А.Г., Изотова О.Г. 274 Глава 23. Ущемленные грыжи. Кацадзе МЛ 283 Глава 24. Острая кишечная непроходимость. Кацадзе МЛ., Мирошниченко А.Г. 288 Глава 25. Прободная язва и двенадцатиперстной кишки. Мирошниченко А.Г. 297 Глава 26. Острые желудочно-кишечные кровотечения. Кацадзе МЛ 302 Глава 27. Острые и хронические нарушения висцерального кровообращения. ПоташовЛВ., Седое В.М. 306 Глава 28. Острая непроходимость магистральных артерий конечностей. Кацадзе М. А 318 Глава 29. Острые заболевания и повреждения органа зрения. Балашевич Л.И. 326 Глава 30. Неотложная оториноларингология. Ланцов АЛ 338 Глава 31. Неотложные состояния в урологии. Тиктинский О. Л. 356 Глава 32. Неотложные состояния при воспалительных заболеваниях и травмах челюстно-лицевой области. Козлов ВЛ 379 Раздел IV. Неотложные состояния при внутренних болезнях Глава 33. Стенокардия. Руксин В.В 397 Глава 34. Инфаркт миокарда. Руксин В.В 409 Глава 35. Острые нарушения сердечного ритма. Шальнее В.И. 432 Глава 36. Острая сердечная недостаточность. Руксин В.В 455 Глава 37. Неотложные состояния при артериальной гипертензии. Руксин В.В.... 468 Глава 38. Тромбоэмболия легочной артерии. Шальнее В.И. 479 Глава 39. Обмороки (кратковременная потеря сознания, синкопе). Шальнее В.И. 488 Глава 40. Острая пневмония. Марусанов В.Е., Лукьянова И.Ю 491 Глава 41. Острые аллергические реакции. Михайлович В Л 497 Глава 42. Бронхиальная астма. Астматический статус. Михайлович ВЛ 505 Глава 43. Неотложные состояния в эндокринологии. Ионин МЛ. 514
Оглавление 7 Глава 44. Неотложные состояния при инфекционных заболеваниях Рахманова А.Г. 529 Раздел V. Неотложная акушерско-гинекологическая помощь Глава 45. Акушерское пособие на догоспитальном этапе. Репина МЛ 555 Глава 46. Акушерские кровотечения. Репина МЛ 569 Глава 47. Гестоз. Репина МЛ 579 Глава 48. Кровотечения в гинекологической практике. Репина МЛ 585 Глава 49. Острый живот в гинекологии. Репина МЛ 592 Раздел VI. Неотложные неврологические и психиатрические состояния Глава 50. Неотложные состояния при поражениях нервной системы. Виленский Б. С., Случек Н.И. 602 Глава 51. Острые сосудистые заболевания головного мозга. Виленский Б. С., Случек Н.И. 624 Глава 52. Инфекционные заболевания нервной системы. Виленский Б. С., Случек Н.И. 647 Глава 53. Эпилептический статус и другие судорожные состояния. Виленский Б. С., Случек Н.И. 658 Глава 54. Черепно-мозговая травма. МихайловичВ. А 664 Глава 55. Повреждения позвоночника и спинного мозга. МарусановВ.Е. 675 Глава 56. Острые психические расстройства. Аронович О.М. 685 Раздел VII. Острые отравления Глава 57. Обследование больных при острых отравлениях. Афанасьев В.В.f Климанцев Си4 698 Глава 58. Основные синдромы, возникающие при отравлениях. Афанасьев В.В.у Климанцев С Л 706 Глава 59. Оказание помощи при наиболее часто встречающихся острых отравлениях. Афанасьев В.В., Климанцев С Л 718 Раздел VIII. Избранные главы неотложной педиатрии. Глава 60. Диагностика неотложных состояний у детей на догоспитальном этапе. В.М. Шайтор 734 Глава 61. Сердечно-легочная реанимация у детей. Иванеев МД., Паршин Е.В 739 Глава 62. Травматический шок. Особенности тактики оказания помощи детям на догоспитальном этапе. Бичун А.Б 754 Глава 63. Лихорадка у детей. Шайтор В.М. 760
8 Оглавление Глава 64. Острая обструкция дыхательных путей В.МШайтор,А.Б.Бтун 766 Глава 65. Судорожный синдром у детей. ШайторВ.М. 780 Глава 66. Острые отравления у детей. БичунА.Б 785 Предметный указатель 791
Список сокращений АС — переменный ток (alternating current) CLC — синдром Клерка-Леви-Кристеско DC — постоянный ток (direct current) РаС02 — напряжение диоксида углерода в артериальной крови Ра02 — напряжение кислорода в артериальной крови ТНАМ — трис-амин WPW — синдром Вольффа-Паркинсона-Уайта АВ — атриовентрикулярный АД — артериальное давление АДГ — антидиуретический гормон АКК — е-аминокапроновая кислота АКТГ — адренокортикотропный гормон АМК — азот мочевины крови АПФ — ангиотензинпревращающий фермент АсАТ — аспартатаминотрансфераза АТФ — аденозинтрифосфат АЧТВ — активированное частичное тромбопластиновое время БАВ — биологически активные вещества ВОЗ — Всемирная организация здравоохранения ВОП — врач общей практики век — время свертывания крови ГБО — гипербарическая оксигенация ГК — Гражданский кодекс РФ ГЛПС — геморрагическая лихорадка с почечным синдромом ГТК — гипотиреоидная кома две — диссеминированное внутрисосудистое свертывание ДЗЛА — давление заклинивания в легочной артерии ДНГК — диабетическая некетонемическая гиперосмолярная кома ДОКСА — дезоксикортикостерона ацетат ДТП — дорожно-транспортное происшествие ЖТ — желудочковая тахикардия зм — задержка мочи ИБС — ишемическая болезнь сердца ИВЛ — искусственная вентиляция легких ИИ — ишемический инсульт итп — индекс тяжести поражения КЗоТ — Кодекс законов о труде код — коллоидно-осмотическое давление кос — кислотно-основное состояние КТ — компьютерная томография КФК — креатинфосфокиназа ЛАШ — лекарственный анафилактический шок ЛСД-25 — диэтиламид лизергиновой кислоты МАО — моноаминоксидаза MAC — синдром Морганьи-Адамса-Стокса М3 РФ — Министерство здравоохранения РФ (Минздрав России) МОВ — минутный объем вентиляции МРТ — магнитно-резонансная томография МЧС — Министерство по чрезвычайным ситуациям
10 Список сокращений НПВС — нестероидные противовоспалительные средства О АН — острая артериальная непроходимость ОВДП — острая воспалительная демиелинизирующая полирадикулоневропатия ОДН — острая дыхательная недостаточность ОЗМ — острая задержка мочи 0303 — Основы законодательства РФ об охране здоровья граждан ОКН — острая кишечная непроходимость 17-ОКС — 17-оксикортикостероиды О Н М К — острое нарушение мозгового кровообращения ОПеН — острая печеночная недостаточность ОПН — острая почечная недостаточность ОПС — общее периферическое сопротивление О ЦК — объем циркулирующей крови ПДКВ — положительное давление в конце выдоха ПЖТ — пароксизмальная желудочковая тахикардия П Н М К — преходящее нарушение мозгового кровообращения ПТ — пароксизмальная тахикардия ПЭТ — позитронно-эмиссионная томография PACK — регуляция агрегатного состояния крови РДСВ — респираторный дистресс-синдром взрослых РЭС — ретикуло-эндотелиальная система СА — синоатриальный С К — стрептокиназа СЛР — сердечно-легочная реанимация СМЖ — спинномозговая жидкость СМП — скорая медицинская помощь СОЛП — синдром острого легочного повреждения (шоковое легкое, РДСВ) СОЭ — скорость оседания эритроцитов СПИД — синдром приобретенного иммунодефицита СССУ — синдром слабости синусового узла Т3 — трийодтиронин Т4 — тироксин ТИА — транзиторная ишемическая атака ТК — тиреотоксический криз ТП — трепетание предсердий ТТГ — тиреотропный гормон ТЭЛА — тромбоэмболия легочной артерии УК — Уголовный кодекс РФ У О — ударный объем ФОС — фосфорорганическое соединение ФП — фибрилляция предсердий цАМФ — циклический аденозинмонофосфат ЦВД — центральное венозное давление ЦНС — центральная нервная система ЦРБ — центральная районная больница ЧЛО — челюстно-лицевая область ЧМТ — черепно-мозговая травма ЧСЖ — частота сокращений желудочков ЧСС — частота сердечных сокращений ЭИТ — электроимпульсная терапия ЭКГ — электрокардиограмма (электрокардиография) ЭКС — электрокардиостимуляция ЭЭГ — электроэнцефалограмма (электроэнцефалография)
Ввеление Скорая медицинская помощь в нашей стране сложилась как система медицинской помощи при угрожающих здоровью и жизни состояниях — несчастных случаях и внезапных острых заболеваниях. Сегодня это мощная единая система, располага¬ ющая разветвленной сетью станций и больниц скорой помощи, санитарной авиа¬ цией и научно-исследовательскими институтами. Начало же развития первой помощи относится к эпохе раннего средневековья — IV веку, когда на дорогах, ведущих в Иерусалим, были организованы так назы¬ ваемые странноприимные дома для оказания помощи многочисленным путникам. В1092 году в Англии был учрежден орден иоаннитов, в задачи которого входи¬ ли обслуживание больных в госпитале в Иерусалиме и оказание первой помощи путникам на дорогах. В начале XV века, в 1417 году, в Голландии была организо¬ вана служба для оказания помощи тонущим на каналах, буквально перерезающих эту страну вдоль и поперек. Первая станция скорой помощи была создана в Вене в 1881 году. Поводом для этого послужил пожар в Большом театре, во время которого было очень много пострадавших, оставшихся без какой-либо помощи. По инициативе врача Яросла¬ ва Мунди вскоре была организована станция скорой помощи. В соответствии с проектом Я. Мунди в задачи этого учреждения входили оказание первой помощи пострадавшим и транспортирование их либо в лечебное учреждение, либо домой. Эта станция скорой помощи не имела своего штатного состава. Она существовала на благотворительных началах и пользовалась помощью добровольцев — врачей и студентов-медиков. В России идея организации скорой медицинской помощи возникла гораздо рань¬ ше, чем в Европе. Принадлежала она жившему в Петербурге доктору медицины Г. Л. Аттенгоферу, который еще в 1818 году вошел с ходатайством к городским влас¬ тям с документом, названным им «Проект заведению в Санкт-Петербурге для спа¬ сения обмирающих скоропостижно или подвергнувших свою жизнь опасности». К сожалению, этот проект осуществлен не был. Следующий этап попыток организовать скорую помощь связан с именем извест¬ ного русского врача и гуманиста Ф. П. Гааза В 1826 году Ф. П. Гааз пытался ввести должность «особого врача для наблюдения за организацией попечения о внезапно забо¬ левших, нуждающихся в немедленной помощи». Однако его просьба была отклонена — как «излишняя и бесполезная». Только в 1844 году Ф. П. Гаазу удалось открыть в Москве «полицейскую больницу для бесприютных». В ее задачу входило оказание по¬ мощи при «внезапных случаях для пользования и начального подания бесплатной помо¬ щи». Это еще не была скорая помощь, так как больница не располагала транспортом и в ней оказывали помощь только тем, кого доставляли в больницу. Первые три станции скорой помощи в России открылись в 1898 году в Моск¬ ве. На каждой станции были конная карета, перевязочный материал, носилки, некоторые инструменты и лекарственные средства. Годом позже — в 1899 году — пять таких станций были открыты в Петербурге. Задача этих станций заключа¬
12 Введение лась в оказании первой помощи при внезапных заболеваниях и несчастных случа¬ ях в общественных местах, а также в транспортировании больных в лечебное учреждение. Известно, что передовые врачи того времени, прекрасно понимая необходи¬ мость и значение скорой помощи, уделяли много времени и сил ее организации, развитию и популяризации. В 1889 году К. К. Рейер открыл курсы, предназначенные главным образом для обучения полицейских правилам оказания первой помощи. В 1896 году Н. А. Вельяминов разработал проект «Организации подания первой помощи в Санкт-Петербурге». А в 1908 году в Москве по инициативе известного хирурга П. И. Дьяконова было организовано Общество скорой помощи. Много внимания уделяли развитию скорой помощи в Петербурге известные хирурги Г.И. Турнер и И. И. Греков. Г. И. Турнер был первым заведующим городской стан¬ цией скорой помощи, а И. И. Греков — первым руководителем центральной стан¬ ции скорой помощи. В начале XX века станции скорой помощи были открыты еще в семи городах России. Все они обслуживались санитарами. Только в 1912 году в Петербурге 50 врачей согласились на добровольных началах участвовать в работе станций ско¬ рой помощи. До 1912 года при оказании скорой помощи использовался исключи¬ тельно конный транспорт. Только во втором десятилетии века появились первые санитарные автомобили. В 20-30-е годы прошлого столетия служба скорой помощи получила дальней¬ шее мощное развитие. В1928 году был создан Московский НИИ скорой помощи им. Н. В. Склифосов- ского, а в 1932 году — Ленинградский НИИ скорой помощи, которому позднее было присвоено имя его организатора — выдающегося отечественного хирурга И. И. Джанелидзе. Эти институты стали центрами организации и развития службы ско¬ рой помощи. Мощным скачком в развитии службы скорой помощи стало создание специали¬ зированных бригад. Первая специализированная бригада скорой помощи — психи¬ атрическая — была организована в 1928 году в Москве, а в 1931 году — в Ленингра¬ де. Однако широкое распространение такие бригады получили только в конце 50-х — начале 60-х годов. Так, в 1957-1958 годах в Ленинграде была создана специализи¬ рованная бригада скорой помощи для оказания помощи больным с тяжелой трав¬ мой и шоком. Опыт противошоковых специализированных бригад позволил в Москве, Ленинграде, а потом и в других городах организовать специализирован¬ ные кардиологические, токсикологические, педиатрические бригады. Благодаря этому специализированная скорая медицинская помощь смогла значительно при¬ близиться к тяжелобольным и пострадавшим, что значительно улучшило резуль¬ таты лечения. В 70-80-х годах стали организовывать бригады интенсивной терапии, предназ¬ наченные для оказания высококвалифицированной экстренной помощи различ¬ ным категориям тяжелобольных и пострадавших. Необходимость создания таких бригад была обусловлена относительно невысоким процентом профильности вы¬ зовов специализированных бригад — ситуацией, когда специализированные бри¬ гады используются без учета их возможностей.
Введение 13 В последние годы в некоторых регионах стала появляться отчетливая тенден¬ ция к переводу значительной части службы скорой помощи на фельдшерский и даже на парамедицинский уровень. Неотложная помощь — вершина врачебного искусства, в основе которого нахо¬ дятся фундаментальные знания из различных областей медицины, объединенные практическим опытом. Врач скорой помощи должен быть разносторонним специ¬ алистом. Ему необходимы знания по неотложной терапии, хирургии, травматоло¬ гии, гинекологии, педиатрии. Он должен знать основы токсикологии, уметь при¬ нять роды. Многие критические состояния связаны с первичным или опосредованным наруше¬ нием функций нервной системы, нередко с утратой сознания. Примером тому является кома при острых заболеваниях и травмах нервной системы, а также при заболеваниях внутренних органов и экзогенных интоксикациях. В оценке глубины и характера рас¬ стройств мозговых функций, в дифференциальной диагностике и действенных мерах по лечению этих состояний существенная роль отводится невропатологу. Между тем, в большинстве случаев неотложную неврологическую помощь осуществляет врач линей¬ ной бригады скорой помощи, первым оказавшийся на месте происшествия. Вот почему он должен владеть основными приемами неврологического исследования, а также мето¬ дами оказания помощи больным этой категории. Врач скорой помощи должен владеть электрокардиографическим методом ди¬ агностики и уметь оказывать помощь при очень, к сожалению, распространенных сегодня сердечных заболеваниях. И, конечно, он должен в совершенстве владеть методами и приемами реанимации и интенсивной терапии. Все это требует постоянной работы над собой, постоянного повышения квали¬ фикации. Однако улучшение работы службы скорой помощи, повышение квали¬ фикации врачей этого чрезвычайно важного звена здравоохранения невозможно без наличия литературы, которая служила бы руководством и справочным мате¬ риалом в повседневной работе специалистов данного раздела медицины. Несмотря на обилие вышедших в последние годы книг, в которых излагаются различные аспекты неотложной медицины, специальные издания, посвященные работе врача скорой помощи, пока еще являются редкостью. Впервые «Руководство для врачей скорой помощи» вышло двумя изданиями в 1986 и в 1989-1990 годах. Оно было напечатано тиражом более 300 тыс. экземпля¬ ров, быстро разошлось, получило одобрение читателей и в настоящее время стало библиографической редкостью. Между тем спрос на эту книгу до сих пор весьма велик — ею постоянно интересуются врачи разных специальностей во многих го¬ родах России. Однако до самого последнего времени в силу экономических и ряда других обстоятельств наши попытки осуществить следующий выпуск «Руковод¬ ства...» претерпевали неудачу. В 2001 году мы получили возможность представить заинтересованному чита¬ телю третье издание «Руководства для врачей скорой медицинской помощи». Оно подверглось существенной переработке в соответствии с изменениями представ¬ лений о природе развития неотложных состояний и их лечения, которые произош¬ ли за минувшие 10 лет. Однако, за прошедшие со времени выхода в свет этого издания годы проблемы организации, а также вопросы тактики оказания помощи на догоспитальном эта¬
14 Введение пе претерпели ряд изменений. Соответственно в настоящем издании некоторые гла¬ вы были переработаны и в связи с многочисленными пожеланиями в книгу вклю¬ чен раздел «избранные вопросы неотложной педиатрии». В ней вы найдете мето¬ дические рекомендации по оказанию скорой помощи, одобренные коллегией Мини¬ стерства здравоохранения и рекомендованные для использования во всех регионах России. Книга снабжена предметным указателем, что значительно облегчает ее исполь¬ зование. «Руководство...» написано специалистами, работающими в Санкт-Петербургс¬ кой медицинской академии последипломного образования и других медицинских учреждениях, которых объединяет многолетнее сотрудничество с Санкт-Петербур¬ гской службой скорой помощи. Их богатый опыт нашел отражение в этой книге. Авторы надеются, что настоящее руководство будет полезно как врачам скорой помощи, так и другим специалистам, связанным с оказанием неотложной помощи, и с благодарностью примут замечания и пожелания по его дальнейшему совершен¬ ствованию. В. А. Михайлович А. Г. Мирошниченко
Раздел I Организация службы скорой медицинской помощи
Глава 1 Организация службы скорой медицинской помощи Мирошниченко А.Г. Общие положения Организация и структура службы скорой медицинской помощи в нашей стране в значительной мере определяются общим уровнем развития здравоохранения и в то же время неразрывно связаны с его реформированием. Служба скорой медицин¬ ской помощи на современном этапе развития общества является социально значи¬ мым видом медицинской помощи. Гражданам Российской Федерации эта помощь оказывается бесплатно в рамках программы государственных гарантий. Государ¬ ственное регулирование отношений, возникающих в сфере оказания скорой меди¬ цинской помощи, осуществляется путем лицензирования деятельности учрежде¬ ний службы скорой медицинской помощи и больниц скорой медицинской помощи, а также путем подготовки, систематического повышения квалификации, аттеста¬ ции и сертификации специалистов, работающих в этих учреждениях.. Гарантированный объем и качество бесплатной экстренной медицинской по¬ мощи должны регламентироваться стандартами оказания скорой медицинской помощи, соответствующими им стандартами оснащения, лекарственного обеспе¬ чения, образовательными стандартами подготовки персонала. Государственное регулирование отношений, возникающих в сфере оказания скорой медицинской помощи, осуществляется федеральными органами исполни¬ тельной власти и органами исполнительной власти субъектов РФ в сфере здраво¬ охранения, в компетенцию которых входит осуществление государственного кон¬ троля объема, качества, оперативности, безопасности и доступности оказания ско¬ рой и неотложной медицинской помощи. Это регулирование осуществляется путем лицензирования и сертификации. Сертификация и лицензирование - это процессы, определяющие возможность выполнения врачом (медицинским учреждением) самостоятельной работы. Лицензирование - это выдача государственного разрешения медицинским учреждениям (врачам) на осуществление ими определенных видов деятельности. Лицензия - документ государственного образца, выдаваемый лицензионными комиссиями, создаваемыми органами государственного управления субъекта Рос¬ сийской Федерации и разрешающий специалисту (имеющему сертификат) с уче¬ том его образования, полученной специальности и квалификации, последиплом-
Глава 1. Организация службы скорой медицинской помощи 17 ной подготовки, а также действующих положений о специалистах осуществлять определенные виды профессиональной (медицинской или фармацевтической) де¬ ятельности на конкретных должностях. Выдача лицензий учреждению осуществляется на основании проверок, прово¬ димых по заданию лицензионных комиссий по специальным программам. Это должно гарантировать высокий уровень медицинской помощи врачами лицензи¬ рованных лечебных заведений. Орган, выдавший лицензию на осуществление скорой и неотложной медицин¬ ской помощи, осуществляет контроль за соблюдением требований к осуществле¬ нию этой деятельности в соответствии с законодательством РФ о лицензирова¬ нии. Лицензированию подлежат: экстренная медицинская помощь на догоспиталь¬ ном этапе выездными врачебными (линейными и специализированными), а так¬ же фельдшерскими бригадами скорой медицинской помощи; транспортировка больных, пострадавших и рожениц санитарным транспортом. Порядок лицензирования службы скорой и неотложной медицинской помощи и обязательные требования к службе скорой и неотложной медицинской помощи устанавливаются Правительством РФ. Основы законодательства Российской Федерации об охране здоровья граждан определяют, что лицензирование медицинских учреждений проводится на осно¬ вании сертификата соответствия их деятельности установленным стандартам. Проведение сертификации, лицензирования и, наконец, аттестации, предусмат¬ ривает наличие пакета нормативных документов, по которым должна проводить¬ ся эта процедура. Это и образовательные лицензии, стандарты оказания помощи, профессиональные квалификационные требования, единые наборы тестов по каж¬ дой специальности, программы лицензирования. Пакета общероссийских докумен¬ тов по специальности «Скорая помощь», удовлетворяющего всем выше перечислен¬ ным задачам пока не существует. Врачебная специальность «Скорая медицинская помощь» появилась в нашей стране 30 лет назад и была утверждена приказом М3 СССР в 1976 году с присвое¬ нием ей индекса 040119. До 1982 года подготовка врачей для службы СМП прово¬ дилась на непрофильных кафедрах, а с 1982 года после создания первой в России кафедры скорой медицинской помощи в Ленинградском ГИДУВе и по настоящее время после организации в стране более 20 соответствующих кафедр последиплом¬ ная подготовка проводится преимущественно на этих кафедрах. Для более углуб¬ ленной подготовки врачей скорой помощи приказом М3 СССР № 44 от 20 января 1982 года была введена интернатура, а приказом № 337 от 28 января 1999 года - клиническая ординатура по специальности «Скорая медицинская помощь». Уровень оказания медицинской помощи в значительной степени зависит от про¬ фессиональной подготовки и квалификации кадров. В соответствии с основами законодательства Российской Федерации об охране здоровья граждан право на занятие медицинской и фармацевтической деятельностью в РФ имеют лица, по¬ лучившие высшее или среднее медицинское и фармацевтическое образование в Российской Федерации, имеющие диплом и специальное звание, а на занятия оп¬ ределенными видами деятельности, перечень которых устанавливается Минздра¬ вом России - также сертификат специалиста и лицензию.
18 Раздел 1. Организация службы скорой медицинской помощи В отличие от аттестации специалистов, которая является добровольной и про¬ водится только по желанию врачей, сертификация является обязательной. Серти¬ фикация врачей осуществляется в соответствии с приказом М3 РФ № 19.12.94 г. «О порядке доступа к осуществлению профессиональной (медицинской и фарма¬ цевтической) деятельности» и № 318 от 17.11.95 г. «О положении о квалификаци¬ онном экзамене на получение сертификата специалиста». Правом на проведение сертификации располагают высшие учебные и научно- исследовательские учреждения, осуществляющие послевузовское и дополнитель¬ ное образование, а также медицинские учреждения, но при непременном наличии лицензии Министерства образования на учебную деятельность при использова¬ нии единых государственных и образовательных стандартов. В соответствии с перечисленными выше регламентирующими документами каждый врач обязан сдать экзамен, состоящий из трех этапов: тестового контроля, предусматривающе¬ го необходимость ответа на вопросы по всем разделам специальности; определе¬ ния практических навыков и заключительного собеседования. При получении положительной оценки на экзамен врачу выдается сертификат - документ единого образца, подтверждающий соответствие подготовки специа¬ листа государственным образовательным стандартам, который свидетельствует о достижении его обладателем определенного уровня теоретических знаний, прак¬ тических навыков и умений, достаточных для самостоятельной профессиональной деятельности. Сертификат специалиста действует на всей территории Российской Федерации и подтверждается каждые 5 лет. Специалист может иметь несколько сертификатов, полученных в установленном порядке. Однако следует иметь вви¬ ду, что сертификация по специальности «Скорая медицинская помощь» не должна подменяться сертификацией по узкой специальности согласно профилю бригад (психиатрической, токсикологической и пр.). Существуют следующие этапы последипломной подготовки врачей скорой ме¬ дицинской помощи: 1. Специализация - прохождение интернатуры и ординатуры. 2. У совершенствование - дальнейшее совершенствование профессиональных знаний и навыков: — общее усовершенствование - повышение квалификации по всем разделам спе¬ циальности (должно осуществляться не реже 1 раза в 5 лет); — тематическое усовершенствование - по избранным разделам или по актуаль¬ ным вопросам специальности. В процессе профессиональной деятельности любой врач может получить но¬ вую специальность, предусмотренную номенклатурой специальностей, утвержден¬ ных Минздравсоцразвития России. Для этого необходимо пройти профессиональ¬ ную переподготовку в установленном порядке. К сожалению, в скорой помощи невозможна подготовка специалистов через аспирантуру и докторантуру из-за отсутствия такой научной специальности. В то же время подготовка научных кад¬ ров для службы скорой медицинской помощи, в том числе преподавателей для ка¬ федр скорой помощи через аспирантуру и докторантуру, крайне важна. Кроме того, ее отсутствие не позволяет разрабатывать научную базу для решения актуальных проблем этой важной отрасли медицинской науки и здравоохранения.
Глава 1. Организация службы скорой медицинской помощи 19 Основные функции станции скорой медицинской помощи (Приказ Минзд- равсоцразвития РФ от 1 ноября 2004 г. № 179): — круглосуточное оказание своевременной и качественной медицинской помо¬ щи, в соответствии со стандартами медицинской помощи, заболевшим и по¬ страдавшим, находящимся вне лечебно-профилактических учреждений, при катастрофах и стихийных бедствиях; — круглосуточное оказание своевременной транспортировки (а также перевоз¬ ки по заявке медицинских работников) больных, в том числе инфекционных, пострадавших и рожениц, нуждающихся в экстренной стационарной помощи; — оказание медицинской помощи больным и пострадавшим, обратившимся за помощью непосредственно на станцию скорой медицинской помощи в каби¬ нете для приёма амбулаторных больных; — извещение муниципальных органов управления здравоохранением обо всех чрезвычайных ситуациях и несчастных случаях в зоне обслуживания стан¬ ции скорой медицинской помощи; — обеспечение равномерного комплектования выездных бригад скорой меди¬ цинской помощи медицинским персоналом по всем сменам и полное обеспе¬ чение их согласно примерному перечню оснащения выездной бригады ско¬ рой медицинской помощи. Структура скорой медицинской помощи В настоящее время предусмотрено существование службы скорой медицинской помощи в двух вариантах (Приказ Минздравсоцразвития РФ от 1 ноября 2004 г. № 179). В населенном пункте с населением численностью до 50 тыс. человек организу¬ ется отделение скорой медицинской помощи при больнице. Это тем более целесо¬ образно в том случае, если в населенном пункте имеется один стационар и его глав¬ ный врач является руководителем здравоохранения данного населенного пункта или сельского района. В остальных случаях в населенных пунктах создаются самостоятельные стан¬ ции скорой медицинской помощи. В зависимости от местных условий, в составе станции скорой медицинской помощи организуются подстанции с целью ускоре¬ ния прибытия выездных бригад к местам вызовов. Основной структурной единицей станции (отделения) скорой медицинской помощи является выездная бригада, непосредственно оказывающая экстренную медицинскую помощь больным и пострадавшим. Работа выездных бригад обеспе¬ чивается различными подразделениями станции. Для оптимизации расположения выездных бригад с учётом максимальной допу¬ стимости экстренной медицинской помощи населению станции скорой медицинс¬ кой помощи при необходимости организуют подстанции (отделения, пункты) ско¬ рой медицинской помощи. Несколько подстанций могут представлять региональ¬ ное объединение, при этом в основе границ каждой из них заложен принцип минутной транспортной доступности для оказания экстренной медицинской помощи. Служба скорой медицинской помощи - государственное или муниципальное учреждение здравоохранения - станции (отделения) скорой медицинской помо¬
20 Раздел 1. Организация службы скорой медицинской помощи щи, оказывающие экстренную медицинскую помощь при неотложных состояниях больным и пострадавшим на догоспитальном этапе силами выездных бригад ско¬ рой медицинской помощи. Больница скорой медицинской помощи - лечебно-профилактическое учрежде¬ ние стационарного типа, имеющее в своем составе отделение скорой медицинской помотпи. Все прочие стационары оказывающие экстренную медицинскую помощь, больницами скорой помощи называться не могут. Они должны именоваться больни¬ цами экстренной медицинской помощи. Догоспитальный этап ЭМП- оказание скорой медицинской помощи. Вне ле¬ чебного учреждения стационарного амбулаторного типа. Станция СМП — государственное или муниципальное учреждение здравоох¬ ранения, предназначенное для оказания СМП на догоспитальном этапе выездны¬ ми бригадами и располагающее необходимыми для этого силами и средствами. Выездная бригада скорой медицинской помощи - коллектив работников службы скорой медицинской помощи, оказывающий экстренную медицинскую помощь больным и пострадавшим на месте вызова и в санитарном транспорте по пути следования в лечебно-профилактическое учреждение. В зависимости от со¬ става, оснащенности и задач выездные бригады подразделяются на линейные (вра¬ чебные и фельдшерские) и специализированные. Выездная линейная (врачебная) бригада скорой медицинской помощи - выездная бригада скорой медицинской помощи, возглавляемая врачом, имеющим специальность «Скорая медицинская помощь». Выездная специализированная бригада скорой медицинской помощи - вы¬ ездная бригада, предназначенная для оказания экстренной медицинской помощи на догоспитальном этапе в объеме специализированной помощи, имеющая в со¬ ставе врача, имеющего базовую специальность «Скорая медицинская помощь» и дополнительную специальность по профилю специализированной бригады, и располагающая необходимым специальным оборудованием. Основными типами специализированных выездных бригад являются: реанима- ционно-хирургическая, кардиореанимационная, психиатрическая, педиатрическая нейрореанимационная и другие Выездная фельдшерская бригада скорой медицинской помощи - выездная бригада, скорой медицинской помощи возглавляемая фельдшером, предназначен¬ ная для оказания СМП в объеме доврачебной с элементами квалифицированной медицинской помощи. Санитарный транспорт - специальное транспортное средство, оснащенное медицинскими носилками и медицинским оборудованием и предназначенное для оказания экстренной медицинской помощи и транспортировки больного. Основ¬ ными типами санитарного транспорта являются: автомобильный, авиационный, водный. Неотложное состояние (НС) — внезапно возникшее патологическое измене¬ ние функций организма человека, угрожающее его жизни, здоровью или окружа¬ ющим его лицам. Неотложные состояния классифицируются следующим образом: — состояние, угрожающее жизни — патологическое состояние, характеризую¬ щееся нарушением витальных функций (кровообращения и дыхания);
Глава 1. Организация службы скорой медицинской помощи 21 — состояние, угрожающее здоровью - патологическое состояние с высоким рис¬ ком развития нарушений витальных функций или способное вызвать стой¬ кие нарушения здоровья, которые могут наступить при отсутствии своевре¬ менной медицинской помощи в ближайшее время; — состояние, требующее срочного медицинского вмешательства в интересах окружающих в связи с поведением больного; Особым видом неотложных состояний являются роды. По сути, роды являются физиологическим актом и могут быть разрешены без неотложного медицинского вмешательства. Вместе с тем, определенный риск осложнений, включая угрожаю¬ щих жизни, диктует необходимость их отнесения к неотложным состояниям и вклю¬ чения в сферу оказания скорой медицинской помощи. Именно такой подход зако¬ нодательно закреплен Программой государственных гарантий обеспечения граж¬ дан РФ бесплатной медицинской помощью. Основными принципами СМП являются: Безотказный характер ее оказания (по инициативе медицинских работ¬ ников) при неотложных состояниях. СМП оказывается вне зависимости от социальных, национальных, культурно-религиозных и иных особенностей боль¬ ного (пострадавшего). Однако пациент имеет право отказаться от медицинской помощи. Безоплатный характер получения помощи больными (пострадавшими) при неотложных состояниях. Государственное регулирование предполагает ответственность органов ис¬ полнительной власти за организацию бесперебойного оказания СМП. Объем СМП — совокупность безотлагательных лечебно-диагностических ме¬ роприятий, направленных на устранение неотложного состояния. В зависимости от условий оказания помощи, обусловленных этапом ее оказа¬ ния, наличия специального медицинского оснащения и кадров, помощь может ока¬ зываться в перечисленных ниже объемах. Первая помощь больным и пострадавшим: само- и взаимопомощь. Медицинская помощь - помощь, оказываемая медицинскими работниками (первая, квалифицированная, специализированная). Первая медицинская помощь - помощь, оказываемая медицинскими работ¬ никами при отсутствии условий для оказания квалифицированной помощи. Квалифицированная медицинская помощь - достаточная медицинская по¬ мощь, оказываемая медицинскими работниками, имеющими базовое образование по необходимому профилю, в соответствующих условиях и с соответствующим оборудованием. Специализированная медицинская помощь - исчерпывающая медицин¬ ская помощь, оказываемая врачом, имеющим дополнительное образование (помимо базового), в соответствующих условиях и с соответствующим оборудова¬ нием. Перечень минимально необходимых лечебно -диагностических мероприятий каждого из объемов экстренной медицинской помощи (ЭМП) регламентирует¬ ся соответствующими стандартами (протоколами). В зависимости от оперативной обстановки объем оказания СМП может быть неполным, что определяется соответ¬ ствующими нормативными документами.
22 Раздел 1. Организация службы скорой медицинской помощи Стандарт ЭМП— обязательный перечень утвержденных государством мини¬ мально необходимых лечебно-диагностических мероприятий в типичных клини¬ ческих ситуациях, соответствующий этапу и объему оказания ЭМП. Протокол ЭМП— перечень минимально необходимых лечебно-диагностичес¬ ких мероприятий в типичных клинических ситуациях, временно утверждаемый территориальными органами управления здравоохранением. Алгоритм ЭМП— последовательность необходимых лечебно-диагностических мероприятий в типичных клинических ситуациях, соответствующий этапу и объе¬ му оказания ЭМП. Тактика ЭМП — средства и методы, применяемые для своевременного и эф¬ фективного оказания ЭМП на всех её этапах. Освещение общих принципов организации скорой медицинской помощи в Рос¬ сии было бы в дальнейшем затруднительно без описания важнейших терминов, ко¬ торые не употребляются в данной главе. Основные терминологические понятия, опубликованные нами и нашими соавторами из НИИ скорой помощи им.И.И.Джане- лидзе и городской станции скорой медицинской помощи Санкт-Петербурга в жур¬ нале «Скорая медицинская помощь» № 4 за 2002 год, с.7-8, обсуждались на Все¬ российских конференциях, что дает нам право на использование этих терминов при дальнейшем изложении главы. Основные понятия Скорая медицинская помощь (СМП) — вид и система экстренной медицинской помощи, оказываемой при неотложных состояниях больным и пострадавшим. Скорая медицинская помощь (синоним — экстренная медицинская помощь — ЭМП), как вид медицинской помощи — комплекс осуществляемых безотлагательно лечебно-диагностических и тактических мероприятий, направленных на устранение внезапно возникшего патологического состояния, угрожающего жизни и здоровью че¬ ловека (неотложного состояния) или окружающим его лицам на всех этапах лечения. Скорая медицинская помощь, как система представляет собой совокупность нор¬ мативов, структур и механизмов взаимодействия, обеспечивающих оказание скорой медицинской помощи, её научное и методическое обеспечение и подготовку кадров. Определение «скорой медицинской помощи», как системы имеет широкое толкование, характеризующее все её компоненты. То есть, понятие «системы СМП» подразумевает и оказание экстренной медицинской помощи на всех её этапах и научно-методическое её обеспечение, и подготовку специалистов, а потому вклю¬ чает наряду со службами СМП (станциями, отделениями) и больницами СМП специализированные научно-исследовательские институты (НИИ скорой помо¬ щи им. Н.В.Склифосовского и НИИ скорой помощи им.И.И.Джанелидзе), центры подготовки специалистов СМП и центры медицины катастроф. Модели организации скорой медицинской помощи в современных условиях В России и за рубежом существуют различные принципы и варианты организаци¬ онной структуры СМП и ее взаимодействия с другими этапами здравоохранения.
Глава 1. Организация службы скорой медицинской помощи 23 1. Принципы организации службы СМП. 1.1. По географическому признаку: а) городские станции СМП; б) сельские пункты, отделения СМП. 1.2. По принципу взаимоотношения со стационарами и типу административного управления (и финансирования): а) самостоятельные станции; б) объединенные (работающие в составе больниц на правах подразделе- лений): — в городах - с многопрофильными больницами; — в сельской местности - в составе ЦРБ. 1.3. На основании принципа оказания экстренной медицинской помощи: — по месту вызова и типу заболевания, травмы, несчастного случая. 1.4. На основе принципа оказания экстренной медицинской помощи - по сте¬ пени тяжести повода независимо от места происшествия (без создания службы НМП силами и средствами СМП экстренные поводы: улица и квартира. 1.5. По принципу ведомственной принадлежности и финансирования и (или) делением на государственную и негосударственную службы СМП. 2. Структура организации работы выездных бригад (уровни и виды). Отечественные модели. 2.1. Линейная бригада + специализированная бригада - двухуровневая вра¬ чебная модель (с фельдшерскими бригадами санитарного транспорта и акушерскими бригадами или без них). 2.2. Врачебная бригада (бригада интенсивной терапии) + фельдшерская вы¬ ездная бригада - двухуровневая смешанная модель: а) с преобладанием врачебных бригад; б) с преобладанием фельдшерских бригад. 2.3. Линейная бригада + специализированная бригада + фельдшерская вы¬ ездная бригада - трехуровневая смешанная модель. 2.4. Фельдшерская выездная бригада - одноуровневая, фельдшерская модель. На современном этапе уровень подготовки врачей и табельное оснащение ли¬ нейных бригад позволяют рассчитывать, что оказываемый этими бригадами объем медицинской помощи вполне может соответствовать объему помощи бригад ин¬ тенсивной терапии. В связи с этим появилась тенденция замены в ряде регионов РФ бригад интенсивной терапии линейными бригадами. Зарубежные модели. а) Парамедики + врачи-консультанты (специализированная бригада) - дву¬ хуровневая модель с преобладанием парамедиков (США, Израиль, Кана¬ да, Австралия, частично Европа) с правом передачи больного ВВБ СМП в необходимых случаях. б) Врачи общей практики (ВОП) - одноуровневая врачебная модель (Евро¬ па) с правом передачи больного для транспортировки СМП. в) ВОП + врач-специалист + медсестра - трехуровневая модель с преоблада¬ нием врачебных бригад (Европа).
24 Раздел 1. Организация службы скорой медицинской помощи Таким образом, в нашей стране сформировалась и ныне действует многоуклад¬ ная система оказания СМП. В основе и организации лежат несколько (4-5) прин¬ ципов, на которых построена вся многоуровневая организационная структура работы выездных бригад с учетом уровня приоритетности вызова. Выбор модели организации определяется: 1) Местом расположения СМП и количеством жителей сельскохозяйственного района; города с населением до 50 тыс. человек, до 100 тыс., до 500 тыс. и бо¬ лее, от 1 млн. до 1,5 млн, мегаполис; 2) Объемом выполняемой работы (обращаемость на ССМП, структура); 3) Уровнем организации здравоохранения данного района, города (смежных этапов). Если в сельской местности традиционно оптимальной считалось фельдшерская модель оказания СМП в условиях работы отделения (при ЦРБ или пунктах СМП в поселках и небольших районных городах), то в условиях крупного города оптималь¬ ной оказалась смешанная (врачебно-фельдшерская модель двух- или трехуровневая). При выборе соотношения фельдшерских и врачебных бригад обычно учитывается не только объем выполняемой работы (т.е. общее количество обращений жителей на ССМП), но и структура обращаемости, а также уровень организации смежных эта¬ пов. В частности принимается во внимание отсутствие или наличие в поликлиниках условий для оказания медицинской помощи на дому в вечернее время, наличие «днев¬ ных стационаров» или других форм работы с группой хронически больных, «разгру¬ жающих» СМП от непрофильных больных, уровня внедрения в практику семейной медицины и объема оказания помощи в центрах семейной медицины. В крупных горо¬ дах с преобладанием в структуре обращений по поводу несчастных случаев на улице удельный вес фельдшерских бригад может быть увеличен, причем право выбора той или иной модели организации СМП желательно представить главному врачу СМП с последующим согласованием с вышестоящими органами здравоохранения. В Российской Федерации создана и функционирует система оказания населе¬ нию скорой медицинской помощи с развитой инфраструктурой. Она включает в себя 3268 станций (отделений), 47 больниц скорой помощи мощностью 27915 коек, 2 института скорой помощи (им. Н.В. Склифосовского в Москве и им.И.И.Джане- лидзе в Санкт-Петербурге), 22 кафедры скорой помощи. Основными ресурсами скорой медицинской помощи являются общепрофильные бригады — 12490 (30%) от общего количества бригад; специализированные бригады — 5380 (13%); брига¬ ды интенсивной терапии — 1873 (3%) и фельдшерские — 22233 (53%). В службе скорой медицинской помощи работает около 20 тыс. врачей и свыше 50 тыс. средних медицинских работников. Укомплектованность должностей скорой медицинской помощи врачебными кадра¬ ми составляет 88,3% и 96,9% — специалистами со средним медицинским образованием. В 2004 году служба скорой медицинской помощи выполнила около 50 млн. вы¬ зовов, оказав медицинскую помощь 52,5 млн. граждан. В настоящий момент основными звеньями службы скорой медицинской помо¬ щи на догоспитальном этапе являются станции и отделения скорой медицинской помощи. Их деятельность регламентируется приказом Министерства здравоохра¬ нения Российской Федерации, на основные положения которого мы в дальнейшем ссылаемся применительно к работе этих функциональных подразделений.
Глава 1. Организация службы скорой медицинской помощи 25 Основные требования к организации станций скорой медицинской помощи (Приказ № 100 от 26.03.99 г.) 1. Общие положения. 1.1. Станция скорой медицинской помощью является лечебно-профилактическим учреждением, предназначенным для оказания круглосуточной скорой меди¬ цинской помощи взрослому и детскому населению как на месте происшествия, так и в пути следования в стационар при состояниях, угрожающих здоровью или жизни граждан или окружающих их лиц, вызванных внезапными заболе¬ ваниями, обострением хронических заболеваний, несчастными случаями, травмами, отравлениями, осложнениями беременности и при родах. 1.2. Станции скорой медицинской помощи создаются в городах с населением свыше 50-ти тысяч человек как самостоятельные лечебно-профилактичес¬ кие учреждения. В населенных пунктах с численностью жителей до 50-ти тысяч организу¬ ются отделения скорой медицинской помощи в составе городских, централь¬ ных районных и других больницах. В городах с населением более 100 тыс. человек, с учетом протяженности на¬ селенного пункта и рельефа местности, организуются подстанции скорой медицинской помощи, как подразделения станций. 1.3. Станцию скорой медицинской помощи возглавляет главный врач, который руководствуется в своей деятельности законодательством Российской Фе¬ дерации, нормативными и методическими документами Министерства здравоохранения Российской Федерации, Уставом станции скорой медицинской помощи, приказами и распоряжениями вышестоящего орга¬ на управления здравоохранения, настоящим положением. Главный врач станции скорой медицинской помощи осуществляет текущее руководство деятельностью станции на принципах единоначалия по вопро¬ сам, отнесенным к его компетенции. 1.4. Основной функциональной единицей станции скорой медицинской помо¬ щи является выездная бригада (фельдшерская, врачебная, интенсивной те¬ рапии и другие узкопрофильные специализированные бригады). 1.5. Бригады создаются в соответствии со штатными нормативами с расчетом обеспечения круглосуточной посменной работы. 1.6. В структуре станции скорой медицинской помощи предусматриваются: — оперативный диспетчерский отдел; — отдел связи; — отделение медицинской статистики с архивом; — кабинет для приема амбулаторных больных; — помещение для хранения медицинского оснащения бригад и подготовки к работе медицинских укладок; — помещение для хранения медикаментов, оборудованное пожарной и ох¬ ранной сигнализацией; — комнаты отдыха для врачей, среднего медперсонала, водителей санитар¬ ных автомашин; — помещение для приема пищи дежурным персоналом;
26 Раздел 1. Организация службы скорой медицинской помощи — административно-хозяйственные и другие помещения; — гараж, крытые стоянки боксы, огороженная площадка с твердым покры¬ тием для стоянки автомашин, соответствующая числу автомашин, рабо¬ тающих одновременно; при необходимости оборудуются вертолетные площадки. 1.7. В структуру станции могут быть включены и другие подразделения. Отдел связи организует коммуникационную связь между всеми подразде¬ лениями станции скорой медицинской помощи. Станция должна быть обес¬ печена городской телефонной связью из расчета 2 ввода на 50 тыс. населе¬ ния, радиосвязью с выездными бригадами и прямой связью с лечебно-про¬ филактическими учреждениями. 1.8. Транспорт станции скорой медицинской помощи должен иметь специаль¬ ные опознавательные знаки, установленные ГОСТом. 1.9. Для осуществления контрольных выездов на станции скорой медицинской помощи с числом вызовов свыше 75 тыс. в год, выделяется одна автомаши¬ на без специального оборудования. На станциях с числом выездов свыше 500 тыс. в год для той цели выделяется две легковые транспортные автома¬ шины на каждые 500 тыс. вызовов. 1.10. Санитарный автотранспорт бригад скорой медицинской помощи должен систематически подвергаться дезинфекционной обработке в соответствии с требованиями санитарно-эпидемиологической службы. В случаях, когда транспортом станции скорой медицинской помощи перевезен инфекцион¬ ный больной, автомашина подлежит обязательной дезинфекции, которая осуществляется персоналом больницы, принявшей больного. 1.11. Станция скорой медицинской помощи может являться клинической базой для образовательных медицинских учреждений. 1.12. Станция скорой медицинской помощи ведет отчетно-учетную документа¬ цию, утвержденную Министерством здравоохранения Российской Феде¬ рации. 2. Основные задачи станции скорой медицинской помощи. 2.1. Станция скорой медицинской помощи функционирует в режиме повседнев¬ ной работы и режиме чрезвычайных ситуаций. 2.2. Задачи станции в режиме повседневной работы: — организация и оказание скорой медицинской помощи заболевшим и по¬ страдавшим на месте происшествия и во время их транспортировки в стационары; — проведение систематической работы по совершенствованию профессио¬ нальных знаний, практических навыков медицинского персонала; — развитие и совершенствование организационных форм и методов оказа¬ ния скорой медицинской помощи населению, внедрение современных медицинских технологий, повышение качества работы медицинского персонала. 2.3. В режиме чрезвычайной ситуации станция действует по указанию Террито¬ риального центра медицины катастроф (республиканского в составе Россий¬ ской Федерации, краевого, областного, окружного, городского - Москва,
Глава 1. Организация службы скорой медицинской помощи 27 Санкт-Петербург), который руководствуется документами штаба (управ¬ ления, комитета) по делам гражданской обороны и чрезвычайным ситуациям: — направляет в зону чрезвычайной ситуации выездные бригады скорой ме¬ дицинской помощи согласно плану работы по ликвидации медико- санитарных последствий чрезвычайных ситуаций; — проводит лечебно-эвакуационные мероприятия пострадавшим при лик¬ видации чрезвычайных ситуаций. 2.4. Обеспечивает проведение необходимых санитарно-гигиенических и проти¬ воэпидемических мероприятий в установленном порядке. 3. Основные функции станции скорой медицинской помощи. 3.1. Круглосуточное оказание своевременной и качественной медицинской помо¬ щи заболевшим и пострадавшим, находящимся вне лечебно-профилакти¬ ческих учреждений, при катастрофах и стихийных бедствиях. 3.2. Своевременная транспортировка (а также перевозка по заявке медицинс¬ ких работников) больных, в том числе инфекционных, пострадавших и ро¬ жениц, нуждающихся в экстренной стационарной помощи. 3.3. Оказание медицинской помощи больным и пострадавшим, обратившимся за помощью непосредственно на станцию. 3.4. Обеспечение преемственности в работе с лечебно-профилактическими уч¬ реждениями города по оказанию скорой медицинской помощи населению. 3.5. Организация методической работы, разработка и проведение мероприятий по оптимизации оказания скорой медицинской помощи на всех этапах. 3.6. Взаимодействие с органами местной власти, Управлением внутренних дел, ГИБДД, пожарными частями и другими оперативными службами города. 3.7. Проведение мероприятий по подготовке к работе в чрезвычайных ситуаци¬ ях, обеспечение постоянного неснижаемого запаса перевязочного материа¬ ла и медикаментов. 3.8. Извещение органов управления здравоохранением административной тер¬ ритории и соответствующих органов о всех чрезвычайных происшествиях и несчастных случаях в зоне обслуживания станции. 3.9. Равномерное комплектование выездных бригад медицинским персоналом по всем сменам и полное обеспечение их согласно табелю оснащения. 3.10. Выполнение норм и правил санитарно-гигиенического и противоэпидеми¬ ческого режимов. 3.11. Соблюдение правил техники безопасности и охраны труда. 3.12. Контроль и учет работы санитарного автотранспорта. 4. Организация работы станции скорой медицинской помощи. 4.1. Прием вызовов и передача их выездным бригадам осуществляется фельд¬ шером (медицинской сестрой) по приему и передаче вызовов оперативного отдела (диспетчерской) станции скорой медицинской помощи. 4.2. Пострадавшие (больные), доставленные выездными бригадами станции скорой медицинской помощи, должны быть безотлагательно переданы де¬ журному персоналу приемного отделения стационара с отметкой в «Карте вызова» времени их поступления.
28 Раздел 1. Организация службы скорой медицинской помощи 4.3. В целях координации лечебно-профилактической работы, улучшения пре¬ емственности в обслуживании больных, администрация станции проводит регулярные совещания с руководством лечебно-профилактических учреж¬ дений, расположенных в зоне обслуживания. 4.4. Станция скорой медицинской помощи не выдает документов, удостоверяю¬ щих временную нетрудоспособность и судебно-медицинских заключений, не проводит экспертизу алкогольного опьянения. Выдает устные справки при личном обращении населения или по телефону о месте нахождения больных и пострадавших. При необходимости выдает справки произвольной формы с указанием даты, времени обращения, диагноза, проведен¬ ных обследований оказанной помощи и рекомендаций по дальнейшему лечению. Как было отмечено выше в пункте 1.9., работа всего медперсонала станций и выездных бригад круглосуточно контролируется линейно-контрольной службой. Эта служба осуществляет контроль за правильностью маршрута и временем сле¬ дования бригад на вызовы, объемом оказания помощи пострадавшим и больным на месте происшествия (несчастного случая) и в салоне автомашины при транс¬ портировке в стационар, затратами времени на передачу пострадавших и больных в приемных отделениях больниц, своевременностью возвращения бригад на стан¬ цию. Задача линейно-контрольной службы состоит не только в осуществлении кон¬ троля за работой медперсонала скорой помощи, но и в оказании ему помощи при решении сложных диагностических и лечебно-тактических задач. Отсюда следует, что на такие дежурства должны назначаться самые опытные врачи скорой помощи, имеющие достаточно широкую и полную специальную и оперативную подготовку по всем вопросам, составляющим содержание работы службы скорой помощи. Отдел госпитализации ведет учет коечного фонда в городе и обеспечивает пла¬ номерность экстренной госпитализации в соответствии с наличием свободных мест, профилем учреждения, местонахождением больного или пострадавшего. Диспетчер, назначающий место для госпитализации, обязан следить за тем, чтобы больные направлялись в один и тот же стационар с некоторыми интервала¬ ми, иначе дежурный персонал больницы не справится с поступающим потоком. Положение об организации деятельности оперативного отдела станции скорой медицинской помощи Общие положения 1) Оперативный отдел является структурным подразделением станции скорой медицинской помощи, обеспечивающим круглосуточный централизованный прием обращений (вызовов) населения, своевременное направление выезд¬ ных бригад скорой медицинской помощи на место происшествия, оператив¬ ное управление их работой. 2) Оперативный отдел стации скорой медицинской помощи организуется в го¬ родах численностью населения не менее 600 тысяч. 3) Дежурный персонал оперативного отдела имеет необходимые средства свя¬ зи со всеми структурными подразделениями станции скорой медицинской по¬ мощи, подстанциями, выездными бригадами, учреждениями здравоохра¬ нения, а также прямую связь с оперативными службами города. Оператив-
Глава 1. Организация службы скорой медицинской помощи 29 ный отдел должен иметь автоматизированные рабочие места, компьюте¬ ризированную систему управления. 4) На должность заведующего оперативным отделом назначается специалист, имеющий высшее медицинское образование по специальности «лечебное дело», «педиатрия» и сертификат врача скорой медицинской помощи. 5) Заведующий оперативным отделом скорой медицинской помощи руковод¬ ствуется в работе законодательством Российской Федерации, нормативны¬ ми и методическими документами Министерства здравоохранения Россий¬ ской Федерации, Уставом станции скорой медицинской помощи, приказами и распоряжениями главного врача, настоящим положением. 6) В структуру оперативного отдела входят: — диспетчерская приема и передачи вызовов; — стол справок; Основные задачи и функции 1) Основной задачей оперативного отдела является организация централизо¬ ванного приема обращений, обеспечения доступности за скорой медицинс¬ кой помощью круглосуточно, организация своевременного выполнения поступивших вызовов. 2) Управление и контроль за работой выездных бригад, обеспечение организа¬ ции скорой медицинской помощи в зависимости от сложившейся оператив¬ ной ситуации. 3) Организация скорой медицинской помощи при возникновении чрезвычай¬ ной ситуации. 4) В соответствии с поставленными задачами выполняются следующие функ¬ ции: — прием вызовов с обязательной записью диалога на магнитную ленту, под¬ лежащую хранению в течение 6 месяцев; — сортировка вызовов по их срочности; — своевременная передача вызовов выездным бригадам, контроль плотнос¬ ти поступающих вызовов и регулирование их потока в зависимости от сроч¬ ности или повода вызова; — осуществление контроля за своевременной доставкой больных, рожениц, поступивших в приемные отделения соответствующих стационаров; — обеспечение информацией населения о больных и пострадавших; — сбор оперативной статистической информации, ее анализ, подготовка еже¬ дневных сводок для руководства стацией скорой медицинской помощи; — обеспечение взаимодействия с органами местной власти, Управлением внутренних дел, ГИБДД, пожарными частями и другими оперативными службами города; — контроль и учет работы санитарного автотранспорта; — осуществление мероприятий по выполнению норм и требований сани¬ тарно-гигиенического и противоэпидемического режима, соблюдение пра¬ вил техники безопасности.
30 Раздел 1. Организация службы скорой медицинской помощи Положение об организации деятельности выездной бригады скорой медицинской помощи Общие положения 1) Выездная бригада скорой медицинской помощи является структурно-функ- циональной единицей станции (подстанции), отделения скорой медицинс¬ кой помощи. 2) Выездные бригады скорой медицинской помощи (далее - бригады) подраз¬ деляются на фельдшерские и врачебные. 3) Фельдшерская бригада включает в свой состав двух фельдшеров, санитара и водителя и оказывает необходимую медицинскую помощь в пределах ком¬ петенции, определенной отраслевыми нормами, правилами и стандартами для фельдшерского персонала по оказанию скорой медицинской помощи. 4) Врачебная бригада включает в свой состав одного врача, двух фельдшеров (либо фельдшера и медицинскую сестру-анестезистку), санитара и водите¬ ля и оказывает необходимую медицинскую помощь в пределах компетенции, определенной отраслевыми нормами, правилами и стандартами для врачеб¬ ного персонала по оказанию скорой медицинской помощи. 5) Состав и структуру бригады утверждает руководитель станции (подстан¬ ции), отделения скорой медицинской помощи. 6) Бригада руководствуется в своей деятельности настоящим положением, нор¬ мативно-методическими документами вышестоящих органов управления здравоохранением и администрации станции или больницы, в состав кото¬ рой входит отделение скорой медицинской помощи. 7) Бригада работает по утвержденному графику. В свободное от вызовов время персонал бригады должен находиться в помещении станции (подстанции), отделения скорой медицинской помощи. 8) Обеспечение бригады должно соответствовать утвержденному табелю осна¬ щения. Основные задачи и функции 1) Основной целью бригады является оказание круглосуточной скорой меди¬ цинской помощи взрослому и детскому населению при состояниях, угрожаю¬ щих здоровью или жизни граждан или окружающих лиц, вызванных внезап¬ ными заболеваниями, обострением хронических заболеваний, несчастными случаями, травмами и отравлениями, осложнениями беременности и при родах, как на месте происшествия, так и в пути следования в стационар. 2) В соответствии с поставленной целью бригада решает следующие задачи: — немедленный выезд и прибытие к пациенту (на место происшествия) в пре¬ делах норматива времени, установленного для данной административной территории; — установление диагноза, осуществление мероприятий, способствующих ста¬ билизации или улучшению состояния пациента, при наличии медицин¬ ских показаний, транспортировку его в стационар; — передачу пациента и соответствующей медицинской документации дежур¬ ному врачу (фельдшеру) стационара;
Глава 1. Организация службы скорой медицинской помощи 31 — обеспечение сортировки больных (пострадавших) и установление после¬ довательности оказания медицинской помощи при массовых заболевания, отравлениях, травмах и др. чрезвычайных ситуациях; — обеспечение проведения необходимых санитарно-гигиенических и проти¬ воэпидемических мероприятий в установленном порядке. 3) При обнаружении трупа умершего (погибшего) бригада обязана привлечь сотрудников Управления внутренних дел данной территории, зафиксиро¬ вать в «Карте вызова» все необходимые сведения. Эвакуация трупа с места происшествия не допускается. 4) В случае смерти в салоне санитарного автомобиля бригада обязана сообщить фельдшеру по приему и передаче вызовов оперативного отдела (диспетчер¬ ской) и получить разрешение на доставку трупа в судебно-медицинский морг. Положение о враче выездной бригады скорой медицинской помощи Общие положения 1) На должность выездной бригады скорой медицинской помощи назначается специалист, имеющий высшее медицинское образование по специальности «Лечебное дело», «Педиатрия», диплом и сертификат врача скорой медицин¬ ской помощи. 2) Врач выездной бригады скорой медицинской помощи руководствуется в ра¬ боте законодательством Российской Федерации, нормативными и методи¬ ческими документами Министерства здравоохранения Российской Федера¬ ции, Уставом станции скорой медицинской помощи, приказами и распоряже¬ ниями администрации, настоящим положением. 3) Врач выездной бригады скорой медицинской помощи подчиняется руково¬ дителю станции (подстанции) отделения, скорой медицинской помощи, а во время дежурства непосредственно старшему врачу смены. 4) Врач выездной бригады скорой медицинской помощи является руководите¬ лем и организатором работы всей бригады. 5) Врач выездной бригады скорой медицинской помощи назначается на долж¬ ность и увольняется в установленном законом порядке. Обязанности Врач выездной бригады скорой медицинской помощи обязан: — обеспечивать немедленный выезд бригады после получения вызова и прибы¬ тие ее на место происшествия в пределах установленного временного норма¬ тива в данной административной территории; — владеть навыками ранней диагностики угрожающих жизни состояний, их профилактики, оказание скорой медицинской помощи в соответствии с ут¬ вержденными отраслевыми нормами, правилами и стандартами для врачеб¬ ного персонала по оказанию скорой медицинской помощи: — оценивать тяжесть состояния больного (пострадавшего), причину этого состояния; — определять объем и последовательность реанимационных мероприятий; — оказывать необходимую медицинскую помощь;
32 Раздел 1. Организация службы скорой медицинской помощи — определять необходимость применения специальных методов исследо¬ вания, после их выполнения дать интерпретацию; — обосновать поставленный диагноз, план и тактику ведения больного, по¬ казания к госпитализации. Обеспечивать щадящую транспортировку с одновременным проведением ин¬ тенсивной терапии и госпитализацию больного (пострадавшего). Информировать администрацию станции скорой медицинской помощи о всех чрезвычайных происшествиях, возникших в период выполнения вызова. По требованию сотрудников Управления внутренних дел остановиться для оказания медицинской помощи, независимо от места нахождения больного (пострадавшего). Осуществлять контроль за укомплектованностью бригады аппаратурой, лекар¬ ственными препаратами и другим имуществом, в соответствии с утвержден¬ ным табелем оснащения. Обеспечивать сохранность медицинского оборудования, медикаментов. Вести утвержденную учетно-отчетную документацию. Права — Врач выездной бригады скорой медицинской помощи имеет право: — В случае отказа больного от медицинской помощи и госпитализации предло¬ жить ему, а при его недееспособности — законным представителям и родствен¬ никам подтвердить отказ письменно в «Карте вызова». — Разрешать родственникам сопровождение больного (пострадавшего) в сани¬ тарном автомобиле. — Вносить предложения по вопросам совершенствования работы бригад ско¬ рой медицинской помощи, улучшению условий труда медицинского персо¬ нала. — Повышать свою квалификацию специалиста скорой медицинской помощи не реже одного раза в пять лет, проходить аттестацию и переаттестацию по специальности в установленном порядке. — Принимать участие в производственных совещаниях, научно-практических конференциях, симпозиумах. Ответственность Врач выездной бригады скорой медицинской помощи несет ответственность в установленном законом порядке: — за организацию работы бригады скорой медицинской помощи в соответствии с утвержденными отраслевыми нормами, правилами и стандартами для вра¬ чебного персонала скорой медицинской помощи; — за противоправные действия или бездействие, повлекшие за собой ущерб здо¬ ровью пациента или его смерть. Развитие службы скорой медицинской помощи в сельских районах в нашей стране имеет свои особенности. Основной проблемой здравоохранения в сельской местности являются трудности в организации не столько стационарной, сколько амбулаторно-поликлинической и прежде всего скорой и неотложной медицинской
Глава 1. Организация службы скорой медицинской помощи зз помощи населению, в том числе лицам пожилого и старческого возраста, детскому контингенту и работникам сельского хозяйства. Причинами этого являются нали¬ чие значительного числа мелких населенных пунктов, их отдаленность от основ¬ ных ЛПУ, отсутствие коммуникаций и связи. Эти трудности особенно возрастают в связи с ростом числа больных с хроническими формами заболеваний, что опреде¬ ляет высокий уровень обращаемости за скорой помощью. В сельской местности оказание скорой и неотложной помощи возложено на ЦРБ, в составе которых организуются отделения скорой медицинской помощи или самостоятельные станции. Отделения скорой медицинской помощи могут быть и при больницах другого типа сельского района — участковых, межрайонных, ведом¬ ственных и т.п. Оперативно все бригады медицинской помощи района на время дежурства подчинены ответственному дежурному врачу отделения при ЦРБ и могут быть использованы по усмотрению дежурного на территории всего района. Такая подчиненность значительно расширяет возможности оперативного использования бригад в сельской местности. Схема 1. Типовая структура организации службы скорой медицинской помощи района сельского типа. Типовая структура организации службы скорой помощи района сельского типа представлена на схеме 1. В настоящее время станции и отделения скорой медицинской помощи ЦРБ, как указано в положении о сельской скорой медицинской помощи, обслуживают насе¬ ление райцентра и зоны приписного участка. Обслуживание вызовов из отдален¬ ных населенных пунктов обычно возлагается на подстанции скорой медицинской помощи, созданные при участковых больницах врачебные и фельдшерские меди¬ цинские пункты. Указанные подстанции организуются в том случае, когда радиус
34 Раздел 1. Организация службы скорой медицинской помощи обслуживания превышает 25-30 км. Вызов из населенных пунктов осуществляется через медработника или непосредственно родственниками. Для правильного и рационального использования коек лечебных учреждений района отделение скорой и неотложной помощи ведет учет свободных мест в ста¬ ционарах. В отделении круглосуточно имеется дежурный врач, а на станции - стар¬ ший врач смены, на которых возлагается ответственность за правильность реше¬ ния сложных вопросов диагностики и оказания экстренной помощи на догоспи¬ тальном этапе. Станции скорой и неотложной помощи в условиях сельской местности, как и городской, подразделяются на категории в зависимости от числа вызовов в год. В основном в сельских районах - это станции третьей и четвертой категории, обслу¬ живающие соответственно от 25 тыс. до 50 тыс. и от 10 тыс. до 25 тыс. вызовов в год. Станции и отделения скорой и неотложной медицинской помощи системати¬ чески проводят учет, составляют отчет и анализируют причины несчастных слу¬ чаев в районах и информируют об этом главного врача района, а через него - соот¬ ветствующие органы. Поскольку основным функциональным подразделением в малонаселенных рай¬ онах Российской Федерации являются отделения скорой и неотложной медицин¬ ской помощи, входящие в состав ЦРБ, приводим их структуры и распределение функциональных обязанностей. Основные требования к организации работы отделения скорой медицинской помощи Общие положения 1) Отделение скорой медицинской помощи организуется в населенных пунк¬ тах с численностью жителей до 50 тысяч при городских, центральных рай¬ онных и других больницах и является их структурным подразделением, предназначенным для оказания круглосуточной скорой медицинской помо¬ щи взрослому и детскому населению как на месте происшествия, так и в пути следования в стационар при состояниях, угрожающих здоровью или жизни граждан или окружающих их лиц, вызванных внезапными заболеваниями, обострением хронических заболеваний, несчастными случаями, травмами и отравлениями, осложнениями беременности и при родах. 2) Отделение скорой медицинской помощи возглавляет заведующий - врач, назначаемый и освобождаемый от должности в установленном порядке глав¬ ным врачом больницы, структурным подразделением которой является от¬ деление скорой медицинской помощи. Заведующий отделением скорой медицинской помощи руководствуется в сво¬ ей деятельности Законодательством Российской Федерации, нормативны¬ ми и методическими документами Министерства здравоохранения Российс¬ кой Федерации, Уставом станции скорой медицинской помощи, приказами и распоряжениями вышестоящего органа управления здравоохранением, настоящим положением, распоряжениями главного врача больницы и несет полную ответственность за работу отделения.
Глава 1. Организация службы скорой медицинской помощи 35 3) Основной функциональной единицей отделения скорой медицинской помо¬ щи является выездная бригада (фельдшерская, врачебная). 4) Бригады создаются в соответствии со штатными нормативными с расчетом обеспечения круглосуточной посменной работы. 5) Отделение скорой медицинской помощи должно быть обеспечено телефон¬ ной связью (не менее 2-х вводов) и радиосвязью с выездными бригадами. 6) Санитарный автотранспорт отделения скорой медицинской помощи должен иметь специальные опознавательные знаки, установленные ГОСТом. 7) Санитарный автотранспорт бригад скорой медицинской помощи должен систематически подвергаться дезинфекционной обработке в соответствии с требованиями санитарно-эпидемиологической службы. В случаях, когда транспортом отделения скорой медицинской помощи перевезен инфекцион¬ ный больной, автомашина подлежит обязательной дезинфекции, которая осуществляется персоналом больницы, принявшей больного. 8) Отделение скорой медицинской помощи ведет учетно-отчетную документа¬ цию, утвержденную Министерством здравоохранения Российской Федера¬ ции. Основные задачи отделения скорой медицинской помощи. 1. Отделение скорой медицинской помощи функционирует в режиме повседнев¬ ной работы и режиме чрезвычайных ситуаций. 2. Задачи отделения в режиме повседневной работы. 2.1. Организация и оказание скорой медицинской помощи заболевшим и по¬ страдавшим на месте происшествия и во время их транспортировки в стационары. 2.2. Проведение систематической работы по совершенствованию профессио¬ нальных знаний, практических навыков медицинского персонала. 2.3. Развитие и совершенствование организационных форм и методов оказа¬ ния скорой медицинской помощи населению, внедрение современных медицинских технологий, повышение качества работы медицинского персонала. 2.4. Обеспечивает проведение необходимых санитарно-гигиенических и про¬ тивоэпидемических мероприятий в установленном порядке. 3. В режиме чрезвычайной ситуации действует по указанию главного врача больницы, структурным подразделением которой является. Основные функции отделения скорой медицинской помощи. 1) Круглосуточное оказание своевременной и качественной медицинской помо¬ щи заболевшим и пострадавшим, находящимся вне лечебно-профилак¬ тических учреждений, при катастрофах и стихийных бедствиях. 2) Своевременная транспортировка (а также перевозка по заявке медицинских работников) больных, в том числе инфекционных, пострадавших и рожениц, нуждающихся в экстренной стационарной помощи. 3) Оказание медицинской помощи больным и пострадавшим, обратившимся за помощью непосредственно в отделение.
36 Раздел 1. Организация службы скорой медицинской помощи 4) Обеспечение преемственности в работе с лечебно-профилактическими учреж¬ дениями города по оказанию скорой медицинской помощи населению. 5) Взаимодействие с органами местной власти, Управлением внутренних дел, ГИБДД, пожарными частями и другими оперативными службами города. 6) Проведение мероприятий по подготовке к работе в чрезвычайных ситуаци¬ ях, обеспечение постоянного неснижаемого запаса перевязочного материала и медикаментов. 7) Извещение органов управления здравоохранением административной тер¬ ритории и соответствующих органов обо всех чрезвычайных происшестви¬ ях и несчастных случаях в зоне обслуживания отделения. 8) Равномерное комплектование выездных бригад медицинским персоналом по всем сменам и полное обеспечение их согласно табелю оснащения. 9) Выполнение норм и правил санитарно-гигиенического и противоэпидеми¬ ческого режимов. 10) Соблюдение правил техники безопасности и охраны труда. И) Контроль и учет работы санитарного автотранспорта. Организация работы отделения скорой медицинской помощи. 1) Прием вызовов и передача их выездным бригадам осуществляется фельдше¬ ром (медицинской сестрой) по приему и передаче вызовов диспетчерской от¬ деления скорой медицинской помощи. 2) Пострадавшие (больные), доставленные выездными бригадами отделения скорой медицинской помощи, должны быть безотлагательно переданы дежур¬ ному персоналу приемного отделения стационара с отметкой в «Карте вызо¬ ва» времени их поступления. 3) В целях координации лечебно-профилактической работы, улучшения пре¬ емственности в обслуживании больных, администрация больницы, в состав которой входит отделение скорой медицинской помощи, проводит регуляр¬ ные совещания с руководством лечебно-профилактических учреждений, рас¬ положенных в зоне обслуживания. 4) Отделение скорой медицинской помощи не выдает документов, удостоверя¬ ющих временную нетрудоспособность и судебно-медицинских заключений, не проводит экспертизу алкогольного опьянения. Выдает устные справки при личном обращении населения или по телефону о месте нахождения больных и пострадавших. При необходимости выдает справки произвольной формы с указанием даты, времени обращения, диагноза, проведенных исследований, оказанной помощи и рекомендаций по дальнейшему лечению 5) Контроль за деятельностью отделения скорой медицинской помощи осуще¬ ствляет администрация больницы, структурным подразделением которой оно является. Служба скорой медицинской помощи находится на переднем крае борьбы за здоровье человека. Накопленный за годы ее функционирования в бывшем СССР, а ныне Российской Федерации опыт позволил установить, что существует прямая зависимость исхо¬ дов тяжелых травм и неотложных болезненных состояний от времени прибытия
Глава 1. Организация службы скорой медицинской помощи 37 врача к пострадавшим больным, качества и объема оказанной им медицинской по¬ мощи на месте и по пути следования и в ранние сроки после поступления в стацио¬ нар. Оказание скорой медицинской помощи в достаточном объеме в самые ранние сроки при травмах, несчастных случаях и внезапных заболеваниях является зача¬ стую решающим фактором для спасения жизни пострадавших и больных; суще¬ ственно влияет на продолжительность госпитализации, сроки временной нетру¬ доспособности и инвалидизацию; доказано многолетним опытом работы специа¬ лизированных бригад в нашей стране, а для некоторых высокоразвитых стран этот опыт стал образцом для подражания. За последние годы наблюдается значитель¬ ный рост обращаемости населения за экстренной медицинской помощью, как на догоспитальном, так и на госпитальном этапах. В 2004 году интенсивный показатель обращаемости соответствовал 360,6 на 1 тыс. населения в год, в то время как 10 лет назад он в целом по стране не превы¬ шал 280. К сожалению, приходится констатировать, что это показатель значитель¬ но превышает федеральные нормативы государственных гарантий бесплатной ме¬ дицинской помощи, как и тот факт, что в последнем приказе М3 и СР от 22.11.04 № 179 зафиксировано увеличение временного параметра транспортной доступности с 15 до 20 мин, что непосредственно влияет на результаты оказания помощи. Наблюдающийся в настоящее время рост обращаемости населения за экстрен¬ ной медицинской помощью сопровождается значительным ростом числа госпита¬ лизированных больных. Так, доля больных, госпитализированных в экстренном порядке, возросла за последние 10 лет в 3 раза и к 2004 году составляла 8 млн. чело¬ век. Обращает на себя внимание и тот факт, что более 90% больничной деятельнос¬ ти связано с экстренным характером госпитализации. К сожалению, это сопровождается и тем, что почти в 60% случаев служба скорой помощи выполняет несвойственные ей функции, помогая амбулаторно-поликли- нической службе по оказанию помощи на дому и транспортировке больных. Это приводит к тому, что значительное количество выездов бригад скорой медицинс¬ кой помощи к больным и пострадавшим, действительно нуждающимся в экстрен¬ ном поддержании жизненно важных функций, выполняется несвоевременно. Положение усугубляется нарастающими в условиях финансового дефицита про¬ блемами оснащения службы скорой медицинской помощи санитарным автотран¬ спортом, современными средствами связи, обеспечением лекарствами и медицин¬ ским оборудованием. Негативно сказываются на конечных результатах оказания скорой медицинс¬ кой помощи отсутствие системы обучения населения оказанию первичной помо¬ щи, недостаточная готовность к ее оказанию работников милиции, государствен¬ ной инспекции безопасности дорожного движения, пожарной службы. Учитывая увеличение неотложных состояний в структуре госпитализирован¬ ных больных, рост тяжести состояния поступающих больных, что сопровождается высоким уровнем смертности, назрела необходимость совершенствования преем¬ ственности в оказании скорой медицинской помощи на догоспитальном и госпи¬ тальном этапах. Одним из ключевых элементов этой преемственности становится организация приёма и оказания помощи в приёмных отделениях стационара, ко¬
38 Раздел 1. Организация службы скорой медицинской помощи торая существенным образом отличается в нашей стране от зарубежных аналогов. Преобразование существующих у нас приёмных отделений экстренной помощи, как первого этапа в крупных городах, как они существуют в большинстве многопро¬ фильных госпиталей Европы, а теперь уже в некоторых городах России, становит¬ ся одной из первоочередных задач. Возникла насущная необходимость комплексного решения вопросов органи¬ зации медицинской помощи, в связи с высокой перспективностью при дорожно- транспортных происшествиях. Организация этой помощи в значительной степени зависит от проработки этих вопросов законотворческой властью. В последние годы ее развитию было уделено должное внимание со стороны Правительства Российской Федерации в связи с принятием Федеральной целевой программы повышения безопасности дорожно¬ го движения в 2006-2012 годах (в части ее медицинского сопровождения) Предпринимаемые правительством Российской Федерации усилия, в рамках реализации национального проекта «Здоровье», в центре внимания которого на¬ ходится усиление первичного звена медицинской помощи, создают дополнитель¬ ные предпосылки к снятию со службы скорой помощи непрофильной нагрузки. Существующая нормативная база (приказ М3 СССР от 22.05.88 № 404, приложе¬ ния 5 и 8, а также приказ М3 РФ от 19.11.04 № 179) частично позволяет местным органам управления здравоохранением путём разделения функций между амбу- латорно-поликлиническими учреждениями и службой скорой медицинской помо¬ щи решить эту проблему. В этой связи следует отметить, что среди важнейших направлений приоритет¬ ного проекта «Здоровье» — развитие материально-технической базы скорой меди¬ цинской помощи, обновление парка санитарного автотранспорта скорой помощи за счет средств федерального бюджета. В течение двух лет (2006-2007 года) централизованно закупается учреждения¬ ми скорой медицинской помощи более 12 тыс автомобилей, в том числе 480 реани¬ мобилей, что обеспечит автомобилями 60% от общего количества бригад. С1.07.2006 г. проведено существенное повышение заработной платы медицинским работникам базы скорой медицинской помощи. Минздравом России приказом от 18 марта 2003 года была утверждена отрасле¬ вая программа «Скорая медицинская помощь», определяющая единые подходы и принципы по совершенствованию базы скорой медицинской помощи. На основе этой программы в субъектах Российской Федерации приняты территориальные программы и начата их реализация. Приказом Минздрава Российской Федерации от 14.10.2002 № 313 утвержден отраслевой стандарт «Салоны автомобилей скорой медицинской помощи и их ос¬ нащение. Общие технические требования» - ОСТ 91500.07.0001 - 2002. Указан¬ ный ОСТ разработан с целью регламентации единых технических требований, предъявляемых к салону и его оснащению с учетом назначения автомобиля скорой медицинской помощи. Приказом М3 и СР РФ от 1.12.2005 № 7527 утвержден перечень медицинского оснащения автомобиля скорой медицинской помощи в зависимости от его класса и назначения (всего 15 приложений). В целях дальнейшего совершенствования и эффективности организации скорой медицинской помощи населению Российской
Г лава 1. Организация службы скорой медицинской помощи 39 Федерации в рамках реализации федерального закона 122-ФЗ от 22 августа 2004 года «О внесении изменений и дополнений в Федеральный закон», «Об общих принципах организации законодательных (представительных) и исполнительных органов государственной власти субъектов Российской Федерации» и «Об общих принципах местного самоуправления в Российской Федерации» разработан при¬ каз № 179 от 1.11.2004 «Об утверждении порядка оказания скорой медицинской помощи». Настоящим приказом регламентируется оказание скорой медицинской помощи на территории России в условиях законодательного разграничения пол¬ номочий между уровнями власти, когда оказание скорой медицинской помощи (за исключением санитарно-авиационной) отнесено к полномочиям органов местно¬ го самоуправления. Оказание же специализированной (санитарно-авиационной) отнесено к пол¬ номочиям органов государственной власти субъектов Российской Федерации. Проводимые в службе скорой медицинской помощи преобразования вселяют уверенность в том, что решение многих проблем зависит от совместных усилий, осуществляемых органами местного самоуправления, неотложных изменений нор¬ мативной базы, законотворческой инициативы федеральных органов законода¬ тельной власти в создании условий для равнодоступной скорой медицинской по¬ мощи для всего населения России, ибо в сохранении и преумножении всего лучше¬ го что было накоплено скорой медицинской помощью - залог грядущих успехов.
Гпава 2 Этическая и юридическая ответственность врача скорой медицинской помощи Зильбер А. П. Специфика неотложной медицины в юридическом аспекте Неотложная медицина включает оказание скорой медицинской помощи на догос¬ питальном этапе, в том числе при транспортировке больных в стационар. Как со¬ ставная часть медицины критических состояний, неотложная медицина обеспечи¬ вает на догоспитальном этапе искусственное замещение и поддержание жизненно важных функций больных, находящихся в критическом состоянии, или предупреж¬ дает его наступление. Отсюда и наличие тех особенностей в работе медицинского персонала, которые требуют дополнительного внимания к морально-правовым проблемам. Особенности медицинской практики, определяющие специфику морально¬ правовых проблем • Экстремальность ситуации, в которой нередко работают врачи неотложной медицины, требует неотложных действий, часто выполняющихся без долж¬ ной диагностики из-за отсутствия необходимого времени. • Больные нередко находятся в крайне тяжелом, подчас критическом состоя¬ нии, требующем незамедлительных реанимационных действий. • Психологический контакт между врачом и больным нередко затруднен или полностью отсутствует из-за тяжести состояния, неадекватного сознания, болей, судорог, вегетативных расстройств. • Медицинские действия нередко выполняются в присутствии родственников, соседей или любопытных прохожих. • Условия оказания медицинской помощи могут быть примитивными (поме¬ щение и пространство, освещение, наличие источников энергии, воды, необ¬ ходимого оборудования, помощников и т. п.). • Характер патологии может быть очень разнообразен: механические, хими¬ ческие и электрические травмы, утопления, расстройства центральной нерв¬ ной системы, дыхания, кровообращения, наружные и внутренние кровотече¬ ния, роды, оказание неотложной помощи детям и т. п.
Глава 2. Этическая и юридическая ответственность врача скорой медицинской помощи 41 Перечисленные особенности работы в неотложной медицине создают особые этические и юридические проблемы, которые можно разделить на две основ¬ ные группы: • часто нарушаются права больных из-за специфики условий оказания не¬ отложной помощи, а также из-за недостаточного знакомства медицинских работников с этой проблемой; • ошибки при оказании неотложной медицинской помощи могут происходить главным образом из-за экстремальности ситуации, но иногда и из-за так на¬ зываемой преступной неосторожности. Учитывая недостаточное знакомство врачей с этическими и юридическими про¬ блемами медицины, которые в последние годы получили четкую регламентацию в различных кодексах — моральном, гражданском, уголовном, мы обсудим обе глав¬ ные группы морально-правовых проблем. Терминологический аспект В настоящее время в медицине распространены философские и юридические термины, толкуемые неоднозначно, и поэтому следует договориться о смысле, вкла¬ дываемом в различные термины и понятия, используемые в этой главе руковод¬ ства. Этика — это наука о морали. Мораль — это совокупность принципов поведения и взаимопонимания людей, принятая в данное время и в данном обществе, классе, профессии, т. е. мораль — более подвижная и изменяемая категория, чем закон. Термины «этика» и «мораль» часто используют взаимозаменяемо, с чем можно согласиться, поскольку это не нарушает сути обсуждаемой проблемы, но понимать их различие следует. Деонтология — это «...раздел этики, рассматривающий проблемы долга и долж¬ ного». В медицине, прежде всего отечественной, под деонтологией понимают «...уче¬ ние о юридических, профессиональных и моральных обязанностях и правилах по¬ ведения медицинского работника главным образом по отношению к больному»1. «Закон — это нормативный акт, принятый высшим органом государственной власти в установленном конституцией порядке. Обладает высшей юридической силой по отношению к другим нормативным актам (указам, постановлениям и др.). Основной источник права в современном обществе»2. К сожалению, начиная с Дж. Бентама, введшего в употребление термин «деонто¬ логия», им часто подменяют термины «мораль» и «этика», с чем никак нельзя со¬ гласиться. Деонтология предполагает рассуждение о том, как должно поступать в той или иной ситуации и как поступать нельзя. Устав — это тоже собрание правил, описывающих, как должно поступать и как поступать нельзя. Следовательно, устав и деонтология имеют одинаковую суть. Можно было бы сказать, что деонтология — это собрание инструкций, законов, которые нарушать нельзя, чтобы не быть наказанным. Соблюдать статьи Уголов¬ ного кодекса — тоже означает действовать по правилам деонтологии. 1 БЭС. М.: Сов. энцикл., 1991. Т. 1. С. 376. 2 БЭС. М.: Сов. энцикл., 1991. Т. 1. С. 446.
42 Раздел 1. Организация службы скорой медицинской помощи Устав, инструкция, Уголовный кодекс, деонтология исключают свободу воли: человек поступает именно так, а не иначе потому, что этого требуют правила, ин¬ струкции, закон. Мораль тоже ограничивает поступки человека, но он действует именно так, а не иначе не потому, что опасается наказания, а потому, что не может поступить иным образом в силу своих внутренних убеждений и накопленных мо¬ ральных ценностей. Выбор и движущую силу поступков человека, соблюдающего мораль, определяет аксиология (учение о моральных ценностях), а не простая инструкция или устав. Таким образом, этика должна состоять из базиса — аксиологии (моральные цен¬ ности) и надстройки — деонтологии (следствие этих ценностей). Человек поступает должным образом не по составленным кем-то инструкциям и правилам (тогда это «чистая» деонтология), а в силу своего внутреннего морального убеждения. Можно сказать, что деонтология — это этика роботов, в которых заложен алго¬ ритм, составленный программистом, благодаря чему робот всегда поступает толь¬ ко должным образом, хотя и не знает, почему он так поступает. Человек, действую¬ щий должным образом, исходя из своей морали, ошибается чаще, чем робот, но мотивацией его поступков являются накопленные моральные ценности, а не жес¬ ткий алгоритм. Зато и набор ситуаций, в которых может безошибочно действовать робот, ограничен программой, тогда как набор ситуаций для человека практичес¬ ки не ограничен, и это особенно важно для рассмотренных выше условий работы в неотложной медицине. Сочетание самых различных обстоятельств, условий, осо¬ бенностей больного в неотложной медицине столь разнообразно, что никакой де- онтологический алгоритм, никакая инструкция не могут их предусмотреть, чтобы определить единственно правильную линию поведения медицинского работника. Это отнюдь не означает, что можно пренебречь инструкциями в угоду собствен¬ ным моральным ценностям. Мораль — понятие индивидуальное, а закон един для всех. При расхождении морали и закона приоритет остается за последним. Просто закон не может предусмотреть всех деталей и тонкостей, встречающихся в неотлож¬ ной медицине, как и в любой другой деятельности в экстремальных ситуациях. Таким образом, мораль и этика, изучающая ее,— более подвижные категории, чем закон, они подготавливают изменения закона и могут в ходе развития обще¬ ства входить в противоречие с законом. До тех пор, пока закон не изменен, сохра¬ няется его приоритет в оценке действий или бездействия людей, каким бы антигу¬ манным он ни казался обществу или профессиональной группе людей в условиях изменившейся морали. Медицинская этика основана на моральных ценностях индивидуумов, состав¬ ляющих общество, тогда как деонтология основана на рационализме инструкций, устава, закона, единых для всего общества и полезных для него. Этика и деонтоло¬ гия не конкурируют между собой, а лишь создаются различно: этика — долгим вос¬ питанием моральных ценностей (что, конечно же, труднее), деонтология — срав¬ нительно быстрым усвоением правил. Этика, в отличие от деонтологии, учит не только как надо поступать, но и почему. Нормативные положения. Вся профессиональная деятельность медицинских работников, в том числе в неотложной медицине, регламентируется следующими нормативными положениями: — Клятвой (1994) и Этическим кодексом Российского врача (1994);
Глава 2. Этическая и юридическая ответственность врача скорой медицинской помощи 43 — Ведомственными приказами, указаниями, инструкциями Минздрава России и подчиненных ему органов здравоохранения; — Кодексом законов о труде (КЗоТ); — «Основами законодательства Российской Федерации об охране здоровья граждан» (1993); — Гражданским кодексом Российской Федерации (1996); — Уголовным кодексом Российской Федерации (1997). Над перечисленными регулирующими документами возвышается Конституция Российской Федерации, за которой остается приоритет при толковании всех пра¬ вил, статей, приказов и указов, которые не должны расходиться с Конституцией и тем более — противоречить ей. При расхождении ведомственных постановлений (в том числе по здравоохра¬ нению) с Конституцией предусмотрена правовая процедура (суд), и это в равной степени относится к защите прав и больных, и медицинских работников (ст. 46 Конституции). Все виды ответственности граждан могут быть разделены на уголовную, гражданскую, административную (в том числе дисциплинарную) и моральную. Прямо или косвенно все виды ответственности, кроме моральной, входят в юри¬ дическую ответственность, которую можно определить как государственное при¬ нуждение к исполнению требований права. Административная ответственность — вид юридической ответственности за административный проступок (правонарушение), расцениваемый не столь стро¬ го, как это делает Уголовный кодекс. Тем не менее в Российском законодательстве существует и рассмотрение административных проступков судьями по админист¬ ративному и исполнительному производству при городских и районных судах. Дисциплинарная ответственность — это форма воздействия на нарушителей трудовой дисциплины в виде дисциплинарных взысканий: замечания, выговора, строгого выговора, перевода на нижеоплачиваемую работу на срок до 3 месяцев, увольнения. Гражданская, или гражданско-правовая, ответственность — это вид юриди¬ ческой ответственности, при которой к правонарушителю применяются меры воз¬ действия, установленные законом или договором. Эти меры включают возмеще¬ ние убытков, уплату неустойки, штрафа, пени, возмещение причиненного мораль¬ ного и иного вреда. В отличие от уголовной ответственности, гражданская ответственность распространяется не только на физические лица (граждане), но и на юридические лица (учреждения). Гражданская ответственность регулируется Гражданским кодексом (ГК) Рос¬ сийской Федерации. Уголовная ответственность — это вид ответственности, который регулирует¬ ся Уголовным кодексом (УК). Часть статей УК прямо или косвенно посвящена ме¬ дицине, в том числе профессиональной ответственности медицинских работников. Все виды ответственности медицинских работников при оказании неотложной медицинской помощи мы рассмотрим применительно к двум группам ситуаций: 1. Нарушение прав больных и их защита. 2. Причинение вреда здоровью граждан неправомерными действиями. 3. Защита прав медицинского персонала.
44 Раздел 1. Организация службы скорой медицинской помощи Нарушение прав больных Наиболее частые морально-правовые проблемы, возникающие в неотложной меди¬ цине и относящиеся к правам больных, можно систематизировать так: • незнание медицинскими работниками прав больных; • неинформированность больного о медицинских действиях; • неполучение согласия больного на эти действия; • нарушение права выбора больным лечебного учреждения. Права больных в Российском законодательстве. Две самые частые причины нарушения прав больных при оказании неотлож¬ ной медицинской помощи — это отсутствие психологического контакта и экстре¬ мальность ситуации. К сожалению, нередко приходится сталкиваться и с третьей причиной — незнанием медицинскими работниками этих прав. Основные права больных изложены в ст. 30 «Основ законодательства РФ об охране здоровья граждан» (0303), принятых Государственной Думой РФ в 1993 г. Приводим эту статью полностью. Статья 30. Права пациента. При обращении за медицинской помощью и ее получении пациент имеет право на: 1. Уважительное и гуманное отношение со стороны медицинского и обслужи¬ вающего персонала. 2. Выбор врача, в том числе семейного и лечащего врача, с учетом его согласия, а также выбор лечебно-профилактического учреждения в соответствии с до¬ говорами обязательного и добровольного медицинского страхования. 3. Обследование и лечение, содержание в условиях, соответствующих санитар¬ но-гигиеническим требованиям. 4. Проведение по его просьбе консилиума и консультаций других специалис¬ тов. 5. Облегчение боли, связанной с заболеванием и (или) медицинским вмеша¬ тельством, доступными способами и средствами. 6. Сохранение в тайне информации о факте обращения за медицинской по¬ мощью, о состоянии здоровья, диагнозе и иных сведений, полученных при его обследовании и лечении, в соответствии со статьей 61 настоящих Основ. 7. Информированное добровольное согласие на медицинское вмешательство в соответствии со статьей 32 настоящих Основ. 8. Отказ от медицинского вмешательства в соответствии со статьей 33 настоя¬ щих Основ. 9. Получение информации о своих правах и обязанностях и состоянии здоровья в соответствии со статьей 31 настоящих Основ, а также на выбор лиц, кото¬ рым в интересах пациента может быть передана информация о состоянии его здоровья. 10. Получение медицинских и иных услуг в рамках программ добровольного медицинского страхования.
Глава 2. Этическая и юридическая ответственность врача скорой медицинской помощи 45 11. Возмещение ущерба в соответствии со статьей 68 настоящих Основ в случае причинения вреда его здоровью при оказании медицинской помощи. 12. Допуск к нему адвоката или иного законного представителя для защиты его прав. 13. Допуск к нему священнослужителя, а в больничном учреждении на предо¬ ставление условий для отправления религиозных обрядов, в том числе на предоставление отдельного помещения, если это не нарушает внутренний распорядок больничного учреждения. В случае нарушения своих прав пациент может обращаться с жалобой непос¬ редственно к руководителю или иному должностному лицу лечебно-профилак¬ тического учреждения, в котором ему оказывается медицинская помощь, в соответ¬ ствующие профессиональные медицинские ассоциации и лицензионные комиссии либо в суд. Многие врачи, воспитанные в условиях командно-административной системы, привыкли к патернализму, исключающему свободу воли и выбора больного. Они ошибочно полагают, что мнение больного, не имеющего медицинского образова¬ ния, не должно приниматься в расчет, тем более при оказании неотложной помо¬ щи. Такой взгляд ошибочен и опасен — прежде всего для самого медицинского ра¬ ботника. Поскольку права больного регламентированы законодательством и при¬ том вполне конкретно, то их нарушение без достаточных к тому оправданий условиями работы повлечет за собой различные формы юридической ответствен¬ ности, вплоть до уголовной. Невозможность информирования больных В соответствии со ст. 31 0303 каждый гражданин имеет право в доступной для него форме получить имеющуюся информацию о состоянии своего здоро¬ вья, включая сведения о результатах обследования, наличии заболевания, его диагнозе и прогнозе, методах лечения, связанном с ними риске, возможных ва¬ риантах медицинского вмешательства, их последствиях и результатах прове¬ денного лечения. Информация о состоянии здоровья гражданина предоставляется ему самому, а в отношении лиц, не достигших возраста 15 лет, и граждан, признанных в установ¬ ленном законом порядке недееспособными,— их законным представителям, кото¬ рыми могут быть родственники больного или другие уполномоченные больным лица. Информацию сообщают лечащий врач, заведующий отделением лечебно¬ профилактического учреждения или другие специалисты, принимающие непосред¬ ственное участие в обследовании и лечении больного. Информация о состоянии здоровья не может быть предоставлена больному против его воли. При неблагоприятном прогнозе развития заболевания информа¬ цию следует сообщать в деликатной форме больному и членам его семьи, если боль¬ ной не запретил сообщать им об этом и (или) не назначил лицо, которому должна быть передана такая информация. Больной имеет право непосредственно знакомиться с медицинской документа¬ цией, отражающей состояние его здоровья, и получить консультации по ней у дру¬ гих специалистов. По требованию больного ему предоставляются копии медицин-
46 Раздел 1. Организация службы скорой медицинской помощи ских документов, отражающих состояние его здоровья, если в них не затрагивают¬ ся интересы третьей стороны. Информация, содержащаяся в медицинских документах гражданина, составля¬ ет врачебную тайну и может предоставляться без согласия гражданина только по основаниям, предусмотренным статьей 61 настоящих Основ. Необходимо отметить, что в условиях оказания неотложной медицинской по¬ мощи редко могут быть выполнены все положения ст. 31. Тем не менее лишь самые крайние обстоятельства могут оправдать полное игнорирование врачом требова¬ ния информировать больного или его представителей о сути заболевания и плане неотложных медицинских действий. При оказании больному неотложной медицинской помощи очень часто прихо¬ дится информировать только его законных представителей, и их решение право¬ мочно, если больной не в состоянии принять решение сам. Информация для больного или его представителя должна удовлетворять сле¬ дующим требованиям, отмеченным в ст. 31 0303: 1. Она должна содержать сведения о характере патологии, сомнениях в диа¬ гностике, если таковые есть, а также о прогнозе течения этой патологии при лечении или без него; главное требование — дать больному ту информацию, которая может влиять на его решение, а не проводить с больным санитар¬ но-просветительную работу. 2. Информация о предлагаемых методах диагностики и лечения должна не толь¬ ко разъяснять их суть, но и сообщать о возможном риске их применения, ос¬ ложнениях и об альтернативных методах, даже если в распоряжении врача этих методов нет; главное требование — предоставить информацию в такой форме, которая не испугает больного и не позволит его эмоциям возобладать над здравым смыслом. 3. Вся информация должна быть предоставлена в форме, доступной для пони¬ мания ее больным, с учетом и его национального языка, и его базовых зна¬ ний, образования, ума. В неотложной медицине есть несколько ситуаций, когда информирование боль¬ ного, необходимое для принятия им решения, затруднено или вообще невозможно. Самыми частыми ситуациями такого рода являются некомпетентность больного и крайняя срочность действий. Некомпетентность больного. Под некомпетентностью больного следует пони¬ мать наличие у него неадекватного сознания — временно (например, алкогольное опьянение), продолжительно (сопор, кома, острый психоз) или постоянно (мла¬ денческий возраст, слабоумие, психическая болезнь). Компетентность может иметь и юридический смысл, означая правоспособность, поэтому в случаях постоянного слабоумия признание больного таковым может оказаться формально сложной процедурой. В острых ситуациях, чаще всего и возникающих в неотложной меди¬ цине, вопрос о некомпетентности больного вынужден решать сам врач. Срочность действий. Например, применение сердечно-легочной реанимации, немедленной трансфузии жидкостей и крови, искусственной вентиляции легких, коникотомии и других жизнеспасающих мер может не оставить времени ни на информирование больного, ни на получение его согласия или отказа. В таких си¬
Глава 2. Этическая и юридическая ответственность врача скорой медицинской помощи 47 туациях надо действовать сразу, а потом — если ситуация не является само собой разумеющейся — отметить в медицинской документации обстоятельства, не позво¬ лившие выполнить требования закона. В дальнейшем можно получить так назы¬ ваемое отсроченное информированное (осознанное) согласие больного. Неполучение согласия больного на медицинские действия В ст. 32 0303 сказано, что необходимым предварительным условием медицин¬ ского вмешательства является информированное добровольное согласие гражда¬ нина. В случаях, когда состояние больного не позволяет ему выразить свою волю, а медицинское вмешательство неотложно, вопрос о его проведении в интересах больного решает консилиум, а при невозможности собрать консилиум — непосред¬ ственно лечащий (дежурный) врач с последующим уведомлением должностных лиц лечебно-профилактического учреждения. Согласие на медицинское вмешательство в отношении лиц, не достигших воз¬ раста 15 лет, и граждан, признанных в установленном законом порядке недееспособ¬ ными, дают их законные представители после сообщения им сведений, предусмот¬ ренных частью первой ст. 31 0303. При отсутствии законных представителей решение о медицинском вмешательстве принимает консилиум, а при невозможно¬ сти собрать консилиум — непосредственно лечащий (дежурный) врач с последую¬ щим уведомлением должностных лиц лечебно-профилактического учреждения и законных представителей больного. Как следует из этой статьи, условия оказания неотложной медицинской по¬ мощи очень часто позволяют обойтись без действительно информированного (осознанного) добровольного согласия, и это не будет считаться нарушением закона. Различные методы лечения и диагностики, имеющие реальный риск развития осложнений, требуют документального оформления осознанного согласия больно¬ го или его законных представителей. Однако во многих ситуациях, возникающих при оказании неотложной медицинской помощи, вначале приходится действовать и лишь потом получать так называемое отсроченное согласие, хотя бы у родствен¬ ников больного. При передаче больного в стационар дежурному врачу следует сообщить о том, что ни с больным, ни с родственниками лечебные действия не согласованы. Впос¬ ледствии, при возникновении конфликта, соблюдение такой формальности может оказаться очень важным. Отказ больного от лечения Если компетентный больной не соглашается на предлагаемые ему методы лече¬ ния, то ему надо разъяснять опасность его решения, но ни в коем случае не вымогать согласие угрозами или обманом, выпиской из больницы и т. п. Тем более нельзя дей¬ ствовать вопреки требованиям больного: его право на отказ от любого вида лечения оговорено ст. 33 0303, согласно которой гражданин или его законный представи¬ тель имеют право отказаться от медицинского вмешательства или потребовать его прекращения, за исключением случаев, предусмотренных ст. 34 0303. При отказе от медицинского вмешательства гражданину или его законному представителю в доступной для него форме следует рассказать о возможных по¬
48 Раздел 1. Организация службы скорой медицинской помощи следствиях. Отказ от медицинского вмешательства с указанием возможных послед¬ ствий оформляется записью в медицинской документации и подписывается граж¬ данином либо его законным представителем, а также медицинским работником. При отказе родителей или иных законных представителей лица, не достигшего возраста 15 лет, либо законных представителей лица, признанного в установлен¬ ном законом порядке недееспособным, от медицинской помощи, необходимой для спасения жизни указанных лиц, больничное учреждение имеет право обратиться в суд для защиты интересов этих лиц. Что касается ст. 34 0303, позволяющей оказывать медицинскую помощь без согласия больных, то в практике неотложной медицины она может оказаться важ¬ ной. Статья 34. Оказание медицинской помощи без согласия граждан. Оказание медицинской помощи (медицинское освидетельствование, госпита¬ лизация, наблюдение и изоляция) без согласия граждан или их законных пред¬ ставителей допускается в отношении лиц, страдающих заболеваниями, пред¬ ставляющими опасность для окружающих, лиц, страдающих тяжелыми психи¬ ческими расстройствами, или лиц, совершивших общественно опасные деяния, на основаниях и в порядке, установленных законодательством Российской Федера¬ ции. Решение о проведении медицинского освидетельствования и наблюдения граж¬ дан без их согласия или согласия их законных представителей принимается вра¬ чом (консилиумом), а решение о госпитализации граждан без их согласия или со¬ гласия их законных представителей — судом. Оказание медицинской помощи без согласия граждан или согласия их закон¬ ных представителей, связанное с проведением противоэпидемических мероприя¬ тий, регламентируется санитарным законодательством. Освидетельствование и госпитализация лиц, страдающих тяжелыми психичес¬ кими расстройствами, проводятся без их согласия в порядке, устанавливаемом Законом Российской Федерации «О психиатрической помощи и гарантиях прав граждан при ее оказании». В отношении лиц, совершивших общественно опасные деяния, могут быть при¬ менены принудительные меры медицинского характера на основаниях и в поряд¬ ке, установленных законодательством Российской Федерации. Пребывание граждан в больничном учреждении продолжается до исчезновения оснований, по которым проведена госпитализация без их согласия, или по реше¬ нию суда. Выбор лечебного учреждения Согласно п. 2 ст. 30 0303 больной имеет право выбора лечебно-профилактичес- кого учреждения в соответствии с договорами обязательного и добровольного ме¬ дицинского страхования. Таким образом, зависимость от участкового, районного и ведомственного принципов этой статьей поколеблена, хотя есть немало «полуза¬ конных» способов обойти это право больных.
Глава 2. Этическая и юридическая ответственность врача скорой медицинской помощи 49 Для продолжения оказания неотложной медицинской помощи больного неред¬ ко направляют либо в дежурное, либо, если ситуация особенно срочная, в ближай¬ шее лечебное учреждение. Естественно, что в таких условиях не до формального соблюдения прав больного, но если они нарушены вынужденно, причина должна быть отмечена в документации. Нередко в практике неотложной медицины может встретиться отказ в госпита¬ лизации больного, исходящий от дежурного врача стационара и обосновываемый ведомственными и другими причинами. В подобном случае для разъяснения не¬ правильности решений и действий дежурного врача стационара могут быть при¬ влечены ст. 124 («Неоказание медицинской помощи») и 293 УК («Халатность»), рассмотренные ниже. Ответственность за нарушение прав больных Ответственность за нарушение прав больных включает все виды ответственнос¬ ти, перечисленные в разделе «Терминологический аспект» — от моральной до уго- о ловнои. Ответственность за нарушение прав больных регламентирована ст. 68 0303 «Ответственность медицинских и фармацевтических работников за нарушение прав граждан в области охраны здоровья». В случае нарушения прав граждан в области охраны здоровья вследствие недо¬ бросовестного выполнения медицинскими и фармацевтическими работниками своих профессиональных обязанностей, повлекшего причинение вреда здоровью граждан или их смерть, ущерб возмещается в соответствии с частью первой ст. 66 настоящих Основ (см. ниже). Возмещение ущерба не освобождает медицинских и фармацевтических работ- о о привлечения их к дисциплинарной, административной или уголовной ательством Российской Федерации, рес¬ публик в составе Российской Федерации. Моральная ответственность. Следует заметить, что моральная ответственность это скорее собственный, внутренний суд врача, хотя она может быть выражена и в форме административной или дисциплинарной ответственности. Существуют различные этические кодексы и клятвы, например Клятва Гиппократа, Обещание врача России (введено в 1992 г.), Клятва Российского врача (1994), Этический ко- Российского врача (1994), Международный кодекс медицинской этики (1949 г. ним пересмотром в 1983 г.) и др. В ст. 21 «Кодекса Российского врача» написано: «Ответственность за нарушение профессиональной этики определяется уста- 1И территориальных и профильных ассоциаций врачей. Первый судья врача Второй собственная совесть. 5 сообщество, которое в лице врачебной право наложить на нарушителя взыскание в соответствии со своим уставом окументами. Если нарушение этических норм одновременно затрагивает и положения ствующего законодательства Российской Федерации, врач несет ответственн по закону».
50 Раздел 1. Организация службы скорой медицинской помощи Таким образом, моральная (этическая) ответственность — не слишком четко регламентированная ответственность: от собственной совести до вероятной адми¬ нистративной или дисциплинарной ответственности. То же самое относится к различным клятвам врача. Хотя в ст. 60 0303 («Клят¬ ва врача») сказано, что врачи за нарушение Клятвы несут ответственность, пре¬ дусмотренную законодательством Российской Федерации, но ни в ГК, ни в УК РФ нет статей, касающихся врачей-клятвопреступников. Нарушения прав больных могут рассматриваться этическими комитетами. Этический комитет — это общественный орган, рассматривающий проблемы медицинской этики и морали главным образом в тех ситуациях, которые не описа¬ ны или нечетко описаны в законе. Ни прямое нарушение закона, ни общечеловеческие аморальные поступки не являются предметом для обсуждения их этическим комитетом. Этический комитет — рекомендательный и консультативный орган. Законодательная база для создания этических комитетов в виде ст. 16 «Основ законодательства Российской Федерации об охране здоровья граждан» появилась в 1993 г. Кратко задачи этических комитетов могут быть сформулированы следующим образом: • Обсуждение спорных этических проблем обследования и лечения больных, включая объем, инвазивность и стоимость применяющихся средств и мето¬ дов. • Контроль за соблюдением прав больных в соответствии со ст. 30 («Права па¬ циента») 0303. • Определение принципов ведения больных, находящихся в критическом (тер¬ минальном) состоянии, и инкурабельных больных с учетом анализа по¬ казателя «стоимость-эффективность». • Регламентация клинико-экспериментальных исследований, а также внедре¬ ния новых методов диагностики и лечения в соответствии со ст. 43 0303. • Регламентация принципов, практики и пределов обучения студентов и вра¬ чей на больных. • Контроль за преподаванием основ медицинской этики студентам и врачам в ходе их обучения на кафедрах медицинского факультета и клинических ба¬ зах. • Рассмотрение медицинских проблем, пограничных между этикой и законом, т. е. между моральной и юридической ответственностью. Гражданская ответственность. Гражданский кодекс регламентирует возмеще¬ ние материального и морального ущерба, понесенного больными или их семьями в результате нарушения их прав, а также лишения жизни или причинения вреда здоровью больных в ходе оказания им медицинской помощи. Основания для воз¬ мещения вреда, причиненного здоровью граждан, изложены в ст. 66-68 0303. Основные статьи ГК РФ, по которым могут привлекаться к гражданской от¬ ветственности медицинские работники (физические лица) или лечебные учрежде¬ ния (юридические лица), представлены ниже.
Глава 2. Этическая и юридическая ответственность врача скорой медицинской помощи 51 В соответствии со ст. 1068 ГК РФ1 лечебное учреждение возмещает материаль¬ ный ущерб больному, причиненный медицинским работником. Оно в свою очередь имеет право предъявить медицинскому работнику требование возместить сумму, уплаченную по иску больного. Учитывая огромные суммы, которые могут быть выплачены больным по решению суда, медицинские работники должны знать важ¬ ные для них правила: 1) в соответствии с КЗоТ материальная ответственность работника не может превышать его среднемесячного заработка, за исключением случаев, указан¬ ных в ст. 119 КЗоТ; 2) в соответствии со ст. 125 КЗоТ ежемесячные удержания не могут превышать 20 %, в редких случаях — 50 % заработной платы. Причинение вреда здоровью граждан неправомерными действиями медицинского персонала При юридической оценке вреда, причиненного жизни и здоровью больного в усло¬ виях оказания неотложной медицинской помощи, необходимо различать вред: • нанесенный в результате неправильных действий медицинских работников; • обусловленный неизбежным ятрогенным повреждением; • связанный с условиями, в которых оказывалась медицинская помощь. Гражданская ответственность Ответственность за причинение вреда здоровью граждан регламентирована ст. 66 и 67 0303. Статья 66. Основания возмещения вреда, причиненного здоровью граждан. В случаях причинения вреда здоровью граждан виновные обязаны возместить потерпевшим ущерб в объеме и порядке, установленном законодательством Рос¬ сийской Федерации. Ответственность за вред здоровью граждан, причиненный несовершеннолет¬ ним или лицом, признанным в установленном законом порядке недееспособным, наступает в соответствии с законодательством Российской Федерации. Вред, причиненный здоровью граждан в результате загрязнения окружающей природной среды, возмещается государством, юридическим или физическим ли¬ цом, причинившим вред, в порядке, установленном законодательством Российской Федерации. 1 Тексты этой и других статей ГК и УК РФ, а также 0303 приведены в книге: Зильбер А.П. Этюды критической медицины. Этика и закон в медицине критических состояний. Петроза¬ водск: Изд-во ПетрГУ, 1998.— Т. 4.— 560 с.
52 Раздел 1. Организация службы скорой медицинской помощи Статья 67. Возмещение затратна оказание медицинской помощи гражданам, потерпевшим от противоправных действий. Средства, затраченные на оказание медицинской помощи гражданам, потер¬ певшим от противоправных действий, взыскиваются с предприятий, учреж¬ дений, организаций, ответственных за причиненный вред здоровью граждан, в пользу учреждений государственной или муниципальной системы здравоохра¬ нения, понесших расходы, либо в пользу учреждений частной системы здраво¬ охранения, если лечение проводилось в учреждениях частной системы здраво¬ охранения. Лица, совместно причинившие вред здоровью граждан, несут солидарную от¬ ветственность по возмещению ущерба. При причинении вреда здоровью граждан несовершеннолетними возмещение ущерба осуществляют их родители или лица, их заменяющие, а в случае причине¬ ния вреда здоровью граждан лицами, признанными в установленном законом по¬ рядке недееспособными, возмещение ущерба осуществляется за счет государства в соответствии с законодательством Российской Федерации. Подлежащий возмещению ущерб определяется в порядке, установленном зако¬ нодательством Российской Федерации. Возмещение вреда здоровью осуществляется на основании ст. 1084 ГК, а объем и характер возмещения вреда, причиненного повреждением здоровья гражданам, описан в ст. 1085 ГК. Согласно этой статье больному должен быть возмещен и ут¬ раченный больным заработок (доход), и расходы на лечение, дополнительное пи¬ тание, уход, санаторно-курортное лечение, протезирование, приобретение специ¬ ального транспорта, переподготовку к другой профессии и т. п. Порядок исчисления утраченного дохода пострадавшего больного очень четко, по пунктам расписан в обширной ст. 1086 ГК. В случае наступления смерти кормильца из-за некачественного лечения вред возмещается семье умершего на основании ст. 1088 — «Возмещение вреда лицам, понесшим ущерб в результате смерти кормильца». Расчет возмещения ущерба и порядок платежей, в том числе при изменениях стоимости жизни, минимального размера оплаты труда, одномоментности или рассрочки платежей, при реорганизации или ликвидации лечебного учреждения, описаны в ст. 1089-1093 ГК. Ситуации, когда возмещение причиненного вреда не производится, описаны в ст. 1064 ГК — «Общие основания ответственности за причинение вреда», согласно которой возмещение причиненного вреда может быть возложено не на врача или медицинскую сестру, а на лечебное учреждение. В соответствии со ст. 1067 — «Причинение вреда в состоянии крайней необхо¬ димости» — ответственность за причиненный вред может быть с врача снята. Ст. 1083 — «Учет вины потерпевшего и имущественного положения лица, при¬ чинившего вред» — позволяет учесть неблестящее имущественное положение боль¬ шинства российских врачей, а это означает, что возмещать больному причиненный ему вред будет скорее всего лечебное учреждение.
Глава 2. Этическая и юридическая ответственность врача скорой медицинской помощи 53 Уголовная ответственность за причинение вреда здоровью Чаще всего неправильное оказание неотложной помощи с причинением вреда здо¬ ровью больного можно квалифицировать по следующим статьям УК РФ: 109 («Причинение смерти по неосторожности»), 118 («Причинение тяжкого или сред¬ ней тяжести вреда здоровью по неосторожности») и 124 («Неоказание помощи больному»). Согласно п. 2 ст. 109 «Причинение смерти по неосторожности вследствие ненад¬ лежащего исполнения лицом своих профессиональных обязанностей наказывает¬ ся ограничением свободы на срок до пяти лет...». Ст. 118 содержит четыре пункта, но к медицинским работникам относятся толь¬ ко два, в которых описывается причинение тяжкого вреда здоровью по неосторож¬ ности (п. 2) и средней тяжести вреда (п. 4) «вследствие ненадлежащего исполне¬ ния профессиональных обязанностей». В статье нет регламентации, какой вред здоровью считать тяжким, а какой — средней тяжести. Характеристика тяжкого вреда здоровью дана в п. 1 ст. 111 — «Умышленное причинение тяжкого вреда здоровью». Хотя эта статья и не затраги¬ вает деяния медицинского персонала, квалифицируемые по ст. 118, но, учитывая важность разделения тяжкого и средней тяжести вреда (до четырех лет лишения свободы при тяжком вреде и до трех лет — при средней тяжести), мы приводим здесь характеристику тяжкого вреда здоровью из ст. 111: «Умышленное причинение тяжкого вреда здоровью, опасного для жизни человека, или повлекшего за собой потерю зрения, речи, слуха или какого- либо органа либо утрату органом его функций, или выразившегося в неизгла¬ димом обезображении лица, а также причинение иного вреда здоровью, опас¬ ного для жизни или вызвавшего расстройство здоровья, соединенное со зна¬ чительной стойкой утратой общей трудоспособности не менее чем на одну треть или с заведомо для виновного полной утратой профессиональной тру¬ доспособности либо повлекшее за собой прерывание беременности, психи¬ ческое расстройство, заболевание наркоманией или токсикоманией,— нака¬ зываются лишением свободы на срок от двух до восьми лет». Очевидно, к средней тяжести вреда здоровью следует отнести вред, не представ¬ ляющий опасности для жизни больного, не вызвавший перечисленные выше по¬ следствия, но приведший к расстройству здоровья и стойкой утрате трудоспособ¬ ности менее чем на одну треть. Более подробная расшифровка повреждений и последствий причинения вреда здоровью приводится в «Правилах судебно-медицинского определения степени тяжести телесных повреждений», утвержденных Минздравом СССР в 1978 г. В них дается не только разделение на тяжкие, средней тяжести и легкие («менее тяжкие») повреждения, но и регламентация потери слуха, зрения, продолжительности и сте¬ пени утраты трудоспособности и т.п. Установление ненадлежащего исполнения профессиональных обязанностей производится на основе анализа положений об обязанностях специалиста, дол¬ жностных инструкций, нормативных указаний Министерства здравоохране¬ ния, правил внутреннего распорядка, а также стандартов, если таковые суще¬ ствуют.
54 Раздел 1. Организация службы скорой медицинской помощи Обе статьи — 109и118 — относятся к проблеме преступной неосторожности, описанной в ст. 26 УК РФ. В соответствии с этой статьей преступление, совершен¬ ное по неосторожности, может быть связано с двумя явлениями: преступным легкомыслием (самонадеянностью), когда врач предвидел возмож¬ ность наступления опасных последствий своих действий (бездействия), но без доста¬ точных к тому оснований самонадеянно рассчитывал на то, что справится с ними; преступной небрежностью, когда врач не предвидел возможности наступле¬ ния таких опасных последствий, хотя при необходимой внимательности и предус¬ мотрительности мог и должен был их предвидеть. И небрежность, и легкомыслие не так уж редко, увы, встречаются в практике врачей неотложной медицины. Если в обычной жизни за эти черты характера че¬ ловека можно только пожурить, то в медицине наличие этих черт у врача может привести к опасным последствиям и завершиться привлечением к ответственнос¬ ти по ст. 118 или даже 109 УК РФ. К сожалению, в практике неотложной медицины к преступной небрежности и самонадеянности часто присоединяется преступное невежество, которое нередко является причиной и небрежности, и самонадеяннос¬ ти. Мы определяем преступное невежество как недостаточность профессиональ¬ ных знаний и навыков при возможности и необходимости их получения. Преступные небрежность, легкомыслие и невежество являются самыми часты¬ ми причинами уголовного преследования врачей, в том числе специалистов нео¬ тложной медицины, причинивших моральный и физический вред здоровью и бла¬ гополучию больных. Освобождение от уголовной ответственности Уже отмечалось, что вред здоровью, причиненный действиями (бездействием) медицинских работников, следует отличать от вреда, связанного с условиями, в которых оказывалась неотложная медицинская помощь, и с несовершенством са¬ мой медицины. Условия оказания помощи в неотложной медицине включают обстановку, ка¬ чество и количество персонала, оснащение бригады. Эти условия могут не соответ¬ ствовать характеру патологического состояния и количеству пострадавших, кото¬ рым требуется неотложная помощь. Иногда такие условия могут приближаться к форс-мажорным, когда препятствия адекватному оказанию неотложной медицин¬ ской помощи непреодолимы. При оказании неотложной помощи в подобных условиях следует оценить пра¬ вильность решений, действий медицинской бригады, а также ограничения, препят¬ ствовавшие работе бригады. Кроме того, должна быть учтена деятельность органи¬ заторов службы, включая подготовку кадров, оснащение бригады, транспорт и дру¬ гие вопросы, относящиеся к действиям и обязанностям должностных лиц. По Ю. Д. Сергееву, должностными лицами считаются работники, постоянно или временно осуществляющие функции представителей власти и имеющие органи¬ зационно-распорядительные и административно-хозяйственные обязанности. Должностными лицами в неотложной медицине являются главный врач и его за¬ местители, заведующий отделением, сотрудники органов здравоохранения и др. Именно к организаторам работы врачей, а не к самим врачам относится в боль¬
Глава 2. Этическая и юридическая ответственность врача скорой медицинской помощи 55 шинстве случаев ст. 293 УК РФ — «Халатность», в которой описывается «неиспол¬ нение или ненадлежащее исполнение должностным лицом своих обязанностей вследствие недобросовестного или небрежного отношения к службе». Несовершенство медицины, исключающее уголовную ответственность врача, относится прежде всего к ятрогении. При оказании неотложной медицинской по¬ мощи в силу специфики самой неотложной медицины могут возникать ятроген- ные повреждения. Раньше под ятрогенией подразумевались неправильные действия врача или их неправильное истолкование больным. В современной медицине даже правильные действия медицинских работников могут вызывать патологические реакции, требу¬ ющие своевременного распознавания, устранения и профилактики. Мы определяем ятрогенное поражение как неумышленное или неизбежное повреждение функции или структуры организма, вызванное медицинскими действиями. Пример неумышленного повреждения — переломы ребер при сердечно-легочной реанимации у лиц старческого возраста; пример неизбежного повреждения — репер- фузионные поражения при нормализации кровотока после гиповолемии или ишемии, в том числе глобальной, возникающей при успешной сердечно-легочной реанимации. Мы специально внесли в определение ятрогении слова неумышленное или неиз¬ бежное повреждение, имея в виду, что учитывать надо агрессивность и инвазив- ность самой медицины, а не ее служителей. Термин «ятрогения» изначально получил оттенок виновности врача. Если в давние времена этот оттенок имел этический смысл («врач не умеет разговаривать с больным»), то в наше время главенства рыночных отношений во всех сферах че¬ ловеческих контактов ятрогения все чаще оценивается с позиций права. Как следует из сути ятрогении, она далеко не всегда является результатом ошиб¬ ки, небрежности, легкомыслия, халатности, т. е. деяний, за которые предусмотрена административная, гражданская и уголовная ответственность. Очень часто ятро¬ гения проистекает из самой сущности современной агрессивной медицины, и это должны знать и понимать и больные, и врачи, и администраторы, и юристы. Ликвидация гиповолемии, проведение искусственной вентиляции легких, мас¬ сивная трансфузионная терапия, оперативное лечение, сердечно-легочная реани¬ мация — все эти и многие другие методы, даже при безупречном их применении, могут вызывать новое повреждение структуры и функций организма. Если это новое поражение более неприятно или опасно, чем то, для устранения которого предпринимались вызвавшие ятрогению действия, то вполне понятны недоволь¬ ство и претензии больных и их родственников. Если недовольство можно отнести к эмоциям и подойти к его рассмотрению с этических позиций, то претензии приходится оценивать с позиций права. Необхо¬ димо поэтому установить, какие ятрогенные поражения можно просто обсудить, а какие требуют правовой оценки. С одной стороны, ятрогения — это дополнительная патология, причинение вре¬ да здоровью пациента при выполнении медицинских действий. С другой стороны, этот вред может быть неизбежным в силу специфики патологического состояния или самого метода интенсивной терапии и реанимации, примененных вполне обоснованно. Никакой виновности врача или иного медицинского работника не усматривается, если соблюдены следующие условия:
56 Раздел 1. Организация службы скорой медицинской помощи 1. Больной или его родственники полностью информированы о возможности ятрогенного поражения и дали осознанное согласие на применение метода- (ов) интенсивной терапии. 2. Врач не мог в силу объективных обстоятельств применить менее инвазивный или более безопасный метод лечения основного заболевания. 3. Была учтена индивидуальная чувствительность больного или иные его осо¬ бенности, которые могли бы усугубить ятрогенное поражение. 4. Были предприняты профилактические меры предупреждения или умень¬ шения неблагоприятных последствий ятрогении, проводился рациональный мониторинг, для устранения возникшей ятрогении применялись опти¬ мальные методы. 5. Возникновение ятрогении нельзя было предсказать, но условия п. 4 были соблюдены. При выполнении названных пяти условий в неблагоприятном течении и исхо¬ де ятрогенной патологии нет вины врача, за которую он должен был бы нести юридическую, т. е. дисциплинарную, административную, гражданскую или уго¬ ловную ответственность. Еще раз подчеркиваем: если ятрогенное поражение про¬ изошло, несмотря на соблюдение упомянутых пяти условий, то врач не несет ника- кой ответственности, в том числе административной. Нередко при наличии жало¬ бы больного или его родственников администратор объявляет врачу выговор, чтобы на этом этапе прекратить дальнейшее разбирательство. Иногда это путь удобный, но в любом случае неправильный, потому что, во-первых, медицинский риск дол¬ жен осознаваться всеми, включая население. В конечном счете от этого выиграют все — и медицина, и больные, и медицинские работники. Во-вторых, администра¬ тивное наказание подразумевает виновность врача, а за этим могут последовать гражданский иск и другие юридические санкции. Если ятрогения оценивается как неумышленное причинение вреда здоровью, ущерб, нанесенный больному, также подлежит компенсации, но уже не медицинс¬ кими работниками. Виновные устанавливаются на основании соответствующих статей Гражданского кодекса РФ (503,732,737,739,783,1064,1067,1073,1074,1083) и Уголовного кодекса РФ (26,28,41). Поэтому при квалификации преступления по ст. 109 и 118 следует прежде всего исключить условия, описанные в трех статьях УК РФ: ст. 28 — «Невиновное при¬ чинение вреда», ст. 39 — «Крайняя необходимость» и ст. 41 — «Обоснованный риск». При оказании неотложной медицинской помощи такие условия являются повсед¬ невной реальностью, в связи с чем мы приводим эти статьи полностью. Статья 28. Невиновное причинение вреда. 1. Деяния признается совершенным невиновно, если лицо, его совершившее, не осозновало и по обстоятельствам дела не могло осозновать общественной опасности своих действий (бездействия), либо не придвидело возможности наступления общественно опасных последствий и по обстоятельствам дела не должно было или не могло их предвидеть. 2. Деяние признается также совершенным невиновно, если лицо, его совершив¬ шее, хотя и предвидело возможность наступления общественно опасных
Глава 2. Этическая и юридическая ответственность врача скорой медицинской помощи 57 последствий своих действий (или бездействия), но не могло предотвратить эти последствия в силу несоответствия своих психофизиологических качеств требованиям экстремальных условий или нервно-психическим перегрузкам. Статья 39. Крайняя необходимость. 1. Не является преступлением причинение вреда охраняемым уголовным за¬ коном интересам в состоянии крайней необходимости, то есть для устране¬ ния опасности, непосредственно угрожающей личности и правам данного лица или иных лиц, охраняемым законом интересам общества или государ¬ ства, если эта опасность не могла быть устранена иными средствами и при этом не было допущено превышения пределов крайней необходимости. 2. Превышением пределов крайней необходимости признается причинение вре¬ да, явно не соответствующего характеру и степени угрожавшей опасности и обстоятельствам, при которых опасность устранялась, когда указанным ин¬ тересам был причинен вред равный или более значительный, чем предот¬ вращенный. Такое превышение влечет за собой уголовную ответственность только в случаях умышленного причинения вреда. Статья 41. Обоснованный риск. 1. Не является преступлением причинение вреда охраняемым уголовным за¬ коном интересам при обоснованном риске для достижения общественно по¬ лезной цели. 2. Риск признается обоснованным, если указанная цель не могла быть достиг¬ нута не связанными с риском действиями (бездействием) и лицо, допустив¬ шее риск, предприняло достаточные меры для предотвращения вреда охра¬ няемым уголовным законом интересам. 3. Риск не признается обоснованным, если он заведомо был сопряжен с угрозой для жизни многих людей, с угрозой экологической катастрофы или общест¬ венного бедствия. Статья 42. Исполнение приказа или распоряжения. 1. Не является преступлением причинение вреда охраняемым уголовным за¬ коном интересам лицом, действующим во исполнение обязательных для него приказа или распоряжения. Уголовную ответственость за причинение тако¬ го вреда имеет лицо, отдавшее незаконные приказ или распояжение. 2. Лицо, совершившее умышленное преступление во исполнении заведомо не¬ законных приказа или распоряжения, несет уголовную ответственность на общих основаниях. Неисполнение заведомо незаконных приказа или распо¬ ряжения исключает уголовную ответственность. Что касается ненадлежащего исполнения профессиональных обязанностей, упо¬ мянутого в ст. 109 и 118 УК РФ, то прежде всего должно быть доказано, что между действиями (бездействием) врача или сестры и вредом, причиненным здоровью
58 Раздел 1. Организация службы скорой медицинской помощи больного, есть причинная связь. Само по себе ненадлежащее исполнение профес¬ сиональных обязанностей должно повлечь за собой дисциплинарную, но не уголов¬ ную ответственность. Если же тяжкий или средней тяжести вред здоровью боль¬ ного причинно связан с действием (бездействием) врача или сестры, то эти лица подлежат уголовной ответственности, если не доказано, что возникший вред вхо¬ дит в комплекс неизбежных ятрогенных повреждений или связан с форс-мажор¬ ными условиями работы. При возбуждении уголовного дела по фактам смерти или причинения вреда здоровью по неосторожности при оказании неотложной меди¬ цинской помощи должна проводиться комиссионная экспертиза, в ходе которой решаются следующие вопросы: • Есть ли причинная связь между причиненным больному вредом и действия¬ ми (бездействием) врача? • Можно ли было предвидеть возможность причинения такого вреда в данной конкретной ситуации, чтобы своевременно его предотвратить? • Позволяли ли обстановка и условия предотвратить нанесение вреда больно¬ му правильными действиями? • Есть ли в действиях (бездействии) врача нарушение установленных правил, инструкций? Вынужденное нарушение инструкций. Условия работы в неотложной медицине вынуждают иногда нарушать инст¬ рукции и приказы, утвержденные администрацией лечебного учреждения, органом здравоохранения и др., не всегда соблюдаются и существующие стандарты, алго¬ ритмы и т. п. Вынужденно нарушив инструкцию, приказ, стандарт и пр., врач обя¬ зан известить своего руководителя об обстоятельствах, не позволивших соблюсти предписанные правила. Если руководство сочтет объяснения врача неубедитель¬ ными, он может быть привлечен к ответственности, степень которой зависит от вреда, нанесенного больному. Если мотивировка вынужденного нарушения инст¬ рукций убедительна, врач не несет ответственности. Инструкции могут устаревать, взгляды и методы меняться, поэтому благора¬ зумный и заинтересованный в результатах своей работы врач должен своевремен¬ но, в плановом порядке, поднимать вопрос об отмене устаревших или бессмыслен¬ ных правил. Следует иметь в виду, что при возникновении несчастья, дошедшего до судебного разбирательства, нарушение даже устаревшей, но не отмененной ин¬ струкции, выступает чаще всего против врача, а не за него. До тех пор, пока норма¬ тивный акт не изменен или не отменен, он приоритетен, как приоритетен закон над индивидуальной моралью и взглядами. Неоказание помощи больному Специалисты, работающие в неотложной медицине, должны хорошо знать ст. 124 УК РФ, приведенную ниже. Статья 124. Неоказание помощи больному 1. Неоказание помощи больному без уважительных причин лицом, обязанным ее оказывать в соответствии с законом или со специальным правилом, если
Глава 2. Этическая и юридическая ответственность врача скорой медицинской помощи 59 это повлекло по неосторожности причинение средней тяжести вреда здо¬ ровью больного,— наказывается штрафом в размере от пятидесяти до ста ми¬ нимальных размеров оплаты труда или в размере заработной платы или иного дохода осужденного за период до одного месяца, либо исправительны¬ ми работами на срок до одного года, либо арестом на срок от двух до четырех месяцев. 2. То же деяние, если оно повлекло по неосторожности смерть больного либо причинение тяжкого вреда его здоровью,— наказывается лишением свобо¬ ды на срок до трех лет с лишением права занимать определенные должно¬ сти или заниматься определенной деятельностью на срок до трех лет или без такового. Разделение ответственности Существует принцип: каждый отвечает за свои действия и бездействие. Этот принцип важен для всех сфер человеческой деятельности, но особое значение он имеет в неотложной медицине, когда успех зависит не только от сиюминутных дей¬ ствий врача, но и от плановых долговременных мероприятий, а также от органи¬ зации преемственности в ведении больных. Квалификация кадров, рациональная организация труда медицинских бригад, медицинское и техническое оснащение, включающее в себя и обеспечение транс¬ портом и связью,— все эти и многие другие проблемы должны решаться в плано¬ вом порядке, своевременно и эффективно, а не формально. Следовательно, в целом ряде несчастных случаев и неблагоприятных исходов, происходящих при оказании неотложной медицинской помощи, юридическая от¬ ветственность должна быть справедливо распределена между бригадой скорой помощи, смежниками и должностными лицами, призванными обеспечить нормаль¬ ные условия для работы бригад. Упомянутый выше принцип особенно актуален в экстремальных ситуациях, когда, как правило, действует коллектив. Тезис «искус¬ ство — это Я, наука — это Мы» справедливо подчеркивает значение коллективных действий, но ответственность может быть только индивидуальной. Последовательность защиты медицинских работников, в том числе скорой помощи можно выразить в следующих пунктах: — Самозащита путем самосовершенствования и самообразования — Адмиистрация лечебного учреждения — Профессиональная ассоциация — Государственные страховые компании — Частные страховые компании — Юридическая защита в суде. Самым частым поводом к юридическим претензиям (после нарушения прав пациентов) стоят ошибки и осложнения в практике неотложной медицины. Мы предлагаем следующую мнемограмму профилактики ошибок, опасностей и ос¬ ложнений, эффективность которой проверена в Карелии полувековым опытом службы медицины критических состояний, включающей скорую и неотложную помощь.
60 Раздел 1. Организация службы скорой медицинской помощи Мнемограмма этапов несчастья пасность Ошибка сложнения статочные следствия гветственность Под показанными пунктами в мнемограмме подразумеваются: Опасность — особенности больного или выбранного метода, которые могут вызвать осложнение при данных конкретных условиях кадрового и материально¬ го обеспечения; Ошибка — неправильный выбор метода, который может дать или дал осложне¬ ние: т.е. ошибка — это неучтенные или незамеченные опасносности; Осложнение — это потеря управления функциями больного в результате ошиб¬ ки или несовершенства медицины; Остаточное следствие — стойкие нарушения функции или структуры орга¬ низма в результате осложнения или тяжести болезни; чаще всего служит поводом к юридическому преследованию; Ответственность — рассмотренные выше виды юридической ответствен¬ ности. Этические и юридические проблемы сердечно-легочной реанимации (СЛР) Главные морально-правовые проблемы СЛР, встречающиеся в неотложной меди¬ цине, таковы: — Кому можно не начинать СЛР. — Когда можно прекратить проведение СЛР. Кому можно не начинать СЛР СЛР, как любое медицинское действие, имеет свои показания. Если время наступления клинической смерти неизвестно, то СЛР начинают немедленно, а затем по ходу реанимации выясняют, показана ли она была, и если реанимация не была показана, ее прекращают. СЛР не показана и ее можно не начинать у следующих категорий людей: — если смерть наступила не внезапно, а на фоне применения полного комплек¬ са интенсивной терапии, показанной данному больному, и была связана с не¬ совершенством медицины при такой патологии; — у больных с хроническими заболеваниями в терминальной стадии; безна¬ дежность и бесперспективность СЛР у таких больных должна быть заранее определена консилиумом врачей и зафиксирована в истории болезни; обыч¬ но к таким патологическим состояниям относят последние стадии злокаче¬ ственных новообразований, нарушений мозгового кровообращения, сепси¬ са, несовместимые с жизнью травмы и т.п.;
Глава 2. Этическая и юридическая ответственность врача скорой медицинской помощи 61 — если установлено, что с момента остановки сердца (при нормальной темпе¬ ратуре окружающей среды) прошло свыше 25 мин; — у больных, заранее зафиксировавших свой обоснованный отказ от СЛР в ме¬ дицинских документах; отказ от СЛР с 1991 г. является нормой в медицин¬ ских законах многих стран. В соответствии со ст. 33 «Основ законодатель¬ ства по здравоохранению РФ» больной, находящийся в здравом уме, вправе оформить отказ от СЛР, даже если такой отказ не совпадает с мнением кон¬ силиума о состоянии здоровья больного. Ни возраст больного, ни его социальное положение не могут быть поводом для отказа начать СЛР. В соответствии с приказом Минсоцздрава РФ №73 от 04.03.2003 СЛР может быть прекращена при неэффективности ее проведения в течение 30 мин., а также, если в ходе СЛР выяснилось, что показаний для ее проведения не было (чаще всего при терминальной стадии неизлечимой болезни). Прекращение СЛР При проведении СЛР непрофессионалами отсутствие признаков эффективно¬ сти (сужения зрачков, появления самостоятельного дыхания, улучшения цвета кожи) в течение 30 мин является основанием для прекращения СЛР. Другими поводами к прекращению СЛР может служить рекомендация меди¬ цинского работника или истощение сил реаниматора-непрофессионала. При проведении СЛР медицинскими работниками поводом для ее прекраще¬ ния являются следующие ситуации: — если по ходу СЛР выяснилось, что она больному не показана; — если при использовании всех доступных методов СЛР не отмечено призна¬ ков эффективности в течение 30 мин; — если наблюдаются многократные остановки сердца, не поддающиеся ника¬ ким медицинским воздействиям. В этой главе рассмотрены только те этические и юридические проблемы меди¬ цины, специфика которых связана с условиями работы в неотложной медицине. Общемедицинские и тем более общечеловеческая этика и юриспруденция значи¬ тельно шире и требуют отдельных рассуждений и книг, часть которых приведены в списке литературы. Это следует особо подчеркнуть, чтобы врачи неотложной медицины не восприняли отмеченное в главе соблюдение некоторых прав больных и избегание преступной неосторожности в своей повседневной практике как нача¬ ло и конец медицинской этики и медицинского права. Общая культура врачей, их интеллигентность, непрерывное образование и са¬ мообразование — как медицинское, так и гуманитарное — вот основа, на которой профессиональная деятельность врача любой специальности становится гармо¬ ничной, принципиально отличающейся от мучительного вспоминания правил деонтологии и вынужденного следования этим правилам.
Гпава 3 Основные технические требования к автомобилям скорой медицинской помощи и их оснащению медицинским оборудованием Ваулин И.Г., Железное Е.Г., Невский Д.И. Техническое оснащение Автомобиль скорой медицинской помощи (АСМП) Отечественные стандарты качества оказания скорой медицинской помощи пред¬ полагают проведение лечебных мероприятий на месте происшествия и при транс¬ портировке силами квалифицированного медицинского персонала (врачей и фель¬ дшеров скорой помощи, врачей-специалистов), но не парамедиков, как в ряде за¬ рубежных стран. Тем самым не только проведение неотложных мероприятий, но и лечение больного начинается с момента приезда бригады скорой медицинской по¬ мощи на место происшествия. С 2007 года в РФ вводится Национальный стандарт на автомобили скорой медицинской помощи, разработанный с учетом основных положений отраслевого стандарта ОСТ 91500.07.0001-2002 «Салоны автомобилей скорой медицинской помощи и их оснащение. Общие технические требования», европейского стандарта ЕН1789:2000 и особенностей организации скорой меди¬ цинской помощи в России. Комплектация и оборудование АСМП в соответствии с Национальным стандартом позволяет проводить лечение неотложных состояний на догоспитальном этапе согласно существующим нормативным документам, оп¬ ределяющим качество оказания скорой медицинской помощи. АСМП - это и рабочее место бригады скорой медицинской помощи, и помеще¬ ние для размещения больного (пострадавшего), и место проведения медицинских манипуляций интенсивной терапии, реанимации, оказания помощи при неотлож¬ ных состояниях, динамического контроля состояния пациента. АСМП представляет собой оборудованный в соответствии с предъявляемыми к нему требованиями медицинский салон на автомобильном шасси. Возможны варианты изготовления медицинского салона во внутреннем объеме имеющихся
Глава 3. Основные технические требования к автомобилям скорой медицинской помощи и их оснащению медицинским оборудованием 63 автофургонов, микроавтобусов, грузовых, легковых автомобилей, либо изготовле¬ ния отдельного модуля салона АСМП, устанавливаемого на подготовленное шас¬ си. Во втором случае, салон-модуль может переставляться на новое автомобиль¬ ное шасси несколько раз по мере износа предыдущего. Как правило, серийные автомобильные шасси для изготовления АСМП дора¬ батываются и модифицируются с целью обеспечения необходимых динамических характеристик, плавности хода, повышенной надежности двигателя и ходовой ча¬ сти, повышения мощности бортовой электрической сети для обеспечения потреб¬ ностей оборудования медицинского салона. В соответствии с Национальным стандартом АСМП разделены на категории в зависимости от назначения и обеспечения тех или иных видов медицинской помощи: — класс «А» — АСМП, предназначенный для транспортировки пациентов, пред¬ положительно не являющихся «экстренными», в сопровождении медицинс¬ кого персонала; — класс «В» (автомобиль экстренной медицинской помощи) — АСМП, пред¬ назначенный для проведения лечебных мероприятий скорой медицинской помощи силами врачебной (фельдшерской) бригады скорой медицинской по¬ мощи, транспортировки и контроля состояния пациентов на догоспиталь¬ ном этапе; — класс «С» (реанимобиль) - АСМП, предназначенный для проведения лечебных мероприятий скорой медицинской помощи силами реанимационной бригады транспортировки и контроля состояния пациентов на догоспитальном этапе; — автомобиль скорой медицинской специализированной помощи - АСМП, пред¬ назначенный для оказания узкоспециализированной скорой медицинской по¬ мощи (кардиологической, неонатальной, токсикологической, травматологичес¬ кой, неврологической и т.п.), созданный на базе АСМП класса «В» или «С». Перечни комплектаций АСМП в зависимости от класса, утвержденные прика¬ зом Минздравсоцразвития России №752 от 1.12.2005 г. «Об оснащении санитар¬ ного автотранспорта», приведены в приложениях 1-3. Категорически недопустимо применение АСМП без учета их категории (напри¬ мер, применение АСМП класса «А» в качестве автомобиля экстренной медицинской помощи, т.к. особенности медицинского салона АСМП класса «А» ограничивают возможности медперсонала по проведению ряда экстренных манипуляций). Национальный стандарт регламентирует в зависимости от класса АСМП раз¬ меры медицинского салона, рабочие зоны медперсонала, обязательные и рекомен¬ дуемые перечни медицинского оборудования и оснащения. АСМП оборудуются синими проблесковыми маяками и звуковой сигнализаци¬ ей, обеспечивающими возможность преимущественного проезда. Цветографичес¬ кая окраска АСМП должна соответствовать ГОСТу Р 50574-2002, что облегчает определение АСМП другими участниками дорожного движения. Требования к медицинскому салону АСМП Медицинский салон АСМП должен отвечать следующим требованиям: — доступ для оказания медицинской помощи больным по всей длине носилок, в АСМП класса «В» и «С» — возможность медицинских манипуляций экст¬
64 Раздел 1. Организация службы скорой медицинской помощи ренной медицинской помощи с обеих сторон носилок и со стороны головы пациента; — безопасность для медперсонала и больного (закрепление аппаратуры, отсут¬ ствие травмоопасных углов, выступов, наличие ремней безопасности); — изоляция пациента от внешних условий (плотно закрывающиеся дверные проемы, матированные на 2/3 окна), при этом окна салона должны обеспе¬ чивать медицинской бригаде возможность обзора внешней обстановки изнут¬ ри салона, что повышает безопасность и снижает вероятность вестибуляр¬ ного дискомфорта; — температурный режим, пассивная и активная вентиляция, звукоизоляция, ес¬ тественное и дополнительное освещение; — соответствие требованиям СЭС по возможности поддержания санитарно¬ противоэпидемического режима, проведения дезинфекции и влажной убор¬ ки салона «палубным» методом; — фиксирующиеся на штатных креплениях средства транспортировки паци¬ ентов в зависимости от категории АСМП; — возможность изоляции кабины водителя от медицинского салона при обес¬ печении визуального и вербального контакта. Система жизнеобеспечения Пациент в тяжелом состоянии весьма чувствителен к изменению внешних усло¬ вий, которые затрудняют поддержание гомеостаза. Воздействие неблагоприятных внешних условий на пациента должно быть по возможности минимизировано, поэтому Национальный стандарт устанавливает перечень требований к темпе¬ ратурному режиму в медицинском салоне АСМП. В соответствии с эти стандар¬ том во всех классах АСМП температура над поверхностью основных носилок, установленных в крайнем нижнем положении должна быть не менее 20 °С, а на поверхности пола в центре медицинского салона — не менее 15 °С. Время достижения указанных температур в медицинском салоне не должно быть более 30 мин. при начальной температуре минус 25 °С и 60 мин. — при начальной температуре минус 40 °С. Требования к аккумуляторным батареям и генераторам — в табл. 3.1. Медицинские салоны автомобилей скорой медицинской помощи классов В и С должны быть оборудованы системой кондиционирования, обеспечивающей снижение температуры воздуха в центре салона на расстоянии 1 м от пола на 10°С по отношению к температуре окружающей среды. Время достижения за¬ данного снижения температуры при начальной температуре плюс 40 °С — не более 30 мин. В медицинском салоне при стоянке автомобиля скорой медицинской помощи должен быть обеспечен не менее чем двадцатикратный обмен воздуха в течение одного часа, при этом скорость движения воздуха должна быть не более 0,25 м/с в зимнее время и 0,5 м/с в летнее время на высоте 0,1 м в головной части над повер¬ хностью носилок и на высоте 0,7 м над поверхностями сидений кресел. Медицинский салон автомобилей скорой медицинской помощи классов В и С должен быть оборудован автономным отопителем, работающим независимо от
Глава 3. Основные технические требования к автомобилям скорой медицинской помощи и их оснащению медицинским оборудованием 65 системы отопления базового автомобиля, или системой отопления, работающей совместно с автономным подогревателем двигателя, что исключает риск переох¬ лаждения больного при поломке двигателя в пути. Наличие дополнительного стояночного электроотопителя, работающего от внешнего источника питания, позволяет поддерживать положительную темпера¬ туру в салоне во время стоянки на открытых площадках в холодное время года. Термостатическая регулировка отопительной системы должна обеспечивать колебание температуры не более ± 5 °С. Содержание выхлопных газов в салоне при работе отопительной системы не должно превышать значений по ГОСТу Р 51206. Отопительная система должна соответствовать этим требованиям и в том слу¬ чае, если отключена вентиляция и система переключена на режим циркуляции воздуха в медицинском салоне. Если в автомобиле скорой медицинской помощи используют анестезирующие газы и пары, например закись азота, энтонокс, то должна быть предусмотрена вытяжка в соответствии с установленными требованиями. Не все перечисленные требования в настоящее время нашли техническое реше¬ ние в массовом производстве, но значительное количество вновь произведенных АСМП соответствуют Национальному стандарту. Система электроснабжения Мощность автомобильного генератора, как правило, увеличена по сравнению с базовой моделью автомобиля и рассчитывается исходя из максимального объема потребления аппаратурой медицинского салона. Ряд медицинских аппаратов имеет автономные источники электропитания, которые позволяют работать вне АСМП. Эти аккумуляторы имеют ограниченную емкость. Подключение к бортовой элек¬ трической сети позволяет заряжать их и иметь функционально работоспособную аппаратуру в течение всего времени дежурства АСМП. Автомобили скорой медицинской помощи должны быть оборудованы систе¬ мой ввода электропитания от внешней сети 220 В, 50 Гц с внешним защищенным разъемом, обеспечивающей питание медицинского и специального оборудования напряжением 220 В, 50 Гц и постоянным напряжением 12 В, а также подзарядку аккумуляторных батарей на стоянке и соответствовать ГОСТу Р 51323.1, ГОС¬ Ту Р 51323.2. Расположение аккумуляторных батарей должно обеспечивать возможность контроля уровня и плотности электролита без их демонтажа. Аккумуляторы и все подсоединения к ним должны исключать любую возможность короткого за¬ мыкания. Для автомобилей скорой медицинской помощи классов В и С электрооборудо¬ вание должно иметь резерв мощности, предназначенный для повторного запуска двигателя. Для облегчения пуска двигателя при отрицательных температурах воздуха автомобили скорой медицинской помощи должны быть оборудованы предпуско¬ вым подогревателем.
66 Раздел 1. Организация службы скорой медицинской помощи Запрещается установка в медицинском салоне автомобилей скорой медицинс¬ кой помощи аккумуляторных батарей, не имеющих системы отвода паров и не изо¬ лированных от основного помещения. Аккумуляторные батареи и генератор должны удовлетворять следующим тре¬ бованиям (табл. 3.1). Т абл ица3.1 Требования к аккумуляторным батареям и генераторам Наименование параметра Значение для автомобиля класса А В С Суммарная ёмкость аккумуляторных батарей, не менее, А/ч 54 110 130 Мощность генератора, Вт 700 1200 1500 В автомобилях скорой медицинской помощи классов В и С с наружной стороны должна быть установлена электрическая розетка на напряжение постоянного тока 12 В (24 В) или бортовой ввод на напряжение переменного тока 220 В (240 В) для обеспечения возможности зарядки аккумулятора (аккумуляторов) и других уст¬ ройств, например, медицинского оборудования, для предварительного прогрева двигателя и отопления медицинского салона. Если штепсельный разъем рассчитан на напряжение 220/240 В, то контактный стержень розетки должен находиться в передней части автомобиля со стороны води¬ теля, либо обеспечивать автоматическое разъединение при условии соблюдения электрической и механической безопасности (например, начало движения автомо¬ биля). Электрическая цепь напряжением 220/240 В должна быть защищена автома¬ тическим выключателем на номинальный ток утечки не более 30 мА или раздели¬ тельным трансформатором. Если цепь защищена только одним предохранитель¬ ным выключателем, то вблизи от штепсельного соединения необходимо поместить маркировку со следующей надписью: «ОСТОРОЖНО! ПРИМЕНЯТЬ ТОЛЬ¬ КО СПЕЦИАЛЬНУЮ РОЗЕТКУ». Должна быть предусмотрена блокировка запуска двигателя автомобиля во вре¬ мя подключения внешнего питающего кабеля. Автомобили скорой медицинской помощи классов В и С должны быть оборудо¬ ваны преобразователем постоянного напряжения 12 В в переменное 220 В, 50 Гц для питания медицинского оборудования при движении. Минимальное число электрических розеток в медицинском салоне указано в табл. 3.2. Система электроснабжения медицинского салона должна обеспечивать при движении автомобилей скорой медицинской помощи мощность для питания меди¬ цинского оборудования напряжением 220 В, 50 Гц как минимум от двух розеток, не менее 250 Вт — автомобиля скорой медицинской помощи класса В, 500 Вт — авто¬ мобиля скорой медицинской помощи класса С.
Глава 3. Основные технические требования к автомобилям скорой медицинской помощи и их оснащению медицинским оборудованием 67 Табл и ца3.2 Число электрических розеток в салоне Вид розетки Число розеток в зависимости от класса автомобиля скорой медицинской помощи, не менее А В С Постоянное напряжение 12В 1 2 2 Переменное напряжение 220 В, - 2 2 50 Гц Все электрические цепи в медицинском салоне автомобилей должны иметь лег¬ ко доступные собственные предохранители или выключатели. Предохранители или выключатели должны иметь четкую маркировку для определения функции каждой электрической цепи. Должно быть не менее двух электрических цепей, что¬ бы при повреждении одной из них не отключалось полностью освещение или ме¬ дицинское оборудование. Электрические кабели должны быть рассчитаны так, чтобы допустимый проходящий через них рабочий ток превышал допустимый ток предохранителей или выключателей. Электропровода должны быть проложены так, чтобы исключалась возможность разрушения их от механических колебаний. Они не должны располагаться в коро¬ бах, предусмотренных для прокладки газопроводов, или пересекать их. Для электрических систем с различным напряжением должны быть предусмот¬ рены соответствующие их напряжениям разъемы, которые невозможно перепутать. Электрооборудование автомобиля скорой медицинской помощи должно состо¬ ять из четырех составляющих: — основной системы для базового автомобиля; — электроснабжения специального медицинского стационарного оборудования; — электроснабжения медицинского салона; — электроснабжения средств связи. За исключением основной системы, каждая часть электрооборудования долж¬ на быть замкнута на себе (не иметь «массы» в виде кузова автомобиля). Система газоснабжения Энергия сжатого кислорода используется в ряде дыхательных автоматов искусст¬ венной вентиляции легких, наркозных аппаратах и ингаляторах. Национальным стандартом предусмотрено оборудование АСМП кислородными баллонами 10 л, 2 л, 1 л с редукторами и газовыми магистралями. Баллоны 10 л стационарно уста¬ навливаются в салон АСМП и обеспечивают пневмопривод кислородом и кисло¬ родно-воздушной смесью дыхательной аппаратуры во время транспортировки. Баллоны 2 л и 1 л применяются для работы портативной дыхательной аппарату¬ ры вне салона АСМП. Дыхательная аппаратура подключается через быстроразъ¬ емные соединения единого стандарта. Подобные соединения и пневморозетки по¬ зволяют переключать аппараты ИВЛ со стационарного на выносной баллон без перерыва в оказании помощи. Запас сжатого кислорода (1500 л в транспортном
68 Раздел 1. Организация службы скорой медицинской помощи баллоне, 150-300 л — в выносном баллоне) обеспечивает проведение мероприятия дыхательной реанимации и оксигенотерапии на месте происшествия, при транс¬ портировке до АСМП и в салоне АСМП длительное время. В соответствии с установленными требованиями источник снабжения газами должен состоять из одной или нескольких следующих составных частей: — газ в баллонах (например, кислород, воздух); — жидкость в баллонах не криогенная, например закись азота, углерода диок¬ сид; — жидкость в баллонах криогенная, например кислород; — жидкость криогенная в стационарных цистернах, например кислород; — жидкость не криогенная в стационарных цистернах, например закись азота, углерода диоксид; — система воздушных компрессоров; — система смесеобразования, например, для кислорода и азота; — вакуумная система. Конструкция источников снабжения газами должна соответствовать установ¬ ленным требованиям. Место для газовой установки или газопроводов должно быть обеспечено вентиляцией. Медицинский салон должен быть оснащен: — одним баллоном кислорода емкостью 10 л, рабочим давлением газа не менее 150 атм — для автомобилей скорой медицинской помощи класса В; — двумя баллонами кислорода емкостью 10 л, рабочим давлением газа не менее 150 атм — для автомобилей скорой медицинской помощи класса С. Баллоны с кислородом должны быть размещены в вертикальном положении в задней части салона в шкафу с надежной их фиксацией к несущим элементам кузо¬ ва на расстоянии не менее 0,5 м от отопительных систем. К ним должен быть обес¬ печен удобный доступ для их замены, управления и контроля. Медицинский салон автомобилей скорой медицинской помощи класса С дол¬ жен быть оснащен баллоном с закисью азота емкостью 10 л давлением газа 60 атм. К местам стандартного размещения наркозно-дыхательной аппаратуры, дол¬ жны быть проложены газовые трубопроводы от 10-литровых баллонов для авто¬ мобилей скорой медицинской помощи классов В и С. При этом пневморазъемы для подключения наркозно-дыхательной аппаратуры не должны требовать специаль¬ ного инструмента для их подключения и отключения. Регуляторы давления должны быть подключены непосредственно к источни¬ кам газа. Если автомобиль скорой медицинской помощи оборудован терминальными устройствами, то рабочее давление в системе снабжения газами должно составлять: — 400 кПа — для сжатых медицинских газов; — не более 40 кПа (абсолютное значение) — для вакуума. Максимально допустимое изменение давления между источником снабжения газами и терминальным устройством должно составлять: — 10 % — при расходе 40 л/мин для сжатых газов; — 20 % — при расходе 40 л/мин для вакуума. Автомобили скорой медицинской помощи, оборудованные терминальными ус¬ тройствами, помимо соединительных клапанов, необходимых для регулярно ис¬
Глава 3. Основные технические требования к автомобилям скорой медицинской помощи и их оснащению медицинским оборудованием 69 пользуемого оборудования, должны быть оборудованы еще одним соединительным клапаном (терминальным устройством) или специальным (для определенного газа) соединительным элементом. Система газопроводов должна выдерживать давление 1000 кПа, в два раза превыша¬ ющее максимальное рабочее давление и соответствующее максимальному давлению, которое создается регуляторами давления в случае отдельных неисправностей. Гибкие шланги для подсоединения медицинского оборудования к соединитель¬ ным клапанам или специальным соединительным элементам, а также сигнальные устройства, входящие в комплект газовой установки должны соответствовать ус¬ тановленным требованиям. Средства связи Наличие устойчивой надежной связи бригады скорой помощи и базы - необходи¬ мое условие оперативной работы службы скорой медицинской помощи. Связь по¬ зволяет рационально использовать силы и средства, уменьшает холостой пробег АСМП, решает вопросы организации медицинской помощи при ЧС и массовых катастрофах. Национальным стандартом предусмотрена радиоподготовка АСМП под установку радиостанции. В зависимости от местных условий связь может осу¬ ществляться по рации на различных диапазонах, при помощи мобильной телефо¬ нии, по спутниковым системам связи и др. Имеется некоторое преимущество обыч¬ ной радиосвязи перед мобильной телефонной связью: в случае ЧС могут быть от¬ ключены базовые ретрансляторы мобильной связи, радиосвязь же имеет определенную автономность. Имеется техническая возможность, а в ряде местностей - оперативная необхо¬ димость в обеспечении прямой связи бригад скорой медицинской помощи с прием¬ ными отделениями больниц и консультативными центрами. Используется возмож¬ ность передачи ЭКГ и других телеметрических данных от постели больного по те¬ лефону, через Интернет-связь и др. для консультирования специалистом. Нашли применение в службе скорой помощи системы, контролирующие оператив¬ ную обстановку и место нахождения бригад скорой помощи в режиме реального вре¬ мени. Отслеживание расположения сил и средств позволяет направлять на место про¬ исшествия ближайшие свободные бригады, сокращая время доезда и пробег АСМП. В ряде случаев полезной оказывается организация связи медицинской бригады и водителя АСМП: повышается безопасность, появляется возможность при необ¬ ходимости оперативно задействовать водителя в работе по доставке необходимого дополнительного медоборудования, средств транспортировки больных. Медицинское оснащение Общие требования к оснащению бригад скорой помощи Медицинское оснащение бригады скорой помощи должно быть приспособлено для проведения неотложных медицинских мероприятий как в салоне АСМП, так и вне его - на улице, в квартире, на производстве. Каждый аппарат, набор, элемент обо¬ рудования должны иметь своё штатное место в салоне и узел крепления к этому месту. Оборудование должно быть «носимым», собранным в наборы по функцио¬
70 Раздел 1. Организация службы скорой медицинской помощи нальному назначению - этим достигается оперативность и мобильность доставки до пострадавшего оснащения, необходимого для оказания конкретных видов по¬ мощи. Наиболее ответственные элементы оборудования, от которых напрямую зависит жизнь пациента, желательно дублировать (например: автоматический аппарат ИВЛ + ручной аппарат ИВЛ, электрический отсасыватель + ручной от- сасыватель). Работа скорой помощи предполагает контакты с кровью, рвотными массами, другими выделениями потенциально эпидемически опасных больных. Для обеспе¬ чения санитарно-противоэпидемического режима элементы оснащения, контакти¬ рующие с больными, должны быть разовыми либо подвергаться дезобработке и стерилизации после каждого использования. Медицинский салон и несъемные элементы оборудования должны быть доступны для дезинфекции и «палубной» мойки. Медицинские приборы, находящиеся на оснащении бригады скорой помощи, по действующему положению должны подвергаться ежегодной (если не предусмот¬ рена более частая) проверке лицензированной сервисной организацией, а измери¬ тельные приборы — поверке метрологической службой. Средства восстановления адекватной функции дыхания Восстановление внешнего дыхания — первая задача при проведении неотложных мероприятий скорой медицинской помощи. Часто для её решения достаточно вос¬ становить проходимость дыхательных путей. Эвакуация из верхних дыхательных путей слизи, мокроты, рвотных масс осу¬ ществляется отсасывателем. Современные отсасыватели имеют электропривод, работающий от бортовой сети АСМП, городской электросети и встроенного авто¬ номного аккумулятора, обеспечивающего до 30 минут работы. Остаются на осна¬ щении механические отсасыватели с ножным или ручным приводом, при умелом применении их эффективность приближается к электрическим. Отсасыватели комплектуются разовыми санационными катетерами. Нарушение дыхания при западении языка возможно устранить применением воздуховода, для разных категорий пострадавших в наборе должны присутство¬ вать все размеры воздуховодов. Применение ларингеальной маски позволяет проводить искусственную венти¬ ляцию легких. Правильная установка ларингеальной маски требует определен¬ ных навыков, что ограничивает её применение. Более доступна установка пище¬ водно-ларингеальных трубок «комбитуб», разобщающих гортань и пищевод, по¬ зволяющих кратковременно проводить искусственную вентиляцию легких без риска регургитации желудочного содержимого в дыхательные пути. Комбитуб ус¬ танавливается «вслепую» и весьма эффективен в экстренных случаях. Необходи¬ мо иметь весь набор трубок различного диаметра для оказания помощи пациен¬ там разных возраста и конституции. Эндотрахеальная трубка — наиболее радикальное средство для поддержания проходимости дыхательных путей при отсутствии их повреждения. Для проведе¬ ния интубации на оснащении имеется ларингоскоп с прямыми и изогнутыми клин¬ ками разных размеров, оправдано применение проводника. Для проведения слож¬
Глава 3. Основные технические требования к автомобилям скорой медицинской помощи и их оснащению медицинским оборудованием ^ ных случаев интубации спецбригадами может использоваться фибротрахеоскоп, управляемые эндотрахеальные трубки. Для обеспечения оксигенации крови при снижении функции внешнего дыхания применяются кислородные ингаляторы, укомплектованные масками различных размеров и назальными катетерами, обеспечивающими повышение парциально¬ го давления кислорода во вдыхаемом воздухе. Дополнительная подача 3-5 л ув¬ лажненного кислорода в минуту повышает содержание кислорода во вдыхаемом воздухе до 40-60% и показана в большинстве случаев проведения интенсивной терапии. В критических ситуациях возможен кратковременный расход до 15 л 100% кислорода. Выпускаются различные варианты ингаляторов - от простейших, обес¬ печивающих струйную подачу заданного количества кислорода в маску без кла¬ панного аппарата, до изолирующих, применяемых на зараженной местности. В ряде случаев полезен механический ингалятор для лекарственных препаратов, пенога- сителей, подключаемый в линию подачи кислорода. При отсутствии или неэффективности самостоятельного дыхания больного необходимо проведение искусственной вентиляции легких (ИВЛ). Наиболее распространенным ручным аппаратом ИВЛ является самозаполня- ющийся мешок типа «АМБУ». Лучшие аппараты этого типа имеют ресивер для обогащения дыхательной смеси кислородом, регулируемое ограничение макси¬ мального давления в дыхательных путях в конце вдоха, регулируемый клапан ПДКВ для сохранения положительного давления в дыхательных путях в конце выдоха. Аппарат обычно комплектуется набором воздуховодов, шлангами для под¬ соединения к кислородному баллону, масками различного размера, роторасшири¬ телями, языкодержателем. Ручные аппараты ИВЛ позволяют проводить длитель¬ ную вентиляцию легких при отсутствии электропитания и дополнительной окси¬ генации, но требуют постоянного участия в этом одного из членов бригады. Значительно облегчает работу медработников проведение искусственной вен¬ тиляции легких одним из портативных автоматических аппаратов ИВЛ. Особен¬ но важно это в случаях проведения интенсивных многоплановых мероприятий по поддержанию жизни, когда в них должны принимать участие все члены бригады, и при длительных транспортировках. В последние годы сертифицированы для применения на скорой помощи несколько автоматических аппаратов ИВЛ, кото¬ рые можно разделить условно на две группы. Первая группа — дыхательные автоматы, работающие при наличии сжатого кислорода. Некоторые из этих аппаратов используют автономные электронные дозирующие устройства, подзаряжаемые от бортовой сети; некоторые - полнос¬ тью работают на пневмоприводе, не требуют электроснабжения. Возможности аппаратов с электронной регуляцией позволяют обеспечить бо¬ лее точную дозировку воздушной смеси, параметры дыхания, они экономнее рас¬ ходуют кислород. Более сложные из них приближаются по своим возможностям к стационарным аппаратам ИВЛ, имеют более десяти вариантов режимов искусст¬ венной или вспомогательной вентиляции легких, высокочастотную вентиляцию легких, различные варианты ингаляции и оксигенотерапии, предназначены для оказания помощи и взрослым, и детям. Перспективное направление, обеспечиваю¬ щее более физиологическое проведение ИВЛ при некоторых тяжёлых синдромах (острая левожелудочковая недостаточность, шоковое легкое, обструкция верхних
72 Раздел 1. Организация службы скорой медицинской помощи дыхательных путей и др.), - высокочастотная вентиляция лёгких. Современные портативные аппараты с электронной регуляцией обеспечивают проведение вы¬ сокочастотной ИВ Л. Аппараты на пневмоприводе более компактные, простые в эксплуатации, обес¬ печивают основные функции при оказании скорой помощи. Для универсальности применения в условиях скорой помощи желательно иметь эти аппараты с функци¬ ями проведения ИВ Л и вспомогательной вентиляцией легких, поддерживающей собственные (даже единичные) дыхательные попытки пациента. Вторая группа дыхательных автоматов не нуждается в энергии сжатого газа, т.к. имеет собственный электрический компрессор, обеспечивающий необходимое давление вдоха. Подобные аппараты могут проводить ИВЛ как атмосферным воз¬ духом, так и (при наличии источника кислорода) регулируемой кислородно-воз- душной смесью. Источником электропитания для них служит бортовая электро¬ сеть и автономные встроенные аккумуляторы. Подобные аппараты идеально под¬ ходят в случаях необходимости длительной транспортировки с применением ИВЛ. Рассматривается возможность применения в качестве неиссякаемого источника кислорода для подобных транспортировок кислородного концентратора, непре¬ рывно производящего кислород из атмосферного воздуха. При использовании любой дыхательной аппаратуры всегда оправдано приме¬ нение бактериальных фильтров и фильтров-кондиционеров («искусственный нос»). Оценку дыхательной недостаточности, динамический контроль адекватности дыхательной реанимации, ИВЛ, наркоза позволяет проводить пулъсоксиметр, отображающий значения насыщения крови кислородом и пульса в режиме реаль¬ ного времени. Портативные пульсоксиметры для скорой помощи компактны, ра¬ ботают от автономного источника питания и бортовой сети. Средства, обеспечивающие проведение мероприятий по поддержанию кровообращения Основные мероприятия, обеспечивающие восстановление кровообращения в кри¬ тических ситуациях — восстановление адекватной сердечной деятельности и обес¬ печение достаточного венозного возврата к сердцу. В случае остановки кровообращения немедленно начинаются реанимационные мероприятия — закрытый массаж сердца. Повысить эффективность закрытого массажа возможно применением аппарата «кардиопамп». Кардиопамп представ¬ ляет собой большую «присоску», которая для проведения воздействия устанавли¬ вается на область грудины. Компрессии и тракции кардиопампа обеспечивают не только механическое воздействие, изгоняющее кровь в аорту, но и увеличивают приток крови к сердцу за счет создания разрежения в грудной клетке. При остановке кровообращения сохранение электрической активности сердца в виде фибрилляции желудочков является показанием к проведению дефибрилляции. На оснащении машины скорой помощи имеются дефибрилляторы и дефибрил- ляторы-мониторы. При проведения дефибрилляции или кардиоверсии медра¬ ботник должен быть ориентирован в наличии показаний для этого воздействия. Поэтому дефибриллятор обязательно должен иметь экран, показывающий
Глава 3. Основные технические требования к автомобилям скорой медицинской помощи и их оснащению медицинским оборудованием 73 электрическую активность сердца в режиме реального времени. Желательно, что¬ бы дефибриллятор имел биполярный импульс, более эффективный и менее повреж¬ дающий миокард, и средства регистрации, позволяющие ретроспективно оценить терапию. Режим мониторирования позволяет отслеживать опасные нарушения ритма при оказании помощи и эффективность воздействия. Аппаратура для диагностики и слежения Любая терапия требует предварительной, возможно более полной, диагностки и динамического наблюдения. Для машины скорой помощи рекомендован следующий набор диагностической аппаратуры: тонометр, фонендоскопу электрокардиограф, пульсоксиметру глюко- метр\ для специализированных бригад-кардиомонитор, аппаратура для кардиос¬ тимуляции, приборы по специальности (неврологические, токсикологические, нео¬ натальные и др.). Общие требования к диагностическим и следящим аппаратам - портативность, стойкость к атмосферным, температурным, воздействиям, вибрации, универсаль¬ ное питание (12 В, 220 В, встроенный аккумулятор), возможность длительной ав¬ тономной работы. Выпускаются варианты комбинированных приборов, объединяющих в себе несколько функций. Имеются варианты электрокардиографа-кардиомонитора, дефибриллятора-кардиомонитора, электрокардиографа-дефибриллятора-кардио- монитора-кардиостимулятора. Не всегда подобные аппараты оправданы для ско¬ рой помощи: портативный ЭКГ используется в работе чаще, чем дефибриллятор. Комплексные аппараты более применимы в специализированных бригадах. Оборудование для медикаментозной терапии Лекарственная терапия в практике работы скорой помощи является, как правило, реакцией на остро развившееся состояние или декомпенсацию хронического забо¬ левания с угрозой фатальных осложнений и должна быть быстрой и эффективной. С этой целью используется парентеральное введение медицинских препаратов: внутривенное, ингаляционное, интратрахеальное. Парентеральное введение. Обычный доступ в венозное русло осуществляется пункционно через иглу шприца, катетер-«бабочку», однако большинство пациен¬ тов в тяжелом состоянии требуют налаживания постоянного внутривенного дос¬ тупа для длительного капельного/струйного введения медицинских препаратов и своевременного купирования осложнений. В этих условиях предпочтительнее ка¬ тетеризация периферических, реже — центральных — вен одноразовыми пласти¬ ковыми катетерами. Правильно установленный периферический катетер обеспе¬ чивает надежность внутривенного доступа при транспортировке, перекладывании, неадекватном поведении больных. Люеровский павильон системы для перелива¬ ния должен быть снабжен резьбовым фиксатором, особенно необходимым при пе¬ реливании в центральные вены. В оснащении бригады должны быть катетеры различного калибра. Для введения препаратов во время капельного вливания со¬ временные периферические катетеры имеют дополнительный порт.
74 Раздел 1. Организация службы скорой медицинской помощи Национальный стандарт устанавливает повышенную высоту потолка медицин- ского салона, что обеспечивает необходимую эффективность переливания раство¬ ров. Для более активного струйного введения устанавливаются катетеры большей пропускной способности (большего диаметра), возможно применение перелива¬ ния под давлением. Удобны пластиковые мешки с растворами, при необходимости они могут быть положены под пациента, который своим весом обеспечит увеличе¬ ние скорости переливания без риска воздушной эмболии. Еще более высокую ско¬ рость вливания можно обеспечить, заключив мешок с раствором в надувную ман¬ жету - аналог манжеты тонометра. При использовании метода создания избыточ¬ ного давления в стеклянном или пластиковом флаконе с помощью нагнетания воздуха необходим строжайший контроль за уровнем жидкости во флаконе для ис¬ ключения воздушной эмболии. Многие лекарственные препараты требуют непрерывного введения со строго регулируемой скоростью. Капельное вливание, например, симпатомиметиков сложно дозируется при введении в обычных условиях и практически невозможно при транспортировке пациента. Для обеспечения правильного использования по¬ добных препаратов применяются шприцевые дозаторы, имеющие множественный стандарт электропитания и узлы жесткого крепления. Лучшие образцы дозаторов работают со шприцами разного объема и обеспечивают подачу лекарственных препаратов с гарантированной , легко и прецизионно регулируемой скоростью. Ингаляции. Ингаляционным путем применяются многие препараты. Для этой цели служат различные специальные ингаляторы. Широкое распространение получили небулайзеры, обеспечивающие оптимальные параметры медикаментоз¬ ного аэрозоля для проникновения до перифирических отделов бронхиального де¬ рева. Используются лекарственные аэрозоли в официнальном ингаляторе. Особ¬ няком стоит группа ингаляционных анестетиков. Традиционно в качестве инга¬ ляционного анестетика и анальгетика в условиях скорой помощи применяется закись азота. Применение его позволяет обезболить некупирующийся наркотика¬ ми болевой синдром при инфаркте миокарда. Проведение рауш-наркоза смесью закиси азота и кислорода с потенцированием ненаркотическими анальгетиками позволяет извлекать и транспортировать пострадавших с политравмой без при¬ менения наркотиков, что облегчает раннюю диагностику в стационаре. Портатив¬ ные аппараты для наркоза закисью азота при сохраненном самостоятельном дыха¬ нии по-прежнему находятся на оснащении машин скорой помощи. Другие ингаля¬ ционные анестетики в службе скорой помощи, как правило, не применяются. Альтернативой им служат внутривенные средства тотальной внутривенной анес¬ тезии. Для этого существует большой выбор препаратов внутривенного наркоза, аппаратура точного дозирования и слежения. Средства поддержания температурного режима пациента. Помимо того, что тем¬ пературный режим транспортируемого больного поддерживается средствами конт¬ роля климата медицинского салона, оправдано и необходимо применение других спо¬ собов. Эффективным средством борьбы с перегревом/переохлаждением больного яв¬ ляется пленочное одеяло на основе металлизированных полимерных пленок. Обращенное одной стороной к пациенту, оно обеспечивает дополнительный теплоот¬ вод, обращенное другой стороной — уменьшение потерь тепла, что способно защитить от переохлаждения пострадавшего даже при отрицательных температурах.
Глава 3. Основные технические требования к автомобилям скорой медицинской помощи и их оснащению медицинским оборудованием 75 Для переливания жидкости желательно согревать, приближая к температуре тела. Особенно важно это для больных в тяжелом состоянии, с нарушением термо¬ регуляции, истощенных, а также — в холодное время года. Оснащение скорой по¬ мощи позволяет постоянно иметь растворы, подогретые до температуры 32-36 °С в термоконтейнере для растворов, работающем от бортовой сети АСМП. Средства обеспечения функций мочеиспускания больного Даже при кратковременной транспортировке произвольную задержку мочеиспус¬ кания осуществить крайне сложно. Известно, что для лечения многих острых со¬ стояний необходим контроль адекватности диуреза и применяются мочегонные. Поэтому в оснащении бригады скорой помощи обязательно должны быть в нали¬ чии утки для больных, контролирующих мочеиспускание, и мочевые катетеры с мочеприемниками для тяжело больных. Для разового выведения мочи обычно до¬ статочно мягкого катетера, для транспортировки наиболее удобны катетеры Фо¬ лея с раздувной манжеткой, обеспечивающей фиксацию катетера в мочевом пузы¬ ре. При некоторых ситуациях может потребоваться проведение пункции мочевого пузыря (наложение микроэпицистостомы). Средства транспортировки пациентов Основное средство транспортировки пациентов в АСМП — носилки, имеющие жесткую опору в проекции грудной клетки и таза пациента, обеспечивающие воз¬ можность оказания реанимационного пособия. Для уменьшения физических нагру¬ зок на медперсонал, повышение комфортности и безопасности для пациента при¬ меняется ряд технических решений: — носилки покрываются съемным мягким, легко моющимся матрацем, имею¬ щим ручки для переноски больного из труднодоступных мест; — носилки обычно входят в комплект тележки-каталки, позволяющей перево¬ зить пациента силами одного - двух медработников, высота тележки регу¬ лируется для облегчения перекладывания больных, носилки могут снимать¬ ся с тележки-каталки и использоваться для переноски больного при затруд¬ нении подъезда. Современные жилые дома и приемные отделения больниц строятся с учетом возможности применения тележек-каталок; — носилки позволяют придавать пациенту при транспортировке полусидячее положение, ряд модификаций носилок обеспечивает и другие функциональ¬ ные положения, облегчающие транспортировку больных с травмами, шоком и др.; — разработаны модели тележек-каталок с возможностью крепления к ним ме¬ дицинской аппаратуры для терапии и мониторинга состояния пациента в процессе транспортировки вне АСМП; — носилки устанавливаются в салоне АСМП с учетом возможно более полного доступа к больному, при недостаточной ширине проходов вдоль носилок ис¬ пользуется приемное устройство, позволяющее передвигать носилки в попе¬ речном направлении. В автомобилях категории «С» приемное устройство носилок может обеспечивать дополнительную амортизацию и вертикальное перемещение;
76 Раздел 1. Организация службы скорой медицинской помощи — для бережного перекладывания пострадавших, особенно при политравме, избыточной массе тела, вынужденном положении больного, применяются ковшовые носилки: обе разъемные части носилок подводятся под пациента без изменения его положения и так же разделяются и выводятся из-под паци¬ ента после переноски, что снижает вероятность дополнительной травмати- зации; — для выноса пациентов из загроможденных квартир, вагонов поездов и дру¬ гих стесненных условий на небольшие расстояния применяются плащевые носилки. Плащевые носилки требуют участия в транспортировке трех-четы- рех человек, но позволяют при возможности моделировать положение тела больного для переноски в сидячем положении, перевозки в стандартном пас¬ сажирском лифте; — значительно облегчают транспортировку больных складные кресла-носил¬ ки, занимающие в салоне не много места, позволяющие перевозку в положе¬ нии «сидя» по ровной поверхности силами одного медработника, использо¬ вание обычных пассажирских лифтов. Кресло-носилки имеет дополнитель¬ ные ручки для переноски больного по лестницам и через пороги, имеется возможность трансформации кресла в носилки для дальнейшей переноски пациента в положении «лежа»; — для транспортировки одновременно двух больных АСМП комплектуется вторыми складными носилками. Современные складные носилки трансфор¬ мируются в двух плоскостях, компактные, в сложенном состоянии занимают не много места, легко раскладываются и устанавливаются на штатное креп¬ ление. Применение брезентовых носилок может быть оправдано только в условиях острого дефицита оборудования. Транспортная иммобилизация Травма — один из основных поводов к вызову бригады скорой помощи. Любую бригаду скорой помощи могут привлечь для оказания помощи при уличных трав¬ мах по пути следования. Поэтому средства временной иммобилизации должны входить в оснащение АСМП всех категорий. Арсенал средств для иммобилизации достаточно велик и разнообразен. По степени опасности на первом плане - повреждение шейного отдела позво¬ ночника иммобилизация которого необходима во всех случаях политравмы, авто¬ авариях, падениях. Пострадавшему до начала перекладывания и транспортиров¬ ки должен быть фиксирован шейный отдел позвоночника. Шины этого назначения выпускаются комплектами, позволяющими подобрать вариант в зависимости от анатомо-физиологических особенностей пациента. Повреждение других отделов позвоночника требует транспортировки на ров¬ ном щите. Возможна транспортировка на жестких носилках с полужестким мат¬ рацем. Лучший вариант - иммобилизация и транспортировка больного с любыми видами повреждений на вакуумном матраце. Матрац представляет собой мягкую емкость, заполненную пенопластовой крошкой. Пострадавший укладывается на
Глава 3. Основные технические требования к автомобилям скорой медицинской помощи и их оснащению медицинским оборудованием 77 матрац, крошка перераспределяется по форме тела. После откачивания воздуха из емкости образуется прочный ложемент, обеспечивающий комфортное положение и надежную иммобилизацию пациента. Матрац можно перед созданием вакуума профилировать, создавая «позу лягушки», фиксировать голову, создавать тракции. Пациента возможно на этом матраце переносить, он имеет достаточную жесткость и ручки для переноски. На этом же принципе создан набор вакуумных шин для иммобилизации конеч¬ ностей, шеи. Другая большая группа - пневматические (надувные) шины для конечностей. Они просты в наложении, обеспечивают хорошую фиксацию, уменьшают внутрен¬ ние кровоизлияния в зоне повреждения. Недостатком большинства их является повышенная жесткость материала на морозе и недолговечность. Противошоковый костюм типа «Каштан» представляет собой надувную шину, охватывающую ниж¬ ние конечности и живот пострадавшего. Создание внешнего давления на эти обла¬ сти увеличивает венозный возврат у пострадавших с травматическим шоком, умень¬ шает внутреннюю кровопотерю. Дополнительно костюм позволяет тракцию ниж¬ них конечностей при переломах бедер и голеней. К сожалению, подобные костюмы, несмотря на высокую эффективность, не нашли пока широкого применения из-за отсутствия должной преемственности между скорой помощью и стационарами в ведении подобных больных. Существует также целый ряд складных шин для конечностей, поясные щиты для извлечения пострадавших, в том числе - складные реечные, давно применяемые шины Крамера, Дитерихса и др. Оборудование для специализированных бригад АСМП, предназначенные для оказания узкоспециализированной скорой медицин¬ ской помощи (кардиологической, неонатальной, токсикологической, травматоло¬ гической, неврологической и т.п.), создаются на базе АСМП класса «В» или «С». Имеется большой опыт по оборудованию специализированных бригад по кардио¬ логии, неврологии, неонаталогии, нейрохирургии, токсикологии, травматологии и др. Основное требование к АСМП, на котором планируется создание такой бри¬ гады, — наличие условий для нормальной работы всей дополнительной медицин¬ ской техники на борту. Наборы малой хирургии Целый ряд малых хирургических вмешательств может быть осуществлен брига¬ дой скорой медицинской помощи. Как правило, эти мероприятия выполняются в экстренной обстановке и по неотложным показаниям, поэтому укладки для каждо¬ го из таких вмешательств должны содержать все необходимое и быть полностью готовыми к использованию. Плевральный дренаж. Единственный метод коррекции состояния, вызванного напряженным пневмотораксом, - экстренное дренирование плевральной полос¬ ти. Наиболее удачной конструкцией на сегодняшний день следует считать мало¬ травматичный дренаж на стилете, комплектуемый клапаном и дренажной труб¬
78 Раздел 1. Организация службы скорой медицинской помощи кой. Использование традиционного набора (троакар+дренаж+клапан) требует большего времени для установки. Трахеотомия. В условиях скорой помощи предпочтительнее проведение кони- котомии набором для коникотомии (канюля+стилет) или микротрахеотомии (ка- нюля+игла), она проще в исполнении по сравнению с трахеостомой и позволяет экономить время. Для наложения трахеостомы должен быть в наличии классичес¬ кий набор для трахеостомии. Желательно иметь возможность выбора между эти¬ ми вариантами, так как клиническая ситуация может потребовать различных ре¬ шений. Помимо обычных трахеотомических канюль необходимо иметь канюли с раздуваемой манжеткой для ИВЛ. Периферийная венесекция. Иногда никакой другой доступ в венозное русло кроме венесекции невозможен, поэтому имеет смысл включать соответствующий небольшой набор в арсенал машин скорой помощи. Для оснащения машины скорой помощи наборы хирургических инструментов для трахеотомии и венесекции объединены в один набор. Лекарственные укладки В зависимости от задач и штатов каждой бригады, могут формироваться в виде одного или нескольких чемоданов. Обычный набор - укладка врача, укладка реа¬ нимационная, термоконтейнер с растворами для переливания.
Глава 3. Основные технические требования к автомобилям скорой медицинской помощи и их оснащению медицинским оборудованием 79 Приложение N9 1 Перечень оснащения автомобиля скорой медицинской помощи класс А Автомобиль скорой медицинской помощи, предназначенный для транспортировки пациентов, не требующих экстренной помощи, в сопровождении медицинского персонала. № п/п Наименование оборудования Кол-во Примечание 1. 3. 4. 5. 6. 7. Аппарат искусственной вентиляции лёгких с ручным приводом Редуктор-ингалятор кислородный с 2-литровым баллоном Тележка-каталка со съёмными кресельными носилками Приёмное устройство Носилки бескаркасные Комплект шин транспортных складных Набор фельдшерский Включает: две маски, аспиратор с ручным приводом, роторасшири¬ тель, языкодержатель, воздуховоды, коннекторы Обеспечение проведения кислород¬ ной (кислородно-воздушной) и аэрозольной терапии, а также подключения аппарата ИВЛ на месте происшествия и (или) при транспортировании в условиях скорой помощи Имеющие четыре пары ручек для переноски и стропы для фиксации пациента Включает: комплект шин трнспорт- ных складных детский, комплект шин транспортных складных взрослый, комплект шин-воротни- ков транспортных Включает: тонометр с фонендоско¬ пом, держатели инфузионных флаконов с кронштейнами Допускается комплектация иной медицинской аппаратурой и оборудованием анало¬ гичного назначения, имеющими регистрационное удостоверение МЗСР РФ для применения в автомобилях скорой медицинской помощи.
80 Раздел 1. Организация службы скорой медицинской помощи Приложение №2 Перечень оснащения автомобиля скорой медицинской помощи класс В Автомобиль скорой медицинской помощи, предназначенный для проведения лечебных мероприятий скорой медицинской помощи силами врачебной (фельдшерс¬ кой) бригады, транспортировки и контроля состояния пациентов на догоспитальном этапе. № п/п Наименование оборудования Кол-во Примечание 1. 2. 3. 4. 5. 6. 7. 8. 9. 10 11 12 Дефибриллятор с универсаль¬ ным питанием Электрокардиограф трёхкана¬ льный с автоматическим режимом Аппарат управляемой и вспо¬ могательной искусственной вентиляции лёгких для скорой помощи Редуктор-ингалятор кисло¬ родный с 2-литровым балло¬ ном Аппарат ингаляционного наркоза газовой смесью кис¬ лорода и закиси азота порта¬ тивный в комплекте с балло¬ ном 1 л Электроотсасыватель хирурги ческий с бактериальным фильт¬ ром Экспресс-измеритель концент¬ рации глюкозы в крови порта¬ тивный Пульсоксиметр Тележка-каталка со съёмными носилками Приёмное устройство с попе¬ речным и продольным переме щением Носилки продольно и попереч¬ но складные на жестких опорах Носилки бескаркасные Обеспечение проведения кисло¬ родной (кислородно-воздушной) и аэрозольной терапии, а также подключения аппарата ИВЛ на месте происшествия и (или) при транспортировании в условиях скорой помощи Имеющие 4 пары ручек для пере¬ носки и стропы для фиксации пациента
Глава 3. Основные технические требования к автомобилям скорой медицинской помощи и их оснащению медицинским оборудованием 81 № Наименование Кол-во Примечание п/п оборудования 13. Комплект шин транспортных складных 1 Включает: комплект шин транспортных складных детский, комплект шин транспортных склад¬ ных взрослый, комплект шин- воротников транспортных 14. Укладка для врача скорой помощи 1 Приказ Минздрава РФ №100 от 26.03.1999 г. 15. Штатив разборный для вливаний 1 С возможностью крепления к кровати, носилкам и т.п. 16. Набор акушерский 1 17. Набор реанимационный малый для скорой помощи 1 Включая АДР 1200 18. Контейнер термоизоляцион¬ ный с автоматическим поддер¬ жанием температуры инфузион- ных растворов 1 19 Баллон с вентилем под кислород 10 л 1 20. Баллон с вентилем под закись азота 10 л 1 21. Редуктор закиси азота 1 Допускается комплектация иной медицинской аппаратурой и оборудованием анало¬ гичного назначения, имеющими регистрационное удостоверение МЗСР РФ для применения в автомобилях скорой медицинской помощи. Приложение №3 Перечень оснащения автомобиля скорой медицинской помощи класс С - реанимобиль Автомобиль скорой медицинской помощи, предназначенный для проведения лечеб¬ ных мероприятий скорой медицинской помощи силами реанимационной или специа¬ лизированной бригады, транспортировки и контроля состояния пациентов на догоспитальном этапе № п/п Наименование оборудования Кол-во Примечание 1. Дефибриллятор-монитор со встроенным кардиости¬ мулятором, пульс -оксимет- рией и неинвазивным АД 1 2. Электрокардиограф трёх¬ канальный с автоматическим режимом 1
82 Раздел 1. Организация службы скорой медицинской помощи № п/п Наименование оборудования Кол-во Примечание 3. 4. 5. 9. 6. 7. 8. 9. 10. 11. 12. 13. 14. 15. 16. Аппарат управляемой и вспо¬ могательной искусственной вентиляции легких для скорой медицинской помощи Редуктор-ингалятор кисло¬ родный с 2-литровым баллоном Аппарат ингаляционного нар¬ коза газовой смесью кислоро¬ да и закиси азота портативный в комплекте с баллоном 1 л Электроотсасыватель хирур¬ гический с бактериальным фильтром Портативный компрессорный небулайзер (ингалятор) с пи¬ танием от бортовой сети 12В Определитель объёмной скорости потока воздуха при выдохе -пикфлоуметр Экспресс-измеритель кон¬ центрации глюкозы в крови портативный Транспортный монитор Пульсоксиметр Насос шприцевой (дозатор лекарственных средств) Тележка-каталка со съёмными носилками Приёмное устройство с попе¬ речным и продольным пере¬ мещением, углом наклона 15° Носилки продольно и попе¬ речно складные на жестких опорах Носилки бескаркасные Носилки кресельные складные Обеспечение проведения кислородной (кислородно-воз¬ душной) и аэрозольной терапии, а также подключения аппарата ИВЛ на месте происшествия и (или) при транспортировании в условиях скорой помощи Имеющие четыре пары ручек для переноски и стропы для фиксации пациента
Глава 3. Основные технические требования к автомобилям скорой медицинской помощи и их оснащению медицинским оборудованием 83 № п/п Наименование оборудования Кол-во Примечание 17. Комплект шин транспортных складных 1 Включает: комплект шин транспорт¬ ных складных детский, комплект шин транспортных складных взрос¬ лый, комплект шин-воротников транспортных 18. Матрас вакуумный иммобили- зационный 1 19. Укладка для врача скорой помощи 1 Приказ Минздрава РФ №100 от 26.03.1999 г. 20. Штатив разборный для влива¬ ний 1 С возможностью крепления к кро¬ вати, носилкам и т.п. 21. Набор акушерский 1 22. Набор реанимационный боль¬ шой для скорой помощи 1 23. Набор травматологический для скорой помощи 1 Включает комплект шин транспортных складных 24. Набор при эндогенных отрав¬ лениях 1 25. Контейнер термоизоляцион¬ ный с автоматическим поддер¬ жанием температуры инфу- зионных растворов 1 26. Баллон с вентилем под кисло¬ род Юл 2 Рекомендуемая литература 1. Архипов В.В., Багненко С.Ф., Михайлович В.А., Мирошниченко А.Г., Бой¬ ков А.А. Скорая медицинская помощь в определениях и терминах // Скорая медицинская помощь.— 2002.—№4.— С. 3-7. 2. Бойков А.А., Ханин А.З. Организация службы скорой медицинской помощи в крупном городе в условиях разделения скорой и неотложнй медицинской помощи,— СПб., 2006.—196 с. 3. Зильбер А.П. Этюды критической медицины. Этика и закон в медицине кри¬ тических состояний,— Т.4.— Петрозаводск: Изд-во ПетрГУ, 1998.— 560 с. 4. Иванюшкин А.Я. Профессиональная этика в медицине,— М.: Медицина, 1990,-224 с. 5. Сергеев Ю.Д. Профессия врача. Юридические основы.— Киев.: Выща школа, 1988,-208 с. 6. Сумин С.А. Неотложные состояния. Медицинское информационное аген- ство.— М., 2006,— 799 с. 7. Юрьев В.К., Куценко Г.И. Общественное здоровье и здравоохранение,— СПб.: «Петрополис», 2000.— 710 с.
Раздел II Общие вопросы реаниматологии и интенсивной терапии
Гпава 4 Общие принципы интенсивной терапии терминальных состояний Михайлович В. А. Лечение больных в терминальном состоянии — одна из наиболее трудных задач, стоящих перед врачом скорой помощи. Терминальные состояния могут вызываться различными причинами, и этио¬ логическое и патогенетическое лечение больных при этом должно быть различным. Однако закономерности развития терминальных состояний приблизительно оди¬ наковы. Это дает основание рассматривать изменения, возникающие в организме при терминальных состояниях, и применять соответствующие меры реанимации и интенсивной терапии вне зависимости от тех причин, которые привели к их раз¬ витию. Разумеется, причины острых заболеваний должны учитываться и устра¬ няться, но обязательно на фоне проведения общих мер интенсивной терапии. Терминальное состояние определяется как пограничное между жизнью и смер¬ тью (от лат. terminus — предел, граница). Терминальное состояние — острейшее изменение жизнедеятельности, обусловленное столь тяжелыми нарушениями фун¬ кций основных жизненно важных органов и систем, при которых сам организм не в состоянии справиться с возникшими нарушениями. Это определение привлекает внимание по двум причинам. Во-первых, в нем легко обнаружить прямое присутствие одного из основных законов диалектики — закона единства противоположностей. Ведь, с одной сторо¬ ны, в этом определении говорится о том, что, начав развиваться, терминальное состояние непременно закончится смертью (организм не в состоянии справиться с возникшими нарушениями). С другой стороны, присутствие в этом определении местоимения «сам» дает основание надеяться, что при своевременном применении необходимых мер реанимации и интенсивной терапии возможно восстановление жизнедеятельности (и даже трудоспособности) такого тяжелобольного или пост¬ радавшего. Во-вторых, в этом определении содержится косвенная информация о пределах возможности реанимации, которые ограничены функциональными нарушениями. Действительно, если в тяжелобольном организме преобладают функциональные изменения, то врач (в том числе и врач скорой помощи) своими действиями может способствовать их устранению. Если же у такого больного в жизненно важных
86 Раздел II. Общие вопросы реаниматологии и интенсивной терапии органах возникают морфологические изменения, несовместимые с жизнью, то толь¬ ко врач-трансплантолог, призванный и имеющий возможность своевременно за¬ менить эти органы, может остановить процесс умирания. При относительно постепенном развитии прослеживаются три стадии терми¬ нального состояния: преагональное состояние, агония и клиническая смерть. Преагональное состояние1 характеризуется целым рядом признаков, завися¬ щих от нарушений жизненно важных функций и обменных процессов. Ниже при¬ водятся краткая характеристика и меры интенсивной терапии тех из них, на кото¬ рые необходимо воздействовать уже на догоспитальном этапе. Прежде всего необходимо отметить, что уже в преагональном состоянии возни¬ кают нарушения функции ЦНС. Эти нарушения обусловлены различными причи¬ нами, которые могут быть разделены на первичные и вторичные. Первичные нарушения вызваны непосредственным повреждением ЦНС (трав¬ ма, кровоизлияние, опухоль, менингит, энцефалит и пр.). Их диагностика, меры неотложной терапии и тактика врача скорой помощи описаны в соответствующих главах. Вторичные нарушения обусловлены нарушением работы других систем, и преж¬ де всего — нарушениями легочного газообмена и кровообращения. Клинически нарушения функции ЦНС проявляются нарушением сознания различной степени — от легкой заторможенности до глубокой комы. При этом пер¬ вичные нарушения сопровождаются развитием очаговых симптомов, которые, впрочем, по мере углубления нарушения сознания сглаживаются. Принципиальное различие между этими нарушениями заключается в том, что первичные требуют специализированного лечения (см. гл. 50-56), а вторичные — проходят, если своевременно устранить причины, их вызвавшие, т. е. нарушения газообмена и кровообращения. Нарушения легочного газообмена в преагональном состоянии могут носить раз¬ личный характер, что обусловлено природой основного заболевания. Может отме¬ чаться частое поверхностное или редкое глубокое дыхание, могут регистрировать¬ ся патологические дыхательные ритмы (Чейна-Стокса, Биота и т.д.). Однако об¬ щим для всех разновидностей нарушения дыхания, свойственных терминальному (уже преагональному) состоянию признаком, является развитие значительных гипоксии и гиперкапнии, требующих дыхательной реанимации и интенсивной терапии (см. гл. 6). Нарушения кровообращения в терминальном состоянии, как и нарушения газо¬ обмена, зависят от причин тяжелого состояния больного. Чаще всего они проявля¬ ются прогрессирующим снижением артериального давления и нарушением тка¬ невого кровообращения, которые, в свою очередь, могут зависеть от различных причин — нарушений центральной регуляции кровообращения, дефицита ОЦК, нарушений сократительной способности миокарда, ритма сердечных сокращений, недостаточности функции надпочечников и т. д. Но общая характеристика всех этих нарушений может быть определена как неспособность аппарата кровообращения 1 В настоящее время существует обоснованное стремление вместо этого термина использо¬ вать термин «критическое состояние». В принципе, между ними почти всегда можно поста¬ вить знак равенства.
Глава 4. Общие принципы интенсивной терапии терминальных состояний 87 обеспечить организм кислородом и энергетическими веществами и вывести из ор¬ ганов и тканей образующиеся в них продукты метаболизма. Следовательно, уже в преагональном состоянии необходимо предпринимать меры сердечно-сосудистой терапии и реанимации (см. гл. 5). Нарушения кислотно-основного состояния (КОС) всегда сопровождают и утя¬ желяют течение терминального состояния. Типичным, наиболее часто встречаю¬ щимся нарушением КОС в этих условиях является метаболический ацидоз. Глав¬ ные причины его развития — нарушение обеспечения тканей и органов кислоро¬ дом. Тяжелые нарушения газообмена и кровообращения уже в течение нескольких минут приводят к развитию метаболического ацидоза. При этом не только ухуд¬ шается обеспечение организма кислородом, но и накапливаются кислые продукты метаболизма (молочная кислота), нарушается их выведение из организма. Сочетание метаболического ацидоза с гиперкапнией (гиповентиляция) усугуб¬ ляет воздействие этого нарушения КОС на организм. Метаболический ацидоз оказывает различное повреждающее действие на орга¬ низм. Прежде всего, он повышает проницаемость тканевых барьеров и нарушает функцию клеточных мембран, которые теряют свои свойства полупроницаемое - ти. Процессы осмоса, благодаря которым живет клетка (а следовательно, и весь организм), сменяются процессами диффузии, градиент концентрации биологически активных веществ между внутри- и внеклеточным секторами сглаживается, и клет¬ ка теряет свои функциональные свойства — нервная клетка не может «выдать» импульса, железистая клетка не вырабатывает секрет, а мышечная клетка не мо¬ жет сокращаться. Кроме того, в условиях тяжелого ацидоза страдают многочис¬ ленные ферментные системы организма. Работа ферментов нарушается, что созда¬ ет основу для прогрессирующего ухудшения состояния больного. Развивающаяся при этом гипотензия плохо поддается коррекции с помощью инфузионной тера¬ пии и адреномиметиков. В этих условиях проведение реанимационных мероприя¬ тий без устранения ацидоза бессмысленно и бесполезно. Поэтому врач скорой по¬ мощи должен включать в программу интенсивной терапии таких больных меры, направленные на коррекцию этого нарушения, наряду с устранением причин, его вызвавших. Наиболее широко распространенным и весьма эффективным средством, исполь¬ зуемым для этой цели, является натрия гидрокарбонат (NaHC03). Внутривенно капельно вводится 5 % раствор этого препарата из расчета 3 мл на 1 кг массы тела больного. Так, больному массой 80 кг необходимо ввести 240-250 мл 5 % раствора натрия гидрокарбоната. Это количество вводится за 5-8 мин. Показаниями к при¬ менению натрия гидрокарбоната на догоспитальном этапе при развитии терми¬ нального состояния являются неэффективность реанимационных мероприятий в течение 1-2 мин, невосстановление самостоятельных сердечных сокращений в те¬ чение 15-20 мин реанимации или тяжелая артериальная гипотензия, не корриги¬ руемая инфузионной терапией и адреномиметиками. Однако натрия гидрокарбонат может оказывать и нежелательное действие. При его введении, в частности, развивается гиперосмолярность плазмы, а образующий¬ ся при этом углерода диоксид (углекислый газ — С02), в особенности если он пло¬ хо выводится легкими, проникает внутрь клеток, где с помощью воды образуется угольная кислота, диссоциация которой приводит к освобождению ионов водоро¬
88 Раздел II. Общие вопросы реаниматологии и интенсивной терапии да (Н+) и прогрессированию внутриклеточного ацидоза. Поэтому при неадекват¬ ном самостоятельном дыхании введение натрия гидрокарбоната должно сопро¬ вождаться вспомогательной или тотальной искусственной вентиляцией легких. В настоящее время исследуется возможность применения для коррекции мета¬ болического ацидоза новых препаратов — карбикарба и натрия дихлорацетата, которые лишены отрицательных качеств натрия гидрокарбоната. Можно исполь¬ зовать также трис-буфер (трис-амин, ТНАМ), который устраняет не только вне¬ клеточный, но и внутриклеточный ацидоз и не вызывает образования углекислого газа. Иногда в условиях догоспитального этапа может развиться и метаболический алкалоз — при упорной рвоте, длительном применении диуретиков или щелочных растворов, потере внеклеточной жидкости, хлора, калия, магния. Тяжелый алка¬ лоз может сопровождаться развитием судорог, сердечных аритмий, нарушением оксигенации тканей, гиповентиляцией. Лечение алкалоза представляет собой сложную задачу и на догоспитальном этапе не проводится. В стационаре для коррекции алкалоза используют, в за¬ висимости от его вида и тяжести, внутривенное введение жидкости, натрия хлорида, калия хлорида и хлористоводородной (соляной) кислоты, диакарба, альдактона. Нарушения электролитного баланса. Типичным нарушением электролитного баланса, характерным для терминального состояния, является гиперкалиемия. Повышение содержания калия в плазме крови и внеклеточной жидкости при этом может вызываться различными причинами, главной из которых является повы¬ шение проницаемости клеточных мембран, вызываемое ацидозом. Внутриклеточ¬ ный калий при этом выходит во внеклеточный сектор, градиент концентрации его между секторами падает, и в этих условиях также нарушается поляризация клет¬ ки, которая теряет возможность нормально функционировать. Гиперкалиемия особенно легко возникает при тяжелой травме, сопровождающейся размозжени- ем тканей, при шоке, обширных ожогах, лихорадке, различных интоксикациях, сеп¬ сисе, кишечной непроходимости, острой почечной недостаточности и др. Точный диагноз гиперкалиемии может быть установлен только лабораторным путем, что возможно лишь в условиях стационара. На догоспитальном этапе предположить наличие гиперкалиемии поможет зна¬ ние того, какие заболевания осложняются ее развитием. Клинически гиперкалие¬ мия проявляется развитием адинамии, парестезией конечностей, вялыми парали¬ чами. Характерными симптомами являются глухость тонов сердца, гипотония, брадикардия; на ЭКГ при этом регистрируются повышение и сужение зубца Т, расширение комплекса QRS, исчезновение зубца Р. Возможно развитие фибрил¬ ляции желудочков с последующей остановкой сердца. Устранить патологическое влияние гиперкалиемии на догоспитальном этапе можно использованием препаратов кальция. Предпочтительным считается внут¬ ривенное введение 10-20 мл 10 % раствора кальция глюконата. Показанием к его применению являются исчезновение зубца Р и расширение и деформация комп¬ лекса QRS электрокардиограммы, а также анурическая фаза острой почечной недо¬ статочности (см. гл. 11). Возможно и применение кальция хлорида.
Глава 4. Общие принципы интенсивной терапии терминальных состояний 89 Коррекция гиперкалиемии может быть осуществлена и внутривенным введе¬ нием глюкозы с инсулином. При этом глюкоза способствует переходу калия из внеклеточного сектора во внутриклеточный, где калий участвует в синтезе высо¬ коэнергетических соединений. На догоспитальном этапе может быть рекомендо¬ вано внутривенное введение 200 мл 20 % раствора глюкозы в сочетании с 20 ЕД инсулина и 10 мл 10 % раствора кальция хлорида или глюконата. Использование глюкозы обеспечивает организм и энергией, расход которой в этих условиях увеличен в значительной степени и может быть в какой-то мере вос¬ полнен за счет стимулирования процессов глюконеогенеза, что сопровождается увеличением тяжести ацидоза. Введение глюкозы с инсулином не только спо¬ собствует коррекции гиперкалиемии, обеспечивает организм энергией, но и пре¬ дупреждает избыточный катаболизм белков, уменьшает азотистую нагрузку на почки и прогрессирование ацидоза. Однако применение глюкозы при терминальном состоянии, равно как и при других состояниях, сопровождающихся нарушением оксигенации тканей, может вызвать развитие ацидоза за счет торможения аэробного цикла Кребса и накопле¬ ния молочной кислоты. Поэтому использовать глюкозу допустимо только на фоне нормализации газообмена и кровообращения. Глюкокортикоидная недостаточность всегда возникает на фоне терминально¬ го состояния. Это обусловлено тем, что при развитии любого стресса потребность организма в глюкокортикоидных гормонах повышается, тогда как надпочечники оказываются не в состоянии удовлетворить эту возросшую потребность. Содержа¬ ние глюкокортикоидных гормонов в крови при этом может быть нормальным, од¬ нако процессы, регулируемые ими (а главным из них является стабилизация био¬ логических мембран), оказываются нарушенными. Недостаточность надпочечников сопровождается нарушением сократительной функции миокарда, снижением сосудистого тонуса, а следовательно, и артериаль¬ ного давления, уменьшением чувствительности к катехоламинам и т. д. Поэтому на догоспитальном этапе таким больным необходимо применение глю¬ кокортикоидных гормонов — не менее 90-120 мг преднизолона или соответствую¬ щих доз других препаратов этой группы. Нарушение функционирования внутриклеточных ферментов, катализирующих многочисленные обменные процессы, также сопровождает развитие терминальных состояний. Как известно, ферменты — это высокоорганизованные белки с высоким уров¬ нем обмена, требующим большого количества кислорода, при недостатке которого их активность снижается. Следовательно, обеспечение организма кислородом бу¬ дет способствовать и нормализации работы ферментных систем. Нормализовать работу ферментов поможет и применение коферментов или витаминов. На догос¬ питальном этапе с этой целью может быть рекомендовано вводить кокарбоксила- зу (100 мг. внутривенно), витамин Bj (1-3 мл 3 % раствора тиамина бромида), ри¬ бофлавина мононуклеотид (1 мл 1 % раствора), никотинамид (1 мл 2,5 % раство¬ ра), кальция пантотенат (2 мл 20 % раствора), витамин В6 (1 мл 5 % раствора пиридоксина), аскорбиновую кислоту (3-5 мл 5 % раствора) внутримышечно. Улучшению функционирования ферментов способствуют устранение ацидоза и назначение унитиола (5-10 мл 5 % раствора внутривенно или внутримышечно).
90 Раздел II. Общие вопросы реаниматологии и интенсивной терапии Данный препарат связывает токсичные вещества, образующиеся в организме при нарушениях дыхания и кровообращения и блокирующие активные биологические группировки ферментов. При затянувшемся преагональном состоянии возникают отек головного мозга, острая почечная недостаточность, острая печеночная недостаточность, синдром шокового легкого (острого легочного повреждения), нарушения гемокоагуляции и другие осложнения, следствием чего является развитие полиорганной недостаточ¬ ности. Меры, направленные на нормализацию дыхания, кровообращения и обмен¬ ных процессов, могут способствовать предупреждению ее развития. Агония (от греч. agonio — борьба) — это последние проявления приспособитель¬ ных и компенсаторных возможностей организма, заключающиеся в мобилизации активности симпатоадреналовой и гипофизадреналовой систем и непосредственно предшествующие смерти. Агония характеризуется прогрессированием всех тех на¬ рушений, которые начали развиваться в преагональном состоянии. Как правило, у больных в стадии агонии полностью отсутствует сознание, хотя при значительной централизации кровообращения признаки сознания могут регистрироваться. Агональный тип дыхания характеризуется участием вспомогательной мускула¬ туры — шейной, мимической и жевательной. Дыхание при этом неравномерное, могут появляться патологические ритмы, задержка в фазе вдоха или выдоха. Про¬ грессируют нарушения сердечной деятельности. Замедляется скорость кровотока. Артериальное давление снижается до 40-50 мм рт. ст., пульс на периферических артериях становится нитевидным, может не определяться; развивается брадикар- дия. Естественно, что и нарушения обменных процессов также продолжают про¬ грессировать. В фазе агонии необходимо применять все меры интенсивной терапии, описан¬ ные выше и направленные на нормализацию работы жизненно важных органов и обменных процессов. Клиническая смерть — это последняя, заключительная фаза терминального состояния. Она характеризуется прекращением сердечной деятельности и дыха¬ ния при сохранении обменных процессов в тканях и возможности восстановления жизнедеятельности организма. Общепринято считать, что продолжительность клинической смерти составляет 5- 6 мин, по прошествии которых восстановление функций ЦНС становится невозмож¬ ным и развивается биологическая смерть. Однако необходимо отметить, что продол¬ жительность клинической смерти зависит от характера предшествующего умирания. Указанная длительность клинической смерти может иметь место при внезапном раз¬ витии умирания, когда сохранены тканевые запасы кислорода и энергии и не успели развиться предельные гипоксические изменения в органах и тканях. Если же смерть возникает на фоне длительной и тяжелой болезни и является ее естественным финалом, то клиническая смерть очень быстро переходит в биоло¬ гическую и даже правильно проводимые реанимационные мероприятия окажутся безуспешными. При развитии клинической смерти необходимо проведение реанимационных мероприятий, направленных на восстановление кровообращения и газообмена,— ИВЛ и непрямого (закрытого) массажа сердца (см. гл. 5). Одновременно необхо¬ димо принять меры, направленные на нормализацию обменных процессов.
Глава 4. Общие принципы интенсивной терапии терминальных состояний 91 Показания и противопоказания к проведению реанимационных мероприятий при клинической смерти, показания к их прекращению-, признаки смерти больно¬ го и смерти мозга изложены в главе 5. Однако, кроме этих общих мер, имеется целый ряд специальных методов ин¬ тенсивной терапии, которыми каждый врач, в том числе и врач скорой помощи, владеть не может, но о которых он должен знать, для того чтобы при необходимо¬ сти призвать на помощь соответствующих специалистов. Врач скорой помощи должен учитывать состояние больного и госпитализировать его в те лечебные уч¬ реждения, где эти методы могут быть применены. Поэтому мы приводим краткую информацию об этих методах и основные показания к их применению. Искусственная гипотермия. Применяется в кардиохирургии при операциях по поводу пороков сердца, а также в практике реанимации и интенсивной терапии. Метод основан на установленном факте снижения интенсивности обменных про¬ цессов и потребности в кислороде при охлаждении организма. При охлаждении на 1 °С потребность в кислороде снижается на 7-9 %. Следовательно, охладив орга¬ низм на 5-6 °С, можно вдвое снизить интенсивность обменных процессов и облег¬ чить перенесение больным ближайшего постреанимационного периода или пре¬ дупредить развитие гипоксических изменений в ЦНС. Показанием к применению лечебной гипотермии служат невосстановление сознания в течение 1 ч после вос¬ становления эффективной сердечной деятельности при развитии клинической смерти, что указывает на развитие постгипоксического отека головного мозга, отек головного мозга иной этиологии, тяжелую черепно-мозговую травму. Вспомогательное кровообращение — это метод интенсивной терапии, исполь¬ зуемый при несостоятельности функции сердечной мышцы (инфаркт миокарда, миокардиты). В этом случае параллельно сердцу подключается один из вариантов аппарата вспомогательного кровообращения (искусственный левый желудочек), который обеспечивает необходимый уровень кровообращения в организме, что пре¬ дупреждает развитие метаболических нарушений. Впоследствии, при отсутствии необратимых изменений, сердце берет нагрузку на себя. Метод достаточно сложен, и его клиническое применение еще не получило широкого распространения. Более просто и не менее эффективно применение внутриаортального баллонирования. Гипербарическая оксигенация. Интенсивная коррекция гипоксии тканей пу¬ тем повышения давления кислорода находит все большее применение при различ¬ ных патологических состояниях, связанных с легочной недостаточностью (тяже¬ лая пневмония), с заболеваниями системы кровообращения, поражениями крови (отравления ядами, денатурирующими гемоглобин или снижающими его кисло- родтранспортную активность), с анаэробной инфекцией, тяжелой печеночной не¬ достаточностью и др. Во всех этих случаях улучшение кислородного режима орга¬ низма либо приводит к ликвидации заболевания, либо улучшает состояние орга¬ низма и повышает эффективность специфической терапии. Гемосорбция. Этот метод удаления токсичных веществ из организма путем фильтрации крови через специальные сорбенты (угли), как и другие методы эф¬ ферентной терапии, все шире применяется в клинической практике. Он использу¬ ется при печеночной недостаточности, перитоните, панкреатите, ряде острых от¬ равлений. Для выведения токсичных веществ при отравлениях он может приме¬ няться и на догоспитальном этапе.
92 Раздел II. Общие вопросы реаниматологии и интенсивной терапии Экстракорпоральный гемодиализ, «искусственная почка», применяется при лечении острой или хронической почечной недостаточности, а также для ускорен¬ ного выведения ядов из организма при целом ряде острых отравлений. Лечение больных, находящихся в терминальных состояниях или перенесших их благодаря успешной реанимации, требует высокой организованности, четкости, решительности, быстроты действий, разносторонних знаний и практических на¬ выков. Уместно вспомнить слова Гиппократа: «Жизнь коротка, путь к искусству длите¬ лен, случай мимолетен, опыт обманчив, вывод труден. Недостаточно, чтобы врач делал все необходимое. Сам больной и его окружающие должны всемерно помо¬ гать ему в этом». Врач, лечащий больного, находящегося в терминальном состоянии, лишен воз¬ можности прибегнуть к помощи больного, и это налагает на него еще большую ответственность.
Гпава 5 Внезапная остановка сердца и методы восстановления сердечной деятельности (внезапная смерть) Михайлович В. А. Внезапная смерть — это состояние, возникающее на фоне полного здоровья (ис¬ тинного или кажущегося), которое может иметь кардиогенную и некардиогенную природу. Если постараться дать определение этому понятию, то можно сказать, что вне¬ запная остановка сердца — это не только полная механическая остановка сердца, но и такой характер сердечной деятельности, при котором не обеспечивается ми¬ нимально необходимый уровень кровообращения в организме, что требует прове¬ дения реанимационных мероприятий. Последнее понятие получило название электромеханической диссоциации, суть которой состоит в отсутствии сокращений сердца при сохранении его электрической активности. Электромеханическая дис¬ социация может возникать под воздействием целого ряда факторов, перечислен¬ ных ниже. Остановка сердца кардиогенной природы может быть следствием ишеми- че-ской болезни сердца и ее крайнего осложнения — инфаркта миокарда, а также возникать в результате тяжелых нарушений ритма и проводимости — желудоч¬ ковой тахикардии, фибрилляции желудочков, полной атриовентрикулярной бло¬ кады, сопровождающейся синдромом Морганьи-Адамса-Стокса. Сюда же следу¬ ет отнести повреждение миокарда (как следствие ушиба или ранения) и тампо¬ наду сердца. К внесердечным причинам остановки сердца относятся поражения электри¬ ческим током, тяжелая аллергическая реакция (анафилактический шок), наруше¬ ния центральной регуляции кровообращения (инсульт, черепно-мозговая травма), тромбоэмболия легочной артерии, напряженный пневмоторакс, гипоксия, острые отравления, передозировка лекарственных средств, утопление, переохлаждение и некоторые другие причины. Несмотря на многообразие причин, которые могут привести к прекращению кровообращения, его клинические проявления одинаковы у всех больных. Для вне¬ запной остановки сердца характерны следующие признаки:
94 Раздел II. Общие вопросы реаниматологии и интенсивной терапии — потеря сознания; — отсутствие пульса на крупных артериях (сонная и бедренная), отсутствие тонов сердца; — остановка дыхания или внезапное появление дыхания агонального типа; — расширение зрачков; — изменение цвета кожи (серый с цианотичным оттенком). Следует подчеркнуть, что для констатации остановки сердца достаточно нали¬ чия первых трех признаков. Время, затраченное на поиски пульса на крупной ар¬ терии, должно быть минимальным. Наиболее доступно определение пульса на сон¬ ной артерии. Для этого II и III пальцы врач располагает на области гортани боль¬ ного, а затем, без сильного надавливания, прощупывает ими боковую поверхность шеи. Если пульса нет, нельзя тратить время на выслушивание тонов сердца, изме¬ рение артериального давления, снятие ЭКГ. Диагноз не должен вызывать сомне¬ ния. Такие признаки, как расширение зрачков и изменение цвета кожи, не всегда служат абсолютным ориентиром. Во-первых, расширение зрачков является при¬ знаком гипоксии коры головного мозга и появляется в относительно поздние сро¬ ки (через 30-60 с после прекращения кровообращения). Во-вторых, на ширину зрач¬ ка оказывают влияние некоторые лекарственные средства (атропин — расширяет, наркотические анальгетики — сужают). В свою очередь, на цвет кожи влияют со¬ держание гемоглобина (при массивной кровопотере — отсутствие цианоза), а так¬ же действие некоторых химических веществ (при отравлении угарным газом, циа¬ нидами — сохранение розовой окраски кожи). Целесообразность ЭКГ-контроля при остановке сердца не вызывает сомнения, однако он должен проводиться только на фоне мероприятий, направленных на восстановление сердечной деятельности, но ни в коем случае не задерживать их осуществления. Естественно, что ЭКГ позволяет выявить те процессы, которые предшествуют остановке сердца,— фибрилляцию, брадикардию и пр. Однако о характере причи¬ ны, приведшей к прекращению кровообращения, можно судить и по ряду клини¬ ческих признаков. Так, фибрилляция желудочков развивается внезапно; прежде всего исчезает пуль¬ сация на сонных артериях, затем пациент теряет сознание, возможно однократное со¬ кращение скелетной мускулатуры и затем — остановка дыхания. Реанимационные мероприятия приводят к восстановлению кровообращения, а их прекращение (если не восстановился нормальный ритм) — к прогрессированию его нарушений. При тяжелой блокаде симптоматика развивается медленнее. Вначале появля¬ ются признаки нарушения сознания, затем двигательное возбуждение, судороги и остановка дыхания. Реанимационные мероприятия дают быстрый положительный эффект. Электромеханическая диссоциация при массивной тромбоэмболии легочной артерии возникает внезапно, часто на фоне физического напряжения. При этом наблюдается следующая последовательность развития симптоматики: прекраще¬ ние дыхания, утрата сознания, отсутствие пульса на сонных артериях, набухание шейных вен, цианоз верхней половины тела. Реанимационные мероприятия могут быть эффективны.
Глава 5. Внезапная остановка сердца и методы восстановления сердечной деятельности (внезапная смерть) 95 Электромеханическая диссоциация при разрыве миокарда и тампонаде сердца также развивается внезапно, часто после тяжелого ангинозного приступа. При этом вначале исчезает пульсация на сонных артериях, затем наблюдается утрата созна¬ ния и дыхания. Реанимационные мероприятия неэффективны. Быстро появляют¬ ся гипостатические пятна в нижерасположенных частях тела, что свидетельствует о наступлении биологической смерти. Электромеханическая диссоциация, возникающая под действием других при¬ чин, развивается на фоне прогрессирования соответствующей симптоматики, а эффективность реанимационных мероприятий зависит от своевременности их проведения и состояния организма больного. Необходимо помнить, что в большинстве случаев скоропостижной смерти потенциально здоровых лиц средняя продолжительность переживания полного прекращения кровообращения составляет приблизительно 5 мин, после чего воз¬ никают необратимые изменения в ЦНС. Это время резко сокращается, если оста¬ новке кровообращения предшествовал период прогрессирования гипоксии, а так¬ же если у больного или пострадавшего имелись какие-либо серьезные заболева¬ ния сердца, легких или других органов и систем. Таким образом, мероприятия при остановке сердца должны быть начаты немедленно, так как важно не только вос¬ становить кровообращение и дыхание у пострадавшего, но и возвратить его к жиз¬ ни как полноценную личность. К сожалению, отечественная литература не содержит сводной информации об эффективности сердечно-легочной реанимации. Американская статистика свиде¬ тельствует о том, что этой процедуре подвергаются 200 ООО человек в год; выжива¬ ет после реанимации 30%, и 10% выживших (примерно 7000 человек) способны вернуться к прежнему образу жизни. Сердечно-легочная реанимация Комплекс мер, который в течение многих лет называется сердечно-легочной реа¬ нимацией, а сегодня — сердечно-легочной и церебральной реанимацией, направ¬ лен на восстановление всех функций организма больного или пострадавшего. Но в первую очередь он предусматривает обеспечение проходимости дыхательных путей, поддержание вентиляции легких и кровообращения, а также профилактику необратимых изменений со стороны центральной нервной системы. Необходимо регистрировать время остановки сердца и начала реанимационных мероприятий, что во многом определяет прогноз. Реанимация проводится в три этапа, последо¬ вательность которых сохраняется, в основном, при любом генезе клинической смерти. Экстренное восстановление проходимости верхних дыхательных путей: — больного укладывают горизонтально на спину; — голову максимально запрокидывают; для этого врач подкладывает одну руку под шею, другую — помещает на лоб больного; делается пробный вдох «ото рта ко рту» (техника — см. ниже); — при неэффективности пробного вдоха максимально выдвигают нижнюю че¬ люсть вперед и вверх; для этого либо поднимают подбородок одной рукой, помещая первый палец в рот больного, либо захватывают нижнюю челюсть
96 Раздел II. Общие вопросы реаниматологии и интенсивной терапии двумя руками у основания; зубы нижней челюсти должны располагаться впе¬ реди зубов верхней челюсти. Оптимальные условия для обеспечения проходимости дыхательных путей со¬ здаются при одновременном запрокидывании головы, предельном выдвижении нижней челюсти и раскрывании рта больного (тройной прием Сафара — рис. 5.1). Рис. 5.1. Тройной прием Сафара. При черепно-мозговой травме и травме шейного отдела позвоночника тройной прием Сафара не производится, так как это может привести к смещению костных отломков и усилению повреждения мозга. Причиной обтурации воздухоносных путей могут быть инородные тела (сгуст¬ ки крови, слизь, зубные протезы и пр.). Их быстро убирают любыми подручными материалами (салфетка, платок на пальце), затрачивая на эту манипуляцию мини¬ мальное количество времени. Голова больного должна быть повернута в сторону (опасность аспирации!). Восстановить проходимость верхних дыхательных путей проще с помощью использования различных воздуховодов. Наиболее целесообразно применять S- образный воздуховод. Для его введения рот больного раскрывают I и II пальцами левой руки, а трубку продвигают к корню языка так, чтобы ее отверстие «скользи¬ ло» по нёбу. Необходимо следить, чтобы воздуховод не сместился во время транс¬ портировки. Если все описанные приемы неэффективны, то можно предполагать наличие обтурации воздухоносных путей в нижележащих отделах. В этих случаях требуются прямая ларингоскопия и активная аспирация с помощью вакуумных отсосов, за которой следует интубация трахеи. Последняя манипуляция должна проводиться умело и быстро (за 10-15 с), иначе она теряет всякий смысл. Показания к трахеостомии по ходу сердечно-легочной реанимации в настоящее время должны быть максимально сужены, поскольку на проведение этой операции требуется значительное время, а опасность ее при быстром выполнении в экстрен¬ ных условиях велика. Абсолютным показанием к трахеотомии (коникотомии) яв¬ ляется обтурация дыхательных путей у входа в гортань или в области голосовых складок. Подчеркнем, что все мероприятия, направленные на восстановление про¬ ходимости верхних дыхательных путей, необходимо проводить максимально быс¬ тро, не затягивая начала выполнения следующего этапа. Подробнее причины на¬ рушения проходимости дыхательных путей и способы ее восстановления приведе¬ ны в главе 6.
Глава 5. Внезапная остановка сердца и методы восстановления сердечной деятельности (внезапная смерть) 97 Искусственная вентиляция легких Данное мероприятие необходимо всегда, когда первый этап реанимации — вос¬ становление проходимости дыхательных путей — не привел к появлению само¬ стоятельного дыхания. ИВЛ начинают тотчас после восстановления проходимости верхних дыхательных путей, для чего оказывающий помощь вдувает воздух после глубокого вдоха в рот или нос пострадавшего. Лучше использовать метод «ото рта ко рту», так как узость носовых ходов создает повышенное сопротивление на вдо¬ хе; кроме того, они часто бывают забиты слизью и кровью. Рис. 5.2. Техника искусственной вентиляции легких методом «ото рта ко рту». При вдувании воздуха в рот для создания герметичности ноздри пострадавше¬ го должны быть зажаты пальцами или прижаты щекой оживляющего. Одновре¬ менно наблюдают за грудной клеткой пострадавшего. Если грудная клетка рас¬ ширяется, значит вдох осуществлен правильно. Затем рот больного освобождает¬ ся и происходит пассивный выдох (рис. 5.2). Все время нужно следить за проходимостью верхних дыхательных путей! Интервалы между отдельными ды¬ хательными циклами должны составлять 5 с (12 циклов в мин). Не следует стре¬ миться вдувать воздух чаще, важно обеспечить достаточный объем искусственного вдоха — примерно 0,7-1,0 л (для взрослого человека). Главный критерий эффективности ИВЛ — расширение грудной клетки при вдувании воздуха и спадение ее при пассивном выдохе. Вздутие надчревной обла¬ сти, возникающее при ИВЛ, свидетельствует о попадании воздуха в желудок, что чревато возможностью регургитации желудочного содержимого. Правильное обес¬ печение проходимости дыхательных путей позволяет избежать этого осложнения. Описанный экспираторный метод ИВЛ высокоэффективен, несмотря на то что в выдыхаемом реанимирующим воздухе содержится только 15-17 % кислорода и 2-4 % углекислого газа. Неполноценность состава вдуваемого воздуха компенси¬ руется повышенными объемами: при объеме искусственного вдоха 1 л и частоте 12 в 1 мин минутный объем дыхания составляет 12 л/мин, т. е. в среднем 150% от должной величины. Кроме того, начальная часть вдуваемого воздуха (примерно 300 мл) поступает при выдохе из анатомического мертвого пространства легких человека, оказывающего помощь, и по своему составу близка к атмосферному воздуху.
98 Раздел II. Общие вопросы реаниматологии и интенсивной терапии Однако длительная ИВЛ таким простейшим методом утомительна для ожив¬ ляющего, поэтому целесообразно использовать различные инструменты и приспо¬ собления. Их применяют с целью исключить непосредственный контакт с дыха¬ тельными путями пострадавшего и повысить эффективность ИВЛ. Первое дости¬ гается с помощью S-образных воздуховодов или ротоносовой маски. При использовании маски важно следить за тем, чтобы она плотно прилегала к лицу пострадавшего (краевой обтуратор максимально раздут!). При этом ее удержива¬ ют одной рукой: I палец располагается в области носа, II — на подбородке, осталь¬ ные подтягивают нижнюю челюсть вверх для того, чтобы закрыть маской рот по¬ страдавшего. Можно использовать маску и воздуховод одновременно. Сегодня выпускается целый ряд других простейших приспособлений, повыша¬ ющих эффективность дыхательной реанимации. Среди них — маска «ключ жиз¬ ни», лицевая маска с клапаном, воздуховоды с искусственным мертвым простран¬ ством, пищеводные обтураторы-воздуховоды различных конструкций и др. Применение дыхательных аппаратов улучшает физиологическую основу ИВЛ ручным способом, что осуществляется с помощью саморасправляющегося мешка Амбу (аппарат ДП-10, КАМА), гофрированного меха типа РПА или любого дру¬ гого приспособления, имеющегося в машине скорой помощи. При ИВЛ аппаратом частота дыханий составляет 12-15 в 1 мин, объем воздуха — 0,5-1 л. Следует помнить о том, что при ИВЛ с помощью ручных дыхательных аппаратов также необходим постоянный контроль за проходимостью верхних дыхательных путей. Однако наилучшим способом обеспечения проходимости дыхательных путей и эффективности ИВЛ является интубация трахеи (см. гл. 6). Необходимо, чтобы каждый врач скорой помощи был готов к проведению этой несложной процедуры. К мерам, направленным на восстановление кровообращения, относятся массаж сердца и применение фармакологических средств, повышающих его эффективность и способствующих нормализации самостоятельной сердечной деятельности. Массаж сердца Как известно, существуют два вида массажа сердца — прямой (открытый) и непря¬ мой (закрытый). Открытый массаж сердца — это хирургическая операция, которая в условиях оказания скорой помощи на догоспитальном этапе сегодня не может быть рекомен¬ дована. Показаниями к его применению считаются остановка сердца во время внут- ригрудных операций, напряженный гемоторакс, тампонада сердца, массивная тромбоэмболия легочной артерии, а также множественные переломы ребер, гру¬ дины и позвоночника. И хотя большинство из этих ситуаций возникает на догос¬ питальном этапе, условия для проведения открытого массажа сердца в машине скорой помощи обеспечить невозможно. Объем и характер неотложных мер, на¬ правленных на восстановление кровообращения при этих состояниях, изложены в соответствующих главах. Представление о механизме восстановления кровообращения при закрытом массаже сердца за последние годы претерпело существенное изменение, что повлек¬ ло за собой и изменение тактики его проведения.
Глава 5. Внезапная остановка сердца и методы восстановления сердечной деятельности (внезапная смерть) 99 Во-первых, было установлено, что, проводя массаж сердца, мы осуществляем массаж всех органов грудной клетки, и прежде всего легких, что облегчает приток крови к сердцу. Во-вторых, выявлено, что вдувание воздуха в легкие, обеспечиваю¬ щее дополнительное внутрилегочное давление, также способствует увеличению притока крови от легких к сердцу. Закрытый массаж сердца (или, правильнее — массаж грудной клетки) являет¬ ся наиболее простым и быстрым способом экстренного искусственного поддержа¬ ния кровообращения. Его проводят до момента восстановления самостоятельной сердечной деятельности, обеспечивающей минимально необходимый уровень кро¬ вообращения. К закрытому массажу сердца следует приступать немедленно, как только поставлен диагноз острой остановки кровообращения, без выяснения ее причин и механизмов. Поэтому закрытый массаж сердца должен немедленно на¬ чинать тот, кто первым оказался вблизи умирающего и зафиксировал остановку кровообращения. В случаях неэффективности сердечных сокращений не следует дожидаться пол¬ ной остановки сердца или же самостоятельного восстановления адекватной сер¬ дечной деятельности, а надо приступать к закрытому массажу сердца. Рис. 5.3. Закрытый массаж сердца: а — точка приложения рук; б — техника массажа Основные правила проведения закрытого массажа сердца: — больной должен находиться в горизонтальном положении на твердой основе для предупреждения возможности смещения его тела под усилием рук масси¬ рующего (пол или низкая кушетка); при возможности ноги больного следует приподнять на 25-40°; — зона приложения силы рук реанимирующего располагается на нижней тре¬ ти грудины, строго по средней линии; реанимирующий может находиться с любой стороны от больного; — для проведения массажа кладут одну ладонь на другую и производят давле¬ ние на грудину в зоне, расположенной на 7-10 см выше места прикрепления
100 Раздел II. Общие вопросы реаниматологии и интенсивной терапии к грудине мечевидного отростка (рис. 5.3); выпрямленные в локтевых суста¬ вах руки массирующего располагаются так, чтобы давление производило только запястье; — компрессия грудной клетки производится за счет тяжести тела врача; смеще¬ ние грудины по направлению к позвоночнику (т. е. глубина прогиба грудной клетки) должно составлять 4-6 см; — частота сжатия грудной клетки — 80-100 в 1 мин; продолжительность сжа¬ тия должна составлять половину продолжительности цикла массажа; — вдувание воздуха в легкие должно проводиться одновременно с сжатием груд¬ ной клетки; частота — 10-12 в 1 мин; перерывов во вдувании через каждые 5 циклов массажа делать не следует. Такой режим возможен при проведении реанимационных мероприятий двумя лицами. Если помощь оказывает один человек, то вынужденно сохраняется пре¬ жнее правило — после двух быстрых нагнетаний воздуха в легкие больного про¬ изводится 10-12 компрессий грудной клетки. Предшествовать проведению закрытого массажа сердца может однократный удар кулаком по грудине (прекардиальный удар). Его осуществляют при подозре¬ нии на фибрилляцию желудочков, если проведение дефибрилляции невозможно. Массаж грудной клетки можно проводить со спины — в том случае, когда ос¬ тановка сердца произошла в положении на животе, а поворот больного по каким- либо причинам невозможен. Техника проведения массажа при этом изменений не претерпевает; правда, осуществлять искусственную вентиляцию легких становится труднее. Повысить эффективность закрытого массажа сердца можно, применяя метод активной компрессии-декомпрессии с помощью несложного приспособления — кардиопампа. Это устройство присасывается к поверхности грудной клетки, по¬ зволяет создать не только ее сдавление, но и активную декомпрессию, что значи¬ тельно улучшает коронарный и мозговой кровоток. Обязательным условием проведения массажа сердца является постоянный конт¬ роль за его эффективностью. Критериями эффективности массажа следует считать: — изменение цвета кожи — она становится менее бледной, серой, цианотичной; — сужение зрачков, если они были расширены, с появлением реакции зрачков на свет; — появление пульсового толчка на сонной и бедренной артериях, а иногда и на лучевой артерии; — определение артериального давления на уровне 60-70 мм рт. ст. при изме¬ рении на плече; — иногда — появление самостоятельных дыхательных движений. При наличии признаков восстановления кровообращения, но при отсутствии тенденции к сохранению самостоятельной сердечной деятельности массаж сердца проводят либо до достижения необходимого эффекта (восстановление эффектив¬ ного кровотока), либо до стойкого исчезновения признаков жизни с развитием сим¬ птомов смерти мозга (см. ниже). При отсутствии же признаков восстановления кровотока, несмотря на прове¬ дение массажа сердца в течение 30 мин, больного следует признать умершим и ре¬ анимационные мероприятия можно прекратить.
Глава 5. Внезапная остановка сердца и методы восстановления сердечной деятельности (внезапная смерть) 101 Следует подчеркнуть, что сроки прекращения реанимационных мероприятий зависят от причины скоропостижной смерти, длительности полной остановки кро¬ вообращения и дыхания, а также эффективности реанимационного пособия. Бла¬ гоприятный исход оживления, исчезновение бледности кожи и вслед за этим во¬ зобновление сердечной деятельности предвещают быстрое восстановление рефлек¬ торной активности. С появлением отчетливой пульсации на артериях массаж сердца прекращают, а продолжают только ИВЛ до восстановления спонтанного адекватного дыхания. Неэффективность закрытого массажа сердца может быть обусловлена рядом ошибок, нередко допускаемых при выполнении приемов сердечно-легочной реани¬ мации: — проведение массажа сердца больному, который лежит на мягкой, пружиня¬ щей поверхности; — неправильное расположение рук реанимирующего, что приводит к перелому ребер и неэффективности массажа; — слишком малая или чрезмерная сила нажатия на грудину; в первом случае массаж будет неэффективен, во втором — возможна травма грудной клетки (перелом грудины и ребер) и ее органов; — длительный, более 5-10 с, перерыв в массаже для проведения дополнитель¬ ных диагностических или лечебных мероприятий, что способствует постепен¬ ному нарастанию гипоксии мозга и миокарда и уменьшает возможность дости¬ жения,окончательного успеха реанимации; — проведение массажа без одновременной ИВЛ; в этом случае массаж бесполе¬ зен, так как кровь в легких не оксигенируется. Прежде чем переходить к рассмотрению тех лекарственных средств, которые используются в процессе реанимации, следует обсудить пути их введения в орга¬ низм больного. Естественно, что эти средства должны попасть в коронарные сосуды, следова¬ тельно, они должны вводиться в сосудистое русло. Наиболее широко распростра¬ нен внутривенный путь введения. Предпочтительнее использовать центральные вены, техника пункции и катетеризации которых изложена в главе 7. Возможно введение и в периферические вены. В любом случае при внутривенном введении вслед за лекарственным средством необходимо ввести 20-30 мл любого раствора (0,9% раствора натрия хлорида, 5% раствора глюкозы и др.) с целью протолкнуть его как можно ближе к сердцу. Такие препараты, как адреналин, лидокаин, атропин, могут вводиться в тра¬ хею либо через тонкий катетер и интубационную трубку, либо путем пункции перстневидно-щитовидной мембраны. При внутритрахеальном введении доза пре¬ парата увеличивается в 2-3 раза, а сам он разводится в 10-20 мл любого раствора (см. выше) для облегчения всасывания в сосуды малого круга. Особо следует оговорить внутрисердечный путь введения, который применял¬ ся в подобных ситуациях в течение многих лет. В настоящее время большинство специалистов не рекомендуют прибегать к нему из-за вероятности развития тяже¬ лых осложнений. Действительно, когда возможен иной (внутривенный, внутри- трахеальный) путь, к внутрисердечным инъекциям прибегать не следует. Если же использовать эти пути невозможно, следует вспомнить и о внутрисердечном вве¬
102 Раздел II. Общие вопросы реаниматологии и интенсивной терапии дении. Конечно, такое введение чревато развитием осложнений, но, во-первых, их появление можно предупредить, а во-вторых, если внутрисердечной инъекции не применять, то осложнений, конечно, не будет, но не будет и надежды на восстанов¬ ление жизнедеятельности такого больного. Еще один аргумент в пользу внутри- сердечного введения — лекарственные препараты при этом попадают в левый же¬ лудочек, откуда путь к коронарным сосудам — самый короткий. Техника пункции сердца представлена на рис. 5.4. Для ее выполнения шприц, соединенный с длинной (10-12 см) иглой, вкалывают в пятое межреберье на 2 см левее левого края грудины и продвигают в глубь тканей при постоянном потяги¬ вании поршня шприца «на себя». При появлении в шприце крови лекарство быст¬ ро вводят, иглу извлекают и продолжают проведение сердечно-легочной реанима¬ ции, перерыв в которой допустим только на время пункции. Какие осложнения при этом могут развиться и каковы пути их профилактики? Во-первых, возможно ранение иглой ткани легкого с последующим развитием напряженного пневмоторакса. Предупредить это осложнение можно, прекратив вдувание воздуха в легкие на момент пункции. При этом легкое спадается и веро¬ ятность его повреждения сводится к нулю. Во-вторых, возможно ранение коронарного сосуда с последующим развитием инфаркта в зоне его васкуляризации. При правильной пункции — в пятое межре¬ берье — возникновение этого осложнения маловероятно, так как в этой зоне круп¬ ных коронарных сосудов практически нет. В-третьих, нельзя исключить возможность развития тампонады сердца вслед¬ ствие поступления в полость перикарда крови через пункционное отверстие. Опять-таки, если пункцию проводить в пятом межреберье, то мощная мышца левого желудочка во время систолы прикрывает это отверстие, а затем оно быстро облитерируется. Тем не менее нужно помнить, что использование внутрисердечного пути введе¬ ния — это крайняя мера, к которой можно прибегать только при отсутствии других возможностей. Рис. 5.4. Пункция сердца для введения лекарственных веществ.
Глава 5. Внезапная остановка сердца и методы восстановления сердечной деятельности (внезапная смерть) юз Первым из лекарственных средств в процессе реанимации применяется адре¬ налин. Действие адреналина заключается, во-первых, в том, что он вызывает по¬ вышение периферического сопротивления (а-адреномиметический эффект), а это, в свою очередь, приводит к росту давления в аорте и улучшению коронарного и мозгового кровообращения; во-вторых, адреналин улучшает проведение возбуж¬ дения по сердцу, обменные процессы в нем и расширяет коронарные сосуды (|J- адреномиметический эффект), что способствует восстановлению самостоятельной сердечной деятельности. Взрослому человеку вводят 1 мг адреналина через 3-5 мин на протяжении всего периода реанимации. В процессе умирания значительно возрастает тонус парасимпатической нервной системы. Для снижения реакций и защиты холинореактивных рецепторов при ос¬ трой остановке кровообращения используют м-холинолитики, прежде всего атро¬ пин. Одновременно происходит усиление эффекта симпатомиметиков и эндоген¬ ных катехоламинов. Атропин вводят внутривенно в 0,1 % растворе 1 мл (1 мг) и повторно в той же дозе каждые 3-5 мин до достижения общей дозы, не превышаю¬ щей 3 мг. Атропин может оказывать эффект при асистолии и брадикардии. Выше (см. гл. 4) уже шла речь о показаниях к применению натрия гидрокарбо¬ ната при терминальных состояниях. Напомним, что при развитии внезапной смер¬ ти его введение показано в том случае, когда сердечная деятельность не восстанав¬ ливается в течение 15-20 мин эффективной сердечно-легочной реанимации. В последние годы пересмотрены и показания к применению препаратов каль¬ ция. Выявлено, что при повышенной проницаемости тканевых барьеров кальций может вызвать повреждение сердечной мышцы и способствует прогрессированию неврологических расстройств. При применении реанимационных мероприятий не проводится. В ходе реанимации применяются и глюкокортикоидные гормоны, которые, повышая чувствительность (3-адренореактивных структур миокарда к катехол¬ аминам и нормализуя проницаемость клеточных мембран, способствуют восста¬ новлению сердечной деятельности. Используется преднизолон в дозе 60-90 мг внут¬ ривенно или другие препараты в аналогичных дозах. При необходимости препа¬ рат применяют повторно. Сердечные гликозиды при острой остановке кровообращения бесполезны, а аналептики центрального действия (кордиамин, ко- разол и др.) — вредны, так как они резко увеличивают потребность головного моз¬ га и миокарда в кислороде и не оказывают кардиотонического действия. При фибрилляции сердца (и тяжелой желудочковой тахикардии) незаменимым средством является лидокаин, методика применения которого, как и других средств, приводится далее. Электрическая дефибрилляция сердца Фибрилляция желудочков является наиболее вероятной причиной прекращения кровообращения при поражении электрическим током, утоплении, ишемической болезни сердца. Не исключено возникновение ее и при других патологических со¬ стояниях, а также в условиях проведения реанимационных мероприятий на фоне исходной асистолии. Диагноз фибрилляции может быть поставлен на основании наличия признаков эффективности массажа сердца, если при этом упорно не вое-
104 Раздел II. Общие вопросы реаниматологии и интенсивной терапии станавливается самостоятельная сердечная деятельность. Подтверждается элек¬ трокардиографическим исследованием. Первая попытка дефибрилляции проводится энергией 200 Дж, при следующих попытках заряд увеличивается до 300 и затем — до 360 Дж. Места расположения электродов изображены на рис. 5.5. Электроды должны быть увлажнены и плотно прижаты к поверхности грудной клетки. Необходимо соблюдать правила техники безопасности, в том числе отсоединять регистрирующие устройства и аппараты ИВЛ в момент разряда. Наиболее часто встречающиеся ошибки при дефибрилляции: — длительные перерывы в массаже сердца или полное отсутствие реанима¬ ционных мероприятий во время подготовки дефибриллятора к разряду; Рис. 5.5. Расположение электродов при дефибрилляции. — неплотное прижатие или недостаточное увлажнение электродов; — нанесение разряда низкого или чрезмерно высокого напряжения. Следует отметить, что дефибрилляция сердца является эффективным методом коррекции таких видов нарушения сердечного ритма, как пароксизмальная тахи¬ кардия, трепетание предсердий, узловые и наджелудочковые тахикардии, мерца¬ тельная аритмия (см. гл. 35). Показанием для электрической дефибрилляции сер¬ дца (электроимпульсной терапии) на догоспитальном этапе чаще всего может быть первое из перечисленных нарушений — пароксизмальная желудочковая тахикар¬ дия. Особенностью проведения дефибрилляции в этих условиях являются нали¬ чие сознания у больного и необходимость устранения реакции на боль при нанесе¬ нии электрического разряда. Все перечисленные выше мероприятия по восстановлению самостоятельного адекватного кровообращения не должны прекращаться в машине скорой помощи во время транспортировки в стационар. Общий порядок неотложной помощи при развитии внезапной смерти 1. Немедленное проведение закрытого массажа сердца с частотой 80-100 ком¬ прессий в 1 мин; более эффективен метод активной компрессии-декомпрес¬ сии с помощью кардиопампа.
Глава 5. Внезапная остановка сердца и методы восстановления сердечной деятельности (внезапная смерть) 105 2. ИВЛ доступным способом (соотношение массажных движений и вдуваний воздуха 5:1, а при работе одного реанимирующего —15:2); обеспечение прохо¬ димости дыхательных путей (запрокинуть голову, выдвинуть нижнюю че¬ люсть, ввести воздуховод, по показаниям — санировать дыхательные пути): — использовать 100 % кислород; — интубировать трахею (процесс интубации не должен продолжаться более 30-40 с); — не прерывать массаж сердца. 3. При фибрилляции желудочков и невозможности немедленной дефибрил¬ ляции: — прекардиальный удар; — при отсутствии эффекта продолжить сердечно-легочную реанимацию; как можно быстрее обеспечить условия для проведения дефибрилляции. 4. Катетеризировать центральную или периферическую вену. 5. Адреналин по 1 мг каждые 4-5 мин проведения сердечно-легочной реанима¬ ции. 6. Как можно раньше — дефибрилляция 200 Дж: — при отсутствии эффекта — дефибрилляция 300 Дж; — при отсутствии эффекта — действовать в соответствии с п. 7. 7. Действовать по схеме: лекарство внутривенно — массаж сердца и ИВЛ, через 30-60 с: — дефибрилляция 360 Дж; — лидокаин 1,5 мг/кг — дефибрилляция 360 Дж; — при отсутствии эффекта — через 3-5 мин повторить инъекции лидокаина в той же дозе — дефибрилляция 360 Дж; — при отсутствии эффекта — амиодарон (кордарон) 300 мг — дефибрилля¬ ция 360 Дж; — при отсутствии эффекта — через 5 мин повторить инъекцию кордарона в дозе 150 мг — дефибрилляция 360 Дж; — при отсутствии эффекта — новокаинамид 1 г (до 17 мг/кг) — дефибрилля¬ ция 360 Дж; — при отсутствии эффекта — магния сульфат 2 г — дефибрилляция 360 Дж. 8. При асистолии: — если невозможно точно оценить электрическую активность сердца (исключить атоническую стадию фибрилляции желудочков, подключить быстро электро¬ кардиограф или кардиомонитор и т. п.), то действовать согласно пп. 1-7; — если асистолия подтверждена в двух отведениях ЭКГ — выполнить пп. 1,2,4,5; — при отсутствии эффекта вводить атропин через 3-5 мин по 1 мг до наступ¬ ления эффекта или до достижения общей дозы 0,04 мг/кг; — произвести электрокардиостимуляцию как можно раньше; — устранить возможную причину асистолии (гипоксия, гипо- или гиперка- лиемия, ацидоз, передозировка лекарств и др.); — может быть эффективно введение 240-480 мг эуфиллина. 9. При электромеханической диссоциации: — выполнить мероприятия в соответствии с пп. 1,2,4,5;
106 Раздел II. Общие вопросы реаниматологии и интенсивной терапии — установить и корректировать возможную причину (массивная ТЭЛА — см. соответствующие рекомендации, тампонада сердца — перикардиоцен- тез, гиповолемия — инфузионная терапия и т. д.). 10. Мониторировать жизненно важные функции (кардиомониторинг, пульсок- симетрия). 11. Госпитализировать после возможной стабилизации состояния. 12. После фибрилляции желудочков — специальные меры по профилактике рецидивов (см. гл. 35). Сердечно-легочную реанимацию можно прекратить, если: — при ее проведении выяснилось, что она не показана; — наблюдаются стойкая асистолия, не поддающаяся медикаментозному воздей¬ ствию, или многократные эпизоды асистолии; — при использовании всех доступных методов нет признаков эффективности СЛР в течение 30 мин. Сердечно-легочную реанимацию можно не начинать: — в терминальной стадии неизлечимого заболевания (если бесперспективность зафиксирована документально); — если с момента прекращения кровообращения прошло больше 30 мин; — при предварительно документированном отказе больного от СЛР. Основные опасности и осложнения: — гипоксическая кома, энцефалопатия; — дыхательный и метаболический ацидоз; — после дефибрилляции — асистолия, продолжающаяся или рецидивирующая фибрилляция желудочков, ожог кожи; — при ИВЛ — переполнение желудка воздухом, регургитация, аспирация желу¬ дочного содержимого; — при интубации трахеи — ларинго- или бронхоспазм, регургитация, поврежде¬ ние слизистых оболочек, зубов, пищевода; — при закрытом массаже сердца — перелом грудины, ребер, повреждение лег¬ ких, напряженный пневмоторакс; — при пункции подключичной вены — кровотечение, пункция подключичной арте¬ рии, лимфатического протока, воздушная эмболия, напряженный пневмоторакс; — при внутрисердечной инъекции — введение лекарственных препаратов в мио¬ кард, повреждение коронарных артерий, гемотампонада, ранение легкого, пневмоторакс. Примечания. 1. Все лекарственные средства во время сердечно-легочной реанимации необхо¬ димо вводить внутривенно быстро. При использовании периферической вены препараты вводить в 20 мл изотонического раствора натрия хлорида. 2. При отсутствии доступа к вене адреналин, атропин, лидокаин (увеличив реко¬ мендуемую дозу в 1,5-3 раза) вводить в трахею (через интубационную труб¬ ку или щитовидно-перстневидную мембрану) в 10 мл изотонического раство¬ ра натрия хлорида. 3. Внутрисердечные инъекции (тонкой иглой, при строгом соблюдении техни¬ ки) допустимы только в исключительных случаях, при невозможности ис¬ пользовать другие пути введения лекарственных средств.
Глава 5. Внезапная остановка сердца и методы восстановления сердечной деятельности (внезапная смерть) 107 4. Натрия гидрокарбонат по 1 ммоль/кг (3 мл 4-5 % раствора на 1 кг массы тела), затем по 0,5 ммоль/кг каждые 5-10 мин применять при длительной сердеч¬ но-легочной реанимации либо если прекращению кровообращения предшествовали гиперкалиемия, ацидоз, передозировка трициклических антидепрессантов, гипоксический лактоацидоз (обязательно обеспечить адекватную ИВЛ!). 5. Препараты кальция показаны только при исходной гиперкалиемии или пере¬ дозировке антагонистов кальция. При возникновении брадикардии — см.главу 35. При асистолии или агональном ритме после интубации трахеи и введения лекарственных средств, если причина не может быть устранена, решить вопрос о прекращении реанимационных мероприятий с учетом времени, прошедшего от начала остановки кровообращения (30 мин). Осложнения постреанимационного периода Следствием тяжелых нарушений кровообращения и затянувшейся реанимации яв¬ ляются нарушения обменных процессов и развитие полиорганной недостаточнос¬ ти. Три главные причины лежат в основе этих нарушений — активация перекисного окисления липидов, развитие реперфузионного синдрома и возможность развития стойкого вазоспазма, сопровождающегося нарушением перфузии тканей. Здесь же мы хотим рассмотреть неврологические последствия реанимации. Как уже упоминалось, выживает 30 % больных, перенесших внезапную смерть. Из этого числа только 3,5 % (по некоторым данным — до 10 %) не имеют невроло¬ гических нарушений и могут вернуться к прежнему образу жизни. У остальных больных развиваются неврологические нарушения, проявляющиеся смертью моз¬ га, комой, вегетативным состоянием, ступором, заторможенностью, амнезией, су¬ дорожным синдромом. Каковы прогностические критерии возникновения неврологических нарушений? Прежде всего это продолжительность прекращения сердечной деятельности. Если остановка сердца продолжалась менее 6 мин до начала реанимации, СЛР была эффективной, а самостоятельная сердечная деятельность восстановилась не поз¬ же чем через 30 мин, то удовлетворительный неврологический статус восстанав¬ ливается у 50 % больных. Если же остановка сердца продолжалась более 6 мин, то ни одного больного к жизни вернуть не удается. Следующий критерий — длительность коматозного состояния. Если кома дли¬ лась не более 1 ч, то 30 % больных приходят в сознание. При ее продолжительности от 24 до 48 ч только у 2-7 % восстанавливается благоприятный неврологический статус. При большей длительности комы шансы на восстановление сознания при¬ ближаются к нулю. Для оценки тяжести комы и определения прогноза целесообразно использова¬ ние шкалы комы Глазго (табл. 5.1), предложенной для оценки тяжести черепно- молговой травмы, но вполне применимой и при других причинах коматозного со¬ стояния. Если общая сумма баллов по результатам проб, проведенных у пациента, рав¬ на 10 и более, то прогноз, как правило, благоприятен; если же она равна 4 и менее — абсолютно неблагоприятен.
108 Раздел II. Общие вопросы реаниматологии и интенсивной терапии Определить прогноз нормализации неврологического статуса можно с помо¬ щью выявления рефлексов ствола мозга — зрачкового, корнеального, окуловести- булярного и окулоцефалического. Методика их определения приведена в главе 51. Перечисленные рефлексы могут не определяться после восстановления сердеч¬ ной деятельности, но если они появляются в течение 1 ч после этого, го неврологи¬ ческий прогноз определяется как благоприятный. Если же они отсутствуют в тече¬ ние 6-24 ч, то надежд на восстановление полноценного функционирования голов¬ ного мозга не остается. Таб л и ца5.1 Оценка тяжести комы по шкале Глазго Клинический признак Характер реакции Оценка в баллах Открывание глаз Спонтанное 4 В ответ на обращенную речь 3 В ответ на болевое раздражение 2 Отсутствует 1 Выполняет команды 6 Двигательная Отталкивает болевой раздражитель 5 активность Отдергивает конечность в ответ на боль 4 Тоническое сгибание на боль 3 Тоническое разгибание на боль 2 Отсутствует 1 Речевая реакция Правильная речь 5 Спутанная речь 4 Непонятные слова 3 Нечленораздельные звуки 2 Отсутствует 1 Сумма баллов: 15 —ясное сознание, 13-14 —оглушение, 9-12 —сопор, 4-8 — кома, 3 — смерть мозга. При прочих равных условиях раннее восстановление сердечной деятельности и дыхания считается благоприятным прогностическим признаком; старческий же возраст, развитие гипертермии после восстановления сердечной деятельности, аспирация желудочного содержимого, неправильная форма зрачков, появление судорог значительно снижают оптимизм в отношении будущего такого пациента. Меры, направленные на профилактику и лечение нарушений функций цент¬ ральной нервной системы, изложены в разделе VI. При неэффективности реанимационных мероприятий в течение 30 мин регист¬ рируется смерть человека и меры по восстановлению жизнедеятельности прекра¬ щаются. Однако возможна такая ситуация, когда сердечная деятельность восстанавли¬ вается, но функции головного мозга нарушены необратимо. В этом случае ставит¬ ся диагноз смерти мозга.
Глава 5. Внезапная остановка сердца и методы восстановления сердечной деятельности (внезапная смерть) 109 Смерть мозга приравнивается к смерти человека. В соответствии с приказом М3 РФ № 189 от 10.08.93 г. (Приложение № 2 «Инструкция по констатации смер¬ ти человека на основании диагноза смерти мозга») диагноз смерти мозга ставится на основании сочетания следующих признаков: — полное и устойчивое отсутствие сознания продолжительностью не менее 12 ч; — устойчивое апноэ при прекращении ИВЛ на 3 мин; — атония всех мышц; — наличие гипотермии; — расширенные, не реагирующие на свет зрачки; — отсутствие роговичного, окулоцефалического, окуловестибулярного рефлек¬ сов; — отсутствие реакций на раздражение бифуркации трахеи и введение атропина; — изоэлектрическая ЭЭГ. Если через 2 ч после повторных исследований получают те же результаты, то диагноз смерти мозга становится правомерным. При этом необходимо исключить применение медикаментов, угнетающих ЦНС, а также гипотермию. Постановка диагноза смерти мозга дает основание для прекращения всех мер поддержания жизни и регистрации смерти человека. Продолжение этих мероприя¬ тий может быть оправдано только необходимостью последующей трансплантации органов, которая осуществляется на основании упомянутого выше приказа М3 РФ. Диагноз смерти мозга, как правило, ставится в стационаре. На догоспитальном этапе должны быть применены все доступные меры продления жизни пострадав¬ шего. В заключение приводим перечень обстоятельств, при которых реанимацион¬ ные мероприятия могут не проводиться: — если смерть наступила на фоне применения полного комплекса интенсивной терапии, показанной данному больному, и была не внезапной, а связанной с несовершенством медицины при такой патологии; — у больных с хроническими заболеваниями в терминальной стадии; безнадеж¬ ность и бесперспективность СЛР у таких больных должна быть заранее опре¬ делена консилиумом врачей и зафиксирована в истории болезни; обычно к таким заболеваниям относят последние стадии злокачественных новообра¬ зований, нарушений мозгового кровообращения, сепсиса, несовместимые с жизнью травмы и т. п.; — если установлено, что с момента остановки сердца (при нормальной темпе¬ ратуре окружающей среды) прошло свыше 25 мин; — у больных, заранее зафиксировавших свой обоснованный отказ от СЛР в медицинских документах. Отказ от СЛР с 1991 г. является нормой в медицин¬ ских законах многих стран. В проекте «Положения о критериях и порядке определения момента смерти человека и прекращении реанимационных меро¬ приятий» обоснованным считается только отказ от реанимации, совпадаю¬ щий с заключением консилиума о терминальной стадии болезни и бесперспек¬ тивности СЛР. Полагаем, однако, что в соответствии со ст. 33 «Основ законода¬ тельства по здравоохранению» больной, находящийся в здравом уме, вправе оформить отказ от СЛР, даже если такой отказ не совпадает с мнением конси¬ лиума о состоянии здоровья больного.
Гпава 6 Острая дыхательная недостаточ ность Михайлович В. А., Ваневский В. Л. Прежде чем говорить об острой дыхательной недостаточности, необходимо вспом- нить, что же такое дыхание. Дыхание — это совокупность процессов, обеспечивающих обмен в организме газов: кислорода и углерода диоксида — углекислого газа (С02). Этот газообмен осуществляется в несколько этапов: обмен газами между атмосферным воздухом и легкими, затем между легкими и кровью малого круга кровообращения (внешнее дыхание), далее — транспортировка газов кровью от легких к тканям и обратно и, наконец, обмен газами между кровью, органами и тканями (тканевое, или внутрен¬ нее, дыхание). Нарушения газообмена могут возникать на любом из этих уровней, и причины этих нарушений будут перечислены ниже. Здесь же необходимо сказать о том, что под ост¬ рой дыхательной недостаточностью (ОД Н) традиционно понимают такие остро воз¬ никающие патологические состояния, при которых даже максимальное напряжение аппарата внешнего дыхания — легких и дыхательной мускулатуры — не в состоянии обеспечить нормальный газообмен, или, иными словами, не в состоянии превратить притекающую к легким венозную кровь в кровь артериальную. Вследствие этого раз¬ виваются гипоксия и гиперкапния, что приводит к нарушению обменных процессов и, в конечном счете, к нарушению функции различных органов и систем — к полиорган- ной недостаточности. В свою очередь, нарушения работы органов и систем, вызывае¬ мые самыми разнообразными повреждающими факторами (острая сердечно-сосуди¬ стая недостаточность, кровопотеря, шок и пр.), приводят к вторичной дыхательной недостаточности — синдрому острого легочного повреждения (СОЛ П). Это название имеет много синонимов — шоковое легкое, респираторный дистресс-синдром взрос¬ лых, синдром дыхательных расстройств и др. Легкие — это очень сложный орган, в котором кроме газообмена осуществляет¬ ся еще целый ряд функций: регуляция водно-электролитного обмена и кислотно¬ основного состояния, контроль концентрации биологически активных веществ, терморегуляция, метаболизм белков, жиров и углеводов. Легкие участвуют в рабо¬ те системы регуляции агрегатного состояния крови (свертывание и фибринолиз), кровообращения, в очистке воздуха и крови от механических примесей и возбуди¬ телей инфекционных болезней. Газообменные и негазообменные функции тесней¬ шим образом связаны между собой, и нарушение одного из этих процессов неиз¬ менно приводит к нарушению другого.
Глава 6. Острая дыхательная недостаточ ность 111 Острая дыхательная недостаточность — это синдром, с которым врач скорой помощи встречается весьма часто. Причины ОДН могут быть связаны с нарушением легочных механизмов дыха¬ ния или быть внелегочными. Одна из самых частых причин ОДН, возникающей на догоспитальном этапе,— это нарушение проходимости дыхательных путей. Обструкцию дыхательных путей могут вызвать следующие факторы: — инородные тела; — аспирация воды при утоплении; — аспирация желудочного содержимого при рвоте или регургитации. Следует отметить, что при этом ОДН возникает не только вследствие механи¬ ческого закрытия дыхательных путей, но и в результате развития синдрома Мендельсона — кислотно-аспирационного пневмонита; — отек дыхательных путей травматической, аллергической или инфекционной этиологии; — бронхоспазм; — обтурация мокротой; — сдавление опухолью или гематомой; — обтурация корнем языка при бессознательном состоянии. Еще одна причина ОДН — нарушение нормального функционирования ле¬ гочной ткани, в основе которого могут лежать развитие пневмонии, травма лег¬ ких или грудной клетки, астматический статус, отек легких, пневмо- или гемото¬ ракс, плеврит и некоторые другие состояния. ОДН может быть обусловлена нарушением центральной регуляции дыха¬ ния. Сюда относятся травма головного и спинного мозга, нейровирусные и инфек¬ ционные поражения, отравления центрогенными ядами, последствия нарушений кровообращения и метаболизма. Нарушение работы дыхательных мышц в результате расстройств нервно- мышечной проводимости, электролитных расстройств, нарушений кислотно-ос- новного состояния, различного рода интоксикаций может приводить к ОДН. Та¬ кие заболевания, как миастения, полиомиелит, также способны вызвать тяжелую ОДН. ОДН может быть и следствием нарушений кровообращения в малом и боль- шом круге. Нарушения кровообращения в малом круге, вызывающие ОДН, могут быть обусловлены затруднением оттока крови из малого круга (вследствие инфаркта миокарда, левожелудочковой недостаточности другого генеза, стеноза левого ат¬ риовентрикулярного отверстия, гипертонической болезни, сдавления легочных вен) либо, наоборот, усиленным притоком, возникающим как результат стресса или неконтролируемого форсированного внутривенного введения жидкости. Причи¬ ной может быть также и ослабление притока крови к легким в результате умень¬ шения венозного возврата, правожелудочковой недостаточности или эмболии ле¬ гочной артерии. Дефицит кислорода может быть обусловлен нарушениями кровообращения в большом круге вследствие уменьшения ОЦК, острой сердечно-сосудистой недоста¬ точности, расстройств микроциркуляции, а также возникать в результате анемии,
112 Раздел II. Общие вопросы реаниматологии и интенсивной терапии отравления гемоглобинденатурирующими ядами (углерода оксид, метгемо- глобинообразователи), цианидами и действия некоторых других причин. Однако рассмотрение этих вопросов выходит за рамки проблем ОД Н и осуществлено в со¬ ответствующих главах. Морфологические изменения легочной паренхимы, приводящие к ОДН, мо¬ гут возникать вследствие вирусной или бактериальной пневмонии, при ателекта¬ зах различной этиологии, стафилококковой деструкции легких (преимуществен¬ но у детей), а также при некоторых особо тяжелых эндогенных интоксикациях и повреждениях, обусловливающих развитие синдрома, известного под названием «шоковое легкое», или синдрома острого легочного повреждения. Этот синдром «шокового легкого» наиболее часто развивается при травма¬ тическом шоке, но может встречаться и при кардиогенном, анафилактическом, инфекционно-токсическом шоке, а также при различных терминальных состоя¬ ниях. Характерной особенностью «шокового легкого» является нарушение крово¬ тока в легочных капиллярах, обусловленное скоплением в них агрегатов клеток, сгустков фибрина, микроэмболов другого генеза с образованием препятствий кро¬ вотоку в микрососудах и резким замедлением скорости кровотока. Это, в свою оче¬ редь, приводит к нарушению метаболизма в легочной паренхиме, сопровождаю¬ щегося ее интерстициальным отеком, правожелудочковой недостаточностью и тяжелым нарушением газообмена вследствие изменений вентиляционно-перфузи- онного отношения в легких (см. ниже). Клинически синдром «шокового легкого» проявляется тяжелой одышкой, кашлем с мокротой (с примесью крови), мелкопу¬ зырчатыми и крепитирующими хрипами. Отмечается выраженный цианоз, кото¬ рый не ослабляется даже интенсивной оксигенацией. Рентгенологически выявля¬ ется диффузное (чаще всего «пятнистое», в форме хлопьев снега) двустороннее нарушение прозрачности легочных полей. К этому обычно присоединяются рас¬ стройства периферического кровообращения в большом круге, нарастание пра¬ вожелудочковой и развитие левожелудочковой недостаточности. Синдром «шоко¬ вого легкого» нередко не диагностируется правильно и определяется как двусто¬ ронняя сливная пневмония, начинающийся отек легких и т. п. Исходя из механизмов расстройств легочного газообмена, целесообразно рас¬ сматривать две основные разновидности ОДН — вентиляционную и паренхима¬ тозную. Вентиляционная ОДН бывает обусловлена недостаточной вентиляцией всей газообменной зоны легких, что нарушает оксигенацию крови и выведение углекис¬ лого газа из организма. К вентиляционной ОДН приводят различные нарушения проходимости дыхательных путей, нарушения центральной регуляции дыхания, функциональная недостаточность дыхательных мышц, значительные нарушения биомеханики дыхания и т. п. Она проявляется артериальной гипоксемией и гипер- капнией. Паренхиматозная ОДН развивается при несоответствии между вентиляцией и кровообращением в различных отделах легочной паренхимы и проявляется, в пер¬ вую очередь, артериальной гипоксемией. Возникающая при этом компенсаторная гипервентиляция газообменной зоны легких может приводить к избыточному выведению углекислого газа, и поэтому артериальная гипоксемия при паренхи¬ матозной ОДН нередко сочетается с гипокапнией. К развитию паренхиматозной
Глава 6. Острая дыхательная недостаточ ность 113 ОДН ведут различные нарушения функций легочной паренхимы и кровотока в легочных капиллярах, которые могут быть следствием воспалительных и опухо¬ левых процессов, травмы легочной ткани, аспирационного синдрома Мендельсо¬ на, синдрома «шокового легкого» и т. п. Разумеется, в практической лечебной рабо¬ те нередко приходится встречаться с сочетанием вентиляционных и паренхиматоз¬ ных расстройств газообмена, и все же преобладание той или иной разновидности ОДН необходимо учитывать при проведении направленной терапии. Основные проявления нарушений газообмена — гипоксемия и гиперкапния. На их предупреждение и устранение и должна быть направлена интенсивная те¬ рапия при острых расстройствах дыхания. Нередко гипоксемия развивается па¬ раллельно с гиперкапнией, но механизм их отрицательного влияния на организм больного различен. При легочном генезе ОДН главенствующую роль играет ги¬ поксемия, причем при острой тяжелой гипоксемии смерть может наступить в тече¬ ние нескольких минут. При хронической дыхательной недостаточности гипоксе¬ мия может иметь меньшее значение, а на первое место выходит гиперкапния, при¬ водящая к ацидозу. При медленном развитии гиперкапнии клинические проявления дыхательных расстройств существенно отличаются от гипоксемии. При дыхании кислородом или газовыми смесями, содержащими более 60 % кис¬ лорода, но в условиях гиповентиляции гиперкапния может возникать и без сопут¬ ствующей гипоксии. Это важное обстоятельство необходимо учитывать при ис¬ пользовании кислорода в лечении дыхательных нарушений. Снабжение организма кислородом зависит от многих факторов, которые могут быть разделены на четыре группы. В зависимости от их характера рассматривают и четыре основные разновидности гипоксии: гипоксическую, гемодинамическую (циркуляторную), гемическую и гистотоксическую (тканевую). Гипоксическая гипоксия обусловлена различными нарушениями поступления кислорода в кровь, протекающую по альвеолярным капиллярам. Это означает, что гипоксическая гипоксия является следствием недостатка поступления кислорода в организм извне. Причинами такой гипоксии могут быть нарушения проходимо¬ сти дыхательных путей, гиповентиляция любого происхождения, низкое парци¬ альное давление кислорода во вдыхаемом и альвеолярном воздухе и, реже, суще¬ ственное нарушение проницаемости альвеолярных мембран. Перечисленные об¬ стоятельства приводят к гипоксемии, которая в дальнейшем и обусловливает тяжесть гипоксии. Гемодинамическая гипоксия, как говорит само название, связана с нарушения¬ ми кровообращения, так как нормальный газообмен в легких возможен только при строго определенном соотношении минутного объема альвеолярной вентиляции и объемного кровотока по альвеолярным капиллярам. Соотношение «вентиляция : кровоток» (вентиляционно-перфузионный коэффициент) в нормальных физио¬ логических условиях составляет 4:5 (0,8). Замедление кровотока тотчас изменяет это абсолютно необходимое для нормального газообмена соотношение и приводит к циркуляторной гипоксемии и гипоксии. Гемическая гипоксия бывает обусловлена нарушениями кислородной емкости крови, т. е. нарушениями транспорта кислорода от легких к тканям, осуществляе¬ мого кровью. Главным переносчиком кислорода при этом является гемоглобин (1 г гемоглобина в нормальных условиях способен связывать в легких и транспорта-
114 Раздел II. Общие вопросы реаниматологии и интенсивной терапии ровать тканям 1,34 мл кислорода), но некоторое весьма незначительное в нормаль¬ ных условиях количество кислорода переносится и в состоянии его физического растворения в жидкой фракции крови. При нарушении транспортной функции гемоглобина (например, при отравлении угарным и бытовым газом, а также мет- гемоглобинобразующими веществами) к тканям не доставляется достаточное ко¬ личество кислорода и развивается гемическая гипоксия. Наиболее частой разно¬ видностью такой гипоксии является анемическая гипоксия, при которой гемогло¬ бин не изменен, но количество эритроцитов, обеспечивающих транспорт кислорода, предельно снижено. Гистотоксическая (тканевая) гипоксия возникает при нарушениях газообмена на уровне тканей и развивается, в частности, при отравлении некоторыми ядами (например, цианидами), которые блокируют цепи дыхательных ферментов, что приводит к нарушениям утилизации кислорода тканями. Эти основные сведения о путях нарушений кислородного снабжения организ¬ ма необходимы для правильного патогенетического подхода к интенсивной тера¬ пии ОДН, успех которой закладывается уже на догоспитальном этапе. Легко заме¬ тить, что каждая из перечисленных разновидностей гипоксии требует соответству¬ ющей и своеобразной методики лечения. Приведенная классификация гипоксических состояний является общепринятой и целесообразной с практичес¬ кой точки зрения. Для выявления характера и степени выраженности нарушений газообмена при ОДН в условиях стационара большое значение имеет определение парциального напряжения кислорода и углекислого газа в артериальной крови (Ра02 и РаС02). И хотя на догоспитальном этапе оказания медицинской помощи применение та¬ ких лабораторных методов в настоящее время практически невозможно, врачам скорой помощи целесообразно иметь представление о возможных изменениях по¬ казателей газового состава крови при ОДН. При дыхании атмосферным воздухом в нормальных условиях Р02 в артериальной (Ра02) или смешанной капиллярной крови составляет приблизительно 100 мм рт. ст. При этом насыщение гемоглобина крови кислородом достигает 97,4 %. В случае снижения РаО^до 12,0 кПа (90 мм рт. ст.) содержание оксигемоглобина снижается всего до 96,5 %, а при Ра0210,6 кПа (80 мм рт. ст.) — до 94,5 %. Критическая ситуа¬ ция возникает только при дальнейшем снижении Ра02, которое сопровождается и снижением концентрации оксигемоглобина: соответственно при 70 мм рт. ст. — до 92,7 %, а при 8,0 кПа (60 мм рт. ст.) — до 89 %. Таким образом, снижение Ра02 до 10,6 кПа относительно безопасно, но далее явления недостаточности насыщения гемоглобина кислородом нарастают очень быстро, так как химическая ассоциация кислорода с гемоглобином находится не в линейной, а в логарифмической зависимости от Ра02. В противоположность это¬ му физическое растворение кислорода в плазме крови прямо пропорционально Ра02. Правда, абсолютное количество растворенного в крови кислорода в нормаль¬ ных условиях очень невелико. Так, при Ра02100 мм рт. ст. в 1л крови физически растворяется всего 3 мл кислорода, а при Ра02 200 мм рт. ст. — в 2 раза больше, т. е. 6 мл. Для того чтобы количество растворенного кислорода было достаточным для удовлетворения потребности организма, необходимо, чтобы в каждом литре крови транспортировалось в растворенном виде не менее 60 мл кислорода. Это может быть
Глава 6. Острая дыхательная недостаточ ность 115 получено только при Ра02, равном примерно 2000 мм рт. ст.. Такие условия созда¬ ются при гипербарической оксигенации (ГБО) организма под давлением пример¬ но 3 атм. Данный принцип и используется для интенсивной терапии развитием различных вариантов гипоксии. Признаки ОДН разнообразны и зависят от причин, обусловливающих это со¬ стояние. В литературе чаще всего пишут о четырех признаках, характеризующих ОДН,— это одышка, снижение напряжения кислорода в артериальной крови, повышение в ней напряжения углерода диоксида и снижение pH — показателя концентрации ионов водорода. Однако на догоспитальном этапе определение указанных лабо¬ раторных показателей невозможно, и поэтому диагностика ОДН должна основы¬ ваться только на ее клинических проявлениях. Это прежде всего, как уже упоминалось, одышка, сочетающаяся с нарушениями кровообращения и психомоторным возбуждением, выраженность которых обуслов¬ лена тяжестью дыхательной недостаточности. Характер нарушений дыхания зависит от причины, вызывающей ОДН. При нарушении проходимости дыхательных путей развивается стридорозное дыхание — шумное, хриплое, свистящее, слышное на расстоянии. Охриплость и даже потеря голоса могут быть следствием повреждения гортани или гортанного возвратного нерва. При развитии пневмоторакса дыхательные шумы на стороне поражения ослаб¬ лены или отсутствуют, здесь же определяется громкий тимпанический перкутор¬ ный звук; при гемотораксе на фоне ослабления дыхания перкуторный звук стано¬ вится тупым. Ателектаз легких также характеризуется ослаблением или отсутстви¬ ем дыхательных шумов и притуплением перкуторного звука; органы средостения в этом случае могут смещаться в сторону пораженного легкого. Признаком ОДН может быть и изменение цвета кожи — развитие цианоза. Однако цианоз не всегда является обязательным и достоверным признаком ОДН. С одной стороны, цианоз не проявляется при анемии и выраженной кровопотере, а с другой, он может быть выражен и при отсутствии ОДН — у больных с полици- темией. Это обусловлено тем, что появление цианоза зависит от количества нео- кисленного (восстановленного) гемоглобина. При избытке гемоглобина высокое содержание его восстановленной формы может быть достаточным для проявления цианоза и в нормальных условиях, а при недостатке — он не выявляется даже при тяжелой ОДН. Лучше всего выраженность цианоза может быть определена путем сравнения цвета кожи больного и своей собственной кожи. При тяжелой ОДН кожа становится бледно-серой (землистый цианоз), холодной, покрывается липким потом. При отравлениях препаратами синильной кислоты или углерода оксидом кожа остается розовой даже при тяжелом нарушении газообмена. Признаки ОДН и степень их выраженности зависят как от причин, обусловив¬ ших это состояние, так и от тяжести дыхательных нарушений. В современной лите¬ ратуре приводятся различные характеристики ОДН. Наиболее приемлемой при оказании скорой помощи представляется классификация, в соответствии с кото¬ рой выделяются три степени тяжести ОДН: I степень характеризуется субъективными ощущениями нехватки воздуха, проявлениями беспокойства, эйфоричностью; кожа становится влажной, бледной;
116 Раздел II. Общие вопросы реаниматологии и интенсивной терапии появляется легкий акроцианоз. Частота дыханий возрастает до 25-30 в 1 мин. Ре¬ гистрируются умеренная тахикардия и артериальная гипертензия. При исследо¬ вании газового состава крови, что может быть осуществлено только в стационаре, напряжение кислорода в артериальной крови снижается до 70 мм рт. ст.; напряже¬ ние же углекислого газа может колебаться: при гипервентиляции оно может быть снижено, при угнетении дыхания — несколько повышено. IIстепень вначале проявляется психомоторным возбуждением; могут появлять¬ ся спутанность сознания, бред и галлюцинации. Кожа становится выраженно ци- анотичной, слизистые оболочки гиперемированы. Одышка возрастает до 30-40 в 1 мин; в акте дыхания участвует вспомогательная мускулатура; частота сердечных сокращений достигает 120-140 в 1 мин. Возрастает артериальная гипертензия, которая постепенно может переходить в гипотонию. Ра02 снижается до 60 мм рт. ст.; РаС02 возрастает до 45-50 мм рт. ст. III степень характеризуется прогрессирующим угнетением сознания вплоть до развития глубокой комы. Возможно развитие тонико-клонических судорог. Рас¬ пространенный цианоз приобретает пятнистый характер с серым оттенком. Ды¬ хание становится очень частым, поверхностным; возможен переход на брадипноэ. Пульс аритмичный, артериальное давление быстро снижается. Ра02 падает (до 40 мм рт. ст. и ниже), РаС02 — резко возрастает. Лечение больных с острой дыхательной недостаточностью включает в себя обеспечение проходимости дыхательных путей, восстановление дренажных функ¬ ций легких, кислородную терапию, вспомогательную или искусственную венти¬ ляцию легких, а также меры, направленные на восстановление нормального кро¬ вообращения и обменных процессов. Восстановление проходимости дыхательных путей достигается различны¬ ми способами — в зависимости от уровня обструкции, субстрата, ее вызывающего, и степени нарушения сознания пострадавшего. Если больной находится в бессознательном состоянии, то наиболее частой при¬ чиной нарушения проходимости дыхательных путей является западение языка. В этом случае необходимо применить тройной прием Сафара — запрокинуть голо¬ ву, открыть рот и выдвинуть вперед и вверх нижнюю челюсть так, чтобы нижние резцы были выше верхних (рис. 6.1). При этом корень языка поднимается, осво¬ бождая вход в гортань. Разгибание позвоночника в шейном отделе нельзя применять у пострадавших с травмой черепа и шейного отдела позвоночника, так как при этом может усили¬ ваться повреждение головного или спинного мозга. Съемные зубные протезы необходимо удалить. Вода, рвотные массы удаляют¬ ся с помощью обернутого материей (бинт, марля) пальца или любым отсосом. Если после этого самостоятельное дыхание не восстанавливается, то дальней¬ шее поддержание проходимости дыхательных путей может быть обеспечено при¬ данием больному устойчивого бокового положения, введением ротового или носо¬ вого воздуховода, а также интубацией трахеи. Устойчивое боковое положение не требует никаких специальных приспособле¬ ний. Голова больного запрокидывается назад и кверху и размещается на собствен¬ ной кисти больного (рис. 6.2). При этом исключается возможность западения язы¬ ка и значительно снижается опасность аспирации рвотных (регургитационных)
Глава 6. Острая дыхательная недостаточ ность 117 масс. Предпочтительным является положение на правом боку, так как в этом слу¬ чае желудок перегибается и истечение из него содержимого затрудняется. Однако допустимо и положение на левом боку. Рис. 6.1. Схема дыхательных путей при положении больного, находящегося без сознания, на спине: а — западение языка; б — выведение нижней челюсти поднимает язык и надгортанник Рис. 6.2. Устойчивое боковое положение: а — на правом боку; б — положение оказы¬ вающего помощь; в — на левом боку Введение воздуховода также предупреждает западение языка. Используются резиновые или пластмассовые воздуховоды, размеры которых должны соответство¬ вать размерам дыхательных путей. Наиболее просто вводить ротовой воздуховод (рис. 6.3), но можно использовать и назофарингеальные воздуховоды различных модификаций, вводимые через нижний носовой ход. Целесообразно применять
118 Раздел II. Общие вопросы реаниматологии и интенсивной терапии S-образный воздуховод Сафара (рис. 6.4), один конец которого вводят в ротовую полость, а через другой конец возможно проведение искусственной вентиляции легких по способу «рот ко рту» (см. гл. 5). Наиболее надежным способом длительного поддержания проходимости ды¬ хательных путей, которым должен владеть каждый врач скорой помощи, является интубация трахеи. Рис. 6.3. Схема поэтапного введения ротового воздуховода. Рис. 6.4. S-образпый воздуховод Сафара. Интубация трахеи (рис. 6.5) позволяет осуществлять искусственную вентиля¬ цию легких, предупреждать аспирацию, проводить туалет дыхательных путей и, наконец, через интубационную трубку можно вводить некоторые лекарственные вещества. При проведении интубации больной должен находиться на спине, с разогнутой или слегка приподнятой (с помощью валика) головой (рис. 6.6). Для предупреж¬ дения регургитации применяют прием Селлика — прижатие гортани к позвоноч¬ нику, что сдавливает верхнюю часть пищевода. Ларингоскоп берут в левую руку, клинок его вводят в рот, а язык отводят вверх и влево. При этом обнажается язычок мягкого нёба (рис. 6.5, а). Затем ларингоскоп продвигают вглубь. В поле зрения попадает надгортанник (рис. 6.5, б), который подхватывается концом клинка ларингоскопа; при этом обнажается голосовая
Глава 6. Острая дыхательная недостаточ ность 119 Рис. 6.5. Этапы оротрахеальной интубации, а — прямая ларингоскопия; б — вход в гортань: 1 — надгортанник; 2 — голосовая связка; 3 — голосовая щель; 4 — черпаловидный хрящ; 5 — вход в пищевод; в — интубация трахеи; г — раздувание манжетки; д — фиксация интубационной трубки. Рис. 6.6. Положение головы при интубации трахеи: а — классическое; 6 — улучшенное. щель. Далее правой рукой от угла рта через голосовую щель в трахею вводят инту- бационную трубку на глубину 20-22 см. Ориентиром глубины введения трубки может служить ее введение таким образом, чтобы наружный край герметизирую¬ щей манжетки углубился на 1 -2 см за голосовую щель. После этого манжетка долж¬ на быть раздута, что герметизирует дыхательные пути. Правильность введения трубки удостоверяется вдуванием через нее воздуха. При правильном ее положе¬ нии дыхание выслушивается над обоими легкими. При возможном проведении трубки слишком глубоко, чаще — в правый главный бронх, дыхание над другим легким выслушиваться не будет. Необходимо подтянуть трубку (предварительно
120 Раздел II. Общие вопросы реаниматологии и интенсивной терапии распустив манжетку!) и убедиться в ее правильном положении. Если при вдува¬ нии воздуха дыхание над легкими не выслушивается и появляется выпячивание в эпигастральной области, значит, трубка находится не в трахее, а в пищеводе; при этом необходимо быстрое повторное проведение процедуры. При полном отсутствии сознания и рефлексов дыхательных путей интубация трахеи проводится без какой-либо фармакологической подготовки. При сохраненном сознании и наличии рефлексов предварительно внутривен¬ но вводят 0,5-1 мл 0,1 % раствора атропина и 2-4 мл 0,5 % раствора седуксена. В крайнем случае возможно и введение миорелаксантов — сукцинил-холин-хлорида (дитилин, листенон 1-2 мг на 1 кг массы тела). Если интубация трахеи является компонентом сердечно-легочной реанимации, то массаж сердца прерывается на время, не превышающее 15 с. Возможно проведение и назотрахеальной интубации, однако она технически более трудна и травматична. При обструкции дыхательных путей твердым инородным телом (пища) на уров¬ не ротоглотки и гортани следует попытаться извлечь его пальцами или щипцами (корнцанг), а при неудаче — прибегнуть к экстренной трахеотомии или коникото- мии (см. ниже). У больного, находящегося в сознании, предпринимаются попытки удаления инородного тела путем ударов по спине или сжатием живота. При безуспешности этих приемов также проводят трахео- или коникотомию. Если инородное тело попадает в трахею или бронхи, извлечь его на догоспи¬ тальном этапе практически невозможно. Однако полной обструкции дыхательных путей при этом не происходит, так как эти отделы шире, чем просвет гортани. В стационаре такие инородные тела удаляются с помощью бронхоскопии или опе¬ рационным путем. При невозможности удалить инородное тело, обтурирующее гортань, а также при тяжелом отеке гортани и языка, размозжении лица, тяжелой травме лицевого скелета, что делает неосуществимой интубацию трахеи, проходимость дыхатель¬ ных путей восстанавливают наложением трахеостомы или проведением трахео¬ томии или коникотомии. Трахеостомия — это довольно сложная операция, требующая определенного времени, специальной аппаратуры и значительных практических навыков опери¬ рующего, тогда как коникотомия может быть осуществлена за несколько десятков секунд и без специальной подготовки (рис. 6.7,6.8). Методика проведения коникотомии (крикотиреотомии). Больной лежит на спине, под лопатками — валик высотой 10-15 см, голова зап¬ рокинута, нижняя челюсть поднята. Врач определяет перстневидно-щитовидную мембрану, которая располагается между нижним краем щитовидного и верхним краем перстневидного хрящей. После обработки кожи (в экстренных случаях этим можно пренебречь!) над мембраной делают поперечный разрез кожи длиной при¬ мерно 1,5 см. В разрез вводят указательный палец так, чтобы его конец упирался в мембрану. Затем по ногтю скальпелем перфорируют мембрану и в отверстие вво¬ дят любую полую трубку — резиновую, полиэтиленовую, металлическую и пр. — и закрепляют ее на коже. Останавливать кровотечение и накладывать швы не тре¬ буется.
Глава 6. Острая дыхательная недостаточ ность 121 Рис. 6.7. Анатомические ориентиры при крикотиреотомии. 1 — щитовидный хрящ; 2 — перстневидный хрящ; 3 — перстневидная мембрана. Место рассечения или пункции перстневидной мембраны обозначено стрелкой и кружком. Рис. 6.8. Крикотиреотомии. а — рассечение щитовидной мембраны в поперечном направлении; б — чрескожная крикотиреотомия: 1 — место пункции; 2 — введение изогнутой коникотомической канюли с троакаром; 3— извлечение троакара; 4 — фиксация канюли и подготовка к ИВЛ.
*22 Раздел II. Общие вопросы реаниматологии и интенсивной терапии В настоящее время в распоряжении врачей, оказывающих скорую помощь, есть специальное приспособление — коникотом (рис. 6.9), применение которого суще¬ ственно облегчает и ускоряет процедуру. Коникотом состоит из троакара, на конце которого имеется острие, канюли, которая проводится по троакару, и резервуара, где коникотом хранится в стерильной жидкости. Кожу и мембрану прокалывают острием троакара, который вместе с канюлей вводят в трахею, после чего троакар убирают. Через коникотом возможны само¬ стоятельное дыхание, ингаляция кислорода, санация дыхательных путей и искус¬ ственная вентиляция легких. В крайнем случае при обструкции входа в гортань восстановление проходимо¬ сти дыхательных путей может быть обеспечено за счет вкалывания одной-двух толстых игл с внутренним диаметром 2-2,5 мм в трахею на том же уровне. Существенную роль в обеспечении проходимости дыхательных путей играют длительные аэрозольные ингаляции средств, разжижающих мокроту, стимулиру¬ ющих кашель; противоотечных и противовоспалительных средств. Эта методика применяется в основном в условиях стационара, но может быть полезной и на до¬ госпитальном этапе оказания скорой помощи (см. гл. 42). При наличии жидкости — слюны, мокроты, жидких пищевых масс в дыхатель¬ ных путях необходимо ее активно удалить с помощью аспирации. Если жидкость скапливается во рту, ее удаляют катетером, вводимым в ретрофарингеальное про¬ странство через рот или нижний носовой ход, в условиях визуального контроля. При скоплении жидкости в нижних дыхательных путях катетер вводят через ин- тубационную трубку. Для удаления жидкости используют любое отсасывающее устройство — шприц Жане, резиновый баллон (клизму), ручной, пневматический или электрический отсасыватель, имеющиеся в машине скорой помощи. Рис. 6.9. Коникотом. Кислородная терапия является неотъемлемым и очень важным элементом лечения больных с ОДН, но может сопровождаться и развитием очень тяжелых осложнений. Дело заключается в том, что при развитии тяжелых нарушений кро¬
Глава 6. Острая дыхательная недостаточ ность 123 вообращения образуются токсичные формы кислорода: супероксидный анион — радикал кислорода — 02т, водорода пероксид — Н202 и гидроксильный радикал ОН’. Они являются мощными окислителями, активируют перекисное окисление липидов, продукты которого высокотоксичны и вызывают повреждение биологи¬ ческих мембран. Кислород оказывает токсическое действие прежде всего на легкие: повреждает¬ ся мерцательный эпителий дыхательных путей, подсыхает их слизистая оболочка, возникает раздражение дыхательных путей, утолщаются альвеолокапиллярные мембраны, что вызывает ухудшение диффузии газов, могут развиться отек легких, синдром острого легочного повреждения. Аналогичные явления происходят в головном мозге и других органах. Следует иметь ввиду, что токсичные формы кислорода возникают не только при гипероксии — ингаляции высоких концентраций кислорода, но и при гипоксии, что, как только что указывалось, является следствием нарушений кровообращения, которые либо становятся причиной дыхательной недостаточности, либо развива¬ ются на ее фоне. Применение мер, направленных на профилактику и лечение осложнений кис- лородотерапии,— удел стационарной интенсивной терапии, однако ниже мы еще вернемся к рассмотрению этой проблемы. Показания к применению кислородной терапии определяются тем, что она является важной составной частью интенсивной терапии ОДН самого различно¬ го происхождения при всех разновидностях гипоксии, так как способствует увели¬ чению Ра02 и повышению кислородной емкости крови. Лечение кислородом осо¬ бенно показано при гипоксической гипоксии, развившейся вследствие паренхима¬ тозной ОДН, но может быть рекомендовано как дополнительное средство и при циркуляторной и гемической гипоксии. При серьезных нарушениях вентиляции легких оксигенотерапия должна проводиться в сочетании с ИВЛ. Очень важна кислородная терапия у больных, находящихся в терминальном состоянии. Поэтому баллон с запасом кислорода необходимо иметь в каждой машине ско¬ рой помощи. Оксигенотерапию обычно проводят одним из двух способов: через носоглоточ¬ ный катетер или с помощью маски. Расчеты показывают, что при подаче кислоро¬ да через катетер, для того чтобы создать концентрацию кислорода, равную при¬ мерно 50 %, взрослому больному необходимо подавать этот газ со скоростью 10-11 л/мин. Обычно подают кислород с меньшей скоростью (5-6 л/мин), поскольку тогда кислородотерапию можно применять более длительно. Очень важно, чтобы внутренний конец катетера не заходил дальше носоглотки, так как в противном случае возникает опасность его попадания в пищевод с последующим раздуванием и даже разрывом желудка. При слишком поверхностном положении катетера боль¬ шая часть кислорода затрачивается бесполезно, вызывая раздражение слизистой оболочки носового хода. Определить рациональную глубину введения носового катетера можно таким простым приемом: длина, на которую следует вводить кате¬ тер, равна расстоянию от крыла носа до козелка ушной раковины. Эффективность лечения кислородом контролируют по уменьшению выражен¬ ности признаков ОДН (уменьшение одышки, исчезновение цианоза, нормализа¬ ция кровообращения). При интенсивной оксигенотерапии (особенно с помощью
124 Раздел II. Общие вопросы реаниматологии и интенсивной терапии носоглоточного катетера) возможны раздражение и высушивание слизистой обо¬ лочки дыхательных путей, поэтому необходимо увлажнение кислорода путем про¬ пускания его через воду. Перед введением носовой катетер целесообразно смазы¬ вать анестезирующей мазью и хорошо закреплять на выступах лица пластырем. Искусственная вентиляция легких является мощным и надежным способом восстановления нарушенного газообмена, в особенности вентиляционного характера. Показаниями к экстренному проведению ИВЛ служит острая дыхательная не¬ достаточность III степени — наличие выраженного возбуждения или комы, одыш¬ ка, превышающая 35 дыхательных движений в 1 мин, сочетающаяся со значитель¬ ным цианозом, с тяжелыми нарушениями кровообращения (гипотония, тахи- или брадиаритмия), расширением зрачков, активным участием в акте дыхания вспо¬ могательной мускулатуры. Помимо этого ИВЛ проводится при гиповентиляции (или апноэ) любой этиологии при неэффективности консервативной терапии. Простейшим методом ИВЛ является экспираторный — вдувание воздуха в ды¬ хательные пути способами «изо рта в рот» или «изо рта в нос». Этот метод пред¬ ставляет собой элементарный компонент реанимационных мероприятий и описан в главе 5. Оптимальным способом проведения ИВЛ является вдувание воздуха (или кис- лородно-воздушной смеси) через интубационную трубку с помощью любых — руч¬ ных или автоматических — аппаратов, имеющихся в машине скорой помощи. Особенности ИВЛ при некоторых неотложных состояниях — утоплении, пора¬ жении электрическим током, отравлениях, странгуляционной асфиксии — изло¬ жены в соответствующих главах руководства. Параметры ИВЛ по дыхательному объему и частоте при оказании скорой по¬ мощи выбирают, исходя из средних значений, характерных для данного возраста, а в дальнейшем тщательно контролируют адекватность избранных параметров по обычным клиническим признакам, главным из которых является быстрая и хоро¬ шая адаптация больного к аппарату ИВЛ без применения депрессантов. При вентиляционной ОДН основные рациональные параметры ИВЛ (дыхатель¬ ный объем, частота дыхательных движений, минутный объем вентиляции) можно определить по различным номограммам и формулам. Наиболее простой и доста¬ точно надежной номограммой является таблица Добкина [Dobkin, 1955], по кото¬ рой дыхательный объем устанавливается в зависимости от массы тела больного (табл. 6.1). В этой таблице приведены три показателя частоты дыхательных дви¬ жений (16,18 и 20 в 1 мин), рекомендуемые при проведении ИВЛ у взрослых. Таблица 6.1 Оптимальный дыхательный объем (мл) при ИВЛ (Dobkin, 1955) Частота дыхания в 1 мин Масса тела (кг) 34 45,6 57 68 79,5 91 16 — — 500 550 600 650 18 — 450 475 500 550 600 20 350 375 400 450 500 550
Глава 6. Острая дыхательная недостаточ ность 125 Также хорошо известна формула Т. М. Дарбиняна для определения минутного объема вентиляции при ИВЛ у больных с массой тела от 55 до 110 кг, по которой МОВ (л/мин) = 0,1 М + 1, где М — масса тела больного в килограммах. Существуют и более сложные номограммы для определения вентиляционных потребностей больного (например, номограмма Энгестрема-Герцога и пр.), исполь¬ зуемые только в стационарных условиях, где параметры ИВЛ уточняются и по показателям парциального давления газов крови. Необходимо особо подчеркнуть, что любые номограммы для определения пара¬ метров ИВЛ пригодны только при вентиляционной ОДН у больных, не имеющих заболеваний сердечно-сосудистой системы и повреждений легочной паренхимы. У больных с паренхиматозной ОДН необходимо с самого начала ИВЛ увеличи¬ вать «расчетный» (т. е. получаемый по номограммам) МОВ в 2-2,5 раза, внося в дальнейшем дополнительные коррективы в параметры ИВЛ в зависимости от полученного результата. При этом более целесообразна ИВЛ в режиме умеренной (но не резкой) гипервентиляции, а даже малейшая гиповентиляция совершенно недопустима. В том случае, когда ОДН обусловлена травмой грудной клетки, сопровождаю¬ щейся выраженным болевым синдромом, развитием напряженного или клапанно¬ го пневмоторакса, гемоторакса, необходимо применять соответствующие меры, изложенные в главе 7. Лечение больных с ОДН в стационарных условиях проводится на основе того же патогенетического подхода к решению вопросов интенсивной терапии, изложен¬ ного в первой части данной главы. Однако к простым методам лечения постепен¬ но, по мере надобности и с учетом противопоказаний подключаются такие слож¬ ные способы лечения ОДН, как длительная ИВЛ в различных режимах, гиперба- рическая оксигенация, использование мембранных оксигенаторов (иногда в сочетании с гемосорбцией) и многие другие. Следует отметить, что в настоящее время противогипоксическая терапия вклю¬ чает и применение комплекса физических или фармакологических средств, действие которых направлено на нормализацию обменных процессов. Многие из этих средств еще не получили широкого распространения, но каждый врач должен иметь информацию об этом. Снижение интенсивности обменных процессов может быть достигнуто примене¬ нием гипотермии, дроперидола, фенотиазиновых препаратов (аминазин), ((3-ад- ренолитиков). Улучшению диссоциации оксигемоглобина способствуют молочная или угольная кислота и серотонин (или мексамин). Изменение пути биологического окисления, сопровождающееся более экономной утилизацией кислорода, обеспечивается использованием натрия оксибутирата, барбитуратов, седуксена, фенотиазинов, серотонина, вливанием инсулино-глюкозо- калиевого раствора. Улучшению биологического окисления способствует применение комплексов ви¬ таминов, аминокислот, унитиола, хромосмона, дикаптола, пентоксила, метилура- цила, цистамина. Упомянем об антиоксидантной терапии, которая направлена на нейтрализа цию действия токсичных форм кислорода. Она включает в себя применение средств,
126 Раздел II. Общие вопросы реаниматологии и интенсивной терапии либо стимулирующих собственную антиоксидантную систему, либо тормозящих оксидантную систему. Стимуляция антиоксидантной системы достигается применением глюкокор- тикоидных гормонов, которые повышают активность собственных антиоксидан¬ тов — супероксиддисмутазы, каталазы, глютатионпероксидазы и неферментных антиоксидантов — а-токоферола ацетата (витамина Е), диметилмочевины, N-аце- тилцистеина. Торможению активности оксидантной системы способствуют дефе- роксамин и аллопуринол. Мы только упомянули о тех элементах обширного комплекса средств респира¬ торной терапии, которые применяются в условиях стационара. Тем не менее осно¬ ва успешного лечения больных с ОДН всегда закладывается на догоспитальном этапе. Потеря времени или неправильные действия при начале лечения ОДН мо¬ гут легко привести к полной бесперспективности дальнейшего лечения.
Гпава 7 Шок Михайлович В. А. Проблема шока изучается и обсуждается физиологами и клиницистами уже более 250 лет. Впервые термин «шок» употребил в 1730 г. хирург французского короля Людовика XV Ле-Дран применительно к состоянию тяжелораненых на поле боя. За это время содержание термина претерпело значительные изменения. Известно более 50 факторов, выделяемых различными авторами в качестве главной причи¬ ны развития шока, и более 100 определений понятия «шок». Многие авторы определяют шок как состояние неадекватной оксигенации тка¬ ней. С таким определением вряд ли можно согласиться. Действительно, обеспече¬ ние тканей кислородом при шоке нарушается. Но такая же картина развивается при многих состояниях, не сопровождающихся шоком, в том числе и хронических. Не следует отходить от первоначального — этимологического — значения этого сло¬ ва. Шок — это удар, т.е. внезапно развивающееся тяжелое состояние. Сейчас совершенно справедливо считается, что шок — это общая реакция организма на чрезмерное повреждающее воздействие. С этих позиций шок может быть определен как остро развивающееся и угрожающее жизни состояние, кото¬ рое наступает в результате какого-либо чрезмерного воздействия, характеризует¬ ся прогрессирующими нарушениями деятельности всех систем жизнеобеспечения организма и требует экстренной помощи. Сегодня существует тенденция классифицировать шок по этиологическим и патогенетическим признакам. С этой точки зрения выделяют гиповолемический, кардиогенный, септический, гиперреактивный (анафилактический), обструкцион¬ ный виды шока. Принято выделять также травматический, ожоговый и некоторые другие разновидности шока. Необходимо отметить, что у всех видов шока имеется один общий признак — тяжелые нарушения кровообращения и, как следствие этого, нарушения гомеоста¬ за. Между тем очевидно, что причины, вызывающие различные виды шока, раз¬ личны, как и различны механизмы реализации их повреждающего воздействия на организм. Следовательно, и лечение больных должно быть патогенетически обо¬ снованным и зависеть от вида шока. Проблема шока чрезвычайно важна для врача скорой помощи. Это обусловле¬ но тем, что при развитии шока в организме возникают многочисленные функцио¬ нальные и обменные нарушения. И от того насколько врач ориентируется в этих нарушениях, насколько быстро и объективно он сможет оценить состояние боль¬ ного, раньше и полнее применить необходимые лечебные меры зависят жизнь и дальнейшая судьба такого пациента.
128 Раздел II. Общие вопросы реаниматологии и интенсивной терапии Основные разновидности шока, с которыми приходится иметь дело врачу ско¬ рой помощи, представлены в соответствующих главах настоящей книги. Так, кардиогенный шок рассматривается как осложнение инфаркта миокарда, ана¬ филактический — в разделе неотложных состояний при тяжелых аллергических реакциях и т. д. Здесь мы рассмотрим проблему травматического шока как наиболее распро¬ страненной и наиболее сложно и тяжело протекающей формы шока. Руководству¬ ясь приведенным выше определением понятия «шок», можно сказать, что травмати¬ ческий шок — это остро развивающееся и угрожающее жизни состояние, которое наступает в результате воздействия на организм тяжелой механической травмы. По данным разных авторов травма может сопровождаться шоком в 12,3-61 % случаев; летальность при этом составляет от 10 до 40 %. Кратко рассматривая патогенез травматического шока, необходимо отметить, что функциональные изменения, возникающие в организме в результате действия травмы, сложны и разнообразны. Главными факторами, определяющими тяжесть состояния пострадавшего на начальном этапе шока, являются потеря крови и боль. Потеря крови формирует гиповолемический компонент травматического шока. Следует заметить, что в течение первого часа после развития травмы межклеточ¬ ная жидкость начинает перемещаться в сосудистое русло. Этот процесс продолжа¬ ется до 4 ч, за это время в кровь переходит до 1 л жидкости, что в какой-то степени компенсирует кровопотерю (правда, при большой потере крови такой эффект очень незначителен), но приводит к дефициту тканевой жидкости. В ответ на снижение ОЦК активизируются ренин-ангиотензин-альдостероно- вая и симпато-адреналовая системы. Активация ренин-ангиотензин-альдостеро- новой системы приводит к задержке в организме натрия и, вследствие этого, к за¬ держке жидкости и частичному восполнению объема интерстициальной жидкости. Активация симпато-адреналовой системы вызывает нарушения кровообращения — спазм артериол и раскрытие артериовенозных анастомозов. Нарушение крово¬ тока по капиллярам является пусковым моментом в развитии нарушений обмена веществ, которые будут рассмотрены ниже. В капиллярном русле задерживается значительное количество крови, что, в свою очередь, увеличивает дефицит ОЦК, снижает венозный возврат к сердцу и сердечный выброс, замыкая «порочный круг» нарушений кровообращения. В крови, находящей¬ ся в выключенной зоне микроциркуляции, происходят морфологические изменения — развиваются явления агрегации и секвестрации эритроцитов. Плазма крови пере¬ ходит из капиллярного русла в ткани, а эритроциты склеиваются, теряя свои функци¬ ональные и структурные качества. Если этот процесс оказывается длительным, то эритроциты гибнут вместе с капиллярами, что делает шок необратимым. Снижение сердечного выброса приводит к сокращению органного, и прежде всего коронарного, кровотока, что сопровождается повреждением миокарда, сер¬ дечной недостаточностью и дальнейшим прогрессированием нарушений систем¬ ного кровообращения. Активация симпатоадреналовой системы и, как следствие, гиперкатехолами- немия обусловлены не только потерей крови, но и болевым фактором, всегда со¬ провождающим любую травму. Значит, болевой синдром также усиливает описан¬ ные выше нарушения системного и регионарного кровообращения. Гиперкатехо-
Глава 7. Шок 129 ламинемия, вызываемая потерей крови и болевым синдромом, сопровождается резким повышением интенсивности обменных процессов (активизируется трофи¬ ческая функция симпатической нервной системы), что при нарушениях кровооб¬ ращения ставит организм в чрезвычайно невыгодные условия существования. Наконец, гиперкатехоламинемия резко повышает возбудимость головного мозга, вызывает психомоторное возбуждение, что формирует так называемую эректиль¬ ную фазу шока. Невосполненная или несвоевременно восполненная кровопотеря приводит к нарушению обменных процессов, метаболическому ацидозу, повышению прони¬ цаемости тканевых и клеточных барьеров, выходу из клеток биологически актив¬ ных веществ и, в конечном итоге, к формированию полиорганной недостаточно¬ сти. Общая схема развития последствий кровопотери приведена на рис. 7.1. Болевой фактор Потеря крови I Активация симпато- адреналовой системы 1 Снижение сердечного выброса i Нарушения органного кровообращения ”► Гиперметаболизм, возбуждение ЦНС Нарушения обменных процессов Органные нарушения Метаболический ацидоз, клеточная гипергидратация, гипергликемия Острая почечная недоста¬ точность Острая печеночная недоста¬ точность Острое Нарушения легочное функций ЦНС повреждение Рис. 7.1. Нарушения кровообращения и их последствия при травме и шоке. Нарушения дыхания также всегда сопровождают тяжелую травму и определя¬ ются ее характером. Множественные переломы ребер с нарушениями каркасности грудной клетки, пневмоторакс (открытый, закрытый, напряженный), гемоторакс — все эти повреждения сопровождаются нарушениями легочного газообмена, ги¬ поксией и гиперкапнией. Нарушения внешнего дыхания нередко могут носить об¬ струкционный характер. В этом случае они зависят от аспирации желудочного содержимого как последствия рвоты и регургитации. Тяжелые расстройства ле¬ гочного газообмена развиваются в результате нарушения центральной регуляции дыхания — при черепно-мозговой травме, изолированной или сочетающейся с трав¬ мой опорно-двигательного аппарата или внутренних органов. Наконец, дыхатель¬ ная недостаточность может быть обусловлена первичным нарушением негазооб¬ менных функций легких — развитием так называемого «шокового легкого» (синд-
130 Раздел II. Общие вопросы реаниматологии и интенсивной терапии рома острого легочного повреждения). Разумеется, дыхательная недостаточность при шоке может вызываться различными комбинациями указанных причин, и в этом случае она протекает более тяжело. На более позднем этапе могут присоединяться инфекционные осложнения, глав¬ ной причиной развития которых является угнетение иммунитета как следствие стресса, гиперкатехоламинемии, гиперсекреции кортикостероидов, применения глюкокортикоидных гормонов. Формируется состояние, называемое травматичес¬ кой болезнью. Однако основой всех этих нарушений является снижение О ЦК, и чем раньше в ходе оказания помощи будет производиться восполнение дефицита О ЦК, тем ме¬ нее выраженными будут эти нарушения и тем легче будет их устранить. Клиническая характеристика травматического шока. Течение травматичес¬ кого шока начиная с XIX века разделяют на две фазы: эректильную и торпидную. Классическое описание этих фаз принадлежит Н. И. Пирогову. Эректильная фаза так представлена Н. И. Пироговым: «Если сильный вопль и стоны слышатся от раненого, у которого черты изменились, лицо сделалось су¬ дорожно искривленным, бледным, посиневшим и распухшим от крика, если у него пульс напряжен и скор, дыхание коротко и часто, то каково бы ни было его повреж¬ дение, нужно спешить с помощью». Торпидная фаза, по Н. И. Пирогову, характеризуется тем, что «с оторванной ногой или рукой лежит такой окоченелый на перевязочном пункте неподвижно, он не кричит и не вопит, не жалуется, не принимает ни в чем участия и ничего не тре¬ бует. Тело холодно, лицо бледно, как у трупа, взгляд неподвижен и обращен вдаль, пульс — как нитка, едва заметен под пальцами и с частыми перемешками. На воп¬ росы окоченелый или вовсе не отвечает, или только про себя чуть слышным шепо¬ том, дыхание тоже едва приметно. Рана и кожа почти вовсе нечувствительны, но если больной нерв, висящий из раны, будет чем-нибудь раздражен, то больной од¬ ним легким сокращением личных мускулов обнаруживает признак чувства. Иног¬ да это состояние проходит через несколько часов от употребления возбуждающих средств, иногда оно продолжается до самой смерти». В настоящее время целесообразность выделения двух фаз травматического шока ставится под сомнение. Эти сомнения теоретически обосновывают различием при¬ роды изменений в организме при эректильной и торпидной фазах шока: при эрек¬ тильной фазе происходит «активная защита» от травмы; при торпидной организм «приспосабливается» к новым условиям существования. Некоторые специалисты такое разделение считают излишним, потому что эректильная фаза кратковремен¬ на и наблюдается редко (на догоспитальном этапе — в 8,5-10,2 %, в стационаре — в 4-5 % случаев). С практической точки зрения, все же представляется нецелесообразным сбра¬ сывать со счетов значение эректильной фазы шока, потому что объективно она существует и объясняется приведенным выше механизмом — гиперметаболиз¬ мом и повышением возбудимости головного мозга под влиянием гиперкатехо¬ ламинемии как следствия кровопотери и афферентной болевой импульсации. Кратковременность этой фазы, а, следовательно, и редкая регистрация ее объяс¬ няются истощением напряжения симпато-адреналовой системы или несоответ¬ ствием этого напряжения потребностям организма. Лечение же больных в этой
Глава 7. Шок 131 фазе весьма четко разработано и оказывается тем эффективнее, чем ранее оно применяется. Эректильная фаза характеризуется выраженным психомоторным возбуждени¬ ем больного на фоне централизации кровообращения. Поведение больных может быть неадекватно, они мечутся, кричат, совершают беспорядочные движения, со¬ противляются обследованию и лечению. Вступить в контакт с ними подчас быва¬ ет крайне нелегко. Артериальное давление при этом может быть нормальным или близким к нормальному, однако тканевое кровообращение уже нарушено вслед¬ ствие его централизации. Могут быть различные нарушения дыхания, характер которых определяется видом травмы. Торпидную фазу большинство исследователей подразделяют на три степени тяжести, характеризующиеся комплексом клинических проявлений, главными из которых, по крайней мере на догоспитальном этапе, являются уровень артериаль¬ ного давления и объем кровопотери. Однако оценивать эти показатели необходи¬ мо исходя из того, что уровень артериального давления не всегда соответствует тяжести состояния больного и не всегда отражает объем кровопотери, поскольку при сохраненной реактивности больного и в торпидной фазе шока может иметь место централизация кровообращения; артериальное давление при этом не будет соответствовать объему кровопотери и тяжести состояния больного. При оценке тяжести состояния больного врач скорой помощи должен опирать¬ ся на выявление клинической симптоматики шока. Ему следует попытаться оце¬ нить объем кровопотери в зависимости от характера травмы и тех гемодина-ми- ческих показателей, которые можно и нужно определять на догоспитальном этапе. Клинически нарушения кровообращения при шоке проявляются изменением цвета кожи, которая становится бледной, цианотичной, пятнистой, влажной и холодной. При выявлении так называемого «белого пятна» определяется длитель¬ ное локальное побледнение ногтевого ложа или кожи кончиков пальцев, характери¬ зующее нарушение капиллярного кровообращения. Пульс становится частым, малого наполнения, снижаются кровенаполнение подкожных вен, а затем уже и артериальное давление. Если у больных в эректильной фазе, как уже упоминалось, развиваются беспокойство, возбуждение, эйфория, дезориентированность, то в торпидной фазе они сменяются затемнением сознания, ступором и развитием ко¬ матозного состояния как крайней степени гипоксии головного мозга, вызванной нарушениями церебрального кровообращения. Диагностика открытого, наружного, кровотечения обычно не представляет труд¬ ностей. Гораздо сложнее диагностировать внутреннее кровотечение. Помочь это¬ му может знание симптомов, приведенных в табл. 7.1. Оценку тяжести состояния больного на догоспитальном этапе можно ориенти¬ ровочно осуществить несколькими способами. В несложных ситуациях достаточ¬ ным является определение частоты пульса и величины систолического артериаль¬ ного давления. Зная эти показатели, можно примерно определить объем кровопо¬ тери по индексу Альговера. Определение объема кровопотери при этом основано на отношении частоты пуль¬ са (П) к уровню систолического артериального давления. В норме это отношение (индекс Альговера) примерно равно 0,5 при сотношении П/АД = 60/120. При уве¬ личении этого показателя до 1 (П/АД = 100/100) объем кровопотери составляет
132 Раздел II. Общие вопросы реаниматологии и интенсивной терапии приблизительно 20 % ОЦК, что находится в пределах 1 -1,2 л для взрослого человека. Если он возрастает до 1,5 (П/АД = 120/80), то кровопотеря возрастает до 30-40 % ОЦК (1,5-2 л), а по достижении 2 (П/АД = 120/60) даже 50 %, т. е. более 2,5 л. Таблица 7.1 Диагностика скрытого кровотечения (по: М. Г. Вейль, Г. Шубин, 1 971) Кровотечение Этиология Причины и признаки Внутригрудное Переломы ребер Травма груди, боль и нарушение дыхания. Кровь в плевральной полости. Проникающее ранение грудной клетки. Повреждение Травма груди, прогрессирующее легкого нарушение дыхания. Кровь в плевральной полости Тампонада сердца Глухость сердечных тонов. Низкое АД. Высокое ЦВД Внутрибрюшное Разрыв печени или Травма живота. Боли в животе, селезенки возникающие при дыхании; боли в лопатке. Тупость при перкуссии живота Разрыв маточной Нарушение менструального цикла. Тупая трубы при внема¬ боль в животе с иррадиацией в плечо и точной беременно¬ кончики пальцев. Тупость при перкуссии сти живота Забрюшинное Разрыв аневризмы Острая боль в животе. Обморок. Шок. аорты Экхимозы в боковых отделах живота, в паху у основания полового члена. Изменение пульса на бедренной артерии Мышечно- Переломы костей Травма, отек тканей, увеличение скелетное с гематомой окружности конечности При оценке объема кровопотери можно исходить из известных данных о зави¬ симости потери крови от характера травмы. Так, при переломе лодыжки у взрос¬ лого человека средних лет кровопотеря не превышает 250 мл, при переломе плеча кровопотеря составляет от 300 до 500 мл, голени — 300-350 мл, бедра — 500-1000 мл, таза — 2500-3000 мл, при множественных переломах или сочетанной травме потеря крови может достигать 3000-4000 мл. Естественно, что при этом жизнь боль¬ ного может поддерживаться только инфузионной терапией. Для оценки тяжести состояния больного и величины потери крови можно пользоваться определением почасового диуреза, центрального венозного давления, а также специальными диагностическими методиками. На основании изложенного и с учетом возможностей догоспитального этапа можно следующим образом сопоставить различные степени шока и присущие им клинические признаки. Шок I степени (легкий шок) характеризуется артериальным давлением 90- 100/60 мм рт. ст. и пульсом 90-100 уд/мин, который может быть удовлетворитель¬
Глава 7. Шок 133 ного наполнения. Обычно пострадавший несколько заторможен, но легко вступа¬ ет в контакт, реагирует на боль; кожа и видимые слизистые оболочки чаще бледны, но иногда имеют и нормальную окраску. Дыхание учащено, но при отсутствии со¬ путствующей рвоты и аспирации рвотных масс дыхательной недостаточности нет. Возникает на фоне закрытого перелома бедра, сочетанного перелома бедра и голе¬ ни, нетяжелого перелома костей таза при других аналогичных скелетных травмах. Шок II степени (шок средней тяжести) сопровождается снижением артериаль¬ ного давления до 80-75 мм рт. ст., а частота сердечных сокращений при этом воз¬ растает до 100-120 уд/мин. Наблюдаются выраженная бледность кожи, цианоз, адинамия, заторможенность. Возникает при множественных переломах длинных трубчатых костей, множественных переломах ребер, тяжелых переломах костей таза и т. д. Шок III степени (тяжелый шок) характеризуется снижением артериального давления до 60 мм рт. ст. (но может быть и ниже), частота сердечных сокращений возрастает до 130-140 уд/мин. Тоны сердца становятся очень глухими. Больной глубоко заторможен, безразличен к окружающему, кожа бледная, с выраженным цианозом и землистым оттенком. Развивается при множественной сочетанной или комбинированной травме, повреждении скелета, больших мышечных массивов и внутренних органов, грудной клетки, черепа и при ожогах. Для определения тяжести состояния больного и дефицита О ЦК в зависимости от клинических признаков можно пользоваться старыми, но не потерявшими своего значения данными Н. К. Beecher и соавт. (1947), приведенными в табл. 7.2. Таблица 7.2 Соотношение клинических данных и величины дефицита ОЦК при геморрагическом шоке Шок (тяжесть) Клинические данные Снижение ОЦК Не выражен Отсутствуют; нормальное артериальное давление До 10 % (500 мл) Слабый Небольшие тахикардия и снижение артериального давления, некоторые признаки периферической вазоконст- рикции — холодные руки и ноги 15-25% (750-1250 мл) Умеренный Тахикардия 100-1 20 уд/мин. Систоли¬ ческое давление 100 мм рт. ст. Снижение пульсового давления. Беспокойство. Потливость. Бледность. Олигурия 25-35 % (1250-1750 мл) Тяжелый Тахикардия более 120уд/мин. Систоли¬ ческое давление ниже 60 мм рт. ст., часто не определяется. Ступор. Крайняя блед¬ ность, холодные конечности. Анурия таболических расстройств, а при необхо¬ димости — и коррекцию дыхательных нарушений. До 50 % (2500 мл)
134 Раздел II. Общие вопросы реаниматологии и интенсивной терапии При дальнейшем утяжелении состояния больного может развиваться терми¬ нальное состояние, которое некоторые специалисты расценивают как шок IV сте¬ пени. Действительно, тяжелый шок может завершиться развитием терминально¬ го состояния, что требует проведения не только интенсивной терапии, но и реани¬ мационных мероприятий. Лечение, а правильнее сказать — интенсивная терапия, больных с шоком на догоспитальном этапе зависит от характера травмы, тяжести шока и условий, в которых оказывается помощь. Оно должно включать в себя меры, направленные на остановку кровотечения, прерывание шокогенной импульсации, нормализацию ОЦК и коррекцию метаболических расстройств. При шоке легкой степени на догоспитальном этапе достаточно обеспечить ос¬ тановку кровотечения и прервать шокогенную импульсацию. При тяжелом шоке интенсивная терапия должна включать возмещение кровопотери, коррекцию ме¬ таболических расстройств, а при необходимости — и коррекцию дыхательных нару¬ шений. Выше говорилось о том, что в существенной мере тяжесть состояния больного зависит от гиперкатехоламинемии: содержание адреналина в крови в начале разви¬ тия шока может увеличиваться в 30, а норадреналина — в 10 раз. Отсюда, казалось бы, гиперкатехоламинемию нужно устранять. Однако следует помнить о том, что гиперкатехоламинемия — это результат гиповолемии и боли, а следовательно, ле¬ чение больного в шоке должно быть направлено прежде всего на устранение дей¬ ствия на организм именно этих факторов. Попытки уменьшить влияние гиперкатехоламинемии адренолитическими сред¬ ствами — аминазином и его аналогами, имевшие место в 60-70-х годах, не увенча¬ лись успехом. Подавление компенсаторных реакций без устранения причинных факторов циркуляторной недостаточности приводило к тяжелой декомпенсации и резко ухудшало состояние больных. Равно как не следует при тяжелом угнете¬ нии сознания применять возбуждающие средства, аналептики — кофеин, кордиа¬ мин и т. д. Это может привести к повышению интенсивности обменных процессов, потребности организма в кислороде и энергии, что только ухудшит состояние по¬ страдавшего. Остановка наружного кровотечения на догоспитальном этапе осуществляет¬ ся временными способами (см. гл. 15). Продолжающееся внутреннее кровотечение на догоспитальном этапе остано¬ вить практически невозможно. В этой ситуации единственно правильной такти¬ кой врача скорой помощи является экстренная госпитализация на фоне интенсив¬ ного восполнения кровопотери. По ходу транспортировки следует предупредить работников стационара о направлении к ним такого больного, чтобы они были готовы к обеспечению хирургической остановки кровотечения. В стационаре та¬ кое кровотечение останавливается с помощью незамедлительной операции, кото¬ рая в этих условиях становится компонентом реанимации и интенсивной терапии. Обезболивание — это неотъемлемый компонент лечения больных с травмой и шоком на догоспитальном этапе. Пострадавшему с тяжелой травмой и шоком не¬ обходимо проведение обезболивания на всех этапах эвакуации: на месте происше¬ ствия и в процессе переноса в машину, непосредственно в салоне машины во время осмотра и оказания помощи, а также при транспортировке в стационар.
Глава 7. Шок 135 Начинать купирование болевого синдрома следует уже на месте происшествия, так как перекладывание пострадавшего на носилки причиняет ему дополнитель¬ ную боль. При извлечении пострадавшего из поврежденного транспорта или из- под обвалов проводить обезболивание также обязательно. Вместе с тем вопрос выбора метода обезболивания в этой ситуации чрезвычайно сложен и не решен окончательно до настоящего времени. По нашему мнению, можно применять лю¬ бые средства и методы, но только в том случае, если врач четко представляет себе благоприятные и возможные отрицательные последствия их применения. Специфику оказания помощи больным с травматическим шоком на догоспи¬ тальном этапе обусловливает ряд требований, о которых не следует забывать. Прежде всего, анальгетические средства не должны угнетать дыхание и кровооб¬ ращение. Далее, их действие не должно быть продолжительным, ибо длительное выключение сознания и полное отсутствие боли могут затруднить обследование больных в стационаре. И наконец, их применение не должно требовать громозд¬ кой аппаратуры, их эффект не должен зависеть от окружающей температуры, и они не должны загрязнять салон машины скорой помощи. Кроме того, при выборе обезболивающих средств необходимо иметь в виду сле¬ дующее. Применяющиеся до настоящего времени ингаляционные анестетики — закись азота, фторотан, трилен и др. — оказывают малоизбирательное действие на ЦНС и могут нарушать работу сердца, легких и печени. Промедол достаточно хорошо подавляет субъективное восприятие боли, но мало влияет на вегетатив¬ ные компоненты болевого синдрома. С этих позиций наибольшее внимание специалистов сегодня привлекают та¬ кие препараты, как кетамин и фентанил. Кетамин помимо активно выраженного обезболивающего эффекта способствует стабилизации кровообращения и улучша¬ ет утилизацию кислорода, а фентанил избирательно влияет на центры, формиру¬ ющие боль. Оптимальными являются два варианта обезболивания при шоке (приводятся дозы для взрослого человека с массой тела 70-80 кг). 1-й вариант: внутривенное введение атропина (0,5 мл 0,1 % раствора); димед¬ рола (2 мл 1 % раствора); седуксена (2 мл 0,5 % раствора); затем кетамин в дозе (1 мл 5 % раствора). 2-й вариант: внутривенное введение атропина (0,5 мл 0,1 % раствора); седуксе¬ на (2 мл 0,5 % раствора); фентанила (2 мл 0,005 % раствора) или трамал (2 мг/кг или 150-200 мг при массе тела больного 70 кг). Таким образом, сегодня оптимальным методом устранения болевого синдрома у больных с тяжелой травмой и шоком можно считать использование комбинации малых доз седативных и анальгетических средств, не усугубляющих уже имеющи¬ еся у пострадавших нарушения кровообращения. Кроме того, мощным средством уменьшения болевой афферентной импульса- ции, предупреждения прогрессирования шока и дальнейшего развития травмы является иммобилизация (см. гл. 14). Возмещение дефицита ОЦК является основным компонентом лечения боль¬ ных с тяжелой травмой и шоком и должно начинаться как можно раньше — при оказании первой помощи прямо на месте происшествия или в машине до начала движения, одновременно с обезболиванием и иммобилизацией. При критических
136 Раздел II. Общие вопросы реаниматологии и интенсивной терапии нарушениях кровообращения возмещение дефицита ОЦК должно предшествовать этим мероприятиям. Возмещение кровопотери на догоспитальном этапе может осуществляться толь¬ ко с помощью применения плазмозамещающих растворов. Следует сказать, что и в стационаре начинать трансфузионную терапию у пострадавших в состоянии шока необходимо с использования этих средств. Такая тактика обусловлена двумя обстоятельствами. Во-первых, тяжесть состо¬ яния больного при кровопотере зависит от резкого снижения ОЦК, а не от сниже¬ ния кислородной емкости крови, которая определяется уменьшением количества гемоглобина. Поэтому и восполнять прежде всего необходимо именно дефицит ОЦК, а затем — и качественный состав крови. Следует отметить, что при объеме кровопотери, равном 1-1,5 л, исходно здоровым людям можно вообще не перели¬ вать кровь, а ограничиться только введением кровезаменителей. Во-вторых, ука¬ занная тактика обусловлена тем, что для подготовки к переливанию донорской кро¬ ви необходимо время, которого может и не быть, так как интенсивную терапию тяжелых расстройств кровообращения у больных нужно начинать незамедлитель¬ но. Прежде чем переходить к рассмотрению тактики возмещения дефицита ОЦК на догоспитальном этапе, затронем проблему терминологии. Инфузионные пре¬ параты, применяемые с этой целью, традиционно называются кровезаменителя¬ ми или плазмозаменителями. Однако ни один из них ни кровь, ни плазму полнос¬ тью заменить не в состоянии. В лучшем случае они могут соответствовать плазме по коллоидно-осмотическому давлению и электролитному составу. Поэтому пра¬ вильнее называть их объемозамещающими растворами. В настоящем руководстве, как и в другой литературе, могут быть использованы все употребляемые термины, но следует помнить, что они, по существу, являются синонимами и определяют одно и то же понятие. Разрабатывая программу возмещения кровопотери, следует учитывать, что необходимо восполнять дефицит как ОЦК, так и тканевой жидкости, однако зада¬ ча восстановления нормального ОЦК является главной для врача скорой помощи. Как хорошо известно, для этих целей используются два вида растворов — колло¬ идные и кристаллоидные. Оба они обладают как достоинствами, так и недостатка¬ ми. Коллоидные растворы у нас традиционно представлены препаратами на осно¬ ве декстрана — низкомолекулярным реополиглюкином и веществом средней мо¬ лекулярной массы полиглюкином, а также препаратом на основе желатина — жела- тинолем. В последнее время получают распространение 10% и 6% растворы гид- роксиэтилкрахмала — HAES-steril. Этот препарат более эффективно, чем декстраны, восстанавливает ОЦК, улучшает микроциркуляцию, транспорт и потребление кислорода, способствует профилактике полиорганной недостаточно¬ сти. К кристаллоидным растворам относится большой арсенал средств — это 0,9 % раствор натрия хлорида, 5% раствор глюкозы, полиионные препараты — трисоль, ацесоль, лактасол и др. Кристаллоидные растворы весьма быстро покидают сосудистое русло, перехо¬ дя в ткани и тем самым восполняя дефицит тканевой жидкости. Поэтому объем
Глава 7. Шок 137 переливаемых кристаллоидных растворов должен быть выше объема потерянной крови. Коллоидные растворы, особенно декстраны, дольше задерживаются в сосудис¬ том русле, но одномоментно следует переливать не более 1 л подобных растворов, так как при использовании в большем количестве они нарушают работу сверты¬ вающей системы, способствуя развитию кровоточивости, и затрудняют определе¬ ние группы крови. Поскольку кровезаменители на основе желатина (гелофузин) таким свойством не обладают, их можно вливать в большем объеме. Главной задачей догоспитального этапа является восполнение ОЦК, содержа¬ ние которого зависит от тяжести шока. При легком шоке можно ограничиться кристаллоидными растворами. При тяжелом шоке наиболее целесообразным пред¬ ставляется одновременное введение коллоидных растворов в разные вены. Скорость вливания определяется тяжестью состояния больного (величиной кровопотери) и временем предстоящей госпитализации. При неопределяемом уров¬ не артериального давления скорость инфузии должна составлять 200-500 мл/мин; вливание должно производиться таким образом, чтобы к 5-7-й минуте можно было добиться четко определяемого уровня артериального давления. В последующие 15 минут необходимо так проводить инфузионную терапию, чтобы повысить арте¬ риальное давление до 90 мм рт. ст. Только после этого можно уменьшить скорость вливания и провести не только количественное, но и качественное возмещение кровопотери. Разумеется, последнее мероприятие осуществляется уже в стациона¬ ре. При продолжающемся внутреннем кровотечении после начала инфузионной те¬ рапии — безотлагательная транспортировка в стационар с извещением персонала последнего. Уровень артериального давления при этом — не выше 90 мм рт. ст. С целью увеличения венозного возврата и, следовательно, сердечного выброса применяют поднятие нижних конечностей на 10-45°, положение Тренделенбурга или пневматические костюмы (противошоковые брюки). Возможно также исполь¬ зование приема Кюнлина — прижатие брюшной аорты через переднюю брюшную стенку, что может приводить к повышению перфузионного давления в аорте и улучшению коронарного и мозгового кровообращения. Однако применять эти методы допустимо только до начала инфузионной терапии. Форсированная инфузионная терапия может осуществляться только при на¬ личии надежного доступа к венозному руслу. Поэтому для ее проведения необхо¬ димо канюлировать одну-две периферические вены. В благоприятных условиях возможна катетеризация одной или двух центральных вен — бедренной или под¬ ключичной. Врач скорой помощи, и в особенности специализированной реанима¬ ционно-хирургической бригады, должен владеть доступами к этим венам. Именно поэтому ниже приводится описание техники катетеризации бедренной и подклю¬ чичной вен. Пункция подключичной вены производится после обработки операционного поля йодом и спиртом. Анестезия у взрослых — местная (0,25 % раствор новокаина или тримекаина, 10 мл); у детей до 5 лет — наркоз. Положение больного — на спине, голова должна быть повернута в сторону, противоположную пункции, руки рас¬ полагаются вдоль туловища. Детям и лицам гиперстенической конституции под лопатки подкладывают валик высотой в 5-10 см.
138 Раздел II. Общие вопросы реаниматологии и интенсивной терапии В настоящее время для одномоментной пункции подключичной вены и ее кате¬ теризации используются над- и подключичный доступы. Наиболее распространен¬ ным и более безопасным является подключичный доступ к вене. После местной анестезии игла, вколотая на границе внутренней и средней трети ключицы, ниже нее на 1-1,5 см, под углом в 25-45° к ключице и 20-30° к плоскости грудной клетки, направляется под ключицу кзади и кнутри с ориентацией на верхний край груди¬ но-ключичного сочленения (рис. 7.2). При таком направлении внутренний конец иглы должен оказаться вблизи угла, образованного внутренней яремной и подклю¬ чичной венами. По мере продвижения иглы между ключицей и I ребром периоди¬ чески для обезболивания вводится по 1-2 мл новокаина. Появление струйки ве¬ нозной крови в шприце свидетельствует о проколе стенки подключичной вены. После этого через просвет иглы вводится катетер (если позволяет его диаметр) или капроновый эластичный проводник диаметром приблизительно 1 мм. Пункцион- ную иглу извлекают и по проводнику в верхнюю полую вену проводят катетер на глубину 10-12 см (методика Сельдингера). Катетер надежно фиксируют пласты¬ рем или швом к коже, чтобы избежать его смещения во время транспортировки. внутренняя Рис. 7.2. Техника пункции подключичной и яремной вен (пояснения в тексте). Возможно осуществление и надключичного доступа к подключичной вене. Точ¬ ка вкола иглы при этом располагается в углу между верхним краем ключицы и прикрепляющейся к нему наружной ножкой кивательной — грудино-ключично- сосцевидной — мышцы. При пункции (после прокола кожи) иглу направляют под углом 40-45° по отношению к ключице и 10-20° по отношению к передней повер¬ хности бокового треугольника шеи. Направление движения одинаковое по всей подключичной зоне и соответствует примерно биссектрисе угла, образованного ключицей и грудино-ключично-сосцевидной мышцей. Остальные этапы катетери¬ зации те же, что и при подключичном доступе. Относительными противопоказаниями для пункции и катетеризации подклю¬ чичной вены следует считать наличие воспалительного процесса в месте пункции и выраженные нарушения свертываемости крови.
Глава 7. Шок 139 Частота осложнений, обусловленных пункцией подключичной вены, составля¬ ет от 0,17 до 3 %. К ним относятся прокол плевры с образованием пневмогемото¬ ракса, прокол трахеи или органов средостения, воздушная эмболия, отрыв части катетера или проводника и миграция обрывка в полость сердца, пункция полос¬ тей сердца, гемоперикард и тампонада сердца, прокол подключичной артерии и пр. Вместе с тем, несмотря на значительное число осложнений, ценность этого ме¬ тода при восполнении острой кровопотери неоспорима. Катетеризация внутренней яремной вены сопряжена со значительно меньшим риском повреждения плевры и органов грудной полости. В то же время технически осуществить пункцию этой вены значительно сложнее из-за выраженной ее под¬ вижности; для ее проведения требуется «идеально» острая пункционная игла. Бе¬ зопаснее пунктировать эту вену с правой стороны, так как правый купол плевры располагается ниже левого. Больного укладывают в положение Тренделенбурга с наклоном 15-20°, голову поворачивают в сторону, противоположную пункции. Врач, стоящий у изголовья больного, после местной анестезии вкалывает пункционную иглу в центр треуголь¬ ника, образованного ножками грудино-ключично-сосцевидной мышцы и ключи¬ цей, отступя от грудинного конца ключицы на 0,5-1 см (рис. 7.2). Игла направля¬ ется под внутреннюю ножку мышцы под углом 30-40° к коже во фронтальной плос¬ кости на глубину 3-4 см до ощущения «провала» и появления в шприце темной крови. Катетер в вену вводится по методике Сельдингера до уровня сочленения II ребра с грудиной, что соответствует месту впадения верхней полой вены в правое предсердие. Наиболее частым осложнением при использовании этой методики является прокол сонной артерии. Если он произошел, то необходимо место пунк¬ ции прижать на 2-3 мин тампоном или шариком, а затем пунктировать яремную вену с противоположной стороны. Наиболее безопасны пункция и катетеризация бедренной вены. Осуществляют¬ ся они следующим образом: на 2-3 см ниже паховой связки находят отчетливую пульсацию бедренной артерии. Двумя пальцами левой кисти контурируют ее внут¬ ренний край и, отступя от него на 3-4 мм под углом 45° к поверхности бедра, про¬ калывают кожу, клетчатку, фасцию и переднюю стенку бедренной вены. При этом острый конец иглы направляют в сторону паховой связки (рис. 7.3). Появление струйки темной крови в шприце свидетельствует о нахождении пункционной иглы в бедренной вене. Далее катетеризация осуществляется по методике Сельдингера. Наиболее часто встречающимся осложнением при катетеризации бедренной вены является ее тромбоз, которого можно избежать, используя катетер достаточной длины (25-30 см). Очевидно, что катетеризацию центральных вен на догоспитальном этапе долж¬ ны осуществлять только специально подготовленные в условиях отделения реа¬ нимации и интенсивной терапии врачи реанимационно-хирургических бригад скорой помощи. При невозможности обеспечить доступ к этим венам для инфузи- онной терапии можно использовать пункцию или катетеризацию периферичес¬ ких вен. Следует иметь в виду, что чем шире просвет катетера и чем он короче, тем с боль¬ шей эффективностью возможно осуществление инфузионной терапии.
140 Раздел II. Общие вопросы реаниматологии и интенсивной терапии Упомянем и о необходимости надежной фиксации игл, канюль и катетеров, ибо при транспортировке больного возможен их самопроизвольный выход из веноз¬ ных сосудов со всеми вытекающими отсюда последствиями. Рис. 7.3. Техника пункции бедренной вены (пояснения в тексте). Критериями эффективности восполнения кровопотери могут служить такие при¬ знаки, как нормализация цвета кожи, замедление частоты и увеличение наполнения пульса, повышение артериального давления. В стационаре можно также измерить диурез, центральное венозное давление, определить гематокритное число, количество эритроцитов, сердечный выброс, периферическое сосудистое сопротивление, давление заклинивания легочных капилляров, потребление кислорода тканями. Восполнение дефицита ОЦК — главное мероприятие интенсивной терапии больных с шоком на догоспитальном этапе. При развитии нарушений дыхания с ОДН необходимо проведение респиратор¬ ной терапии: — при нарушении проходимости дыхательных путей — восстановление про¬ ходимости: тройной прием Сафара (без разгибания шеи при повреждении шейного отдела позвоночника!), воздуховоды, интубация трахеи, коникото- мия, санация ротовой полости и трахеобронхиального дерева; — ингаляция 100 % кислорода в течение 15-20 мин, затем — кислородно-воз¬ душной смеси с содержанием 40 % кислорода; — искусственная вентиляция легких при развитии апноэ или декомпенсиро- ванной острой дыхательной недостаточности; — при открытом пневмотораксе — окклюзионная повязка; — при напряженном пневмотораксе — дренирование плевральной полости. Подробнее — см. гл. «Острая дыхательная недостаточность» На фоне инфузионной и респираторной терапии необходимо применять фар¬ макологические средства, действие которых направлено на устранение гемодина- мических и метаболических расстройств, развивающихся в связи с тяжелой трав¬ мой и шоком. Здесь прежде всего следует упомянуть о сохраняющейся, к сожалению, непра¬ вильной тенденции использования сосудосуживающих веществ (адреналин, меза-
Глава 7. Шок 141 тон и др.) на фоне кровопотери и низкого артериального давления. Применение этих средств усиливает уже и без того имеющиеся вазоконстрикцию и депонирова¬ ние крови, а следовательно, ухудшает тканевое кровообращение. Повышение ар¬ териального давления при этом создает только видимость благополучия. С целью выигрыша во времени при невозможности проведения инфузионной терапии целесообразно использовать внутривенное введение допамина — 200 мг в 400 мл 5 % раствора глюкозы со скоростью 8-10 капель/мин. Возможно и капель¬ ное внутривенное введение норадреналина. Целесообразно принимать меры, направленные на устранение сосудистого спазма. Для этого можно использовать дроперидол, но-шпу или другие спазмоли¬ тики. Однако делать это следует только при восполненной кровопотере. Можно (если не противопоказано) использовать и допамин, который при введении в дозе 5 мкгДкгхмин) расширяет почечные, коронарные, мозговые сосуды, сосуды орга¬ нов брюшной полости, а также усиливает сократимость миокарда. Неотъемлемой мерой интенсивной терапии больных с травматическим шоком на догоспитальном этапе является применение глюкокортикоидных гормонов. Эти препараты суживают емкостные сосуды (венулы, вены), увеличивая тем самым венозный возврат крови к сердцу. Кроме того, они стабилизируют проницаемость всех тканевых барьеров (клеточных мембран, сосудистой стенки, гематоэнце- фалического барьера) и способствуют профилактике и устранению нарушений ор¬ ганов. Современная практика предусматривает введение глюкокортикоидных гор¬ монов в больших дозах. При возможности следует одновременно вводить до 300 мг преднизолона или адекватные дозы других препаратов этой группы (метилпред- низолон, дексаметазон, (3-метазон и пр.). Для коррекции всегда возникающего в условиях шока метаболического ацидо¬ за на догоспитальном этапе необходимо внутривенно вводить свежий (1-3-днев¬ ной заготовки) 5 % раствор натрия гидрокарбоната из расчета 3 мл/кг массы тела больного. Применение натрия гидрокарбоната способствует стабилизации гемо¬ динамики при артериальной гипотензии, сохраняющейся, несмотря на примене¬ ние инфузионной терапии и адреномиметиков. Нормализации обменных процессов могут способствовать применение комп¬ лекса витаминов, кокарбоксилазы (100-150 мг), цитохрома С (10-30 мг), натрия оксибутирата, вливание глюкозы с инсулином, кальция хлорида в виде 1 % раство¬ ра. Резюмируя изложенное выше, можно так определить порядок лечебных мер при шоке на догоспитальном этапе. При тяжелом шоке с выраженными нарушениями кровообращения: — при необходимости — сердечная и дыхательная реанимация; — доступ к венам; возмещение кровопотери; — обезболивание; — иммобилизация; — транспортировка в машине «скорой помощи»; продолжение проведения ле¬ чебных мероприятий в процессе движения машины; — госпитализация в противошоковый центр или отделение реанимации много¬ профильной больницы.
Гпава 8 Отек легких Михайлович В. А. Отек легких — это тяжелое осложнение самых разнообразных заболеваний, свя¬ занное с избыточным пропотеванием тканевой жидкости на поверхность диффу¬ зионной альвеолярно-капиллярной мембраны легких. Наиболее часто отек легких осложняет заболевания системы кровообращения — клапанные пороки левого сердца, кардиосклероз, ишемическую болезнь сердца с ее крайним проявлением (инфарктом миокарда), гипертоническую болезнь и др. Отек легких может возникать и без существенных нарушений производитель¬ ности сердца на фоне заболеваний и травм ЦНС — черепно-мозговой травмы, внут- римозговых кровоизлияний, тромбоза или эмболии мозговых сосудов, эпилепсии, отека мозга и др. Кроме того, отек легких может осложнять заболевания дыхательного аппарата — прогрессирующую пневмонию, эмболию малого круга кровообращения, тяжелую травму грудной клетки, асфиксию и т.д. Он может возникать на фоне поражения электрическим током, уремии, некоторых отравлений, в частности аммония хло¬ ридом, углерода оксидом, сероводородом, азота оксидами, парами кислот. А также может осложнять такие эндокринные заболевания, как гипертиреоз и феохромо- цитома. Патофизиологическая сущность развития отека заключается в усиленном при¬ токе жидкости в легочную ткань, который не уравновешивается ее обратным вса¬ сыванием в сосудистое русло. При этом белковый транссудат крови и легочный сурфактант на таком фоне легко переходят в просвет альвеол, смешиваются там с воздухом и образуют стойкую пену, которая заполняет воздухоносные пути, пре¬ пятствуя доступу кислорода в газообменную зону легких — к альвеолярно-ка¬ пиллярной мембране. Это явление сопровождается нарушением оксигенации кро¬ ви в легких и гипоксией, которая, в свою очередь, осложняет течение основного заболевания и по механизму «порочного круга» может обусловить прогрессиро¬ вание отека легких. Наиболее частым пусковым механизмом развития отека легких является так называемый гемодинамический фактор, заключающийся в увеличении фильтра¬ ционной поверхности легочных капилляров (вследствие их повышенного крове¬ наполнения и растяжения), а также в повышении гидростатического давления в малом круге. В свою очередь, этот гемодинамический фактор может проявиться в результате нарушения оттока крови из малого круга вследствие затруднения передвижения крови при стенозе митрального клапана, ослабления мышцы левого желудочка на
Глава 8. Отек легких 143 фоне выраженного стеноза аортального клапана или тяжелой системной артери¬ альной гипертензии, инфаркта миокарда или воспалительных заболеваний серд¬ ца. Изредка затруднение оттока крови из малого круга может быть обусловлено сдавлением легочных вен опухолями переднего средостения или развитием сдав¬ ливающего перикардита. Гемодинамический фактор отека легких может проявиться и при увеличении притока крови к малому кругу. Главной причиной такого расстройства является развитие любой стрессорной ситуации, которая сопровождается гиперкатехола- минемией и перераспределением крови из большого круга в малый. Усиленный приток крови может быть обусловлен и избыточным сбросом крови из большого круга в малый при врожденных пороках сердца (открытом артериальном прото¬ ке, дефектах межпредсердной или межжелудочковой перегородок), а также нео¬ боснованно форсированным внутривенным введением жидкостей, особенно при развитии сердечной недостаточности. Усиленный приток крови к легким может быть обусловлен и любым — физи¬ ческим или эмоциональным (психическим) — стрессом, который сопровождается выбросом катехоламинов и перераспределением крови из большого в малый круг. Такая ситуация может служить исходным фоном развития отека легких (напри¬ мер, у кардиологических больных) или присоединиться по ходу его развития, ко¬ торый сам является мощным стрессом, вследствие различных других причин, из¬ ложенных ниже. Гемодинамический (или гидродинамический) фактор лежит в основе кардио- генного отека легких, который чаще всего является крайней формой левожелу¬ дочковой недостаточности. Однако, как будет видно из дальнейшего изложения, не при всех заболеваниях сердца отек легких обусловлен развитием левожелудочко¬ вой недостаточности. Практически важный вывод, обусловленный знанием значения гемодинамическо- го фактора, заключается в том, что любые меры, облегчающие отток крови от легких или ограничивающие приток к ним, могут способствовать разрешению отека легких. Наряду с гемодинамическим фактором в формировании отека легких могут принимать участие и другие причины. Так, развитию этого осложнения способ¬ ствует повышение проницаемости легочных мембран, обусловленное всегда разви¬ вающейся при отеке гипоксией, выделением биологически активных веществ, по¬ вышающих тканевую проницаемость (гистамин, ацетилхолин, гиалуронидаза и др.), воздействием бактериальных и вирусных токсинов, механическим растяже¬ нием легочных капилляров, действием кислот или отравляющих веществ. Такая разновидность отека легких отождествляется с развитием синдрома ост¬ роголегочного повреждения и обусловлена развитием острой дыхательной недоста¬ точности, вызванной нарушениями негазообменных функций легких (см. гл. 5). Кроме того, развитию отека легких может способствовать снижение онкоти- ческого давления крови, возникающее в условиях алиментарных нарушений, воспа¬ лительных, онкологических и других заболеваний, приводящих к гипопротеине- мии и, в частности, к гипоальбуминемии. В формировании этого осложнения не последнюю роль играет увеличение об¬ щего количества жидкости в организме, имеющее место при нарушении функции почек, гиперальдостеронизме, сердечной недостаточности и сливной пневмонии.
144 Раздел II. Общие вопросы реаниматологии и интенсивной терапии Необходимо упомянуть о снижении противодавления фильтрации в газообменной зоне легких как причине, вызывающей или усиливающей отек легких. Как извест¬ но, противодавление фильтрации в легких в норме — это величина отрицатель¬ ная, обусловленная развитием разрежения в альвеолах во время вдоха. Если воз¬ никает усиление вдоха, особенно когда формируется частичная обструкция ды¬ хательных путей (стеноз гортани, астматический статус и др.), то увеличивается сопротивление последних вдоху. Следовательно, во время этой фазы дыхания нара¬ стает разрежение в альвеолах и облегчается фильтрация жидкости из области по¬ ложительного давления (легочных капилляров) в область отрицательного давле¬ ния (альвеолы). Наконец, отек может возникать вследствие повышения способности интерсти¬ циальной ткани легких связывать воду вследствие фиксации в ней ионов натрия при нарушениях кислотно-основного состояния, пневмонии, введения больших количеств растворов, содержащих натрий. Четкое представление о механизмах отека легких облегчает выбор обоснован¬ ного лечения больных, так как вся терапия при этом является патогенетической, направленной на устранение тех или иных сторон патогенеза этого состояния. Краткое изложение вопросов патогенеза отека легких представляется целесо¬ образным закончить рассмотрением механизмов развития этого осложнения при некоторых заболеваниях, при которых он встречается наиболее часто. У больных митральным стенозом отток крови из легких, как известно, затруд¬ нен даже в покое. Если у таких больных возникает эмоциональное или физическое напряжение, то развивающаяся при этом гиперкатехоламинемия вызывает пере¬ распределение крови из большого круга в малый. Иными словами, на фоне уже имеющегося затруднения оттока крови резко усиливается ее приток к легким. Кро¬ ме того, на фоне развития стрессорной ситуации (психическое возбуждение, трав¬ ма) возникает тахикардия, которая сопровождается дальнейшим нарушением от¬ тока вследствие укорочения времени диастолы и ухудшения условий перехода кро¬ ви из предсердий в желудочки через суженное левое атриовентрикулярное отверстие. Таким образом, легочные капилляры расширяются, увеличивается фильтра¬ ционная поверхность малого круга, в его сосудах увеличивается гидростатическое давление, и формируется отек легких. Развитие отека легких во время оказания неотложной помощи у таких больных может быть обусловлено недостаточной анальгезией (стресс) и неправильно выбранным режимом ИВЛ с включением фазы отрицательного давления на выдохе, что снижает противодавление фильтрации. При инфаркте миокарда отек легких обусловлен в первую очередь снижением сократительной способности сердечной мышцы и одновременной задержкой кро¬ ви в малом круге. Поскольку сила сердечных сокращений, как правило, падает вне¬ запно, развивается острый синдром малого выброса, который приводит к тяжелой гипоксии с возбуждением головного мозга, выбросом биологически активных ве¬ ществ, повышающих проницаемость альвеолярно-капиллярной мембраны, и уси¬ ленным перераспределением крови из большого круга кровообращения в малый. При гипертонической болезни, симптоматических артериальных гипертензиях или пороках аортального клапана левый желудочек всегда работает с перенапря¬ жением. Это сопровождается повышением давления в левом предсердии и легоч¬
Глава 8. Отек легких 145 ных венах, что уже само по себе создает предпосылки для развития отека легких. При развитии стрессорных ситуаций периферическое сосудистое сопротивление возрастает, работа левого желудочка затрудняется в еще большей степени, и его перенапряжение может перейти в сердечную недостаточность, ведущую к задерж¬ ке крови в легких. Кроме того, на фоне развития стрессорной ситуации и гиперка- техоламинемии усиливается и приток крови к легким, что также способствует раз¬ витию отека. У больных с почечной недостаточностью отек легких обусловлен задержкой метаболитов, повышающих проницаемость легочных капилляров (при нефрите), снижением коллоидно-осмотического давления крови на фоне гипоальбуминемии (при нефрозе) или же увеличением ОЦК (при анурии). Имеет значение и сниже¬ ние производительности левого желудочка метаболического происхождения вслед¬ ствие нарушений водно-электролитного баланса и кислотно-основного состояния. При поражениях ЦНС отек легких возникает в результате нейротрофических расстройств с нарушением иннервации сосудов малого круга, которые расширя¬ ются (увеличение фильтрационной поверхности), усиленного выброса биологи¬ чески активных веществ (повышение проницаемости альвеолярно-капиллярного барьера) и развития брадикардии, при которой нарушается ток крови по легоч¬ ным венам, иногда с отчетливой системной артериальной гипертензией. Наконец, следует рассмотреть пути развития отека легких при токсикозе бере¬ менных. Здесь значительную роль играют задержка жидкости в организме, повыше¬ ние проницаемости тканевых барьеров и нарушение кислородного режима орга¬ низма на фоне гемодинамических (артериальная гипертензия) и почечных рас¬ стройств. Как уже упоминалось, четкое представление об основных механизмах развития отека легких способствует проведению целенаправленной патогенети¬ ческой терапии. Клиническая картина отека легких весьма типична и характеризуется рядом субъективных симптомов. Кардиогенный отек легких может развиться в любое время суток. Приступ на¬ чинается с чувства сдавления в груди, слабости, ощущения боли в грудной клетке. Возникает выраженная одышка; дыхание становится затрудненным. Больной при¬ нимает типичное вынужденное положение, при котором фиксация плечевого по¬ яса облегчает дыхание. Появляется кашель, который вначале может быть сухим, но вскоре начинает сопровождаться отделением пенистой мокроты, иногда с лег¬ ким розовым окрашиванием. При перкуссии легких определяется тимпанический звук, а при аускультации выслушивается большое количество разнокалиберных влажных хрипов — от кре- питирующих, формирующихся в альвеолах и терминальных бронхиолах, до круп¬ нопузырчатых, обусловленных наличием пены в крупных бронхах и трахее. Особое значение в определении состояния больного имеет представление об изменениях кровообращения. Выделяются два типа изменений кровообращения при отеке легких — гипердинамический и гиподинамический. В основе первого — гипердинамического — типа кровообращения лежат увеличение ударного объема сердца и скорости кровотока, повышение артериального давления и значительное возрастание давления в легочной артерии. Такой характер гемодинамических из¬ менений наблюдается при развитии отека легких у больных с гипертонической
146 Раздел II. Общие вопросы реаниматологии и интенсивной терапии болезнью, недостаточностью аортального клапана, с комбинированным пороком митрального клапана, при умеренных нарушениях коронарного кровообращения, сосудистых поражениях головного мозга, а также при необоснованном форсиро¬ ванном внутривенном введении жидкостей. Второй тип нарушений кровообращения, сопровождающих отек легких,— ги- подинамический — проявляется снижением ударного объема сердца, замедлением скорости кровотока, незначительным повышением давления в легочной артерии и тенденцией к снижению артериального давления. Этот тип изменений кровообращения характерен для отека легких, развиваю¬ щегося у больных с инфарктом миокарда, крайними степенями стеноза митраль¬ ного или аортального клапанов, тяжелыми нарушениями мозгового кровообраще¬ ния, а также при ингаляционном воздействии токсичных веществ на паренхиму легких. Тактика врача скорой помощи заключается в проведении необходимого объе¬ ма лечебных мероприятий на месте с последующей, после купирования отека, обя¬ зательной госпитализацией больного в соответствующее специализированное отделение, если этого требует его состояние по основному заболеванию. Больной может быть оставлен дома лишь при условии полного разрешения явлений отека, особенно его начальной фазы, и активного посещения врачом поликлиники. Лечение больных с отеком легких должно быть направлено на устранение или значительное уменьшение действия тех основных причин, которые привели к развитию этого осложнения. Поэтому прежде всего необходимы меры, направлен¬ ные на уменьшение притока крови к легким, что может быть достигнуто приме¬ нением сосудорасширяющих препаратов, мочегонных средств, использованием жгутов или кровопусканием. При наличии показаний одновременно следует обес¬ печить условия для улучшения оттока крови из малого круга, что достигается сред¬ ствами, повышающими сократительную способность сердца или улучшающими обменные процессы в миокарде, а также снижающими периферическое сосудистое сопротивление и тем самым облегчающими работу сердца. Следует также принять меры, направленные на уплотнение альвеолярно-ка- пиллярных мембран, увеличение противодавления фильтрации, повышение по¬ верхностного натяжения пены, обеспечение организма кислородом, снижение дей¬ ствия биологически активных веществ. Начинать лечение больных с отеком легких, находящихся в сознании, целесооб¬ разнее всего с применения мер, направленных на нормализацию эмоционального фона больного, устранения реакции на стрессорную ситуацию, которая, как уже упоминалось, нередко становится пусковым механизмом развития отека легких. Значение седативной терапии в купировании отека легких очень велико. При применении седативных средств нормализуется содержание катехоламинов в кро¬ ви, а следовательно, уменьшается периферический сосудистый спазм, снижается приток крови к легким и облегчается работа сердца, что улучшает отток из малого круга и уменьшает фильтрацию тканевой жидкости через альвеолярно-капилляр- ную мембрану. При применении этих средств уменьшается одышка, что способствует, в част¬ ности, как уменьшению притока крови к легким, так и нормализации противодавле¬ ния фильтрации в легких, так как значительное разрежение, развивающееся на
Глава 8. Отек легких 147 высоте вдоха в альвеолах, уменьшается. Кроме того, на фоне действия седативных препаратов снижается интенсивность обменных процессов, что облегчает перено¬ симость недостатка кислорода. Наиболее старым средством этой группы, значение которого не утрачено до сих пор, является морфин. Медленное внутривенное введение 1-1,5 мл 1% раствора морфина в 10-15 мл 0,9% раствора натрия хлорида или 5% раствора глюкозы мо¬ жет способствовать значительному улучшению состояния больного и даже полно¬ стью купировать отек легких. Показано применение морфина при болевом синд¬ роме (ангинозных болях). Его не следует применять у больных с хроническим ле¬ гочным сердцем, так как при этом может развиться декомпенсация сердечной деятельности, а также у больных, у которых отек легких развился на фоне токсико¬ за беременных, из-за возможного неблагоприятного действия препарата на плод. Кроме того, под действием морфина возможно значительное угнетение дыхания, усугубляющее гипоксию. Наркотические анальгетики противопоказаны при на¬ рушении мозгового кровообращения и отеке мозга. Лучшими средствами, нормализующими эмоциональный фон у больных с оте¬ ком легких, можно считать дипразин (пипольфен), дроперидол и седуксен. Внут¬ ривенное введение 2 мл 3,5% раствора дроперидола или 3 мл 0,5% раствора седук¬ сена (реланиума) может вызвать тот же седативный эффект, что и применение морфина, но не будет сопровождаться свойственными этому препарату побочны¬ ми эффектами. Дроперидол и седуксен могут применяться при обоих гемодина- мических типах отека легких. У больных с тенденцией к снижению артериального давления предпочтитель¬ но использовать натрия оксибутират. Для этого следует ввести внутривенно 4-6 г препарата (20-30 мл 20% раствора) очень медленно, в течение 6-10 мин. Достоин¬ ство натрия оксибутирата заключается в том, что он стабилизирует артериальное давление и способствует его нормализации. Реже для нормализации эмоционального фона могут быть использованы и препа¬ раты барбитуровой кислоты — гексенал или тиопентал натрия (их отрицательное инотропное влияние на сердце и возможность развития артериальной гипотензии ограничивают применение этих средств у большинства больных с отеком легких). Для уменьшения ОЦК, разгрузки малого круга кровообращения и обезво¬ живания легочной паренхимы следует использовать диуретики. Лучшим препа¬ ратом этой группы является фуросемид (лазикс), который в дозе 20-40 мг нужно ввести внутривенно. Терапевтическое действие фуросемида объясняется его диуретической актив¬ ностью; эффект развивается через несколько минут и продолжается 2-3 ч с выде¬ лением до 2 л мочи. Отчетливое уменьшение объема плазмы и повышение колло- идно-осмотического давления за счет сгущения крови обусловливают переход отеч¬ ной жидкости в сосудистое русло, ведут к снижению давления в легочной артерии и кровенаполнения легких, уменьшая тем самым эффективное фильтрационное давление. Аналогичным свойством обладает и этакриновая кислота (урегит) — 50- 100 мг. При резком нарушении гемодинамики применение диуретиков показано только после нормализации артериального давления, для чего целесообразнее всего использовать растворы допамина.
148 Раздел II. Общие вопросы реаниматологии и интенсивной терапии Для дегидратации при отеке легких не рекомендуется применять осмотические диуретики, так как в первой стадии своего действия они увеличивают ОЦК, что создает повышенную нагрузку на малый круг кровообращения и может способство¬ вать прогрессированию отека легких. Мощным способом купирования отека легких, протекающего по гипердинами- ческому типу, являются сосудорасширяющие средства. Механизм их благоприят¬ ного влияния заключается в снижении сосудистого тонуса, снижении внутригруд- ного объема крови в связи с уменьшением притока крови к малому кругу и в облег¬ чении оттока крови от легких благодаря воздействию на периферическое сосудистое сопротивление. Наибольшее распространение для достижения этой цели в насто¬ ящее время получили препараты из группы нитратов. Нитросорбид (20-30 мг) или нитроглицерин (1-2 таблетки) дают под язык. При наличии соответствующих ле¬ карственных форм возможно внутривенное введение нитратов (см. также гл. 34). С помощью сосудорасширяющих средств особенно быстро удается купировать отек легких, если систолическое артериальное давление превышает 180-200 мм рт. ст. В течение 10-20 мин после введения препарата и достижения артериального дав¬ ления 110-120 мм рт. ст. снижается одышка, исчезают влажные хрипы в легких, дыхание становится ровным и спокойным. Больные могут принимать горизон¬ тальное положение, снимается возбуждение, они иногда засыпают. С помощью препаратов этой группы у больных с исходным нормальным уров¬ нем артериального давления оно может быть безопасно снижено до 80-70 мм рт. ст. При этом клиническая картина отека легких может полностью купироваться. Целесообразность назначения эуфиллина при отеке легких любой этиологии сомнительна. Умеренный спазмолитический, сосудорасширяющий и мочегонный эффект ксантинов не компенсирует неблагоприятного воздействия на обмен в сер¬ дечной мышце, выраженную тахикардию, проявляющуюся под их влиянием сти¬ муляцию дыхательного центра. Внутривенное введение 5-10 мл 2,4 % раствора этого препарата показано лишь при сопутствующем бронхиолоспазме и отеке мозга с развитием брадикардии. При токсическом отеке легких, обусловленном экзогенной (ядовитые вещества) или эндогенной (перитонит, сепсис и т. д.) интоксикацией, показано использова¬ ние глюкокортикоидных гормонов (преднизолон 30-40 мг или аналоги в соответ¬ ствующих дозах). Помимо перечисленных фармакологических средств купированию отека лег¬ ких может способствовать и применение других лечебных мероприятий. Так, уменьшение притока крови к легким может быть достигнуто наложением венозных жгутов на все конечности. При этом необходимо избегать ошибочного — артериального — наложения жгута, так как пережатие артерий выключает значи¬ тельные сосудистые объемы, что может приводить к усиленному притоку крови к легким и прогрессированию отека. Разрешению отека легких способствует и эксфузия венозной крови, объем кото¬ рой должен составлять не менее 400-600 мл. Тем не менее представляется более целесообразным для снижения притока крови к малому кругу использовать так называемую фармакологическую эксфузию с помощью лекарственных препара¬ тов по описанным выше методикам. Преимущество этого способа разгрузки мало¬ го круга кровообращения очевидно и состоит в возможности сохранения собствен¬
Глава 8. Отек легких 149 ной крови для больного и снижении периферического сосудистого сопротивления. При отсутствии медикаментов умеренная разгрузка малого круга может быть до¬ стигнута и с помощью горячих сидячих ножных ванн. При этом ноги больного до середины голеней помещают в таз или ведро с горячей водой, и за счет развития местной гиперемии происходит депонирование крови в расширенных сосудах го¬ леней, более интенсивное в положении сидя. Весьма важным компонентом интенсивной терапии при отеке легких являются меры, направленные на увеличение противодавления фильтрации в альвеолах и затрудняющие тем самым переход в них транссудата крови из капилляров малого круга. Это может быть достигнуто спонтанным дыханием с сопротивлением на выдохе или ИВЛ с режимом положительного давления в конце выдоха (ПДКВ). Дыхание на дозированное сопротивление достигается осуществлением выдоха больного через водяной затвор, создающий препятствие выдоху, составляющее 5— 6 см вод. ст. (рис. 8.1). Вспомогательная или искусственная вентиляция легких в режиме ПДКВ может быть достигнута созданием в конце выдоха (с помощью меш¬ ка или меха аппарата для ИВЛ) давления в 5-6 см вод. ст. В ходе интенсивной терапии следует предпринимать и меры, направленные на повышение содержания кислорода во вдыхаемом больным воздухе (использование ингаляции через маску), а также на уменьшение ценообразования, которое полу¬ чило в практике неотложной помощи название пеногашения. Последнее может быть осуществлено с помощью этилового спирта или 10 % водного (спиртового) раствора антифомсилана. Часто именно с этих мер следует начинать лечение та¬ ких больных. | Выдох 5 О со ! ю Рис. 8.1. Простейшее приспособление для повышения давления на выдохе при самостоятельном дыхании. Пары спирта могут подаваться в дыхательные пути методом пропускания через него кислорода, обогащающего дыхательную смесь. Возможны интратрахеальное
150 Раздел II. Общие вопросы реаниматологии и интенсивной терапии (через интубационную трубку или с помощью чрескожной пункции трахеи) введе¬ ние 1-3 мл этилового спирта или внутривенное введение 5 мл этилового спирта в смеси с 15 мл раствора глюкозы. Следует подчеркнуть, что терапевтический эффект пеногашения этиловым спиртом (исчезновение клокочущего дыхания) начинает сказываться не ранее чем через 10-15 мин ингаляции. Раздражающее влияние пре¬ парата на дыхательные пути нередко вынуждает больных отказываться от вдыха¬ ния кислородоалкогольной смеси даже при подаче ее через носоглоточные катетеры. После внутритрахеального вливания спирта количество пены уменьшается сразу, хотя трудности проведения этого мероприятия у возбужденного больного и возмож¬ ность ожога слизистой оболочки трахеи и бронхов при малом количестве пены тре¬ буют выполнения его только по строгим показаниям. Раствор антифомсилана вво¬ дится в дыхательные пути распылением над гортанью либо с помощью распылите¬ ля, встроенного в кислородный ингалятор. Экспериментальные и клинические данные свидетельствуют о низкой токсичности и большей эффективности антифом¬ силана как при гемодинамических, так и при токсических формах отека легких. Для пеногашения достаточно ингаляции 2-3 мл 10 % спиртового раствора антифомси¬ лана в течение 10-15 мин, что позволяет во многих случаях купировать отек за 20- 45 мин от начала ингаляции. Обязательными условиями считаются очищение по¬ лости рта, экстренная аспирация пены из верхних дыхательных путей и постепен¬ ная (1-2 мин) адаптация больных к вдыханию пеногасителя. Заторможенные больные ингаляцию пеногасителя переносят более легко, чем при резком психомо¬ торном возбуждении (обязательная предварительная седатация). Противопенная терапия совместима с любым методом противоотечной терапии и не имеет абсолют¬ ных противопоказаний. Последовательность проведения лечебных мероприятий при кардионном оте¬ ке легких представлена в гл. 36.
Гпава 9 Нарушения гемостаза и гемокоагуляции Марусанов В.Е., Котомина Г.Л., Ханин А.З. Критические состояния, с которыми ежедневно сталкивается врач скорой помощи, часто сопровождаются существенными нарушениями гемокоагуляции и гемоста¬ за, причем некоторые из этих нарушений являются неотъемлемым звеном патоге¬ неза критических состояний. Наиболее велика роль синдрома диссеминированно¬ го внутрисосудистого свертывания крови (ДВС), который нередко утяжеляет со¬ стояние больного уже на догоспитальном этапе и почти всегда отягощает течение заболевания в стационаре, являясь иногда причиной летального исхода. Диагнос¬ тика синдрома ДВС даже в условиях стационара трудна, с чем связана и сложность лечения. Однако понимание механизмов его развития и знание простейших мето¬ дов диагностики дает возможность профилактики развития ДВС еще в условиях догоспитального этапа. Отсюда необходимость ознакомления врачей догоспиталь¬ ного этапа с физиологическими механизмами гемокоагуляции и гемостаза и осно¬ вами патогенеза синдрома ДВС. Физиологические механизмы гемокоагуляции и гемостаза Сохранение агрегатного состояния крови обеспечивается тремя функциональ¬ но различными системами, составляющими единую биологическую систему свер¬ тывания крови: свертывающей — образующей тромб; противосвертывающей (анти- коагулянтной) — препятствующей образованию тромба; фибринолитической — растворяющей уже образовавшийся тромб. Весь сложный процесс гемокоагуляции и гемостаза реализуется посредством взаимодействия многочисленных факторов свертывания и фибринолиза, элемен¬ тов сосудистой стенки и тромбоцитов, находящихся в физиологических условиях в состоянии динамического равновесия под регулирующим влиянием эндокринной и центральной нервной системы. Система свертывания крови и фибринолиза, или гемокоагуляции и гемостаза, со всеми регулирующими ее механизмами называет¬ ся системой PACK (регуляции агрегатного состояния крови). Свертывающая система крови. Выделяют два основных механизма гемокоа¬ гуляции и гемостаза: сосудисто-тромбоцитарный (первичный гемостаз) и коагу¬ ляционное тромбообразование (вторичный гемостаз). Первичный гемостаз осуществляется главным образом в сосудах системы мик¬ роциркуляции и играет важнейшую роль в остановке кровотечения. Его основны¬ ми этапами являются: — адгезия (прилипание к поврежденному эндотелию сосуда) тромбоцитов;
152 Раздел II. Общие вопросы реаниматологии и интенсивной терапии — агрегация (склеивание) тромбоцитов и выход из них («реакция высвобожде¬ ния тромбоцитов») биологически активных веществ (адреналина, гистами¬ на, серотонина и др.), обусловливающих образование первичного гемоста- тического тромба. Активируют первичный гемостаз повреждения и заболевания эндотелия сосу¬ дов, вазоконстрикция, ацидоз, замедление кровотока, увеличение вязкости крови, адреналин, тромбин и др. Следует отметить, что перечисленные процессы и веще¬ ства являются патогенетическими составляющими любого критического состоя¬ ния. Поэтому активация начального звена свертывания крови закономерна при развитии любого критического состояния. Ингибиторами первичного гемостаза являются вещества, блокирующие реак¬ цию «высвобождения тромбоцитов». К ним относятся ацетилсалициловая кисло¬ та, бутадиен, курантил, дипразин, папаверин, производные ксантина, нитраты (нитроглицерин и др.), низкомолекулярные декстраны (реополиглюкин), ПДФ (продукты деградации фибрина). Последние образуются при генерализованном вторичном патологическом фибринолизе. Вторичный гемостаз осуществляется преимущественно в крупных артериях и венах путем взаимодействия и активации плазменных и тромбоцитарных факто¬ ров свертывания крови. Среди многочисленных (их более 20) плазменных факто¬ ров свертывания крови главнейшая роль в процессе коагуляции принадлежит крупномолекулярным белкам — фибриногену (фактор I) и протромбину (фактор И). Однако пусковым моментом любой коагуляции, в том числе и синдрома ДВС, является тромбопластин (фактор III). Это протеолитический фермент, способный превращать протромбин в тромбин. Тромбопластина, как активного коагуляци¬ онного фактора, нет ни в крови, ни в тканях. В неактивном же состоянии он содер¬ жится во многих органах (плацента, молочная железа, матка, поджелудочная же¬ леза, легкие, предстательная железа, головной мозг). Активируется тканевый тром¬ бопластин ионами кальция и VII фактором свертывания крови (внешний путь образования тромбопластина). Провоцируют активацию тромбопластина опухо¬ левые процессы, повреждения тканей, где содержится неактивный тромбопластин. Ионы кальция (IV фактор) принимают участие практически во всех фазах сверты¬ вания крови. Многие факторы свертывания крови образуются в печени. Тромбоцитарные факторы являются ускорителями всех фаз процесса сверты¬ вания крови. Среди них следует отметить тромбопластический фактор 3, который, взаимодействуя с плазменными факторами VIII, IX, X и XI, активирует образова¬ ние тромбопластина по внутреннему пути. Таким образом, весь каскад свертывания состоит из внешних и внутренних процессов, идущих по общему пути, и завершается образованием окончательного тромба. Затем идет процесс уплотнения (ретракции) сгустка. На этом заканчива¬ ется действие непосредственно свертывающей системы. Антикоагулянтная система. Ингибиторы ферментативной коагуляции (анти¬ коагулянты) представлены в основном антитромбинами. Самым мощным физи¬ ологическим антикоагулянтом является антитромбин III — а2-глобулин, постоян¬ но содержащийся в плазме в количестве 2 г/л и обеспечивающий 50-75 % общей антитромбиновой активности плазмы. Антитромбин III является плазменным
Глава 9. Нарушения гемостаза и гемокоагуляции 153 кофактором другого естественного антикоагулянта — гепарина, который проявля¬ ет свою антикоагулянтную активность только в присутствии антитромбина III. Гепарин — серосодержащий мукополисахарид с молекулярной массой 17 ООО, образуется тучными клетками печени, эндотелием сосудов, клетками РЭС. Обла¬ дает высокой и разносторонней биологической активностью. Он активирует ан¬ титромбин III, значительно ускоряя все проявления его ингибирующего действия. Главный эффект активированного гепарином антитромбина III заключается в блокаде тромбина. Кроме того, гепарин нарушает синтез кровяного тромбо- пластина, одновременно препятствуя выделению серотонина. Отсюда — сосудо¬ расширяющий эффект гепарина, особенно выраженный в отношении коронарных и почечных сосудов. Гепарин тормозит превращение фибриногена в фибрин и уменьшает действие липидов на свертывание крови. В малых дозах гепарин акти¬ вирует фибринолиз, в больших дозах — тормозит его. Помимо прямого антикоагу- лянтного действия гепарин дает противовоспалительный, противоаллергический, анальгетический, антигистаминный эффекты, является антиагрегантом тромбо¬ цитов, улучшает микроциркуляцию и реологические характеристики крови, умень¬ шает ишемию тканей, оказывает антигипоксическое действие. Все эти качества гепарина обусловили широкое применение его в практике интенсивной терапии неотложных состояний. Фибринолитическая система. Фибринолизин — активный протеолитический фермент, осуществляющий лизис фибрина. Образуется из неактивного предше¬ ственника — профибринолизина, постоянно циркулирующего в крови в небольшом количестве. Активация профибринолизина идет под влиянием малых доз обра¬ зовавшегося фибринолизина или специфических активаторов — фибринокиназ. Фибринокиназы содержатся в различных тканях и жидкостях организма — над¬ почечниках, щитовидной железе, матке, яичниках, поджелудочной железе (трип¬ син), легких, предстательной железе и моче (урокиназа). Выходят же они из тка¬ ней при различных патологических процессах (например, при гипоксии, ацидо¬ зе). Представителем бактериальных фибринокиназ является стрептокиназа. К ингибиторам фибринолиза относятся антифибринокиназы (эпсилон-аминокапро- новая кислота [АКК], ингибиторы протеаз, альбумин) и антифибринолизины (тром¬ боциты, плевральный экссудат, сперма, плазма, сыворотка крови). В физиологических условиях фибринолитическая система лизирует только излишки образовавшегося фибрина. В условиях же патологии, при лавинообраз¬ ном ускорении свертывания крови внутри сосудов (синдроме ДВС) лизируется не только фибрин, но и фибриноген; развивается патологический фибринолиз, явля¬ ющийся одной из причин коагулопатического кровотечения. Гемокоагуляция и гемостаз в условиях патологии Ведущими пусковыми моментами коагулопатий, сопровождающих различные по этиопатогенезу критические состояния, являются стресс, тяжелая травма, ги- поволемия, тяжелая гипотония, гипоксия, гиперкапния, нарушения микроцирку¬ ляции, метаболический ацидоз. Учитывая изложенные выше физиологические механизмы первичного и вторичного гемостаза, следует сделать вывод, что уни¬ версальным механизмом развития коагулопатий, наиболее типичных для крити¬ ческих состояний, является начальная гиперкоагуляция. Иногда гиперкоагуляция ведет к внутрисосудистому тромбообразованию, проявляющемуся в виде тромбоэм¬
154 Раздел II. Общие вопросы реаниматологии и интенсивной терапии болических осложнений, а иногда — к диссеминированному внутрисосудистому свертыванию крови, сменяющемуся гипокоагуляцией, нередко приводящей к смер¬ тельным кровотечениям. Наиболее часто критические состояния сопровождаются развитием ДВС-синдрома. Синдром диссеминированного внутрисосудистого свертывания Синдром ДВС — это не самостоятельное заболевание системы гемостаза, а всегда осложнение основного заболевания, сопутствующее проявление многих тяжелых заболеваний, особенно у больных в критических, близких к смерти состояниях. Поэтому этиология синдрома ДВС весьма многообразна. Наиболее частыми при¬ чинами синдрома ДВС являются: 1. Острые инфекционные заболевания, тяжелая гнойная инфекция, сепсис. Бо¬ лее чем в 60% случаев ДВС-синдром связан с сепсисом, вызванным грамот- рицательной флорой. Инфекционно-токсический шок сопровождается ост¬ рым синдромом ДВС в 100% случаев. 2. Различные виды шока (травматический, гиперреактивный, реже — кардио- генный). Острота и выраженность ДВС коррелирует с тяжестью и продол¬ жительностью шока. 3. Терминальные состояния. 4. Патологические состояния в акушерстве: эмболия околоплодными водами, предлежание плаценты, отслойка нормально расположенной плаценты, внут¬ риутробная гибель плода. Частота синдрома ДВС возрастает при предше¬ ствующем тяжелом гестозе, инфицировании околоплодными водами, обиль¬ ных кровотечениях, интенсивном массаже матки в родах, внутриутробной ин¬ фекции. 5. Травматичные хирургические вмешательства. 6. Массивная кровопотеря и массивная гемотрансфузия донорской крови. 7. Острый внутрисосудистый гемолиз и цитолиз, в том числе при несовмести¬ мой гемотрансфузии. 8. Синдром сдавления. 9. Декомпенсированная острая дыхательная недостаточность любой природы. 10. Ожоги. 11. Опухолевые заболевания. 12. Деструктивные процессы. 13. Аллергические реакции. 14. Отравление грибами. 15. Укусы змей (действие змеиных ядов). 16. Вирусные инфекции. Как видно из перечисленного, синдром ДВС осложняет различные по этиопа- тогенезу и клинической картине заболевания и состояния, так как пусковым меха¬ низмом ДВС при столь различных состояниях является резкое повышение тром¬ бопластической активности крови из-за появления в кровотоке избытка тромбоп- ластина. При шоке выход тромбопластина стимулируется распространенной вазокон- стрикцией, агрегацией тромбоцитов и ацидозом. При гемотрансфузионном конф¬
Глава 9. Нарушения гемостаза и гемокоагуляции 155 ликте — разрушением тромбоцитов вследствие реакции «антигенантитело». При астматическом статусе — гипоксией и гиперкапнией. При синдроме сдавления, ожоговой травме, обширной операции — активацией тромбопластина, содержаще¬ гося в разрушенных тканях. При любой инфекции — лейкоцитарными протеаза- ми, продуктами распада клеток и тканей, токсинами бактерий и т.д. Как следует из изложенного, синдром ДВС имеет общебиологическое значение. Патогенез синдрома ДВС обусловлен начальной резкой активацией тромбо- цитарного и коагуляционного гемостаза. Эта начальная активация свертывания ведет, с одной стороны, к образованию излишков фибрина в русле системы микро¬ циркуляции, что вызывает ишемию и нарушает трофику тканей с последующей дисфункцией органов. В ответ на ишемию тканей и метаболический ацидоз через систему фибринокиназ активируется вторичный фибринолиз, приобретающий в условиях нарушенной центральной регуляции патологический характер. С дру¬ гой стороны, начальная гиперактивация свертывания ведет к расходованию (по¬ треблению) тромбоцитов, факторов свертывания и фибриногена, что вызывает несвертываемость крови и обусловливает тенденцию к кровоточивости. Форми¬ руется так называемая коагулопатия потребления. Одновременно в ответ на акти¬ вацию свертывания активируется с последующим истощением антисвертывающая система (антитромбин III — гепарин). Схема развития синдрома ДВС представ¬ лена на рис. 9.1. Внутрисосудисггая активация свертывания i ; Потребление факторов Отложение фибрина в русле свертывания тромбоцитов микроциркуляции II I Вторичный Ишемическое f фибринолиз поражение органов Тенденция к кровоточивости Рис. 9.1. Развитие синдрома ДВС. Таким образом, синдром ДВС характеризуется четкой двухфазностью, и в его течении выделяют от трех до четырех стадий (см. ниже). В зависимости от скорости поступления тромбопластических субстанций в кро¬ воток различают: — острейший синдром ДВС; — острый синдром ДВС (развивается от нескольких часов до суток); — подострый синдром ДВС (развивается от нескольких дней до недели); — хронический синдром ДВС (протекает месяцы и годы). Врачи медицины критических состояний встречаются с острейшим и острым синдромом ДВС. При этом лишь в 40 % случаев синдром ДВС протекает с выра¬ женной кровопотерей, обусловленной коагулопатическим кровотечением, конкрет¬ ными причинами которого являются тромбоцитопения, дефицит факторов свер¬
156 Раздел II. Общие вопросы реаниматологии и интенсивной терапии тывания, патологический фибринолиз. В 60% случаев синдром ДВС ведет к дис¬ функции органов, вплоть до полной их несостоятельности. Наиболее часто поража¬ ются при этом легкие (68%), почки (66%), печень (50%), селезенка (52%), пример¬ но с такой же частотой поражаются мозг и сердце. Нелеченный острый синдром ДВС неизбежно и закономерно провоцирует развитие синдрома полиорганной недостаточности. Классификация острого синдрома ДВС (Мачабели М. С., 1970,1981) Стадия I Гиперкоагуляция и агрегация тромбоцитов Стадия II Переходная с нарастающей коагулопатией потребления и тромбо- цитопенией Стадия III Глубокая гипокоагуляция (вплоть до полной несвертываемости) Стадия IV Восстановительная (или исходов и осложнений) Диагностика синдрома ДВС. Трудности диагностики синдрома ДВС обус¬ ловлены отсутствием патогномоничных только для этого состояния клинических признаков. Петехиальные кровоизлияния на коже и слизистых оболочках, повы¬ шенная кровоточивость из мест инъекций, заставляющие клиницистов поставить диагноз синдрома ДВС, к сожалению, являются поздними признаками, соответ¬ ствующими уже далеко зашедшей стадии. Поэтому ранняя диагностика синдрома ДВС всегда носит ситуационный характер и основана на выявлении заболеваний и состояний, закономерно сопровождающихся развитием ДВС (см. выше). В связи с отсутствием специфической клинической картины ранней стадии син¬ дрома ДВС большое значение приобретает лабораторная диагностика. Однако и она имеет свои сложности и недостатки, главными из которых являются ограни¬ ченность во времени, необходимом для выполнения функционального исследова¬ ния всех сторон системы гемостаза, и отсутствие простых методов исследования, доступных врачам догоспитального этапа. Тем не менее простейшими из них мо¬ жет воспользоваться врач скорой помощи. Из экспресс-методов диагностики синдрома ДВС на догоспитальном этапе наи¬ более рациональным является метод, разработанный реанимационно-гематоло¬ гической бригадой Санкт-Петербургской станции скорой помощи. Метод предус¬ матривает использование однопробирочного теста с определением времени свер¬ тывания крови (ВСК) по Ли-Уайту и знание клинической картины проявления кровоточивости или кровотечения. При этом следует иметь в виду, что нормальное ВСК составляет 5-10 мин. Если ВСК меньше 4 мин — это I стадия синдрома ДВС. Если ВСК больше 10 мин, отсут¬ ствуют петехиальные кровоизлияния в кожу, слизистые оболочки и наблюдается повышенная кровоточивость из мест инъекций, следует говорить о начале II ста¬ дии ДВС с коагулопатией потребления и без фибринолиза. При ВСК больше 10 мин на коже и слизистых оболочках видны петехиальные кровоизлияния, отмеча¬ ется повышенная кровоточивость раневых поверхностей и мест инъекций — нали¬ цо ДВС II стадии с коагулопатией потребления и начинающейся генерализацией фибринолиза.
Глава 9. Нарушения гемостаза и гемокоагуляции 157 Крайняя тяжесть состояния больного, обусловленная массивным кровотечени¬ ем коагулопатического характера при наличии генерализованной кровоточивос¬ ти слизистых оболочек, мест инъекций, сливной петехиальной сыпи на коже, гема¬ турии, легочного кровотечения, свидетельствует о синдроме ДВСIII стадии. При этом ВСК — больше 30 мин. Синдром ДВС IV стадии характеризуется отсутствием повышенной кровото¬ чивости и кровотечения. ВСК несколько ниже нормы (3-4 мин). Вместе с тем со¬ стояние больного продолжает оставаться тяжелым, и в клинической картине пре¬ валируют симптомы острой полиорганной недостаточности с преимущественным поражением того или иного органа (чаще легких, желудочно-кишечного тракта). Лечение острого синдрома ДВС, общие принципы. Лечение синдрома ДВС должно быть комплексным, патогенетическим и дифференцированным. Комплексный подход к лечению заключается прежде всего в воздействии на основное заболевание или состояние, приведшее к ДВС. К таким мероприятиям в условиях стационара относятся, в частности, массивная антибактериальная тера¬ пия антибиотиками широкого спектра действия и дезинтоксикация, если в основе лежит сепсис; своевременное родоразрешение или экстирпация матки, если синд¬ ром ДВС осложняет акушерскую патологию. На догоспитальном этапе очень важ¬ ны коррекция ОЦК при гиповолемии; противошоковая терапия; искусственная вентиляция легких при декомпенсированной ОДН; поддержание адекватного кро¬ вообращения, функций почек; коррекция метаболического ацидоза и т.д. Одновре¬ менно с этим необходима коррекция и нарушений гемостаза. При патогенетическом лечении ДВС должны учитываться пусковые механиз¬ мы развития синдрома. Поэтому в основе лечения — предотвращение внутрисосу- дистого свертывания крови, что особенно актуально на ранних стадиях процесса. Дифференцированность терапии означает ее зависимость от стадии процесса. Очень важно раннее начало лечения. Необходимо избегать лечебных воздействий, которые сами по себе могут вызвать ДВС (например, трансфузий донорской кро¬ ви без прямых показаний, нерациональной массивной инфузионной терапии и пр.). Следует помнить, что активная этиотропная терапия и, наряду с ней, разумная коррекция системы гемостаза на ранней стадии синдрома ДВС являются профи¬ лактикой развития двух возможных исходов — коагулопатического кровотечения и синдрома полиорганной недостаточности, каждый из которых представляет реальную угрозу жизни больного. Порядок действий при синдроме ДВС на догоспитальном этапе 1. Диагностика заболеваний или состояний, закономерно сопровождающихся развитием синдрома ДВС. 2. Если такое заболевание или состояние установлено: Интенсивная терапия ДВС I стадии: — доступ к вене; — коррекция нарушений дыхания и кровообращения (вспомогательная или искусственная вентиляция легких, эндотрахеальная интубация, вазопрессоры (по показаниям) и т. д.; — в пробирку 1 мл крови для определения ВСК (ВСК < 4 мин).
158 Раздел II. Общие вопросы реаниматологии и интенсивной терапии Инфузионная терапия: 5% раствор глюкозы — 500-1000 мл; желатиноль, гело- фузин или препараты гидроксиэтилкрахмала (волювен); полиионные растворы — 500-600 мл; 4% раствор натрия гидрокарбоната — 2 мл/кг массы тела. Профилактика развития синдрома ДВС: внутривенно трентал — 100 мг в 100 мл 0,5% раствора глюкозы или кристаллоидного раствора; при отсутствии трентала — 0,5% раствор курантила или 2,4% эуфиллина 5-10 мл (если нет противопоказа¬ ний), или 2% раствор папаверина 2-4 мл, или 0,25% раствор дроперидола 2-3 мл (при удовлетворительном уровне артериального давления). Гепарин 50 ЕД/кг массы тела в 100 мл кристаллоидного раствора со скоростью 60 капель/мин. Внимание! При наличии свежей травмы или кровотечения гепарин, декстраны и реокорректоры не вводить! — глюкокортикоидные гормоны — 60-90 мг в пересчете на преднизолон; — транспортировка в стационар. Интенсивная терапия ДВСПстадии (без активации фибринолиза): — доступ к вене; — коррекция нарушений дыхания и кровообращения (см. терапию ДВС I ста¬ дии); — в пробирку 1 мл крови для определения ВСК. ВСК до 15 мин и отсутствие повышенной кровоточивости и петехиальных кровоизлияний подтвержда¬ ют диагноз. Инфузионная терапия: 5 % раствор глюкозы — 400-800 мл; желатиноль, гело- фузин или волювен — 5 мл/кг массы тела; полиионные растворы — 400-600 мл; 4% раствор натрия гидрокарбоната — 3 мл/кг массы тела. Профилактика дальнейшего развития ДВС-синдрома — см. терапию ДВС I ста¬ дии. Доза гепарина должна быть снижена до 30 ЕД/кг массы тела в 100 мл 0,9% раствора натрия хлорида. — глюкокортикоидные гормоны — 60-90 мг в пересчете на преднизолон; — транспортировка в стационар. Интенсивная терапия ДВС II стадии (коагулопатия потребления с начинающей¬ ся генерализацией фибринолиза): — доступ к вене; — коррекция нарушений дыхания и кровообращения (см. терапию ДВС I ста¬ дии); — в пробирку 1 мл крови для определения ВСК. ВСК >15 мин при повышенной кровоточивости и отсутствии профузного кровотечения подтверждает диаг¬ ноз. Инфузионная терапия: 5% раствор глюкозы или полиионного раствора — 400- 500 мл; 4% раствор натрия гидрокарбоната — 2-3 мл/кг массы тела. Внимание! Декстраны, гепарин, дезагреганты и реокорректоры не вводить! Блокада патологического фибринолиза: — контрикал, трасилол, цалол — 60-70 тыс. ЕД или гордокс — 300-500 тыс. ЕД в 100 мл 5% раствора глюкозы быстрыми каплями; — глюкокортикоидные гормоны — 90-120 мг в пересчете на преднизолон; — лазикс — 20-40 мг (при удовлетворительном уровне артериального давле¬ ния);
Глава 9. Нарушения гемостаза и гемокоагуляции 159 — транспортировка в отделение реанимации и интенсивной терапии. Интенсивная терапия ДВС III стадии: — доступ к вене; — эндотрахеальная интубация и ИВЛ; — коррекция нарушений дыхания и кровообращения (см. терапию ДВС I ста¬ дии); — в пробирку 1 мл крови для определения ВСК (ВСК > 30 мин). Массивное коагулопатическое кровотечение. Инфузионная терапия: 4% раствор натрия гидрокарбоната — 2-3 мл/кг массы тела; 5% раствор глюкозы — не более 400 мл. Внимание! Инфузионная терапия ограничена. Направлена на поддержание уровня артериального давления несколько выше критического. Декстраны, гепа¬ рин, дезагреганты и реокорректоры не вводить! Блокада патологического фибринолиза: — контрикал, трасилол, цалол — 70-140 тыс. ЕД или гордокс — 600-1000 тыс. ЕД в 100 мл 5% раствора глюкозы (или полиионном растворе); — глюкокортикоидные гормоны — 120-160 мг в пересчете на преднизолон. Все препараты при синдроме ДВС вводятся только внутривенно! — срочная транспортировка в отделение реанимации и интенсивной терапии. Интенсивная терапия синдрома ДВС IVстадии проводится только в стациона¬ ре, так как на догоспитальном этапе синдром ДВС этой стадии не встречается. Геморрагические диатезы сосудистого генеза Наследственные формы Гемангиомы — сосудистые опухоли, стенки которых вследствие истощения или воспаления повреждаются, в результате чего возникает кровотечение. На догос¬ питальном этапе распознаются лишь гемангиомы, локализующиеся на коже или видимых слизистых оболочках. Неотложная помощь. Давящая повязка и пальцевое прижатие кровоточащей опухоли. Госпитализация для хирургического лечения. Геморрагическая телеангиэктазия (болезнь Ослера-Рандю). Наследуется по аутосомно-доминантному типу. Телеангиэктазии начинают формироваться к 6- 10 годам жизни. Кровоточивость появляется с 10-15-летнего возраста и обуслов¬ ливается очаговым истончением сосудистой стенки и нарушением в этих участках агрегации тромбоцитов и свертывания крови. Различают три типа ангиэктазий: ранний — в виде небольших пятнышек, про¬ межуточный — в виде сосудистых «паучков», узловатый — в виде округлых узел¬ ков диаметром 5-7 мм, выступающих над поверхностью кожи или слизистой оболочки на 1-3 мм. Телеангиэктазии раньше и чаще всего обнаруживаются на губах, крыльях носа, щеках, слизистой оболочке полости рта и носа. Впоследствии они могут появиться и на других участках кожи. Однако телеангиэктазии могут быть и единичными, располагаться в недоступных объективному исследованию местах — во внутрен¬ них органах.
160 Раздел II. Общие вопросы реаниматологии и интенсивной терапии Кровотечение при болезни Ослера-Рандю бывает нередко обильным; крово- потеря может достигать 3 л. и более. Спонтанная остановка кровотечения наблю¬ дается при снижении систолического артериального давления до 70 мм рт. ст. и ниже. Из-за частых массивных кровотечений нередко больные выглядят крайне анемичными; развивается отечность кожи и подкожной клетчатки. Неотложная помощь. Местная остановка кровотечения с помощью повязок и тампонад. Тампоны лучше пропитать раствором адроксона, вызывающего локаль¬ ное уменьшение кровотока. При остановке носового кровотечения тампоны иног¬ да рекомендуют пропитывать 3% раствором перекиси водорода, однако это менее эффективно. Иногда помогает одновременно с местным воздействием внутривен¬ ное использование дицинона (250-500 мг), гемофобина (до 5 мл, вводить медлен¬ но!). При сопутствующей гипертонической болезни необходимо вводить гипотен¬ зивные средства, но при большой кровопотере делать это нужно осторожно. Плаз¬ мозамещающие растворы при массивной кровопотере также нужно вливать осторожно (по темпу и объему), стараясь не превысить безопасный уровнь систо¬ лического артериального давления (70-90 мм рт. ст.). Приобретенные формы Геморрагический васкулит (болезнь Шенлейна-Геноха) в клинической практике встречается довольно часто. Поражение стенок артериол, венул, капилляров мо¬ жет быть вызвано инфекционными заболеваниями, аллергией, паразитарными инвазиями, холодом и т. д. Причиной поражения сосудистой стенки в настоящее время считается реакция «антиген-антитело» с участием комплемента, в резуль¬ тате чего развивается очаговый микротромбоваскулит с фибриноидным некрозом, периваскулярным отеком, блокадой микроциркуляции, глубокими дистрофичес¬ кими нарушениями, геморрагиями. Это заболевание сходно с синдромом ДВС, но отличается от него развитием геморрагии на фоне гиперкоагуляции при отсутствии коагулопатии потребления. Различают кожный, суставной, абдоминальный и по¬ чечный синдромы. Кожный синдром при болезни Шенлейна-Геноха характеризуется папулезно¬ геморрагической сыпью на конечностях, ягодицах, реже — на туловище. Сыпь, как правило, располагается симметрично, не исчезает при надавливании. Элементы сыпи в тяжелых случаях осложняются некрозами кожи, затем покрываются короч¬ ками. Суставной синдром характеризуется появлением летучих болей в крупных сус¬ тавах одновременно с возникновением кожного синдрома или после него. При абдоминальном синдроме основным признаком заболевания являются боли в животе, нередко очень интенсивные, постоянные или схваткообразные. Боли обус¬ ловлены кровоизлияниями в стенку кишки, в брыжейку и могут сочетаться с ки¬ шечным кровотечением. Дифференциальная диагностика с острыми хирургичес¬ кими заболеваниями органов брюшной полости затруднена при отсутствии кож¬ ных высыпаний. Подспорьем в диагностике может служить выявление безболевых периодов длительностью 1-3 ч, наблюдающихся у части больных, а также сочета¬ ние болевого синдрома с кишечным кровотечением. Важным обстоятельством яв¬ ляется наличие в анамнезе перенесенного однажды геморрагического васкулита.
Глава 9. Нарушения гемостаза и гемокоагуляции 161 При затруднении следует отдать предпочтение диагнозу острого хирургического заболевания органов брюшной полости. Почечный синдром бывает приблизительно у 1/3~~V2 страдающих болезнью Шен- лейна-Геноха и протекает по типу острого или хронического гломерулонефрита. При этом часто повышается температура тела до 38-39 °С, наблюдается гемату¬ рия. Диагноз подтверждается лабораторными исследованиями. Неотложная помощь. Введение лекарственных средств на догоспитальном этапе не рекомендуется во избежание дополнительной сенсибилизации больного и производится только по жизненным показаниям. Исключение составляют глюко- кортикоидные гормоны (преднизолон — 1-2 мг/кг массы тела). При большой кро- вопотере с нарушением гемодинамики проводится частичное ее возмещение соле¬ выми растворами, так как коллоидные растворы, особенно растворы декстра-нов, также могут усилить сенсибилизацию. Обязательна госпитализация. Транспор¬ тировка — на носилках. Геморрагические диатезы, обусловленные поражением тромбоцитарного звена Тромбоцитопении Наследственные формы обусловлены дефектами ферментативных систем мем¬ браны тромбоцитов, нарушением выработки тромбопоэтинов. Поскольку вслед¬ ствие перечисленных причин, как правило, нарушается функция тромбоцитов, наследственные тромбоцитопении рассматриваются часто вместе с тромбоцито- патиями. Приобретенные тромбоцитопении могут возникать вследствие механической травмы (при гемангиомах, спленомегалиях, искусственных клапанах сердца), уг¬ нетения костного мозга при опухолевом, химическом или радиационном его пора¬ жении, соматической мутации при болезни Макиафа-Бигнами, повышенного по¬ требления тромбоцитов при массивных тромбозах или при синдроме ДВС, дефи¬ цита витамина В12 и фолиевой кислоты, иммунного тромбоцитолиза. Тромбоцитопенический геморрагический диатез характеризуется появлени¬ ем петехиальной сыпи на конечностях (в первую очередь — нижних) и туловище, кровоизлияний на коже (синяков) и кровотечений из слизистых оболочек (носо¬ вых, десневых, желудочно-кишечных, почечных, легочных, маточных). При опросе больные отмечают появление синяков, не связанных с травмой; женщины, как пра¬ вило, отмечают также длительные менструации, которые бывают обильными. Кровотечения после экстракции зубов длятся от нескольких часов до нескольких дней. Постановка диагноза на догоспитальном этапе в первую очередь зависит от выяснения данных о предшествующих или сопутствующих заболеваниях, инток¬ сикациях (гемобластозы, анемии, гепатиты, вирусная инфекция; прием лекарств, способных вызвать тромбоцитопению,— дигитоксина, ПАСК, сульфаниламидов, гипотиазида; лучевая терапия). Важно узнать, состоит ли больной на учете у гема¬ толога. При наличии заболеваний, химических или радиационных поражений, приводящих к тромбоцитопении, в диагнозе указывается основное заболевание,
162 Раздел II. Общие вопросы реаниматологии и интенсивной терапии затем тромбоцитопения, после чего отмечается характер геморрагии. Если указа¬ ний на заболевание, химическое или радиационное поражение в анамнезе нет, то врач на догоспитальном этапе вправе ограничиться постановкой диагноза «тром- боцитопеническая пурпура», или «болезнь Верльгофа», поскольку не располагает ни временем, ни средствами для точной диагностики. Неотложная помощь. Внутривенно вводятся АТФ (1 мл), адроксон (1 мл 0,025% раствора), дицинон (250-500 мг). При носовых и десневых кровотечениях местно используют адроксон, губку гемостатическую, вискозу гемостатическую. Продол¬ жающееся тромбоцитопеническое кровотечение, нарастание кожных высыпаний служат показанием к госпитализации. Т ромбоцитопатии В настоящее время известно большое число различных нарушений тех или иных функций тромбоцитов. Многие тромбоцитопатии сочетаются с тромбоцитопени- ей и клинически проявляются кровоточивостью петехиального типа. В целом для большинства тромбоцитопатии характерны также носовые, десневые, маточные кровотечения, отличающиеся особым упорством и длительностью. Особенно опас¬ ны кровоизлияния в оболочки и ткань мозга. Диагноз наследственной тромбоци¬ топатии врачом скорой помощи может быть поставлен, главным образом, при на¬ личии у больного справки из медицинского учреждения, где больной обследовал¬ ся. Наличие приобретенной тромбоцитопатии можно заподозрить в том случае, если больной страдает гемобластозом либо гипотиреозом или регулярно прини¬ мает лекарства, нарушающие функции тромбоцитов. К таким наиболее часто упот¬ ребляющимся в клинической практике веществам относят ацетилсалициловую кис¬ лоту, пиразолоновые производные, бутазолидины (делагин, бруфен, индометацин), дипиридамол (курантил), фуросемид, аминазин, растворы декстрана (полиглю- кин, реополиглюкин). Неотложная помощь на догоспитальном этапе. Такая же, как и при тромбо- цитопенических кровотечениях. Восполнение кровопотери с помощью растворов декстрана противопоказано. Коагулопатии К коагулопатиям относятся геморрагические диатезы, вызванные нарушением синтеза, ингибированием или повышенным потреблением плазменных факторов свертывания крови. Наследственные формы. Наиболее часто встречаются геморрагические диа¬ тезы, связанные с дефицитом факторов свертывания крови VIII, IX, X, XI, XII, VII, V, II и I. Среди них более 97 % составляют коагулопатии, обусловленные де¬ фицитом VIII и IX факторов. Именно с ними приходится иногда сталкиваться врачу скорой помощи.
Глава 9. Нарушения гемостаза и гемокоагуляции 163 Гемофилии А и В Геморрагический диатез, связанный с дефицитом фактора VIII, назван гемофи¬ лией А, с дефицитом IX — гемофилией В. Повторяющиеся гемартрозы ведут к деформации суставов, развиваются остео- артрозы. Наблюдаются ограничения подвижности в суставах, атрофия мышц ко¬ нечностей при тяжелых формах гемофилии. Нередко появляются обширные подкожные и межмышечные гематомы, которые могут приводить к значительной анемизации больного, сдавливать сосудисто-нервные пучки, нарушать проходи¬ мость верхних дыхательных путей. Нагноение гематом также представляет очень серьезную угрозу для жизни больного гемофилией. Забрюшинные гематомы таят в себе не только угрозу кровопотери или нагноения, но и могут симулировать ост¬ рые хирургические заболевания органов брюшной полости. В таких случаях на догоспитальном этапе предпочтителен диагноз забрюшинной гематомы. Внутри¬ черепные гематомы при травме черепа и головного мозга представляют настоль¬ ко серьезную угрозу для жизни больного, что при малейшем указании на травму черепа больной подлежит экстренной госпитализации. Могут также наблюдаться почечные, реже — желудочно-кишечные, изредка — носовые кровотечения. Характерным признаком, заставляющим заподозрить наличие гемофилии, являются многодневные кровотечения после экстракции зу¬ бов; иногда впервые гемофилия обнаруживается именно таким образом. В некото¬ рых случаях гемофилия выявляется впервые при травмах и хирургических вме¬ шательствах вследствие того, что возникают упорные, длительные кровотечения. Поставить диагноз гемофилии либо заподозрить наличие этого заболевания врач скорой помощи вправе, если: — больной состоит на учете в медицинском учреждении по поводу гемофилии; — имеются указания на повторные гемартрозы крупных суставов, массивные повторные мышечные гематомы; — при незначительном ранении кровотечение длится многие часы и дни; — после экстракции зубов возникает упорное длительное кровотечение. Неотложная помощь. Заместительная терапия препаратами крови, содержа¬ щими антигемофильный глобулин — фактор VIII (криопреципитат, сухая или замороженная антигемофильная плазма). При мелких ранах, носовых кровотечениях, кровотечениях после удаления зу¬ бов местно применяются тромбин, губка гемостатическая; на раны накладывают¬ ся давящие повязки, в полость носа или в лунку удаленного зуба вводятся тампо¬ ны, смоченные раствором тромбина. Экстренная госпитализация обязательна при желудочно-кишечных и почечных кровотечениях; забрюшинных гематомах; гематомах дна полости рта и в области шеи; межмышечных гематомах конечностей с появлением признаков сдавления сосудисто-нервных пучков или угрозы анемизации больного; при некупирующих- ся кровотечениях из мелких ран; при наличии травмы черепа. Если врач скорой помощи не располагает возможностью провести заместительную терапию препа¬ ратами антигемофильного глобулина, то ему необходимо госпитализировать боль¬ ного и при всех иных геморрагических осложнениях.
164 Раздел II. Общие вопросы реаниматологии и интенсивной терапии Болезнь Виллебранда Наследственное заболевание, связанное с дефицитом фактора VIII и наруше¬ нием функции тромбоцитов. Наследуется по аутосомно-доминантному типу. Кли¬ ническая картина заболевания отличается от таковой при гемофилии: при болез¬ ни Виллебранда чаще всего возникают внутрикожные и подкожные кровоизлия¬ ния, носовые кровотечения; гемартрозы крайне редки и не рецидивируют; межмышечные гематомы встречаются лишь при крайне тяжелой форме заболева¬ ния. Наиболее тяжелые кровотечения — желудочно-кишечные и маточные. Для уточ¬ нения диагноза необходима лабораторная диагностика. Неотложная помощь. Такая же, как при гемофилии. К терапии добавляются АТФ, адроксон, дицинон. Госпитализация обязательна при наличии желудочно-кишечных, луночных, маточных, анемизирующих носовых кровотечений. Приобретенные формы коагулопатии могут развиться вследствие заболева¬ ний, механических, химических и физических воздействий. В клинической практи¬ ке наиболее часто встречаются нарушение синтеза факторов I, II, V, VII, IX, X, XI при тяжелых поражениях печени; дефицит К-витаминозависимых факторов II, VII, X, XI при нарушении всасывания витамина К в кишечнике, а также при передози¬ ровке антикоагулянтов непрямого действия; синдром ДВС; гемодилюционная ко- агулопатия. При коагулопатиях, связанных с поражением печени (чаще всего вирусный ге¬ патит, циррозы печени, отравления хлорированными углеводородами), наблюда¬ ются тяжелые желудочно-кишечные кровотечения. Помощь на догоспитальном этапе: внутривенное введение 1% раствора вика- сола (2 мл), поддержание гемодинамики на безопасном уровне с помощью инфу¬ зионной терапии (желатиноль, солевые растворы). Растворы декстрана проти¬ вопоказаны. При передозировке антикоагулянтов непрямого действия коагулопатия клини¬ чески проявляется макрогематурией. Об этом следует помнить при оказании по¬ мощи больным, получающим антикоагулянты непрямого действия в амбулатор¬ ных условиях (при наличии искусственных клапанов сердца, тромбоэмболических заболеваниях). Врач скорой помощи обязан внутривенно ввести 1% раствор вика- сола (2-4 мл), являющийся антагонистом непрямых антикоагулянтов, и госпита¬ лизировать больного. Гемодилюционная коагулопатия развивается у больных с острой массивной кро- вопотерей вследствие потерь белка и форменных элементов крови (в первую оче¬ редь — тромбоцитов) с последующим ее возмещением плазмозамещающими небел¬ ковыми растворами. Врачу необходимо помнить об этом при оказании помощи больным с массивной кровопотерей. Желательно ограничить вливание растворов декстрана до 1 л, желатиноля — до 1-2 л, а при необходимости продолжения инфу¬ зионной терапии использовать кристаллоидные плазмозаменители.
Глава 10 Реанимация и интенсивная терапия при некоторых экстремальных состояниях Марусанов В. Е. В главе приведены сведения об изменениях в организме, происходящих вследствие утопления, странгуляционной асфиксии, длительного сдавления, и особеннос¬ тях оказания помощи при этих состояниях. Утопление Утопление является одной из самых частых причин смерти людей молодого воз¬ раста. По виду и причинам различают первичное утопление — истинное, или «мок¬ рое», а также асфиксическое, или «сухое», синкопальное утопление, смерть в воде, «криошок», а также вторичное утопление. Истинное утопление составляет 85-95% от всех несчастных случаев на воде. В основе его лежит аспирация больших количеств воды с последующим нарушением газообмена на уровне альвеол при сохранении анатомической целости системы внешнего дыхания. Аспирация жидкости и твердых тел приводит к повреждению клеток эпителия альвеол, нарушению альвеолярной секреции сурфактанта и легочным ателекта¬ зам. При прохождении крови по невентилируемому участку ателектазированного легкого происходит шунтирование крови с усилением гипоксии. Легочная ткань теряет эластичность, и возникает дыхательная недостаточность с последующим развитием дыхательного ацидоза с гиперкапнией и гипоксемией. Тканевая гипок¬ сия вызывает метаболический ацидоз. Тканевая гипоксия и гипоксемия, в свою очередь, могут привести к отеку легких и мозга. Следует различать истинное утопление в пресной и морской воде, однако ха¬ рактер патологических изменений в организме пострадавшего при этом различен только в первые минуты после утопления. Дыхательная недостаточность является более значимым фактором при утоп¬ лении, чем изменения электролитного состава и объема крови, выраженность ко¬ торых зависит от типа и объема жидкости, проникшей в дыхательные пути. Пресная вода, являясь гипотоническим раствором солей, в силу законов осмоса через 2-3 мин из альвеол и терминальных бронхиол проходит в сосудистое русло,
166 Раздел II. Общие вопросы реаниматологии и интенсивной терапии поступает в систему кровообращения. Это приводит к гиперволемии и гемодилю- ции, гемолизу, гиперкалиемии, гипонатриемии, гипокальциемии и гипохлоремии. Последствия изменений состава крови, асфиксия могут привести к смерти постра¬ давшего от фибрилляции желудочков. Выраженная гиперкалиемия и остановка кровообращения вследствие фибрилляции желудочков отмечаются при аспирации в легкие не менее 50 мл воды на 1 кг массы тела пострадавшего. В среднем в легкие человека при утоплении поступает 10-11 мл воды/кг массы тела, поэтому останов¬ ка кровообращения вследствие гиперкалиемии и фибрилляции желудочков серд¬ ца при утоплении в пресной воде не является ведущей в патогенезе развития тер¬ минального состояния. Морская вода представляет собой гипертонический раствор солей и, попадая в альвеолы, по законам осмоса забирает на себя жидкость и белки из сосудистого русла, отдавая собственные электролиты. В результате этого в просвет альвеол поступают жидкая часть крови, белки плазмы, что сопровождается гемоконцентрацией, гиповолемией, снижением арте¬ риального и центрального венозного давления. Одновременно в кровь из морской воды поступают ионы калия, натрия, магния, кальция и хлора, что приводит к рез¬ кому увеличению их концентрации в сосудистом русле. Через несколько минут после поступления воды в легкие происходит выравнивание градиента коллоидно-осмо¬ тического давления в альвеолах и кровеносном русле малого круга кровообраще¬ ния и характер патологических изменений в организме (независимо от состава воды) сводится к отеку легких, гиперкалиемии, дыхательному и метаболическому ацидозу, гиповолемии и тяжелой гипоксии. Отек легких при утоплении в морской воде наступает быстрее, чем в пресной. В пресной воде отек легких формируется спустя некоторое время по мере нараста¬ ния гипоксии, повышения перфузионного давления в малом круге кровообраще¬ ния вследствие сердечной недостаточности и увеличения проницаемости альвео- лярно-капиллярных мембран. Потеря жидкости организмом пострадавшего через легкие приводит к выраженной гиповолемии и гемоконцентрации независимо от вида утопления. Тяжелая гипоксия проявляется с первых минут после утопления, сохраняется в течение нескольких суток и с трудом купируется даже ИВЛ 100 % кислородом. Клинически истинное утопление характеризуется наличием трех периодов. В начальном периоде сознание, произвольные движения и способность задер¬ живать дыхание при погружении в воду сохранены. Спасенные в этом периоде утоп¬ ления либо возбуждены, либо заторможены. Отмечаются дезориентация, умерен¬ ное психомоторное возбуждение, отказ от медицинской помощи. Кожа цианотич- на, дыхание шумное с приступами кашля. Тахикардия и гипертензия вскоре сменяются брадикардией и гипотензией. Может возникнуть рвота аспирирован- ной водой и желудочным содержимым. Однако острые клинические проявления утопления в начальном периоде быстро разрешаются. Общая слабость, головная боль и кашель сохраняются несколько дней. В агональном периоде истинного утопления сознание угнетается до коматоз¬ ного. Сохраняются сердечные сокращения. Дыхательные движения слабые или практически отсутствуют. Кожа резко цианотичная (фиолетово-синий цианоз), холодная. Изо рта и из носа выделяется пенистая жидкость, слабо окрашенная
Глава 10. Реанимация и интенсивная терапия при некоторых экстремальных состояниях 167 кровью. Подкожные вены шеи и предплечья расширены, набухшие. Зрачковые и роговичные рефлексы вялые, отмечается тризм жевательной мускулатуры. В период клинической смерти при истинном утоплении дыхание и сердечная деятельность отсутствуют, зрачки расширены и на свет не реагируют. Асфиксическое (сухое) утопление происходит из-за возникновения острого рефлекторного спазма гортани и может стать причиной асфиксии даже без аспи¬ рации воды в верхние дыхательные пути или при аспирации незначительного ее количества. К этому виду утопления относятся 5-20% всех случаев утопления. «Ложнореспираторные» вдохи при спазмированной голосовой щели значительно снижают внутриальвеолярное и внутригрудное давление, что на фоне нарастаю¬ щей гипоксии и левожелудочковой недостаточности, повышающих проницаемость сосудистой стенки в малом круге кровообращения, приводит к выходу жидкости и белка из сосудистого русла в альвеолы с образованием стойкой «пушистой» пены, заполняющей дыхательные пути. При асфиксическом утоплении начального периода нет или он очень короток. В агональном периоде сознание стойко утрачено, кожа резко цианотична, пульса¬ ция на периферических артериях значительно ослаблена. По мере продолжения асфиксии «ложнореспираторные» вдохи прекращаются, сердечная деятельность угасает, голосовая щель размыкается. Период клинической смерти при асфикси¬ ческом утоплении несколько длиннее, чем при истинном, однако появление окра¬ шенной пены и соответствующая клиническая картина не позволяют четко диф¬ ференцировать эти два варианта утопления. При синкопальном утоплении смерть пострадавшего наступает от первичной рефлекторной остановки сердца и дыхания вследствие попадания даже небольшо¬ го количества воды в верхние дыхательные пути на фоне резкого периферического сосудистого спазма. Для синкопального утопления характерно первоначальное наступление кли¬ нической смерти. Отмечаются резкая бледность кожи, отсутствие дыхательных движений и сердцебиения. Зрачки расширены, на свет не реагируют. Продолжи¬ тельность клинической смерти несколько дольше, чем при других видах утопле¬ ния, а при утоплении в ледяной воде увеличивается в 2-3 раза, так как гипотермия значительно защищает головной мозг от гипоксии. Причиной утопления может явиться и так называемый ледяной («крио») шок, синдром погружения, связанный с резким перепадом температур. При по¬ гружении в холодную воду в результате воздействия на терморецепторный ап¬ парат кожи низких температур возможны генерализованный сосудистый спазм, ишемия мозга и рефлекторная остановка сердца. Развитие такого шока могут провоцировать предшествующее перегревание или интенсивная физическая на¬ грузка, приводящие к перестройке адаптационных систем организма. Отягоща¬ ющими факторами могут быть переутомление, переполнение желудка, опьяне¬ ние. Кроме того, длительное пребывание в холодной воде может привести к утоп¬ лению без развития «криошока», вследствие переохлаждения организма. Температура воды ниже +20 °С вызывает интенсивную отдачу тепла и снижение температуры тела. При температуре воды +4...+6 °С человек через 15 мин теряет двигательную активность из-за окоченения, судорожного сокращения мышц и сильных болей в мышцах и суставах. Снижение температуры тела до +30 °С и
168 Раздел II. Общие вопросы реаниматологии и интенсивной терапии меньше сопровождается потерей сознания и угасанием всех жизненно важных функций организма. Ухудшение состояния может возникать у пострадавшего на госпитальном эта¬ пе после его выведения из состояния клинической смерти. При этом отмечается резкое ухудшение в связи с повторным отеком легких из-за нарастающей сердеч- но-сосудистой недостаточности и присоединившейся острой пневмонии. Такое состояние у данных пациентов может быть охарактеризовано как вторичное утоп¬ ление. Нередко остановка кровообращения во время пребывания в воде может насту¬ пить от острого инфаркта миокарда, тяжелой травмы, полученной при нырянии, внезапно развившегося эпилептического статуса и др. В таком случае следует го¬ ворить о смерти в воде, ибо она не связана с утоплением, а попадание воды в лег¬ кие является вторичным, пассивным на фоне уже развившегося терминального состояния. При нырянии на большую глубину после предварительной гипервентиляции чистым кислородом, приводящей к снижению РаС02 до 20 мм рт. ст., позыв к вдоху появляется слишком поздно, а критическое снижение Р02 приводит к потере со¬ знания вследствие гипоксии мозга. Лечение. Возможность выживания после утопления зависит от продолжитель¬ ности пребывания под водой, температуры воды, возраста пострадавшего, сопут¬ ствующих заболеваний и травм. Важно быстро провести коррекцию гипоксемии и ацидоза (дыхательной недостаточности). Задача состоит в том, чтобы быстрее предотвратить развивающийся отек мозга и легких, а затем проводить коррекцию электролитного баланса. Если температура воды низкая, гипотермия, развивающаяся у пациента, при¬ водит к снижению уровня метаболизма, и реанимационные мероприятия могут оказаться успешными (особенно у детей) даже после пребывания под водой доста¬ точно долгое время. Помощь при гипотермии описана в соответствующем разделе руководства. Надо оценить состояние внешнего дыхания. Если больной не дышит, следует восстановить проходимость дыхательных путей, а далее проводить искусственное дыхание «ото рта ко рту», в случае необходимости — прямо в воде, спасающим. Если не определяется пульсовая волна, то приступают к закрытому массажу сердца. Следует как можно раньше начать вентиляцию легких с применением дыхатель¬ ных аппаратов для создания высоких концентраций кислорода со снижением кон¬ центрации до 50-60% в последующий час после начала лечения. Не нужно терять драгоценного времени для удаления воды из нижних дыхательных путей. Для пре¬ дупреждения регургитации и повторной аспирации показано удаление воды из желудка. Для этого пострадавшего укладывают животом на переднюю поверхность бедра согнутой ноги оказывающего помощь и, умеренно надавливая на надчрев¬ ную область, эвакуируют содержимое из желудка. Существует несколько равно¬ ценных по эффекту способов укладки пациента, но все они должны быть проведе¬ ны с максимальной быстротой. Устранение гиповолемии и гемоконцентрации достигается внутривенным вли¬ ванием полиглюкина, реополиглюкина (400 мл) и 5-10% раствора глюкозы.
Глава 10. Реанимация и интенсивная терапия при некоторых экстремальных состояниях 169 Госпитализация обязательна. Кратковременная потеря сознания или наруше¬ ние дыхания после утопления должны рассматриваться как серьезное предупреж¬ дение возможности развития летального исхода вследствие гипоксии мозга. В условиях стационара продолжается проведение мероприятий по купирова¬ нию отека легких, головного мозга, по устранению гиповолемии. Не рекомендует¬ ся ограничивать потребление жидкости, так как причина отека легких и мозга при гипоксии кроется в повреждении легочного эндотелия и осмотических нарушени¬ ях, а не в перегрузке системы кровообращения. Клеточная и тканевая гипоксия неминуемо приводит к метаболическому ацидозу, который устраняется при внут¬ ривенном введении натрия гидрокарбоната. Последующая терапия зависит от показателей газового состава крови. Если у пациента развивается респираторный дистресс-синдром, то необходима ИВЛ в режиме ПДКВ, что способствует поддер¬ жанию функции альвеол, препятствует их спадению. Для расправления альвеол в участках ателектаза — проводить принудительные вдувания. Показаны антибио¬ тики для профилактики и лечения аспирационной пневмонии. В последние годы в комплексе реанимационных мероприятий используются гипербарическая оксигенация, мембранная экстракорпоральная оксигенация. Пе¬ риодически контролируются показатели гемодинамики, ЭКГ, КОС, газовый состав крови. Обязателен динамический рентгенологический контроль за состоянием легких. Порядок оказания помощи Начальный период: обеспечение проходимости верхних дыхательных путей; крат¬ ковременная ИВЛ методом «ото рта ко рту» или «ото рта к носу»; оксигенация 100% кислородом; активное согревание; катетеризация вены. Показано введение: 4% раствора натрия гидрокарбоната — 200 мл внутривен¬ но; реополиглюкина или 5-10% раствора глюкозы — 400 мл внутривенно. При нарушении гемодинамики (брадикардия, гипотония): 0,1 % раствор атро¬ пина — 1 мл внутривенно. При возбуждении: бензодиазепины (седуксен, сибазон, реланиум) — 0,2-0,3 мг/ кг внутривенно; 20% раствор натрия оксибутирата (по показаниям) — 80-100 мг/ кг внутривенно; антиоксиданты через 15-20 мин после начала кислородотерапии — 5% раствор унитиола 1 мл/10 кг внутривенно, 5% раствор аскорбиновой кисло¬ ты 0,3 мл/10 кг внутривенно, а-токоферол 20-40 мг/кг внутримышечно. Агональный период и клиническая смерть: обеспечение проходимости верхних дыхательных путей; кратковременная ИВЛ методом «ото рта ко рту» или «ото рта к носу»; интубация трахеи (по показаниям), продолжение ИВЛ кислородно-воз¬ душной смесью (с максимальной ингаляцией до 100%). При отсутствии пульсовой волны начинают закрытый массаж сердца. При состоянии клинической смерти — катетеризация вен и медикаментозная терапия. После восстановления сердечной деятельности: — продолжить ИВЛ 100 % кислородом не менее 2 ч (использовать режим ПДКВ, режим умеренной гипервентиляции); — далее снижать содержание кислорода до 50-60%;
170 Раздел II. Общие вопросы реаниматологии и интенсивной терапии — продолжать ИВЛ до восстановления адекватного спонтанного дыхания; — мероприятия по борьбе с отеком легких и головного мозга: глюкокортикоид¬ ные гормоны в пересчете на преднизолон — 30 мг/кг (дексазон, метипред и др.); натрия оксибутират — 20 % раствор 80-100 мг/кг; диуретики (фуросе- мид 20-40 мг внутривенно); — все пострадавшие подлежат госпитализации в отделение реанимации и ин¬ тенсивной терапии. Странгуляционная асфиксия Странгуляционная асфиксия (удушение) является одной из разновидностей острого нарушения проходимости дыхательных путей и возникает при прямом сдавлении трахеи, сосудов и нервных стволов шеи. В большинстве случаев странгуляционная асфиксия — результат самоповешения, суицидных попыток, чаще у лиц, страдаю¬ щих хроническим алкоголизмом или же психическими заболеваниями. Странгуляционная асфиксия характеризуется быстро наступающими рас¬ стройствами газообмена по типу гипоксемии и гиперкапнии, кратковременным спазмом сосудов мозга, а затем стойким их расширением и резким повышением венозного давления. Повышение венозного давления в бассейне сосудов мозга при¬ водит к глубоким нарушениям мозгового кровообращения, диффузным кровоиз¬ лияниям в вещество мозга, развитию гипоксической энцефалопатии. Процесс умирания от странгуляционной асфиксии можно разделить на четыре стадии, каждая из которых продолжается несколько секунд или минут. Для I стадии характерны сохранение сознания, глубокое и частое дыхание с участием всей вспомогательной мускулатуры, прогрессирующий цианоз кожи, тахикардия, повышение артериального и венозного давления. Во Пстадии сознание утрачивается, развиваются судороги, отмечается непро¬ извольное моче- и калоотделение, дыхание становится редким. В Ш стадии происходит остановка дыхания продолжительностью от несколь¬ ких секунд до 1-2 мин (терминальная пауза). ВIV стадии агональное дыхание переходит в полную его остановку и наступает смерть. Странгуляция продолжительностью более 7-8 мин абсолютно смертельна. Течение постасфиксического периода зависит не только от длительности сдав¬ ления шеи, но и от локализации странгуляционной борозды, механических свойств материала петли, ширины полосы сдавления, соответствующих повреждений ор¬ ганов шеи. Существует мнение, что постасфиксический восстановительный период проте¬ кает более тяжело, если странгуляционная борозда замыкается на задней поверх¬ ности шеи, и менее тяжело — на передней и боковой поверхности. При локализации странгуляционной борозды выше гортани процесс умирания развивается очень быстро ввиду рефлекторной остановки дыхания и сердечно-со¬ судистого коллапса как результата прямого сдавления петлей каротидных сину¬ сов. В последующем из-за нарушения венозного оттока от головного мозга и раз¬ вития гипоксической гипоксии присоединяются тяжелая внутричерепная гипер¬ тензия и гипоксия мозговой ткани.
Глава 10. Реанимация и интенсивная терапия при некоторых экстремальных состояниях 171 Если странгуляционная борозда располагается ниже гортани, то еще некото¬ рое время сохраняется способность к осознанным действиям, так как быстрых рас¬ стройств жизненно важных функций не наступает, однако прием перед повешени¬ ем алкоголя, снотворных и других средств исключает возможность самоспасения. Клиническая картина восстановительного периода после перенесенной странгу- ляционной асфиксии характеризуется отсутствием сознания, резким двигатель¬ ным возбуждением и напряжением всей поперечнополосатой мускулатуры. Иног¬ да развиваются почти непрерывные судороги. Кожа лица цианотична, возникают петехиальные кровоизлияния в склеры и конъюнктивы. Дыхание учащенное, арит¬ мичное. Артериальное и центральное венозное давление повышено, выраженная тахикардия, аритмии. На ЭКГ — длительные постгипоксические изменения в ми¬ окарде, расстройства ритма, нарушения атриовентрикулярной и внутрижелудоч- ковой проводимости. Потребность в кислороде у таких больных повышена, отме¬ чается значительная гиперкоагуляция. Оказание первой помощи при странгуляционной асфиксии — классический пример сердечно-легочной реанимации. Прежде всего необходимо как можно быс¬ трее освободить шею больного от сдавливающей петли. Если при этом отмечают¬ ся хотя бы минимальные признаки жизнедеятельности, то после комплекса реани¬ мационных мероприятий и интенсивной терапии, как правило, наступает выздо¬ ровление. К сердечно-легочной реанимации следует приступать всегда, если отсутствуют признаки биологической смерти. При технических сложностях интубации трахеи показана срочная коникотомия. Почти у всех пострадавших при проведении сердечно-легочной реанимации наступает регургитация, которую можно предупредить, используя прием Селли- ка, портативные вакуумные электроотсосы. При аспирации желудочного содержимого необходима срочная интубация тра¬ хеи с последующим удалением содержимого из трахеобронхиального дерева, а че¬ рез несколько дыхательных циклов — промыванием трахеи и бронхов 4% раство¬ ром натрия гидрокарбоната с добавлением гидрокортизона (предупреждение ас- пирационной пневмонии и синдрома Мендельсона). В машине «скорой помощи» проводится ИВЛ в режиме умеренной гипервенти¬ ляции по полуоткрытому контуру ручным или автоматическим способом с предель¬ ной оксигенацией вдыхаемой смеси (60-70% кислорода). Основным методом стационарного лечения больного, перенесшего тяжелую странгуляционную асфиксию, является ИВЛ, которая проводится в отделении реанимации и продолжается от 4 ч до 2-3 сут. Показаниями к ней следует считать нарушения дыхания, отсутствие сознания, возбуждение и повышение мышечного тонуса, судороги. ИВЛ следует проводить в режиме, поддерживающем РаС02 в пределах 28-32 мм рт. ст. Для купирования судороги мышечного возбуждения показана полная мышеч¬ ная релаксация антидеполяризующими миорелаксантами. Тотальную курариза- цию и ИВЛ следует проводить до полного исчезновения судорог, гипертонуса и восстановления ясного сознания. В качестве антигипоксантов и седативных средств целесообразно использовать натрия оксибутират, бензодиазепины в сочетании с барбитуратами в небольших дозах.
172 Раздел II. Общие вопросы реаниматологии и интенсивной терапии Метаболический ацидоз корригируется внутривенным введением 4-5 % раство¬ ра натрия гидрокарбоната (под контролем КОС). Для борьбы с гиперкоагуляци¬ ей и улучшения реологических свойств крови применяют гепарин (под контролем времени свертывания крови, а при необходимости — коагулограммы) и низкомо¬ лекулярные декстраны. Почти у всех пострадавших в постасфиксическом периоде развивается пневмо¬ ния. Этому способствуют нарушения трахеобронхиальной проходимости, регур- гитация, острая эмфизема легких, повышение проницаемости альвеолярно-капил¬ лярных мембран вследствие тяжелой гипоксии. Поэтому необходимы профилак¬ тика и лечение этого осложнения (антибиотикотерапия, сульфаниламидные препараты, паровые ингаляции, вибрационный массаж грудной клетки, горчич¬ ники на спину и т. д.). При повешении иногда наблюдаются переломы позвоночника в шейном отде¬ ле. В связи с этим всех пострадавших необходимо госпитализировать с фиксаци¬ онным воротником-шиной, а в приемном покое им следует провести рентгеногра¬ фию шейного отдела позвоночника. Последовательность оказания неотложной помощи на месте происшествия и при транспортировке в стационар: — освобождение шеи пострадавшего от сдавливающей петли; — обеспечение проходимости дыхательных путей; — при отсутствии сознания, дыхания, кровообращения — сердечно-легочная реанимация в полном объеме; — пункция вены; — при технических сложностях интубации трахеи — коникотомия; — при регургитации — прием Селлика и вакуумные отсосы; — при аспирации — срочная интубация трахеи с промыванием 4% раствором натрия гидрокарбоната; — ИВЛ в режиме умеренной гипервентиляции с 60-70% содержанием кисло¬ рода во вдыхаемой смеси; — натрия гидрокарбонат 4% 200 мл внутривенно; — при сохраненной удовлетворительной сердечной деятельности и судорогах — натрия оксибутират 20% — 10 мл, тиопентал натрия 1 % — 10 мл в одном шпри¬ це внутривенно (под контролем дыхания или на фоне ИВЛ); — бензодиазепины (диазепам, седуксен, реланиум и пр.) 0,2-0,3 мг/кг в комбина¬ ции с натрия оксибутиратом 80-100 мг/кг внутривенно; — реополиглюкин, 5-10% раствор глюкозы внутривенно; — противоотечная терапия головного мозга: глюкокортикоидные гормоны в пересчете на 60-90 мг преднизолона внутривенно, фуросемид 20-40 мг внут¬ ривенно; — транспортировка в стационар с продолжающейся ИВЛ и инфузионной те¬ рапией, наложенным шейным воротником-шиной.
Глава 10. Реанимация и интенсивная терапия при некоторых экстремальных состояниях 173 Синдром длительного сдавления Синдром длительного сдавления (краш-синдром) — одна из разновидностей ток¬ сических комбинированных миоглобинурий, возникающих при массовых травмах, во время стихийных бедствий, аварий, катастроф и т. д. Проявляется ишемичес¬ ким поражением нервно-мышечного аппарата сдавленных частей тела пострадав¬ шего с развитием в дальнейшем острой почечной, а иногда и полиорганной недо¬ статочности. Этиология и патогенез. Синдром формируется при длительном пребывании больного в сопорозном, коматозном состоянии или в состоянии глубокого сна. В бытовой обстановке такое состояние чаще связано с приемом алкоголя или его сур¬ рогатов, токсичных, наркотических или седативных препаратов, с отравлением угарным или выхлопными газами. Механизм развития синдрома длительного сдавления многообразен, но в осно¬ ве его лежит позиционная травма с местными нарушениями циркуляции крови и лимфы, ишемией поврежденных тканей и лимфостазом. В результате возникает некроз мягких тканей, из которых в сосудистое русло в больших количествах по¬ ступают миоглобин, биологически активные вещества и электролиты. Формиру¬ ется эндотоксемия с последующим ее переходом в эндотоксикоз и поражением раз¬ личных органов и систем. Повышение содержания в крови биологически активных веществ (катехоламинов, компонентов кинин-калликреиновой системы, гис¬ тамина, серотонина и др.) приводит к активации сосудисто-тромбоцитарного ге¬ мостаза с массивным микротромбообразованием, повышением проницаемости со¬ судистой стенки и выходом жидкой части крови в интерстициальное простран¬ ство. Фиксация миоглобина на эпителии извитых канальцев почек, нарушения микроциркуляции формируют миоренальный синдром («шоковая почка») с раз¬ витием острой почечной недостаточности. Диагностика. Для более точного и своевременного установления диагноза осо¬ бое внимание необходимо уделять сбору анамнеза. Следует выяснить обстоятель¬ ства начала заболевания, причины, вызвавшие нарушения сознания. Важно отме¬ тить положение, в котором был обнаружен пострадавший, детали, которые могут подтвердить возможное развитие синдрома длительного сдавления. Особое вни¬ мание надо обращать на характерные локальные изменения мягких тканей, кото¬ рые могли быть подвергнуты компрессии при длительном бессознательном состо¬ янии, на наличие пульсации на артериальных стволах поврежденной конечности. Характерным признаком синдрома длительного сдавления является миоглоби¬ нурия (изменение цвета мочи), которая может проявиться уже на догоспитальном этапе, но может быть и не отмечена на раннем этапе распознавания заболевания. Дифференциальную диагностику следует проводить с тромбофлебитом, но при этом нужно помнить, что при синдроме длительного сдавления отек нередко рас¬ пространяется с пораженной конечности на другие участки тела (туловище, шею, нижние отделы передней брюшной стенки и т. д.). Клиническое течение. В клиническом течении различают пять периодов. Острый период — кома, развивается вследствие экзогенной интоксикации (про¬ должительностью от нескольких часов до нескольких суток). Наблюдается симп¬
174 Раздел II. Общие вопросы реаниматологии и интенсивной терапии томатика, специфическая для вещества, вызвавшего отравление. Могут отмечать¬ ся синдромы развития неврологических, психических расстройств, нарушения внешнего дыхания, функции сердечно-сосудистой системы, почек, печени, нейро- трофические нарушения. Ранний период — локальные изменения в мягких тканях и ранняя эндогенная интоксикация (первые-третьи сутки выхода из коматозного состояния). На коже могут отмечаться гиперемия, ссадины, мацерации, герпетические высыпания, уча¬ стки расстройства кровообращения, гипостазы, гематомы, инфильтраты, наблю¬ дается отечность кожи и подкожной жировой клетчатки. Конечность увеличивает¬ ся в объеме, кожа бледнеет, отмечается напряжение тканей. Боли возникают в по¬ кое, при пальпации и в движении. Снижается пульсация на периферических артериях. Движения в суставах ограничены. Происходит расстройство болевой, тактильной и температурной чувствительности. Снижаются сухожильные рефлек¬ сы. Наступает парез или паралич. Промежуточный период — осложнения со стороны печени, почек, легких и дру¬ гих органов и систем (продолжительностью от 5 до 20-25 суток). У ряда больных наблюдаются выраженные изменения в моче, а нарушения функции почек различ¬ ной степени тяжести протекают по типу нефропатии. Наиболее тяжелым и гроз¬ ным осложнением является почечная недостаточность. Формируется синдром полиорганной недостаточности. Происходит активация процессов катаболизма на фоне нарушения микроциркуляции, прогрессирующей деструкции сдавленных и ишемизированных тканей. Поздний период — восстановительный. Восстановление функций органов и си¬ стем зависит от размера зоны поражения мягких тканей, от степени проявления и прогрессирования острой почечной или почечно-печеночной недостаточности, а также времени от момента катастрофы до начала проведения активных лечебных мероприятий. Грозными инфекционными осложнениями являются пневмония, сепсис и прочие состояния, требующие проведения массивной антибактериальной терапии. Период отдаленных результатов (остаточные явления в сроки от 3-6 месяцев до 1-2 лет и более). Дольше всего последствия синдрома длительного сдавления отмечаются в почках и почечных сосудах. Следовые нарушения нервно-мышечно- го аппарата характеризуются картиной периферического полиневрита. Чем рань¬ ше и полнее проведена диагностика и начато лечение, тем менее выражены отда¬ ленные последствия повреждения. Лечение на догоспитальном этапе. При нарушении функции внешнего дыхания — восстановление свободной проходимости дыхательных путей с последующим переходом на вспомогательную или искусственную вентиляцию легких (по пока¬ заниям). При артериальной гипотензии показано внутривенное введение реополиглю- кина, полифера, желатиноля, HAES-steril, 5-10% раствора глюкозы с глюкокор- тикоидными гормонами — 90-120 мг в пересчете на преднизолон, с вазопрессора- ми — норадреналин 2-4 мл на 400 мл плазмозамещающего раствора до подъема уровня артериального давления до 90-100 мм рт. ст. Обезболивание обеспечива¬ ется применением наркотических и ненаркотических анальгетиков — возможно в сочетании с антигистаминными препаратами. Следует иметь в виду, что наркоти¬
Глава 10. Реанимация и интенсивная терапия при некоторых экстремальных состояниях 175 ческие анальгетики противопоказаны при подозрении на травму головы (если больному не проводится ИВЛ) и повреждения органов брюшной полости. Высо¬ коэффективна аутоанальгезия триленом — не более 0,4% в воздушно-наркотичес¬ кой смеси через анальгизеры «Трилан» или «Трингал». Положительный эффект дает анальгезия закисью азота — соотношение с кислородом 2 :1 через маску нар¬ козного аппарата. При двигательном и психомоторном возбуждении показаны бензодиазепины - мидазолам (дормикум), диазепам (реланиум, сибазон) и пр. — в дозе 0,3 мг/кг мас¬ сы тела внутривенно. Ввиду выраженной начальной гиперкоагуляции уже на до¬ госпитальном этапе показано внутривенное введение антикоагулянтов: гепарин — 5 тыс. ЕД в одном из плазмозамещающих растворов; дезагреганты ; и реокор- ректоры — трентал 50-300 мг, компламин 15% раствор 2 мл, курантил 2-4 мл, па¬ паверин 2% раствор 2 мл, а также ацетилсалициловая кислота — 0,5 г через рот при восстановленном сознании больного. При возможности — внутривенно 4% ра¬ створ натрия гидрокарбоната 4-6 мл/кг массы тела больного. Обязательна транс¬ портная иммобилизация травмированных конечностей шинами ЦИТО, Крамера в функционально выгодном положении. Очень важно перед иммобилизацией про¬ вести бинтование поврежденной конечности эластическим бинтом от периферии к центру. Желательно после иммобилизации охладить конечность с помощью пу¬ зырей со льдом. Лечение в стационаре включает продолжение обезболивания, гипотермию травмированной конечности, антикоагулянтную терапию и лечение острой почеч¬ ной или почечно-печеночной недостаточности: профилактика гиперволемии, борь¬ ба с гиперкалиемией и метаболическим ацидозом, мероприятия по улучшению почечного кровотока, внутрикишечная оксигенация, экстракорпоральные методы детоксикации (гемосорбция, плазмаферез, плазмосорбция, УФО аутокрови и ге¬ лий-неоновое облучение крови, лимфодренаж и лимфосорбция, толстокишечный сорбционный диализ и т.д.). Правила оказания помощи на догоспитальном этапе Обезболивание: — наркотические и ненаркотические анальгетики — возможно в сочетании с антигистаминными препаратами (внутримышечно или внутривенно); нар¬ котические анальгетики противопоказаны при подозрении на травму голо¬ вы и органов брюшной полости; — аутоанальгезия триленом (не более 0,4 об% трилена через анальгизеры «Три¬ лан» или «Трингал»); — анальгезия закисью азота (соотношение с кислородом 2:1 через маску нар¬ козного аппарата); — иммобилизация травмированных конечностей транспортными шинами (ЦИТО, Крамера) в физиологическом положении; по возможности перед иммобилизацией провести бинтование эластическим бинтом от периферии к центру; после иммобилизации охладить конечность с помощью пузырей со льдом.
176 Раздел II. Общие вопросы реаниматологии и интенсивной терапии Инфузионная терапия: — пункция или катетеризация периферических или центральных вен; — внутривенное введение реополиглюкина, полифера, желатиноля, HAES- steril, 5-10% раствора глюкозы; — объем и скорость инфузии должны быть такими, чтобы обеспечить поддер¬ жание артериального давления на уровне не ниже 90-100 мм рт.ст.; — натрия гидрокарбонат 400-600 мл 4-5% раствора внутривенно. Борьба с гиперкоагуляцией: — гепарин 5000 ЕД внутривенно с одним из плазмозамещающих растворов; — дезагреганты и реокорректоры (трентал 50-300 мг (1-6 мл), компламин 2 мл 15% раствора, курантил 2-4 мл, папаверин 2 мл 2% раствора, ацетил¬ салициловая кислота 0,5-1 г через рот); — транспортировка в стационар на фоне продолжающейся инфузионной тера¬ пии. При термальном состоянии — базовая сердечно-легочная реанимация. Основные опасности и осложнения: — постановка ошибочного диагноза острой артериальной или венозной непро¬ ходимости, переломов костей конечностей; — гиповолемия и падение уровня артериального давления; — гиперкоагуляция, синдром ДВС; — острая почечная недостаточность.
Гпава 11 Острая почечная недостаточность Михайлович В. А., Гуло С. Л. Острая почечная недостаточность (ОПН) — это остро возникающее нарушение основных гомеостатических функций почек, при котором они теряют возможность выводить из организма продукты азотистого метаболизма, а также поддерживать на нормальном уровне кислотно-основное состояние, водно-электролитный ба¬ ланс, осмотическое равновесие и эритропоэз. Это приводит к тяжелым нарушени¬ ям обменных процессов — гиперкалиемии, гиперазотемии, гипергидратации, ме¬ таболическому ацидозу, анемии, что, в конечном счете, заканчивается развитием полиорганной недостаточности и приводит к летальному исходу. Основное лечение больных с ОПН осуществляется в стационаре, однако мно¬ гие причины, ее вызывающие, возникают на догоспитальном этапе, вследствие чего ранняя диагностика этого состояния и раннее начало терапии имеют очень боль¬ шое значение. Следует иметь в виду, что ОПН практически никогда не встречается у здорово¬ го человека. Чаще всего она является осложнением какого-либо заболевания или результатом воздействия повреждающего фактора. И даже — осложнением ослож¬ нения. Поэтому при лечении таких больных необходимо принимать меры, направ¬ ленные не только на устранение ОПН, но и на тот патологический процесс, кото¬ рый явился ее причиной. ОПН развивается как осложнение хирургических (42 % случаев), терапевти¬ ческих (26 %) заболеваний, как осложнение беременности и септических абортов (14 %), как следствие тяжелой травмы (9 %) и отравлений (9 %). В подавляющем большинстве случаев ОПН — процесс обратимый, хотя ранее летальность при этом заболевании составляла 90 %. Сейчас она не превышает 30 %, но, в принципе, при правильном своевременном лечении летальность может быть снижена до величин, определяемых тяжестью основного заболевания. Причины развития ОПН разнообразны. В современной литературе принято выделять три клинические формы ОПН: преренальную, ренальную и постренальную. Преренальная ОПН обусловлена патологией органов и структур, расположен¬ ных «выше почки». Ренальная ОПН — вызвана первичным поражением самой почечной ткани. Постренальная ОПН обусловлена патологией органов и структур, располо¬ женных в организме «ниже почки».
178 Раздел II. Общие вопросы реаниматологии и интенсивной терапии Главная причина преренальной почечной недостаточности — это снижение по¬ чечного кровотока, развитие ишемии почек и, как следствие, нарушение их функ¬ ции. В свою очередь уменьшение почечного кровотока может быть вызвано крово- потерей (травма, шок), обезвоживанием (избыточная потеря жидкости с мочой, через желудочно-кишечный тракт, кожу), перераспределением крови в результате острой сердечно-сосудистой недостаточности, сепсиса, тяжелой аллергической реакции, гипоальбуминемии. Причинами преренальной формы ОПН могут быть также стресс (болевой, травматический), метаболический ацидоз, печеночная не¬ достаточность, гиперальдостеронизм. Среди более редких ее факторов следует упомянуть тромбоз или эмболию почечной артерии, отслойку ее интимы или тром¬ боз почечной вены. Все эти воздействия проявляются развитием олигурии, которая при своевременном устранении причин не переходит в ОПН. Ренальная ОЯЯ, сопровождающаяся поражением почечной ткани (паренхима¬ тозная ОПН — см. ниже), очень часто является следствием затянувшейся прере¬ нальной олигурии. Она возникает как результат трансфузионных осложнений, отравления гемолитическими (кислоты) или нефротоксическими (высокоатомные спирты, хлорированные углеводороды, фосфорорганические соединения, тяжелые металлы и др.) ядами; вследствие рабдомиолиза и миоглобинурии (травма, эпи¬ лепсия, болезни мышц и др.); под воздействием лекарств, главным образом анти¬ биотиков — аминогликозидов, цефалоспоринов, полимиксинов, тетрациклинов, нестероидных противовоспалительных средств. Причинами поражения почек мо¬ гут быть стрептококковая инфекция, системная красная волчанка, узелковый пе- риартериит и ряд других заболеваний. Постренальная ОПН бывает двух разновидностей — обструкционная и экст- равазационная. Первая является следствием закупорки конкрементами (камнями) мочевыводя¬ щих путей, почечных лоханок, мочеточников, а также из-за опухолей предстатель¬ ной железы, мочевого пузыря, органов малого таза и простатита. Вторая возникает в результате разрыва почек, мочеточников, мочевого пузыря или мочеиспускательного канала. Понятно, что восстановление оттока мочи и в этом случае может предотвратить развитие истинной ОПН. Патогенез. Поражение почечной паренхимы в большинстве случаев ОПН про¬ является повреждением эпителия почечных канальцев — от его небольших морфо¬ логических изменений до развития распространенного некроза. Чаще всего это является следствием длительной ишемии. При поражении почек в результате ге- мотрансфузионного конфликта, отравления кислотами, рабдомиолиза ОПН обус¬ ловлена закупоркой канальцев гематинами — продуктами окисления в почках ге¬ моглобина или миоглобина. Следует иметь в виду, что в щелочной среде гематины не образуются и ОПН не развивается. Необходимо отметить, что эпителий почечных канальцев способен к регенера¬ ции, которая происходит в зависимости от тяжести поражения в течение 2-3 дней — 2-3 недель. Следовательно, при правильном лечении паренхиматозная ОПН, обусловленная поражением канальцев,— это состояние обратимое. Гораздо реже ОПН обусловлена кортикальным некрозом, повреждением гломе¬ рулярного аппарата почек. Такое повреждение вызывают перечисленные выше истинные нефротоксические яды, оно развивается в результате злокачественного
Глава 11. Острая почечная недостаточность 179 нефросклероза, острого гнойного пиелонефрита, в особенности при развитии апо- стематозной почки, сепсиса и септического шока, а также некоторых других забо¬ леваний. Гломерулярный аппарат неспособен к регенерации, и при тяжелом распрост¬ раненном его поражении только трансплантация почки может сохранить жизнь больному. Общие сведения об этиопатогенетических факторах ОПН приведены в табл. 11.1. Табл и ца 11.1 Этиопатогенетические факторы острой почечной недостаточности (по: Г. А. Рябов, 1994) Вид почечной недостаточности (патогенетические механизмы) Этиологические факторы Функциональная (преренальная) олигурия Г иповолемическая Нарушения центральной гемодинамики Нарушения периферического кровообращения Окклюзия сосудов артериальных венозных Кровопотеря, дегидратация (осмотический диурез, рвота, длительное применение салуретиков, потери с потом, несахарный диабет, ожоги, диарея) Инфаркт миокарда, тампонада сердца гемо¬ динамики Сепсис, септический аборт, анафилаксия, кровообращения выраженный ацидоз Тромбоз, эмболия, аневризмы Тромбоз, обструкция нижней полой вены, тромбоз при амилоидозе Постренальная олигурия Обструкционная Экстравазационная Конкременты почек, лоханок и мочеточников, опухоли мочевого пузыря, органов малого таза, простатит Разрыв мочевого пузыря, травма мочеточни¬ ков Ренальная недостаточность (острая нефропатия) Острый канальцевый некроз Постишемический канальцевый некроз Все состояния, вызывающие преренальную почечную недостаточность Тоже Обструкция канальцев гемопигментами Внутрисосудистый гемолиз Рабдомиолиз и миоглобинурия Трансфузионные реакции, искусственное кровообращение, токсические и иммунологи¬ ческие реакции, малярия Травма, болезни мышц, длительная кома, эпилептический припадок, тепловой удар, мышечные перегрузки
180 Раздел II. Общие вопросы реаниматологии и интенсивной терапии Вид почечной недостаточности (патогенетические механизмы) Этиологические факторы Химические нефроинтоксикации СС14, метоксифлюран, рентгеноконтрастные препараты, фосфорорганические соединения, тяжелые металлы Интоксикации,связанные с беременностью Эклампсия, септический аборт, маточные кровотечения, послеродовая почечная недостаточность Лекарственная нефропатия Антибиотики аминогликозидного, цефалоспо- ринового, полимиксинового, тетрациклиново- го рядов, нестероидные противовоспалитель¬ ные средства (индометацин и его аналоги) Гломерулит Стрептококковая инфекция, системная красная волчанка Васкулит Узелковый периартериит, ангиит Злокачественный нефросклероз — Острый диффузионный пиело¬ нефрит, папиллярный некроз ■ Тяжелая гиперкальциемия — Внутриканальцевая преципи¬ тация Миелома, ураты после применения цитоток- сичных лекарств, сульфаниламидных препаратов Г епаторенальный синдром Острая печеночная недостаточность Клиническая картина, диагностика. ОПН — это патологическое состояние, которое имеет четкое фазное течение и подразделяется на начальную фазу (фазу действия повреждающего фактора), фазу олигоанурии, фазу восстановления ди¬ уреза (иногда в ней выделяется период полиурии) и фазу выздоровления. Начальная фаза проявляется клиникой того заболевания (повреждения), ко¬ торое лежит в основе ОПН. При этом уже могут отмечаться снижение диуреза и нарушение концентрационной способности почки — плотность мочи снижается до 1005-1006 г/л. По существу, начальная фаза ОПН и преренальная олигурия — это очень близкие понятия, и на основании указанных причин возможно выявление этой фазы на догоспитальном этапе. В стационаре лабораторное исследование мочи позволяет дифференцировать преренальную олигурию от уже развившегося поражения почек. Прежде всего этому поможет исследование содержания натрия в моче. Если оно меньше 20 мэкв/л — олигурия обусловлена еще преренальной патологией, если же выше 40 мэкв/л — чаша весов склоняется в пользу ОПН. Существенное значение имеет исследование осадка мочи. Определение в осадке мочи гиалиновых или зер¬ нистых цилиндров свидетельствует о внепочечной патологии; изобилие в осадке эпителиальных клеток, эпителиальных и грубых зернистых цилиндров свидетель¬ ствует о развитии острого канальцевого некроза.
Глава 11. Острая почечная недостаточность 181 Острый интерстициальный нефрит характеризуется наличием в осадке лей¬ коцитов и лейкоцитарных цилиндров, а острый гломерулонефрит — эритроцитов и эритроцитарных цилиндров. Продолжительность этой фазы — от нескольких часов до 1-3-х дней, в зависи¬ мости от исходного состояния, и именно с ней наиболее часто встречается врач ско¬ рой помощи. Лечение больных в начальной стадии ОПН включает воздействие на этиологи¬ ческий фактор и мероприятия, направленные на профилактику ишемии почки и нормализацию почечного кровотока. С этой целью используют осмодиуретики (маннитол), салуретики (фуросемид) и сосудорасширяющие средства. Действие маннитола основано на том, что в почках он фильтруется, но не реаб- сорбируется. В связи с этим он повышает скорость фильтрации мочи, повышает осмотическое давление в почечных канальцах и тем самым предупреждает их сдав¬ ление отечной почкой. В начальной стадии ОПН рекомендуется внутривенное введение 50-100 мл 25% раствора маннитола. При этом диурез может увеличиться в течение 2 ч. Если этого не произойдет, то, следовательно, маннитол уже не филь¬ труется и повторное его введение недопустимо. Фуросемид в настоящее время вводят однократно в дозе от 100 до 600 и даже до 1000 мг внутривенно медленно. Если почка способна увеличить диурез, то это происходит в течение 1 ч. Описаны случаи увеличения диуреза и при применении больших (до 3 г в сутки) доз фуросемида, но следует иметь в виду, что при этом он может вызывать вазоконстрикцию и снижение сердечного выброса. Есть информация о нефротоксич- ности фуросемида, в связи с чем рекомендуется заменять его на буметанид (буфенокс) в соотношении 40:1 (т. е. 40 мг фуросемида равноценны 1 мг буфенокса). Из сосудорасширяющих средств предпочтение в настоящее время отдается допа- мину, который с этой целью применяют в дозе 1-5 мкгДкг мин). Для этого 200 мг препарата разводят в 400 мл 0,9% раствора натрия хлорида или 5% раствора глю¬ козы и вводят внутривенно со средней скоростью 1 мл/мин. Допамин (дофамин) стимулирует D-рецепторы гладких мышц сосудов, усиливает почечный кровоток и, следовательно, при сохраненной фильтрации, диурез. Рационально использо¬ вать сочетание фуросемида и допамина. Рекомендуется применять и низкомолеку¬ лярные коллоидные растворы (реополиглюкин, 6% раствор HAES-steril в дозе до 400 мл), которые снижают вязкость крови, улучшают ее реологические свойства и также способствуют восстановлению почечного кровотока. Если однократное применение указанного комплекса средств не приводит к уве¬ личению диуреза, следовательно, уже развилась истинная ОПН, стимуляция диу¬ реза бесполезна и введение этих препаратов бессмысленно и даже недопустимо. При действии факторов, вызывающих обструкцию почечных канальцев продук¬ тами окисления гемоглобина или миоглобина, показано введение натрия гидрокарбо¬ ната, который предотвращает образование гематинов, при этом неизмененные гемо- и миоглобин выводятся почками, не вызывая ОПН. На догоспитальном этапе целесо¬ образно ввести 400-500 мл 4-5% раствора, в стационаре введение продолжают до тех пор, пока в крови не перестанут определяться продукты гемо- или рабдомиолиза. Фаза олигоанурии диагностируется тогда, когда суточный диурез падает ниже 500 мл; он может составлять 50-100 мл; анурия может быть и тотальной. В 20% случаев истинная ОПН может протекать и без олигоанурии.
182 Раздел II. Общие вопросы реаниматологии и интенсивной терапии В этой фазе появляются тяжелые нарушения водно-электролитного обмена, кислотно-основного состояния и органные нарушения. Развиваются гипергидра¬ тация, гиперазотемия, гиперкалиемия, гипермагниемия, гиперфосфатемия, гипер- натриемия, гипокальциемия, метаболический ацидоз. Падают возбудимость и со¬ кратимость миокарда, развиваются тяжелые нарушения гемодинамики, защитных иммунных реакций, функций ЦНС. В конечном счете на этом фоне развивается полиорганная недостаточность, что и приводит к летальному исходу. Впрочем, еще раньше тяжелая некупированная гиперкалиемия, гипергидратация и азотемия могут привести к такому же результату. Диагностика олигурической фазы ОПН на догоспитальном этапе основывается на перечисленных клинических проявлениях. Для дифференцирования ренальной и постренальной формы проводят перкуссию и катетеризацию мочевого пузыря. Наличие мочи свидетельствует о постренальной форме — острой задержке мочи. В стационаре для установления природы и формы ОПН применяют ультра¬ звуковые, рентгенологические, эндоскопические и радионуклидные методы, а так¬ же исследование мочи. Переходя к рассмотрению лечения больных с ОПН в этой фазе, необходимо отметить, что лечебные меры находятся в зависимости от вида олигоанурии. При преренальной олигоанурии, еще не сопровождающейся повреждением почки, глав¬ ные усилия должны быть направлены на устранение повреждающего фактора (сер¬ дечной недостаточности, дефицита ОЦК и др.). При обструкционной постренальной олигоанурии главной задачей лечения яв¬ ляется восстановление оттока мочи. В неотложных ситуациях проводят катетери¬ зацию мочевого пузыря и устанавливают катетер Фолея. При невозможности ка¬ тетеризации — пункция мочевого пузыря, наложение надлобкового свища, а затем — восстановление естественного прохождения мочи хирургическим путем. При экстравазационной постренальной олигоанурии только хирургическое вме¬ шательство, характер которого зависит от вида и степени повреждения мочевы¬ водящих путей, может предотвратить развитие мочевого инфицирования и спо¬ собствовать нормальному выведению мочи (см. гл. 31 «Неотложные состояния в урологии»). Лечение больных в фазе истинной олигоанурии осуществляется в ста¬ ционаре и проводится по трем направлениям. Это борьба с гипергидратацией, профилактика и устранение электролитных расстройств и нарушений кислотно¬ основного состояния, а также коррекция гиперазотемии. Лечение в соответствии с каждым из этих направлений способствует улучшению состояния больного и по¬ вышает эффективность остальных предпринимаемых мер. Все лечебные меропри¬ ятия должны проводиться параллельно. Главным является поддержание нормального водного баланса, что осуществля¬ ется ограничением потребления жидкости. Необходимо помнить, что попытки «раз¬ мочить» больного введением больших количеств жидкости при отсутствии филь¬ трации в почках приводят к водному отравлению. По-существу, больные при этом могут «утонуть» в своей собственной воде. Расчет объема вводимой жидкости может осуществляться по двум формулам: 1. Суточный объем вводимой жидкости (СОВЖ) =10 мл/кг + диурез + потери через желудочно-кишечный тракт + 0,4 л на каждый градус повышения тем¬ пературы тела выше 37 °С.
Глава 11. Острая почечная недостаточность 183 2. СОВЖ — диурез + 0,8 л — 0,25 л + потери через желудочно-кишечный тракт + 0,4 л на каждый градус повышения температуры тела выше 37 °С (0,8 л — это потери жидкости через легкие и кожу, а 0,25 л — вода, образующаяся в орга¬ низме при метаболических процессах). Таким образом, при расчете по любой из этих формул объем вводимой за сутки жидкости при массе тела больного, равной 80 кг, суточном диурезе в 300 мл и от¬ сутствии рвоты, диареи и гипертермии составит 1100 мл. Жидкости для введения следует подбирать с таким расчетом, чтобы с их помо¬ щью можно было осуществить профилактику и устранять электролитные рас¬ стройства и нарушения КОС, а также обеспечивать организм энергией. Как перво¬ начальная мера может быть рекомендовано введение жидкости следующего соста¬ ва: 10% раствор глюкозы — 500 мл +12 ЕД простого инсулина, 10% раствор кальция глюконата — 40 мл и 4% раствор натрия гидрокарбоната — 200 мл. При этом орга¬ низм обеспечивается энергией (правда, недостаточно, но об этом далее), снижается повреждающее действие ацидоза и гиперкалиемии. В дальнейшем коррекция этих нарушений должна идти в условиях лабораторного контроля. При повышении содержания внеклеточного калия до 6,5 мэкв/л и появлении признаков гиперка¬ лиемии на ЭКГ внутривенно вводят 5-10 мл 10% раствора кальция хлорида или 10-30 мл 10% раствора кальция глюконата. Повторное введение, в зависимости от динамики лабораторных показателей, проводят через 0,5-2 ч. Борьба с азотемией осуществляется двумя путями — подавлением белкового катаболизма и удалением азотистых шлаков. Первый путь реализуется назначением анаболических гормонов (ретаболил 50 мг 1-2 раза в неделю), глюкозы, которая обеспечивает организм энергией, снижа¬ ет катаболизм белков, и профилактикой воспалительных процессов. Простейшие способы удаления азотистых шлаков — это повторные промыва¬ ния желудка и очистительные клизмы. Целесообразно назначение приема внутрь 200 мл 20% раствора сорбита или полифепана каждые 3-4 ч. Однако наиболее радикальный путь — это применение методов экстракорпо¬ ральной детоксикации: перитонеального диализа, гемодиализа, гемосорбции, плаз- мафереза и пр. Продолжительность фазы олигоанурии обусловлена тяжестью повреждения почечных канальцев и колеблется от 2-3 дней до 2-3 недель. Если в течение этого времени диурез не возникает, следует думать о необрати¬ мом поражении почки. В этой ситуации только трансплантация почки может спас¬ ти жизнь больного. Фаза полиурии характеризуется появлением мочи, причем диурез может дос¬ тигать 4-12 л/сут. Полиурия связана не столько с нарушением реабсорбции, сколько с выведени¬ ем отечной жидкости и осмодиуретическим действием задержанной в организме мочевины. Следовательно, при правильном и эффективном лечении больных в фазе олигоанурии полиурия может быть выражена незначительно. В этой фазе концен¬ трационная способность почек еще не восстанавливается и плотность мочи не пре¬ вышает 1004-1010 г/л. Необходимы продолжение энергичного лечения (гемодиализ), контроль водно¬ электролитного баланса и восполнение потерь жидкости и электролитов.
184 Раздел II. Общие вопросы реаниматологии и интенсивной терапии Продолжительность фазы полиурии в зависимости от тяжести поражения поч¬ ки колеблется от 4-6 дней до 3-4 недель, однако описаны случаи, когда высокий диурез отмечался в течение 2 месяцев. Условно об окончании этой фазы можно го¬ ворить тогда, когда суточный диурез приближается к нормальным объемам. Фаза выздоровления продолжается от 2-3 месяцев до 1-3 лет. В это время вос¬ станавливаются нормальный объем клубочковой фильтрации, концентрационная способность почки и все остальные ее функции. Больные в этой фазе не требуют мер неотложной терапии и находятся под наблюдением соответствующих специалистов. Заканчивая рассмотрение проблемы лечения больных с острой почечной не¬ достаточностью, необходимо акцентировать внимание на следующем: 1. Больные с ОПН нуждаются в полноценном питании, энергетическая ценность которого должна составлять 40 ккалДкг сут). Целесообразно введение не менее 100 г углеводов в сутки. Если больные не находятся на гемодиализе, из диеты должны быть исключены продукты, содержащие белки и калий. В этой ситуации упор делается на применение таких продуктов, как сахар, рис, мука и растительное масло. При лечении гемодиализом в строгом ограничении питания нет необходимости. 2. Анемия, которая развивается у больных с ОПН, затрудняет выздоровление, что требует переливания свежегепаринизированной донорской крови. 3. При тяжелых формах олигоанурии у больных наблюдаются неврологические нарушения, вплоть до развития уремической комы, а также эпилептические припадки, что требует специальной терапии (см. раздел VI «Неотложные не¬ врологические и психиатрические состояния»). 4. У больных с ОПН часто возникают различные аритмии, что связано с водно¬ электролитными нарушениями и анемией. Патогенетическое лечение при¬ водит к нормализации сердечного ритма. Сердечные гликозиды не устраня¬ ют этих нарушений; их назначают только при снижении сократимости мио¬ карда и в пониженных дозах. 5. У больных с ОПН усиливается выделительная функция кожи, она легко маце- рируется и становится входными воротами для инфекции. В связи с этим очень важно профилактическое применение общегигиенических процедур — ванн, обтираний, динамического положения в постели, обработки языка, зубов, десен, что предупреждает образование стоматита. Склонность к обструкции выводных протоков слюнных желез и развитию паротита определяет целесообразность стимуляции слюноотделения (лимон, подсоленные ржаные сухарики). 6. Необходимо иметь в виду, что многие лекарственные вещества выводятся почками и что при ОПН этот процесс нарушается, следствием чего может быть лекарственная интоксикация. Противопоказано использование нефротоксичных препаратов. Полные сведе¬ ния о тактике применения лекарственных средств приводятся в рекомендуемой литературе. Врач скорой помощи встречается с больными ОПН, находящимися, главным образом, в начальной стадии заболевания. Его задача, следовательно, заключает¬ ся в применении мер, направленных на устранение повреждающего фактора и эк¬ стренную госпитализацию больного. При затянувшемся догоспитальном периоде — применение патогенетических лечебных мероприятий, указанных выше.
Глава 12 Острая печеночная недостаточность Марусанов В. Е. В настоящее время под острой печеночной недостаточностью (ОПеН) следует понимать клинический синдром, возникающий в результате срыва компенса¬ торных возможностей печени. При этом печень не в состоянии обеспечить по¬ требности организма в обмене веществ, тканевой метаболизм, постоянство го¬ меостаза. Функции печени. Этиология и патогенез. Нет такого известного вида обмена веществ, который бы не контролировался печенью. В связи с этим многие неотлож¬ ные состояния проявляются или осложняются печеночной недостаточностью. Еще 20 лет назад ОПеН часто не диагностировалась и принималась за инток¬ сикацию, легочную недостаточность, сердечно-сосудистую слабость и другие па¬ тологические состояния. Это обстоятельство было связано с тем, что клинически ОПеН так хорошо не очерчена, как легочная, сердечная и почечная недостаточность ввиду многообразия функций печени. Прежде всего, печень принимает активное участие в белковом обмене (анабо¬ лические и катаболические процессы). Синтез белков в печени происходит из свободных аминокислот, поступающих по портальной вене из кишечника при переваривании пищи, а также в результате физиологического клеточного распада в других органах и тканях. Кроме того, аминокислоты образуются и в самой пече¬ ни в процессе обмена углеводов и жирных кислот. В печени осуществляются все этапы катаболизма белков с расщеплением бел¬ ковых веществ и образованием малотоксичной мочевины из высокотоксичного аммиака. Только в печени синтезируются альбумин плазмы и фибриноген крови. Печень синтезирует основные плазменные факторы свертывания крови и про- тивосвертывающей системы: протромбин, V-VII факторы, VIII-XI факторы, ге¬ парин, антитромбины и др. Печень — главный орган и углеводного обмена, регулирует поступление угле¬ водов в кровоток благодаря образованию гликогена из моносахаридов, поступаю¬ щих из кишечника, с последующим превращением гликогена в глюкозу. Печени принадлежит значительная роль в обмене липидов: нейтральных жи¬ ров, жирных кислот, фосфолипидов, холестерина. В печени происходит синтез жирных кислот и их расщепление до кетоновых тел, обмен холестерина, необходи¬ мого для образования кортикостероидных гормонов, витамина D и других веществ. Избыток холестерина выводится из организма с желчью.
186 Раздел II. Общие вопросы реаниматологии и интенсивной терапии Желчь — секреторный и экскреторный продукт печени. В ее состав входят жир¬ ные кислоты, холестерин, билирубин, фосфолипиды, минеральные соли, вода, а также балластные вещества, подлежащие удалению. Печень выделяет с желчью билирубин, который образуется из гемоглобина при физиологическом разрушении эритроцитов. Распад гемоглобина до билирубина происходит в клетках ретикуло-эндотелиальной системы и в купферовых клетках. Образовавшийся свободный билирубин захватывается печеночными клетками, где, взаимодействуя с глюкуроновой кислотой, образует глюкуронид билирубина (свя¬ занный билирубин), который, поступая в кишечник, восстанавливается до стерко- билина и уробилиногенов и выводится с мочой и через желудочно-кишечный тракт. Следовательно, увеличение содержания в крови свободного билирубина свидетель¬ ствует о функциональной несостоятельности гепатоцитов, неспособных синтези¬ ровать связанный билирубин, в то время как повышение содержания в крови свя¬ занного билирубина — признак холестаза. Печень участвует и в обмене гормонов, ферментов и витаминов. Она инактиви¬ рует стероидные гормоны, альдостерон, АДГ, гистамин, серотонин, катехоламины. При поражении гепатоцитов формируются гиперкортицизм, гиперальдостеронизм, происходит повышение содержания в плазме крови адреналина, норадреналина и других биологически активных веществ, не прошедших инактивацию в печени. Печень — орган детоксикации организма. Инактивации подвергаются мета¬ болиты собственных аминокислот (фенол, скатол, индол, аммиак и др.). Кроме того, печень инактивирует и чужеродные вещества (ксенобиотики). Бо¬ лее 200 лекарственных препаратов — анальгетиков, гипотензивных, седативных средств, ингибиторов и стимуляторов ЦНС — инактивируются в печени с помо¬ щью специфических ферментов (оксидаз). Печень — физиологическое депо крови. При острой кровопотере депонирован¬ ная в печени кровь выбрасывается в кровоток, снижая дефицит ОЦК. Печень влияет на водно-электролитный баланс в организме, является регуля¬ тором лактат-ацидоза, источником иммуноглобулинов. Гипоальбуминемия, формирующаяся в результате снижения белоксинтезиру- ющей функции печени при ОПеН, уменьшает коллоидно-осмотическое давление (КОД) плазмы крови, что способствует преобладанию гидростатического давле¬ ния над КОД на всем протяжении капилляра. В результате жидкая часть крови переходит в межклеточное пространство. Развиваются интерстициальный отек тканей, гемоконцентрация, нарушения микроциркуляции вследствие активации процессов адгезии и агрегации форменных элементов крови с последующим мик- ротромбообразованием. В легких этот процесс ведет к интерстициальному и альве¬ олярному отеку, нарушению проходимости мелких дыхательных путей, гиповен¬ тиляции и шунтированию крови в малом круге кровообращения. Сброс ненасы¬ щенной кислородом крови из малого в большой круг кровообращения приводит к артериальной гипоксемии. Гипопротеинемия нарушает и процессы окисления в цикле трикарбоновых кислот, что угнетает утилизацию кислорода тканями, спо¬ собствует повышению концентрации в крови активных форм кислорода и, как ре¬ зультат, активации свободнорадикального окисления белков и липидов. Таким образом, снижение белоксинтезирующей функции печени приводит к формированию и углублению артериальной гипоксемии, тканевой гипоксии и
Глава 12. Острая печеночная недостаточность 187 повышению содержания в крови высокотоксичных мембраноповреждающих про¬ дуктов свободнорадикального окисления белков и липидов (дисульфидных групп, шиффовых оснований, диеновых конъюгатов, малонового диальдегида и др.). Вместе с тем нарушения инактивации АДГ и альдостерона при ОПеН способ¬ ствуют задержке ионов натрия, воды, что еще больше увеличивает интерстици¬ альные отеки. Гипопротеинемия снижает и синтез плазменных факторов свертывания крови, что может сопровождаться развитием геморрагического диатеза, иногда с крово¬ течениями, приводящими к смерти больного. Нарушения углеводного обмена при ОПеН приводят к расстройству энергети¬ ческого баланса и метаболизма. При этом в печени не образуется так называемый глюкоцеребралъный фактор, обеспечивающий утилизацию кислорода головным мозгом. В результате в ЦНС активируются процессы анаэробного гликолиза, со¬ провождающиеся клеточным метаболическим ацидозом, способствующим форми¬ рованию гепато-церебральной недостаточности. Нарушения жирового обмена при ОПеН приводят к отложению в печени ней¬ трального жира. Причинами развития ОПеН могут быть: — заболевания печени (острый и хронический гепатит, портальный и цилиар¬ ный цирроз печени, злокачественные новообразования, эхинококк и т. д.); — обтурация желчных протоков, приводящая к повышению давления и желч¬ ной гипертензии, которая нарушает лимфо- и кровообращение в печени и приводит к развитию дистрофических изменений в гепатоцитах; — заболевания других органов и систем — сердца, сосудов, эндокринных желез; инфекционные заболевания и т. д.; — отравления гепатотоксичными веществами (лекарственные препараты, ядовитые грибы, дихлорэтан, суррогаты алкоголя, антибиотики, аминазин, сульфаниламиды и др.); — экстремальные воздействия на организм (обширные травмы, ожоги, трав¬ матический шок, массивная кровопотеря, массивные переливания крови, аллергизация, септический шок и пр.). Клинико-экспериментальные исследования показывают, что, какой бы ни была причина ОПеН, морфологические изменения ткани печени, гепатоцитов всегда одинаковы, и в основе дегенерации гепатоцитов всегда лежит гипоксия (рис. 12.1). Печеночные клетки чрезвычайно чувствительны к гипоксии (более, чем клетки ЦНС), и только огромная регенеративная способность печеночной ткани позво¬ ляет организму иногда справляться с катастрофическими последствиями ОПеН. Клиника. Выделяют два основных синдрома ОПеН: «А» — синдром холестаза — возникает из-за внутрипеченочных нарушений желчевыведения или внепеченочной закупорки желчевыводящих путей. В данном случае желтуха обусловлена большим количеством связанного би¬ лирубина. «Б» — синдром печеночно-клеточной недостаточности — наблюдается при мор¬ фологических и цитологических изменениях самих гепатоцитов и проявля¬ ется желтухой в результате нарушения связывания свободного билирубина клетками печени, преимущественным нарушением белоксинтезирующей
188 Раздел II. Общие вопросы реаниматологии и интенсивной терапии функции и геморрагическим диатезом. При этом биохимическими призна¬ ками ОПеН являются гипопротеинемия, гипербилирубинемия, снижение со¬ держания в крови плазменных факторов свертывания, тромбоцитопения и лейкопения. Снижение количества тромбоцитов и лейкоцитов в крови явля¬ ется следствием нарушения функций селезенки при ОПеН, контролирующей тромбоцитопоэз и лейкоцитопоэз в костном мозге, а также выброс формен¬ ных элементов крови в сосудистое русло. Диффузная деструкция гепатоцитов, активизация протеолитических ферментов гепатоцитов и/или портосистемное шунтирование Снижение уровня а1-антитрипсина, активности печеночных ферментов, участвующих в синтезе факторов II, V, VII Нарушение обмена аминокислот (фенилаланина, тирозина и др.) Образование фенолов — параоксифенил пировиноградной, фенилпировиноградной кислот и др. Отек и нарушение - нейроглии . Гилераммониемия Накопление нейротоксинов активированной аутокишечной флорой (меркаптан) Накопление ^ фальшмедиаторов, ^ поступающих в кровоток, мозг и заменяющих истинные медиаторы (норадреналин, октопамин и др.), изменение процесса нейротрансмиссии в ЦНС Накопление у-аминомасляной кислоты (ГАМК), серотонина Рис. 12.1. Схема патогенеза печеночной недостаточности (печеночной энцефалопатии). При обширных разрушениях клеточной массы печени в крови появляются внут¬ риклеточные ферменты (аспартат- и аланинаминотрансфераза, щелочная фосфа- таза, лактатдегидрогеназа). Отмечается высокое содержание неинактивированных в печени биологически активных веществ (гистамина, серотонина, адреналина, норадреналина, компонентов кинин-калликреиновой системы, альдостерона, ан- тидиуретического гормона и др.). Поражения типа «Б» могут быть очаговыми; при этом грубые нарушения био¬ химических показателей могут быть не выражены. Вместе с тем некроз печеночной ткани проявляется известной клинической кар¬ тиной: тяжелым состоянием больного, лихорадкой, увеличенной и болезненной печенью и селезенкой, повышением СОЭ, желтушной окраской кожи, обесцвечен¬ ным стулом. В начале развития патологического процесса выявляется гиперкинетический режим кровообращения: тахикардия, высокий ударный и минутный объем сердца, артериальная гипертензия за счет распространенного периферического сосудис¬ того спазма.
Глава 12. Острая печеночная недостаточность 189 В дальнейшем артериальная гипертензия очень быстро сменяется гипотензией в результате значительного уменьшения объема циркулирующей крови вследствие перехода ее плазменного объема в интерстициальное пространство и перифери¬ ческой вазодилатации, которая обусловлена неинактивированными поврежденной печенью сосудорасширяющими биологически активными веществами. Изменения со стороны электролитного баланса и кислотно-основного состояния при ОПеН характеризуются развитием плазменного гипокалиемического метабо¬ лического алкалоза и клеточного ацидоза, что объясняется выходом из клеток фос¬ фатного буфера и ионов калия. Последующая гипокалиемия наступает в результате увеличения содержания в крови альдостерона и антидиуретического гормона, а кле¬ точный ацидоз — в результате перехода ионов натрия и хлора в клетки. ОПеН практически всегда сопровождается развитием гепатопулъмоналъного синдрома. Причинами формирования этого синдрома являются интерстициаль¬ ный отек легочной ткани из-за нарушения белоксинтезирующей функции печени и патологическое воздействие на систему микроциркуляции легких высокого со¬ держания в венозной крови биологически активных веществ, способствующих микротромбообразованию, повышению сосудистой проницаемости в малом круге кровообращения. Немаловажную роль в этом плане играет и поступление к лег¬ ким по лимфатическим путям продуктов распада гепатоцитов. Эти обстоятельства приводят к формированию синдрома легочного повреждения. В дальнейшем по¬ врежденные легкие сами становятся источником эндогенной интоксикации, что обеспечивает углубление и распространение полиорганной недостаточности. Гепатоцеребралъная недостаточность при ОПеН проявляется признаками пси¬ хоневрологических расстройств с различной степенью нарушения сознания вплоть до его полной утраты. До сих пор не установлена четкая зависимость между тяже¬ стью поражения ЦНС и уровнем биохимических показателей, характеризующих ОПеН. Большинство исследователей считают, что этот синдром является резуль¬ татом воздействия на мозговую ткань церебротоксичных продуктов при некрозе обширных участков печени. Основными причинами формирования мозговой комы при ОПеН могут быть токсические влияния высокого содержания в крови и лимфе аммиака, метаболи¬ тов собственных аминокислот, клеточный ацидоз мозга, внутриклеточное увели¬ чение содержания ионов кальция, гипоксия мозговой ткани, повышение концент¬ рации продуктов свободнорадикального окисления белков и липидов. Аммиак, являясь высокотоксичным продуктом для ЦНС, нарушает механизмы использования АТФ клетками мозга в результате активации АТФ-азы. Избыток аммиака способствует образованию в ЦНС у-аминобутирата, угнетающего ее фун¬ кцию. Кроме того, аммиак занимает место естественных медиаторов в адрено-ре- активных системах ЦНС, нарушая при этом межнейронные связи. Фенолы, гипоксия нарушают окислительно-восстановительные процессы и электрическую активность мозговых клеток, а внутриклеточный избыток ионов кальция, высокое содержание продуктов свободнорадикального окисления белков и липидов активируют фосфолипазу, разрушают фосфолипидный слой клеток головного мозга. Лечение. При тяжелом состоянии больного интенсивную терапию начинают с восстановления проходимости дыхательных путей и, при необходимости, эндо-
190 Раздел II. Общие вопросы реаниматологии и интенсивной терапии трахеальной интубации, санации трахеобронхиального дерева с последующей искусственной вентиляцией легких. Одним из важнейших методов лечения является кислородотерапия. С целью улучшения оксигенации печени через маску наркозного аппарата, кислородного ингалятора или через эндотрахеальную трубку подается 100% кислород. При этом следует помнить, что при ОПеН содержание собственных антиокси¬ дантов в организме больного резко снижено. При реоксигенации возникает опас¬ ность токсического воздействия активных форм кислорода. Поэтому реоксигена- ция любым способом должна проводиться на фоне достаточной антиоксидантной защиты. С этой целью следует использовать 5% раствор унитиола (1 мл на 10 кг массы тела) в сочетании с 5% раствором аскорбиновой кислоты (0,3 мл на 10 кг массы тела) внутривенно, а-токоферол 20-40 мг/кг внутримышечно, солкосерил 2-4 мл внутривенно. Для восстановления энергетического баланса и сниженного объема циркули¬ рующей крови показано внутривенное введение 5-10% растворов глюкозы, по- лиглюкина, реополиглюкина, HAES-steril, глутаминовой кислоты. Общий объем инфузионной терапии на догоспитальном этапе должен составлять 1000-1500 мл, если позволяет время транспортировки. Не следует использовать натрийсодержащие кристаллоидные растворы из-за исходной гипернатриемии. При геморрагическом диатезе следует отказаться от реополиглюкина, так как он может усилить кровотечение. При уровне артериального давления ниже критического — вазопрессоры (но- радреналин 2-3 мл на 400 мл одного из плазмозамещающих растворов). Для стабилизации клеточных мембран гепатоцитов целесообразно назначать глюкокортикоидные гормоны, предпочтительно — не дающие минералокортико- идного эффекта (дексаметазон или Р-метазон 4-8 мг внутривенно). Улучшение микроциркуляции достигается внутривенным введением дезагре- гантов и вазолитиков (трентал 100-300 мг, компламин 15% раствор 30-40 мг, па¬ паверин 2% раствор 4 мг, но-шпа 2 мл и т. д.). Для снижения отека гепатоцитов показано назначение диуретиков: лазикс 20- 40 мг внутривенно при условии стабильного уровня артериального давления и проведения инфузионной терапии. Госпитализации в отделение реанимации и интенсивной терапии подлежат все больные с острой печеночной недостаточностью, связанной с острыми заболева¬ ниями, отравлениями, экстремальными воздействиями на организм. Больным с хроническими заболеваниями, при которых ОПеН является фина¬ лом необратимого патологического процесса, лечение следует проводить на дому. Транспортировка в стационар должна проводиться только на носилках, так как малейшая физическая нагрузка вызывает перераспределение крови к мышцам, что значительно ухудшает кровоснабжение печени. Передачу пациента персоналу приемного покоя, отделения реанимации следу¬ ет проводить при продолжающейся инфузионной терапии. Интенсивная терапия в отделении реанимации. Кислородотерапию в отделе¬ нии реанимации целесообразно осуществлять следующими способами: — парентеральное введение кислорода через зонд в желудок или прямую киш¬ ку со скоростью 50-70 мл/мин;
Глава 12. Острая печеночная недостаточность 191 — артериализация портальной крови путем многодневного шунтирования луче¬ вой артерии и пупочной вены; — гипербарическая оксигенация; — экстракорпоральная мембранная оксигенация венозной крови с последую¬ щим возвратом в пупочную вену; — наполнение кишечника пищей (преимущественно углеводами) улучшает печеночный кровоток за счет увеличения количества оттекающей из кишеч¬ ника крови; — борьба с парезами кишечника; парез кишечника уменьшает отток крови к пе¬ чени. В отделении реанимации следует продолжить начатую на догоспитальном этапе антиоксидантную терапию: унитиол 5% раствор 1 мл на 10 кг массы тела, аскорби¬ новая кислота 5% раствор 0,3 мл на 10 кг массы тела внутривенно каждые 3-4 ч, а- токоферол 20-40 мг/кг внутривенно 1 раз в сутки, солкосерил 4-6 мл 2 раза в сут¬ ки внутривенно. Инфузионная терапия включает введение 10-40% раствора глюкозы из расче¬ та 5 г сухого вещества на 1 кг массы тела, полиглюкина, реополиглюкина, НAES- steril, аминостерила, гепастерила, альбумина, сухой плазмы, под контролем ЦВД, диуреза и плотности мочи. При восполнении дефицита аминокислот следует воз¬ держаться от введения гидролизатов и общих аминокислотных растворов как ис¬ точников токсичных метаболитов. Следует усилить глюкокортикоидную терапию: преднизолон до 300 мг в сутки или эквивалентные дозы других препаратов этой группы до клинического улуч¬ шения состояния больного. Для улучшения микроциркуляции, блокады цитокинообразования и терапии РДСВ как осложнения ОПеН суточное количество трентала необходимо увеличить до 800 мг. При диурезе более 300 мл/сут показано назначение осмодиуретиков. При нара¬ стающей острой почечной недостаточности следует отказаться от осмодиуретиков и провести соответствующую терапию (см. гл. 11). Стимуляция обмена липидов обеспечивается применением 10% раствора холин- хлорида — 10 мл на 250 мл 5% раствора глюкозы 2 раза в сутки. Снижение аммиачной интоксикации и энцефалопатии достигается: — исключением из пищи белков и жиров; — энтеральным введением антибиотиков для уменьшения микробного гидро¬ лиза белков; — увеличением мочевинообразования из аммиака назначением 5% солянокис¬ лого аргинина — 350 мг/кг, натрия малеата — 15 мг/кг в сутки; — внутривенным введением глутаминовой кислоты — 400 мл в сутки; — назначением липоевой кислоты — 60-80 мг в сутки. Не следует в качестве липотропного средства использовать метионин, так как из него образуется метантиол, усиливающий токсическое действие аммиака. При гипокоагуляции с выраженным кровотечением показано переливание све- жегепаринизированной крови, сухой плазмы, фибриногена. Для нормализации ферментативных процессов необходимы большие дозы ви¬ таминов, анаболические гормоны, эссенциале, кокарбоксилаза.
192 Раздел II. Общие вопросы реаниматологии и интенсивной терапии Коррекция гипокалиемии достигается внутривенным введением калия хлори¬ да — от 9 до 13 г/сут на растворе глюкозы. Для снижения эндогенной интоксикации используются гемосорбция, лимфод- ренаж, плазмаферез, гемоультрафильтрация. Рекомендации по оказанию помощи на догоспитальном этапе Диагноз В анамнезе: острые и хронические заболевания печени, отравления гепатотоксич- ными ядами, экстремальные воздействия на организм, перенесенные инфекцион¬ ные заболевания. Общее состояние тяжелое или крайне тяжелое. Сознание ясное или спутанное. Возможна кома. Кожа желтушной окраски, стул обесцвечен, моча темного цвета. Артериальная гипертензия или, что чаще, гипотензия, тахикардия. В легких — рассеянные влажные хрипы, число дыхательных движений увеличено. Печень и селезенка увеличены, болезненны при пальпации. Неотложная помощь: — срочное восстановление проходимости дыхательных путей; впоследствии при числе дыхательных движений менее 10 и более 40-50 в 1 мин — эндотрахеальная интубация и ИВЛ; — пункция или катетеризация периферической или центральной вены; — внутривенное введение 5% раствора глюкозы, полиглюкина, реополиглю- кина, HAES-steril, глутаминовой кислоты. Общий объем — 1000-1500 мл. При геморрагиях реополиглюкин не вводить! Антиоксиданты внутривенно: — 5% раствор унитиола 1 мл на 10 кг массы тела; — 5% раствор аскорбиновой кислоты 0,3 мл на 10 кг массы тела; — а-токоферол 2-4 мл внутримышечно. Глюкокортикоидные гормоны: Р-метазон, дексазон, метипред 4-8 мг внутривен¬ но. Лазикс 20-40 мг внутривенно. Трентал 100 мг внутривенно. Госпитализация в стационар на носилках. Основные опасности и осложнения: — печеночная энцефалопатия; — РДСВ; — полиорганная недостаточность; — артериальная гипотензия; — угнетение дыхания; — ошибочная диагностика сердечной недостаточности, острой пневмонии и ос¬ трой почечной недостаточности.
Глава 12. Острая печеночная недостаточность 193 Рекомендуемая литература Баркаган С. 3. Геморрагические заболевания и синдромы,— М.: Медицина, 1988,-260с. Зильбер А. П. Этюды критической медицины. Медицина критических состоя¬ ний,— Петрозаводск: Изд-во ПетрГУ, 1995.— Т. 1,— 358 с. Зильбер А. П. Этюды критической медицины. Респираторная медицина.— Пет¬ розаводск: Изд-во ПетрГУ, 1996.— Т. 2,— 488 с. Интенсивная терапия: Пер. с англ/Под ред. П. Л. Марино,— М.: ГЭОТАР Ме¬ дицина, 1998.— 639с. Клиническая хирургия: Пер. с англ./Под ред. Р. Кондена и Л. Найхуса.— М.: Практика, 1998.— 718 с. Костюченко А. Л., Костин Э. Д., Курыгин А. К. Энтеральное искусственное пи¬ тание в интенсивной медицине.— СПб.: Специальная литература, 1996.— 180 с. Костюченко А. Л. Угрожающие жизни состояния в практике врача первого кон¬ такта.— СПб.: Специальная литература, 1998.— 247 с. Основы реаниматологии/Под ред. В. А. Неговского.— М.: Медицина, 1975.— 400 с. Послеоперационная боль: Пер. с англ./Под ред. Ф. М. Ферраите, Т. Р. Вейд Бониора.— М.: Медицина, 1998.— 619с. Рябов Г. А. Синдромы критических состояний,— М.: Медицина, 1994.— 368 с. Сафар П., Бичер Н. Д. Сердечно-легочная и церебральная реанимация: Пер. с англ.— М.: Медицина, 1997.— 533 с. Шиманко И. И., Мусселиус С. Г. Острая печеночно-почечная недостаточность,— М.: Медицина, 1993,— 287 с.
Раздел III Неотложная хирургия
Глава 13 Общая характеристика травматических повреждений. Особенности оказания первой медицинской помощи при множественной и сочетанной травме Кацадзе М.А., Мирошниченко А.Г. Вторая половина XX века характеризуется бурным техническим прогрессом, ло¬ кальными военными конфликтами, резким ростом случаев травматизма, связан¬ ного с увеличением потока транспортных средств. Сегодня для механической травмы наиболее типичны тяжесть и множественность поражений всех областей тела. Согласно данным ВОЗ, в развитых странах на первом месте по летальности стоят сердечно-сосудистые заболевания, на втором — онкологические, на третьем — травматические повреждения. Анализ возрастного состава всех умерших пока¬ зывает, что в группе людей 20-50 лет (т. е. самого трудоспособного возраста) трав¬ матические повреждения как причина летального исхода перемещаются на первое место. За последние 10 лет только количество дорожно-транспортных происше¬ ствий возросло на 22%, число пострадавших — на 26%, число погибших — на 36%. Значительно увеличилось и число пострадавших при разного рода криминальных происшествиях. Тяжелые повреждения различных областей человеческого организма, сопро¬ вождающиеся шоком, встречаются не только в результате дорожно-транспортных про-ишествий, но и при падениях с высоты (кататравма), производственной и спортивной травмах. Самые массовые и тяжелые повреждения, сопровождающие¬ ся высокой летальностью, наблюдаются во время природных катастроф (земле¬ трясения, смерчи, наводнения) или катастроф, связанных с производственной де¬ ятельностью человека (взрывы на шахтах, несчастные случаи на производстве и т.д.). Медико-социальная значимость этой проблемы в последние годы потребова¬ ла выделения особой дисциплины — медицины катастроф, а также создания спе¬
196 Раздел III. Неотложная хирургия циального государственного учреждения — Министерства по чрезвычайным си¬ туациям. Диагностика и определение прогноза при травматических повреждениях невоз¬ можны без знания травмогенеза. Под травмогенезом понимают совокупность сил, которые воздействуют на чело¬ века в процессе нанесения травмы. При взаимодействии объектов (столкновении) кинетическая энергия, которую называют энергией разрушения, равна произведе¬ нию массы тела на скорость, деленному на 2. Чем больше масса и скорость объектов, тем больше энергия разрушения. Зная направление и площадь приложения силы, можно установить, какие области чело¬ веческого тела подвергнутся травматическому воздействию в конкретной ситуации. Таким образом, знание травмогенеза позволяет врачам скорой помощи правиль¬ но поставить диагноз, оценить общее состояние пациента и риск возможных ослож¬ нений. Все повреждения подразделяют на изолированные, множественные, сочетанные (политравма) и множественные сочетанные. Изолированная травма — одно закрытое или открытое повреждение в одной анатомической области. Иногда и одно изолированное повреждение (например, ранение сердца или тяжелая изолированная травма черепа) способно привести к шоку и гибели пострадавшего. Но обычно при изолированной травме тяжелые осложнения и шок не развиваются. Общая летальность в этой группе пострадав¬ ших самая низкая (0,5-0,7%). Множественная травма — наличие нескольких (минимум двух) закрытых или открытых повреждений в пределах одной анатомической области (голова, грудь, живот, конечности). В этой группе резко возрастают процент пострадавших с шо¬ ком и потенциальная опасность гибели больного. При множественной травме (со¬ ответственно — конечностей, груди, живота и т. д.) диагноз «шок» выносится в направлении на госпитализацию на первое место. Под сочетанной травмой подразумеваются такие повреждения, при которых трав¬ матическому воздействию подвергаются как минимум две анатомические области, когда имеется хотя бы по одному поражению в каждой из этих областей. В зависимо¬ сти от тяжести травмогенеза таких областей может быть одна, две, три и т.д. Множественная сочетанная травма — наличие в каждой из областей как мини¬ мум двух или более повреждений. Чем больше число областей повреждения при травме и чем выше число закрытых и открытых повреждений, образовавшихся в каждой из областей, тем тяжелее общее состояние пострадавшего (летальность приближается к 100%). Множественные и сочетанные повреждения нельзя рассматривать как ариф¬ метическую сумму обычных изолированных повреждений. При тяжелых травмах в органах человека, во всех его системах возникают патологические изменения, характеризующие развитие травматической болезни, приводящей к резкому на¬ рушению функций организма и чреватой смертью пострадавшего. Простейшая классификация политравм, наиболее приемлемая для практичес¬ кого использования врачами на догоспитальном этапе: I. Множественные переломы костей (открытые и закрытые) без нарушения целости полостей тела человека и находящихся в них органов.
Глава 13. Об1цая характеристика травматических повреждений. Особенности ока- зания первой медицинской помощи при множественной и сочетанной травме 197 II. Сочетанные повреждения организма, к основным из которых относятся: 1. Закрытые или открытые повреждения черепа и головного мозга, сочетающи¬ еся с открытыми или закрытыми травмами других отделов (одного или не¬ скольких — груди, живота, позвоночника, таза, конечностей). 2. Закрытые или открытые повреждения груди, сочетающиеся с открытыми или закрытыми травмами других областей и органов (одного или нескольких— черепа и головного мозга, живота, позвоночника, таза, конечностей). 3. Закрытые или открытые повреждения живота, сочетающиеся с открытыми или закрытыми травмами других областей (одной или нескольких — черепа и головного мозга, груди, позвоночника, таза, конечностей). 4. Закрытые или открытые повреждения позвоночника, сочетающиеся с откры¬ тыми или закрытыми травмами других областей (одной или нескольких — черепа и головного мозга, груди, живота, таза, конечностей). 5. Закрытые или открытые повреждения таза, сочетающиеся с открытыми или закрытыми травмами других областей (одной или нескольких — черепа и головного мозга, груди, живота, таза, конечностей). Диагностика и оказание неотложной помощи при политравмах. При мно¬ жественной и сочетанной травме нарушения жизненно важных функций чреваты гибелью пострадавших и требуют срочного выполнения экстренных медицинских пособий. На догоспитальном этапе прежде всего проводят экстренную посиндром- ную диагностику, направленную на выявление, а затем и немедленное устранение угрожающих жизни синдромов, которые в любой момент могут вызвать леталь¬ ный исход. Необходимо отметить, что у каждого пострадавшего с политравмой последовательность осуществления диагностических мероприятий сугубо инди¬ видуальная и зависит от локализации наиболее опасного для жизни повреждения. Успех диагностики основывается на применении тщательно разработанной и по возможности строго выполняемой схемы обследования, которая в каждый кон¬ кретный момент позволяет выявить или исключить синдромы или состояния, уг¬ рожающие жизни пациента в ближайший отрезок времени. Обнаружение синдро¬ ма, опасного для жизни пострадавшего, предусматривает безотлагательное про¬ ведение соответствующей экстренной помощи, направленной на его устранение или снижение его воздействия на организм. Быстрому распознаванию и выявлению у пострадавшего опасных для его жиз¬ ни синдромов способствуют: 1. Определение характера травмогенеза. При состояниях, угрожающих жизни пациента, назначают соответствующие экстренные лечебные пособия. При наличии признаков клинической смерти или подозрении на таковую пока¬ заны ИВЛ и наружный массаж сердца. 2. При наружном кровотечении — временная его остановка. 3. При синдроме острой кровопотери (тахикардия, падение систолического артериального давления, возрастание величины индекса шока выше 1,0) - экстренная инфузионная терапия, при необходимости — в две вены. 4. При резких нарушениях дыхания: а) обследование и освобождение верхних дыхательных путей; б) при наличии угрожающих жизни повреждений грудной клетки и ее орга¬ нов (обструкция трахеи инородным телом, тотальный гемоторакс, откры¬
198 Раздел III. Неотложная хирургия тый или клапанный пневмоторакс, эмфизема средостения, ушиб или там понада сердца) — соответствующая экстренная терапия для устранения этих опасных для жизни состояний. 5. При признаках нарастающей внутричерепной гипертензии — все доступные лечебные мероприятия, направленные на ее снижение. 6. При признаках открытой или закрытой травмы живота (позвоночника или таза) — немедленная госпитализация пострадавшего в дежурный хирурги¬ ческий стационар. 7. При наличии клинических признаков переломов длинных трубчатых костей и вывихов — обезболивание, транспортная иммобилизация. 8. Раннее оказание анестезиологического пособия посредством обезболивания. Представленная последовательность выявления опасных для жизни синдромов и оказания экстренной медицинской помощи может и должна нарушаться, если имеет место состояние, угрожающее жизни пострадавшего. В таком случае оказа¬ ние помощи начинают с экстренных пособий, направленных на его устранение, а затем продолжают обследование и лечение пациента по изложенной выше схеме. После ликвидации угрожающих жизни синдромов лечение пострадавшего осуще¬ ствляют в процессе его транспортировки в стационар. Мероприятия по экстренной диагностике и оказанию неотложной помощи завер¬ шаются определением профиля дежурного стационара, в который должен быть поме¬ щен пострадавший. Этот вопрос решает врач скорой помощи, оказывающий пособие, совместно с ответственным дежурным врачом-эвакуатором службы скорой помощи. Лечение пострадавших с множественными и сочетанными повреждениями в больших городах необходимо проводить в специализированных противошоковых центрах, а если таких центров нет — в многопрофильных больницах скорой меди¬ цинской помощи. Это объясняется тем, что в лечении таких пациентов принимают участие многие врачи-специалисты: хирурги, травматологи, анестезиологи-реани- матологи, невропатологи, нейрохирурги, терапевты, стоматологи, окулисты, уро¬ логи и др. В последующем почти каждый пострадавший с множественной или со¬ четанной травмой нуждается в длительной и сложной реабилитации. Отметим, что у пациентов с тяжелыми и сочетанными травмами на догоспи¬ тальном этапе медицинская помощь более эффективна, если ее оказывают специ¬ ализированные реанимационно-хирургические бригады. Алгоритм диагностики включает: — учет характера травмогенеза; — синдромальную диагностику (установление адекватности дыхания, крово¬ обращения, степени нарушения мозговой деятельности) с выделением ведуще¬ го синдрома, определяющего тяжесть состояния пострадавшего; — при массовых поражениях — проведение медицинской сортировки. Алгоритм оказания первой медицинской помощи на догоспитальном этапе: — респираторная поддержка; — обеспечение адекватного венозного доступа, ранняя инфузионная патогене¬ тическая терапия; — полноценная анальгезия; — транспортная иммобилизация; — щадящая транспортировка в многопрофильный стационар.
Глава 14 Повреждения опорно-двигательного аппарата Неверов В. А. Гиганстские масштабы современного травматизма, имеющего тенденцию к по¬ стоянному возрастанию, стали в индустриально развитых странах мира не про¬ сто медицинской проблемой, но и приобрели острую социальную значимость. Наряду с другими факторами травмы продолжают оказывать неблагоприят¬ ное влияние на показатели здоровья населения страны и демографическую ситуа¬ цию в целом. При росте общей заболеваемости населения увеличивается абсолют¬ ное количество травм. Так, в течение 2000 г. лечебно-профилактическими учреж¬ дениями Минздрава РФ зарегистрировано 12,6 млн. травм, отравлений и других последствий воздействия внешних факторов. Механические повреждения опорно¬ двигательного аппарата и других систем организма послужили причиной травм у 11 млн. чел. Сохраняется высокая частота индивидуализации и смертельных исхо¬ дов в результате травм. В общей структуре инвалидность вследствие травм проч¬ но занимает третье место, опережая по социально-экономическому значению сер¬ дечно-сосудистые и онкологические заболевания. В 1999 г. показатель первичной инвалидности вследствие травм среди взрослого населения страны составил 9,4 на 10 ООО, а в 2000 г. — 10.3. Наибольшее число летальных исходов связано с авто¬ транспортным (50%), бытовым (22%) и производственным (12%) травматизмом. В общей структуре травм доля сочетанных и множественных повреждений со¬ ставляет от 5 до 12%. В абсолютном исчислении эта цифра весьма велика. На фоне сочетанных травм конечности повреждаются в 85-90%, череп и позвоночник — в 50-72, грудь — в 20-25, живот — в 25-29, таз — в 26, крупные магистральные сосу¬ ды — в 10%. На долю каждого пострадавшего приходится не менее 2-3 достаточно тяжелых повреждений различной локализации и характера. Естественно, что воз¬ растающее число тяжелых травм у одного человека сопровождается увеличением глубины функциональных нарушений и патологических проявлений. По обстоятельствам возникновения различают следующие виды травматизма: I. Производственный: а) промышленный; б) сельскохозяйственный; в) транспортный.
200 Раздел III. Неотложная хирургия П. Непроизводственный: а) транспортный; б) уличный; в) бытовой; г) спортивный; д)военного времени. III. Умышленные травмы. К факторам производственного травматизма относят повреждения ручным инструментом, обрабатываемым материалом, машинами, повреждения при эксп¬ луатации механизированного транспорта, при переноске тяжестей, при обвалах, падении с высоты и др. Сельскохозяйственный травматизм, кроме перечисленных выше факторов, предполагает некоторые особенности возникновения поврежде¬ ния. Речь идет о метеорологических и природных условиях, травмах, причиненных животными, и др. Особое место в настоящее время занимает транспортный трав¬ матизм. Повышение его частоты связано с ростом скорости транспортных средств, увеличением их числа, урбанизацией и т.д. К умышленным травмам относят по¬ вреждения, нанесенные человеком себе с целью самоубийства или симуляции. По механизму воздействия на организм различают прямые и непрямые виды повреждения. По характеру повреждений опорно-двигательного аппарата различают изоли¬ рованные, множественные, сочетанные и комбинированные травмы. Ушибом называется повреждение органов и тканей без нарушения целости кожи. Происходят ушибы при прямом воздействии — падении, ударе каким-либо пред¬ метом. Чаще всего встречаются ушибы головы и конечностей. Клиническими признаками ушиба являются боль, припухлость, кровоподтек и нарушение функции опорно-двигательного аппарата. Припухлость при ушибе воз¬ никает вследствие излияния лимфы и крови в ткани или в полость сустава. Излив¬ шаяся из сосудов кровь пропитывает мягкие ткани. Реже, наряду с диффузным рас¬ пространением, кровь может скапливаться в тканях, образуя гематому. Нарушение функции конечности чаще всего наблюдается при ушибе области сустава. Повреждение связок, фасций, мышц, сухожилий и пр. в зависимости от степе¬ ни травмирующей силы могут быть в виде растяжений (когда не происходит нару¬ шения анатомической непрерывности тканей) и в виде разрыва (когда происхо¬ дит нарушение анатомической непрерывности). При длительном сдавлении мягких тканей целость кожных покровов не наруша¬ ется, но в значительной степени страдают мышцы, нервы, сосуды. При этом возни¬ кает особый вид повреждения, сопровождающийся местными и общими реакциями и известный под названиями синдрома сдавления или травматической токсемии, при котором должно быть применено специализированное лечение, направленное на стабилизацию жизненно важных функций и активную детоксикацию. После ока¬ зания первой помощи более 75% травматологических больных доставляют в боль¬ нично-поликлинические учреждения, где они продолжают лечение.
Глава 14. Повреждения опорно-двигательного аппарата 201 Методика обследования травматологических больных на месте происшествия Хорошо известно, что правильное оказание первой помощи и последующее лече¬ ние возможны лишь при условии раннего распознавания заболевания или повреж¬ дения. Врачи скорой помощи должны постоянно помнить, что от качества и быст¬ роты оказания срочной медицинской помощи зависят исход повреждения, а неред¬ ко и сама жизнь пострадавшего. Иногда приходится оказывать помощь одновременно нескольким пострадавшим; в этих условиях требуются быстрая ориентировка в тяжести повреждений, общем состоянии пострадавших и приня¬ тие своевременного и правильного решения о применении тех или иных меропри¬ ятий в отношении каждого из них. Распознавание различных повреждений осно¬ вывается на данных тавмогенеза, анамнеза и объективного обследования. Расспрос больного преследует в основном две цели: во-первых, выяснение его жалоб и, во-вторых, всех обстоятельств травмы. Чаще всего предъявляются жалобы на боли в области повреждения, потерю или ослабление двигательной или другой функции пострадавшей части тела, а также на изменение ее обычной формы, на кро¬ вотечение. Интенсивность боли зависит от вида, степени повреждения и индивиду¬ альных особенностей пострадавшего. Характер боли нередко дает возможность ус¬ тановить вид повреждения. Так, например, при ушибе мягких тканей обычно отме¬ чается небольшая и разлитая боль, а для переломов костей характерна резкая боль в области повреждения, усиливающаяся при движении поврежденной конечностью. При выяснении всех обстоятельств травмы прежде всего устанавливают, когда, где и как произошло повреждение. Время, прошедшее после травмы, может иметь суще¬ ственное значение при определении характера и объема первой помощи и лечебных мероприятий, например при наличии раны, вывиха и т.д. Установление механизма травмы нередко позволяет судить о характере и тяжести полученного повреждения. Так, при падении с высоты нередко возникают компрессионные переломы позвон¬ ков или переломы пяточных костей; падение на вытянутую руку может привести к перелому лучевой кости в типичном месте или перелому хирургической шейки пле¬ ча; подвертывание стопы во время ходьбы может вызвать перелом лодыжек, берцо¬ вых костей и т.д. Важно определить силу, с которой было нанесено повреждение, чтобы отличить травматический перелом от патологического. Если травматические пере¬ ломы возникают, как правило, под влиянием значительного механического усилия, то в измененной болезненным процессом кости патологические переломы могут произойти при самой ничтожной травме и даже от неловкого движения. Следует ознакомиться с обстановкой, в которой произошел несчастный случай, и со всеми обстоятельствами, связанными с ним. Полезно, например, спросить о положении, в котором находился пострадавший в момент травмы (стоял, сидел, бежал и т. д.), что позволяет иногда предположить возможность повреждения того или иного органа. Необходимо узнать, как чувствовал себя больной непосредственно после травмы (были ли потеря сознания, рвота и т.п.), не было ли у него кровотечения и т.д. Если у пострадавшего имеется рана, то следует выяснить вид ранящего предмета или ору¬ жия (режущий инструмент, стекло, отломок камня, пуля и т.п.). Если пострадавше¬ му уже кем-то оказана первая помощь, то важно определить время и характер этой помощи (повязка, шина, жгут и т.д.). Следует уточнить, кто оказывал ее и вводились
202 Раздел III. Неотложная хирургия ли при этом обезболивающие средства, антибиотики, противостолбнячная сыворот¬ ка. Если вследствие потери сознания, опьянения или общего тяжелого состояния по¬ страдавший не в состоянии отвечать на вопросы, то их следует задать лицам, при¬ сутствовавшим во время травмы и знакомым с ее обстоятельствами. То же самое надо предпринять и в отношении расспроса детей. После опроса приступают к обследованию пострадавшего. Оно состоит из двух основных элементов: 1) оценки общего состояния; 2) обследования отдельных час¬ тей (областей) тела. Прежде всего необходимо клинически оценить общее состоя¬ ние пострадавшего (удовлетворительное, средней тяжести, тяжелое, очень тяже¬ лое). Необходимо сразу обратить внимание на поведение и положение пострадав¬ шего, которые в известной степени позволяют судить об общем его состоянии и характере травмы. При легких травмах или травмах средней тяжести пострадав¬ ший может сидеть и даже ходить, тогда как при тяжелых повреждениях он обычно находится в положении лежа. Положение тела или отдельных его частей может быть свободным или вынужденным. Вынужденное положение пострадавшие могут при¬ нимать вследствие действия механических причин (например, смещение сустав¬ ных концов костей при вывихах) или, наиболее часто, из-за болей, при которых человек ищет облегчения в определенных положениях. Так, например, при повреж¬ дениях живота больные часто лежат с согнутыми ногами, при повреждении груди предпочитают положение полусидя и т.д. Следует обратить внимание на состояние кожного покрова и слизистых оболо¬ чек, что отражает общее состояние пострадавшего. Бледность покровов, как пра¬ вило, свидетельствует о сильной кровопотере, падении сердечной деятельности или шоке, цианоз — о затрудненном дыхании и нарушенном газообмене и т.д. На коже могут быть ссадины, кровоподтеки, раны, ожоги и др. Оценивая общее состояние, главное внимание необходимо сосредоточить на функциональном состоянии ЦНС, дыхательной и сердечно-сосудистой систем, так как именно их дисфункция свидетельствует о тяжести повреждения. О функцио¬ нальном состоянии ЦНС судят прежде всего по состоянию сознания (сохранено, нарушено или отсутствует). Более или менее длительная потеря сознания, как правило, свидетельствует о повреждении черепа, сопровождающемся сотрясени¬ ем, ушибом или сдавлением головного мозга. Длительная потеря сознания — это весьма неблагоприятный симптом. Однако наблюдаются случаи повреждения че¬ репа и головного мозга с полным сохранением сознания. Кроме того, сознание бывает сохранено и при таком тяжелом состоянии больного, как шок. Функциональное состояние дыхательной системы во многом определяется час¬ тотой и характером самостоятельного дыхания. Значительное изменение нормаль¬ ной частоты и ритма дыхательных движений свидетельствует о тяжелом состоя¬ нии больного в результате повреждения плевры, легких, головного мозга с нару¬ шением работы дыхательного центра. Цианоз может быть признаком нарушения нормальной функции легких. Иногда нарушение дыхания достигает самой тяже¬ лой степени — полного удушья (асфиксии). В таких случаях надо немедленно уста¬ новить его причины. Нередко удушье вызвано исключительно механическими причинами: затеканием слизи или крови в дыхательные пути, инородными тела¬ ми, западением языка.
Глава 14. Повреждения опорно-двигательного аппарата 203 О функциональном состоянии системы кровообращения проще и доступнее всего судить по характеру пульса пострадавшего. Замедленный и напряженный пульс часто наблюдается при переломах черепа со сдавленней головного мозга. Описанные нарушения редко встречаются изолированно. Как правило, у пост¬ радавшего с тяжелой травмой разнообразные патологические явления сочетают¬ ся. Так, например, одновременное угнетение центральной нервной системы, кро¬ вообращения и дыхания можно наблюдать при травме головного мозга или при травматическом шоке. Должным образом оценив общее состояние пострадавшего (сознание, пульс, ды¬ хание и т.п.), переходят к систематическому и последовательному обследованию всех частей или областей тела, которые могут быть повреждены в результате трав¬ мы. Осмотр пострадавшего должен проводиться систематически, т.е. не только той части тела, на которой с первого взгляда уже видно повреждение и на которую ука¬ зывает сам больной или окружающие его лица. Нередко последовательный осмотр позволяет выявить дополнительные повреждения, о которых ни сам пострадавший, ни другие лица не подозревают. Систематическое обследование особенно важно в тех случаях, когда предполагаются множественные травматические повреждения (например, при падении с высоты, обвале земли, уличных или железнодорожных травмах и в других аналогичных случаях). С другой стороны, если механизм и об¬ стоятельства травмы определенно свидетельствуют о повреждении лишь одной части тела, то в виде исключения допустимо ограничиться исследованием именно этой части тела (например, если в результате резкого движения рукой у постра¬ давшего возник вывих в каком-либо суставе верхней конечности). Оценкой общего состояния пострадавшего и обследованием одной лишь поврежденной части тела нередко приходится ограничиваться в условиях оказания первой помощи на месте происшествия. Однако всегда нужно выяснить и другие жалобы больного, не отно¬ сящиеся к повреждению данной области, а также узнать, не было ли повреждений других частей тела. Обязательно проводится сравнение поврежденной конечнос¬ ти со здоровой. Тщательное и полное обследование обязательно проводится ли¬ цам, находящимся без сознания, в состоянии шока или опьянения. Оно необходимо также и у детей. Для систематического и полного обследования больного необхо¬ димо раздеть, что возможно лишь в теплом помещении. Одежду (обувь) снимают сначала со здоровых, а затем с поврежденных частей тела. Если это невозможно, одежду разрезают по швам. В ходе обследования надо стремиться не нанести до¬ полнительной травмы, поскольку любые неосторожные движения и манипуляции могут вызвать у больного шок или усилить его, а в некоторых случаях стать при¬ чиной жировой эмболии. При осмотре тело должно быть равномерно освещено. При необходимости систематическое обследование начинают с обследования головы, которую тщательно осматривают на предмет кровоподтеков, ссадин, ран, кровотечения из ушей или носа, кровоизлияний под конъюнктиву глаз, а затем ощупывают. Наличие указанных признаков позволяет предположить перелом костей основания черепа. Изменение нормальной формы лицевого отдела головы характерно для вывихов нижней челюсти и переломов челюстей. Расстройство зрачковых и роговичных рефлексов, нарушение зрения, а также парезы и парали¬ чи лицевого и других черепных нервов подтверждают предположение о черепно¬
204 Раздел III. Неотложная хирургия мозговом повреждении. Об этом же могут свидетельствовать потеря сознания, рво¬ та, замедленный пульс. При ощупывании (пальпации) черепа иногда определяются вдавления или за- падения его костей и болевые зоны, являющиеся признаками перелома. Ощупыва¬ ние свода черепа при подозрении на перелом нужно производить осторожно, что¬ бы не вызвать дополнительного смещения отломков костей, не спровоцировать внутричерепного кровотечения, сдавления мозга или повреждения его острыми отломками костей. Одновременно ощупывают верхнюю и нижнюю челюсти. Ло¬ кальная болезненность, крепитация, патологическая подвижность указывают на перелом этих костей. При проверке прикуса зубов может наблюдаться нарушение нормального смыкания зубных рядов, зависящее от смещения отломков челюсти. При исследовании шеи необходимо выявить признаки повреждения крупных сосудов и органов шеи (трахеи, пищевода). Следует помнить, что при ранении шеи могут возникнуть смертельные кровотечения. Нередко повреждения шеи сопровож¬ даются асфиксией. У таких больных надо тщательно осмотреть гортань и трахею, так как наличие их повреждений или инородных тел в них требует срочного опера¬ тивного вмешательства. При повреждении трахеи или гортани наблюдаются ка¬ шель с выделением слизисто-кровяных масс, появление пенистой крови в ране, свист в ране при выдохе, подкожная эмфизема. Для повреждений пищевода характерны кровь в рвотных массах, затруднение или боль при глотании, выделение слюны из раны в области шеи, а при еде или питье — пища или жидкость. Нарушение актив¬ ных и пассивных движений в шейном отделе позвоночника встречаются при выви¬ хах и переломах позвоночника. В этих случаях может наблюдаться довольно ти¬ пичное вынужденное положение больного: он неподвижно сидит, опираясь руками о сиденье и из-за боли избегает движения головой. При исследовании грудной клетки наряду с осмотром кожного покрова (из¬ менения цвета, кровоизлияния, ссадины, раны и пр.) обращают внимание на изме¬ нения его формы (сглаживание обычного рельефа скелета и мышц на отдельных участках или на всей поверхности грудной клетки, искривления, вдавления, выпя¬ чивания), что может наблюдаться при переломах ребер. Места переломов опреде¬ ляются при ощупывании ребер по их ходу от грудины до позвоночника, а также при осторожном сдавлении грудной клетки в разных направлениях. Выявление резкой болезненности на ограниченном участке ребра или отчетливой костной крепитации — признак перелома ребра именно в этом месте, что может подтверж¬ даться отставанием соответствующей половины грудной клетки при дыхании. Если при пальпации грудной клетки определяется подкожная эмфизема, то веро¬ ятнее всего повреждены плевра и легкие. На мысль о таком повреждении наводит также обнаружение кровохарканья. Обследуя живот, прежде всего обращают внимание на участие брюшной стен¬ ки в акте дыхания. Если весь живот или некоторые его отделы не участвуют в ды¬ хательных движениях и больной как бы «щадит живот», то это, как правило, слу¬ жит признаком защитной реакции, которая наблюдается при повреждениях орга¬ нов брюшной полости. Об этом же свидетельствуют болезненность и напряжение брюшной стенки при ее ощупывании. Подчеркнем, что отсутствие брюшного ды¬ хания и резкое напряжение брюшной стенки — характерные признаки поврежде¬ ния органов живота (нередко при этом учащается пульс). Головокружение, жажда,
Глава 14. Повреждения опорно-двигательного аппарата 205 бледность кожи и слизистых оболочек, прогрессивно слабеющий и учащенный пульс, снижение температуры тела — все это позволяет предположить развитие внутреннего (внутрибрюшного) кровотечения вследствие повреждения печени и селезенки. При осмотре таза обращают внимание на его форму, которая изменяется при некоторых переломах. При сдавлениях таза в различных направлениях иногда удается определить ненормальную подвижность и резкую болезненность в облас¬ ти перелома. Больной, обследуемый в положении на спине, либо совершенно не может приподнять вытянутую ногу, либо испытывает при этом резкую боль в ме¬ сте перелома. Особое внимание надо обратить на состояние и функцию тазовых органов — мочевого пузыря и прямой кишки. Пострадавшему надо предложить помочиться. Наличие крови в моче может указывать на повреждение мочевого пу¬ зыря или мочеиспускательного канала. Однако необходимо помнить, что при не¬ которых повреждениях таза больной часто не способен помочиться самостоятель¬ но (рефлекторная задержка мочи или повреждение мочеиспускательного канала). В этих случаях мочевой пузырь, как правило, переполнен мочой и легко прощупыва¬ ется над лобком. Одновременно отмечается припухлость в области промежности (пропитывание тканей кровью, мочой). Иногда наблюдается выделение крови из наружного отверстия мочеиспускательного канала. При переломах таза может по¬ вреждаться прямая кишка, в результате чего возникают расстройства дефекации (задержка кала), а в кале появляется кровь. Поэтому всех пострадавших с перело¬ мом костей таза необходимо исследовать per rectum (кровь на пальце перчатки). При обследовании позвоночника выявляют наличие выпячиваний или, наобо¬ рот, западений, а также болезненность в области остистых отростков отдельных позвонков, т.е. ищут признаки, по которым можно заподозрить наличие вывиха или перелома позвонков. При подозрении на повреждение позвоночника пострадавше¬ го укладывают на живот, одновременно руки пациент подкладывает под лоб. При ощупывании и легком покалачивании отчетливо определяется резкая боль в обла¬ сти повреждения. Прибегают также к приему одномоментной нагрузки по оси по¬ звоночника: производят легкий толчок по голове или слегка надавливают на пле¬ чи больного, в результате чего возникает боль в месте повреждения. Нарушение функции конечностей (при отсутствии их повреждений) в виде паралича, пареза и нарушения кожной чувствительности указывает на вывих или перелом позвоноч¬ ника с повреждением или сдавлением спинного мозга. Методику обследования конечностей врач должен знать очень хорошо, посколь¬ ку большую часть травм составляет именно этот вид травмы. При осмотре конечно¬ сти следует оценить состояние и окраску кожи (ее бледность указывает на возмож¬ ность повреждения кровеносных сосудов), наличие ран, кровоподтеков, пузырей. Если кровоподтеки (кровоизлияния) появились лишь спустя несколько часов после повреждения, то это часто служит одним из надежных признаков перелома. Осматривая конечность, важно обращать внимание на изменение ее формы и нормальной оси, а также на особое положение, характерное для некоторых повреж¬ дении костей и суставов. Так, при ушибе и растяжении связок конечность обычно не деформирована (если не считать деформацией разлитую припухлость), а при вывихах наблюдается весьма характерная и стойкая деформация в виде западения в области поврежденного сустава с запустением суставной впадины и наличием
206 Раздел III. Неотложная хирургия ненормальных выступов и ямок вблизи от нее. При переломах костей изменение формы конечности зависит от степени смещения отломков. При ушибах и растя¬ жениях связок направление оси конечности не меняется, тогда как при вывихах и переломах оно может быть изменено. При осмотре суставов после травмы часто наблюдается увеличение их объема вследствие кровоизлияний в полость сустава (гемартроз) или воспалительных явлений (артрит). Весьма типичны некоторые вынужденные пассивные положения конечностей при повреждении нервов, напри¬ мер пассивное свисание кисти при повреждениях лучевого нерва, свисание стопы при повреждениях малоберцового нерва. Если обычный осмотр не дал убедительных данных, свидетельствующих о по¬ вреждении, необходимо попросить больного произвести несколько активных дви¬ жений обследуемой конечностью — сгибание, разгибание. Отсутствие их обычно свидетельствует о тяжелом повреждении опорно-двигательного аппарата (выви¬ хи, переломы), так как при легких повреждениях (ушибы, растяжение связок) ак¬ тивные движения возможны, хотя и болезненны. Если во время активных движе¬ ний или при попытке их выполнения патологическая подвижность конечности на протяжении какой-либо из длинных ее костей, то это ясно указывает на наличие перелома. В таких случаях многие приемы, используемые для обследования повреж¬ денной конечности, о которых говорится ниже, естественно, не используют, так как диагноз становится очевидным. Ощупывание конечностей позволяет определить положение костей и их сустав¬ ных концов, расположенных в глубине мягких тканей, и поэтому малодоступных осмотру. Именно при ощупывании удается выявить резкую, но ограниченную бо¬ лезненность при переломах, или так называемые местные болевые точки, соответ¬ ствующие линии перелома. Эти болевые точки определяются следующим образом: если, надавливая кончиком пальца, производить скользящее движение вдоль кос¬ ти поврежденной конечности, то в области перелома больной ощущает резкую местную боль. Болевые точки весьма характерны именно для нарушения целости кости, т.е. для перелома. Боль в области перелома вызывается путем давления или легкого поколачивания по длине конечности вдали от места повреждения. Напри¬ мер, поколачивание по пятке вызывает острую боль в области перелома бедра или костей голени и достаточно точно указывает его уровень. «Боль на протяжении» весьма характерна именно для переломов и не наблюдается при других видах по¬ вреждений (ушибах, растяжениях). Острая боль в каком-либо участке кости все¬ гда должна вызывать подозрение на перелом, даже при отсутствии других призна¬ ков повреждения. При ощупывании следует определить и температуру конечнос¬ ти. Ее резкое понижение при наличии других признаков (болезненность, отсутствие периферического пульса) указывает на повреждение сосудов; повышение же мест¬ ной температуры — на воспалительный процесс. При ощупывании можно опреде¬ лить изменение поверхности кости, а именно: наличие неровностей, иногда — тре¬ щин, костных выступов и т. п., свидетельствующих о нарушении целости кости. Часто удается установить наличие и характер смещения костных отломков и их крепитацию, ненормальную подвижность и другие признаки перелома. Ощупы¬ вание позволяет судить о смещении суставных концов костей, т. е. о наличии выви¬ ха в том или ином суставе, а также о присутствии патологической жидкости в по¬ лости сустава (кровоизлияние, воспалительный выпот).
Глава 14. Повреждения опорно-двигательного аппарата 207 При проведении этого этапа обследования надо помнить о необходимости оп¬ ределения пульсации сосудов ниже места повреждения. Так, например, на верхней конечности определяют пульсацию лучевой артерии, на нижней — заднеберцовой артерии (позади внутренней лодыжки) и артерии тыла стопы. Отсутствие пуль¬ сации вместе с похолоданием конечности и ее побледнением указывает на повреж¬ дение крупных кровеносных сосудов. Необходимо также исследовать кожную чув¬ ствительность, покалывая булавкой конечность в разных местах. Нарушение чув¬ ствительности наряду с отсутствием активных движений может свидетельствовать о повреждении нервных стволов. После осмотра и ощупывания проводится определение функции поврежденной конечности. Нарушение функции проще всего определяется путем выявления воз¬ можности активных и пассивных движений пострадавшей части тела. При повреж¬ дениях конечностей сначала определяют возможный объем активных, а затем — пассивных движений. Возможность пассивных движений в левом локтевом суста¬ ве определяют следующим образом: врач левой рукой захватывает левое плечо пострадавшего, а правой рукой — его левое предплечье и затем производит осто¬ рожные движения в локтевом суставе (сгибание, разгибание). Как только при лю¬ бом движении у пострадавшего возникает боль или чувствуется какое-то сопротив¬ ление или препятствие для дальнейших движений, их немедленно прекращают, так как это свидетельствует о том, что достигнут предел возможных пассивных движе¬ ний. Степень нарушения функции зависит в основном от вида и тяжести повреж¬ дения и может колебаться от незначительных ограничений движений до полной неподвижности. Нарушение функции проявляется не только в ограничении дви¬ жений, но и в наличии ненормальной (патологической) подвижности, что может наблюдаться при переломах костей. Ценные дополнительные сведения получают при сравнении длины и окружно¬ сти поврежденной и здоровой конечностей. При переломах костей чаще всего на¬ блюдается укорочение всей поврежденной конечности за счет смещения отломков в сегменте, где имеется перелом. При вывихах же длина конечности может оста¬ ваться без изменений, а также быть увеличенной или уменьшенной в зависимости от вида вывиха. При ушибах и растяжениях связок длина конечности не изменяет¬ ся. Измерения окружности различных отделов конечностей и суставов производят на больной и здоровой конечностях на одном и том же уровне. Результатом обследования является установление диагноза. При травме пра¬ вильно сформулированный диагноз должен характеризовать повреждение и от¬ вечать на следующие вопросы: 1) открытое или закрытое повреждение; 2) его ха¬ рактер; 3) какая ткань повреждена (кость, сухожилия, мышцы); 4) локализация по¬ вреждения; 5) есть ли смещение; 6) сопутствующие повреждения (нервы, сосуды). Например: закрытый перелом правого бедра в средней трети со смещением отлом¬ ков. Большинство пострадавших нуждаются в амбулаторном лечении (неосложнен¬ ные повреждения мягких тканей, вывихи и переломы некоторых локализаций). Стационарному лечению подлежат больные с тяжелыми повреждениями головы, груди, живота, таза, позвоночника, вывихами и переломами крупных сегментов, обширными ожогами и отморожениями.
208 Раздел III. Неотложная хирургия Транспортная иммобилизация Иммобилизация применяется при переломах костей, повреждениях суставов, не¬ рвов, обширных повреждениях мягких тканей, воспалительных процессах в конеч¬ ностях, ранении крупных сосудов и обширных ожогах. Иммобилизация при повреж¬ дении бывает транспортной и лечебной. Транспортная иммобилизация, или иммобилизация на период доставки боль¬ ного в стационар, является временной мерой, но имеет существенное значение как для жизни пострадавшего, так и для дальнейшего течения и исхода повреждения. Она осуществляется с помощью специальных шин или шин, изготовленных из подручных материалов, или посредством наложения повязок. Транспортные шины делятся на фиксирующие и сочетающие фиксацию с вы¬ тяжением. Из фиксирующих шин наибольшее распространение получили фанерные, про¬ волочные лестничные, дощатые, картонные, пневматические; к шинам с вытяже¬ нием относят шины Томаса-Виноградова и Дитерихса. На месте, где произошла травма, не всегда доступны шины для транспортной иммобилизации, поэтому применяют подручные материалы или импровизирован¬ ные шины — палки, дощечки, куски фанеры, картона, зонтики, лыжи, плотно ска¬ танную одежду и др. Можно также прибинтовать верхнюю конечность к тулови¬ щу, а нижнюю — к здоровой ноге (так называемая аутоиммобилизация). Основные принципы транспортной иммобилизации: 1) шина обязательно должна захватывать два, а иногда (при травме нижней конечности) три сустава; 2) при иммобилизации конечности необходимо придать ей физиологическое положение, а если это невозможно, то такое положение, при котором она мень¬ ше травмируется; 3) при закрытых переломах необходимо до окончания иммобилизации произ¬ вести легкое и осторожное вытяжение поврежденной конечности по оси; 4) при открытых переломах вправление отломков не производят, а накладыва¬ ют стерильную повязку и конечность фиксируют в том положении, в кото¬ ром она находится в момент повреждения; 5) при закрытых переломах снимать одежду с пострадавшего не нужно; 6) нельзя накладывать жесткую шину непосредственно на тело, необходимо подложить мягкую прокладку; 7) во время перекладывания больного с носилок поврежденную конечность дол¬ жен держать помощник; 8) неправильно выполненная иммобилизация может принести вред пострадав¬ шему в результате дополнительной травматизации. Так, недостаточная им¬ мобилизация при закрытом переломе может превратить его в открытый, что утяжеляет травму и ухудшает ее исход. Транспортная иммобилизация при повреждении шеи Иммобилизация шеи и головы производится с помощью мягкого круга или ватно¬ марлевой повязки.
Глава 14. Повреждения опорно-двигательного аппарата 209 При иммобилизации мягким подкладным кругом пострадавшего укладывают на носилки и привязывают к ним во избежание движений. Ватно-марлевый круг кла¬ дут на мягкую подстилку, а голову пострадавшего — на круг затылком в отверстие. Иммобилизацию ватно-марлевой повязкой-воротником типа Шанца можно производить в том случае, если нет затрудненного дыхания, рвоты, возбуждения. Воротник должен упираться в затылочный бугор и оба сосцевидных отростка, а снизу опираться на грудную клетку. Это устраняет возможность боковых движе¬ ний головы во время транспортировки. Транспортная иммобилизация при повреждениях позвоночника Иммобилизация при повреждениях позвоночника проводится с целью устранения подвижности поврежденных позвонков во время транспортировки, разгрузки по¬ звоночника и надежной фиксации области повреждения. Транспортировка пострадавшего с повреждениями позвонков всегда сопряжена с опасностью повреждения спинного мозга сместившимся позвонком. Важный мо¬ мент в транспортировке такого больного — это его укладка на носилки, которую дол¬ жны осуществлять 3-4 человека. Иммобилизацию при повреждении нижнегрудных и верхних поясничных позвонков производят, помещая пострадавшего на носилках в положении на животе с подкладыванием под грудь и голову подушки или сверну¬ той одежды для снятия нагрузки на позвоночник. Если носилки оборудованы как жесткие (щит, фанерные шины, лист фанеры), то на настил укладывают свернутое в несколько раз одеяло, а уже на него лицом вверх кладут пострадавшего. Транспортная иммобилизация при повреждении плечевого пояса При повреждении ключицы и лопатки основная цель иммобилизации — создание покоя и устранение действия на место перелома силы тяжести руки и плечевого пояса. Это достигается при помощи косынки или специальных шин. Иммобилиза¬ ция косынкой производится путем подвешивания руки с валиком, вложенным в подмышечную ямку. Для транспортной иммобилизации можно использовать шины, применяемые для лечения перелома ключицы в условиях стационара. Можно производить иммобилизацию повязкой Дезо (рис. 14.1). Транспортная иммобилизация при повреждении верхних конечностей Повреждения плеча. При переломах плечевой кости в верхней трети иммобилиза¬ ция осуществляется следующим образом: руку сгибают в локтевом суставе под ос¬ трым углом так, чтобы кисть легла на сосок противоположной стороны. Туловище наклоняют в сторону поврежденной конечности, в подмышечную ямку кладут ват- но-марлевый валик и прибинтовывают плечо через грудь к здоровому надплечью. Предплечье подвешивают на косынке, а плечо фиксируют к туловищу бинтом. При переломах диафиза плечевой кости иммобилизация производится лестнич¬ ной шиной. Лестничную шину обертывают ватой и моделируют по неповрежден¬ ной конечности больного или здорового человека такого же роста, что и постра¬ давший. Шина должна фиксировать два сустава — плечевой и локтевой. Для моде¬
210 Раздел III. Неотложная хирургия лирования шины на расстоянии, равном длине предплечья пострадавшего, шину изгибают под прямым углом, а другой рукой захватывают второй конец шины и пригибают его к спине. В подмышечную впадину поврежденной конечности вкла¬ дывают ватно-марлевый валик. Бинтами шину фиксируют к конечности и туло¬ вищу (рис. 14.2). При локализации перелома в области локтевого сустава шина должна охватывать плечо и доходить до пястно-фаланговых сочленений. При иммобилизации подручными средствами (палки, ветки, дощечки и т. п.) необходимо соблюдать определенные условия: с внутренней стороны верхний ко¬ нец импровизированной шины должен доходить до подмышечной впадины, дру¬ гой конец с наружной стороны должен выступать за плечевой сустав, а нижний конец — за локоть. После наложения шин их привязывают выше и ниже места пе¬ релома к плечевой кости, а предплечье подвешивают на косынке. Повреждения предплечья. При иммобилизации предплечья необходимо выклю¬ чить движения в локтевом и лучезапястном суставах. Иммобилизация осуществ¬ ляется лестничной или сетчатой шиной после того, как она выгнута желобом и обложена мягкой подстилкой. Шину накладывают по наружной поверхности по¬ врежденной конечности от середины плеча до пястно-фаланговых сочленений. Локтевой сустав сгибают под прямым углом, предплечье переводят в среднее по¬ ложение между пронацией и супинацией, кисть немного разгибают и приводят к животу. В ладонь вкладывают плотный валик, шину подбинтовывают к конечно¬ сти, и руку подвешивают на косынке (рис. 14.3). При иммобилизации шиной Крамера во избежание образования пролежней обя¬ зательно прокладывают вату. Для иммобилизации предплечья можно использо¬ вать и подручный материал, соблюдая основные правила создания неподвижнос¬ ти поврежденной конечности. Повреждение лучезапястного сустава и пальцев кисти. При повреждениях в области лучезапястного сустава кисти и пальцев широко пользуются лестничной или сетчатой шиной, изогнутой в виде желоба, а также фанерными шинами в виде Рис. 14.1. Повязка Дезо. Рис. 14.2. Иммобилизация шиной Крамера при переломе плеча.
Глава 14. Повреждения опорно-двигательного аппарата 211 полос от конца пальцев до локтя. Шины обкладывают ватой и накладывают с ла¬ донной стороны, а при значительном повреждении добавляют шину и с тыльной стороны. Шину прибинтовывают к руке, оставляя пальцы свободными для наблю¬ дения за кровообращением. Кисти придают среднее физиологическое положение, а в ладонь вкладывают плотный валик. Транспортная иммобилизация при повреждении таза При повреждении таза пострадавшего укладывают на щит, придав ему положение с полусогнутыми и слегка разведенными конечностями, что обеспечивает расслаб¬ ление мышц и уменьшение болей. Под коленные суставы подкладывают валик (оде¬ яло, одежда, свернутая подушка и т.д.), создавая так называемое «положение ля¬ гушки». Возможно использование противошокового костюма «каштан» или лечеб¬ но-транспортного тазового пояса конструкции НИИ скорой помощи им. И.И.Джанелидзе. Транспортная иммобилизация при повреждениях нижних конечностей Для надежной иммобилизации при повреждении бедра шина должна быть от подмышечной впадины до лодыжки и захватывать три сустава. Иммобилизация шиной Дитерихса (рис. 14.4). Использование шины Дите- рихса обеспечивает необходимые условия для правильной иммобилизации при переломе бедренной кости — фиксацию и одновременное вытяжение. Пригодна шина для всех уровней перелома бедра и голени. Она состоит из двух деревянных раздвижных планок различной длины и шириной 8 см, деревянной подставки под стопу для вытяжения и палочки-закрутки со шнуром. Длинную планку наклады¬ вают на наружную поверхность бедра от подмышечной впадины, а короткую — на внутреннюю поверхность ноги. Обе планки имеют вверху для упора поперечные распорки. Поскольку планки раздвижные, им можно придать необходимую в за¬ висимости от роста пострадавшего длину. К стопе прибинтовывают «подошву», которая имеет крепление для шнура; на внутренней планке шины шарнирно зак¬ Рис. 14.3. Иммобилизация при переломе костей предплечья.
212 Раздел III. Неотложная хирургия реплен упор с отверстием, через которое проводится шнур. После наложения зак¬ ручивают шнур до натяжения, а шину фиксируют к телу мягкими бинтами. При одновременных с переломом бедра переломах лодыжек, повреждениях го¬ леностопного сустава и стопы шину Дитерихса накладывать нельзя. Рис. 14.4. Иммобилизация шиной Дитерихса при переломе бедра. Иммобилизация лестничной шиной Крамера. При переломах бедра исполь¬ зуют три лестничные шины. Две из них связывают по длине от подмышечной впа¬ дины до края стопы с учетом необходимости их загибания на внутренний свод сто¬ пы; третья шина идет от ягодичной складки до кончиков пальцев. Можно наложить еще одну — от промежности до внутреннего края стопы (рис. 14.5). Рис. 14.5. Иммобилизация перелома бедра шинами Крамера.
Глава 14. Повреждения опорно-двигательного аппарата 213 Импровизированное шинирование при переломах бедра производится различ¬ ными подручными средствами, но если их нет, можно прибинтовать поврежден¬ ную ногу к здоровой, хотя такая иммобилизация не будет надежной. Транспортная иммобилизация голени Производится с помощью специальных фанерных шин, проволочных лестничных шин, шины Крамера и импровизированных шин (рис. 14.6). п i Рис. 14.6. Иммобилизация перелома голени шинами Крамера. Для правильного наложения шины необходимо, чтобы помощник поднял ногу пострадавшего за пятку и, как будто снимая с нее сапог, начал плавно тянуть ее. Затем шины с наружной и внутренней сторон прибинтовывают с расчетом за¬ хождения их вверху за коленный сустав, а внизу — за голеностопный. Самой удоб¬ ной и портативной для иммобилизации переломов костей голени является лест¬ ничная шина, особенно в сочетании с фанерной. Иммобилизация в таком случае достигается наложением по задней поверхности конечности от ягодичной складки хорошо отмоделированной по контурам конечности лестничной шины с добавле¬ нием двух фанерных шин по бокам. Шины фиксируют марлевым бинтом. Общие принципы лечения больных с травмами Обезболивание — это важнейший компонент первой помощи при травмах опорно¬ двигательного аппарата. Методом выбора для борьбы с болью при травмах на догоспитальном этапе считается комбинированное обезболивание с помощью но¬ вокаиновых блокад (при переломах длинных трубчатых костей), поверхностного наркоза закисью азота, кеталаром. Важно помнить, что применение наркотичес¬ ких анальгетиков у больных с выраженной гиповолемией сопровождается гипото¬ нией и требует параллельного проведения инфузионной терапии. Среди механических повреждений, требующих хорошего обезболивания, важ¬ ное место занимают тяжелые сочетанные травмы, осложненные травматическим шоком. Значение организации противошоковой помощи на догоспитальном этапе осо¬ бенно возрастает при одномоментном поражении большого количества людей (при катастрофах, авариях, стихийных бедствиях), часть из которых находится в состо¬
214 Раздел III. Неотложная хирургия янии травматического шока. В таких случаях необходимо быстрое выделение по¬ страдавших, находящихся в состоянии шока, в отдельную группу, что требует от врача достаточного опыта. Одновременно устанавливается очередность транспор¬ тировки пострадавших, если одномоментный их вывоз невозможен. Если требует¬ ся выполнить несколько рейсов, рекомендуется организовать соответственно обо¬ рудованный пункт первой помощи в районе происшествия для ожидающих транс¬ портировки. От прибытия транспорта с пострадавшими в лечебное учреждение до перевода их в палату или на операционный стол необходимо затрачивать минимум време¬ ни, что достигается исключением многоэтапное™ внутригоспитальной помощи (приемное отделение, рентгенологический кабинет и др.). Это время должно быть использовано для проведения инфузионной терапии. Заблаговременное сообще¬ ние о направлении пострадавших, находящихся в шоковом состоянии, в лечебное учреждение повышает степень его готовности к полноценному оказанию помощи. Доставленных в приемный покой пострадавших перекладывают только один раз — с носилок машины «скорой помощи» на щит с пенопластовым матрацем, установленным на хирургической каталке. Все дальнейшие перемещения постра¬ давших (в операционную палату и т. д.) осуществляются только на щите. Тактика проведения и характер противошоковых мероприятий уточняются и дополняют¬ ся при первом осмотре и при дальнейшем наблюдении за больными, а также по мере конкретизации диагноза. Больные находятся в противошоковой операцион¬ ной до стабильного улучшения их состояния, при котором возможен их перевод в общую палату. Амбулаторному лечению подлежат, как правило, больные, которые имеют следующие виды повреждений: 1) ушибы, не сопровождающиеся общими рас¬ стройствами и без значительных кровоизлияний в ткани; подногтевые гематомы; повреждения связок коленного, голеностопного и других суставов без значитель¬ ного гемартроза; 2) небольшие раны мягких тканей различной локализации при удовлетворительном общем состоянии пострадавшего; раны с изолированным повреждением сухожилий разгибателей кисти и пальцев; 3) переломы ключицы (не требующие оперативного лечения); вколоченные переломы хирургической шейки плечевой кости; переломы локтевого отростка, не подлежащие оперативно¬ му лечению; изолированные поднадкостничные переломы костей предплечья и голени у детей; переломы лучевой кости в типичном месте; изолированные перело¬ мы малоберцовой кости; переломы лодыжек без смещения; закрытые переломы пястных костей и костей запястья; закрытые и изолированные открытые перело¬ мы фаланг стопы; 4) неосложненные вывихи плечевой кости, костей предплечья, костей кисти и фаланг пальцев стопы; привычные вывихи плечевой кости и надко¬ ленника; вывихи нижней челюсти; 5) небольшие по площади ожоги и отмороже¬ ния I—III степени без общеклинических явлений. Во всех остальных случаях больные с повреждениями подлежат стационарно¬ му лечению.
Глава 15 Раны Кацадзе М.А. Проблема лечения ран, несмотря на многовековую историю, по сей день остается актуальной. Это определяется, с одной стороны, ростом абсолютного числа тяже¬ лых повреждений в условиях бурного развития техники и транспорта, причем открытые повреждения (раны) являются весомыми составляющими шока и кро¬ вопотери, зачастую приводящими к гибели пострадавших на месте происшествия, во время транспортировки или в стационаре. С другой стороны, участники про¬ должающихся локальных войн получают ранения современным огнестрельным оружием, более совершенным и мощным по сравнению с применявшимся ранее. К сожалению, в литературе, даже в фундаментальных монографиях последних лет, не уделяется должного места описанию роли врача догоспитального этапа в лечении ран и раневой инфекции. Порой создается впечатление, что лечебные ме¬ роприятия, проводимые при ранениях, начинаются с первичной хирургической об¬ работки раны на операционном столе. Между тем от рациональных действий вра¬ ча, первым оказавшегося рядом с пострадавшим, во многом зависят последующее течение раневого процесса и жизнь раненого. Врач скорой помощи должен не толь¬ ко быстро и точно определить степень общей реакции организма на травму, оце¬ нить тяжесть местных анатомических изменений, но и предотвратить возникнове¬ ние опасных для жизни осложнений. Он должен уметь остановить кровотечение, создать условия, необходимые для того, чтобы уменьшить инфицирование и за¬ тормозить процесс развития инфекции в ране. Только после выполнения этих за¬ дач на рану накладывают асептическую повязку и пострадавшего экстренно дос¬ тавляют в хирургический стационар. Оказание анестезиологического пособия и реанимационные мероприятия на догоспитальном этапе изложены в других разделах настоящего руководства. В данной главе мы остановимся, в основном, на характеристике ран и на действиях врача скорой помощи при манипуляциях непосредственно в области раны, а так¬ же на тактике лечения и профилактике осложнений, которые являются следстви¬ ями ранений. Характерные признаки ран Под ранами, или открытыми повреждениями, подразумевают нарушения кожно¬ го покрова и слизистых оболочек, которые, как правило, сопровождаются повреж¬ дением глубжележащих тканей (жировой клетчатки, фасций, сухожилий, мышц и ДР>-
216 Раздел III. Неотложная хирургия Ссадины — это открытые повреждения, локализующиеся только в пределах кожи. Понятие «ранение» (в отличие от понятия «рана») подразумевает само трав¬ матическое действие, вследствие которого и образуется рана. Каждая рана имеет более или менее выраженные клинические признаки: боль, зияние и кровотечение. Острая анемия, шок, ОДН, инфекция — показатели ослож¬ нения и не являются обязательными признаками каждой раны. Интенсивность болевого синдрома обусловлена количеством повреждений не¬ рвных волокон, расположенных в поверхностных слоях кожи и слизистых оболо¬ чек (возникает быстро проходящая поверхностная боль), и характером поврежде¬ ний глубжележащих тканей и органов, т.е. интенсивностью раздражения заложен¬ ных здесь рецепторных окончаний (появляется вторичная, или глубокая, боль, которая не исчезает после прекращения травматического воздействия). Поэтому велико значение вида ранящего оружия и времени его воздействия на формирова¬ ние болевого импульса. Колюще-режущим оружием повреждается меньше нервных окончаний, следовательно, и болевое ощущение будет менее интенсивным. И чем быстрее наносится повреждение, тем меньше выражена боль. Кроме того, интен¬ сивность болевого ощущения во многом зависит от нервно-психического состоя¬ ния человека и от общей реактивности организма. Зияние раны определяется ее протяженностью, глубиной и расположением по отношению к эластичным волокнам кожи (проекция которых на кожу известна как схема лангеровских линий) и мышечным волокнам. Так, раны, расположенные перпендикулярно к лангеровским линиям и к ходу мышечных волокон, отличают¬ ся наибольшим зиянием. Наличие кровотечения и его интенсивность зависят от характера и площади повреждения, диаметра и числа поврежденных сосудов. Различают артериальное, венозное, капиллярное, паренхиматозное и смешанное кровотечения. При ранениях кровь может истекать наружу — наружное кровотечение, внутрь (в ткани, в меж- тканевое пространство, в полости тела) — внутреннее кровотечение. Понятно, что наружное кровотечение не представляет трудностей для диагнос¬ тики на догоспитальном этапе. Внутреннее кровотечение более коварно: необхо¬ димо тщательное обследование пострадавшего с оценкой общего состояния — внеш¬ него вида больного, его кожного покрова и слизистых оболочек, частоты пульса, артериального давления, а также данных перкуссии, аускультации и пальпации. Всегда следует помнить о возможности сочетания наружного и внутреннего кро¬ вотечений. Классификация ран Понятие о раневой инфекции Существуют несколько классификаций ран. По условиям нанесения и вероятности инфицирования раны делят на предна¬ меренные (операционные) и случайные. Все преднамеренные раны являются чистыми, асептическими, так как наносят¬ ся в стерильных условиях операционной. В отличие от них случайные раны всегда
Глава 15. Раны 217 первично инфицированы. При этом степень инфицированное™ зависит от усло¬ вий, в которых была получена рана, и от характера ранящего оружия. Вторичной определяют инфекцию, которая на фоне уже имеющейся инфекции возникает в ране при отсутствии асептической повязки или повторно заносится при несоблюдении правил асептики и антисептики. Развитие раневой инфекции проявляется специфической клинической картиной и характеризуется как местными, так и общими изменениями в организме. В ране наблюдаются все элементы воспаления: края становятся отечными, гипе- ремированными, возвышаются над уровнем кожи; меняется характер раневого отделяемого, которое все более становится похожим на гнойное; появляется «мест¬ ный жар»; возможны лимфангоит, регионарный лимфаденит. Одновременно по¬ страдавшего начинают беспокоить боли в области раны, общее недомогание. Сни¬ жается аппетит, возникает тахикардия, температура тела повышается до 38-39 °С. По отношению к полостям тела (грудная полость, полость живота, черепа и т.д.) раны делятся на проникающие и непроникающие. Раны, проникающие в полости, не только нарушают их герметичность, но и мо¬ гут сопровождаться повреждением расположенных там органов и крупных крове¬ носных сосудов с развитием опасных для жизни осложнений. Непроникающие раны, нарушая нормальную функцию конечностей или других областей человеческого тела, способны вызвать тяжелые осложнения: ранение круп¬ ных магистральных сосудов, нервов, сухожилий, повреждение костей. В отличие от простых ран такие раны называются осложненными. По виду ранящего оружия и характеру повреждений различают раны резаные, колотые или колото-резаные, рубленые, ушибленные, рваные, укушенные, отрав¬ ленные и огнестрельные. Резаные раны, как правило, наносятся ножом или другими острыми предмета¬ ми. Для них специфично преобладание длины над шириной и ровные края. Обыч¬ но они хорошо зияют, что способствует их осмотру. Благодаря ровности краев и минимальной травматизации тканей раны этой категории, при условии плотного соприкосновения краев и отсутствия признаков раневой инфекции и нагноения, лучше заживают первичным натяжением. Вот почему при первичной обработке свежих ран врачи в хирургическом отделении все их, по возможности, стремятся превратить в резаные. Колотые и колото-резаные раны наносятся колющим оружием или острыми предметами. Их отличительной особенностью является большая глубина при не¬ больших повреждениях покровных тканей. Часто они бывают проникающими и осложненными. Внедрение инфекции глубоко в ткани в сочетании с узким ране¬ вым каналом, препятствующим хорошему оттоку отделяемого, способствует раз¬ витию тяжелых гнойно-воспалительных процессов в полостях и глубоких слоях тканей человеческого организма. Рубленые раны наносятся тяжелыми и острыми предметами (топор, сабля, ло¬ пата и т. д.). Кроме глубокого повреждения мягких тканей для ран этой группы характерны повреждения скелета и вскрытие полостей. Ушибленно-рваныераны обычно наносятся тяжелыми тупыми предметами или являются следствием ударов о выступы при падении. Чаще других встречаются ушибленно-рваные раны головы. Ткани в окружности таких ран, как правило, раз¬
218 Раздел III. Неотложная хирургия мозжены, имбибированы кровью, нежизнеспособны, имеют неровные края; неред¬ ко возникают кровоизлияния. Все это способствует развитию инфекции. Для укушенных ран характерна высокая степень первичной инфицированнос- ти вследствие большого количества разнообразных вирулентных микробов, нахо¬ дящихся в ротовой полости животных и человека. Поэтому укушенные раны зажи¬ вают плохо и склонны к нагноению. Наиболее тяжелое осложнение укуса живот¬ ным — бешенство. Бешенство — это вирусная инфекция, распространенная среди диких животных; укушенные ими домашние животные (кошки, собаки и др.) также становятся переносчиками заболевания. Поэтому человеку при укусе его животным, зараженным вирусом бешенства, или при попадании слюны такого животного на уже имеющуюся рану необходимо ввести антирабическую сыворотку. Индивидуальные особенности повреждения кожи и глубжележащих тканей при укусах человеком используются в судебно-медицинской экспертизе. Отравленные раны содержат яд, попавший в рану вследствие укусов ядовиты¬ ми насекомыми и змеями, а также отравляющие вещества, попавшие в рану при использовании химического оружия. Огнестрельные раны наносятся пулями, осколками снарядов, авиабомб, мин и характеризуются наиболее тяжелыми поражениями органов и тканей, а также инфицированностью. Пули, выпущенные из современного стрелкового оружия, способны существенно повреждать ткани. Обладая малой массой, но большой ки¬ нетической энергией, такая пуля в полете находится как бы на грани устойчиво¬ сти. Встречая на своем пути препятствие и сохраняя при этом еще высокую ско¬ рость движения, она начинает «кувыркаться», вызывая значительные разруше¬ ния тканей. Эти раны, как и колото-резаные, бывают сквозными, слепыми и касательными. Выделяют три основные зоны повреждения: зону раневого канала, зону трав¬ матического некроза и окружающую их зону молекулярного сотрясения тканей с более или менее выраженными очагами нарушения кровообращения. При касательных ранениях пулями, выпущенными из современного оружия, вследствие мощного энергетического воздействия может наблюдаться сочетание наружного повреждения с более тяжелым внутренним, например разрыв печени \ при касательной ране в области правой половины груди. Принципы обработки ран Сразу после доставки пострадавшего в хирургический стационар при отсутствии противопоказаний выполняется первичная хирургическая обработка раны, заклю¬ чающаяся в рассечении раны и иссечении ее краев, а также рассечении и дрениро¬ вании всевозможных «карманов», иссечении нежизнеспособных тканей, удалении инородных тел. Основная задача — проведение механической антисептики и со¬ здание наиболее благоприятных условий для заживления. В зависимости от сроков, прошедших с момента ранения до времени осуществ¬ ления первичной хирургической обработки, последнюю выделяют как раннюю (в первые 24 ч) и отсроченную (до 48 ч). Естественно, чем раньше будет проведена первичная хирургическая обработка, тем меньше риск развития осложнений. Все виды отсроченных хирургических обработок раны — мера вынужденная, связан¬
Глава 15. Раны 219 ная с невозможностью быстрой доставки раненого в стационар или с большим по¬ током раненых. Однако даже ранняя первичная хирургическая обработка, выполненная в бли¬ жайшие часы после ранения высококвалифицированным хирургом, имеющим опыт лечения инфицированных ран, не гарантирует от возникновения осложнений, приводящих к тяжелым нагноениям, септическим состояниям и к вероятной гибе¬ ли пострадавшего. При обширных обильно загрязненных открытых повреждениях в процессе пе¬ рекладывания и транспортировки пострадавшего возникает опасность механичес¬ кого проникновения инфекции вместе с землей и различными мелкими инородны¬ ми телами из поверхностных слоев в глубжележащие отделы раны и межтканевые пространства, что повышает риск оставления инфекционного начала даже после хирургической обработки. Вот почему на догоспитальном этапе необходимо диф¬ ференцировать обработку колото-резаных малозагрязненных ран и обширных раневых дефектов с обильным загрязнением. Таким образом, наряду с первичной хирургической обработкой следует выделить догоспитальную обработку ран. При обильном кровотечении из раны в первую очередь проводят мероприятия, направ¬ ленные на гемостаз, а затем обработку раны и наложение повязки. В начале любой догоспитальной обработки раны кожу вокруг нее на расстоя¬ нии не менее 20 см дважды обрабатывают 3% спиртовым раствором йода или йо- доната. При этом движения должны совершаться от раны к периферии. Для обра¬ ботки кожи можно также использовать раствор лизанина АХД. При выраженных загрязнениях землей, грязью, особенно содержащей масло или мазут, кожа может быть обработана бензином или йод-бензином (1 мл спиртового раствора йода на 100 мл очищенного бензина). Если рана небольших размеров с ровными краями и незначительным кровотечением, то после наложения на нее подушки индивидуаль¬ ного перевязочного пакета, салфетки или просто нескольких слоев бинта накла¬ дывается давящая повязка, обеспечивающая гемостаз. При больших дефектах тканей, ранах с неровными рваными краями и наличием отслоенных и нежизнеспособных участков кожи, подкожной клетчатки и мышц до¬ госпитальная обработка раны должна осуществляться по другому принципу. Обиль¬ ное загрязнение этих ран при плохом кровоснабжении ушибленных и размозжен¬ ных участков ткани создает наиболее благоприятные условия для быстрого разви¬ тия инфекции. Поэтому основная задача догоспитального этапа при подобных повреждениях — поиск средств, как можно дольше задерживающих возникновение инфекции от момента ранения до начала первичной хирургической обработки. Обширные загрязненные раны после остановки кровотечения и обработки кожи в машине «скорой помощи» должны быть многократно (3-4 раза) промыты пуль¬ сирующей струей любого имеющегося в наличии антисептика (фурацилин, фура- гин, риванол, 0,4% раствор диоксидина и т.д.), для чего можно использовать пода¬ чу раствора из легко сжимаемого пластикового флакона, в пробке которого про¬ сверливают отверстие с расчетом, чтобы в него плотно входила полихровиниловая трубка. Периодическим ритмичным сжатием такого флакона, заполненного анти¬ септиком, создается пульсирующий струйный поток жидкости, хорошо отмываю¬ щий рану от загрязнений. После промывания раны таким образом, без примене¬ ния тампонов, на ее поверхность накладывают влажно-высыхающую повязку с
220 Раздел III. Неотложная хирургия гипертоническим раствором натрия хлорида или с одним из антисептиков, что способствует уменьшению загрязненности раны. Перед наложением повязки, по показаниям, в ране может быть оставлена гемостатическая или желатиновая губ¬ ка, пропитанная антибиотиками широкого спектра действия. Благодаря достижениям в области химии полимеров в последние годы удалось создать перевязочные материалы с заданными свойствами, применяемые в зави¬ симости от фазы течения раневого процесса. Так, для лечения ран в 1-й фазе ране¬ вого процесса разработаны методы сорбционно-аппликационной терапии, в кото¬ рых используют сорбенты на основе водонабухающих медицинских полимеров с дозированным и пролонгированным выходом в рану лекарственных препаратов — обезболивающих, антибактериальных, гемостатических. Такие полимерные ком¬ позиты, как гелевин, лизосорб, диатевин, коллавин и др., можно с успехом приме¬ нять для лечения инфицированных и гнойных ран. Принцип избирательной сорбции используется в новом индивидуальном пере¬ вязочном пакете ППИ АУВ-4, позволяющем отсрочить проведение перевязки и первичной хирургической обработки. Эти новые перевязочные средства можно использовать на догоспитальном этапе лечения. Особенности ранений различных областей тела Ранения головы В области волосистой части головы чаще других встречаются ушибленно-рваные, реже — рубленые и резаные раны. В зависимости от вида ранящего оружия, силы воздействия и направления удара эти раны могут быть различных размеров. Встре¬ чаются и значительные по протяженности, так называемые скальпированные раны, когда между отслоенной кожей к galea aponeurotica образуется больший или мень¬ ший карман с обширной сильно кровоточащей раневой поверхностью. Врачу до¬ госпитального этапа необходимо помнить, что даже полностью снятый скальп должен быть доставлен в стационар для использования его при пластике раневого дефекта по И. М. Красовитову. Гемостаз посредством прижатия пальцами магистральных сосудов при ране¬ ниях головы не исключается (прижатие височной, сонной артерий), но малоэффек¬ тивен в связи с наличием обширной сети анастомозов. При небольших ранах для временной остановки кровотечения, удаления крови (осушения) и ориентировки допустимо пальцевое прижатие краев раны. Дальнейший гемостаз при небольших ранах осуществляется наложением на рану салфетки или подушки индивидуаль¬ ного перевязочного пакета с последующим применением давящей повязки. При больших, особенно скальпированных ранах перед наложением давящей повязки в рану целесообразно вводить тампоны, смоченные раствором перекиси водорода. Тугая тампонада может быть осуществлена и после предварительного введения в рану гемостатической губки или сухого тромбина. При обширных зияющих скаль¬ пированных ранах после тампонады для лучшей компрессии края раны необходи¬ мо сдвинуть, зафиксировав их между собой в центре зажимом. При повреждении носа в зависимости от характера раны и площади поражения могут возникать различные по интенсивности носовые кровотечения, которые оста¬
Глава 15. Раны 227 навливают с помощью передней или переднезадней тампонады. При передней там¬ понаде носовые ходы плотно заполняются (с помощью пинцета) турундой или уз¬ кой полоской бинта, смоченными перекисью водорода. Для этого может быть исполь¬ зована гемостатическая марля. При больших повреждениях слизистой оболочки и возникшем обильном кровотечении передней тампонады бывает недостаточно для гемостаза, в этих случаях введенный тампон удаляется и производится задняя там¬ понада, которая при надобности может сочетаться с передней (см. гл. 30). При обширных повреждениях лица, встречающихся при тяжелой травме (па¬ дение с высоты, прямые удары в лицо во время дорожно-транспортных происше¬ ствий и т. д.), нередко наблюдаются значительные открытые обычно ушибленно- рваные раны, которые сопровождаются обильным кровотечением из полостей носа и рта. Если пострадавший в бессознательном состоянии, то такие кровотечения могут привести к асфиксии. Ориентировочная схема действий врача на догоспитальном этапе в данном случае следующая: — в положении пострадавшего на спине его рот широко открывают роторас¬ ширителем; — для предотвращения западения язык, взятый за кончик языкодержателем, вытягивают вперед; языкодержатель можно фиксировать к одежде постра¬ давшего с помощью кровоостанавливающего зажима; — во время постоянной аспирации из полости рта выполняют быстрый, но тщательный осмотр языка, десен и зубов, слизистой оболочки щек и губ сна¬ чала с одной, а затем с другой стороны, для чего щеки поочередно отводят в стороны согнутым указательным пальцем, введенным в боковые отделы по¬ лости рта. При обнаружении ран, кровоточащих трещин или дефектов ткани осуществля¬ ется тугая тампонада. Тампон можно вводить пинцетом, но лучше пальцем, чтобы ощущать точность выполнения тугой тампонады и не пропустить кровоточащих полостей. Тампоны оставляют в пространстве между щекой и зубами, а их концы выводят наружу (свободно лежащие выбитые зубы удаляют). В ротовой полости размещают воздуховод, вокруг которого при кровотечении из ран языка и нёба желательно помещать тампоны. После этого роторасширитель удаляют, челюсти плотно смыкают для большей компрессии, способствующей гемостазу. При повреж¬ дениях верхней и нижней губ между зубами и губами горизонтально тоже лучше положить тампоны. При отсутствии отсоса для периодического удаления отделя¬ емого из полости рта с успехом используют вакуум-эффект большого или среднего клизменного баллона. К его наконечнику присоединяется заранее хорошо адапти¬ рованный резиновый катетер, диаметр которого позволяет проводить его через отверстие воздуховода в ротовую полость. Для более быстрого и надежного гемос¬ таза тампонада может сочетаться с местным применением гемостатической губки, сухого тромбина, гемостатической вискозы и кровоостанавливающей марли. При бессознательном состоянии пострадавшего тампоны, используемые для гемоста¬ за, нельзя смачивать перекисью водорода, так как образующаяся при контакте с тканями обильная пена повышает риск развития асфиксии. Кроме того, случайное попадание перекиси водорода в трахею способно вызвать ларингоспазм, что явля¬ ется дополнительным опасным осложнением. Для поддержания тугой тампонады
222 Раздел III. Неотложная хирургия во время транспортировки пострадавшего на его верхнюю губу накладывают по¬ лосы лейкопластыря с захватом для фиксации верхнего и нижнего краев воздухо¬ вода горизонтально, вплоть до углов нижней челюсти. Фиксация воздуховода в полости рта может осуществляться и с помощью бинта, укрепленного в виде петли у его основания и завязанного вокруг шеи. Ранения шеи Открытые повреждения шеи опасны из-за вероятности ранения крупных крове¬ носных сосудов с возникновением профузного кровотечения, а также ранения глот¬ ки, гортани, трахеи и пищевода. Если имеет место повреждение обеих сонных артерий, то пострадавший чаще всего погибает на месте происшествия до оказания медицинской помощи. При боль¬ ших дефектах мягких тканей и сонной артерии даже при одностороннем повреж¬ дении вследствие интенсивного кровотечения также велик риск смертельного ис¬ хода. Поэтому врач на догоспитальном этапе чаще всего сталкивается с таким ра¬ нением сонной артерии, когда быстро нарастающая гематома при наличии узкого раневого канала (колотая, колото-резаная раны) выполняет спасительную роль биологического тампона, прекращающего истечение крови. Расположение раны в проекции сосудистого пучка, обширная, зачастую пульсирующая гематома, над которой при аускультации выслушивается систолический шум или шум «волчка»,— вот главные признаки повреждения сонной артерии или сочетанного поврежде¬ ния артерии и вены. Второе место по частоте открытых повреждений крупных сосудов этой области занимают ранения подключичной артерии и вены. Полный разрыв подключич¬ ной артерии кроме профузного кровотечения вызывает более или менее выражен¬ ную острую ишемию соответствующей конечности, что в последующем в 10-30% случаев приводит к ее омертвению. Лучшим способом остановки кровотечения при ранениях подключичной артерии является резкое отведение назад одновременно обоих плеч до соприкосновения лопаток. При этом артерия пережимается между 1-м ребром и ключицей. Менее эффективно прижатие подключичной артерии к 1-му ребру. Если рана больших размеров, то дополнительно проводится тугая тампо¬ нада с последующим наложением давящей повязки. Инструментальный способ гемостаза на догоспитальном этапе не показан из-за возможности повреждения плевры и ранения верхушки легкого. При ранении крупных вен шеи, которые часто повреждаются вместе с артерия¬ ми, появляется опасность развития воздушной эмболии. При локализации раны в левой подключичной области может быть поврежден лимфатический проток, впадающий здесь в подключичную вену. Верный признак развития этого ослож¬ нения — примесь к кровянистому отделяемому жидкости молочного вида (лимфы). Остановка кровотечения при поверхностных ранах без сопутствующих по¬ вреждений крупных сосудов осуществляется методом наложения давящей повяз¬ ки. При повреждениях сонной артерии гемостаз на догоспитальном этапе можно провести пальцевым прижатием артерии непосредственно в ране или дистальнее нее, к I V-му шейному позвонку (проекция артерии — передний край грудино-клю- чично-сосцевидной мышцы). Можно воспользоваться приемом сдавления сонной
Глава 15. Раны 223 артерии с помощью пелота, положенного на рану и плотно прибинтованного элас¬ тическим бинтом или жгутом Эсмарха. Чтобы не сдавливать сонную артерию про¬ тивоположной стороны, бинтование выполняют через плечо противоположной стороны, приведенное к шее, при согнутой под прямым углом в локтевом суставе верхней конечности (при этом ладонная поверхность соответствующей кисти опи¬ рается на затылочную область). С этой же целью бинтуют через шину Крамера, моделированную по форме головы, шеи и противоположного надплечья от верх¬ него края уха на стороне повреждения до средней трети плеча здоровой стороны. Таким приемом, значительно увеличивающим возможность давления на рану, следует пользоваться во всех случаях интенсивного кровотечения, даже при отсут¬ ствии признаков ранения крупного кровеносного сосуда. Риск развития воздушной эмболии при повреждении подключичной вены свя¬ зан с отрицательным давлением в ней, он еще больше увеличивается при возвы¬ шенном положении тела пострадавшего или при его глубоких вдохах, о чем нужно помнить при обработке ран и наложении повязок. Повреждение гортани и трахеи обнаруживается по выделению из раны возду¬ ха, истечению пенистой крови и наличию подкожной эмфиземы и кровохарканья. Из-за скопления крови в дыхательных путях нередко возникает асфиксия. В этих случаях (особенно при бессознательном состоянии пострадавшего) могут возник¬ нуть показания к проведению трахеотомии. При обширном зияющем поврежде¬ нии шеи, когда рана трахеи хорошо видна после постоянного удаления крови, можно воспользоваться ею для введения трахеостомической канюли. При проксимальном расположении раны трахеотомия (коникотомия) выполняется дистальнее раны. Квалифицированное проведение этих манипуляций дает возможность активной санации дыхательных путей и исключает риск образования обширной эмфиземы шеи и развития асфиксии. Распознать повреждение пищевода на догоспитальном этапе сложно. Опор¬ ные моменты диагностики (при сохраненном сознании больного): затруднения при глотании, наличие небольшого количества крови во рту при срыгивании, появле¬ ние в ране красящих растворов или пищи, введенных через рот. Открытые повреждения груди В практике врача скорой медицинской помощи могут встретиться непроникающие и проникающие раны груди. Пострадавшие с непроникающими ранами груди чувствуют себя удовлетво¬ рительно. Они активны, обычно у них нет кашля, кровохарканья, кожные покровы сухие, не выражен цианоз губ, нет значительной тахикардии. При осмотре раны отсутствует присасывание воздуха во время вдоха и не наблюдается пенистого кровяного отделяемого. Однако при небольших размерах колото-резаных ран су¬ дить о реальности проникновения (если нет выраженных гемо- и пневмоторакса) сложно. Проникающий характер раны выявляется лишь в ходе наблюдений и по результатам рентгенологического обследования в стационаре или во время пер¬ вичной хирургической обработки. Ранения могут возникать по типу тупой трав¬ мы органов грудной клетки (ушиб легкого, его разрыв, ушиб сердца и т.д.). Если при непроникающих ранах имеет место повреждение крупных мышечных ветвей
224 Раздел III. Неотложная хирургия или внутренней грудной артерии, кровотечение бывает обильным. При глубоком* но узком раневом ходе в случаях частичного повреждения сосуда признаки наруж¬ ного кровотечения, как правило, не выражены, но наличие определяемой при паль¬ пации гематомы, лежащей в толще мышц или за мышечным пластом, позволяет правильно поставить диагноз и учесть это кровоизлияние в представлении об об¬ щей величине кровопотери. Принципы проведения местных манипуляций в обла¬ сти раны при открытых непроникающих повреждениях груди такие же, как при ранах других локализаций. Диагностика и необходимые лечебные мероприятия на догоспитальном этапе при проникающем повреждении груди подробно изложены в соответствующей главе. Открытые повреждения живота Среди открытых повреждений живота в мирное время чаще всего встречаются ранения холодным оружием. Как правило, это колото-резаные раны, реже — ушиб- ленно-рваные и крайне редко — огнестрельные раны. По данным отечественной литературы, на долю открытых повреждений приходится 20-45% всех травм жи¬ вота. Одной из основных диагностических задач является решение вопроса о том, проникает данная рана в брюшную полость или нет. Диагноз проникающего ра¬ нения живота не вызывает сомнений при выпадении через рану содержимого брюшной полости (чаще всего петель тонкой кишки, части сальника) или при исте¬ чении из раны кишечного содержимого или желчи. Проникновение раны в брюш¬ ную полость несомненно и при наличии не извлеченного из живота в момент ране¬ ния оружия, расположенного перпендикулярно брюшной стенке (на догоспиталь¬ ном этапе ранящий предмет из живота извлекать не рекомендуется во избежание усиления кровотечения). Важный признак проникающей раны при ранениях полых органов брюшной полости — выраженная боль, напряжение мышц брюшной стенки и развивающи¬ еся симптомы раздражения брюшины; при этом с появлением значительного ко¬ личества газа в брюшной полости может исчезать (при перкуссии) печеночная тупость. Вся эта симптоматика проявляется на фоне прогрессирования общей ин¬ токсикации. При ранении паренхиматозных органов и сосудов брюшной полости ведущи¬ ми в клинике являются общие признаки внутреннего кровотечения (бледность кожи и слизистых оболочек, холодный пот, поверхностное дыхание, тахикардия, сниже¬ ние артериального давления). Во время исследования живот зачастую остается мягким при наличии симптомов раздражения брюшины (симптом Куленкампфа). При выраженном гемоперитонеуме (более 500 мл) можно выявить притупление в отлогих частях живота. При ранениях селезенки пострадавшие с внутрибрюшин- ным кровотечением препятствуют намерению врача уложить их горизонтально, пытаются сесть, т. е. возникает симптом «ваньки-встаньки». Вся эта симптоматика имеет большую диагностическую ценность для распознавания изолированных по¬ вреждений живота, однако при сочетании ранения живота с тяжелой черепно-моз¬ говой травмой, сопровождающейся мозговой комой, а также при наличии шока или
Глава 15. Раны 225 алкогольного опьянения, маскирующих любую клиническую картину, судить о проникновении раны в брюшную полость крайне трудно. На догоспитальном эта¬ пе любая колото-резаная рана живота должна трактоваться как проникающая, по¬ этому не нужно брать на себя смелость ставить диагноз непроникающей раны пе¬ редней брюшной стенки. Проникающими в брюшную полость могут быть не только раны, расположен¬ ные на переднебоковой поверхности живота, но и локализованные в верхней трети бедра, в области ягодицы, поясничной области. Возникновение их зависит от по¬ ложения пострадавшего в момент ранения, от длины оружия и направления ране¬ вого канала. При эвентрации выпавшие петли кишечника или другие органы на догоспи¬ тальном этапе в брюшную полость обратно не вправляют. При обильном загряз¬ нении их можно несколько раз облить теплым антисептическим раствором, уло¬ жить в центре раны (чтобы уменьшить риск их свисания и пережатия сосудов бры¬ жейки) и зафиксировать с помощью повязки, пропитанной антисептиком. Непроникающие раны также опасны для жизни больного, поскольку могут со¬ провождаться сильным кровотечением из надчревных артерий. Они бывают ис¬ точником внебрюшинных ранений двенадцатиперстной кишки, почек, мочевого пузыря, поджелудочной железы. Наиболее тяжелую клиническую картину дают множественные проникающие и торакоабдоминальные раны, сопровождающиеся одномоментным вскрытием брюшной и плевральной полостей. Ранения конечностей При открытых повреждениях конечностей рана иногда усложняется повреждени¬ ем крупного магистрального сосуда, нерва и сочетается с повреждением суставов, сухожилий, с открытыми переломами костей. При ранениях магистральных сосудов может возникнуть обильное наружное кровотечение. Если благодаря сдавлению узкого раневого канала кровотечение не выражено, на первый план выступает явление острой непроходимости поврежден¬ ных магистральных артерий. При повреждениях крупных сосудистых стволов первоочередная задача — эк¬ стренная остановка кровотечения. В этих случаях гемостаз осуществляется в основном механическими способами. Применяются методы пережатия сосудов выше раны и непосредственно в ране. Вне раны временно останавливают кровоте¬ чение прижатием сосуда к костной основе в типичных точках, наложением жгута. Практически не используются в мирное время остановка кровотечения с помощью «закрутки» и пережатие сосудов методом максимального сгибания конечности в суставах с предварительно подложенным под сустав мягким пелотом. Наиболее эффективно при ранениях верхней конечности будет прижатие подмышечной ар¬ терии к плечевой кости в ее нижней трети, которое лучше проводить бимануально: кисти обеих рук врача охватывают верхнюю треть плеча так, что первые пальцы лежат на одном уровне на дельтовидной мышце, остальные, главным образом вто¬ рые и третьи,— со стороны подмышечной ямки прижимают сосуд к плечевой кос¬ ти. С помощью такой компрессии врач может достаточно эффективно осуществ¬ лять временную остановку кровотечения. Для нижней конечности предпочтительно
226 Раздел III. Неотложная хирургия прижатие бедренной артерии, выполняемое непосредственно под паховой склад¬ кой в проекции бедренной кости. Воспользовавшись прижатием как самым про¬ стым и быстрым способом временной остановки кровотечения, затем — при соот¬ ветствующих показаниях — можно наложить жгут. Каждый медработник, накла¬ дывающий жгут, должен понимать, что своими действиями он намеренно вызывает острую артериальную непроходимость с возникновением выраженной ишемии тканей ниже жгута. Резкая ишемия значительно усиливает и без того выраженный при ранениях болевой синдром (поэтому необходимо провести обезболивание!) и, кроме того, способствует развитию инфекции, включая анаэробную, особенно при обширных дефектах тканей, сопровождающихся их размозжением и ушибом. По¬ этому накладывать жгут нужно только по строгим показаниям — при фонтаниру¬ ющем кровотечении. Жгут, наложенный на мягкую прокладку проксимальнее раны, не должен находиться на конечности более 1 ч. Уже через 20-30 мин давле¬ ние жгута следует ослабить, и если повязка после этого не начала промокать кро¬ вью, жгут оставляют лишь провизорно на случай возобновления кровотечения. Сразу после наложения жгута и прекращения кровотечения видимые зияющие концы пересеченного сосуда при наличии обширной поверхности раны должны быть захвачены кровоостанавливающим зажимом. После этого рана туго запол¬ няется тампоном, поверх которого накладывается давящая повязка. При умерен¬ ном артериальном или смешанном артериально-венозном кровотечениях для ге¬ мостаза бывает достаточно простой давящей повязки с возможной тампонадой раны при больших ее размерах. При обширных ранах конечность обязательно дол¬ жна быть иммобилизована. В заключение важно отметить, что для успеха оказания помощи пострадавшим с открытыми повреждениями необходимо, чтобы на догоспитальном и госпиталь¬ ном этапах весь комплекс лечебно-профилактических мероприятий проводился по единым принципам.
Глава 16 Повреждения груди Кацадзе М. А., Шапот Ю. Б. В современных условиях, когда резко возросла интенсивность дорожного движения, увеличился объем строительных и промышленных работ, значительно участились случаи тяжелой травмы груди, на которые приходится приблизительно 8-10% об¬ щего числа пострадавших с тяжелой травмой. Из всех умерших от тяжелых повреж¬ дений и имевших сочетанную травму груди, у 60% смерть наступила на месте ката¬ строфы, у 21,7% — во время транспортировки и у 18,3% — после госпитализации. Травматические повреждения груди разделяют на изолированные, множествен¬ ные и сочетанные повреждения грудной клетки и ее органов. Их также делят на закрытые и открытые. Открытые повреждения могут быть проникающими (ра¬ нения, сопровождающиеся нарушением целости париетальной плевры) и непро¬ никающими (без нарушения целости париетальной плевры). Как закрытые, так и открытые повреждения груди могут осложняться травмой органов грудной клетки (легких, крупных бронхов, трахеи, сердца, сосудов, пище¬ вода), нередко сочетающейся с переломами ребер, грудины, образованием гемо-и пневмоторакса, развитием шока. Травмогенез. Основными причинами закрытых повреждений груди являются транспортная травма (72,3%) и падение с высоты (23,7%). Наиболее частые причины открытых повреждений груди — ранения холодным (колото-резаные раны) и огнестрельным оружием. Раны груди могут быть слепы¬ ми, сквозными и касательными. Выделяют ранения односторонние, двусторонние, множественные и сочетанные. Особую группу составляют торакоабдоминальные ранения, при которых раневой канал проникает через диафрагму в брюшную по¬ лость с возможным повреждением органов брюшной полости. Любые повреждения грудной клетки и ее органов в большей или меньшей сте¬ пени нарушают важнейший физиологический акт — дыхание. При этом развива¬ ется одно из самых грозных осложнений травмы груди — острая дыхательная не¬ достаточность, возникающая вследствие нарушения газообмена в легких и веду¬ щая к артериальной гипоксемии и гиперкапнии. Степень дыхательной недостаточности зависит от тяжести травматического воздействия на грудную клетку и органы дыхания, а также от выраженности болевого синдрома. Роль бо¬ левого синдрома при травме груди необходимо подчеркнуть особо, так как его уст¬ ранение на догоспитальном этапе имеет важное значение как метод профилакти¬ ки и лечения ОДН. Тяжелая закрытая травма груди, как правило, сопровождается множественны¬ ми и окончатыми (двойными) переломами ребер. Тяжесть состояния пострадав¬
228 Раздел III. Неотложная хирургия ших во многом зависит от того, в какой части грудной клетки имеются поврежде¬ ния. Наиболее тяжелое течение отмечается при нарушении целостности реберного каркаса передних и боковых отделов груди. Патогенез ОДН, возникающей при этом виде повреждений, имеет особеннос¬ ти. Множественные переломы ребер сопровождаются рефлекторным увеличени¬ ем секреторной активности железистого эпителия слизистой оболочки бронхов. При этом резко повышается продукция интерстициальной и внутриальвеолярной жидкости, которая начинает заполнять дыхательные пути. Поэтому гипоксемия наряду с вентиляционным происхождением носит и паренхиматозный генез. Дыхательные расстройства, вызываемые множественными переломами ребер, клинически проявляются в виде нарушения частоты, ритма и глубины дыхания. При окончатых переломах ребер поврежденный участок грудной стенки теряет прочную связь с ее неповрежденным отделом. Он становится самостоятельным по функции, а его движения — противоположно направленными типичным движени¬ ям грудной клетки. Западение флотирующего участка грудной стенки при вдохе способствует попаданию воздуха, насыщенного углекислым газом, из поврежден¬ ного легкого в нормально функционирующее, что извращает газообмен. Уменьше¬ ние объема плевральной полости при западении грудной стенки на стороне повреж¬ дения способствует увеличению внутрилегочного венозно-артериального шунти¬ рования крови. Указанные факторы, а также аспирация крови и слизи, появление ателектазов, разрывов и гематом в легочной паренхиме приводят к резкому нару¬ шению пневматизации и образованию так называемого травматического влажно¬ го легкого. Наряду с этим из-за флотации средостения, возникающей при дыхательных дви¬ жениях, особенно на фоне пневмоторакса, у данной категории пострадавших перио¬ дически наступает перегиб крупных сосудов, что приводит к нарушению гемоцир¬ куляции и возникновению сердечно-сосудистой недостаточности. Считают, что при пневмотораксе происходит раздражение рецепторов плевры, что ведет к развитию так называемого плевропульмонального шока. Однако основное значение имеет нарушение легочного газообмена. В то же время у пострадавших с травмой груди не только повышается РаС02, увеличивается респираторный ацидоз, но и уменьшает¬ ся концентрация буферных оснований. Клинически такое тяжелое нарушение про¬ является частым поверхностным дыханием, цианозом, повышенной влажностью кожи, высоким артериальным давлением, постепенным угнетением сознания. Клиническая картина и диагностика. Большое значение придается первично¬ му обследованию, включающему общий и локальный осмотр пациента, оценку функции внешнего дыхания, определение частоты пульса и величины артериаль¬ ного давления, а также опрос очевидцев происшествия. Диагностику сочетанной травмы груди облегчает знание травмогенеза и времени, когда она произошла Поза пострадавшего, его поведение, ясность или затемнение сознания, частота и глуби¬ на дыхания, цвет кожи и слизистых оболочек — все эти признаки позволяют со¬ здать представление о характере и тяжести травмы, степени нарушения дыхания и кровообращения. Ведущие симптомы при травме груди: боль, усиливающаяся при дыхании, одышка, цианоз кожи и слизистых оболочек, тахикардия, деформация грудной
Глава 16. Повреждения груди 229 клетки, изменение перкуторного звука (притупление, коробочный оттенок), отсут¬ ствие дыхательных шумов над легкими, а также перкуторно определяемое расши¬ рение сердца и глухость его тонов. Существует несколько видов опасных для жизни состояний при травме груди, которые требуют экстренной помощи на догоспитальном этапе. Такими повреж¬ дениями являются: — обструкция дыхательных путей инородным телом; — множественные переломы ребер; — напряженный пневмоторакс; — нарастающая эмфизема средостения; — открытый пневмоторакс; — гемоторакс; — ранение сердца, сопровождающееся его тампонадой. Обструкция дыхательных путей у большинства пострадавших обусловле¬ на скоплением секрета или крови, попаданием инородных тел в дыхательные пути, а также травмой челюстей и повреждением гортани. Открытый пневмоторакс наблюдается при проникающих ранениях грудной клетки, хотя повреждения внутренних органов может и не быть. Во время дыха¬ тельных экскурсий грудной клетки при открытом пневмотораксе воздух свободно входит в плевральную полость через рану, что ведет к коллабированию легкого. Напряженный пневмоторакс. Причинами напряженного пневмоторакса яв¬ ляются закрытые повреждения трахеи, крупных бронхов и множественные разры¬ вы паренхимы легких. При напряженном пневмотораксе на первое место выступа¬ ют симптомы выраженной дыхательной и сердечно-сосудистой недостаточности: цианоз кожи и видимых слизистых оболочек, резкая одышка, тахикардия, повыше¬ ние артериального и снижение пульсового давления. При осмотре пострадавшего можно обнаружить, что межреберные промежутки расширены, дыхательные дви¬ жения на пораженной стороне ограничены или отсутствуют, дыхательные шумы не выслушиваются. Голосовое дрожание и бронхофония на стороне повреждения снижены или отсутствуют. При выраженном смещении средостения и перегибах сосудов, впадающих в полости сердца и приводящих к повышению давления в вер¬ хней полой вене, отмечается набухание яремных вен. Возможно смещение средос¬ тения с клиническим признаком девиации трахеи в здоровую сторону. Если имеется внутримедиастинальное повреждение бронха, то развивается эмфизема средостения без напряженного пневмоторакса и внутриплеврального кровотечения. Кровотечение в плевральную полость (гемоторакс). Выделяют три основных источника кровотечения: поврежденные межреберные артерии, поврежденные со¬ суды легкого и кровотечение из мест множественных переломов ребер. Общее состояние больного тяжелое. Отмечаются резкая слабость, боли в груди, бледность кожи и видимых слизистых оболочек. Пульс частый, слабого наполне¬ ния, выраженная гипотензия. Определяются притупление перкуторного звука, соответствующее уровню крови в плевральной полости, ослабление и отсутствие голосового дрожания. Ранение сердца> сопровождающееся его тампонадой. При наличии раны груд¬ ной клетки в проекции сердца необходимо прежде всего предположить возможность
230 Раздел III. Неотложная хирургия ранения сердца. Клиническая картина тампонады сердца включает цианоз кожи лица и шеи, набухание подкожных вен шеи, частый и слабый пульс на перифери¬ ческих артериях, резкое снижение артериального и пульсового давления, расши¬ рение абсолютной сердечной тупости и глухость сердечных тонов. Эмфизема средостения развивается при повреждении трахеи, бронха или легкого, при проникновении воздуха через разрыв медиастинальной плевры. Воз¬ дух, попавший в средостение, затем распространяется в подкожной клетчатке шеи и головы. Шея и голова пострадавшего резко увеличиваются в объеме, лицо стано¬ вится отечным и одутловатым. При пальпации отчетливо определяется крепита¬ ция, обусловленная наличием воздуха в мягких тканях. Если давление в средостении повышается, то возникает реальная опасность компрессии верхней полой и легочной вен с возможной экстракардиальной тампо¬ надой сердца. Клиническая картина данного состояния наряду с указанными сим¬ птомами характеризуется чувством страха, выраженной одышкой, цианозом кожи лица и шеи, нитевидным, частым пульсом. Ушиб и разрыв легкого Ушиб легкого — это трудно распознаваемая патология, особенно в ранние сроки после травмы. Кровоизлияния в ткань легкого могут выключать его обширные участки из газообмена. При этом увеличивается венозно-артериальное шунтиро¬ вание, в результате чего венозная кровь смешивается с артериальной, что, есте¬ ственно, снижает возможности транспорта кислорода к тканям. Клиническая картина становится более отчетливой лишь через несколько ча¬ сов после ушиба. Признаки ушиба легкого могут быть вначале затушеваны очевид¬ ными проявлениями ушиба грудной клетки или множественных переломов ребер. Быстро нарастающая одышка, наличие влажных хрипов, резко усиливающийся цианоз, тахикардия указывают на возможную травму легкого. При обширных по¬ вреждениях легкого появляется важнейший признак — кровохарканье. При обшир¬ ных кровоизлияниях в ткань легкого «голосовое дрожание» на стороне поражения будет усилено. При разрывах легкого общее состояние больного ухудшается. Аус- культативно сразу после травмы выявляются грубые шумы в легком на стороне поражения вплоть до амфорического дыхания. По мере коллабирования легкого дыхательные шумы исчезают, а при перкуссии выявляется тимпанит. Ушибы сердца Механизмы закрытых повреждений сердца разнообразны. Однако определяющи¬ ми факторами являются величина силового давления, направление удара и фаза сердечного цикла в момент травмы. Ушибы сердца при закрытой травме груди протекают в двух клинических разновидностях — инфарктоподобной и стенокар- дитической. Выделение этих клинических вариантов ушибов сердца позволяет уже в первые часы после травмы ориентироваться в выборе тактики лечения. Так, при инфарктоподобной разновидности ушиба сердца объем инфузионной терапии ог¬ раничивают во избежание развития сердечной недостаточности. Стенокардити- ческая форма предписывает менее строгие ограничения в отношении инфузии.
Глава 16. Повреждения груди 231 Наиболее частые симптомы в клинической картине ушибов сердца — это боль за грудиной и в левой половине грудной клетки, тахикардия, одышка вплоть до уду¬ шья, цианоз, потеря сознания, неустойчивое артериальное давление, расширение границ сердца и глухость его тонов. Однако основной метод диагностики ушиба сердца — электрокардиография, проведение которой необходимо и на догоспиталь¬ ном этапе. Наиболее частое (в 27,1 % случаев) осложнение ушиба сердца — это нарушение ритма: экстрасистолия, желудочковая тахикардия, мерцательная аритмия, трепе¬ тание предсердий, пароксизмальная тахикардия и фибрилляция желудочков. Нару- : шение проводимости выражается в виде неполной и полной атриовентрикуляр- I ной блокады. В большинстве случаев появляется одновременно несколько видов аритмий и нарушений проводимости. Иногда ушиб сердца может приводить к его разрыву со всей симптоматикой, характерной для ранения сердца. Множественные переломы ребер Механизм переломов ребер может быть прямым и непрямым. При воздействии силы на одно или несколько ребер возникают переломы от чрезмерного их сгибания в ; месте ее приложения. Некоторые переломы происходят при действии травмирующего агента на значительную площадь, когда грудная клетка сдавливается в определенном на¬ правлении. При этом расширяется зона ее деформации и возникают переломы в местах наибольших искривлений — в области передних и задних отделов ребер. Таков же механизм множественных и двойных переломов. При последних может образоваться подвижный участок грудной стенки, так называемый реберный кла¬ пан. Наиболее типичные признаки переломов ребер — локализованная боль, усили¬ вающаяся при дыхании и кашле, выраженная болезненность при пальпации груд¬ ной стенки, иногда — костная крепитация. При множественных переломах ребер по линии переломов часто определяется припухлость, а при повреждении плевры и легкого —подкожная эмфизема. Необходимо подчеркнуть, что множественные переломы ребер, особенно с образованием окончатых дефектов, могут сопровож¬ даться всеми признаками тяжелой травмы груди: гемопневмотораксом (иногда напряженным), ушибом или разрывом ткани легкого, ОДН, шоком. Переломы грудины Чаще всего переломы грудины возникают вследствие непосредственного воздей¬ ствия тупого травмирующего предмета. Гораздо реже эти переломы встречаются при переразгибании и сгибании туловища. Чаще происходят поперечные перело¬ мы в месте перехода рукоятки грудины в тело. Это обусловлено тем, что верхняя часть грудины фиксирована, а нижние ее отделы (тело и мечевидный отросток) — подвижны. Редко, но встречаются двойные переломы грудины с вдавлением в груд¬ ную клетку центрального обломка. Клиническая картина переломов грудины характеризуется болями в области перелома, наличием подкожной гематомы и снижением дыхательных экскурсий грудной клетки из-за болей.
232 Раздел III. Неотложная хирургия Диагностика этих повреждений обычно не вызывает затруднений. Она осно¬ вана на наличии резчайшей локальной болезненности в месте перелома, образова¬ нии в этом месте ступенчатой деформации, определяемой под кожей. Ощупывани¬ ем также легко обнаружить и вдавление центрального отломка при двойных пере¬ ломах грудины с переломами ребер, когда возникает флотирующий грудино-реберный клапан со всеми клиническими проявлениями парадоксально¬ го дыхания и выраженными признаками его нарушения. Подкожная эмфизема — частое осложнение переломов ребер, возникающее вследствие повреждения плевры и обязательно легкого отломками ребра с разви¬ тием «простого» пневмоторакса. Это состояние в отличие от быстро нарастающей медиастинальной эмфиземы или подкожной эмфиземы при напряженном пневмо¬ тораксе имеет локальный характер. Показания для госпитализации. Пострадавшие с открытой, сочетанной и закрытой изолированной травмой груди, сопровождающейся расстройствами дыхания и кровообращения, подлежат экстренной госпитализации в стационар. Пострадавших с повреждением груди следует транспортировать на носилках, в положении полусидя. Во время транспортировки необходимо постоянно следить за частотой и глубиной дыхания, состоянием пульса и величиной артериального давления. Неотложная помощь на догоспитальном этапе Объем и содержание помощи пострадавшим с травмой груди определяются тяже¬ стью и характером травмы и также зависят от времени и места ее оказания. Очень важно устранить боль. Необходимо введение анальгетиков, не угнетаю¬ щих дыхания (2-4 мл 40% раствора анальгина внутривенно, 1 мл 1-2% раствора промедола). Препараты, угнетающие дыхание (морфин, фентанил), противопо¬ казаны! При изолированных переломах одного-двух ребер, не сопровождающихся по¬ вреждениями внутренних органов, производится местное обезболивание перело¬ мов (в гематому). Блокада мест переломов ребер производится следующим образом. Кожу над областью перелома тщательно обрабатывают по общепринятой методике. После чего в это место вводят иглу до соприкосновения с ребром. На блокаду места пере¬ лома ребра требуется 5-10 мл 1% раствора новокаина. Можно использовать 0,5 % раствор тримекаина, но в больших количествах. При множественных переломах ребер эффективным средством обезболивания и профилактики дальнейших легочных осложнений является паравертебральная блокада, которая выполняется по следующей методике. Положение больного — на здоровом боку или в положении сидя. После обработки кожи вводят внутрикожно иглой для внутримышечной инъекции 0,5% раствор новокаина или тримекаина. Точка для введения анестетика отстоит от остистого отростка позвонка латераль- но на 1 см. Предпосылая перед введением иглы раствор новокаина, иглу доводят до упора в поперечный отросток соответствующего позвонка, после чего вводят 30- 40 мл 0,5% раствора новокаина или тримекаина.
Глава 16. Повреждения груди 233 На догоспитальном этапе применение паравертебральной блокады в такой модификации вполне оправдано, так как она технически проста и эффективна. За счет новокаинового инфильтрата создается возможность надежной блока¬ ды межреберных нервов в области выхода их из межпозвонковых отверстий. При переломе трех-четырех ребер блокаду следует делать в центре пораженной облас¬ ти, а при множественных переломах ребер блокада проводится из двух точек: во втором-третьем межреберьях сверху и в области седьмого межреберья снизу. При множественных переломах ребер, сопровождающихся парадоксальным дыханием и тяжелой дыхательной недостаточностью с частотой дыхания 40 в 1 мин и более, показан перевод больного на ИВЛ с подачей смеси закиси азота с кислоро¬ дом в соотношении 2:1. При таком режиме вентиляции отломки ребер пассивно движутся на «воздушной подушке» легкого, благодаря чему создаются условия, исключающие на догоспитальном эгапе необходимость в фиксации нестабильной грудной клетки. Нужно помнить, что наложение всякого рода фиксирующих повязок при пере¬ ломах ребер недопустимо, так как это ограничивает дыхательные движения груд¬ ной клетки и создает условия для развития пневмонии. Первая врачебная помощь при проникающих ранениях груди включает на¬ ложение на рану окклюзионной повязки, которая изолирует плевральную полость от атмосферы. Методика наложения окклюзионной повязки должна соблюдаться очень тщательно. Стерильная клеенка, полиэтилен, прорезиненная оболочка ин¬ дивидуального пакета должны быть наложены непосредственно на рану. Накла¬ дывать на рану ватно-марлевую повязку, а поверх ее герметизирующую ткань недопустимо. В этом случае повязка не будет выполнять свою функцию, поскольку воздух способен проникать через вату и марлю в плевральную полость. При обширных ранах груди для наложения окклюзионной повязки можно ис¬ пользовать стерильные салфетки, обильно пропитанные индифферентными ма¬ зями. Если после наложения окклюзионной повязки состояние больного ухудшается, у него появляются одышка, цианоз лица, тахикардия, исчезают дыхательные шумы на стороне поражения и средостение смещается в здоровую сторону, это свидетель¬ ствует о развитии напряженного пневмоторакса как следствия открытого клапан¬ ного внутреннего пневмоторакса. В этом случае следует немедленно сорвать окк¬ люзионную повязку и перевести напряженный пневмоторакс в простой открытый. Основной метод лечения гемо- и пневмоторакса — это удаление крови и возду¬ ха из плевральной полости посредством ее пункции и дренирования, что позволя¬ ет расправить легкое. Для удаления воздуха из плевральной полости пункция про¬ изводится во втором межреберье по среднеключичной линии. Применяется игла для плевральной пункции, снабженная резиновым удлинителем или двухходовым краном, через которую шприцем удаляется воздух. Удаление крови из плевраль¬ ной полости при обширном гемотораксе производят с помощью плевральной пун¬ кции или дренирования плевральной полости в седьмом-восьмом межреберьях по заднеподмышечной линии. Методика дренирования плевральной полости. Кожа в области второго меж¬ реберья по среднеключичной линии обрабатывается спиртом и спиртовым раство¬ ром йода. Затем область пункции тщательно обезболивается 0,5% раствором мес¬
234 Раздел III. Неотложная хирургия тного анестетика. В области введения троакара скальпелем надсекается кожа, и через кожный разрез троакар вводится в плевральную полость. Затем после из¬ влечения стилета через троакар вводится резиновая или пластиковая трубка диа¬ метром 8 мм. Ее фиксируют к коже швом, а свободный конец дренажа погружают в сосуд с раствором фурацилина, который подвешивается к носилкам ниже уровня тела пострадавшего. В противном случае жидкость может (по закону сообщающихся сосудов) затекать в плевральную полость. Дренаж должен быть прикреплен к флакону. На догоспитальном этапе при длительной транспортировке больного пункцию плевральной полости можно выполнить с помощью системы для переливания растворов с предварительно отрезанным фильтром. Инфузионная терапия на догоспитальном этапе показана при травме груди, сопровождающейся кровопотерей, величину которой определяют по выраженнос¬ ти наружного кровотечения, снижению артериального давления, наличию боль¬ шого гемоторакса. При обструкции трахеи инородным телом, сгустками крови необходимо сроч¬ ное удаление инородного тела, крови, секрета, а затем, при необходимости, произ¬ водится интубация трахеи. Трахеотомия производится в редких случаях, иногда проводят временную пункцию трахеи одной-двумя толстыми иглами. При травматической асфиксии показаны интубация трахеи и перевод больно¬ го на ИВЛ. Тампонада сердца ведет к расширению полости перикарда, резко затрудняет работу сердца и может вызвать его остановку, поэтому на догоспитальном этапе необходимо как можно быстрее уменьшить давление в перикарде, чем облегчается работа сердечной мышцы. Для этого производят пункцию либо дренирование пе¬ рикарда. Наибольшее распространение получила пункция перикарда по Ларрею. Под местной анестезией игла со шприцем вкалывается в угол, образованный седьмым реберным хрящом и мечевидным отростком грудины, и продвигается под углом 30° до ощущения «провала», после чего из перикарда удаляется кровь (рис. 16.1). Если не удается свободно удалить кровь, а игла забивается сгустками, то полость перикарда пунктируют тонким троакаром и через его просвет проводят катетер или тонкую трубочку, через которые легче выполнить эвакуацию крови и сгустков. Затем пострадавшего незамедлительно доставляют в дежурный хирур¬ гический стационар. Нарастающая эмфизема средостения требует срочной медицинской помощи. Под местной анестезией (0,5% раствор новокаина 10-12 мл) в яремной ямке над ру¬ кояткой грудины делают поперечный разрез кожи. Пальцем, введенным за грудину, отслаивают мягкие ткани. Тем самым создают условия для свободного выхода воз¬ духа из средостения, после чего в рану за грудину вводят толстую пластиковую трубку с множественными боковыми отверстиями (рис. 16.2). Одновременно проводят ме¬ роприятия, направленные на ликвидацию напряженного пневмоторакса. Сочетанная травма, где ведущим является повреждение груди, очень опасна для пострадавшего. Тяжесть состояния в этих случаях часто определяется локали¬ зацией и распространенностью повреждений каркаса и внутренних органов гру¬ ди, черепа, головного мозга, живота, позвоночника, таза и конечностей. Эти повреж¬ дения всегда сопровождаются травматическим шоком.
Глава 16. Повреждения груди 235 Рис. 16.1. Пункция перикарда при тампонаде сердца Рис. 16.2. Техника экстренного дренирования переднего средостения при напряжен¬ ной эмфиземе средостения. Лечебные мероприятия у этой категории больных следует начинать с посто¬ янного поддержания проходимости дыхательных путей и удаления секрета из брон¬ хиального дерева, проведения ИВЛ при угнетении спонтанного дыхания, возме¬ щения кровопотери и устранения или лечения основной причины, вызвавшей ды¬ хательную недостаточность. При множественных переломах ребер и выраженной недостаточности внешне¬ го дыхания показана экстренная интубация трахеи. У пострадавших с напряжен¬
236 Раздел III. Неотложная хирургия ным пневмотораксом в случае необходимости ИВЛ сначала пунктируют плевраль¬ ную полость во втором межреберье или вводят микродренаж, после чего можно переводить больного на ИВЛ, не опасаясь смещения средостения. Одновременно требуется как можно скорее расправить спавшееся легкое, так как это улучшает условия вентиляции и уменьшает кровотечение из легочной ткани, для чего вве¬ денный микродренаж подсоединяют к водозапорному клапану. Наиболее опасная по последствиям — это сочетанная травма черепа и грудной клетки. При этом часто наблюдается нарушение сознания, что значительно зат¬ рудняет осмотр пострадавшего и диагностику. Неврологическая симптоматика таких повреждений чрезвычайно изменчива. Отсутствие сознания часто связыва¬ ют с гипоксией на почве повреждения органов грудной клетки, а внутричерепные гематомы и тяжелые ушибы головного мозга не всегда диагностируются. Сочетанные повреждения груди и живота встречаются примерно у 20% постра¬ давших с сочетанной травмой и считаются одними из самых сложных для диагно¬ стики. Наиболее информативные симптомы, подтверждающие повреждение орга¬ нов брюшной полости,— это боли в животе и признаки раздражения брюшины. Большое значение в диагностике таких повреждений имеют перкуссия и аускуль¬ тация живота. Бледность кожи, тахикардия, снижение артериального давления и притупление перкуторного тона в отлогих частях живота свидетельствуют о внут- рибрюшном кровотечении. Исчезновение печеночной тупости у больного с трав¬ мой живота является симптомом разрыва желудка или кишечника, при этом, как правило, не выслушиваются кишечные шумы. При сочетанной торакоабдоминаль- ной травме наркотические анальгетики длительного действия на догоспитальном этапе вводить не рекомендуется, так как это затрудняет диагностику повреждений органов брюшной полости. Можно применить кеталар. В стационаре предпочте¬ ние отдают ненаркотическим анальгетическим смесям. Сочетанная травма груди и таза встречается у 11% пострадавших. Эти повреж¬ дения часто сопровождаются тяжелым шоком. При ощупывании костей таза в об¬ ласти переломов определяется резкая болезненность. Большое диагностическое значение придается симптому «прилипшей пятки» (больной не может разогнуть нижнюю конечность, оторвать пятку от носилок). Наибольшую опасность при переломах костей представляют обширные забрюшинные гематомы, о чем надо помнить при перекладывании пострадавшего на носилки. Любое неосторожное движение при перекладывании способно вызвать дополнительное кровотечение, которое может быть смертельным. Переносить таких пострадавших необходимо вчетвером. На щите и носилках больному придается положение «лягушки». Сочетанные повреждения груди и переломы конечностей встречаются у 6,3% пострадавших. Диагностика данного вида повреждений, как правило, не вызывает затруднений. Основными симптомами повреждений конечности является ее дефор¬ мация, укорочение, болезненность в области перелома, патологическая подвиж¬ ность и крепитация. При переломах длинных трубчатых костей важно выполнить полноценное обезбо¬ ливание, в том числе и общее, и хорошую транспортную иммобилизацию переломов. Необходимо подчеркнуть, что при сочетанных повреждениях груди и перело¬ мах костей конечностей фиксирующие шины и бинты не должны сдавливать груд¬ ную клетку.
Глава 16. Повреждения груди 237 Все лечебные мероприятия у пострадавших с тяжелой сочетанной травмой гру¬ ди начинают с ликвидации расстройств дыхания и кровообращения, а также оста¬ новки продолжающегося наружного кровотечения. Затем производятся обезболи¬ вание и шинирование переломов конечностей. При доставке пострадавшего с травмой груди в стационар врач скорой помощи должен сообщить врачу приемного отделения все, что ему удалось выяснить от¬ носительно обстоятельств травмы. Он обязан описать состояние и положение по¬ страдавшего при первичном осмотре, цвет кожи, частоту и глубину дыхания, час¬ тоту и наполнение пульса, артериальное давление, сообщить приблизительную степень кровопотери, определить индекс шока, а также перечислить все лечебные мероприятия, которые проведены пострадавшему. В экстренных лечебных пособиях нуждаются поступившие с открытым и напря¬ женным пневмотораксом, тампонадой сердца, продолжающимся кровотечением в плевральную полость. Ранению сердца, как правило, сопутствует его тампонада. Кроме описанной выше клинической картины, диагноз этого состояния подтверждается рентгеноло¬ гическим исследованием грудной клетки. На рентгенограммах регистрируются сглаженность талии и расширение сердечной тени. При рентгеноскопии отмеча¬ ется отсутствие пульсации сердца или резкое снижение ее амплитуды. На ЭКГ могут выявляться очаговые изменения в миокарде, обусловленные локализацией повреждений и их обширностью. При ранениях сердца производится экстренная операция, которая состоит в то- ракотомии и ушивании раны сердца.
Глава 17 Повреждения живота Гурин Н. Н. Повреждения органов живота составляют 1-2% всех повреждений в мирное вре¬ мя, в годы войны их частота достигает 10% и более от числа ранений. Различают закрытые и открытые повреждения живота. Закрытые повреждения живота возникают при падении с высоты, ударах, сдав¬ лении землей или обломками зданий, при автомобильных авариях, в результате воздействия воздушной или водной взрывной волны. Важно помнить, что местом приложения силы, вызывающей повреждения, может быть не только передняя брюшная стенка, но и поясничная область, грудная клетка, таз. Открытые повреждения живота бывают огнестрельными и нанесенными хо¬ лодным оружием. Те и другие делят на непроникающие и проникающие, когда нару¬ шена целостность брюшины. Закрытые и открытые повреждения живота могут быть без повреждения и с повреждением органов брюшной полости. Различают травмы живота с поврежде¬ нием паренхиматозных органов, полых органов, а также их сочетания, мочевых ор¬ ганов и торакоабдоминальные повреждения. Повреждения паренхиматозных органов характеризуются продолжающимся кровотечением: бледностью кожи и слизистых оболочек, прогрессирующим сни¬ жением артериального давления, учащением пульса и дыхания, слабостью, голо¬ вокружением, двоением в глазах, появлением «мушек» перед глазами. При закрытых повреждениях живота встречаются подкапсульные разрывы печени и селезенки, сопровождающиеся образованием значительных гематом внут¬ ри органа. Небольшое физическое напряжение способно привести к разрыву кап¬ сулы органа и возникновению обильного внутреннего кровотечения. Это так на¬ зываемый двухмоментный разрыв печени или селезенки. Он встречается в сроки от 2 до 16 дней после первой травмы. Повреждение полых органов ведет к развитию перитонита. Скорость развития последнего определяется степенью наполнения органа, особенно жидким содержи¬ мым. В отличие от перитонита после разрыва кишки перитонит вследствие разры¬ ва мочевого пузыря развивается медленно, клиническая картина его более стертая. Весьма опасны гематомы, инфильтрирующие всю толщу стенки полого орга¬ на, так как они могут осложняться нарушением кровоснабжения, некрозом и пер¬ форацией органа и развитием перитонита через 3-5 дней после травмы. Закрытые повреждения органов живота чаще бывают изолированными, но не¬ редко сочетаются с травмой груди, головы, конечностей. Особой тяжестью, как правило, отличаются огнестрельные проникающие ранения живота вследствие
Глава 17. Повреждения живота 239 обширности разрушения тканей, множественного и сочетанного характера повреж¬ дений. Выраженность клинической картины определяется в основном характером повреждений органов живота, величиной и скоростью кровопотери и связанной с этим тяжестью шока, а также временем, прошедшим после повреждения. Боль — самый частый симптом при повреждениях живота, ее интенсивность колеблется в широких пределах. Очень сильная постоянная разлитая боль в живо¬ те возникает уже в первые часы после травмы при обильном загрязнении брюш¬ ной полости кишечным содержимым в результате множественных повреждений кишечной трубки, при эвентрации кишечных петель, а также при интенсивном, быстром кровотечении в брюшную полость. Болевой синдром не выражен и появ¬ ляется через несколько часов при одиночных точечных ранениях полых и парен¬ химатозных органов, не сопровождающихся кровотечением. Боль может отсутство¬ вать в терминальной фазе перитонита. При повреждениях живота боль постоянная, усиливается при пальпации и по¬ пытках переменить положение тела, локализация ее обычно соответствует месту повреждения, иррадиация боли имеет место при ранении диафрагмы или крово¬ течении в поддиафрагмальное пространство (френикус-симптом). В таких случа¬ ях затруднен глубокий вдох из-за усиления боли в подреберьях. Изменение пульса — один из наиболее частых и ранних симптомов поврежде¬ ний живота. Наиболее часто наблюдаются учащение пульса и уменьшение его на¬ полнения. У пострадавших пульс нередко нитевидный, плохо или вообще не опре¬ деляется на лучевых артериях. Иногда при ранениях печени, диафрагмы и эвент¬ рации наблюдаются аритмия и брадикардия. Напряжение брюшной стенки при повреждениях живота также выражено в различной степени. При тяжелых множественных повреждениях кишечника или в разгар перитонита живот напряжен (как доска), при этом имеется также резкая болезненность при пальпации и выражен симптом Щеткина-Блюмберга. Иногда при выраженном напряжении брюшной стенки боль отсутствует, иногда, наобо¬ рот, имеется незначительная болезненность и отсутствует напряжение. Такая кар¬ тина может наблюдаться при тяжелом шоке, массивной кровопотере и изолиро¬ ванных нетяжелых повреждениях паренхиматозных органов. У раненых с проникающими ранениями живота напряжение и болезненность в первые минуты после ранения нередко отсутствуют, через 1-2 ч они наиболее вы¬ ражены в окружности раны, а в поздние сроки — по всему животу. У пострадавших с повреждениями живота часто наблюдаются ограничение экскур¬ сий брюшной стенки и грудной тип дыхания. Эти симптомы тем более выражены, чем больше времени прошло от момента ранения или закрытого повреждения, чем боль¬ ше содержимого кишечника вылилось в свободную брюшную полость, чем сильнее болевой синдром. Исключение могут составлять торакоабдоминальные ранения, при которых чаще наблюдаются выраженная одышка, цианоз губ. При тяжелых ранениях и закрытых торакоабдоминальных повреждениях одышка, цианоз губ, бледность кожи нередко нарастают, что является плохим прогностическим признаком. У раненных в живот уже в первые часы наблюдаются сухой язык и жажда, весьма мучительная при выраженной кровопотере и обильном загрязнении брюш¬ ной полости.
240 Раздел III. Неотложная хирургия Рвота при повреждениях живота — редкий симптом. В первые часы после трав¬ мы она наблюдается при повреждениях желудка, при этом рвота бывает кровавой. Многократная рвота отмечается при перитоните и эвентрации. Задержка стула и газов — также поздние симптомы. Стул может быть после повреждения живота, однако это не исключает травмы внутрибрюшных органов. Стул, окрашенный кровью, свидетельствует о повреждении нижних отделов тол¬ стой кишки. Вздутие живота наблюдается обычно при запущенном перитоните, а в пер¬ вые часы после повреждения — при обширных забрюшинных гематомах и крово¬ излияниях в брыжейку. Дизурические симптомы — задержка мочи, резь при мочеиспускании, гемату¬ рия — обычно бывают при ранениях и закрытых повреждениях мочевыводящих путей, прежде всего мочевого пузыря. Гематурия, кроме того, может наблюдаться и при отсутствии анатомических повреждений мочевыводящих путей — при гемато¬ мах малого таза, при пропитывании кровью стенки мочевого пузыря. В поздние сроки после травмы состояние пострадавших с повреждениями орга¬ нов живота, как правило, тяжелое. Тяжесть состояния определяется степенью по¬ вреждения органов, сочетанным и множественным характером травмы. Постра¬ давший безучастен к окружающему, отрешен, глаза запавшие, его взгляд устрем¬ лен вдаль. Отмечаются двигательное или речевое возбуждение, эйфория, бледность, землистый цвет кожи, частый интенсивный пульс, сниженное артериальное дав¬ ление, поверхностное дыхание, пониженная температура тела. Несмотря на большие достижения хирургии, анестезиологии и реаниматоло¬ гии, антибиотикотерапии, судьба пострадавших с закрытыми повреждениями и ранениями органов брюшной полости сегодня, как и десятилетия назад, в основ¬ ном зависит от тяжести повреждения, величины кровопотери, времени, прошед¬ шего с момента травмы до оперативного вмешательства. Поэтому велико значение ранней правильной диагностики повреждения органов живота, вслед за которой по жизненным показаниям должна быть предпринята операция. Диагноз проникающего ранения с повреждением органов живота не вызыва¬ ет сомнения при наличии эвентрации, истечении из раны кишечного содержимого, мочи, желчи. Это достоверные симптомы, правда наблюдающиеся нечасто. Диагноз бесспорен и при сквозных ранениях, когда после определения локали¬ зации входного и выходного отверстия становится ясно, что раневой канал прохо¬ дит через брюшную полость, а также при слепом ранении, когда направление ране¬ вого канала можно определить по локализации входной раны и застрявшего под кожей осколка или пули. Нельзя отвергать факт повреждения органов живота при наличии напряжения брюшной стенки, неучастии ее в акте дыхания, положительном симптоме Щетки- на-Блюмберга и болезненности. Несложны д ля диагностики случаи, при которых в момент травмы возникает ост¬ рая боль, развивается картина шока, быстро появляются и нарастают симптомы раз¬ дражения брюшины, а в брюшной полости определяется свободный газ или жидкость. Учитывая значение фактора времени для раненного в живот, и в стационаре, и тем более на догоспитальном этапе не следует стремиться распознавать все повреж¬ дения органов живота и детализировать диагноз. Достаточно установить сам факт
Глава 17. Повреждения живота 241 проникающего ранения или закрытого разрыва внутрибрюшных органов, что ста¬ новится показанием к немедленной эвакуации больного в хирургический стацио¬ нар и срочной операции. Однако диагностика повреждений органов брюшной полости вскоре после трав¬ мы живота может быть весьма затруднительной из-за скудности симптоматики. Источник диагностической ошибки кроется в общем хорошем самочувствии в пер¬ вые часы после закрытого повреждения поджелудочной железы, в первой фазе при подкапсульном разрыве селезенки или печени, при образовании гематомы стенки полого органа, при изолированных точечных ранениях нисходящей ободочной кишки. Трудны для диагностики повреждения живота у пожилых людей при выражен¬ ных возрастных изменениях внутренних органов, а также при наличии сочетан¬ ных повреждений, когда более яркие симптомы заболевания или сопутствующей травмы могут маскировать клиническую картину. Трудны для диагностики проникающие ранения живота при слепых ранениях, когда входная рана локализована на бедре, ягодице или грудной стенке. Диагностика проникающих ранений живота чрезвычайно затруднительна при множественных мелкоосколочных ранениях брюшной стенки. Эти ранения чаще непроникающие, однако брюшная стенка при них становится, как правило, бо¬ лезненной и напряженной. Симулируют проникающие ранения брюшной полости ранения груди, особен¬ но слепые, когда могут наблюдаться выраженные симптомы раздражения брюши¬ ны, а также слепые ранения поясничной области, осложненные забрюшинной ге¬ матомой, которая обычно проявляется вздутием живота и отчетливым симптомом Щеткина-Блюмберга. Впрочем, во всех этих случаях дифференциально-диагнос- тические трудности выпадают на долю хирурга стационара. Врач скорой помощи может ограничиться решением вопроса о госпитализации раненого (пострадавше¬ го), которая в подобной ситуации безусловно показана. При наличии достоверных симптомов повреждения органов живота, а также при тяжелом состоянии пострадавшего, когда показана госпитализация, но диаг¬ ноз повреждения органов живота неясен или повреждение не может быть исклю¬ чено, проведение детального физикальнош обследования пациента врачом скорой помощи на догоспитальном этапе нецелесообразно. При необходимости это обсле¬ дование будет выполнено на этапе квалифицированной или специализированной хирургической помощи. При удовлетворительном состоянии пострадавшего с травмой живота, наоборот, необходимо провести детальное последовательное обследование пациента, чтобы не просмотреть тяжелое повреждение, которое в первые часы и минуты иногда может проявляться крайне скудными симптомами. При каждой травме живота, даже незна¬ чительной, врач должен думать о возможности повреждения внутренних органов. Обследование проводится по общепринятой схеме: опрос, сбор анамнеза, затем объективное обследование. При этом обращается внимание на позу пострадавше¬ го, цвет кожи, губ, ногтей, наличие ссадин, царапин, кровоизлияний. Выясняются механизм травмы, положение тела и ощущения пострадавшего в момент травмы, состояние языка, наличие или отсутствие одышки, тип дыхания, локализация бо¬ лезненности при покашливании. При аускультации определяют наличие или
242 Раздел III. Неотложная хирургия отсутствие перистальтических шумов. Перкуторно определяют наличие или от¬ сутствие печеночной тупости, притупление в отлогих местах живота. Пальпацию следует проводить очень осторожно, нежно и начинать ее вдали от места предпо¬ лагаемого повреждения. Обследование заканчивается осмотром мочи (гематурия) и пальцевым исследованием прямой кишки (кровь). Анализируя полученные дан¬ ные, необходимо прежде всего учитывать фазу патологического процесса, поскольку симптомы повреждения сразу после травмы и в поздние сроки различны. Помощь на догоспитальном этапе. Как уже было отмечено, все пострадавшие с закрытыми повреждениями органов живота, с проникающими ранениями и во всех случаях, когда эти повреждения подозреваются и не могут быть исключены, долж¬ ны быть быстро доставлены в ближайший дежурный хирургический стационар. Ни крайне тяжелое, ни, наоборот, хорошее состояние пострадавшего не могут быть основанием для отсрочки его эвакуации и госпитализации. Опыт показывает, что при травме живота бессмысленно тратить время на противошоковые и реанима¬ ционные мероприятия на месте происшествия, так как они неэффективны. При необходимости их проводят во время транспортировки. Раненого укладывают на носилки на спину, слегка сгибают ему ноги и немного опускают головной конец носилок. Переливание растворов во время транспортировки не следует форсиро¬ вать из-за опасности усиления кровотечения. При выраженном болевом синдроме, шоке, если проникающий характер ранения или закрытое повреждение органов не вызывают сомнений, следует применять нар¬ котические анальгетики. Многие хирурги полагают, что эти препараты допустимо применять при наличии боли во всех случаях повреждений живота, поскольку опас¬ ность затушевывания клинической картины повреждения под их влиянием преуве¬ личена. Во время транспортировки весьма целесообразен наркоз закисью азота. На рану живота накладывают асептическую повязку, выпавшие кишечные петли не вправляют. Пострадавшие с открытыми и закрытыми повреждениями органов брюшной полости очень плохо переносят транспортировку, поэтому ее рекомендуется осу¬ ществлять наиболее щадящим видом транспорта, а также избегать езды по плохой дороге и без колебаний выбирать более длинный, но ровный путь, исключающий тряску. При необходимости перевозки этой категории пострадавших на большие расстояния предпочтение должно быть отдано воздушному транспорту (вертолет, самолет) или железнодорожному. Раненые и пострадавшие с повреждениями органов брюшной полости в тяже¬ лом состоянии после доставки их в дежурный хирургический стационар должны направляться сразу в операционную, где им будет начата или продолжена комп¬ лексная противошоковая терапия под руководством анестезиолога, а при необходи¬ мости проведены исследования для уточнения диагноза и установления показаний к неотложной лапаротомии. Категорически запрещено перекладывание таких ра¬ неных с носилок на носилки, даже при внутрибольничной транспортировке, по¬ скольку эти процедуры неизбежно сопровождаются снижением артериального давления и ухудшением состояния пострадавших. В стационаре раненным в живот обязательно производятся эвакуация желудоч¬ ного содержимого, пальцевое исследование прямой кишки, катетеризация мочево¬ го пузыря.
Глава 17. Повреждения живота 243 Если при зондировании желудка (а это обязательно делается перед лапарото- мией во избежание регургитации) появляется кровь, значит, ранен желудок или начальный участок двенадцатиперстной кишки. Обнаружение крови на перчатке при пальцевом исследовании прямой кишки свидетельствует о повреждении дис¬ тального отдела толстой кишки. Гематурия — это признак повреждения мочевых путей. В необходимых случаях для выявления источника кровотечения (и если позволяет состояние раненого) производят экскреторную или ретроградную урографию. Всем раненным в живот необходимо выполнять обзорную рентгенографию брюшной полости, а при подозрении на торакоабдоминальное повреждение — и грудной полости. Исследование производится обязательно в двух проекциях, одна из которых — в вертикальном положении больного или в латеропозиции. Рентге¬ нологическое исследование позволяет обнаружить пневмоперитонеум (признак по¬ вреждения полых органов), пневмоторакс и гемоторакс при торакоабдоми- нальных повреждениях, смазанность контуров поясничных мышц, что отмечается при забрюшинной гематоме. Рентгенологическое исследование позволяет обнару¬ жить инородные тела при слепых ранениях и распознать повреждения ребер, по¬ звоночника и таза, сочетающиеся с повреждением живота. В затруднительных случаях приемом, облегчающим распознавание поврежде¬ ний органов живота при тупой травме, является лапароцентез с использованием шарящего катетера. Основным методом лечения раненных в живот и пострадавших с тупой травмой живота и повреждением внутренних органов является оперативное вмешательство под эндотрахеальным наркозом с параллельным проведением комплекса противошоко¬ вых мероприятий. Если диагноз ясен, то оперируют сразу после доставки раненых в больницу после кратковременной предоперационной подготовки; в сомнительных случаях допустимы наблюдение в течение 2-3 ч и выполнение доступных диагности¬ ческих исследований. В диагностике повреждений живота грубой ошибкой врача бу¬ дет установление окончательного заключения на основании только одного осмотра пострадавшего, если характер повреждения неясен. Поэтому врач скорой помощи дол¬ жен всегда госпитализировать всех лиц, у которых нельзя подтвердить или отверг¬ нуть повреждение органов брюшной полости, а хирург стационара должен устано¬ вить за ними тщательное наблюдение и решить этот вопрос в ближайшие 2-3 ч. При поступлении в дежурный хирургический стационар одновременно несколь¬ ких человек с ранениями или закрытыми повреждениями органов брюшной поло¬ сти в первую очередь оперируют лиц, у которых имеется или не может быть ис¬ ключено внутреннее кровотечение. Им операции производятся независимо от тя¬ жести состояния, а противошоковые и реанимационные мероприятия выполняют параллельно с операцией. Во вторую очередь оперируют пострадавших, находя¬ щихся в относительно удовлетворительном состоянии, которые не нуждаются в предоперационной подготовке; в третью — раненых и пострадавших в состоянии шока II-III степени, но без признаков кровотечения; этим пострадавшим прово¬ дят предварительно предоперационную подготовку в течение 2-3 ч. Не опериру¬ ют лиц в удовлетворительном состоянии при неясном диагнозе и лиц в агональ¬ ном состоянии с крайне тяжелыми повреждениями внутренних органов — их на¬ правляют в стационар для наблюдения и симптоматической терапии.
Глава 18 Термические поражения Малахов С.Ф. Ожоги В зависимости от поражающего фактора различают ожоги термические, химичес¬ кие и электрические, при которых в основном страдает кожный покров, значитель¬ но реже — другие глубже расположенные анатомические образования. При любых ожогах раневой процесс протекает в соответствии с его общими биологическими закономерностями. Термические ожоги возникают вследствие непосредственного воздействия на кожный покров пламени, пара, горячих жидкостей и мощного теплового излуче¬ ния. Химические ожоги возникают в результате попадания на кожу агрессивных веществ, чаще — крепких растворов кислот и щелочей, способных в течение корот¬ кого времени вызывать омертвение тканей. Поражающее действие химических веществ начинается в момент соприкосновения их с тканями и продолжается до завершения химических реакций. Тяжесть местных и общих проявлений ожогов зависит от глубины поврежде¬ ния тканей и площади пораженной поверхности. Различают следующие степени ожогов. Ожоги I степени проявляются гиперемией и отеком кожи, а также чувством жжения и болью. Воспалительные изменения проходят в течение нескольких дней, поверхностные слои эпидермиса слущиваются, к концу первой недели наступает заживление. Ожоги II степени, при которых гибнут поверхностные слои эпидермиса, сопро¬ вождаются выраженным отеком и гиперемией кожи с образованием пузырей, на¬ полненных желтоватым экссудатом. Под эпидермисом, который легко снимается, находится ярко-розовая болезненная раневая поверхность. Заживление происхо¬ дит самостоятельно через 10-14 дней. Для химических ожогов II степени образование пузырей не характерно, так как эпидермис разрушается, образуя тонкую некротическую пленку, либо полностью отторгается. Ожоги Ш-а степени характеризуются омертвением всего эпидермиса и повер¬ хностных слоев дермы. Вначале образуется либо сухой светло-коричневый струп (при ожогах пламенем), либо белесовато-серый влажный струп (воздействие пара, горячей воды). Иногда формируются толстостенные пузыри, заполненные экссу¬
Глава 18. Термические поражения 245 датом. После очищения раны от некротизированных тканей происходит островко- вая эпителизация за счет сохранившихся в глубоких слоях дермы дериватов кожи (сальные и потовые железы, волосяные фолликулы). Заживление завершается в течение 3-х — 6-ти недель. При ожогах Ш-б степени кожа гибнет на всю толщу, часто поражается и под¬ кожная жировая клетчатка. Омертвевшие ткани формируют струп: при ожогах пламенем — сухой, плотный, темно-коричневого цвета; при ожогах горячими жид¬ костями и паром — бледно-серый, мягкий, тестоватой консистенции. Ожоги IV степени сопровождаются гибелью тканей, расположенных под соб¬ ственной фасцией (мышцы, сухожилия, кости). Струп толстый, плотный, иногда с признаками обугливания. Отторжение некротизированных тканей происходит медленно. Часто возникают гнойные осложнения (затеки, флегмоны, артриты). При глубоких ожогах кислотой обычно формируется сухой плотный струп (ко¬ агуляционный некроз), а при поражении щелочью струп первые 2-3-е суток мяг¬ кий (колликвационный некроз), серого цвета, а в дальнейшем он подвергается гнойному расплавлению или высыхает. Диагностика глубины (степени) ожога проводится на основании оценки мес¬ тных клинических признаков. Учитываются также природа агента, вызвавшеего ожог, и условия его получения. Отсутствие болевой реакции при уколе иглой, вы¬ дергивании волос, прикосновении к обожженной поверхности спиртовым тампо¬ ном, исчезновение «игры капилляров» после кратковременного пальцевого при¬ жатия свидетельствуют, что поражение не менее чем 111а степени. Если под сухим струпом прослеживается рисунок подкожных тромбированных вен, то ожог досто¬ верно глубокий. Границы поражения при химических ожогах обычно четкие, нередко в резуль¬ тате растекания химического вещества образуются потеки — отходящие от пери¬ ферии основного очага узкие полосы пораженной кожи. Внешний вид участка ожога зависит от типа химического вещества. При ожо¬ гах серной кислотой струп коричневый или черный, азотной — желто-зеленого оттенка, соляной — светло-желтый. В ранние сроки может также ощущаться запах вещества, вызвавшего ожог. Для определения площади ожога используются так называемые «правила де¬ вяток» и «ладони». Согласно первому у взрослого человека в процентном отноше¬ нии к общей поверхности тела голова составляет 9%, одна верхняя конечность — 9%, одна нижняя конечность — 18%, передняя и задняя поверхности тела — по 18%, половые органы и промежность — 1%. Необширные участки ожогов измеряются ладонью, площадь которой составляет примерно 1% общей поверхности тела. Тяжесть ожоговой травмы в основном определяется площадью глубокого по¬ ражения (ожоги III6-IV степени). Тем не менее на состояние обожженных, особенно в ранние сроки, существенно влияет и наличие поверхностного поражения (ожоги И-Ша степени). Для интегральной оценки тяжести ожога следует использовать условный показатель, при исчислении которого принимается, что 1 % ожога экви¬ валентен: при ожогах I—II ст. — 1 ед., ожогах Ilia ст. — 2 ед. и ожогах Шб — IV ст. — 3 ед. Например, у пострадавшего с ожогом 25% поверхности тела, из которых 5% приходится на ожог II ст., 7% — на ожог 111а ст. и 13% — на ожог Шб — IV ст., ин¬ декс тяжести поражения (ИТП) равен 58 (1x5 + 2x7 + 13x3 = 58).
246 Раздел III. Неотложная хирургия Если площадь глубокого ожога превышает 10% поверхности тела или поверх¬ ностного, прежде всего 111а ст., — 20% (ИТП более 30 ед.), то развивается комплекс клинических синдромов — «ожоговая болезнь». В ее течении условно выделяют четыре периода: ожоговый шок, острая ожоговая токсемия, септикотоксемия и ре- конвалесценция. Ожоговый шок возникает в результате массивного термического (химическо¬ го) поражения тканей. Основные клинические признаки ожогового шока: сохране¬ ние на протяжении нескольких часов величины артериального давления ниже 100 мм рт. ст., стойкая олигурия (менее 30 мл/ч) или даже анурия, субнормальная тем¬ пература тела, упорная рвота, макрогемоглобинурия (моча черная с запахом гари), азотемия (выше 40 ммоль/л). В ранние сроки отмечаются двигательное возбужде¬ ние, а спустя несколько часов — бледность и сухость кожных покровов, озноб, тахи¬ кардия, снижение ЦВД, гипонатриемия и гиперкалиемия, гипо- и диспротеинемия, протеинурия, иногда развивается парез желудочно-кишечного тракта. Сознание, как правило, сохранено. При его нарушении следует исключить отравление угар¬ ным газом, общее перегревание, черепно-мозговую травму или иную причину ут¬ раты сознания. Степень тяжести ожогового шока зависит от площади ожога, в первую очередь глубокого. Легкий шок (I степени) возникает при глубоком ожоге не более 20% поверхности тела (ИТП— 30-70 ед.), тяжелый (II степени)—20-40% поверхности тела (ИТП — 71-130 ед.), крайне тяжелый (III степени) — более 40% поверхности тела (ИТП больше 130 ед.). Продолжительность периода шока — от 10-12 часов до 2-3-х суток. При легком шоке лечение обычно завершается к концу первых суток, при крайне тяжелом оно продолжается до 2-3-х суток. Острая ожоговая токсемия обусловлена воздействием на организм токсичных веществ из паранекротической зоны, бактериальных токсинов и продуктов распа¬ да белка. В зависимости от площади и глубины ожога период токсемии длится от 4-х до 14-ти суток Период септикотоксемии (до конца 3-5-й недели после травмы) связан с разви¬ тием нагноения в омертвевших и отторгающихся тканях ожоговой раны, а в даль¬ нейшем — с длительным существованием гранулирующих ран, что ведет к потере белков и электролитов, всасыванию продуктов распада тканей, бактериальной инвазии. Период реконвалесценции начинается после завершения оперативного восста¬ новления утраченного в результате ожога кожного покрова. Общие расстройства при химических ожогах, как и при термических, определя¬ ются глубиной и площадью поражения. Однако они могут существенно усиливаться из-за токрического действия резорбирующихся из ожоговой раны химических ве¬ ществ и соединениями, образующимися при их реакциях с тканями, а также из-за поражения органов дыхания парами агрессивных веществ. В этих случаях разви¬ ваются мозговые и сердечно-сосудистые расстройства, токсический отек легких, метгемоглобинемия (ожоги азотной кислотой, перекисью водорода). Резорбтив- но-токсические проявления отмечаются и при ожогах соединениями фтора, серной и соляной кислотами. Исход ожоговой болезни, помимо тяжести ожога, во многом определяется сво¬ евременностью и эффективностью лечения. При неадекватности или задержке по
Глава 18. Термические поражения 247 срокам, особенно противошоковых мероприятий, у пострадавших развивается син¬ дром полиорганной недостаточности, характеризующийся генерализацией инфек¬ ции, вторичными нарушениями кровообращения и газообмена (респираторный дистресс-синдром взрослых), анемией, инфекционно-токсическим поражением печени, почек, миокарда. Считается, что каждый час задержки начала адекватной противошоковой терапии увеличивает на 7-10% вероятность летального исхода. Ожоги кожного покрова нередко сочетаются с ингаляционным поражением органов дыхания (пламенем, раскаленными газами, дымом и другими продукта¬ ми горения), отравлением углерода оксидом, общим перегреванием организма. Та¬ кие поражения называются многофакторными. Они возникают у пострадавших, получивших ожоги в ограниченных по размерам замкнутых пространствах или в очагах пожара. Для многофакторных поражений характерно наличие тяжелых общих наруше¬ ний, особенно в ранние сроки. Ожоговый шок возникает чаще и тяжелее протекает. Наряду с обычными его проявлениями (гиповолемией, олигоанурией, гемоконцент¬ рацией) отмечаются потеря сознания, более выраженные гипотония, гипоксия, на¬ рушения коронарного кровообращения. Летальность при этом значительно выше. Высокая температура среды и тепловая радиация в очаге пожара могут вызвать общее перегревание организма и тепловой коллапс. Для этого состояния характер¬ ны гиперемия и влажность кожи, поверхностное учащенное дыхание, тахикардия, гипотония, рвота, судороги, понижение зрачковых и сухожильных рефлексов. В тяжелых случаях развивается коматозное состояние, возможен летальный исход в результате паралича дыхательного центра. Существенно отягощают состояние пострадавших ингаляционные поражения органов дыхания. Различают ожоги верхних дыхательных путей (пламенем, рас¬ каленными газами, горячим воздухом) и термохимические поражения их средних и нижних отделов дымом и нагретыми продуктами горения. У многих пострадав¬ ших эти поражающие факторы сочетаются. В наиболее тяжелых случаях ожога дыхательных путей развивается асфиксия, а при поражении дыхательных путей продуктами горения — бронхоспазм. На вторые-третьи сутки высока вероятность возникновения отека легких, а в дальнейшем — пневмонии, гнойного трахеоброн- хита, ателектазов. Поражения дыхательных путей обычно сочетаются с ожогами лица, шеи, грудной клетки, но могут встречаться и изолированно. Отравление углерода оксидом (угарным газом) возникает у пострадавших, на¬ ходившихся в момент травмы в плохо вентилируемых помещениях. Для легкой сте¬ пени отравления характерны головная боль, шум в ушах, сердцебиение, тошнота и рвота. При тяжелом отравлении утрачивается сознание, нарушается дыхание, воз¬ никают судороги, в крови — высокое содержание карбоксигемоглобина. Наиболее выражены клинические проявления многофакторного воздействия в раннем периоде, когда тяжесть состояния пострадавших определяется, помимо ожогов, поражением дыхательных путей, отравлением угарным газом и общим перегреванием. Позднее ведущая роль принадлежит нарушениям, обусловленным ожогом. Соответственно этому и должна строиться тактика врача скорой помощи при многофакторных поражениях. Диагноз ожоговой травмы. Преемственность медицинской помощи в суще¬ ственной мере зависит от правильного формулирования диагноза в первичных ме¬
248 Раздел III. Неотложная хирургия дицинских документах. Вначале указывается вид ожога (термический, химический, электроожог), затем в числителе — общая площадь ожога и дополнительно (в скоб¬ ках) площадь глубокого (Шб—IV степени) ожога, а в знаменателе степень ожога. Затем дается краткое описание локализации ожога, периода ожоговой болезни, указывается наличие других поражений (органов дыхания, отравление углерода оксидом, общее перегревание). Например: 30% (50%) Термическии ожог пламенем ■■ . лица, туловища, правой верхней ко- 11—IV ст. нечности. Ожоговый шок II степени. Поражение дыхательных путей продуктами горения. Помощь на догоспитальном этапе. При определении объема и содержания ме¬ дицинской помощи обожженным следует учитывать, что при термических ожогах поражается, как правило, кожный покров без повреждения полостей и жизненно важных органов; отсутствует первичное кровотечение; происходит более замедлен¬ ное по сравнению с ранениями внедрение и развитие инфекции ввиду отсутствия зияющего дефекта тканей. На тяжесть состояния в раннем периоде влияют частое развитие шока, проявления многофакторного воздействия, что обусловливает не¬ обходимость неотложной реанимационно-противошоковой помощи. Прежде всего необходимо прекратить действие термического агента обливани¬ ем водой, набрасыванием брезента, одеяла и т.п. (это обычно уже сделано к момен¬ ту прибытия бригады скорой помощи). Пострадавшего удалить из зоны действия теплового излучения, дыма, токсичных продуктов горения. Пропитанная горячей жидкостью одежда должна быть немедленно сброшена. Местная гипотермия (ох¬ лаждение) обожженных тканей сразу же после прекращения действия термическо¬ го агента способствует быстрому снижению внутритканевой температуры, что ослабляет ее повреждающее действие. Для этого могут быть использованы вода, лед, снег, специальные охлаждающие пакеты, особенно при ограниченных по пло¬ щади ожогах. Оказание первой помощи при химических ожогах начинают с удаления про¬ питанной химическим веществом одежды и обильного обмывания в течение 10-15 мин пораженной области большим количеством проточной холодной воды, а при запоздалом обращении за помощью — не менее 30-40 мин. Применение вслед за обмыванием водой химических нейтрализующих веществ (при ожогах кислотой — 2-3% раствор натрия гидрокарбоната, при поражениях щелочью — 2-5% раствор уксусной или лимонной кислоты) повышает эффективность первой помощи. На участки поражения накладывают сухую асептическую повязку. При термических повреждениях одежду с обожженных участков не снимают, а разрезают и осторожно удаляют. После этого накладывается повязка, а при ее отсутствии используется любая чистая ткань. Перед наложением повязки нельзя очищать обожженную поверхность от прилипшей одежды, удалять (прокалывать) пузыри. У пострадавших с ожогами лица и поражением дыхательных путей необходи¬ мо обеспечить их проходимость, удерживая им рот в открытом положении (при тепловой контрактуре и отеке губ) введением воздуховода, удалением слизи и заг¬ рязнений из полости рта и глотки. Находящимся в бессознательном состоянии
Глава 18. Термические поражения 249 вследствие отравления угарным газом нужно обрызгать лицо водой, расстегнуть воротник и одежду, а при резком ослаблении или прекращении дыхания — произ¬ вести интубацию трахеи и искусственную вентиляцию легких. При общем пере¬ гревании — положить на голову холодный компресс, снег или лед. Для снятия болевого синдрома, особенно при обширных ожогах, пострадав¬ шим обязательно вводят седативные (седуксен, элениум, дроперидол), обезболи¬ вающие (баралгин, анальгин, кетамин в субнаркотических дозах) и антигистамин- ные (дипразин, супрастин, димедрол) препараты. Наркотические анальгетики (морфин, омнопон, промедол, фентанил) и их синтетические заменители (лексир, фортрал, дипидолор) не используют в связи с их отрицательным действием на желудочно-кишечный тракт (тошнота, рвота, парез кишечника), в отдельных слу¬ чаях можно использовать ингаляционные анестетики (трихлорэтилен или закись азота). Все пострадавшие, находящиеся в состоянии ожогового шока с выраженными признаками нарушения гемодинамики (слабый и частый пульс, резкая и устойчи¬ вая гипотония, озноб, жажда, рвота), с ингаляционными поражениями дыхатель¬ ных путей (затрудненное дыхание, признаки бронхоспазма, угроза развития ас¬ фиксии), с отравлением угарным газом (адинамия, спутанность или потеря созна¬ ния) и с общей гипертермией (сосудистый коллапс) нуждаются во врачебной помощи по неотложным показаниям. Эвакуация таких пострадавших без оказания срочной реанимационной помощи опасна для их жизни. Тяжелообожженным, находящимся в состоянии шока или имеющим ожоги общей площадью более 20% поверхности тела, немедленно начинают инфузион- ную терапию: внутривенно струйно глюкозосолевые растворы (изотонический раствор натрия хлорида, раствор Рингера-лактат, трисоль, 5-10% раствор глю¬ козы) в объеме, обеспечивающем первичную стабилизацию пульса и артериаль¬ ного давления. В зависимости от времени транспортировки в стационар следует перелить до 2-3 л этих растворов. Для устранения спазма бронхов и уменьшения отека гортани при поражении органов дыхания вводят кортикостероиды (30-60 мг преднизолона или 120-200 мг гидрокортизона внутривенно или внутримышечно), эуфиллин, антигистамин- ные препараты. Появление признаков асфиксии — показание к интубации трахеи и переводу больного на вспомогательную или искусственную вентиляцию легких. При отравлении углерода оксидом вводят внутривенно реополиглюкин(400 мл), 40% раствор глюкозы с аскорбиновой кислотой (100-150 мл); для ускорения дис¬ социации карбоксигемоглобина производят ингаляции кислорода или кислород¬ но-воздушной смеси. При сосудистом коллапсе, возникшем из-за общей гипертер¬ мии, назначают анальгин внутримышечно, внутривенно вводят изотонический ра¬ створ натрия хлорида. При ожогах век и глазного яблока осторожно раздвигают веки пальцами (или векоподъемниками) и закапывают в конъюктивальный мешок 2-3 капли 0,1% ра¬ створа дикаина, за веки закладывают стеклянной палочкой 5% синтомициновую или 10-30% сульфациловую мазь. Этими же мазями смазывают обожженные уча¬ стки кожи век и лица. На время эвакуации накладывают на поврежденный глаз сухую стерильную повязку.
250 Раздел III. Неотложная хирургия Тяжелообожженных транспортируют на носилках, укладывая на непоражен¬ ную поверхность тела. Транспортная иммобилизация при ожогах не проводится, если нет переломов костей. Из-за повышенной теплоотдачи при обширных ожогах во время транспортировки необходимо предусмотреть защиту обожженного от охлаждения, особенно при низкой температуре воздуха. Во время транспортиров¬ ки продолжают проведение противошоковых мероприятий. Поражения электрическим током (ожоги и электротравма) Поражения электрическим током возникают чаще всего вследствие непосредствен¬ ного контакта с токонесущим проводником или через электрическую дугу, образу¬ ющуюся в результате ионизации воздуха между человеком и источником электри¬ чества. Путь движения тока через тело принято называть «петлей тока». Опасность нарушения деятельности организма повышается, если на пути тока находятся жизненно важные органы (сердце, головной мозг). Наиболее тяжелые последствия имеют место при прохождении тока от одной руки к другой, от левой руки или от обеих рук к ногам, от головы к рукам или ногам. Электрический ток распространяется преимущественно по тканям с высокой электропроводностью (кровь, спинномозговая жидкость, мышцы), наименьшей электропроводностью обладают сухая кожа, кости, жировая ткань. Усиливает по¬ ражение мокрая одежда. Клинические проявления воздействия электрическим током подразделяются на общие (электротравма) и местные (электроожоги). Нередко они сочетаются. Среди общих нарушений ведущее значение имеют расстройства сердечно-сосу¬ дистой, дыхательной и центральной нервной систем. Степень тяжести этих рас¬ стройств варьируется в широких пределах — от кратковременных и бесследно про¬ ходящих до вызывающих быструю гибель пострадавшего. Наиболее часто возни¬ кают нарушения сердечной деятельности — фибрилляция сердца, мерцательная аритмия, спазм коронарных сосудов. Спазм дыхательной мускулатуры и мышц гортани может привести к асфиксии. Отмечаются судорожные сокращения дру¬ гих групп мышц и общие тонические судороги. Возможны потеря сознания (крат¬ ковременная или глубокая и длительная), цианоз, гипотония, нередко повышает¬ ся артериальное давление вследствие сосудистого спазма. При резком угнетении сердечно-сосудистой деятельности и дыхания пострадавшие иногда производят впечатление умерших («мнимая смерть»). Это состояние, как правило, обратимо при своевременном реанимационном пособии. В ряде случаев при потере созна¬ ния пострадавший не способен оторваться от токоведущего проводника, а при па¬ дении с высоты получает механические травмы различной тяжести. Местное повреждающее действие электрического тока происходит главным образом в результате преобразования электрической энергии в тепловую, что вы¬ зывает перегревание и гибель тканей. Определенное значение имеют электрохи¬ мический и механический эффекты. При действии токов очень высокого напряже¬ ния могут возникать повреждения в виде расслоения тканей и даже отрывы конеч¬ ностей (взрывоподобное действие электрического разряда). Вследствие судорожного сокращения мышц возможны отрывные и компрессионные перело¬ мы костей.
Глава 18. Термические поражения 251 Электроожоги практически всегда бывают глубокими (Шб—IV степени). Ткани повреждаются в местах входа и выхода тока, на соприкасающихся поверхностях тела по пути кратчайшего прохождения тока, иногда в зоне заземления. В зависимости от типа контакта с токонесущим проводником их формы и размеры различаются — от небольших участков некроза с центральным вдавлением, разрывом струпа и утол¬ щением с краев до обширных ожогов IV степени или даже обугливания всей конеч¬ ности. Пораженные ткани обычно представлены сухим струпом, как бы вдавленным по отношению к окружающей неповрежденной коже. Возможна вторичная гибель тканей из-за спазма и тромбоза кровеносных сосудов, в том числе и магистральных. Процесс отторжения омертвевших тканей протекает длительно из-за большой глу¬ бины поражения (некроз мышц, сухожилий и даже костей). Нередко развиваются гнойные осложнения (затеки, флегмоны, остеомиелиты). При повреждении током крупных сосудов и гнойно-демаркационном воспалении не исключены эрозивные кровотечения (обычно на 3-4-й неделе после травмы). Электрические ожоги часто сочетаются с термическими, вызванными вспыш¬ кой электрической дуги, воспламенением одежды. Для таких ожогов характерно закопчение и металлизация обожженных участков как следствие «разбрызгивания» и сгорания мелких металлических частиц проводников. Поражаются преимуще¬ ственно открытые части тела (лицо, кисти), а ожоги обычно поверхностные, но при воспламенении одежды они, как правило, глубокие. При оказании первой помощи прежде всего необходимо прекратить действие на пострадавшего электрического тока (отключить его от цепи), что требует на¬ ходчивости и самообладания. Нередко пострадавший не в состоянии из-за судорож¬ ного сокращения мышц оторваться от проводника тока без посторонней помощи. Поэтому необходимо тут же сбросить с него токонесущие провода или перерубить их лопатой, топором или другими инструментами, имеющими деревянную ручку. Если этого сделать не удается, пострадавшего оттаскивают, взявшись за его одеж¬ ду, не прилегающую непосредственно к телу. Оказывающий помощь должен за¬ щитить себя от действия электрического тока: обернуть руки сухой тканью и изо¬ лировать себя от земли, встав на доску, резиновый коврик или любой не проводя¬ щий ток предмет. Первую медицинскую помощь начинают оказывать немедленно после прекра¬ щения действия электрического тока на пострадавшего. Его укладывают на спину, освобождают от стесняющей одежды. При мнимой смерти сразу же начинают про¬ ведение ИВЛ и непрямого массажа сердца. Дают нюхать 10% раствор аммиака, вводят 1-2 мл кордиамина. При цианозе, возникающем из-за нарушения дыхания и застоя в большом круге кровообращения («синяя» асфиксия), показано крово¬ пускание 200-400 мл путем венесекции большой подкожной вены бедра. При «бе¬ лой» асфиксии, обусловленной первичной остановкой сердца или коллапсом, а также в случае фибрилляции желудочков проводят комплекс реанимационных мероприятий (см. гл. 6). Меры по оживлению проводят до тех пор, пока не восстановятся самостоятель¬ ное дыхание и сердечная деятельность. На ожоговую поверхность накладывают асептическую повязку, вводят обезболивающие средства. При развитии шока в результате обширных электроожогов проводят инфузионную терапию в соответ¬ ствии с общими принципами.
252 Раздел III. Неотложная хирургия Эвакуируют пострадавших, получивших электротравму, в лежачем положении, так как в любой момент могут возникнуть коронароспазм и остановка сердца. Идеально, если в процессе эвакуации обеспечивается мониторинг сердечной дея¬ тельности или периодический ЭКГ-контроль. Поражения холодом Холод оказывает на организм местное действие, вызывая отморожение отдельных частей тела, и общее, которое приводит к общему охлаждению (замерзанию). От¬ морожения и общее охлаждение могут развиваться как при отрицательной, так и при слабоположительной температуре окружающей среды. Отморожения возникают при местном воздействии воздухом и водой, при низкой температуре охлажденного металла и т.п. В патогенезе отморожений ведущая роль принадлежит нарушениям кровоснабжения и иннервации тканей. Не исключается и прямое повреждающее действие на сосуды и нервы низкой температуры. В течении отморожения различают два периода — скрытый, или дореактивный, и реактивный, начинающийся после согревания пораженного участка (или тела). В дореактивном периоде клинические проявления скудны, отмечаются лишь побе- ление или цианоз кожи пораженного участка, местное снижение температуры и потеря чувствительности, иногда уплотнение тканей вплоть до оледенения. Сте¬ пень отморожения в дореактивном периоде установить невозможно. Ориентиро¬ вочными критериями вероятной глубины поражения могут быть продолжитель¬ ность и интенсивность охлаждения. В реактивном периоде появляются различные признаки воспаления и некроза, по которым осуществляется клиническая диагно¬ стика степени и обширности отморожения. Точный диагноз удается установить не ранее 2-3-х суток после травмы. В зависимости от условий и механизма развития выделяют следующие формы отморожений, различающиеся между собой по патоморфологической картине и течению. Наиболее часто встречаются отморожения от действия холодного воздуха. Эта форма преобладает в условиях сильных морозов. Обычно поражаются дис¬ тальные отделы конечностей (пальцы, кисти) и щеки. По глубине поражения тка¬ ней отморожения подразделяют на четыре степени. Отморожения I степени характеризуются преходящими расстройствами кро¬ вообращения и иннервации без некроза тканей. Кожа в реактивном периоде стано¬ вится цианотичной, развивается отек. Болевая чувствительность сохранена. По¬ зднее отмечаются шелушение эпидермиса и долго сохраняющаяся повышенная чувствительность пораженных участков к холоду. При отморожениях II степени эпидермис некротизируется до базального слоя. На багрово-красной (иногда синюшной) отечной коже появляются пузыри (не¬ большого размера или сливные), заполненные желтоватой прозрачной жидкостью. Болевая чувствительность сохранена. Отмечается хорошее капиллярное кровоте¬ чение из мест уколов. После удаления отслоенного эпидермиса обнажается болез¬ ненная, розового цвета, покрытая фибрином раневая поверхность. Заживление заканчивается через 2-3 недели, но цианоз и тугоподвижность в суставах сохраня¬ ются иногда в течение многих месяцев.
Глава 18. Термические поражения 253 Отморожения Ш степени — некроз распространяется на кожу и подкожную клетчатку. В начале реактивного периода образуются пузыри, заполненные гемор¬ рагическим содержимым. Начиная с 3-4-х суток появляются отчетливые призна¬ ки омертвения кожи — она становится темно-красной, нечувствительной к уколам и постепенно высыхает, превращаясь в черный струп. После демаркации и оттор¬ жения омертвевших тканей образуется гранулирующая рана. Для отморожений IV степени характерен некроз всех мягких тканей, а также и кости. После согревания конечность остается синюшной. Эпидермис легко отсла¬ ивается, и обнажается дерма темно-вишневош цвета. Чувствительность и капил¬ лярное кровотечение отсутствуют. Демаркация некротизированных тканей насту¬ пает на 2-3-10 неделю, а их самопроизвольное отторжение затягивается на мно¬ гие недели и даже месяцы. Контактные отморожения возникают в результате соприкосновения обнажен¬ ных участков тела с металлическими предметами, охлажденными до -40 °С и ниже. В силу кратковременности контакта обычно возникают отморожения II, реже III степени. При общем охлаждении первоначально развиваются компенсаторные реакции (сужение периферических сосудов, изменение дыхания, появление дрожи). По мере углубления гипотермии наступает фаза декомпенсации, сопровожда¬ ющаяся постепенным угнетением центральной нервной системы, ослаблением сер¬ дечной деятельности и дыхания. Клиника общего охлаждения зависит от длительности пребывания на холоде, скорости и уровня падения температуры тела (прежде всего ректальной). Легкая степень (адинамическая стадия) характеризуется снижением темпера¬ туры тела до 35-33 °С, ознобом, бледностью кожного покрова, появлением «гуси¬ ной кожи». Речь замедлена (скандированная), отмечаются слабость, сонливость, урежение пульса на фоне нормального или слегка сниженного артериального дав¬ ления, дыхание нормальное. При общем охлаждении средней тяжести (ступорозная стадия) температура тела снижается до 29-27 °С, кожный покров холодный, бледный или синюшный. Характерны резкая сонливость, угнетение сознания, затруднение движений. Пульс замедлен до 52-32 уд/мин. Дыхание становится редким (8-12 в 1 мин). Артери¬ альное давление снижено до 80-60 мм рт. ст. При тяжелой степени общего охлаждения (судорожная стадия) сознание отсут¬ ствует, наблюдаются мышечная ригидность, судорожные сокращения жеватель¬ ных мышц (тризм). Пульс редкий (менее 34-32 в 1 мин), слабого наполнения. Ар¬ териальное давление резко снижено или не определяется. ДьтЦие крайне редкое (до 4-3 в 1 мин), поверхностное. Зрачки сужены, возможны рвота и непроизволь¬ ное мочеиспускание. При снижении ректальной температуры тела до 24-20 °С на¬ ступает смерть. Первая помощь при холодовых поражениях прежде всего сводится к прекра¬ щению охлаждающего действия внешней среды. Необходимо сменить на постра¬ давшем сырую обувь и одежду, тепло укрыть его, дать горячую пищу и питье. При¬ мерзшую одежду и обувь снимают с осторожностью во избежание травматизации поврежденных участков тела. При отморожении ушей, носа и щек их следует рас¬
254 Раздел III. Неотложная хирургия тереть теплой чистой рукой или мягкой тканью до покраснения, затем обработать спиртом. Наиболее простым и доступным методом оказания первой медицинской помо¬ щи в дореактивном периоде при отморожении является теплоизоляция охлажден¬ ных сегментов конечности. В качестве теплоизолирующих средств используют толстые ватно-марлевые повязки (лучше из серой ваты толщиной до 5 см) или любые подручные средства. Это обеспечивает прекращение охлаждения извне и постепенное согревание конечности из глубины, параллельно с восстановлением кровообращения. Теплоизолирующая повязка не снимается в течение 6-10 ч. При оказании первой помощи нельзя прибегать к оттиранию пораженных участков снегом, погружению конечностей в холодную воду, так как это лишь увеличивает продолжительность тканевой гипотермии и дополнительно травмирует кожу. Из медикаментозных средств показано введение анальгетиков, антигистамин- ных препаратов, столбнячного анатоксина. Целесообразно ввести сосудорасширя¬ ющие средства: 5-10 мл 2,4% раствора эуфиллина, 10-20 мл 0,25% раствора ново¬ каина, 2 мл 2% раствора папаверина. Внутрь дают 1 г ацетилсалициловой кисло¬ ты. Пострадавших с общим охлаждением (замерзанием) следует защитить от даль¬ нейшего действия холода, особенно голову. Если дыхание отсутствует или резко ослаблено, проводят искусственное дыхание («рот в рот» и «рот в нос» или через S- образную трубку), предварительно освободив рот и нос пострадавшего от инород¬ ных тел и устранив западение языка. При тяжелой общей гипотермии введение аналептиков, а также алкоголь противопоказаны. Целесообразно проведение кис- лородотерапии. Пострадавшего необходимо как можно быстрее доставить в ста¬ ционар, даже в ущерб оказанию помощи на месте. Транспортировка производится с соблюдением мер, препятствующих охлаждению (теплая машина, эвакуация в спальном мешке). При тяжелом и средней степени тяжести общем охлаждении неотложные мероп¬ риятия включают: согревание лучистым теплом или грелками, уложенными на области сердца, печени, в проекции крупных сосудов; внутривенное введение 60- 90 мг преднизолона, 40-60 мл 40% раствора глюкозы, 10 мл 10% раствора кальция хлорида, подогретых до 40 °С, 0,9% раствора натрия хлорида, реополиглюкина (по 400 мл). При резких дыхательных расстройствах проводят ИВЛ. Эффективность мероприятий оценивают по восстановлению дыхания и улучшению кровообраще¬ ния (пульса, артериального давления), повышению температуры тела. Всех пострадавших с термической травмой, подлежащих госпитализации, эва¬ куируют преимущественно в специализированные отделения и центры. Если же время транспортировки превышает 1 ч, а состояние пациента оценивается как тя¬ желое, его госпитализируют в ближайший стационар, где можно продолжить ин¬ тенсивное лечение. Другой вариант — использование санитарного авиационного транспорта с обязательным проведением всего комплекса реанимационных мероп¬ риятий в ходе полета. При этом даже ожоговый шок не является абсолютным про¬ тивопоказанием для транспортировки на большие расстояния.
Глава 19 Острый аппендицит Кацадзе М. А. Острый аппендицит — наиболее распространенное воспалительное заболевание органов брюшной полости. Число пациентов с этой патологией составляет 40-50% от всех больных хирургического профиля и 71-75% от всех прооперированных. В нашей стране частота летальных исходов от острого аппендицита — 0,25-0,3% и многие годы является одной из самых низких в мире, что обусловлено тактикой лечения, суть которой — в госпитализации в первые 6 ч заболевания и проведении ранней операции. Однако, несмотря на использование врачами такой тактики лечения, число смертельных исходов от острого аппендицита и развития осложнений за последние годы, к сожалению, не уменьшилось. Известно, что их количество прямо пропор¬ ционально времени, прошедшему от начала заболевания до поступления пациен¬ та в стационар. Поэтому столь велики роль и ответственность врачей скорой ме¬ дицинской помощи в улучшении результатов лечения больных с острым аппенди¬ цитом. Процент ошибок в постановке диагноза «острый аппендицит» на догоспитальном этапе остается высоким, что обусловлено совокупностью целого ряда причин. Прежде всего — разнообразием клинической картины заболевания, которая зависит от положения червеобразного отростка в брюшной полости, фор¬ мы и стадии заболевания, пола и возраста больного, общей реактивности организ¬ ма и т.д. Если учесть дефицит времени и отсутствие возможности динамического наблюдения, то становится ясно, что только высокая квалификация врача позво¬ лит свести к минимуму число диагностических ошибок. Постановку правильного диагноза затрудняют плохо собранный анамнез и недооценка его данных, отсутствие очередности в действиях врача: сбор анамнеза, затем — обследование больного (нередко, расспрашивая больного, врач одновре¬ менно пальпирует живот), а также недостаточное знание особенностей симптома¬ тики. Как правило, червеобразный отросток отходит от слепой кишки рядом с местом впадения подвздошной кишки в слепую. Чаще всего он, как и сама слепая кишка, расположен в правой подвздошной ямке, однако синтопия его зависит не только от длины и локализации отростка, но и от местоположения слепой кишки, которое она заняла в процессе развития. Так, при высоком расположении слепой кишки червеобразный отросток может размещаться под печенью, а при низком — в малом тазу. Различают пять основных положений червеобразного отростка по отношению к слепой кишке: нисходящее, латеральное, медиальное, восходящее и ретроцекальное.
256 Раздел III. Неотложная хирургия Вариантом ретроцекалъного размещения отростка является внебрюшинное (ретроперитонеальное) его нахождение. При этом верхушка червеобразного отро¬ стка, расположенного в забрюшинном пространстве, может достигать правой поч¬ ки, печени, правых придатков матки, мочевого пузыря. Крайне редко слепая киш¬ ка и червеобразный отросток локализованы в левой половине брюшной полости. Иногда червеобразный отросток является содержимым грыжевого мешка. Подоб¬ ная вариабельность расположения и близость к разным органам брюшной полос¬ ти и забрюшинного пространства не может не сказаться на особенностях клини¬ ческой картины, затрудняющих порой постановку диагноза. Причины развития острого аппендицита до сих пор полностью не изучены. Большинство исследователей считают, что острое воспаление в червеобразном отростке возникает из-за инфекции, распространяющейся из кишечника. Под вли¬ янием различных факторов, воздействующих на организм (перенесенные заболе¬ вания, характер питания, нарушения функции кишечника, нарушения крово- и лимфообращения в области илеоцекального угла, микротравмы слизистой оболоч¬ ки и др.), обычная кишечная микрофлора получает благоприятные условия для своего развития и становится патогенной. Таким образом, острый аппендицит можно рассматривать как воспалительное неспецифическое заболевание. В соответствии с наиболее распространенной классификацией [В. И. Колесов, 1972] выделяют следующие клинические формы заболевания: Острый простой (поверхностный) аппендицит: — без клинических признаков, со слабыми местными, быстро проходящими проявлениями; с незначительными общеклиническими признаками и местными проявления¬ ми. Деструктивный острый аппендицит (флегмонозный, гангренозный, перфора- тивный): — с клинической картиной заболевания средней тяжести и признаками местно¬ го перитонита; — с тяжелой клинической картиной и признаками местного перитонита. Осложненный аппендицит: — с аппендикулярным инфильтратом; — с аппендикулярным гнойником; — с разлитым перитонитом; — с прочими осложнениями (пилефлебитом, сепсисом и др.). При типичной клинической картине и достаточной квалификации врача рас¬ познать острый аппендицит обычно не трудно. Но даже если есть сомнения, среди прочих диагноз «острый аппендицит» должен стоять на первом месте (острый аппендицит, правосторонний аднексит и тд.). В тех случаях, когда источник пери¬ тонита неясен, диагноз формулируется как разлитой перитонит неясной этиоло¬ гии, при этом в скобках врачу скорой помощи нужно записать свое мнение об источ¬ нике разлитого перитонита (прободной аппендицит?, прободная язва желудка? и т.д). Клиническая картина и диагностика. Острый аппендицит всегда начинается с болей в животе, которые даже при типичном расположении червеобразного от¬ ростка чаще всего локализуются сначала в надчревной области, а затем (обычно
Глава 19. Острый аппендицит 257 через 2-6 ч) — в правой подвздошной области, оставаясь постоянными и, как пра¬ вило, никуда не иррадиируя. Этот феномен «перемещения» болей носит название симптома Кохера-Волковича. Другой распространенный вариант — когда боли появляются по всему животу и только потом локализуются в правой подвздошной области. Также первоначаль¬ но они могут ощущаться в районе пупка. И наконец, иногда дебют заболевания связан с наличием болей, сразу же ограниченных правой подвздошной областью. Боли возникают на фоне полного здоровья или после перенесенной ангины, гриппа, либо острой респираторной инфекции, как правило, достаточно остро. Пациенты часто указывают не только день, но и час их начала. Характеристика болей нередко изменяется по мере перехода одной формы заболевания в другую. Так, умеренные постоянные боли, типичные для простого (катарального) аппен¬ дицита, могут стать более интенсивными при флегмоне червеобразного отростка или резкими, пульсирующими при его эмпиеме. В то же время самые тяжелые фор¬ мы деструктивного аппендицита иногда сопровождаются незначительным боле¬ вым синдромом, что объясняется ранним отмиранием нервных окончаний при ган¬ грене отростка. В начале заболевания бывает нечастая рвота рефлекторного ха¬ рактера. В день возникновения у пациента, как правило, отсутствует стул. Общее состояние пациента в первые часы заболевания удовлетворительное, температура тела нормальная или субфебрильная. Только по мере прогрессиро¬ вания воспалительно-некротических изменений в стенке червеобразного отрост¬ ка появляются выраженная температурная реакция, ознобы. По разнице темпера¬ тур в подмышечной области и прямой кишке в определенной степени можно су¬ дить об интенсивности воспаления червеобразного отростка: симптом считается положительным, если она превышает 0,5 °С. Особенно это характерно при тазо¬ вой локализации червеобразного отростка, однако подобная разница температур может наблюдаться и при воспалительных заболеваниях других органов, распо¬ ложенных вблизи прямой кишки. Отмечено, что пациенты с острым аппендицитом, в отличие от страдающих почечной или желчной коликой, не стонут, не мечутся в постели в поисках более удобного положения, а спокойно лежат на спине или на правом боку. Спустя 3-4 ч после возникновения болей пациенты чаще всего достаточно точ¬ но указывают зону их локализации. Дальнейший осмотр может выявить отставание при дыхании правой полови¬ ны живота, часто встречающееся при деструктивных формах заболевания и редко — при катаральном аппендиците. При прободном аппендиците вся правая поло¬ вина живота может не участвовать в дыхании. Еще не прибегая к пальпации, врач способен получить первое впечатление о вовлечении в процесс брюшины, прове¬ ряя кагилевой симптом (усиление болей при кашле в правой подвздошной облас¬ ти) или симптом Ризваша (усиление локализованных болей в животе при глубо¬ ком вдохе). Перкуссия, особенно ее вариант в виде осторожной осязательной перкуссии, помогает выявить локализованность или распространенность воспалительного процесса. Пальпацию врач должен проводить всей кистью (рука максимально расслаб¬ лена), поверхностно, начиная с области наименьшей болезненности (от здорового
258 Раздел III. Неотложная хирургия участка к больному), как правило, в такой последовательности: левая подвздош¬ ная область, область пупка. Именно поверхностная пальпация, проводимая срав¬ нительно в правой и левой половине живота, кроме типичной для острого аппен¬ дицита локализованной болезненности, выявит и другой важный в диагностике этого заболевания симптом — защитное напряжение мышц, степень которого за¬ висит от характера воспаления в червеобразном отростке, его местоположения, развитости мышц передней брюшной стенки и других факторов. Глубокая паль¬ пация, проводимая при надобности бимануально, позволяет уточнить локализа¬ цию процесса, отсутствие или наличие инфильтрата. Диагностическая ценность болевых симптомов, предложенных для диагности¬ ки острого аппендицита, неравнозначна. Наиболее характерным не только для острого аппендицита, но и для любых воспалительных процессов брюшной поло¬ сти, а также для любой «катастрофы», развившейся в брюшной полости в резуль¬ тате заболевания или травмы, является симптом Щеткина-Блюмберга. Для его выявления врач, мягко преодолевая имеющееся напряжение мышц, «погружает» руку в брюшную полость и, выждав, когда боль, вызванная этим движением, успо¬ коится, быстро отнимает ее. Возникающая при этом резкая боль характеризует положительный симптом Щеткина-Блюмберга. Зона, где данный симптом будет выражен, соответствует зоне раздражения брюшины в проекции локализации чер¬ веобразного отростка. При остром аппендиците это, как правило,— правая под¬ вздошная область. Однако по мере усиления деструкции стенки отростка и появ¬ ления экссудата в брюшной полости симптом Щеткина-Блюмберга может выяв¬ ляться и в правой половине живота. В случаях же прободения червеобразного отростка и распространения воспаления на всю брюшину наличие этого симпто¬ ма свидетельствует о возникновении разлитого перитонита. Ярко выраженный при типичном деструктивном аппендиците, он может проявляться незначительно или полностью отсутствовать при остром простом (катаральном) аппендиците. Сочетание локальной болезненности в правой подвздошной области, локаль¬ ного напряжения мышц в совокупности с локальной гиперестезией кожи, извест¬ ное в литературе как триада Дъелафуа, характерно для острого аппендицита. Сле¬ дует отметить, что локализованная боль в правой подвздошной области, локали¬ зованная болезненность там же, выявляемая при пальпации, локализованное напряжение мышц с симптомом Щеткина-Блюмберга, ограниченное этой же зо¬ ной, делают диагноз острого аппендицита наиболее вероятным. Широко известны в клинической практике симптомы Ровзинга, Воскресенско¬ го, Ситковского. Симптом Ровзинга — возникновение боли в правой подвздошной области при легких толчкообразных движениях пальцами кисти врача в левой подвздошной области. Симптом Воскресенского проявляется тем, что при быстром проведении сверху вниз от надчревной к правой подвздошной области пальцами правой кисти через рубашку, натянутую на животе больного левой кистью врача, определяется (ощу¬ щается) болезненность в правой подвздошной области. Симптом Ситковского — усиление болей в правой подвздошной области в по¬ ложении больного на левом боку вследствие отвисания слепой кишки, натяжения воспаленной брюшины и брыжейки червеобразного отростка. Если есть сомнения,
Глава 19. Острый аппендицит 259 врач может определить симптом Бартомъе-Михелъсона, который считается поло¬ жительным, когда появляется или усиливается болезненность при пальпации пра¬ вой подвздошной области в том же положении больного на левом боку. При проведении дифференциального диагноза приходится исключать многие заболевания брюшной полости: острый гастрит и гастроэнтерит, прободную язву желудка и двенадцатиперстной кишки, острый холецистит, острый панкреатит, острую кишечную непроходимость; а также заболевания женской половой сферы — внематочную беременность, апоплексию яичника, острый аднексит. Затрудня¬ ют постановку диагноза «острый аппендицит» различные заболевания органов забрюшинного пространства — мочекаменная болезнь, особенно при почечной колике, гнойный пиелит, паранефрит. Клиническая картина острого аппендици¬ та может быть замаскирована проявлениями неспецифических инфекционных заболеваний (острый мезаденит, брюшной тиф, дизентерия). Наконец, ошибочный диагноз бывает обусловлен правосторонней нижнедолевой плевропневмонией, правосторонним плевритом. Подробно описание этих заболеваний представлено в других главах руководства. Особенности течения атипичных форм острого аппендицита. Ретроцекаль- иый аппендицит. Подобная локализация червеобразного отростка, включая за- брюшинное его расположение, встречается, по данным разных авторов, в 6-25 % случаев. Начало заболевания часто достаточно типично, но может быть похожим на правостороннюю почечную колику. Однако, в отличие от нее, пациент не ме¬ чется в поисках положения с наименьшими болевыми ощущениями. При иррадиа¬ ции болей в поясницу, в правую паховую область боль выражена значительно мень¬ ше, чем при колике, в пробе мочи нет видимой крови, возможна лишь микрогемату¬ рия, если воспаленный червеобразный отросток расположен рядом с мочеточником. При непосредственной близости червеобразного отростка к слепой кишке раздра¬ жением последней можно объяснить появление жидкого стула со слизью, что при скудности данных объективного обследования со стороны живота может стать причиной ошибочной госпитализации больного по поводу предполагаемой кишеч¬ ной инфекции. Наиболее ценный диагностический признак данной формы аппендицита — смещение зоны локализованной болезненности в боковые отделы живота или в поясничную область справа. Возможное напряжение мышц именно в этой области и появление симптома Образцова (псоас-симптом) — возникновение или усиление болей, когда рука врача, мягко надавливая на живот, прижимает слепую кишку к задней его стенке, а больного просят при этом поднять правую ногу. Сокращение пояснично-подвздошнои мышцы заставляет слепую кишку смещаться вместе с воспаленным червеобразным отростком, что и вызывает болезненность. При этом симптом Щеткина-Блюмберга может быть выражен неотчетливо или вовсе отсут¬ ствовать. При тазовом расположении червеобразного отростка воспалительный про¬ цесс отграничен стенками таза и прилежащими внутренними органами. В связи с этим при исследовании живота, как правило, отсутствуют напряжение мышц и остальные типичные для острого аппендицита симптомы. Особенно трудна диагностика тазового аппендицита у женщин, когда прихо¬ дится дифференцировать это заболевание от воспалительных процессов в
260 Раздел III. Неотложная хирургия придатках матки, для которых характерно сочетание болей в области таза и ранней иррадиации в прямую кишку, а также возникновение лихорадки. Возмож¬ но появление выделений из влагалища. В пользу острого аппендицита свидетель¬ ствует наличие положительных симптомов Образцова и Коупа (болезненность в глубине таза справа, возникающая при ротации правого бедра наружу в положе¬ нии больной на спине с согнутой в коленном суставе конечностью). Диагностике этой атипичной формы аппендицита во многом способствует ректальное исследо¬ вание, которое важно проводить и на догоспитальном этапе. С его помощью мож¬ но получить такие ценные сведения, как наличие болезненного инфильтрата или болезненность при пальпации правой стенки прямой кишки. При непосредствен¬ ной близости воспаленного червеобразного отростка к придаткам матки нередко определяется симптом Промптова, характерный для воспалительных заболеваний матки и придатков (болезненность при движениях шейки матки при надавлива¬ нии на нее спереди во время пальцевого исследования прямой кишки), что без уче¬ та анамнеза и других клинических данных может служить поводом ошибочно от¬ носить таких пациентов к гинекологическим больным. При сомнении в выборе между острым аппендицитом (тазовое расположение червеобразного отростка) и воспалением придатков матки врачи скорой помощи должны отдавать предпочте¬ ние диагнозу острый аппендицит и госпитализировать больных в хирургическое отделение. Полезное для дифференциальной диагностики вагинальное исследова¬ ние нужно проводить только в стационаре. Болезненность и наличие симптомов раздражения брюшины в правом подре¬ берье при редко наблюдаемом подпеченочном расположении червеобразного от¬ ростка могут трактоваться как острый холецистит, однако отличие анамнестичес¬ ких данных и непальпируемый желчный пузырь (что не характерно для острого холецистита) помогают правильно поставить диагноз. Особенности диагностики острого аппендицита у беременных, детей и по¬ жилых людей. В первые 3-4 месяца беременности клиническая картина острого аппендицита почти не отличается от обычной. По мере прогрессирования бере¬ менности увеличивающаяся матка начинает постепенно смещать и прикрывать слепую кишку вместе с червеобразным отростком, а следовательно, изменяются локализация болей и симптоматика заболевания, становясь нетипичными. Само¬ стоятельная боль и болезненность при пальпации, как правило, ощущаются выше, чем обычно, справа от увеличенной матки или сзади от нее. Соответственно, в этих областях может быть выражен и симптом Щеткина-Блюмберга. Однако при боль¬ ших сроках беременности пальпацию живота лучше проводить в положении боль¬ ной на левом боку, тогда матка смещается влево, что позволяет лучше определить болезненность подвздошной кишки и симптомы раздражения брюшины. Страда¬ ющие острым аппендицитом небеременные женщины стремятся лежать на правом боку, тогда как беременные предпочитают положение на левом боку, а в положе¬ нии на правом боку они отмечают усиление болей в животе за счет давления матки на слепую кишку и воспаленный червеобразный отросток. Для острого аппендицита у детей типично быстрое развитие деструктивных форм и осложнений. В начале заболевания дети в возрасте 3-5 лет становятся бес¬ покойными, в положении на животе беспокойство и плач усиливаются. В первые часы болезни у детей часто наблюдается повторная рвота. В клинической картине
Глава 19. Острый аппендицит 261 заболевания преобладают два основных симптома: субъективный (боль) и объек¬ тивный (напряжение мышц, чаще всего — симптом Краснобаева: напряжение пря¬ мой мышцы живота справа). Симптомы раздражения брюшины у детей младшего возраста выражены, как правило, неотчетливо. Много ценного для диагностики аппендицита у детей первых лет жизни можно получить, обследуя живот ребенка руками матери: врач, не травмируя психику ребенка, отходит в сторону, а мать мягко несколько раз проводит рукой вдоль живота малыша справа и слева. В этом случае наиболее достоверно проявится симптом «отдергивания руки» справа, ког¬ да ребенок отдергивает руку даже матери, как бы указывает на локализацию боли и болезненности. Врачу остается лишь отметить это при внимательном наблюде¬ нии. Острый аппендицит у пожилых и старых людей отличается обилием деструк¬ тивных форм при относительной скудности клинических симптомов, объясняемой ареактивностью, нередко наблюдаемой выраженной атрофией мышц передней брюшной стенки. Больные этой возрастной группы часто обращаются к врачу поздно, не придавая значения болям в животе, путая их с давно привычными ощу¬ щениями дискомфорта, наступающего вследствие хронического колита, висцероп- тоза и других хронических заболеваний. Из-за стертой клинической картины ост¬ рый аппендицит может быть вовремя не диагностирован, отчего возникают ослож¬ нения, прежде всего ограниченный или разлитой перитонит, либо происходит образование аппендикулярного инфильтрата. В стационаре обязательно дополнительно проводят анализ крови, при котором может обнаружиться лейкоцитоз со сдвигом в лейкоцитарной формуле влево. Ди¬ агноз острого аппендицита является показанием к выполнению неотложной опе¬ рации — аппендэктомии. Алгоритм действий на догоспитальном этапе 1. Диагностирование острого аппендицита или подозрение на это заболевание являются абсолютным показанием для экстренной госпитализации больно¬ го в хирургическое отделение стационара. 2. Транспортировка — на носилках. 3. Холод на правую подвздошную область. 4. Не вводить анальгетики!
Гпава 20 Острый холецистит Зрячих Г. А. Проблема острого холецистита приобретает все возрастающее социальное значе¬ ние. Установлено, что не менее 20% взрослого населения развитых стран страда¬ ют желчнокаменной болезнью. Количество больных неуклонно увеличивается, особенно среди лиц старше 60 лет, у которых частота встречаемости этой патоло¬ гии составляет 25-30% от всех острых заболеваний органов брюшной полости. Параллельно с ростом заболеваемости холециститом возрастает и число операций на желчных путях (оно уступает лишь числу операций, выполненных по поводу острого аппендицита). Однако исходы лечения острого холецистита остаются не¬ удовлетворительными и вызывают тревогу, так как общая летальность при этом заболевании достигает 2-3%, а послеоперационная — 7-11% (у пациентов старше 60 лет — 10-26%). Это обусловлено главным образом неправильно поставленным диагнозом, несвоевременной госпитализацией, неоправданно длительным консер¬ вативным лечением, поздними операциями, тактическими и техническими ошиб¬ ками при их проведении. Этиология и патогенез. По мнению большинства ученых, в этиологии и пато¬ генезе желчнокаменной болезни играют роль три основных фактора: нарушение холестеринового обмена, застой желчи (дискинезии) и инфекция. Образованию камней способствуют также нарушения стабильности желчи как коллоидной системы, наблюдающиеся при расстройствах функции печени. Кам¬ ни формируются в основном в желчном пузыре, реже — в желчных протоках. Иногда они встречаются даже во внутрипеченочных ходах. На догоспитальном этапе главная задача сводится к своевременной диагности¬ ке и выбору правильной тактики, что во многом определяет успех дальнейшего лечения. Клиническая картина и диагностика. Пациенты с острым холециститом обыч¬ но немолодого возраста, отягощенные сопутствующими заболеваниями. Число мужчин по отношению к числу женщин приблизительно равно 1:4-1:5. Решающее значение для диагностики имеют уточнение жалоб, хорошо собран¬ ный анамнез, выявление объективных признаков заболевания. Острый холецистит характеризуется внезапным началом с выраженным боле¬ вым синдромом. Обычно боль возникает во второй половине дня или ночью и мо¬ жет быть связана с приемом обильной, особенно жирной, пищи. У большинства пациентов боль локализуется в правом подреберье, но нередко отмечается и в эпи¬ гастральной области, а также в правой половине живота. Характерна резкая боль по типу колики, однако у каждого третьего — она тупая, ноющая, постоянная.
Глава 20. Острый холецистит 263 Типична иррадиация боли в правую половину грудной клетки, в правую лопатку, правое надплечье. Часто пациенты ощущают опоясывающую боль, что обычно указывает на одновременное поражение и поджелудочной железы. Иррадиация боли наблюдается в 60% случаев. Рвота отмечается приблизительно у 33% больных, бывает, как правило, много¬ кратной, нередко с примесью желчи. Озноб — нечастый (у 30% больных), но весьма грозный признак. Появление этого симптома скорее всего свидетельствует о развитии осложнений острого хо¬ лецистита: перфорации, гнойного холангита, околопузырного гнойника. Температура тела у большинства больных повышается до 37,5-38 °С, у некото¬ рых — остается в норме. Повышение температуры до 39 °С и выше, как правило, предполагает возникновение осложнений холецистита или существование друго¬ го заболевания. Язык почти всегда обложен, часто бывает сухим, изменения его отражают степень воспалительного процесса в желчном пузыре и окружающих тканях. Обследование живота должно проводиться особенно внимательно, неторопли¬ во, последовательно, с использованием всех методов: осмотра, пальпации, перкус¬ сии, аускультации. Обычно отмечается ограничение дыхательных экскурсий верх¬ ней половины брюшной стенки. Может определяться напряжение мышц в правом подреберье. Локализация и выраженность этих симптомов, как правило, соответству¬ ют степени распространения воспалительного процесса за пределы желчного пузы¬ ря. Часто выявляется увеличенный желчный пузырь. Он не пальпируется при на¬ пряжении мышц брюшной стенки и при глубоком его расположении. Болезненность при пальпации правого подреберья — один из главных призна¬ ков острого холецистита. При легкой перкуссии живота можно установить лока¬ лизацию воспалительного очага. При пальпации нередко удается выявить симп¬ том Образцова — когда кисть врача расположена в области правого подреберья, там возникает резкая болезненность при глубоком вдохе. Иногда этот ценный ди¬ агностический симптом определяется только при бимануальной пальпации, когда левая рука врача находится на правой поясничной области больного, а правая — со стороны живота. Из других специальных приемов исследования наибольшее значение имеют симптомы Ортнера, Щеткина-Блюмберга и Мюсси. Симптом Ортнера (положительный в 79,8% случаев) — болезненность при по- колачивании по правой реберной дуге боковой поверхностью кисти. Симптом Щеткина-Блюмберга (положительный в 38% случаев) — резкая боль в момент отнимания руки после мягкого надавливания на брюшную стенку. Симптом Мюсси (положительный в 31,7% случаев) — болезненность над клю¬ чицей справа между ножками грудино-ключично-сосцевидной мышцы. При глу¬ боких дыхательных экскурсиях брюшной стенки и кашле часто возникает или уси¬ ливается боль в правом подреберье. Прогрессирование перитонита характеризуется распространением напряже¬ ния, болезненности, симптомов Щеткина-Блюмберга с правого подреберья на всю правую половину и другие отделы живота, снижением перистальтических шумов. Может определяться притупление в отлогих отделах живота, а при исследовании прямой кишки — болезненность или нависание ее стенок. В результате прогресси¬ рования эндогенной интоксикации ухудшается общее состояние больного.
264 Раздел III. Неотложная хирургия При исследовании крови у большинства пациентов выявляются умеренный (12 000-15 ООО) лейкоцитоз и нейтрофильный сдвиг. У каждого четвертого лейко¬ цитарная реакция слабо выражена или же число лейкоцитов в норме. Нейтрофиль¬ ный сдвиг отмечается в 77,8% случаев. Показатели крови обычно соответствуют степени морфологических изменений в желчном пузыре. Однако при тяжелом де¬ структивном холецистите и снижении реактивности организма лейкоцитарная реакция может отсутствовать. При исследовании мочи часто обнаруживается бе¬ лок, в осадке — лейкоциты, выщелоченные эритроциты, а при тяжелых формах — гиалиновые и зернистые цилиндры. Особенность клинического течения острого холецистита у людей пожилого и старческого возраста состоит в преобладании деструктивных процессов в желчном пузыре и осложненных форм, преобладании общих симптомов над местными про¬ явлениями заболевания, а также в быстром нарастании интоксикации. Клиничес¬ кие признаки острого холецистита у больных этой возрастной категории в большин¬ стве бывают достаточными, чтобы своевременно поставить правильный диагноз. В подобных случаях необходимо прежде всего обращать внимание на объективные признаки и придавать значение каждому положительному симптому. Несколько отличаются клинические проявления бескаменных острых холецис¬ титов. Такие формы наблюдаются в 10-15% случаев и встречаются чаще у людей молодого возраста. При бескаменных холециститах больные не склонны к ожире¬ нию, у них не так резко выражен болевой синдром. У пациентов в пожилом возра¬ сте подобные формы могут возникать вследствие первичных изменений пузырной артерии с обтурацией ее просвета и развитием гангрены желчного пузыря. Беска- менными острыми холециститами чаще страдают мужчины. Клинические прояв¬ ления у них характеризуются яркостью симптомов, более быстрым распростране¬ нием процесса за пределы желчного пузыря, тяжелым течением и менее благопри¬ ятными исходами. У мужчин в анамнезе отмечается меньше приступов и заболевание обычно менее продолжительно. Острый холецистит не всегда удается дифференцировать от печеночной коли¬ ки (правильнее — «желчной колики», так как в основе механизма болевых ощуще¬ ний лежат динамические изменения давления в желчных протоках). Под желчной коликой следует понимать быстро проходящий приступ болей в правом подребе¬ рье, длящийся не более 2-4 ч и не сопровождающийся симптоматикой эндотокси¬ коза. С этой точки зрения диагноз «некупирующейся» желчной колики, который иногда ставят врачи скорой помощи, нужно формулировать как острый холецис¬ тит. Характер болей, их локализация, интенсивность, иррадиация при желчной колике и остром холецистите, как правило, одинаковые, но при желчной колике практически не наблюдается ухудшения общего состояния пациента, температура тела обычно не повышается, при пальпации может возникать болезненность в правом подреберье, но желчный пузырь не увеличен, не отмечается напряжения мышц, симптом Щеткина-Блюмберга отрицателен. Острый холецистит необходимо дифференцировать с острым панкреатитом, острым аппендицитом, прободной язвой желудка, острой непроходимостью кишеч¬ ника, острым алкогольным гепатитом, пищевой интоксикацией, почечной коликой, свинцовой коликой, инфарктом миокарда, острыми правосторонними пневмони¬ ей и плевритом.
Глава 20. Острый холецистит 265 Диагноз на догоспитальном этапе должен формулироваться как острый холе¬ цистит. При наличии осложнений возможны дополнения к этому диагнозу: острый холецистопанкреатит; острый холецистит, осложненный перитонитом, обтураци- онной желтухой и др. Следует избегать формулировки «обострение хронического холецистита», поскольку в этом случае процесс относят и к острым, и к хроничес¬ ким формам и в лечении будут неизбежны тактические ошибки. При установлении диагноза «острый холецистит» или подозрении на это забо¬ левание необходимо быстро направить пациента в стационар. Общая и послеопе¬ рационная летальность оказываются в несколько раз выше у поздно госпитали¬ зированных больных (позднее 24 ч от начала заболевания), нежели у больных, доставленных в ранние сроки. Лечение на догоспитальном этапе. Рекомендуется назначать спазмолитики для уменьшения болей и снятия спазма мускулатуры шейки желчного пузыря и сфин¬ ктера Одди (таблетка нитроглицерина под язык, но-шпа по 2-4 мл, платифиллин 1-2 мл, можно спазган 5 мл; не следует использовать баралгин, так как он затуше¬ вывает клиническую картину); наложить холод на область правого подреберья; исключить употребление пищи. У больных с выраженным токсикозом (тахикар¬ дия, высокая температура тела, сухой обложенный язык, перитонеальная симпто¬ матика, малое количество мочи и т. д.) уже на догоспитальном этапе необходимо начинать инфузионную терапию, но с учетом состояния сердечно-сосудистой сис¬ темы (детоксикация затем будет продолжена в стационаре). Таким больным на первом этапе дезинтоксикации целесообразно назначить внутривенно 450 мл ге¬ модеза, или 450 мл желатиноля, или 450 мл реополиглюкина. В период между при¬ менением этих растворов можно внутривенно медленно ввести 100-150 мл 0,25% раствора новокаина. В условиях длительной транспортировки больным с острым холециститом уже на догоспитальном этапе показано выполнение сакроспинальной блокады. После¬ дняя обладает преимуществами перед другими видами блокад: быстрым и продол¬ жительным эффектом, простотой выполнения и практически отсутствием осложне¬ ний. Она снимает спазм гладкой мускулатуры внутренних органов, в первую оче¬ редь гепатопанкреатической области, снижает уровень патологической импульсации в кору головного мозга, способствует нормализации функции органов гепатопанк¬ реатической системы. Техника выполнения сакроспинальной блокады: положение больного на боку или на животе; симметрично от позвоночника, в точках, отстоящих на 3 см вправо и влево от остистых отростков на уровне углов лопаток или чуть ниже, вводится 0,25% раствор новокаина под собственную фасцию спины, во влагалище — т. sacrospinalis (отсюда и название блокады). В зависимости от массы тела вводится 50-150 мл раствора. Блокаду можно выполнять с двух сторон. Наличие обтурационной желтухи, симптомов холангита или холецистопанк- реатита подтверждает необходимость, с одной стороны, госпитализации, а с дру¬ гой — выполнения ранней дезинтоксикационной терапии. Применение наркоти¬ ческих анальгетиков абсолютно противопоказано! Даже если после инъекции спазмолитиков боли уменьшились или стихли, пациент должен быть отправлен в стационар. Только специалисты хирурги смогут поставить правильный диагноз и провести соответствующее лечение. В больницу пациентов транспортируют в положении лежа и в приемное отделение доставляют на носилках.
266 Раздел III. Неотложная хирургия Стационарная помощь. В стационаре диагноз уточняется и намечается даль¬ нейшая тактика лечения. Если есть показания к операции, определяют ее харак¬ тер и устанавливают сроки проведения. Для этого еще в приемном отделении тща¬ тельно обследуют больного. Выполняются анализы крови и мочи, определение билирубина, сахара крови, протромбина. Производятся рентгенография грудной клетки и ЭКГ. Для выявления сопутствующих заболеваний сердечно-сосудистой и дыхательной систем больного осматривает терапевт и назначает корригирующее лечение. Дезинтоксикационная терапия, если она была начата на догоспитальном эта¬ пе, продолжается или начинается немедленно. Как правило, она включает введе¬ ние 10% раствора глюкозы, гемодеза, желатиноля, 1% раствора глутаминовой кис¬ лоты, антисептического раствора, обязательно — мочегонных средств. Объем ин¬ фузионной терапии может варьироваться от 1,5 до 3-3,5 л, при этом важно следить за диурезом. При быстром стихании (в течение 6-8 ч) острых явлений холецистита больные дообследуются, и при наличии показаний им рекомендуется плановая санация желчевыводящих путей. Алгоритм действий на догоспитальном этапе Для постановки диагноза «острый холецистит» необходимо: 1. Проанализировать жалобы, данные анамнеза заболевания, жизни и результа¬ ты объективного обследования. 2. Объективное обследование включает оценку: общего состояния (удовлетво¬ рительное, средней тяжести, тяжелое, крайне тяжелое), цвета кожи и слизи¬ стых оболочек, состояния языка, характера пульса, температуры, количества и цвета мочи, цвета кала; местных объективных данных: локализованной боли и болезненности, симптома Ортнера, пальпации желчного пузыря, опреде¬ ление симптомов Щеткина-Блюмберга, Образцова, Мюсси и френикуссим- птома. Лечебные мероприятия на догоспитальном этапе 1. У2 таблетки нитроглицерина под язык. 2. Внутривенное введение плазмозамещающих растворов и спазмолитиков (2 мл 2% раствора но-шпы, 2 мл 0,2% раствора платифиллина, 0,5 мл 0,1% ра¬ створа атропина). 3. Холод на область правого подреберья. 4. Транспортировка больного в хирургическое отделение стационара на носил¬ ках.
Глава 21 Острый панкреатит Кацадзе М.А. Острый панкреатит — это специфическое поражение поджелудочной железы, раз- вивающееся в результате патологической активации ее ферментов и сопровожда¬ ющееся выраженной эндогенной интоксикацией. Частота острого панкреатита в Санкт-Петербурге за последние годы возросла настолько, что в группе заболеваний «острого живота» он вышел на второе место после острого аппендицита. Мужчины болеют реже женщин, соотношение ко¬ леблется в зависимости от возраста в пределах 1:2-1:5. Увеличилось также количество случаев деструктивной формы заболевания. Присоединение инфекции при деструктивных панкреатитах и развитие гнойных осложнений резко ухудшает прогноз заболевания и повышает летальность: при деструктивных и гнойно-некротических формах она достигает 30-85%. Этиопатогенез. В норме основное количество панкреатических ферментов, вырабатываемых панкреатоцитами, поступает в пищеварительный тракт в ма¬ лоактивном состоянии, и только в двенадцатиперстной кишке они активируются под влиянием энтерокиназы. При этом в условиях нормального функционирова¬ ния эпителия двенадцатиперстной кишки не происходит так называемого «укло¬ нения» ферментов в кровь, а они лишь активно участвуют в расщеплении белков, жиров и углеводов в процессе пищеварения. Возникновению панкреатита способствуют в основном следующие условия: 1. Блокада терминального отдела печеночно-панкреатической ампулы (окклю¬ зия печеночно-поджелудочной ампулы (сфинктера Одди) камнем при желч¬ нокаменной болезни, его спазм, рубцевание), в результате чего развивается гипертензия в общем желчном протоке и, в том числе, в печеночно-панкреа¬ тической ампуле — наиболее частый морфологический вариант слияния тер¬ минального отдела холедоха и основного, протока поджелудочной железы. 2. Возникающая вслед за этой блокадой острая протоковая гипертензия, при¬ водящая к забросу (рефлюксу) желчи в основной проток поджелудочной железы. 3. Желчь, воздействуя на неактивные ферменты в «неподготовленных» приро¬ дой условиях протоковой системы поджелудочной железы, вызывает их внут- рипротоковую активацию. В результате этого стенки протока и ацинозные клетки разрушаются, ферменты «уклоняются» в кровь и лимфу и, кроме того, попадают в парапанкреальную жировую клетчатку, что и становится в даль¬ нейшем причиной развития парапанкреатита. Уже на первых фазах процесса, еще до появления очагов деструкции, фермен¬ тативный отек распространяется на парапанкреальную клетчатку и все рядом
268 Раздел III. Неотложная хирургия расположенные органы, захватывая не только жировую клетчатку, но и брыжейку тонкой и толстой кишок. Этот отек, обусловленный действием биологически ак¬ тивных веществ, а также подавление функции солнечного сплетения приводят к раннему угнетению перистальтики кишечника. Многочисленные клинические наблюдения больных с острым, в том числе и дес¬ труктивным, панкреатитом убеждают в том, что выраженный парез кишечника воз¬ никает очень скоро после начала заболевания и проявляется еще до формирования клинически значимых очагов деструкции. Формирование в брюшной полости фер¬ ментативного экссудата способствует отеку стенок тонкой и толстой кишок. Прогрес¬ сирующий парез кишки способствует увеличению ее объема за счет неэвакуирован- ного химуса и повышенного газообразования (в условиях кишечной недостаточнос¬ ти). Как следствие, повышается внутрипросветное давление в кишке и происходит постепенное сдавление венозных магистралей, что при сохраненном артериальном притоке также способствует отеку и увеличению проницаемости ее стенки. Таким образом, при остром панкреатите, особенно его деструктивных формах, развивается тяжелая эндогенная интоксикация, которую определяют два основ¬ ных фактора: панкреатогенный и энтероколоногенный. Создается порочный круг взаимоусиливающихся патофизиологических и патоморфологических воздей¬ ствий, которые способствуют появлению в организме в основном трех очагов эн¬ дотоксикоза: — деструктивно измененная поджелудочная железа; — парапанкреальная жировая клетчатка и парапанкреальные полости, со¬ держащие токсичный экссудат (оменобурсит, ферментативный перитонит); — практически весь желудочно-кишечный тракт, зачастую находящийся в ус¬ ловиях синдрома кишечной недостаточности. Выделяют следующие формы заболевания: — острый панкреатит в фазе отека (серозного, серозно-геморрагического) — отечный панкреатит; — острый панкреатит в фазе некроза (с геморрагическим компонентом или с жировым некрозом) — некротический панкреатит; — острый панкреатит в фазе расплавления и секвестрации некротических оча¬ гов — инфильтративно-некротический (в асептических условиях) и гнойно¬ некротический (в случаях присоединения гнойно-гнилостной инфекции). Если имеет место сочетание с воспалительным процессом в желчевыводящих путях (желчный пузырь, общий желчный проток), часто протекающим на фоне желчнокаменной болезни и панкреатита, то говорят о холецистопанкреатите и хо- лецистохолангиопанкреатите. Клиническая картина острого панкреатита разнообразна и зависит от этиоло¬ гии заболевания, а также от формы и фазы патологического процесса, возраста, пола пациента и т.д. Тучные люди, имеющие большое количество жировой клет¬ чатки во всех тканях и в забрюшинном пространстве, как правило, тяжелее пере¬ носят заболевание и составляют группу повышенного риска возникновения леталь¬ ного исхода. Для всех врачей первого контакта (скорая медицинская помощь, по¬ ликлиническая помощь, приемный покой) правильная оценка жалоб, тщательно собранный анамнез заболевания и жизни, квалифицированное обследование сис¬ тем и органов больного имеют решающее значение для постановки диагноза.
Глава 21. Острый панкреатит 269 Анамнестические указания на прием значительного количества алкоголя и/или жирной пищи, после чего появились боли в животе, а также желчнокаменная бо¬ лезнь или операции, проведенные на желчевыводящих путях, в анамнезе свиде¬ тельствуют о возможности острого панкреатита у больного. Как правило, острый панкреатит начинается с болей в верхних отделах живо¬ та. Интенсивность болевого синдрома может быть различной, но боль всегда при¬ сутствует. Дебют заболевания протекает по типу панкреатической колики. При этом болевой синдром особенно ярко выражен в верхних отделах живота, а больные, мучительно страдающие от болей, в отличие от пациентов с почечной коликой, постоянно меняющих позу, почти не двигаются и принимают коленно-локтевое положение. В такой позе вместе с кишечником и передней брюшной стенкой (осо¬ бенно у больных с ожирением) вентрально оттягивается сальниковая сумка и кап¬ сула поджелудочной железы, представляющая собой задний листок брюшины, что снижает давление на поджелудочную железу и уменьшает боль. Боли при панкреатите часто имеют опоясывающий характер. Иногда они ир- радиируют вверх, в правое или левое плечо, ключицу. Могут быть положительны¬ ми френикус-симптом и симптом Мюсси (боль в точке на коже между ножками правой грудино-ключично-сосцевидной мышцы). Однако у некоторых пациентов боль не иррадиирует и локализована в эпигас¬ тральной области или верхних отделах живота. Болевой синдром очень часто со¬ провождается рвотой, возможно многократной, иногда неукротимой. Рвота не толь¬ ко не приносит облегчения, но даже, наоборот, из-за повышения внутрибрюшного и внутрипротокового давления усиливает боли в животе. Несмотря на относительную скудность патогномоничных признаков острого панкреатита в первые часы заболевания, уже можно отметить признаки эндоген¬ ной интоксикации. Кожный покров может быть бледным, покрытым липким потом. В случаях тя¬ желейшей интоксикации, особенно у больных с алкогольным панкреатитом, когда алкогольная интоксикация усиливается панкреатогеннои и энтерогеннои, кожа, в том числе на конечностях, может стать «мраморной», что свидетельствует о цент¬ рализации кровообращения при эндотоксическом шоке. При деструктивном панк¬ реатите и тяжелой интоксикации на боковых поверхностях туловища, иногда в области пупка возникают багровые пятна (симптом Грея-Тернера), указывающие на нарушения в системе гемостаза. В ранние сроки местные симптомы при исследовании живота выражены, как правило, слабо. В отличие от других нозологических форм заболеваний группы «острого живота» при панкреатите имеется очевидное несоответствие между тя¬ желым состоянием больного, резко выраженными клиническими симптомами эн¬ догенной интоксикации и относительно благополучной картиной при исследова¬ нии живота. Брюшная стенка участвует в дыхании. Живот при пальпации, как правило, мягкий, болезненный в верхних отделах. В зависимости от локализации воспали¬ тельного процесса (в головке или хвостовой части железы) болезненность может быть более выраженной в правом или левом подреберье. При распространенных поражениях отмечаются симптом Керте (болезненность и напряжение мышц в эпигастральной области в виде поперечной полосы), симптом Воскресенского —
270 Раздел III. Неотложная хирургия исчезновение пульсации брюшной аорты в эпигастральной области, что объясня¬ ется выраженным отеком и инфильтрацией самой железы и парапанкреальной жировой клетчатки. По мере перехода отечной формы панкреатита в деструктивную в верхнем от¬ деле живота может возникать локализованное вздутие, видимое при осмотре и определяемое перкуторно (тимпанит) и пальпаторно. Через 4-6 ч от начала заболевания живот во всех отделах становится вздутым, при перкуссии — тимпанит, при аускультации — резкое ослабление перистальти¬ ки, иногда выслушивается шум типа «падающей капли», нередко перистальтика не определяется. Симптомы раздражения брюшины, как правило, слабо выражены в дебюте за¬ болевания, но через 8-12-24 ч могут определяться по всему животу. Иногда в от¬ логих частях живота перкуторно удается выявить притупление. Все эти признаки указывают на развитие деструктивного панкреатита, при котором первичная пан- креатогенная интоксикация резко усиливается в результате развивающейся пара¬ литической кишечной непроходимости и ферментативного перитонита. В дальней¬ шем состояние больных резко ухудшается вследствие проникновения в кровь био¬ логически активных веществ и патогенной микрофлоры из кишечника. При обследовании данной категории больных нужно искать признаки надвигающейся катастрофы — полиорганную недостаточность, что удается при внимательном обследовании не только живота, но и практически всех систем и органов. Главное и единственно возможное на догоспитальном этапе — это детальное физикальное обследование. Так, если обнаруживаются притупление перкуторно¬ го тона в легких, феномен «голосового дрожания» (усиление на стороне пораже¬ ния инфильтрации легкого) и появление крепитирующих и мелкопузырчатых хрипов, то это свидетельствует о присоединении респираторного дистресс-синд¬ рома взрослых (РДСВ); ранняя олигурия, сочетающаяся с иктеричностью склер и кожи, указывает на печеночно-почечную недостаточность; эйфория, неадекватная реакция больного, вплоть до соматогенных психозов — признаки токсического поражения центральной нервной системы. Если фаза отека может достаточно быстро переходить в некроз поджелудочной железы в первые двое суток от начала заболевания, то фаза расплавления и секвестра¬ ции с последующим присоединением инфекции наступает значительно позже, на 7- 10-е сутки. Гнойно-некротический панкреатит, при котором отмечается самая высо¬ кая летальность, встречается приблизительно у 4-5% больных острым панкреатитом. При гнойно-некротическом панкреатите тяжелое состояние больного внешне не улучшается, несмотря на проведение интенсивной терапии. На фоне общей слабо¬ сти и адинамии у больных возникает устойчивая лихорадка с размахами между утренней и вечерней температурой более 1,5-2 °С, возможны ознобы. Сохраняется или нарастает тахикардия, пульс становится чаще 110 уд/мин. В этой фазе гной¬ ных осложнений, как правило, отмечается печеночно-почечная недостаточность или выраженный синдром полиорганной недостаточности. При исследовании живота удается точно локализовать очаг воспаления, который определяется в виде припухлости или инфильтрата, резко болезненного при пальпации. Температура кожи выше по сравнению с интактными участками живота, но цвет кожного по¬ крова не изменен.
Глава 21. Острый панкреатит 271 Сохраняется выраженный парез кишечника, и после возможного относительно короткого периода мнимого улучшения вновь выявляются симптомы раздражения брюшины. В боковых отделах живота и в области поясницы иногда возникает отек, определяющийся в виде пастозности, указывающей на поражение забрюшинной жировой клетчатки. Тяжесть состояния больных с гнойно-некротическим панкреатитом значительно усугубляется при возникновении аррозивных кровотечений из желудка и кишеч¬ ника, формировании кишечных свищей, гнойного перитонита и сепсиса, становя¬ щихся причиной летального исхода. Если больной в описанном состоянии длительное время находился дома, то уже на догоспитальном этапе можно ставить диагноз гнойно-некротического панкреа¬ тита с тяжелой степенью интоксикации. Дифференциальная диагностика. Дифференциальную диагностику следует проводить со всеми заболеваниями группы «острого живота», включая прободе¬ ние язв желудка и двенадцатиперстной кишки, тромбоз мезентериальных сосудов. Диагностируя эндотоксический шок при тяжелом деструктивном панкреатите, нужно помнить, что централизация кровообращения и коллапс могут быть след¬ ствием желудочно-кишечного кровотечения, исключить которое помогает ректаль¬ ное обследование. Если диагностическая ошибка (но в пределах группы заболеваний «острого живота») врача догоспитального этапа вполне объяснима (например, «острый холецистит» вместо «острого панкреатита»), то в стационаре она недопустима, поскольку приводит к выбору неправильной тактики ведения пациента и может иметь следствием развитие осложнений или даже смерть больного. Лечение на догоспитальном этапе. С учетом быстрой смены фаз и перехода фазы отека в тяжелую деструктивную форму острого панкреатита, считается, что чем раньше начата неотложная терапия на догоспитальном этапе, тем больше шансов у больного справиться с болезнью. Три известные принципа лечения острых заболеваний гепатопанкреальной зоны должны строго выполняться: 1. Голод. 2. Холод (пузырь со льдом на эпигастральную область дома и во время транспортировки). 3. Покой (транспортировка только на носилках). Применение спазмолитиков должно начинаться с нитроглицерина, снимающего спазм сфинктера О дли (1-2 капли или х/2 таблетки под язык). Спазмолитики в растворе вводят сразу же после налаживания внутривенной инфузии жидкостей. Инфузионная терапия, проводимая на догоспитальном этапе, должна быть направлена на устранение гиповолемии, коррекцию электролитных расстройств и детоксикацию. Она включает солевые растворы, 5% раствор глюкозы, гемодез, реополиглюкин. Для уменьшения секреторной деятельности поджелудочной железы показано введение 1 мл 0,1% раствора атропина подкожно. Рекомендуется введение антигистаминных препаратов. В первые сутки заболевания выраженного терапевтического эффекта можно до¬ биться применением антиферментных препаратов (протеаз) — гордокса, трасило-
272 Раздел III. Неотложная хирургия ла и др. Также показано введение 0,25 % раствора новокаина (при стабильной гемо¬ динамике) в количестве 100-150 мл внутривенно со скоростью 80-90 капель/мин, поскольку препарат обладает неспецифической антиферментной активностью. Рекомендуется и раннее применение сакроспинальной блокады. Она произво¬ дится в положении больного на животе: тщательно обрабатывается кожа спины (спиртом, йодонатом); затем 0,25% раствор новокаина вводится во влагалище т. sacrospinalis на уровне углов лопаток обычной иглой для внутримышечных инъек¬ ций в количестве 80-100 мл. Попадая из влагалища указанной мышцы в забрю- шинное пространство, новокаин способствует созданию функционального покоя поджелудочной железы, уменьшает спазм ее сосудов и способствует регионарной ингибиции активных ферментов, попавших в парапанкреальное пространство. Кроме того, воздействуя на солнечное сплетение, новокаин улучшает моторную функцию кишечника, являясь эффективным средством в борьбе с парезом. Принципы диагностики и лечения острого панкреатита в стационаре. В ста¬ ционаре диагностическая программа дополняется лабораторными, рентгеноло¬ гическими и инструментальными методами исследования. В клиническом анализе крови — лейкоцитоз и сдвиг в лейкоцитарной формуле влево. При этом в зависимости от фазы заболевания происходит ухудшение показа¬ телей. В фазе секвестрации и расплавления отмечаются выраженная анемия, выра¬ женный лейкоцитоз. Число палочкоядерных лейкоцитов достигает 30-40 тыс./мкл, появляются их юные формы. Ранняя выраженная лимфопения — это также свиде¬ тельство тяжелого деструктивного процесса и резкого снижения иммунитета. При биохимическом исследовании крови могут обнаруживаться признаки пе¬ ченочной (повышение уровня билирубина, активности ЛДГ, трансаминаз) и по¬ чечной недостаточности (увеличение уровня остаточного азота, креатинина, мо¬ чевины). Особую диагностическую ценность имеет исследование активности ферментов. Наиболее распространена методика определения амилазы (диастазы) в крови и моче. Значительное повышение ее активности подтверждает предположение о на¬ личии острого панкреатита, в то время как нормальные величины показателей не только не исключают этого заболевания, но и косвенно подтверждают развитие тяжелого тотального панкреонекроза, при котором железа не способна вырабаты¬ вать ферменты. При обзорной рентгенографии брюшной полости можно отметить резкое взду¬ тие поперечной ободочной кишки (симптом Гобие), увеличение расстояния между большой кривизной желудка и поперечной ободочной кишкой (симптом Пчелиной), ограничение подвижности и высокое стояние купола диафрагмы и др. Одним из самых ценных современных инструментально-аппаратных методов обследования и лечения острого панкреатита является эндовидеолапароскопия. Она позволяет оценить характер экссудата брюшной полости и взять его для ис¬ следования ферментов, а также увидеть бляшки жирового некроза, выявить гипер¬ тензию желчевыводящих путей, определить ряд других признаков, дифференци¬ рующих отечные формы от деструктивных, и выполнить необходимые лечебные манипуляции. Для диагностики острого панкреатита используются ультразвуковое иссле¬ дование, тепловидение и компьютерная томография.
Глава 21. Острый панкреатит 273 В первые сутки поступления больных в стационар продолжается консерватив¬ ное лечение, начатое на догоспитальном этапе. Больные с легкой степенью эндо¬ генной интоксикации поступают в хирургические отделения. В тех случаях, когда имеет место интоксикация средней и тяжелой степени, госпитализация проводит¬ ся только в отделение реанимации и интенсивной терапии. В комплексное лечение входят: 1. Наружная и внутрижелудочная гипотермия (первые трое суток). 2. Инфузионная терапия, осуществляемая по принципу форсированного диу¬ реза (инфузионная нагрузка под контролем почасового и суточного диуреза в пределах 3-5 л жидкости — солевые растворы, гемодез, желатиноль) с при¬ менением лазикса и эуфиллина. 3. Спазмолитики и обезболивающие средства (нитроглицерин под язык, внутривенное введение раствора баралгина, но-шпы или галидора). 4. Антипротеазы (гордокс, трасилол, контрикал и др.), пептидные препараты (сандостатин), вводимые внутривенно в растворе, цитостатики (фторурацил). 5. Раннее удаление из крови и тканевых жидкостей биологически активных ве¬ ществ, осуществляемое с помощью плазмафереза, плазмосорбции, гемосорб¬ ции. Санация кишечника с помощью гастроэнтеросорбции и толстокишеч¬ ного сорбционного диализа. 6. Повторные сакроспинальные новокаиновые блокады. 7. При отсутствии гемодинамических нарушений — длительная эпидуральная блокада. Оперативное лечение показано только в случае отсутствия эффекта от комп¬ лексной консервативной терапии. При наличии ферментативного панкреатита показано экстренное эндовидеохирургическое вмешательство, которое дает возмож¬ ность уточнить диагноз, выявить деструкцию поджелудочной железы, а также про¬ извести «разгрузку» желчевыводящих путей (декомпрессия за счет холецистосто- мии), наружное дренирование брюшной полости, забрюшинного пространства и сальниковой сумки. Операции, производимые традиционными методами хирур¬ гии, показаны при отсутствии положительной динамики после лапароскопии и в более поздние сроки (12-14 суток и позже) в случае развития гнойно-некротичес¬ кого панкреатита. Алгоритм действий на догоспитальном этапе: 1. Для постановки диагноза учитывать провоцирующие факторы (алкоголь, обильный прием жирной пищи, желчнокаменная болезнь в анамнезе.) 2. Оценить клинические признаки эндоксикоза: тахикардия, рвота, интенсив¬ ность болевого синдрома с локализацией болей в эпимезогастральной обла¬ сти, парез кишечника максимально приближенный к началу заболевания. 3. Лечебные мероприятия: 1 таблетка нитроглицерина под язык, наладить внут¬ ривенное введение солевых и плазмозаменяющих растворов и спазмолитиков. 4. При стабильной гемодинамике возможно выполнение сакроспинальной бло¬ кады. 5. Холод на живот в транспортировке на носилках в стационар.
Гпава 22 Острый перитонит Мирошниченко А.Г., Изотова О.Г. Перитонит (peritonitis; греч. peritonation — брюшина + itis) — воспаление брюши¬ ны, сопровождающееся общими симптомами заболевания организма с нарушени¬ ем жизненно важных функций органов и систем. В данном определении объединено морфологическое и клиническое представ¬ ление, отражающее сущность патологического процесса при перитоните. В последние годы в связи с совершенствованием организации экстренной хи¬ рургической и реанимационной помощи, широким применением антибиотиков в лечении перитонитов достигнуты несомненные успехи, однако летальность при этом заболевании достигает 20-59%. Большинство специалистов выделяют две его формы — местный и общий. Местный перитонит — это воспаление определенной области брюшины. В том случае, если данное воспаление отграничено от свободной брюшной полости спай¬ ками, внутренними органами или их брыжейкой, речь идет о воспалительном ин¬ фильтрате или абсцессе. При отсутствии отграничений под местным перитонитом понимается наличие воспалительных изменений в области очага деструкции или повреждения с возможным затеканием экссудата в смежную область: по пути есте¬ ственного распространения (например, в полость малого таза при аппендиците, в правый боковой канал при остром панкреатите и остром холецистите). При раз¬ литом перитоните воспалительный процесс распространяется по свободной брюш¬ ной полости без определенного ограничения. Указанное деление условно, и обе формы перитонита следует рассматривать как фазы единого процесса. Как правило, перитонит вначале бывает местным (ис¬ ключение — так называемый идиопатический перитонит, который составляет около 1 % от общего числа перитонитов). Станет ли местный перитонит разлитым — зависит от ряда факторов: иммунобиологических особенностей организма, своев¬ ременности и полноценности оказания медицинской помощи. Развитию перито¬ нита часто предшествует какой-либо деструктивный процесс в брюшной полости, явившийся его источником и первичным очагом эндогенной интоксикации. Хирургическая тактика при указанных формах перитонита различна. Леталь¬ ность при местной форме перитонита приблизительно на порядок ниже, чем при разлитой. В течении перитонита принято выделять две фазы — компенсации и декомпен¬ сации. Критерием компенсации состояния больного считается стабильность гемодина¬ мики, отсутствие выраженного пареза кишечника и грубых биохимических изме¬ нений крови.
Глава 22. Острый перитонит 275 Декомпенсация состояния определяется выраженными нарушениями сердечно¬ сосудистой системы, печени, почек, возникновением паралитической кишечной непроходимости. Разделение перитонита на местный и разлитой с учетом фазы компенсации или декомпенсации наиболее полно удовлетворяет потребностям практики при оказании помощи больному на догоспитальном этапе. Наиболее достоверными признаками декомпенсации принято считать сниже¬ ние АД ниже 90 мм рт. ст., тахикардию выше 120 уд/мин, наличие дыхательной недостаточности, снижение диуреза менее 40 мл/ч и развитие паралитической непроходимости кишечника. В зависимости от механизма инфицирования брюшной полости все перитони¬ ты можно разделить на две группы: первичные и вторичные. При первичных пе¬ ритонитах микробная инвазия осуществляется гематогенным, лимфогенным или каналикулярным путем (например, через маточные трубы). В подавляющем боль¬ шинстве случаев перитонит развивается вторично — при гнойных заболеваниях и прободении полых органов брюшной полости, при травматических повреждени¬ ях живота, при переходе на брюшину воспалительного процесса из соседних и от¬ даленных областей при септических заболеваниях. По клиническому течению различают острый и хронический перитониты. Ос¬ трый — наиболее часто возникающее и опасное заболевание, именно его имеют в виду, когда употребляют термин «перитонит» в клинической практике. Этиология. Ведущая причина перитонита — это воспаление червеобразного отростка, на втором месте стоит перфоративная язва желудка и двенадцатиперст¬ ной кишки, затем — воспаление желчного пузыря, заболевания женских половых органов, кишечника, травматические повреждения органов живота и т. д. Как правило, перитонит вызывается смешанной бактериальной флорой. Ли¬ дирующее место занимает кишечная палочка, далее следуют бактероиды, некло- стридиальные анаэробы. Смешанный характер флоры определяет необходимость применения комплексной антибактериальной терапии, действующей на различ¬ ные виды инфекционных возбудителей. Патогенез. Возникнув как локальное воспаление, перитонит при неблагоприят¬ ных условиях становится заболеванием всего организма, поражающим жизненно важные системы и органы. Важное значение, определяющее его развитие, помимо количества и вирулент¬ ности попавшей в брюшную полость микрофлоры, имеют иммунобиологические особенности организма. При слабости защитных сил организма микробная агрессия нарастает, воспа¬ ление прогрессирует, распространяется по брюшине, формируется экссудат, воз¬ никает разлитой перитонит. Этому способствуют высокая вирулентность инфек¬ ции, интенсивность и длительность микробного заражения. Если инвазия микро¬ бов происходит медленно, защитные механизмы успевают ограничить воспалительный процесс. При внезапном, быстром поступлении большого коли¬ чества инфицированного материала (прорыв абсцесса, перфорация полого орга¬ на) процесс не удается локализовать и развивается разлитой перитонит. Самая ранняя реакция брюшины в ответ на бактериальную агрессию состоит в дегрануляции тучных клеток с выбросом гистамина, серотонина и других биоло¬ гически активных веществ. В результате резко повышается проницаемость венул
276 Раздел III. Неотложная хирургия и расширяются артериолы, вследствие чего возрастает кровоток через ткань с выходом плазмы крови из просвета микрососудов. Важнейший токсичный субстрат, выделяемый микробами,— это эндотоксин. Он входит в состав оболочки в основном грамотрицательной флоры и освобождается при ее разрушении. Образуются цитокины, которые стимулируют острую фазу воспаления, повышают проницаемость микрососудов, снижают тонус перифери¬ ческих сосудов, понижают антикоагулянтные свойства эндотелия, делая стенку сосуда потенциально тромбогенной. Действие цитокинов может быть как местным, так и системным (гормоноподобным), что вызывает возникновение шоковых ге- модинамических реакций, синдрома ДВС, дистресс-синдрома легких, почечной недостаточности. Для перитонита характерна прогрессирующая гиповолемия, обусловленная увеличением проницаемости микрососудов и плазмопотерей; определенную роль играет и секвестрация крови в потерявших тонус сосудах брюшной полости. Де¬ фицит ОЦК может достигать 20-25%. Снижение венозного возврата к сердцу мо¬ билизует компенсаторные механизмы центральной гемодинамики: возрастает пе¬ риферическое сопротивление сосудов, увеличиваются ударный объем сердца и ЧСС. По мере прогрессирования перитонита и нарастания дефицита объема плаз¬ мы тахикардия не в состоянии обеспечить адекватную перфузию тканей, что при¬ водит к нарастанию их гипоксии. В последующем выраженная гиповолемия и па¬ дение тонуса сосудов позволяют трактовать гемодинамическую ситуацию как ги- поволемический шок. У пожилых пациентов, имеющих сопутствующую сердечно-сосудистую патологию, развитие гемодинамических реакций от стадии компенсации к декомпенсации наблюдается не всегда. Несостоятельность компен¬ саторных механизмов сердечно-сосудистой системы у таких пациентов приводит к тому, что нарушения гемодинамики как при шоке развиваются быстрее и неред¬ ко затушевывают симптоматику перитонита, что может стать причиной трагичес¬ ких диагностических ошибок. Сильнее всего при перитоните нарушается метаболизм белков. Потери белка плазмы возникают быстро, и своего пика гипопротеинемия достигает к третьим- четвертым суткам от начала заболевания. Таким образом, возникнув как локальное воспаление брюшины, перитонит при неблагоприятных условиях становится заболеванием всего организма, поражаю¬ щим жизненно важные органы и системы. Клиника и диагностика. Клинические проявления острого перитонита много¬ образны и зависят от его стадии, первичного заболевания, возраста больного, на¬ личия сопутствующих заболеваний и ряда других причин. В некоторых случаях заболевание может протекать атипично. Клинические проявления местного пери¬ тонита аппендикулярного происхождения у молодого человека могут значитель¬ но отличаться от разлитого перитонита, возникшего на почве перфоративной опу¬ холи толстой кишки у пожилого пациента. Перитонит, развившийся вследствие перфорации язвы, чаще имеет яркую клиническую картину уже в ранней стадии, тогда как деструктивный холецистит, осложненный перитонитом, порой протека¬ ет атипично, особенно у стариков. Общим симптомом для всех форм и стадий перитонита является боль. Локали¬ зация и характер боли, особенно на ранних стадиях, зависят от первопричины. Боль
Глава 22. Острый перитонит 277 в области живота может начаться внезапно или нарастать постепенно, чаще всего она очень сильная и постоянная. Особенно интенсивная боль возникает в области источника в первые минуты и часы заболевания, распространяясь затем по всему животу, усиливаясь при перемене положения, кашле, при перистальтике кишеч¬ ника. По мере нарастания интоксикации боли могут ослабевать, то же происходит при молниеносном течении перитонита и при лечении антибиотиками. Если очаг расположен в малом тазу, то порой возникают ложные позывы на стул (тенезмы), дизурические расстройства и иррадиация болей в крестец, промежность. При деструкции ретроцекально расположенного червеобразного отростка неред¬ ки расстройства мочеиспускания и возможен неоднократный жидкий стул вслед¬ ствие раздражения восходящей толстой кишки. Однако более характерны для на¬ чальных стадий перитонита задержка или отсутствие стула, причиной которых является быстро наступающий парез кишечника. Наличие у больного тошноты и рвоты свидетельствует о расстройстве эвакуаторной функции ЖКТ. Сначала рво¬ та бывает желудочным содержимым, затем тонкокишечным, с гнилостным запа¬ хом. Такую рвоту называют каловой. Постепенно рвота учащается, нередко стано¬ вится изнуряющей, приводит к обезвоживанию организма, поскольку из-за нее прием жидкости и пищи становится практически невозможным, несмотря на на¬ личие мучительной жажды. Изменение общего состояния пациентов в начале заболевания зависит от причины перитонита. При прободной язве, перфорации опухоли кишечника, стран¬ гуляционной кишечной непроходимости, тромбоэмболии брыжеечных сосудов, панкреонекрозе, ранениях полых органов, прорыве гнойника в свободную брюш¬ ную полость возможно быстрое развитие шокоподобного состояния. При воспали¬ тельных процессах в органах брюшной полости (фазовое течение аппендицита, холецистита, панкреатита и др.) клиническая картина перитонита чаще нараста¬ ет постепенно. Она соответствует морфологическим изменениям, происходящим в брюшной полости. При внешнем осмотре обращает на себя внимание вынужденная поза больного, не пытающегося менять положение, так как любое движение усиливает боль. Ха¬ рактерна поза с приведенными к животу ногами (особенно при перитоните вслед¬ ствие прободения). В самом начале заболевания отмечается обеспокоенность па¬ циента своим состоянием, позже он становится заторможенным. При нарастании интоксикации возникает эйфория, что считается плохим прогностическим призна¬ ком. В этом периоде заболевания нередко развивается интоксикационный психоз. Однако в подавляющем большинстве случаев сознание сохраняется до момента наступления агонии. Внешний вид больного свидетельствует о тяжелой интоксикации и обезвожи¬ вании. Черты лица заостряются, появляется бледность с сероватым и цианотич- ным оттенком, губы сухие. В тяжелых случаях может появиться желтушность, сви¬ детельствующая о токсическом поражении печени или гемолизе. Пульс на начальных стадиях перитонита, как правило, не изменяется, а в неко¬ торых случаях (при прободных перитонитах) замедляется вследствие рефлектор¬ ного раздражения блуждающего нерва. Однако по мере развития воспалительно¬ го процесса пульс учащается (до 100-120 уд/мин) и становится все более слабым. В ранних стадиях заболевания АД, как правило, не изменяется. Падение АД про¬
278 Раздел III. Неотложная хирургия исходит в стадии декомпенсации (в дебюте заболевания — при прободных перито¬ нитах). Обычно падение АД свидетельствует о прогрессирующей интоксикации организма. Повышение температуры тела не считается характерным признаком пери¬ тонита, но, как правило, имеет место расхождение между температурой и пульсом. Частый пульс свидетельствует о тяжести воспалительного процесса и является важным для диагноза и прогноза. Озноб, возникающий при сравнительно невысо¬ кой температуре тела,— это признак очень тяжелой интоксикации. Исследование живота всегда нужно начинать с общего его осмотра, соблюдая при этом два обязательных условия: наличие хорошего освещения и максимальное обнажение живота. При осмотре брюшной стенки помимо грыжевых выпячиваний необходимо обращать внимание на ее подвижность при дыхании, симметричность, форму живота. Большинство больных с острым разлитым перитонитом при ды¬ хании щадят брюшную стенку, и иногда наблюдается отставание того или иного отдела живота (в зависимости от источника возникновения воспалительного про¬ цесса). Порой очень рано появляется асимметричность живота из-за локального вздутия кишечника или желудка. В поздних стадиях вследствие пареза и паралича кишечника, как правило, возникает симметричное вздутие живота. После осмотра проводят пальпаторное обследование. Пальпация вначале долж¬ на быть поверхностной и исключительно нежной. Ее начинают с отдаленных уча¬ стков по отношению к болезненным зонам, на которые указывает больной, с после¬ дующим постепенным приближением к месту, где боль самая сильная. Приступая к исследованию живота, необходимо предварительно согреть руки. Обе руки нуж¬ но мягко положить на живот всей ладонной поверхностью. Подержав их сначала неподвижно, нужно постепенно и осторожно начать нажимать и ощупывать стен¬ ку живота, сохраняя при этом максимальную мягкость движений. Ощупывание следует производить в различных направлениях, возвращаясь каждый раз к уже пройденным местам и не ограничиваясь болезненной или подозрительной точкой. Нужно избегать резких или неосторожных движений и насильственного преодо¬ ления мышечной защиты и никогда не надавливать на живот кончиками пальцев. Первым и наиболее ценным симптомом, выявляемым при пальпаторном иссле¬ довании брюшной стенки, считается симптом мышечного напряжения. Сокраще¬ ние мышц брюшной стенки имеет различную степень распространения, силы и продолжительности. Это либо локализованная мышечная защита, либо генерали¬ зованная защита (ее описывают выражениями «живот, как доска», «деревянный» живот), что зависит от распространенности по брюшине воспалительного процесса, а также от реактивности организма. Как писал Капон, «Для того чтобы констати¬ ровать разлитую контрактуру живота, надо ощупывать его в области больших прямых мышц. Медленно, спокойно положите ладони плашмя во всю их длину на живот. Затем постепенно вдавливайте их и точно таким же образом отнимайте. Если почувствовали, что прямые мышцы под Вашими пальцами твердеют или что в их толще появляется мышечное дрожание — их защитный рефлекс, то будьте уверены, что имеется глубокое повреждение». При перфорациях органов желудоч¬ но-кишечного тракта, в основном язвы желудка или двенадцатиперстной кишки, напряжены мышцы всей передней брюшной стенки. Однако иногда при деструк¬ тивном аппендиците, расположенном ретроцекально, забрюшинно или в малом
Глава 22. Острый перитонит 279 тазу, а также при прободениях органов, расположенных забрюшинно, в редких случаях перфорации опухоли или дивертикула толстой кишки или при пельвио- перитонитах напряжение брюшных мышц в начальной стадии заболевания может отсутствовать. При описанных выше процессах брюшина, прилегающая к пере¬ дней брюшной стенке, не поражается. Поэтому такие больные при осмотре долж¬ ны лежать на боку или на животе, тогда в области спины можно обнаружить под¬ кожную крепитацию и болезненность. К тому же у некоторых пациентов, находя¬ щихся в состоянии тяжелого алкогольного или наркотического опьянения, а также при шоке или истощении висцеромоторные рефлексы могут быть угнетены, хотя и не полностью. Надо помнить, что напряжение мышц передней брюшной стенки, столь характерное для разлитого перитонита, по мере ухудшения общего состоя¬ ния больного может исчезать, при этом усиливается парез кишечника и желудка. С другой стороны, напряжение мышц передней брюшной стенки может отмечаться и при отсутствии воспалительного процесса в брюшной полости при заболевани¬ ях, сопровождающихся так называемым псевдоперитонеальным синдромом. Воз¬ никающее в таких ситуациях напряжение рассматривается как проявление висце- ромоторных рефлексов. Болезненность, особенно интенсивная при пальпации живота в очагах первич¬ ного воспаления, считается важным дифференциально-диагностическим призна¬ ком перитонита. Она особенно отчетливо выявляется при определении симптома Щеткина-Блюмберга. Иногда пальпаторно удается обнаружить патологические образования в брюшной полости (воспалительный инфильтрат, опухоль, инваги- нат). Пальпаторное исследование живота обязательно дополняют перкуссией, кото¬ рую производят посредством нежного поколачивания. При наличии воспалитель¬ ного процесса в брюшной полости в соответствующих проекционных областях брюшной стенки определяется болезненность. Этот прием позволяет у большин¬ ства пациентов с перитонитом отчетливо выявить разлитую или ограниченную болезненность брюшной стенки. При остром разлитом перитоните, обусловлен¬ ном перфорацией или разрывом полых органов, методом перкуссии иногда удает¬ ся определить не только наличие экссудата в отлогих местах живота, но и свобод¬ ный газ — по характерному высокому тимпаническому звуку и сглаженности пече¬ ночной тупости. Важное значение в обследовании пациента имеет аускультация живота. Отсут¬ ствие шумов кишечной перистальтики свидетельствует о выраженном парезе или же параличе кишечника. Появление кишечных шумов у больного с перитонитом считается благоприятным прогностическим признаком. Ректальное исследование при диагностировании перитонита необходимо вы¬ полнять, не причиняя больному излишних страданий в положении пациента либо на спине, либо на боку с согнутыми в коленях и приведенными к животу ногами. Если при пальцевом исследовании отмечаются болезненность в области дугласо- ва пространства и нависание передней стенки прямой кишки, диагноз должен скло¬ няться в пользу разлитого перитонита. Иногда удается выявить инфильтрат или абсцесс, свидетельствующие о локализации воспалительного процесса. При постановке диагноза перитонита должны быть приняты во внимание и данные, определяемые в лабораторных исследованиях. Однако следует помнить,
280 Раздел III. Неотложная хирургия что изменения крови не являются строго специфичными для перитонита. Как пра¬ вило, у больных с острым разлитым перитонитом обнаруживают лейкоцитоз, со¬ провождающийся нейтрофильным сдвигом влево, и увеличение СОЭ. При тяже¬ лом септическом перитоните лейкопоэз может угнетаться, что свидетельствует о крайне тяжелой форме болезни. Увеличение концентрации гемоглобина и гема- токрита — признак сгущения крови и дегидратации. Для разлитого перитонита характерна нарастающая гипохромная анемия. В моче нередко обнаруживаются белок и форменные элементы крови, что указывает на функциональные наруше¬ ния почек. В неясных случаях диагностике в стационаре могут помочь рентгенологичес¬ кое и ультразвуковое исследования, а также лапароскопия. Напомним, что у стариков симптомы перитонита нередко выражены слабо, а их прогрессирование замедлено. У детей, наоборот, чаще отмечается бурное раз¬ витие перитонита; у них отграничение воспалительного процесса в брюшной по¬ лости происходит значительно реже, чем у взрослых. Дифференциальная диагностика может быть трудна при небольшом сроке заболевания и требует исключения ряда заболеваний. Так называемые псевдоаб- доминальные синдромы отмечаются при более чем 70 болезнях и повреждениях различных органов, но чаще всего — при заболеваниях органов грудной клетки: нижнедолевых пневмониях, базальных плевритах, инфарктах задней стенки лево¬ го желудочка и др. При данных видах патологии псевдоперитонеальный синдром характеризуется болью в верхней половине живота, болезненностью при пальпа¬ ции и напряжением мышц передней брюшной стенки. Однако усиление боли от¬ мечается только при поверхностной пальпации, тогда как глубокая пальпация осуществима легко. У детей с нижнедолевой пневмонией и псевдоперитонеальным синдромом сжатие грудной клетки с боков вызывает неприятные ощущения, но вместе с тем может приводить к временному исчезновению напряжения брюшных мышц. Псевдоперитонеальный синдром также часто возникает при заболеваниях органов брюшной полости: гастрите, гастроэнтероколите, пищевых токсикоинфек- циях, гельминтозах, туберкулезе мезентериальных лимфатических узлов и др. Кроме того, он отмечается и при ряде инфекционных заболеваний: брюшном тифе, дизентерии, малярии, гриппе, ангине, инфекционном гепатите, а также при забо¬ леваниях системы крови и др. Перитонит, протекающий на фоне лечения антибиотиками, имеет ряд особен¬ ностей. Его первопричиной становятся заболевания или их осложнения, которые пациенты начинают лечить самостоятельно доступными им антибактериальны¬ ми препаратами. Перитонит в этом случае может проявляться стертыми симпто¬ мами и для него характерен следующий симптомокомплекс: ноющая боль в живо¬ те, вздутие живота при наличии перистальтических шумов, незначительная болез¬ ненность по всему животу при пальпации, признаки наличия жидкости в брюшной полости, нарастание интоксикации (снижение аппетита, слабость, субфебрильная температура, тахикардия). Напряжение мышц живота и симптом Щеткина-Блюм- берга чаще всего отсутствуют. Пелъвиоперитонит необходимо дифференцировать от других видов перитони¬ та, так как тактика их лечения различна: при пельвиоперитоните чаще проводят консервативную терапию.
Глава 22. Острый перитонит 281 Неотложная помощь и госпитализация. При малейшем подозрении на острый разлитой перитонит больной должен быть экстренно госпитализирован в хирур¬ гический стационар. Введение ему наркотических анальгетиков и антибиотиков категорически противопоказано, так как затрудняет постановку диагноза в стаци¬ онаре. При транспортировке в стационар осуществляют поддерживающую тера¬ пию и местно (на живот) накладывают пузырь со льдом. Местный и ограниченный перитонит Местный перитонит — это начальная стадия заболевания. Образование сра¬ щений вокруг очага воспаления приводит к формированию осумкованного пери¬ тонита с образованием гнойника. Наиболее часто ограниченный перитонит воз¬ никает вследствие развивающихся в брюшной полости периаппендикулярного абсцесса, абсцесса малого таза, межкишечных гнойников или поддиафрагмально- го абсцесса. Периаппендикулярный абсцесс обычно формируется из аппендикулярного ин¬ фильтрата. При наличии в правой подвздошной области инфильтрата значитель¬ но повышается температура тела в вечернее время и выявляются характерные для нагноительного процесса изменения в периферической крови (нарастание СОЭ, нейтрофильный лейкоцитоз со сдвигом в лейкоцитарной формуле влево). Абсцесс малого таза также чаще всего является осложнением деструктивного аппендицита. Диагностируют абсцесс с помощью пальцевого исследования пря¬ мой кишки, на передней стенке которой появляется плотное болезненное нависа- ние, иногда с размягчением в центре. У женщин обязательно проводится влагалищ¬ ное исследование. Межкишечные абсцессы, как правило, образуются вследствие перенесенного разлитого перитонита. Обычно клинически они проявляются рецидивом общих симптомов гнойного заболевания после улучшения. Пальпаторно при достаточно большом гнойнике удается определить локальное уплотнение и болезненность в зоне абсцесса. Симптомы раздражения брюшины чаще всего отсутствуют. Пер- куторно определяется притупление. Поддиафрагмалъный абсцесс возникает при прободении гастродуоденальных язв, как осложнение острого аппендицита и при заболеваниях желчных путей. Распро¬ странение инфекции в поддиафрагмальное пространство происходит контактным, лимфогенным и гематогенным путями. Чаще возникают правосторонние подди- афрагмальные абсцессы, несколько реже — левосторонние. Двусторонние абсцес¬ сы наблюдаются редко. Клиническая картина поддиафрагмального абсцесса скла¬ дывается из трех симптомокомплексов: — симптомов общего гнойного заболевания; — клинических признаков первичного заболевания, явившегося причиной об¬ разования гнойника,— прободной гастродуоденальной язвы (в том числе и прикрытой микроперфорации), острого аппендицита, острого холецистита, ранения груди и живота и т.п.; — поддиафрагмального абсцесса, который у ряда больных развивается посте¬ пенно, у других — остро. Локализация абсцесса зависит от общего состояния больного, вирулентности инфекции и применения антибиотиков. При остром развитии появляется жгучая или колющая боль в области десятого-одиннадцатого межреберья с иррадиацией
282 Раздел III. Неотложная хирургия в переднюю брюшную стенку, спину и подключичную зону, которая при дыхании и движении усиливается. В постели больной занимает возвышенное положение на спине, иногда согнув шею и приведя ноги к животу. Часто возникает (из-за раздра¬ жения диафрагмального нерва) икота. Нередко предъявляются жалобы на чувство стеснения в груди, мучительный сухой кашель, обусловленный присоединившим¬ ся реактивным плевритом. При осмотре на стороне поражения отмечается отста¬ вание экскурсии грудной клетки при дыхании, надавливание на нижние ребра на стороне поражения болезненно, а мышцы верхней части живота напряжены. При правостороннем надпеченочном поддиафрагмальном абсцессе гнойник оттесняет печень вниз. Сопутствующий выпотной реактивный плеврит проявляется соответ¬ ствующими симптомами (вначале шум трения плевры, затем перкуторное притуп¬ ление с ослаблением или исчезновением дыхательных шумов и т.д.). Окончатель¬ ный диагноз подтверждается при рентгенологическом исследовании, УЗИ и проб¬ ной пункции. Неотложная помощь и госпитализация. Больные с местным и ограниченным перитонитом подлежат экстренной госпитализации. Консервативное лечение по¬ казано только при наличии очевидных признаков ограничения процесса, а также если задержка в проведении операции обусловлена техническими причинами.
Гпава 23 Ущемленные грыжи Кацадзе М.А. Под ущемлением грыжи подразумевают внезапное сдавление содержимого грыже¬ вого мешка в грыжевых воротах, приводящее к развитию ишемии и, возможно, некрозу тканей. Это ущемление как осложнение возникает у 8-20% больных с гры¬ жами. Наиболее часто ущемлению подвергаются паховые грыжи, реже — бедрен¬ ные и еще реже — пупочные, грыжи белой линии живота, грыжи послеоперацион¬ ные, спигелиевой линии и т.д. По механизму образования выделяют два типа ущемления: эластическое и ка¬ ловое. Они возникают наиболее часто и считаются типичными, классическими фор¬ мами ущемления. При эластическом типе ущемления в результате внезапного и резкого повыше¬ ния внутрибрюшного давления органы брюшной полости (как правило, кишеч¬ ник, большой сальник, но может быть другой орган) выходят через грыжевые во¬ рота и вследствие узости последних, а также из-за спазма окружающих мышц и быстро наступающего отека ущемленного органа самостоятельно не могут впра¬ виться в брюшную полость. Ущемление данного типа чаще происходит у лиц мо¬ лодого и среднего возраста, а также у пожилых людей с хорошо сохраненными мышечно-апоневротическими структурами передней брюшной стенки. Каловое ущемление встречается у лиц пожилого и преклонного возраста, у кото¬ рых грыжи существуют на протяжении многих лет. Эти грыжи, постепенно увели¬ чиваясь в размерах, становятся невправимыми, что объясняется хронической трав- матизацией грыжевого мешка и его содержимого с последующим развитием спаек между содержимым грыжевого мешка и его стенками. Механизм калового ущемле¬ ния состоит в том, что из-за перегиба петли кишки, находящейся в грыжевом меш¬ ке, кишечное содержимое переполняет ее приводящий отрезок. Развитию калового ущемления способствует атония кишечника, нередко наблюдающаяся у больных этих возрастных групп. Наиболее опасно ущемление кишки, при котором возникает странгуляционная острая кишечная непроходимость. Помимо тяжелой эндогенной интоксикации она может привести к омертвению и перфорации ущемленной петли кишки. Выделяют также атипичные формы ущемления: пристеночное (грыжа Рихте¬ ра) и ретроградное ущемление кишки. Наиболее редким видом ущемления считает¬ ся грыжа Литтре (ущемление дивертикула Меккеля при паховой грыже). Пристеночное ущемление (рис. 23.1.) диагностировать сложно, и протекает оно наиболее коварно. Состояние больных остается удовлетворительным, у них не наблюдается признаков кишечной непроходимости и каких-либо диспепсических
284 Раздел III. Неотложная хирургия расстройств, так как проходимость кишечной трубки сохранена. Отмечается только выраженная болезненность в области внезапно появившегося и невправляющего- ся грыжевого выпячивания. Промедление с операцией при пристеночном ущемле¬ нии приводит к омертвению той части стенки кишки, которая находится в грыже¬ вом мешке, образованию в кишке отверстия и последующему развитию клиничес¬ кой картины острого разлитого перитонита или флегмоны грыжевого мешка, если образовались сращения, отграничивающие свободную брюшную полость от мес¬ та ущемления. Ретроградное ущемление схематически изображено на рис. 23.2. Клиническая картина при этом виде ущемления складывается из обычных местных и общих признаков ущемленной грыжи, к которым вскоре присоединяются симптомы ост¬ рой кишечной непроходимости, а спустя некоторое время — симптомы острого разлитого перитонита, развивающегося вследствие омертвения ущемленной пет¬ ли кишки, питание которой нарушается из-за пережатия сосудов брыжейки. Рис. 23.1. Пристеночное ущемление грыжи. Рис. 23.2. Ретроградное ущемление грыжи. Клиническая картина и диагностика. Ущемление грыжи наступает остро, внезапно, после натуживания, при резком физическом усилии. Больные с эластическим типом ущемления жалуются на сильные боли в облас¬ ти уже существовавшей грыжи; отмечают, что теперь грыжа перестала вправлять¬ ся в брюшную полость. Болезненная при ощупывании грыжа постепенно увели¬ чивается в размерах, а боли в этой области нарастают. Характерные местные признаки ущемленной грыжи: — резкая локализованная боль; — невправимость грыжи; — напряжение и локализованная болезненность в области грыжи; — отсутствие передачи кашлевого толчка на грыжевое выпячивание. Иногда боли распространяются по всему животу, часто возникает рвота, не приносящая облегчения. Боли в области ущемления, как правило, сохраняются
Глава 23. Ущемленные грыжи 285 несколько часов, постепенно стихая по мере развития некроза ущемленного орга¬ на. При этом клиническая картина болезни и тяжесть состояния пациента во мно¬ гом зависят от того, какой орган брюшной полости ущемлен. При ущемлении кишечника вместе с брыжейкой постепенно возникает острая странгуляционная непроходимость. В отличие от эластического каловый тип ущемления протекает более спокойно: не так сильно выражен болевой синдром, пациенты менее возбуждены, медленнее развиваются необратимые изменения ущемленного органа, а интоксикация выра¬ жена слабее. У пожилых лиц и стариков, у которых наиболее часто возникает каловое ущем¬ ление, клиническая картина заболевания менее яркая, что связано со снижением общей реактивности организма. Трудности диагностики у данной категории боль¬ ных объясняются в том числе наличием привычных болей в области грыжи. Иног¬ да они пытаются самостоятельно вправить грыжу, что приводит к позднему обра¬ щению к врачу и госпитализации со всеми вытекающими последствиями. Клиническая картина калового ущемления развивается постепенно — нараста¬ ют боли в области грыжевого выпячивания, оно увеличивается в размерах, стано¬ вится плотным и напряженным. Одновременно появляются симптомы острой об- турационной кишечной непроходимости и, как следствие последней, признаки интоксикации. Больные жалуются на постепенно нарастающие по интенсивности боли в области невправимой грыжи, которая прежде их не беспокоила. Отмечают¬ ся тошнота, рвота, задержка стула и газов, тахикардия. Живот, как правило, вздут. Почти над всей поверхностью передней брюшной стенки определяется тимпанит. При поздних сроках обращения за медицинской помощью при данной форме ущемления выявляется картина острого воспаления или даже флегмоны грыже¬ вого мешка. Кожа над грыжевым выпячиванием становится синюшно-багрового цвета и горячая на ощупь. При пальпации области грыжи выявляются флюктуа¬ ция и резкая болезненность. Для постановки диагноза ущемленной грыжи большое значение имеет правиль¬ но и подробно собранный анамнез болезни. Необходимо обязательно соблюдать правило, согласно которому при наличии у пациента болей в животе неясного про¬ исхождения для его осмотра и обследования необходимо широко обнажить живот (площадь для осмотра должна быть от сосков до средних третей бедер). Следует также внимательно осмотреть и пропальпировать все места возможного выхожде- ния грыж (передняя брюшная стенка, промежность, поясница, пахово-мошоноч¬ ные области, пахово-бедренные складки). При дифференциальной диагностике по поводу ущемленной грыжи прежде всего следует помнить о ложном ущемлении, при котором никакого ущемления грыжи нет. Это так называемое «ущемление» — грыжа Брока — возникает вслед¬ ствие повышения внутрибрюшного давления, обусловленного рядом причин: на¬ коплением асцитической жидкости, метеоризмом и т. п. В результате происходит выраженное болезненное пролабирование грыжевого мешка и его содержимого в грыжевые ворота, что и становится поводом для гипердиагностики. Тщательное изучение анамнеза и обследование больного, а также установление первопричины «ложного ущемления» позволяют дифференцировать его от истинной ущемлен¬ ной грыжи.
286 Раздел III. Неотложная хирургия Дифференциальную диагностику наиболее частых форм ущемленных грыж необходимо проводить со следующими распространенными заболеваниями: — ущемленная паховая грыжа — с паховым лимфаденитом, острой водянкой яичка, орхиэпидидимитом, перекрутом яичка и семенного канатика, тубер¬ кулезным натечником; — ущемленная бедренная грыжа — с лимфаденитом, острым тромбофлебитом варикозного узла большой поверхностной вены у места впадения ее в глубо¬ кую, туберкулезным натечником. При проведении дифференциальной диагностики от острого лимфаденита не¬ обходимо помнить, что он развивается постепенно и источником его является очаг инфекции, локализующейся в области периферических сегментов конечности. Острый лимфаденит, как правило, протекает на фоне высокой температуры тела и сопровождается ознобами. Перекрут яичка и семенного канатика встречается у юношей и молодых людей; отличается от ущемленной паховой грыжи отсутствием грыжевого выпячивания, высоким стоянием яичка, резкой болезненностью при его ощупывании, наличием кашлевого толчка. Показана немедленная госпитализация в дежурный урологи¬ ческий или хирургический стационар. Больной с клинической картиной ущемленной грыжи или подозрением на нее подлежит экстренной госпитализации в дежурный хирургический стационар. Ему категорически противопоказано назначать обезболивающие и спазмолитические препараты. На догоспитальном этапе недопустимы также назначение ванн и при¬ менение тепла на область грыжи. Категорически запрещено ручное вправление ущемленной грыжи. Больного транспортируют на щите либо на жестких носил¬ ках в горизонтальном положении. Экстренной госпитализации и динамическому наблюдению в дежурном хирур¬ гическом стационаре подлежат также больные с самостоятельно вправившимися ущемленными грыжами независимо от того, когда произошло вправление — до прибытия врача скорой помощи, во время осмотра или при транспортировке в стационар. Врач скорой медицинской помощи или поликлиники обязан поставить такому пациенту диагноз «ущемленная грыжа давностью столько-то часов, впра¬ вившаяся самостоятельно» и принять все меры к его экстренной госпитализации. В хирургическом стационаре в зависимости от принятой тактики больных или оперируют в экстренном порядке, или за ними устанавливается динамическое на¬ блюдение на протяжении двух суток (осмотр каждые 2 ч). Ущемленная грыжа — это абсолютное показание к экстренному оперативному вмешательству. Предоперационная подготовка не должна превышать 1 ч. Операция по поводу ущемленной грыжи включает обнажение грыжевого выпя¬ чивания, удаление «грыжевой воды», рассечение грыжевых ворот при удерживании ущемившихся образований, выведение ущемленного органа наружу и оценку его жизнеспособности. Затем определяется объем операции. Хирург может погрузить ущемившийся орган в брюшную полость, если признает его жизнеспособным, или резецировать омертвевшую часть органа в пределах жизнеспособных тканей. Пластика грыжевых ворот во время операции по поводу ущемленных грыж не производится при флегмоне грыжевого мешка и длительно существовавших вент¬ ральных грыжах.
Глава 23. Ущемленные грыжи 287 Алгоритм действий на догоспитальном этапе. 1. Оценка анамнестических данных: длительность существования грыжи, ин¬ тенсивность и локализация болей, когда появилась невправимость грыжи. 2. При неясной клинической картине — осмотреть все места возможного выхож- дения грыжи: паховую область, верхнюю треть бедра, пупочную область, среднюю линию живота, места бывших операций. 3. Экстренная госпитализация при ясном диагнозе или подозрении.
Гпава 24 Острая кишечная непроходимость Кацадзе М.А., Мирошниченко А.Г. Под острой кишечной непроходимостью (ОКН) подразумевается внезапное пре¬ кращение пассажа кишечного содержимого по пищеварительному тракту, сопро¬ вождающееся развитием тяжелой эндогенной интоксикации. ОКН может развиваться в любом отделе пищеварительной трубки. Острая кишечная непроходимость относится к группе заболеваний так назы¬ ваемого «острого живота», составляет в ней около 10% и сопровождается высокой летальностью (5-15%). Исход ОКН зависит от срока доставки больного в хирур¬ гический стационар с момента ее возникновения, возраста пациента, вида и уров¬ ня кишечной непроходимости. Более 35% больных с ОКН — это люди старше 60 лет, у которых летальность при данном заболевании достигает 20%. В этиологии кишечной непроходимости выделяют предрасполагающие и произ¬ водящие причины. Предрасполагающие причины включают врожденные аномалии развития кишеч¬ ника и брюшины (избыточная длина кишечника и брыжейки, меккелев диверти¬ кул, различные атрезии кишечной трубки) и приобретенные — спайки и тяжи в брюшной полости, возникающие после операций; злокачественные и доброкаче¬ ственные опухоли; каловые и желчные камни; скопления аскарид; безоары и т.д. К производящим причинам относят внезапное повышение внутрибрюшного давления, резкое повышение внутрикишечного давления из-за быстрого поступления боль¬ шого количества пищи и нарушения двигательной активности кишечника. Патогенез ОКН сложен, зависит от вида заболевания и включает ряд взаи¬ мосвязанных процессов (нарушение барьерной функции стенок кишки с постепен¬ ным выходом токсинов и микробных тел в кровь и брюшную полость, гиповоле- мия с электролитными нарушениями, нарастание азотемии и т.д.), результатом которых является рано возникающая тяжелая эндогенная интоксикация. Она мо¬ жет привести к смерти еще до образования некроза и перфорации стенки кишки. Классификация ОКН. По локализации выделяют тонкокишечную (высокую или низкую) и толстокишечную непроходимость. По механизму развития различают динамическую непроходимость (пара¬ литическую и спастическую), механическую непроходимость — странгуляци- онную (полное ущемление кишки с ее брыжейкой, заворот, узлообразование), об- турационную (резкий стеноз или полная окклюзия кишки за счет развития злока¬ чественной или доброкачественной опухоли, клубка аскарид — чаще у детей,
Глава 24. Острая кишечная непроходимость 289 копролиты, безоары и т.д.) и смешанную форму (острая спаечная кишечная не¬ проходимость, инвагинация). Как правило, имеет место механическая непроходимость; динамическая непро¬ ходимость встречается в 2-4% случаев, чаще всего в виде паралитической формы после операций на органах брюшной полости, а также у больных с инфарктом миокарда, острым панкреатитом, почечной коликой и др. Клиническая картина. Выраженность основных клинических признаков зави¬ сит от вида, уровня непроходимости и времени, прошедшего от начала заболева¬ ния. Поскольку эндогенная интоксикация, наступающая с первых часов заболева¬ ния и резко усиливающаяся при развивающемся перитоните и парезе кишечника служит главной причиной летальности при ОКН, то в борьбе за ее снижение фак¬ тор времени имеет решающее значение. Профессор Ю.Ю. Джанелидзе говорил, что промедление с госпитализацией и операцией может зависеть от больного, который поздно обращается к врачу, от врача, который первым его видит, и наконец, от хи¬ рурга, который по тем или иным соображениям воздерживается от немедленной операции. Бывает и так, что каждый из них вносит свою лепту в трагедию, которая ждет больного после запоздавшей операции. Основная задача врача скорой помощи, равно как и врача поликлиники,— обес¬ печить как можно более раннюю госпитализацию больного. На догоспитальном этапе нельзя тратить время на уточнение диагноза. Всего лишь подозрение на ОКН — уже обязательный повод к госпитализации. В клиническом течении ОКН условно выделяют три характерных периода. Первый, который можно назвать периодом ярких клинических признаков заболе¬ вания, начинается с интенсивных болей в животе схваткообразного характера. Для странгуляционных форм непроходимости наиболее типичны сильнейшие присту¬ пообразные боли в животе, которые постепенно ослабевают. При обтурационных формах схваткообразные боли менее интенсивны. В этом периоде часто возникает рвота, вначале рефлекторная и приносящая временное облегчение. Другой харак¬ терный признак — это неотхождение газов и каловых масс. При осмотре больных можно увидеть побледнение кожного покрова, холодный пот, цианоз кожи и сли¬ зистых оболочек. Практически всегда имеется тахикардия. В зависимости от сте¬ пени нарушения мезентериального кровообращения все эти признаки могут усу¬ губляться вплоть до картины эндотоксического шока с резкими нарушениями цен¬ тральной гемодинамики. При осмотре живота тотального вздутия не отмечается. У пациентов с понижен¬ ным питанием легко обнаружить видимую перистальтику кишечника, при аускуль¬ тации — перистальтические шумы усилены и учащены. В этот период заболевания можно выявить синдром Валя — асимметрию живота за счет локализованного, ус¬ тойчивого, неперемещающегося вздутия кишечных петель, определяемого на ощупь и дающего звонкий тимпанит при перкуссии, иногда шум плеска. В самом начале заболевания за счет усиления перистальтики у больного может быть скудный стул, но затем вследствие угасания перистальтических волн и усиления пареза при рек¬ тальном исследовании определяется симптом Обуховской больницы — пустая рас¬ ширенная ампула прямой кишки при зияющем сфинктере заднего прохода. Второй период — период мнимого благополучия — наступает через 6-8 ч от нача¬ ла заболевания, когда пациент отмечает уменьшение болей в животе. Рефлектор-
290 Раздел III. Неотложная хирургия нал рвота его уже не беспокоит, а каловой еще нет. При аускультации живота пери¬ стальтика не усилена, а симптом Щеткина-Блюмберга может еще не выявляться. Такая «спокойная» клиническая картина может стать причиной диагностической ошибки, особенно неопытного врача. Однако проведение сравнительной оценки жалоб и анамнеза заболевания с признаками возрастающей интоксикации (выра¬ женная тахикардия, сухой язык, заостренные черты лица, малое количество мочи) способствует постановке правильного диагноза. Шум плеска (симптом Склярова) и возможно сохраненный симптом Валя являются основными и патогномоничны- ми признаками ОКН в этом периоде заболевания. Третий период ОКН, наступающий через 12-14 ч после начала заболевания, характеризуется выраженным парезом кишечника, тяжелой эндогенной интокси¬ кацией, протекающей при клинической картине перитонита. Общее состояние больного становится все более тяжелым: черты лица заостряются, больной беспо¬ коен, может наблюдаться эйфория. Характер болей в животе изменяется, они ста¬ новятся постоянными, малоинтенсивными, усиливаются при малейших сотрясе¬ ниях брюшной стенки (глубокий вдох, кашель, изменение положения тела). Вновь возникает рвота, иногда неукротимая, не приносящая облегчения, имеющая кало¬ вый характер. Резко нарастает тахикардия (частота пульса превышает 110-120 уд/ мин), пульс становится мягким, легко сжимаемым. Артериальное давление имеет тенденцию к снижению. При осмотре: живот резко вздут, не участвует в дыхании. При аускультации кишечные шумы или не выслушиваются, или определяются единичными и патологическими по типу «шума падающей капли». При пальпа¬ ции кроме вздутия кишечных петель определяется напряженность брюшной стен¬ ки, ярко выражены симптомы раздражения брюшины (кашлевой, Воскресенского, Щеткина-Блюмберга). Из-за большого выпота в брюшной полости перкуторно может определяться притупление в отлогих частях живота. Сохраняются шум плеска и симптом Обуховской больницы. Естественно, что деление ОКН на периоды достаточно условно как по времени наступления, так и по выраженности симптоматики, поскольку отдельные симп¬ томы могут обнаруживаться в разных фазах болезни, что зависит от вида, уровня непроходимости, от возраста пациента, его реактивности. Известно, что ОКН вызывает значительные функциональные нарушения в организме, выраженность которых зависит от нескольких факторов. Нервно-рефлекторный фактор наиболее ярко проявляется именно при стран- гуляционной непроходимости. Сдавление кишки с брыжейкой, содержащей боль¬ шое количество нервных рецепторов, вызывает резкий болевой синдром и шок. Возникает рефлекторная рвота. Потеря пищевых соков при высокой ОКН может стать причиной ранней смер¬ ти. Обезвоживание и нарушение содержания электролитов приводят к нарушению функции важнейших органов — сердца, легких, печени, почек и др. Эндогенная интоксикация обусловлена действием продуктов распада кишечно¬ го содержимого в результате его застоя и бактериального разложения. Образовав¬ шиеся токсины всасываются как из приводящей кишки, так и через брюшину при появлении выпота в брюшной полости. Развитие инфекции особенно часто наблюдается при странгуляционном типе ки¬ шечной непроходимости, которая уже через несколько часов вызывает некроз киш¬
Глава 24. Острая кишечная непроходимость 291 ки и проникновение патогенной флоры в полость брюшины. При этом возникает разлитой перитонит, который является одной из основных причин летального ис¬ хода. Странгуляционная непроходимость развивается при нарушении кровообра¬ щения в брыжейке и стенке кишки. Она обусловлена заворотом кишки или узло- образованием. Для нее характерно чрезвычайно острое начало, быстрое и тяжелое течение. Все клинические признаки выражены необычайно ярко, особенно схват¬ кообразные боли, рвота, проявления шока в начальный период, быстрое развитие разлитого перитонита вследствие гангрены кишки. Заворот тонкой кишки — это основной вид странгуляционной непроходимости, он составляет 15-20% от всех вариантов ОКН. В результате физического напря¬ жения, приема грубой, жирной, обильной пищи натощак, солевого слабительного, а также при наличии спаек может произойти поворот тонкой кишки, чаще по ходу часовой стрелки, на 180-360° и более. В заворот иногда вовлекается несколько ки¬ шечных петель. Заболевание начинается остро и проявляется сильнейшими схват¬ кообразными болями, рвотой и клиникой шока. В первые часы вздутия живота нет, но отмечаются видимая перистальтика, усиленные кишечные шумы. Артериаль¬ ное давление может быть нормальным или сниженным, позже появляется тахикар¬ дия. Живот в начальном периоде мягкий, его пальпация малоболезненна. Клини¬ ческая картина в первые часы напоминает одну из колик (почечную, печеночную, кишечную), что иногда приводит врача в заблуждение, так как классических сим¬ птомов ОКН пока еще нет. Через 3-6 ч от начала заболевания возникает вздутие живота, он становится асимметричным, появляются шум плеска, симптом Валя. Заворот сигмовидной кишки встречается в 19% случаев ОКН. Причинами этого вида непроходимости являются удлинение кишки и ее брыжейки, спайки, копрос- таз. Поворот кишки может достигать 720°. Заболевание начинается остро — схват¬ кообразными болями в животе, рвотой, задержкой стула и газов. Пульс учащается, артериальное давление снижается, иногда появляются признаки шока. Живот асим¬ метричен; выпячивание располагается в поперечном направлении, и раздутая петля кишки прощупывается через переднюю брюшную стенку. Живот мягкий, при пер¬ куссии — тимпанит. Ампула прямой кишки пустая и зияющая. При постановке клизмы больной обычно удерживает не более 250-300 мл воды. Заворот слепой кишки составляет около 5% от всех видов непроходимости. Чаще всего он связан с подвижной слепой кишкой, имеющей брыжейку, поэтому поворот ее может произойти вместе с терминальным участком подвздошной кишки. Нача¬ ло заболевания острое и характеризуется сильными болями внизу живота, рвотой, задержкой стула и газов. Живот обычно асимметричен; слева от пупка возникает выпячивание, а правая подвздошная ямка оказывается «пустой». При пальпации живот мягкий, определяется шум плеска и тимпанит над выпячиванием. Ампула прямой кишки пустая. Заворот поперечной ободочной кишки встречается реже, составляет только 0,5% от всех видов ОКН. Он связан с большой длиной кишки, ее брыжейки, физическим напряжением, приемом большого количества грубой, жирной пищи. Заболевание возникает остро и характеризуется появлением сильных болей в надчревной обла¬ сти, рвотой, задержкой стула и газов. Живот становится вздутым, асимметричным, в начале заболевания — мягкий и умеренно болезненный.
292 Раздел III. Неотложная хирургия Заворот желудка наблюдается в 0,2% случаев ОКН. Начало очень острое. Боль¬ ные жалуются на сильные боли и чувство сдавления в надчревной области и в груди, затрудненное дыхание, неукротимую рвоту, которая, как правило, не име¬ ет калового запаха. Пациенты крайне беспокойны, стонут, кричат, мечутся. Кож¬ ный покров бледный, покрыт потом, слизистые оболочки цианотичны. Пульс свыше 100 уд/мин, артериальное давление снижено. При попытке выпить воды жидкость в желудок обычно не проходит. Живот становится асимметричным за счет выпячивания в надчревной области, иногда определяются контуры растя¬ нутого желудка, отчетливый шум плеска. Попытка ввести зонд в желудок может быть удачной при отсутствии замыкания кардии. Зонд легко входит в желудок, из него выделяется много газов, жидкого содержимого; состояние больного су¬ щественно улучшается, иногда происходит расправление желудка. Если же на¬ ступило замыкание кардии, то зонд не проходит и состояние больного не улуч¬ шается. Узлообразование составляет 3-4% всех наблюдений механической кишечной непроходимости и относится к самому тяжелому виду ОКН. В процесс вовлекает¬ ся несколько отделов тонкой, толстой кишки и обязательно брыжейка кишки. Сдав¬ ливающая кишка закручивается вокруг осевой петли и ущемляет ее, нарушая кро¬ вообращение в обеих петлях. Начало заболевания очень острое. Внезапно появля¬ ются жестокие боли в животе, вызывающие у больного шок. Больные беспокойны, стонут, кричат и не могут найти удобной позы. С самого начала состояние стано¬ вится крайне тяжелым; кожа землистого цвета, покрыта потом, слизистые оболоч¬ ки и кожа цианотичны. Отмечаются тахикардия, снижение артериального давле¬ ния. Живот обычно асимметричный, мягкий, болезненный в области расположе¬ ния узла, который иногда удается пальпировать. На фоне узлообразования быстро появляются выпот в животе и клиническая картина перитонита. Обтурационная кишечная непроходимость составляет 3-5% всех случаев ОКН и возникает при полном или частичном закрытии просвета кишки. Крово¬ обращение в брыжейке кишки обычно не нарушается. Обтурационная кишечная непроходимость в большинстве случаев нарастает постепенно. Характерны схваткообразные боли в животе при общем удовлетвори¬ тельном состоянии, поздняя рвота, видимая перистальтика, шум плеска и симп¬ том Валя. Длительность периодов клинического течения существенно возрастает: первый период продолжается до 24 ч, второй — до 36 ч, третий наступает в последу¬ ющие часы от начала заболевания. Обтурационная непроходимость тонкой кишки протекает более бурно. Чем ниже расположена обтурация в толстой кишке, тем меньше скорость развития клини¬ ческой картины ОКН; рвота появляется в поздние сроки. Обтурация просвета кишки опухолью встречается в 20% случаев данного вида ОКН. Рак левой половины толстой кишки чаще вызывает обтурацию, так как дис¬ тальная часть толстой кишки уже проксимальной, а ее содержимое имеет плотную консистенцию. В первые часы заболевания характерной является триада жалоб — схваткообразные боли, рвота, задержка стула с позывом к дефекации, но объектив¬ ных признаков ОКН — вздутия живота, видимой перистальтики и шума плеска — обычно не находят.
Глава 24. Острая кишечная непроходимость 293 Обтурация просвета кишки каловым или желчным камнем, инородным телом и клубком аскарид в настоящее время встречается крайне редко. Клиническая кар¬ тина напоминает таковую при обтурации опухолью. Спаечная непроходимость в настоящее время отмечается у 60-80% больных, оперированных по поводу ОКН. Острая странгуляционная спаечная непроходимость связана с перетяжкой киш¬ ки спайками или ущемлением ее при грыже вместе с брыжейкой. Клиническое те¬ чение в этих случаях — бурное, с развитием всех субъективных и объективных при¬ знаков ОКН. В анамнезе имеется указание на перенесенную ранее операцию, на коже передней брюшной стенки определяется послеоперационный рубец. Острая обтурационная спаечная непроходимость, обусловленная перерывом кишечной петли или ее сдавлением спайками без вовлечения в процесс брыжейки, развивается медленнее. Характер клинической картины зависит от уровня непро¬ ходимости. Интермиттирующей форме спаечной непроходимости присущи рецидивирую¬ щие приступы нарушения проходимости кишечника, сопровождающиеся схватко¬ образными болями, рвотой, вздутием живота, задержкой стула и газов. В анамнезе имеется несколько таких приступов, которые были купированы консервативным лечением или оперативным вмешательством. Об этом свидетельствуют множе¬ ственные рубцы на коже живота. Инвагинация кишок представляет собой смешанный вид кишечной непрохо¬ димости и становится причиной 2-8% операций по поводу этого заболевания. Вне¬ дрение кишок обычно происходит по ходу перистальтики. Степень нарушения кровоснабжения внутреннего цилиндра инвагината зависит от выраженности сдав¬ ления сосудов брыжейки. При сильном сдавлении сосудов может развиться некроз внедренной стенки кишки. Инвагинация кишок возникает в различных отделах кишечника — в тонкой, толстой кишке, в области желудка и двенадцатиперстной кишки. Наиболее часто происходит внедрение подвздошной кишки в слепую. Причинами инвагинации являются органические изменения (опухоль, полип, ди¬ вертикул, спайки) и нарушения функций кишечника (спазм, парез, бурная перис¬ тальтика). Клиническое начало острой инвагинации — бурное. Отмечаются схваткбоб- разные и очень сильные боли, рвота, задержка стула и газов, кровянистые выделе¬ ния из прямой кишки. Пульс, артериальное давление и температура тела — внача¬ ле нормальные. Живот умеренно вздут, мягкий, при обязательном ректальном обследовании нередко удается прощупать инвагинат в виде опухолевидного образо¬ вания. В ампуле прямой кишки можно выявить наличие небольшого количества темной крови и очень редко — инвагинат. Диагностика и лечение. Главной задачей при оказании помощи больным с ОКН является ранняя диагностика заболевания. Догоспитальный этап медицинской помощи имеет существенное значение для исхода лечения. К сожалению, именно в условиях первого контакта врача с больными допускается наибольшее количество организационных, диагностических и тактических ошибок, способствующих раз¬ витию опасных осложнений и неблагоприятных исходов. Диагностические ошибки на догоспитальном этапе возникают обычно из-за отсутствия в ранние сроки заболевания классических признаков ОКН, а также
294 Раздел III. Неотложная хирургия вследствие невнимательного обследования больного, игнорирования данных анамнеза и недостаточной квалификации врача. В результате поздней обращаемости и диагностических ошибок около */4 больных поступают в хирургические стационары позже суток. Это одна из главных причин поздних оперативных вмешательств, проводимых уже в условиях тяжелой интокси¬ кации и перитонита, что ведет к высокой послеоперационной летальности. Существу¬ ет прямая зависимость величины летальности от срока госпитализации больных с ОКН. Для предупреждения ошибок на догоспитальном этапе необходимо: — постоянно повышать уровень санитарного воспитания населения, внушая ос¬ новное правило: «Болит живот — немедленно обращайтесь к врачу, вызывайте врача»; — врачу — соблюдать основной принцип медицинской доктрины и неотложной помощи: «Больного с болями в животе надо немедленно направить в стаци¬ онар для уточнения диагноза». Уточнять диагноз ОКН на догоспитальном этапе недопустимо! Лишь в условиях стационара имеются возможности для повторного осмотра и уточнения диагноза. Выполняют клинический анализ крови, биохимические иссле¬ дования, анализ мочи, ЭКГ, рентгенологические и эндоскопические исследования. Обычно у больных с ОКН выявляются водно-электролитные нарушения, гемокон¬ центрация, лейкоцитоз, сдвиг в лейкоцитарной формуле влево, гипо- и диспротеи- немия, повышение содержания мочевины и остаточного азота в крови. Уменьша¬ ется суточный диурез, в моче появляются белок и форменные элементы крови. Очень большое значение для диагностики ОКН имеет рентгенологическое ис¬ следование, позволяющее выявить чаши Клойбера, кишечные аркады. Чаши Клойбера — горизонтальные уровни жидкости в кишечнике и куполооб¬ разное просветление над ними, порой напоминающие перевернутые вверх дном чаши. Горизонтальные уровни появляются уже через час от начала заболевания. При высокой кишечной непроходимости «чаши» располагаются вверху слева, при низкой — внизу справа, при толстокишечной — по ходу толстой кишки. Кишечные аркады возникают при раздутой газами петле кишки, когда видны керкринговские складки. «Светлый живот» характерен для ОКН толстой кишки, когда раздутые газом петли занимают весь живот. В стационарных условиях широко применяется рентгенологическое контраст¬ ное исследование. Желудок опорожняют через зонд и вводят в него 50-100 мл взве¬ си бария сульфата, а затем производят рентгенографию через каждые 2 ч. При отсутствии ОКН бария сульфат должен оказаться в слепой кишке через 3 ч, а через 6-9 ч — заполнить сигмовидную кишку. Если в кишке имеется препятствие, то кон¬ трастное вещество задерживается на этом уровне и дальше не проходит. Примене¬ ние контрастной клизмы, позволяющей определить уровень препятствия в толстой кишке, допустимо при ОКН только в первые часы. С помощью фиброгастроскопии удается обнаружить наличие непроходимости в желудке, двенадцатиперстной кишке и начальном отделе тощей кишки. При фиб- роколоноскопии реже, чем при ректороманоскопии, удается выявить препятствие в толстой кишке и установить причину ОКН. В затруднительных случаях можно использовать лапароскопию.
Глава 24. Острая кишечная непроходимость 295 Неотложная помощь на догоспитальном этапе носит характер ранней предо¬ перационной подготовки, предусматривающей в основном восстановление объе¬ ма циркулирующей крови, устранение нарушения электролитного состава, введе¬ ние антисептических средств. Экстренная госпитализация в хирургическое отде¬ ление больницы осуществляется на носилках на фоне продолжения внутривенного введения жидкостей. Снижение летальности при ОКН может быть достигнуто: — сокращением сроков обращения населения за медицинской помощью и гос¬ питализации больных; — совершенствованием диагностики на догоспитальном этапе, в приемном отде¬ лении и в стационаре; — применением рациональной инфузионной терапии; — правильным выполнением оперативного вмешательства; — проведением патогенетически обоснованного послеоперационного лечения. Алгоритм диагностики на догоспитальном этапе — определение времени, прошедшего от начала заболевания до момента при¬ бытия врача; — оценка характера жалоб, поведения больного и возможного самолечения до прибытия врача; — оценка внешнего вида больного; возможны бледность и влажность кожного покрова, «мраморность» конечностей; — динамическая оценка изменения характера жалоб и ощущений больного с мо¬ мента начала заболевания до момента прибытия врача. Для тонкокишечной острой кишечной непроходимости характерны внезап¬ ное начало, схваткообразные боли в животе с короткими «светлыми» промежут¬ ками, часто возникают рвота, вздутие живота, неотхождение газов, отсутствие стула. При толстокишечной непроходимости эти признаки выражены слабее, эндоген¬ ная интоксикация меньше, чаще отмечается асимметрия живота. — оценка данных гемодинамики, характеристика качеств пульса, определение артериального давления; — оценка симптоматики, характерной для ОКН, со стороны живота; — осмотр и исследование областей возможного выхождения грыжи (паховой, бедренной, пупочной и т. д.); — наличие видимой перистальтики, характеристика перистальтики при аус¬ культации живота; — оценка клинических данных, полученных при перкуссии, пальпации живота: — наличие тимпанита; — болезненность (локализованная или разлитая); — наличие или отсутствие опухолевидных образований; — наличие шума плеска; — наличие симптомов раздражения брюшины; — пальцевое ректальное исследование (оценка симптома Обуховской больни¬ цы — зияние ануса).
296 Раздел III. Неотложная хирургия Алгоритм оказания медицинской помощи на догоспитальном этапе При подозрении на ОКН: — экстренная доставка пациента в положении лежа в стационар; — во время транспортировки и нахождения больного в приемном покое прово¬ дится внутривенное введение жидкостей (5% раствор глюкозы 500 мл + 8 ЕД инсули на + 10 мл 10% раствора калия хлорида, изотонический раствор на¬ трия хлорида — 500 мл; возможно введение антигистаминных препаратов, спазмолитиков. Введение обезболивающих средств противопоказано!
Гпава 25 Прободная язва желудка и двенадцатиперстной кишки Мирошниченко А.Г. Из всех осложнений язвенной болезни желудка и двенадцатиперстной кишки пер- форативная язва и желудочно-кишечное кровотечение язвенной этиологии счита¬ ются наиболее опасными. В отличие от 60-70-х годов, когда количество перфораций желудка и двенадца¬ типерстной кишки в России возникало у 10% пациентов, страдающих язвенной болезнью, в последние 20 лет число этих опасных для жизни осложнений значи¬ тельно возросло: частота возникновения увеличилась до 15-25% от числа больных с язвенной болезнью. Этиопатогенез. Прободение гастродуоденальных язв в большинстве случаев происходит в результате прогрессирования хронического деструктивно-воспали¬ тельного процесса в язве. Согласно господствующей в настоящее время инфекци¬ онной теории существенная роль в возникновении язв принадлежит хеликобакте- ру (Helicobacterpylori). После прободения язвы желудочное содержимое, попавшее в свободную брюшную полость и имеющее высокую кислотность, действует на брюшину как химический и лишь затем как бактериальный раздражитель. Перфорации способствуют: — обострение воспалительного процесса в язве (обострение язвенной болезни); — резкое повышение внутрибрюшного давления; — грубые погрешности в диете (приводящие в том числе к повышению внут- рипросветного давления); — чрезмерные психические нагрузки; — лечение производными салициловой кислоты и глюкокортикоидными гор¬ монами. Клиническая картина. По особенностям развития и клиническому течению все прободения язвы желудка и двенадцатиперстной кишки можно разделить на ти¬ пичные (открытое прободение) и атипичные (прикрытые). При типичных прободениях, когда язвенный дефект открыт и кислое содержи¬ мое поступает в брюшную полость, заболевание клинически проявляется ярко. Его течение условно можно разделить на три фазы (периода). I фаза так называемого «шока». При излиянии большого количества кислого желудочного содержимого в свободную брюшную полость реакция обширной ре¬ цепторной зоны брюшины проявляется острейшей болью в животе, сравниваемой с ударом кинжала («кинжальные» боли). Боль возникает внезапно, локализуется
298 Раздел III. Неотложная хирургия в эпигастральной области, правой половине живота, по всему животу и может от¬ давать в правое (иногда в оба) надплечье, в область шеи (френикус-симптом). Из общей клинической картины в этот момент наиболее характерна «сосудистая ре¬ акция»; больные отмечают появление «мушек» в глазах, головокружение. Больной принимает сидячее или полусидячее положение. При осмотре — лицо бледное, мо¬ жет быть покрыто потом (как и вся кожа), отмечается цианоз губ. Больные, опаса¬ ясь усиления болей, боятся повернуться в постели, занимают вынужденное поло¬ жение на спине со слегка согнутыми в коленях ногами. Дыхание становится повер¬ хностным, у мужчин переходит в грудной (женский) тип, а глубокий вдох приводит к резкому усилению болей. Артериальное давление часто снижается. При исследо¬ вании пульса в начале заболевания может выявляться брадикардия (симптом Гре¬ кова), объясняющаяся раздражением ветвей п. vagus, солнечного сплетения, боль¬ шим количеством агрессивного желудочного содержимого, попавшего в брюшную полость. Однако по мере привыкания к боли и развития воспалительных измене¬ ний в брюшине пульс становится нормальным, а вскоре частым. При осмотре жи¬ вота у молодых людей и пациентов со сниженным питанием можно выявить симп¬ том Дзбановского — отчетливое контурирование напряженных мышц передней брюшной стенки. С помощью поверхностной пальпации, проводимой мягкой, теп¬ лой рукой, удается обнаружить тотальное непроизвольное напряжение мышц живота — один из основных симптомов катастрофы в брюшной полости, входящий в триаду Мондора (наличие язвенного анамнеза, «кинжальные» боли, defence musculer — мышечная защита). При перкуссии передней брюшной стенки нередко отмечается исчезновение печеночной тупости и замена ее тимпанитом, что обус¬ ловлено скоплением вышедшего через прободное отверстие воздуха в области пе¬ чени. Поскольку прободные язвы локализуются преимущественно в пилородуоде- нальной области, то газовый пузырь чаще всего располагается под правым купо¬ лом диафрагмы, реже — под обоими куполами и крайне редко — только под левым. Наличие свободного газа в брюшной полости — важный диагностический признак, так как перфорация язвы желудка и двенадцатиперстной кишки — по существу единственное заболевание, при котором этот симптом наблюдается. Однако коли¬ чество газа, попавшего в свободную брюшную полость, обычно невелико, поэтому данный признак встречается сравнительно редко. Гораздо чаще — в 50-85% случа¬ ев — газ в брюшной полости удается обнаружить при рентгенологическом иссле¬ довании, хотя отсутствие газа при наличии других симптомов не исключает про¬ бодения желудка или двенадцатиперстной кишки. У некоторых больных перкуссия живота позволяет определить притупление в отлогих его местах (чаще справа), возникающее из-за скопления в этих отделах излившегося в брюшную полость содержимого желудка или двенадцатиперстной кишки. В последующем к этому содержимому присоединяется жидкость, сецер- нируемая брюшиной. Обязательно исследование через прямую кишку при подозрении на перфора- тивную язву, поскольку при затекании в малый таз желудочного или дуоденаль¬ ного содержимого обнаруживаются резкая болезненность и нависание слизистой оболочки в области дугласова пространства. IIфаза («мнимого благополучия») наступает через 10-12 ч от начала прободе¬ ния. Больные могут становиться эйфоричными, отмечают резкое уменьшение бо¬
Глава 25. Прободная язва желудка и двенадцатиперстной кишки 299 лей в животе, рефлекторная рвота иногда прекращается, нормализуется артери¬ альное давление. Такая картина спонтанной нормализации гемодинамики резко отличает «шок» при прободной язве от истинного кардиогенного шока при инфар¬ кте миокарда, из которого больных удается вывести только с помощью интенсив¬ ных реанимационных мероприятий. При пальпации живота отмечается уменьше¬ ние (или исчезновение) напряжения мышц передней брюшной стенки, но нараста¬ ет болезненность живота и становится все более отчетливым симптом Щеткина- Б л юмберга. III фаза (разлитого перитонита) характеризуется ухудшением общего состоя¬ ния и нарастанием эндогенной интоксикации. Боли в животе усиливаются. При¬ соединяются икота, тошнота и, нередко, рвота. Температура тела повышается до 37,5-38 °С. Нарастает тахикардия. Живот вздут, напряжен. Симптом Щеткина- Блюмберга резко положительный. Перистальтические шумы или ослаблены, или еле прослушиваются, у некоторых больных они отсутствуют. Иногда при перкус¬ сии живота определяется «шум плеска». В этой стадии клинические проявления разлитого перитонита выступают на первый план, затушевывая симптомы, харак¬ терные для прободной язвы. Острый перитонит рассмотрен в главе 22, здесь опи¬ саны лишь его основные проявления. Прободение в забрюшинное пространство. При попадании желудочно-кишеч¬ ного содержимого в забрюшинное пространство (клетчатку) у больного внезапно возникают боли, иррадиирующие в спину. На протяжении первых двух суток ин¬ тенсивность болевого синдрома уменьшается. Возникают признаки развития заб- рюшинной флегмоны. Температура тела достигает высоких значений, отмечают¬ ся ознобы и тахикардия. Справа от позвоночника на уровне Th10-Th12 появляется припухлость, резко болезненная при ощупывании, нередко с подкожной крепита¬ цией, возникающей вследствие попадания воздуха из забрюшинного пространства в подкожную клетчатку. Дифференциальная диагностика такой флегмоны от заб- рюшинных флегмон другой этиологии (острый гнойный задний паранефрит, па- раколярная флегмона, флегмона, развившаяся в результате деструкции и гнойно¬ го воспаления червеобразного отростка, расположенного ретроперитонеально) крайне трудна. Однако все пациенты с такими заболеваниями нуждаются в экст¬ ренной госпитализации и оперативном лечении, в ходе которого ставится оконча¬ тельный диагноз. Особое место среди перфоративных язв желудка и двенадцатиперстной кишки занимают так называемые прикрытые перфорации, при которых прободное отвер¬ стие быстро прикрывается сальником, печенью, поджелудочной железой или дру¬ гими соседними органами. Отметим, что между пенетрацией и прикрытой перфо¬ рацией существует принципиальная разница. Полость перфоративного органа, если имеется прикрытая перфорация, всегда непосредственно сообщается с брюш¬ ной полостью. При пенетрации до образования сквозного дефекта в стенке желуд¬ ка или двенадцатиперстной кишки эта стенка всегда оказывается уже спаянной с каким-то соседним органом, который, становясь дном пенетрирующей язвы, исклю¬ чает возможность сообщения просвета перфорированного органа с полостью брю¬ шины. Клиническая картина прикрытой перфорации в начальном периоде не от¬ личается от таковой при обычной перфорации. Также внезапно появляется жесто¬ кая боль и возникает резкое напряжение мышц брюшного пресса. Однако если при
300 Раздел III. Неотложная хирургия обычной перфорации состояние пациента прогрессивно ухудшается, то при при¬ крытой вскоре после прободения оно значительно улучшается. Боль утихает и теряет свою остроту. Мышечное напряжение может сохранять¬ ся в течение ближайших суток, однако лишь на ограниченном участке — чаще в верхней трети правой прямой мышцы живота. В остальных отделах напряжение мышц быстро уменьшается и исчезает совершенно. Диагностике прикрытой пер¬ форации помогает выявление признаков язвенной болезни в анамнезе. Прикры¬ тую прободную язву желудка и двенадцатиперстной кишки очень трудно диффе¬ ренцировать от острого холецистита и острого аппендицита. Помогает то обстоя¬ тельство, что больные с перечисленными выше заболеваниями нуждаются в экстренной госпитализации в хирургический стационар и при подтверждении диагноза — в оперативном лечении. Дифференциальный диагноз. Клиническая картина прободной язвы в типич¬ ных случаях является весьма характерной, однако иногда диагностировать это заболевание трудно. Наиболее часто приходится проводить дифференциальный диагноз с острым аппендицитом, холециститом, панкреатитом, непроходимостью кишечника и другими заболеваниями. Однако знание специфических клинических признаков перфоративной язвы и перечисленных заболеваний, как правило, по¬ зволяет поставить правильный диагноз. Основные признаки этих заболеваний представлены в соответствующих главах руководства. Лечение. Диагностированная прободная язва или только подозрение на пер¬ форацию — это абсолютное показание к экстренной госпитализации. Если транс¬ портировка больного будет продолжительной, его необходимо уложить с немного согнутыми в тазобедренных и коленных суставах ногами на щит или на носилки со слегка приподнятым головным концом. Ввести зонд в желудок для отсасывания содержимого либо шприцем Жане, либо отсосом (не промывать!). Категорически запрещено введение наркотических анальгетиков. Противошоковая и дезинтокси- кационная терапия проводится во II и III фазах заболевания. В условиях стационара все больные с перфоративными язвами подлежат экст¬ ренной операции по жизненным показаниям. В исключительных случаях (в обста¬ новке, не позволяющей произвести экстренное оперативное вмешательство) следу¬ ет использовать консервативный метод лечения Вангенстина-Тейлора: зонд в же¬ лудок — для постоянной аспирации содержимого; холод на живот, голод, анальгетики и антибиотики широкого спектра действия (этот способ можно отнести к «методам отчаяния»). Данный метод лечения основан на том, что у части больных перфораци¬ онное отверстие в конце концов прикрывается каким-либо из окружающих органов и открытая перфорация превращается в прикрытую. Параллельно проводятся энер¬ гичное лечение антибиотиками и парентеральное питание. Несмотря на кажущую¬ ся простоту этого метода, он очень опасен, так как не гарантирует полного прекра¬ щения дальнейшего поступления гастродуоденального содержимого в брюшную полость. Последнее становится причиной образования внутриперитонеальных абс¬ цессов и разлитого перитонита. Данный метод следует использовать в тех случаях, когда невозможно немедленно произвести оперативное вмешательство (при необ¬ ходимости длительной эвакуации больного), при отказе больного от операции и т. п. У больных с перитонитом или высокой степенью операционного риска перфо¬ рацию ушивают двухрядным швом, нередко с подкреплением сальника на ножке,
Глава 25. Прободная язва желудка и двенадцатиперстной кишки 301 производят санацию и дренирование брюшной полости. Показания к резекции желудка при прободной язве очень ограничены. Алгоритм неотложной помощи на догоспитальном этапе 1. Госпитализация в позе Тренделенбурга. 2. Полное запрещение приема воды и пищи. 3. Лед на живот. 4. Внутривенное капельное введение 0,9% раствора натрия хлорида или 5% раствора глюкозы 400-800 мл. 5. Кислородотерапия — при необходимости. 6. При критических состояниях — введение плазмозамещающих растворов и вазоконстрикторов. 7. При АД 50 мм рт. ст. и ниже назначают либо 2 мл 0,2% раствора норадре- налина, либо 1 мл 1% раствора мезатона в 400 мл 5% раствора глюкозы внутривенно капельно.
Гпава 26 Острые желудочно-кишечные кровотечения Кацадзе М.А. Острые кровотечения из различных отделов пищеварительного тракта — это одно из самых грозных осложнений заболеваний внутренних органов. Наиболее часто они возникают при язвах желудка и двенадцатиперстной кишки (около 60 % слу¬ чаев). Среди остальных причин, вызывающих это осложнение, нужно выделить опухоли желудка, эрозивный геморрагический гастрит, синдром Маллори-Вейс- са, портальную гипертензию, опухоли кишечника, дивертикулез, кровоточащий геморрой и др. В клинике осложненной язвенной болезни различают повторные кровотечения, небольшими порциями крови, которые часто сопровождают течение хронической язвы и не сопряжены с острой кровопотерей, и острые, профузные, наиболее опас¬ ные кровотечения, имеющие скрытый период и период явных клинических при¬ знаков. Скрытый период геморрагии наиболее сложен для диагностики, поскольку от¬ сутствуют очевидные признаки желудочно-кишечного кровотечения: кровавая рво¬ та, мелена. Кровопотеря при этом проявляется общей слабостью, шумом в ушах, мельканием в глазах, головокружением, потливостью, обмороками. На догоспи¬ тальном этапе очень важно обращать внимание на пациентов с так называемыми «постобморочными состояниями». У них требуется тщательно собрать анамнез, провести ректальный осмотр на предмет обнаружения крови в кале. Затем такого пациента доставляют в приемный покой стационара для динамического наблюде¬ ния. Период явных признаков профузного кровотечения начинается, как правило, с эпизода кровавой рвоты или мелены, при которых причина и источник кровотече¬ ния на догоспитальном этапе могут оставаться неустановленными, но больные под¬ лежат немедленной госпитализации в хирургический стационар с диагнозом «же¬ лудочно-кишечное кровотечение неясной этиологии». Классификация. I. Категории осложнения: — кровотечения вследствие язвенной болезни желудка и двенадцатиперстной кишки; — кровотечения неязвенной этиологии. II. По локализации источника кровотечения: — желудочное;
Глава 26. Острые желудочно-кишечные кровотечения 303 — из двенадцатиперстной кишки; — из толстой кишки. III. По степени кровопотери: — легкая; — средняя; — тяжелая. Для клинической ориентировки врачей догоспитального этапа в определении степени кровопотери вполне достаточно пользоваться критериями, изложенными в табл. 26.1. Таблица 26.1 Определение степени кровопотери по клиническим признакам Степень крово¬ потери Общее состояние Клинические признаки Частота пульса в 1 мин Артериаль¬ ное давление (в мм рт. ст.) Шоковый индекс Альговера Легкая Удовлетво¬ рительное Умеренная бледность кожного покрова, одно¬ кратная небольшая рвота или однократный оформленный стул черного цвета 80-90 100-110 0,5-0,7 Средняя Средней тяжести Повторная рвота кровью или мелена. Отчетливая бледность слизистых и кожного покрова 90-100 90-100 0,8-1,2 Тяжелая Тяжелое Повторная рвота мало- измененной кровью, жидкий дегтеобразный стул или стул по типу «малинового желе», нередко повторные коллапсы >110 ниже 90 1,2-2,0 Клиническая картина и диагностика. Острые желудочно-кишечные кровоте¬ чения значительно чаще возникают у мужчин, чем у женщин (соотношение 5-6:1). В большинстве случаев у больных имеется типичный язвенный анамнез, что зна¬ чительно облегчает диагностику. Выявление болей в подложечной области и при¬ знаков диспепсии в прошлом, обострение болей за несколько дней до кровотечения и исчезновение их в момент геморрагии (симптом Бергмана), объясняемое нейтра¬ лизацией кислой среды желудка за счет излившейся в его просвет крови,— это важ¬ нейшие критерии диагностики. К общим, неспецифическим, симптомам желудочно-кишечных кровотечений относятся бледность кожного покрова и слизистых оболочек (вплоть до «мрамор- ности»), указывающая на централизацию кровообращения при тяжелом геморра¬ гическом шоке, тахикардия, понижение напряжения пульса, снижение артериаль¬ ного давления. Изменению цвета рвотных масс и кала также придается большое
304 Раздел III. Неотложная хирургия значение. Так, при желудочных кровотечениях рвота может иметь вид кофейной гущи. Однако в этом случае количество излившейся в просвет желудка крови не¬ большое. Бурая окраска рвотных масс обусловлена соляно-кислым гематином, образовавшимся после воздействия на кровь соляной кислоты. Такой тип рвотных масс может быть предвестником повторного, массивного кровотечения, они содер¬ жат вишнево-красную кровь с большими сгустками, смешанную с желудочным содержимым. Эти сгустки крови по внешнему виду напоминают сырую печень, поэтому от больных можно услышать про рвоту с «кусками печени». Легочные кровотечения, в отличие от желудочных, сопровождаются кашлем. Изливающаяся (отхаркиваемая) кровь пенится за счет пузырьков воздуха, а при аускультации в легких нередко удается выслушать разнокалиберные хрипы, воз¬ никшие из-за попадания крови в трахею и бронхи. Появление черного стула — это относительно поздний признак желудочно- кишечного кровотечения, появляющийся через 4-6-12 и более часов после начала геморрагии. Наличие черного оформленного стула, который у больного был один раз в сутки, обычно указывает на небольшой объем крови, поступившей в кишечник. В то же время жидкий, зловонный, обильный стул черного цвета — дегтеобразный стул или мелена — признак значительного по объему кровотечения. Черная окраска кала в этом случае вызвана железа сульфатом, образовавшимся в кишечнике из гемоглоби¬ на крови. Появление у больного стула по типу «малинового желе», когда вследствие быстрого поступления больших количеств крови в кишечнике не успевают произой¬ ти химические реакции с образованием железа оксида, свидетельствует в пользу про- фузного, продолжающегося кишечного кровотечения из верхних отделов кишечни¬ ка, чаще всего из дуоденальных язв. Некоторые лекарственные препараты (напри¬ мер, препараты железа, викалин и др.) и пищевые продукты также могут придавать калу черную окраску. Однако и в этом случае больной должен быть доставлен в ста¬ ционар для динамического наблюдения. Выделение при дефекации неизмененной крови со сгустками больше характерно для кровотечения из толстой кишки. Местные признаки при исследовании живота, как правило, выражены незна¬ чительно. Живот равномерно участвует в дыхании, остается при пальпации мяг¬ ким, малоболезненным или безболезненным. При локализации кровоточащей язвы в двенадцатиперстной кишке больные иногда отмечают боль, возникающую при перкуссии в пилородуоденальной области (симптом Менделя). Для желудочно-кишечных кровотечений, вызванных опухолями желудка, ха¬ рактерен синдром малых признаков: ощущение переполнения желудка после приема небольшого количества пищи, снижение аппетита, отвращение к мясу, сла¬ бость, похудание. У части больных при пальпации определяются болезненность и «выполненность» надчревной области, иногда удается прощупать опухоль же¬ лудка. Острые кровотечения из варикозных вен пищевода характеризуются внезап¬ ной обильной кровавой рвотой «полным ртом» или «фонтаном». У данной катего¬ рии больных (обычно это люди молодые и среднего возраста) при осмотре можно отметить расширение подкожных вен брюшной стенки, иногда вплоть до «головы медузы», что указывает на портальную гипертензию и формирование портока- вальных связей, снижающих давление в портальной системе. Приблизительно у
Глава 26. Острые желудочно-кишечные кровотечения 305 половины подобных больных при пальпации живота определяется край увеличен¬ ной печени, часто встречаются спленомегалия, асцит. Синдром Маллори-Вейсса — возникновение продольных разрывов слизистой оболочки желудка с локализацией в области пищеводно-желудочного соединения — является частой причиной острых кровотечений. Трещины слизистой оболочки, как правило, возникают у молодых мужчин в состоянии острой алкогольной ин¬ токсикации, когда отечная слизистая желудка во время многократных рвотных движений как бы стремится к пролабированию в пищеводное отверстие, что и вы¬ зывает ее разрыв. Злоупотребление алкоголем в последние дни перед кровотечением, рвота алой кровью на фоне многократных, мучительных рвотных актов, отсутствие язвенно¬ го анамнеза позволяют уже на догоспитальном этапе предположить диагноз синдрома Маллори-Вейсса. В стационаре эти клинические данные подтверждаются при фиброэзофагогастроскопии, которой в диагностике данного осложнения принадлежит решающее значение. Лечение на догоспитальном этапе. Неотложная врачебная помощь включает: 1. Строгий носилочный режим (перекладывание больного с постели на носил¬ ки должно производиться строго в горизонтальном положении из-за опас¬ ности возникновения ортостатического коллапса на фоне кровопотери). 2. Назначение антацидов внутрь (алмагель и др.), тромбостатических средств (250 ЕД тромбина в 50 мл воды, пить глотками в течение 10-20 мин). 3. Холод на живот. 4. При тяжелой кровопотере, сопровождающейся коллапсом: — придание больному положения Тренделенбурга в кровати и при транспор¬ тировке; — проведение экстренной внутривенной инфузии плазмозамещающих ра¬ створов, вначале струйно, а при подъеме систолического артериального давления выше 80 мм рт. ст. — капельно; — внутривенное введение 4 мл 3% раствора викасола или 2 мл дицинона (при профузном кровотечении содержимое первой ампулы дицинона вводится медленно одномоментно в 20 мл изотонического раствора натрия хлорида, вторая ампула добавляется во флакон с плазмозамещающим раствором для капельного введения); — назначение ингибиторов фибриногена (50-60 мл 5% раствора аминокап¬ роновой кислоты, пить по 1 столовой ложке каждые 10-15 мин). При поступлении больного в стационар продолжается инфузионная терапия, направленная на восполнение дефицита объема циркулирующей крови с включе¬ нием гемотрансфузии, переливание плазмы, альбумина, а также местная и общая гемостатическая терапия, на фоне которой проводится экстренная фиброгастрос- копия. Показаниями к срочному оперативному лечению являются: — профузное кровотечение, когда интенсивная гемостатическая терапия, про¬ водимая на протяжении исследования, неэффективна; — рецидив или продолжающееся кровотечение; — эндоскопические признаки неустойчивого гемостаза.
Гпава 27 Острые и хронические нарушения висцерального кровообращения Поташов Л.В., Седов В.М. Среди заболеваний группы «острого живота» определенное место занимают раз¬ личные сосудистые поражения органов, нередко объединяемые понятием «брюш¬ ная жаба». Брюшная жаба — приступ ишемических болей в животе, возникающий вследствие несоответствия между потребностью органов брюшной полости в дос¬ тавке крови и ограниченными возможностями сосудистого русла. Ограниченные возможности, как правило, бывают обусловлены полными или частичными окк¬ люзиями того или иного сосуда (или его ветвей). Сосудистая система брюшной полости представлена тремя основными артери¬ альными бассейнами: бассейнами верхней и нижней брыжеечных артерий, бассей¬ ном чревного ствола. Огромную роль в системе висцерального кровообращения играют венозные сосудистые бассейны, и прежде всего бассейны воротной вены и печеночных вен. Та или иная локализация сосудистых поражений обусловливает специфические формы заболевания, их этиологию и патогенез, клиническую кар¬ тину, диагностику, лечение. Могут встречаться острые и хронические формы этих заболеваний. Среди острых форм нарушений висцерального кровообращения наиболее часто встречаются острые нарушения мезентериального кровообращения как в артери¬ ях, так и в венах. Довольно часто наблюдаются и острые окклюзионные пораже¬ ния воротной вены, ее ветвей по типу тромбозов и тромбофлебитов, а также тром¬ бофлебит печеночных вен (синдром Бадда-Киари). Острые нарушения кровооб¬ ращения в чревном стволе встречаются редко и в основном локализуются в селезеночной артерии, вызывая инфаркт селезенки. Следует помнить, что острые нарушения висцерального кровообращения могут наблюдаться у больных с общей недостаточностью кровообращения (шок, острая сердечно-сосудистая недостаточ¬ ность, интоксикация и т. д.). Эти нарушения могут локализоваться в любом сосу¬ дистом бассейне брюшной полости, как правило, на уровне микроциркуляторного русла. Хроническая недостаточность висцерального кровообращения развивается вследствие экстравазальных сдавлений и интравазальных сужений чревного ствола и мезентериальных сосудов. В практике врача скорой помощи она встречается редко.
Глава 27. Острые и хронические нарушения висцерального кровообращения 307 В ряде случаев заболевание протекает в виде сосудистых кризов с выраженными приступами брюшной жабы. Это, во-первых, требует неотложной медицинской помощи, во-вторых, дифференциальной диагностики с различными острыми за¬ болеваниями органов брюшной полости. И наконец, в-третьих, хронические окк¬ люзии висцеральных артерий могут иметь фоновое каузальное значение в разви¬ тии острых нарушений висцерального кровообращения. Острые нарушения мезентериального кровообращения Тяжелейшие заболевания группы «острого живота», при которых летальность достигает 85% и более. Успех лечения могут обеспечить лишь ранняя диагностика и своевременное начало, в том числе и оперативного вмешательства. Таким обра¬ зом, судьба больного с острыми нарушениями мезентериального кровообращения непосредственно зависит от первого врача, который его осматривает,— врача ско¬ рой помощи. В нашей стране нарушения мезентериального кровообращения выделены в самостоятельную нозологическую форму. В зависимости от типа нарушения их подразделяют на окклюзионные и неокклюзионные. К окклюзионным нарушени¬ ям относят: 1) эмболию мезентериальных артерий; 2) тромбоз артерий; 3) тромбоз вен; 4) прикрытие устьев артерий со стороны аорты вследствие ее атеросклероза и тромбоза; 5) окклюзии артерий в результате расслоения стенок аорты; 6) сдавле¬ ние (прорастание) сосудов опухолями; 7) перевязку сосудов. Неокклюзионные нарушения мезентериального кровообращения возникают вследствие: 1) неполной окклюзии артерий; 2) ангиоспазма; 3) падения сердечного выброса и централизации гемодинамики. Эмболия брыжеечных артерий возникает, как правило, у больных атероскле¬ розом, инфарктом миокарда, ревматическими пороками сердца и гипертонической болезнью. Реже такой причиной могут быть узелковый периартериит, васкулиты, эндартерииты, рак. Чаще всего тромбоз развивается в стволе верхней брыжеечной артерии, реже — в ее ветвях и в нижней брыжеечной артерии. Основным источни¬ ком эмболов считаются внутрисердечные тромботические массы, которые у боль¬ ных с атеросклерозом чаще находятся в левом желудочке сердца или аорте, а у боль¬ ных с ревматическими пороками сердца — в левом ушке, левом предсердии, на створках митрального клапана. Более редкими источниками эмболии являются тромбированная аневризма аорты, тромбоз легочных вен, флеботромбозы различ¬ ной локализации. Мобилизация тромбов происходит при повышении силы сер¬ дечных сокращений, перепадах артериального давления, частичном лизисе и фраг¬ ментации тромботических масс, особенно на фоне гипокоагуляции крови. Потоком крови эмболы переносятся в различные артериальные бассейны, фиксируясь чаще всего в области сужений сосудов или в местах их ветвлений. Наиболее частой ло¬ кализацией эмболии является верхняя брыжеечная артерия, реже — нижняя бры¬ жеечная артерия и, как казуистика, чревный ствол. Более редко окклюзия мезентериальных артерий бывает обусловлена тромбо¬ зом или массивной эмболией брюшной аорты, а также ее расслаивающей аневриз¬ мой. При этом нередко наблюдаются тяжелые и распространенные сосудистые поражения с вовлечением обеих брыжеечных артерий и чревного ствола.
308 Раздел III. Неотложная хирургия Тромбоз брыжеечных вен встречается довольно редко. Он может носить харак¬ тер восходящего, начинаясь в интестинальных венулах и распространяясь затем на крупные вены. Нисходящий тромбоз связан с переходом процесса с воротной или селезеночной вен на брыжеечные. Причины возникновения тромбоза брыже¬ ечных вен разнообразны и до конца не изучены. Нередко он сочетается с тромбоза¬ ми вен другой локализации (нижних конечностей, геморроидальных), что важно учитывать при распознавании заболевания. Тромбоз мезентериальных вен нередко развивается у больных с кишечными инфекциями, злокачественными новообразо¬ ваниями, циррозом печени, спленомегалией, при сердечной декомпенсации, после хирургических вмешательств. Острые неокклюзионные нарушения мезентериаль¬ ного кровообращения чаще бывают связаны с ангиоспазмом. Особенно существен¬ ное значение имеет развитие его на фоне атеросклеротического поражения арте¬ рий. Мезентериальный ангиоспазм может возникать также при гипертонической болезни, аллергических и инфекционно-аллергических заболеваниях, при передо¬ зировке медикаментозных средств, обладающих ангио-спастическими свойствами (дигиталис, морфин, адренергические препараты и оральные контрацептивы). Острые нарушения кровоснабжения органов брюшной полости могут возникать при состояниях, сопровождающихся сердечно-сосудистой недостаточностью, сни¬ жением сердечного выброса, гипотензией, гиповолемией и гемоконцентрацией. Наиболее часто — это инфаркт миокарда, острая почечная недостаточность, сеп¬ тический шок, тяжелые инфекционные заболевания, острая печеночная недоста¬ точность. Клиническая картина различных вариантов острых окклюзий брыжеечных ар¬ терий характеризуется сходными признаками. Заболевание начинается внезапным острым приступом болей в животе. Вначале боли очень интенсивные, носят схватко¬ образный характер. Их невозможно купировать введением наркотиков. Некоторый обезболивающий эффект может быть получен при введении спазмолитиков и спаз- моанальгетиков (баралгин). По мере развития инфаркта кишечника боли становятся менее сильными, постоянными. Уменьшение болей часто расценивается пациента¬ ми как улучшение. С развитием перитонита боли вновь усиливаются, особенно ин¬ тенсивен болевой синдром при движении, кашле, пальпации. В этот период болевые ощущения уменьшаются при назначении наркотических анальгетиков. Характерными признаками окклюзии брыжеечных артерий являются тошно¬ та и рвота. В начале заболевания возникает однократная рефлекторная рвота же¬ лудочным содержимым. В последующем рвота становится постоянной, рвотные массы нередко приобретают цвет кофейной гущи из-за примеси крови и неприят¬ ный гнилостный запах. Рано появляются признаки нарушения функции кишеч¬ ника. В начале заболевания при поражениях верхней брыжеечной артерии наблю¬ дается 1-2-кратный жидкий стул. Этот симптом В. С. Савельев и И. В. Спиридо¬ нов (1979) называли ишемическим опорожнением кишечника. При отсутствии кишечного содержимого может возникнуть лишь чувство позыва на дефекацию. В дальнейшем при повторном жидком стуле в нем появляется примесь темной кро¬ ви. Наличие крови в прямой кишке можно обнаружить при ее пальцевом исследо¬ вании. Следует помнить, что в некоторых случаях заболевание может протекать без диареи и, более того, сопровождаться парезом кишечника. Наиболее часто за¬ держка газов и стула наблюдается уже в стадии перитонита.
Глава 21. Острые и хронические нарушения висцерального кровообращения 309 Состояние больных быстро и прогрессивно ухудшается с самого начала заболе¬ вания. В первые часы тяжесть состояния в основном определяется шоком и нару¬ шениями гемодинамики, а затем — нарастающей интоксикацией. Вначале поведе¬ ние больных беспокойное, они испытывают чувство страха. Потом несколько ус¬ покаиваются, даже отмечают улучшение самочувствия. При развитии перитонита больные лежат в постели, избегая движений, ибо они усиливают боли; кожа обыч¬ но бледная, нередко землисто-серого цвета, губы цианотичны. В поздние сроки заболевания на фоне разлитого перитонита черты лица заострены, глаза ввалив¬ шиеся, губы сухие, синюшные. В большинстве случаев заболевание протекает с нормальной или даже снижен¬ ной температурой тела. Лишь после развития инфаркта кишки и перитонита мо¬ жет быть отмечено повышение температуры тела. Пульс частый—100-120 уд/мин, одновременно отмечается снижение артериального давления. У больных гиперто¬ нической болезнью в начальном периоде заболевания может быть гипертензия. Язык и внутренняя поверхность щек больного быстро становятся сухими, в стадии перитонита на них появляется грязно-серый налет с буроватым оттенком. Возни¬ кает тягостное чувство жажды. В начальной стадии заболевания живот обычно не вздут, при пальпации — мяг¬ кий, его стенка участвует в дыхании. Лишь на фоне перитонита отмечается посте¬ пенное вздутие живота, даже при многократном жидком стуле. При пальпации живота определяется разлитая болезненность, которая особенно выражена в ста¬ дии перитонита. О развитии перитонита свидетельствуют также появляющееся мышечное напряжение передней брюшной стенки и положительный симптом Щеткина-Блюмберга. Часто при пальпации живота у больных с тромбоэмболией мезентериальных артерий определяется болезненное опухолевидное образование тестоватой конси¬ стенции, без четких границ, ограниченно подвижное, перкуторный звук над ним тупой. Симптом носит имя Г. Мондора, который описал его. Наличие симптома Мондора связано с резким отеком пораженной кишки и ее брыжейки в стадии ин¬ фаркта. Характерным признаком заболевания является ослабленная кишечная перистальтика, проявляющаяся уменьшением интенсивности аускультативных шумов в животе. Однако у ряда больных в начальной стадии заболевания опреде¬ ляются звуковые феномены нормальной или даже усиленной перистальтики ки¬ шечника. Полное отсутствие кишечных шумов (симптом «полной тишины») появ¬ ляется лишь в терминальной стадии перитонита. На фоне «полной тишины» выс¬ лушиваются отчетливые сердечные тоны. Вследствие пропотевания жидкости из просвета кишечника в брюшную полость и последующей экссудации через брю¬ шину при перитоните появляется зона притупления вначале в центре, а затем — в отлогих местах живота. Как уже говорилось, важное значение в диагностике острых нарушений мезен¬ териального кровообращения имеет пальцевое исследование прямой кишки, по¬ зволяющее выявить кровь в ее просвете. В стадии перитонита при ректальном исследовании одновременно выявляются нависание, напряжение и болезненность в области передней стенки прямой кишки. В редких случаях при мезентериальном венозном тромбозе можно обнаружить набухание геморроидальных вен (симптом Кортонского).
310 Раздел III. Неотложная хирургия Диагностика острых нарушений мезентериального кровообращения основыва¬ ется, в первую очередь, на клинической картине заболевания и данных анамнеза. Заболевание, как правило, поражает людей пожилого и старческого возраста, стра¬ дающих различными болезнями сердечно-сосудистой системы, хронической пнев¬ монией, злокачественными новообразованиями. Оно протекает иногда одновременно с паралитической непроходимостью ки¬ шечника и может симулировать острые заболевания органов брюшной полости (острый аппендицит, острый панкреатит, ОКН). При тромбоэмболии ветвей ме¬ зентериальных сосудов могут развиваться острые язвы с перфорацией кишечной стенки и кишечными кровотечениями. Более точная диагностика нарушений мезентериального кровообращения воз¬ можна лишь в стационаре с использованием специальных методов обследования (ангиографии, лапароскопии и др.). На догоспитальном этапе диагностика осно¬ вана главным образом на клинических данных. К сожалению, трудности как объек¬ тивного, так и субъективного характера обусловливают до настоящего времени запоздалую диагностику и позднюю госпитализацию. Лишь 12-15% больных с острыми нарушениями мезентериального кровообращения госпитализируются в первые 6 ч от начала заболевания. Большинство больных направляют в стацио¬ нар через сутки и позднее при появлении признаков перитонита и тяжелой инток¬ сикации. Оптимальными сроками госпитализации и оперативного лечения явля¬ ются первые 1-3 ч. Только в этом случае можно рассчитывать на успех, поэтому даже подозрение на острое нарушение мезентериального кровообращения долж¬ но являться показанием к экстренной госпитализации в хирургический стационар. Пусть даже при этом будет ошибочно диагностировано другое заболевание из груп¬ пы «острого живота». К сожалению, нередко подобные больные направляются в нехирургические отделения с диагнозами пищевой токсикоинфекции, дизентерии. Таким образом, тактика врача скорой помощи при острых нарушениях мезен¬ териального кровообращения должна заключаться прежде всего в срочной госпита¬ лизации больного. Основанием для оставления больного дома может явиться лишь крайне тяжелое состояние в терминальной стадии заболевания, когда транспор¬ тировка больного невозможна. В этих случаях необходимо проводить реанимаци¬ онные мероприятия и интенсивную терапию, направленную на восстановление эффективной гемодинамики, и инфузионную детоксикацию. Транспортировка больных с острыми нарушениями мезентериального кровооб¬ ращения в хирургическое отделение должна осуществляться на носилках в поло¬ жении лежа. Больной должен быть передан непосредственно хирургической бри¬ гаде и дежурному анестезиологу. Неотложная помощь на догоспитальном этапе осуществляется в минимальном объеме, что диктуется необходимостью срочной госпитализации. Основные ее за¬ дачи: 1) уменьшить отрицательные рефлекторные влияния из зоны ишемии и ин¬ фаркта на основные жизненные функции больного; 2) добиться стабилизации на¬ рушенных функций сердечно-сосудистой, дыхательной систем; 3) начать подготов¬ ку больного к диагностическим исследованиям в стационаре и к оперативному вмешательству. Перечисленные задачи решаются прежде всего проведением адекватного обезбо¬ ливания. В начальных стадиях заболевания целесообразно введение сосудорасши¬
Глава 27. Острые и хронические нарушения висцерального кровообращения 311 ряющих средств (папаверин, дибазол). Уменьшая рефлекторный спазм сосудов и улучшая кровоснабжение кишечника, эти средства способствуют уменьшению жестоких болей и, таким образом, их введение может считаться противошоковым мероприятием. Целесообразно также применение таких средств, как нитронг, сус- так, нитросорбид. Возможно и внутривенное введение нитроглицерина — 0,125-0,25 мг одномоментно, а остальные 1 -2 мг — капельно. На ранних стадиях заболевания назначение наркотических анальгетиков не уменьшает болевой синдром. Приме¬ нение их целесообразно при развитии инфаркта и особенно перитонита. Назнача¬ ют морфин, пантопон, промедол. Эффективно сочетать их с антигистаминными препаратами (димедрол, пипольфен). У больных с острыми нарушениями мезентериального кровообращения, несмот¬ ря на повторяющуюся рвоту, желудок часто бывает переполнен содержимым. Во избежание регургитации и асфиксии необходимо опорожнить его через зонд. Осо¬ бенно важно это мероприятие у тяжелобольных со спутанным сознанием. Частой ошибкой врачей как на догоспитальном этапе, так и в стационаре явля¬ ется назначение клизм в связи с имеющимися парезом кишечника, задержкой га¬ зов и стула. Очистительные, гипертонические и, особенно, сифонные клизмы, сти¬ мулируя перистальтику, ухудшают кровоснабжение кишечника, ускоряют процесс омертвения тканей. Сифонная клизма может вызвать перфорацию стенки кишки и развитие калового перитонита. При нестабильности показателей центральной гемодинамики, в частности при артериальной гипотензии, необходимо назначать кортикостероиды (гидрокор¬ тизон, метилпреднизолон, дексаметазон). Вазопрессорную терапию, в отличие от кардиотонизирующей, следует применять очень осторожно, лишь при глубо¬ кой гипотензии. Если вазопрессоры (мезатон, норадреналин) все же использу¬ ются, то целесообразно поддерживать систолическое давление на уровне выше 100 мм рт. ст. В условиях оказания скорой помощи проведение подготовки к последующему стационарному лечению в более широком объеме (в частности, вливание жидко¬ стей) нереально и может привести к потере времени. Общие принципы лечения больных с острыми нарушениями мезентериально¬ го кровообращения в стационаре предусматривают обязательное экстренное опе¬ ративное вмешательство, даже при декомпенсации кровообращения. В стадии ишемии это могут быть операции, направленные на устранение острой окклюзии сосудов. В стадии инфаркта кишки операция включает в себя резекцию некроти- зированных участков кишки и различные способы реканализации сосудов. При развившемся перитоните, кроме того, необходимо соответствующее лечение. В случаях тотального некроза кишечника ограничиваются лапаротомией. Консер¬ вативные методы лечения (антикоагулянты, спазмолитики, фибринолитики, ан¬ тибактериальная и симптоматическая терапия) всегда используются как допол¬ нительные к хирургическим. Изолированное их использование бесперспективно. Острые нарушения кровообращения в бассейне чревного ствола могут быть обусловлены тромбозами и эмболиями самого чревного ствола и его ветвей, трав¬ мой сосудов, сдавлением или стенозированием сосуда при аневризмах брюшной аорты. Повреждения чревного ствола или одной из трех его ветвей наблюдаются при тяжелой травме живота, почти всегда они сочетаются с тяжелыми поврежде¬
312 Раздел III. Неотложная хирургия ниями органов брюшной полости, приводят к массивным внутренним кровотечени¬ ям, заканчивающимся смертью. В последнее время все большее внимание привлекают к себе нарушения вис¬ церального кровообращения в этом бассейне на уровне микрососудов при стрессе, гиповолемии, шоке, тяжелых ожогах, интоксикациях и т.д. Если они происходят в сосудистом бассейне чревного ствола, то это может стать причиной развития ост¬ рых гастродуоденальных язв, эрозивных гастродуоденитов. В свою очередь, сосу¬ дистые поражения желудка и двенадцатиперстной кишки могут сопровождаться желудочно-кишечными кровотечениями, перфорациями стенки органов. Наруше¬ ния микроциркуляции в зоне поджелудочной железы могут привести к развитию острого геморрагического панкреатита. Наиболее часто тромбоэмболии в бассейне чревного ствола локализованы в селезеночной артерии или в ее конечных ветвях. По данным А. И. Грицюк (1973), среди всех тромбоэмболий при пороках сердца они встречаются у 11% больных, при ревматическом эндокардите — у 26%, при затяжном септическом эндокардите — у 62%, при атеросклерозе — у 7%. Причинами тромбозов селезеночной артерии могут быть аневризмы аорты, брюшной тиф, малярия, калаазар, полицитемия, хронический миелолейкоз, лимфогранулематоз. В патогенезе тромбообразования играют роль местные изменения сосудов воспалительного или дистрофического характера, замедление кровотока при спленомегалиях или сердечно-сосудистой недостаточности, гиперкоагуляции крови и угнетении фибринолиза. В результа¬ те острых окклюзии селезеночной артерии и ее ветвей развиваются инфаркты се¬ лезенки. Мелкие инфаркты селезенки протекают бессимптомно, более крупные — сопро¬ вождаются болями в левом подреберье, усиливающимися при дыхании, кашле, движениях. Нередко появляются признаки метеоризма, иногда локализованные в левом подреберье симптомы раздражения брюшины. Селезенка незначительно увеличивается, что можно выявить лишь при перкуссии. Возможно умеренное по¬ вышение температуры тела. При аускультации иногда можно выявить шум тре¬ ния селезенки о париетальную брюшину. При очень обширных инфарктах наблю¬ даются нарушения центральной гемодинамики вплоть до коллапса. При дифференциальной диагностике инфаркт селезенки следует отличать от левосторонней почечной колики, при которой боли иррадиируют в паховую область, бедро, сопровождаются дизурией и гематурией. От левосторонней ниж¬ недолевой пневмонии инфаркт селезенки позволяет отличить наличие ослаблен¬ ного дыхания или хрипов при аускультации легких. Больные с диагнозом инфаркта селезенки должны быть госпитализированы, ибо только в стационаре возможно патогенетическое лечение. Необходимость гос¬ питализации связана с возможностью гематогенного инфицирования инфаркта и развития абсцесса селезенки, а также сепсиса. При обычном течении инфаркта се¬ лезенки госпитализация осуществляется в терапевтическое отделение, при явле¬ ниях коллапса — в реанимационное отделение, при признаках септических ослож¬ нений — в хирургическое отделение. Транспортировать больных необходимо в положении лежа на носилках. Неотложная помощь на догоспитальном этапе сводится к введению ненарко¬ тических анальгетиков, а при коллапсе — обычных кардиотонических средств.
Глава 27. Острые и хронические нарушения висцерального кровообращения 313 Лечение в стационаре — в основном симптоматическое. В тяжелых случаях применяется терапия антикоагулянтами и тромболитическими препаратами. Не¬ обходима также терапия основного заболевания, явившегося причиной окклюзии селезеночной артерии. Острые тромбозы в системе воротной вены. Острый тромбоз воротной вены (пилетромбоз) встречается в 0,8% случаев тромбоэмболических поражений сердеч- но-сосудистой системы. Как правило, пилетромбоз развивается на фоне взаимодействия трех ведущих патогенетических факторов: патологических изменений стенки сосуда, замедления кровотока и увеличения свертываемости крови. Эти факторы сопровождают тече¬ ние таких заболеваний, как энтероколиты, геморрой, аппендицит, острый панкре¬ атит, послеродовой сепсис, эндокардиты, циррозы печени, полицитемия, гиперт- ромбоцитемия после спленэктомии и т. д. В зависимости от локализации тромбоза в бассейне воротной вены различают стволовой и радикулярный пилетромбоз (за¬ купорка внутрипеченочных разветвлений воротной вены). Стволовой пилетромбоз имеет острое начало. Появляются сильные боли в пра¬ вом подреберье и надчревной области, сопровождающиеся частой рвотой, нередко с примесью крови. Наблюдается понос, часто с примесью крови. Нередко быстро появляются симптомы местного перитонита. Бурно и прогрессивно нарастают признаки портальной гипертензии (асцит, расширение подкожных вен брюшной стенки, пищевода, геморроидальных вен). Возможны желтуха и печеночная недо¬ статочность. Общее состояние больных очень тяжелое и прогрессивно ухудшается из-за обильных желудочно-кишечных кровотечений. Возможно подострое течение заболевания, когда те или иные симптомы менее выражены. Заболевание длится от нескольких месяцев до года. Радикулярный тромбоз воротной вены чаще всего встречается в двух вариан¬ тах: тромбоза брыжеечных вен (см. первый раздел настоящей главы) и тромбоза селезеночной вены. Острый тромбоз селезеночной вены начинается остро с болей в левом подребе¬ рье, кровавой рвоты, дегтеобразного стула. При обычных размерах печени отмеча¬ ется увеличение селезенки. Температура тела субфебрильная. Возможно подострое и хроническое течение заболевания. В последнем случае можно выделить два пери¬ ода: спленомегалический и период кровотечений. Первый период может быть про¬ должительным, сопровождается постепенным увеличением селезенки, асцитом, рас¬ ширением подкожных вен. При реканализации тромба возможно выздоровление. Второй период более короткий, его исход зависит от рецидивов кровотечений и рас¬ пространения тромбоза на ствол воротной вены или ее мезентериальную ветвь. Терминальный пилетромбоз распознается при жизни редко, лишь при обшир¬ ном распространении тромбоза. Наблюдаются выраженная спленомегалия и рас¬ ширение подкожных вен передней брюшной стенки — симптомокомплекс по типу синдрома Крювелье-Баумгартена. Диагностика всех видов пилетромбоза представляет собой весьма трудную задачу, особенно на фоне тяжелых заболеваний, которые маскируют клиническую картину. При дифференциальной диагностике необходимо иметь в виду такие за¬ болевания, как цирроз печени, тромбоцитопеническая пурпура, спленомегалия, язвенная болезнь с кровотечением и др.
314 Раздел III. Неотложная хирургия Все больные с пилетромбозами должны быть госпитализированы в хирурги¬ ческое отделение, лучше — в специализированные гепатологические или сосудис¬ тые отделения. Транспортировать больных следует на носилках. Неотложная медикаментозная помощь сводится к введению ненаркотических анальгетиков, антигистаминных препаратов, спазмолитиков. В стационаре проводится лечение антикоагулянтами прямого и непрямого действия под контролем времени свертывания крови, а также тромболитиками. При кровотечениях проводится гемостатическая терапия с учетом того, что при пилет- ромбозе кровотечения могут протекать по типу тромбогеморрагического синдро¬ ма. Наряду с назначением викасола, гемотрансфузий, фибриногена, плазмы, ами¬ нокапроновой кислоты применяют небольшие дозы гепарина (5000 ЕД), трасилол, цалол. Кроме того, необходимо лечение основного заболевания. При своевременно распознанных острых стволовых и радикулярных тром¬ бозах воротной вены возможно использование хирургических методов рекана¬ лизации сосуда. При хронических тромбозах селезеночной вены показана спле- нэктомия. Для уменьшения портальной гипертензии применяют различные сосудистые анастомозы: порто-кавальные, порто-ренальные, брыжеечно-ка- вальные. Острые окклюзии печеночных вен могут быть вызваны облитерирующими эндофлебитом, тромбозом, мигрирующим висцеральным тромбофлебитом, тром¬ бозом нижней полой вены с переходом на печеночные, циррозом печени, сдавлени¬ ем печеночных вен гуммой, эхинококковым пузырем, спайками. При этом развива¬ ется синдром, который описали в 1899 г. Г. Киари при эндофлебите и в 1857 г. Дж. Бадд — при псевдомембранах в печеночных венах. Поэтому нередко различные поражения печеночных вен с облитерацией их просвета в настоящее время объеди¬ няют понятием «синдром Бадда-Киари». В результате острой окклюзии печеночных вен развивается застой в различ¬ ных участках печени со сдавлением печеночных клеток до полной их атрофии с последующим разрастанием соединительной ткани. Печень чаще всего поражает¬ ся неравномерно из-за вовлечения в процесс различных зон разветвления печеноч¬ ных вен. В патогенезе заболевания, кроме механического препятствия венозному оттоку из печени и воспалительных изменений стенки вен, большое значение име¬ ют гиперкоагуляция крови и угнетение фибринолиза. При остро развившемся тромбозе печеночных вен появляются боли в правом подреберье, лихорадка и желтуха. Быстро увеличиваются печень, селезенка, нарас¬ тает асцит. Нередко отмечаются геморрагические явления: рвота с примесью кро¬ ви, подкожные кровоизлияния, умеренная гематурия, метроррагия у женщин. Про¬ грессивное ухудшение функции печени приводит к коме. При быстром течении заболевания возможен смертельный исход в первые 2-4 дня. В редких случаях синдром Бадда-Киари принимает затяжное течение с чередо¬ ванием ремиссий и рецидивов, что вероятнее всего связано с развитием венозных коллатералей. Обострение характеризуется болями в правом подреберье, увели¬ чением печени, умеренной желтухой. Дифференциальная диагностика проводится с циррозом печени, для кото¬ рого характерно медленное начало, с тромбозом воротной вены, при котором от¬ сутствуют увеличение печени и нарушения ее функционального состояния.
Глава 27. Острые и хронические нарушения висцерального кровообращения 315 Больные с синдромом Бадда-Киари должны экстренно госпитализироваться в специализированные гепатологические отделения, лучше хирургического профи¬ ля, где есть возможность произвести ангиогепатографию. Рекомендуется транспор¬ тировать больных в положении лежа на носилках. Неотложные мероприятия на догоспитальном этапе должны включать введение ненаркотических анальгети¬ ков, спазмолитиков, антигистаминных препаратов. При печеночной коме больных госпитализируют в реанимационные отделения. В этом случае необходимо капельное введение 5% раствора глюкозы с добавлени¬ ем на 500 мл 1,5 г калия хлорида и 10-12 ЕД инсулина, кардиотонизирующих средств. Система лечебных мероприятий в стационаре предусматривает назначение антикоагулянтов под контролем за коагулограммой, коррекцию нарушенных фун¬ кций печени (аминокислоты, белки, углеводы), детоксикацию и коррекцию нару¬ шений КОС. Для ослабления некротических процессов в печени рекомендуется использовать большие дозы глюкокортикоидов. В последнее время, особенно при явлениях печеночной недостаточности, отмечен эффект от применения гиперба- рической оксигенации, гемо- и лимфосорбции, ультрафиолетового облучения аутокрови. Прогноз при этом заболевании неблагоприятный, есть случаи со смер¬ тельным исходом. Хроническая недостаточность висцерального кровообращения Данная патология вызывается различными поражениями непарных висцеральных ветвей брюшной аорты. Эти поражения могут носить интра- и экстравазальный характер. Интравазальные изменения висцеральных артерий обусловлены прежде всего атеросклерозом. Атеросклеротические сужения чаще наблюдаются в нижней бры¬ жеечной артерии, реже — в верхней брыжеечной артерии и чревном стволе. Воз¬ можны сочетанные поражения сосудов. Второй по частоте причиной интравазаль- ных сужений является неспецифический аортоартериит, локализующийся чаще в верхней брыжеечной артерии. Хронические нарушения висцерального кровообра¬ щения могут быть связаны с врожденными гипоплазиями сосудов, фибромускуляр- ной дисплазией, аневризмами сосудов. Экстравазальные сужения висцеральных артерий обусловливаются сдавлением их извне. В наибольшей степени это относится к чревному стволу и его ветвям. Сдав¬ ление чревного ствола может быть вызвано срединной дуговой связкой диафрагмы, медиальными ножками диафрагмы, нейроганглионарной тканью солнечного спле¬ тения, фиброзной тканью вследствие панкреатита и парапанкреатита, пенетрирую- щих в малый сальник язв желудка, опухолями поджелудочной железы. Экстравазальные причины сужения висцеральных артерий — фибромускуляр- ная дисплазия, неспецифический аортоартериит — чаще встречаются у лиц моло¬ дого возраста, атеросклероз — в пожилом возрасте. Клиническая картина. Ведущим проявлением хронической недостаточности висцерального кровообращения является брюшная жаба. Патогенез ее сходен с патогенезом стенокардии. Болевой синдром возникает в результате ишемии орга¬
316 Раздел III. Неотложная хирургия нов пищеварения, накопления недоокисленных продуктов, биогенных аминов в тканях. Определенное значение может иметь также спазм мезентериальных ар- териол. Ангинозные боли чаще всего возникают в период функциональной нагруз¬ ки на органы пищеварения (после еды). В результате хронической ишемии в орга¬ нах пищеварения развиваются различные патологические процессы: атрофичес¬ кие гастродуодениты, ишемические гастродуоденальные язвы, панкреодистрофия, дистрофия печеночных клеток, ишемические колиты. Эти морфологические изме¬ нения сопровождаются нарушениями функционального состояния органов, прежде всего снижением их секреторной и моторной деятельности. В результате наруша¬ ются процессы пищеварения, всасывания и, в конечном итоге, все основные виды обмена. Наличие общих закономерностей в развитии ишемических поражений органов пищеварения независимо от характера сосудистых поражений позволяет выделить в качестве самостоятельной нозологической формы ишемическую болезнь органов пищеварения. В практике врачей скорой помощи основное значение имеет острая стадия бо¬ лезни, проявляющаяся прежде всего ангинозными болями в животе. Боли, как пра¬ вило, возникают после еды, нередко провоцируются обильной, острой и охлажден¬ ной пищей. Появление болей может быть также связано с физической нагрузкой. Боли держатся обычно в течение 1-3 ч и могут сниматься приемом нитроглицери¬ на. Кроме болей могут наблюдаться диспепсические явления, метеоризм, дисфун¬ кция кишечника, нарушение питания. В диагностике хронических нарушений вис¬ церального кровообращения важное значение имеет аускультация живота. В над¬ чревной области у больных часто можно выслушать систолический шум. Типичная клиническая картина брюшной жабы наблюдается не у всех больных. Нередко она маскируется признаками различных хронических заболеваний желуд¬ ка и двенадцатиперстной кишки, поджелудочной железы, кишечника. Лишь тща¬ тельное стационарное обследование с использованием ангиографии позволяет установить окончательный диагноз. Тактика врача скорой помощи сводится прежде всего к тому, чтобы, заподозрив наличие у больного брюшной жабы, исключить острые заболевания органов жи¬ вота, в частности острые нарушения висцерального кровообращения. В этом боль¬ шую помощь оказывает тщательный сбор анамнеза. Указания на то, что подобные приступы болей отмечаются давно, связаны с приемом пищи, физической нагруз¬ кой, сопровождаются постоянным ухудшением пищеварения, астенизацией, сни¬ жением секреции желудочного сока, запорами, являются аргументами в пользу диагноза ишемической болезни органов пищеварения. Быстрое исчезновение боли после приема спазмолитиков (но-шпа), применения тепла (теплая пища, грелка) также указывает на их ишемическую природу. Поэтому при подозрении на брюш¬ ную жабу, обусловленную хронической недостаточностью висцерального крово¬ обращения, рекомендуется ввести больному спазмолитики (папаверин, но-шпа, платифиллин), дать нитроглицерин. Если боли быстро проходят, то речь идет об anginae abdominalis. При этом важно исключить абдоминальную форму инфаркта миокарда. Сохраняющиеся боли в животе, даже при отсутствии признаков «остро¬ го живота», требуют экстренной госпитализации больного в хирургическое отде¬ ление. Если приступ брюшной жабы удается купировать, то следует рекомендо¬
Глава 27. Острые и хронические нарушения висцерального кровообращения 317 вать больному обратиться к хирургу или гастроэнтерологу для дальнейшего об¬ следования и лечения. Установленный диагноз ишемической болезни органов пищеварения с уточнен¬ ными характером и локализацией сужения того или иного висцерального сосуда у большинства больных является показанием к оперативному лечению. Оператив¬ ное вмешательство представляет собой различные способы реканализации сужен¬ ного сосуда или освобождения его от сдавления. Если по каким-то причинам хи¬ рургическое лечение невозможно, то применяется терапия, направленная на улуч¬ шение висцерального кровообращения за счет раскрытия сосудистых коллатералей и коррекцию функциональной недостаточности органов пищеварения.
Гпава 28 Острая непроходимость магистральных артерий конечностей Кацадзе М. А. Острая артериальная непроходимость (ОАН) — это внезапное прекращение кро¬ вотока в магистральной артерии, в результате которого развивается ишемия тка¬ ней конечности. В последние десятилетия отмечается рост числа пациентов с острой непроходимостью магистральных артерий конечностей. Причины — до сих пор не решенная проблема профилактики и лечения атеросклероза аорты и ее ветвей, ши¬ рокая распространенность ишемической болезни сердца и ее осложнений, а также увеличение числа больных, оперируемых по поводу различных заболеваний сердца. Несмотря на то что своевременное применение разных способов комбинирован¬ ного хирургического и консервативного лечения позволяет добиться удовлетвори¬ тельных результатов у этой категории пациентов, значительное количество пос¬ леоперационных осложнений и высокая послеоперационная смертность (27-30%) свидетельствуют о том, что данная проблема до конца не решена. Основная перс¬ пектива в решении этой задачи — проведение раннего лечения, включающего опе¬ ративные вмешательства на пораженной конечности. Раннее выявление больных ОАН — проблема не столько лечебная, сколько орга¬ низационная. Достаточно сказать, что даже в Москве в недалеком прошлом свыше 30 % таких больных поступали в специализированные стационары спустя 24 ч с момента возникновения острой закупорки артерий. Между тем большинство спе¬ циалистов признают, что при плохом коллатеральном кровотоке выраженные явления ишемии, вплоть до необратимых изменений в тканях конечностей, могут развиться уже в первые 6-12 ч от момента закупорки артерии. Таким образом, сво¬ евременная диагностика, квалифицированная первая врачебная помощь и немед¬ ленная госпитализация больных — один из основных принципов экстренной ме¬ дицинской помощи при острой артериальной непроходимости. Этиология и патогенез. Понятие ОАН, введенное в широкую практику 3. В. Оглоблиной (1955), собирательное, так как включает все причины внезапно на¬ ступившей артериальной недостаточности регионарного кровотока: эмболию, ос¬ трый тромбоз, травматическое поражение, а также спазм сосуда. Среди множества артериальных эмболии — жировых, тканевых, воздушных, микробных и т.д. — этиологически наиболее значимы тромбоэмболии; их матери¬
Глава 28. Острая непроходимость магистральных артерий конечностей 3/9 альный субстрат — фрагменты первичного тромба, которые в силу различных причин мобилизуются и переносятся из основного очага на периферию. Тромбо¬ эмболии — самая частая причина ОАН. В большинстве случаев эмболии возникают вследствие ишемической болезни сердца и ее осложнений. Второе место в ряду причин развития ОАН занимают пороки сердца. Эмбологенные очаги, находящиеся вне полостей сердца (аневриз¬ мы аорты и ее ветвей, выраженный атероматоз проксимально расположенных со¬ судов, пневмонии, опухоли легких и др.), гораздо реже служат источниками арте¬ риальных эмболий. Особую группу составляют парадоксальные эмболии. Их ис¬ точник — правое сердце и венозные сосуды большого круга кровообращения; они встречаются при незаращении овального отверстия или других патологических соустий между полостями правого и левого сердца. В отдельную группу выделяют послеоперационные эмболии, которые возникают после операций на сердце и со¬ судах. Мобилизации и фрагментации первичного тромба как непосредственной при¬ чине эмболии способствует ряд факторов: изменение ритма и силы сердечных со¬ кращений, перепады артериального давления, нарушения в свертывающей систе¬ ме крови, физическое и психическое напряжение, лекарственная терапия и др. В основном эмболия возникает в висцеральных ветвях брюшной аорты (до 40%) и артериях головного мозга (35%). Эмболия бифуркации аорты и артерий конеч¬ ностей регистрируется в 25% случаев таких поражений сосудов. По частоте встре¬ чаемости эмболии конечностей распределяются следующим образом: бедренные, подвздошные артерии, бифуркация аорты, подколенные, подключичные, плечевые и артерии голени. Помимо одиночных эмболий иногда диагностируются и множественные, которые подразделяют на многоэтажные (несколько эмболов в одной артерии), комбинированные (эмболы в артериях разных конечностей) и сочетанные (пора¬ жение артерий конечностей и других ветвей аорты). В патогенезе ишемических расстройств при эмболии большинство авторов от¬ водят серьезную роль не только механическому фактору — внезапной окклюзии магистральных сосудов, но и артериальному спазму. Именно этим обстоятельством обусловлена важность рационального применения сосудорасширяющих препара¬ тов, которые необходимо использовать как можно быстрее и как можно ближе к участку острой окклюзии сосуда. Вслед за спазмом в наикратчайший отрезок’вре- мени после внедрения эмбола в просвете сосуда образуется тромб; за счет умень¬ шения скорости кровотока, изменений в свертывающей системе (гиперкоагуляция) и изменений сосудистой стенки создаются все условия для его быстрого нараста¬ ния. Величина продолженного тромба колеблется от 2 до 60 см. Распространяясь дистально и проксимально, продолженный тромб вызывает последовательную за¬ купорку коллатералей, что еще больше усугубляет картину острой ишемии. В патогенезе ишемии конечностей, возникающей в связи с артериальными эм¬ болиями, немалое значение имеет кислородное голодание тканей, ведущее к нару¬ шению всех видов обмена и выраженному ацидозу. Гибель клеточных элементов и повышенная клеточная проницаемость способствуют нарастающему поступлению в кровь ионов калия и биологически активных веществ. Под влиянием нарушен¬ ной клеточной проницаемости развивается субфасциальный отек мышц, усугуб¬
320 Раздел III. Неотложная хирургия ляющий нарушения кровотока и усиливающий описанные выше патологические процессы. Острые тромбозы — вторая наиболее распространенная причина ОАН. Тромб обычно формируется в артериях с уже измененной стенкой. Основные причины, влияющие на процесс местного тромбообразования: повреж¬ дения эндотелия, резкое замедление скорости артериального кровотока, наруше¬ ние агрегатного состояния крови. Поражение эндотелиального покрова артерий чаще всего представлено атеро¬ матозом сосудов при облитерирующем атеросклерозе или патологическими из¬ менениями интимы у пациентов с облитерирующим эндартериитом. Кроме того, причиной поражения эндотелия могут стать операции на сосудах, травмы или вос¬ палительные заболевания. Клиническая картина. Первый кардинальный субъективный симптом артери¬ альной непроходимости — боль. При эмболии боль возникает внезапно, подобно «удару кнутом». Пациенты испуганы, возбуждены, стонут, просят помощи. Иног¬ да начало острой закупорки артерий сопровождается шоком. Боли всегда лока¬ лизованы сегментом поражения сосудистой системы. Затем у больных появляют¬ ся чувство онемения в пальцах и утрата способности движений. Чем проксималь- нее расположено препятствие при острой артериальной окклюзии, тем ярче выражены болевой компонент и нарушение функций конечностей. Однако в неко¬ торых случаях даже при эмболии болевой синдром выражен не так остро. Диаметр эмбола, уровень закупорки, степень артериального спазма, состояние коллатера- лей и общей реактивности организма имеют определяющее влияние на характер болевого синдрома. Объективные признаки ОАН сосудов конечностей: — изменение цвета кожного покрова (побледнение, «мраморность» и т.п.); — отсутствие пульса в артериях дистальнее места локализации эмбола; — понижение местной температуры; — снижение или отсутствие кожной чувствительности; — исчезновение сухожильных рефлексов; — нарушение функции конечности. Выраженная бледность, «мраморность» кожного покрова наблюдаются снача¬ ла на дистальных отделах стопы, а затем распространяются проксимально. По¬ степенно бледность и «мраморность» сменяются цианозом, вскоре кожа становит¬ ся черной — развивается гангрена конечности. Нарушения тактильной, болевой, температурной и глубокой чувствительности иногда отмечаются раньше, чем ти¬ пичные признаки ишемии, и представлены отчетливее, нежели нарушения мотор¬ ной функции. Уточнение степени этих нарушений позволяет судить об обратимос¬ ти или необратимости ишемических явлений. Если болевая и тактильная чувстви¬ тельность сохранена, значит, ткани еще относительно жизнеспособны. Исчезновение глубокой чувствительности, мышечная контрактура свидетельству¬ ют о тяжелой ишемии и служат плохими прогностическими признаками. Граница изменения цвета кожного покрова (как и уровень потери или пониже¬ ния болевой чувствительности) в основном зависит от локализации препятствия в артерии, но частично определяется и степенью развития коллатералей. Так, вер¬ хняя граница понижения или потери чувствительности при эмболии бифуркации
Глава 28. Острая непроходимость магистральных артерий конечностей 321 аорты находится на уровне паховой области. При поражении наружной подвздош¬ ной артерии эта граница смещается вниз и располагается на уровне верхней трети бедра. При закупорке подколенной артерии расстройства чувствительности наблю¬ даются ниже коленного сустава. При острой окклюзии подкрыльцовой артерии зона гипостезии или анестезии соответствует верхней трети плеча, а при локализации препятствия в дистальном отделе плечевой артерии аналогичные изменения от¬ мечаются начиная с верхней трети предплечья, т.е. верхняя граница зоны ишемии всегда располагается ниже препятствия. Отсутствие пульсации артерии ниже препятствия и ее сохранение (а при эмбо¬ лии — и заметное ее усиление) выше области поражения — один из самых ценных объективных признаков ОАН. Именно поэтому необходимо помнить типичные точки пальпации артерий. Бедренная артерия пальпируется сразу ниже паховой связки, на границе ее медиальной и средней трети по линии, соединяющей пере¬ днюю ость подвздошной кости и бугорок лобковой кости. Подколенная артерия пальпируется в подколенной ямке при согнутой в коленном суставе конечности. Определять пульсацию подколенной артерии трудно, а у тучных людей — порой невозможно. Тыльная артерия стопы находится в средней части первого межпаль- цевого промежутка на тыльной стороне стопы. Отметим, что у 10-13% людей эта артерия в силу вариабельности расположения может не пальпироваться даже в норме. Задняя большеберцовая артерия пальпируется по заднему краю медиаль¬ ной лодыжки голеностопного сустава. Подкрыльцовую артерию легко пропаль- пировать в подкрыльцовой ямке, прижав ее к головке плечевой кости; плечевая артерия в верхней трети пальпируется у нижней медиальной части дельтовидной мышцы, а в своей дистальной части — в медиальной локтевой складке, будучи при¬ жатой к кости; лучевая артерия — на внутренней поверхности дистальной трети лучевой кости; локтевая артерия — в дистальной части лучевой кости. Исследова¬ ние пульсации сосудов в типичных точках производят двумя-тремя пальцами пра¬ вой кисти, указательным, средним и безымянным (а не одним пальцем, как это ча¬ сто делают врачи). Клиническая картина эмболии бифуркации аорты отличается яркой выражен¬ ностью, остротой развивающихся симптомов и наличием признаков тяжелой эн¬ догенной интоксикации. Внезапно возникающие сразу в обеих нижних конечнос¬ тях и нижней половине живота боли нередко приводят к шоку. Боли иррадиируют в промежность, крестец, поясницу. Кожа на уровне паховых складок и ягодиц ста¬ новится мраморной. Верхняя граница нарушений всех видов чувствительности быстро перемещается и достигает уровня паховой складки. Активные движения конечностями становятся невозможными через 2-3 ч, а в дальнейшем, через 8-12 ч, развивается мышечная контрактура. Пульс на всех артериях нижних конечностей, включая бедренные, не определяется. Наступают полная адинамия и арефлексия нижних конечностей. Вследствие ишемии тазовых органов у пациентов отмечают¬ ся позывы к мочеиспусканию и тенезмы. При одновременной эмболии висцераль¬ ных артерий и нарастании проксимального продолженного тромба к клинической картине иногда добавляются признаки, свидетельствующие об острой ишемии кишечника. Появляются сильные боли в животе, жидкий стул с примесью крови. При пальпации живота наблюдаются резкая болезненность, симптомы раздраже¬ ния брюшины.
322 Раздел III. Неотложная хирургия При проведении дифференциальной диагностики с острым тромбозом глубо¬ ких вен и присоединившимся артериальным спазмом необходимо учитывать, что при тромбозе вен в первую очередь отмечаются быстро прогрессирующий отек тканей и цианоз конечности, не характерные для острой артериальной окклюзии. Возникновение этих симптомов объясняется резким нарушением венозного отто¬ ка, в результате которого при сдавлении артерий отечными тканями присоединяет¬ ся вторичная артериальная недостаточность. Болевой синдром при остром тром¬ бозе глубоких вен выражен значительно меньше. Парезы и параличи ишемического характера при ОАН нередко ошибочно при¬ нимают за органическую патологию нервной системы центрального или перифе¬ рического генеза. С такой ситуацией может столкнуться врач скорой помощи в первые часы артериальной катастрофы. Тщательный сбор анамнеза, симметрич¬ ный осмотр и оценка кожной температуры, а также планомерный анализ пульса¬ ции артерий в типичных точках, начиная с периферии, помогают отличить при¬ чину от следствия. Неотложная помощь на догоспитальном этапе. Лечение пациентов с ОАН на догоспитальном этапе в настоящее время должно рассматриваться как первая и необходимая часть единого целого — патогенетически обоснованного медикамен¬ тозного и хирургического лечения этой категории больных. Пациенты с ОАН порой крайне испуганы, возбуждены. Возбуждение проявляет¬ ся в резких, порывистых движениях, попытках встать, которые категорически про¬ тивопоказаны из-за опасности развития повторной эмболии. Очень важно успо¬ коить больного, объяснить ему, что он нуждается в лечении в стационаре. Главное неотложное мероприятие, разрывающее патологический круг «боль- спазм-боль»,— хорошее обезболивание и введение спазмолитиков. Вторая задача экстренной терапии на догоспитальном этапе — предупреждение дальнейшего тромбообразования в пораженном сосуде и борьба с последствиями острой ише¬ мии тканей. Усилия врача должны быть направлены и на коррекцию расстройств гемодинамики, детоксикацию, нормализацию сердечной деятельности, а также на лечение основного заболевания, ставшего источником острой окклюзии сосуда. Если к больному приехала бригада в составе двух человек — врача и фельдше¬ ра, неотложную терапию начинают одномоментно с внутривенной инфузии и внут- риартериального введения лекарственных средств. При этом фельдшер пункти¬ рует вену и выполняет внутривенное введение, а врач — внутриартериальное. Внутривенную терапию целесообразно начать с введения реополиглюкина (400 мл), в который добавляют 2 мл 1% раствора промедола и 2 мл но-шпы (или друго¬ го имеющегося спазмолитика — 1 ампулу галидора или 1 ампулу 2% раствора па¬ паверина) и 1 ампулу (5 мл) трентала — антиагреганта, улучшающего микроцир¬ куляцию крови. Затем делают (отдельным шприцем) инфузию гепарина (5000 ЕД или 10 000 ЕД), предварительно разбавленного в 0,9% растворе натрия хлорида, если гепарин не предполагается вводить внутриартериально; гепарин нельзя со¬ вмещать с другими лекарственными веществами и раствором новокаина. Многолетний опыт применения внутриартериальной терапии убеждает в том, что этот путь введения лекарственных средств — один из наиболее эффективных в лечении ОАН и, как показала практика, может быть с успехом использован врача¬ ми скорой медицинской помощи.
Глава 28. Острая непроходимость магистральных артерий конечностей 323 Воздействуя на интерорецепторную зону сосуда, спазмолитики помогают уст¬ ранить спазм не только основного сосуда, но и его коллатералей, что обеспечивает увеличение кровенаполнения и жизнеспособность тканей. Техника внутриартериалъных введений. Точки внутриартериального вве¬ дения лекарственных веществ на конечностях — общий ствол бедренной артерии и подкрыльцовая и плечевая артерии. Пункцию артерий выполняют в положении больного лежа. При манипуляции на бедренной артерии нижние конечности па¬ циента должны быть слегка разведены, выпрямлены и ротированы наружу. Пун¬ кция подкрыльцовой артерии, как более сложная технически, производится в стационаре. Вне зависимости от того, имеет ли место левостороннее или правостороннее поражение артерий нижних конечностей, врач, осуществляющий пункцию, должен находиться справа от больного. После предварительной пальпации бедренной артерии сразу ниже паховой связки, что соответствует общему стволу артерии, последняя фиксируется между I и III пальцами левой руки. Взяв иглу от обычного шприца для подкожных или внутримышечных инъекций (№ 20-25) со срезом, об¬ ращенным кверху, и плотно зафиксировав ее в области канюли тремя пальцами правой руки как писчее перо, выполняют пункцию артерии в ретроградном направ¬ лении. Иглу вводят в артерию под углом 30-45°. Различают два типа пункций артерии. При первом (его используют преимущественно у людей с небольшим количе¬ ством жировой клетчатки) игла вводится в сосуд путем прокола только одной пе¬ редней стенки. У полных и тучных людей, а также во всех случаях нечетко опре¬ деляемой пульсации (резкий артериальный спазм, облитерирующее поражение) лучше воспользоваться вторым способом пункции, применяемым в ангиологичес- ких кабинетах для пункций артерий иглой Курнана. Второй способ пункции артерий заключается в том, что врач намеренно резким одномоментным движением прокалывает по центру практически насквозь пуль¬ сирующую бедренную артерию, а затем постепенно, миллиметр за миллиметром, извлекает иглу назад. Появление пульсирующей крови алого цвета при любом типе пункции артерий указывает на то, что игла находится в просвете сосуда. Плотно зафиксировав канюлю иглы I и II пальцами левой руки и не давая игле смещаться, правой рукой берут шприц с заранее приготовленной лекарственной смесью и, со¬ единив его с канюлей, медленно вводят содержимое, толкая поршень I пальцем пра¬ вой руки. В это время II и III пальцы правой руки удерживают шприц, а I и II паль¬ цы левой руки продолжают удерживать иглу на нужном уровне в просвете сосуда. При необходимости смены шприца пальцы левой руки продолжают фиксировать иглу. Для предупреждения введения растворов в стенку артерии, что чревато ее расслоением и образованием аневризмы, нужно 3-4 раза за время введения прове¬ рить, сохраняет ли игла свое положение в просвете сосуда, для чего поршень слег¬ ка подтягивают на себя до появления пульсирующей алой струи крови в шприце. Закончив введение, иглу вместе со шприцем резко извлекают из артерии и в тече¬ ние 5 мин осуществляют гемостаз путем пальцевого прижатия артерии с помощью марлевого шарика или салфетки. Чтобы случайно не пунктировать бедренную вену, нужно помнить, что вена лежит медиальнее артерии и отделена от нее лишь
324 Раздел III. Неотложная хирургия тонкой полоской клетчатки. Ошибочная пункция вены легко распознается по тем¬ ному цвету крови, которая поступает в шприц плавно, без пульсации, характерной для артериального кровотока. Перед пункцией артерии или в тех случаях, когда пункцию выполнить не уда¬ лось, полезно проведение периартериальной блокады. Для этого на передней по¬ верхности артерии и с латеральной ее стороны вводят по ходу сосуда по 5-7 мл 1% раствора новокаина. Периартериальная блокада способствует также снятию со¬ судистого спазма. Для экстренного внутриартериального введения готовят несколько (3-4) шпри¬ цев емкостью 10 или 20 мл, в которые набирают совместимые друг с другом лекар¬ ственные препараты. В первый шприц, содержащий в качестве основы 0,5% раствор новокаина, до¬ бавляют 1 мл 1% раствора промедола и 2 мл но-шпы (или другого спазмолитика). Во второй шприц набирают трентал (агапурин), добавляя до полной емкости шприца 0,5% раствор новокаина; в третий шприц — 6-8 мл солкосерила, также в разведении с новокаином. Пациента с острой артериальной непроходимостью обязательно предупреж¬ дают об опасности резких движений. Если пораженная конечность приподня¬ та, ей следует придать нормальное или даже слегка опущенное положение. Нельзя делать массаж или растирание, которые способствуют фрагментации эмбола или тромба и занесению их элементов в труднодоступные отделы арте¬ рии. Кроме того, массаж способен вызвать микротравмы кожи, которые на фоне недостаточности артериального кровообращения усилят риск прогрессирова¬ ния некроза и присоединения вторичной инфекции. Конечность, не стесненную одеждой, прикрывают тканью, поверх которой можно положить грелки, запол¬ ненные холодной водой в смеси со льдом (зимой — пластиковые мешки со сне¬ гом). Такое местное использование холода значительно замедляет обменные процессы в пораженной конечности и снижает потребность ишемизированных тканей в кислороде. Объем экстренной терапии на догоспитальном этапе определяется полнотой клинических признаков острой артериальной непроходимости, конкретными ус¬ ловиями работы врача скорой помощи крупного города или районного центра, количеством времени, требующимся для доставки больного в сосудистое отделе¬ ние или, за неимением такового, в общехирургический стационар. Порядок действий на догоспитальном этапе 1. Обезболивание: — использование наркотических анальгетиков, вводимых в разведении внут¬ ривенно или внутриартериально; — проведение параартериальной новокаиновой блокады. 2. Применение растворов, улучшающих реологические параметры крови; ис¬ пользование спазмолитиков: — реополиглюкин — 400 мл; — трентал (агапурин) — 5 мл; — но-шпа — 2 мл.
Глава 28. Острая непроходимость магистральных артерий конечностей ^ 3. Применение веществ, повышающих резистентность тканей к кислородному голоданию: солкосерил — 5 мл внутривенно (добавляется во флакон с реопо- лиглюкином) и 5-10 мл внутриартериально. 4. Профилактика продолженного тромбообразования: гепарин — 10 ООО ЕД внутривенно на 200 мл изотонического раствора натрия хлорида. 5. Растирание и иммобилизация конечности недопустимы. Транспортировка на носилках.
Гпава 29 Острые заболевания и повреждения органа зрения Балашевич Л.И. Высокая функциональная значимость органа зрения, через который человек получает большую часть информации о внешнем мире, обильная его иннер¬ вация определяют выраженный болевой синдром и резкое нарушение рабо¬ тоспособности даже при его малейших повреждениях и нетяжелых заболева¬ ниях. Чаще всего офтальмологические больные обращаются непосредствен¬ но в специализированные глазные травматологические пункты, больницы или глазные кабинеты поликлиник, однако нередко, например при внезапной по¬ тере зрения, при сочетанных травмах и ожогах, они могут оказаться и под опекой врача скорой помощи. В таком случае именно он определяет степень нуждаемости пациента в специализированной помощи, а иногда сам оказы¬ вает первую врачебную помощь, от которой зависит сохранение зрения. Так, при химических ожогах, острых нарушениях артериального кровообращения быстро и правильно оказанная первая помощь имеет определяющее значение для судьбы больного. Врач скорой помощи должен уметь выполнять простые диагностические про¬ цедуры — выворачивание век, осмотр в боковом свете — и владеть некоторыми приемами оказания неотложной помощи. Для этой цели в наборе инструмен¬ тов необходимо иметь бинокулярную лупу и обычную лупу в 13-20 диоптрий, а в идеальном варианте — и электроофтальмоскоп, а также некоторые медика¬ менты: 1) 0,5% раствор дикаина либо 4% раствор новокаина, тримекаина, лидокаина или 0,4% раствор инокаина; 2) 20-30% раствор сульфацил-натрия либо 0,25% раствор левомицетина или другого антибиотика — 0,3% раствор тобрекса, ципромеда, флоксала; 3) 0,1% раствор дексаметазона; 4) 1% раствор пилокарпина, тимолол, таблетки диакарба; 5) 0,1% и 1% растворы атропина; 6) изотонический раствор натрия хлорида либо раствор фурацилина 1 : 5000 для промывания конъюнктивальной полости; 7) перевязочный материал.
Глава 29. Острые заболевания и повреждения органа зрения 327 Острые заболевания органа зрения Острые заболевания век Абсцесс и флегмона возникают как осложнение ячменя или фурункула века либо вследствие метастазирования гнойной инфекции из других органов. Диагностика. Жалобы на боль в веке, невозможность открыть глаз. Кожа века гиперемирована. Веко отечно, болезненно при пальпации, уплотнено. При флег¬ моне имеется отек окружающих тканей. Глазная щель закрыта. При флегмоне реги¬ стрируются повышение температуры, головная боль, слабость. Спустя 4-5 дней от начала заболевания под кожей века определяется флюктуация. Первая помощь. Срочная доставка в офтальмологический стационар. Острые заболевания слезного аппарата Острый дакриоаденит (воспаление слезной железы) возникает обычно как ослож¬ нение инфекционных заболеваний. Встречается редко и отличается благоприят¬ ным течением. Диагностика. Жалобы на боль в латеральной половине подбровной области. Гиперемия и отечность латеральной половины верхнего века, распространяющи¬ еся впоследствии на все веко. Первая помощь. Доставка в офтальмологический стационар. Острый дакриоцистит (флегмона слезного мешка) развивается чаще как ослож¬ нение гнойных заболеваний носа и околоносовых пазух, но может возникать и как следствие непроходимости слезно-носового канала. Диагностика. Жалобы на боль в области слезного мешка, расположенного под медиальной частью нижнего края глазницы. В этой зоне появляются покраснение кожи и болезненная припухлость. На высоте воспалительного процесса через кожу начинает просвечивать инфильтрированный гноем слезный мешок, что придает ей желтоватый оттенок. Первая помощь. Доставка в офтальмологический стационар. Острые заболевания глазницы Флегмона глазницы развивается как осложнение гнойных заболеваний слезного мешка, век, носа и околоносовых пазух. Диагностика. Жалобы на боли в глазнице и соответствующей половине голо¬ вы, двоение в глазах. Иногда возникает тошнота, пропадает аппетит. Возможно повышение температуры тела. Появляются гиперемия конъюнктивы и кожи век, выпячивание глаза. В некоторых случаях отек конъюнктивы приводит к ее выпячи¬ ванию и ущемлению между краями век. Первая помощь. Внутримышечное введение разовой дозы антибиотика широ¬ кого спектра действия (аминогликозиды, фторхинолоны, цефалоспорины). Боль¬ ного необходимо срочно доставить в офтальмологический стационар. Пульсирующий экзофтальм возникает вследствие разрыва внутренней сонной артерии в пещеристой пазухе. Развивается внезапно при травме головы или при атеросклерозе этой артерии.
328 Раздел III. Неотложная хирургия Диагностика. Жалобы на головную боль, шум в ушах, головокружение, тош¬ ноту. Иногда возникает рвота. Выпячивание глаза сопровождается покраснением конъюнктивы, отеком век, но без повышения местной температуры. В редких случа¬ ях можно увидеть синхронное с пульсом смещение глаза. Пульсацию удается ощу¬ тить пальцами или через стетоскоп. Первая помощь. Срочная доставка больного в нейрохирургический стационар. Острые заболевания глазного яблока Острый конъюнктивит возникает вследствие развития в конъюнктивальном меш¬ ке бактериальной, грибковой или вирусной флоры. В некоторых случаях острый конъюнктивит имеет аллергическую природу. Диагностика. Жалобы на «ощущение песка в глазах», склеивание век, слезо¬ течение, светобоязнь. Объективно определяются наличие слизистого или гнойно¬ го отделяемого за веками, на краях век и в углах глазной щели, покраснение конъ¬ юнктивы век и глазного яблока. При конъюнктивите расширяются только сосуды конъюнктивы, а сосуды склеры сохраняют нормальную ширину. Поэтому на фоне белой склеры видна сеть расширенных сосудов конъюнктивы, которая сдвигается вместе с нею. Такую инъекцию называют конъюнктивальной в отличие от смешан¬ ной и перикорнеальной, о которых будет упомянуто ниже. Иногда возникают мелкие кровоизлияния в конъюнктиву век и глазного яблока. Первая помощь. Больному назначают капли 20-30% раствора сульфацил-на- трия (альбуцида) или 0,3% раствора тобрекса и рекомендуют срочно обратиться к врачу-офтальмологу. При остром конъюнктивите, который обычно не требует лечения в стационаре, наблюдаются симптомы, сходные с признаками глазных заболеваний и травм, требующих неотложной помощи в стационарных условиях. К тому же у детей ост¬ рый конъюнктивит может быть проявлением кори и дифтерии. Поэтому у них при наличии признаков конъюнктивита обязательно нужно измерить температуру тела и при ее повышении доставить ребенка в детское инфекционное отделение. При дифтерии у ребенка может отмечаться уплотнение век и наличие на конъюн¬ ктиве век серых пленок. При конъюнктивитах нельзя накладывать повязку на больной глаз. Это может вызвать тяжелые осложнения. От света глаз защищают темными очками или марлевой занавеской. Острые кератиты (воспаления роговой оболочки) и кератоконъюнктивиты. Этот диагноз объединяет этиологически разнородные заболевания, вызываемые бактериальной флорой, аденовирусами, вирусами герпеса, грибками и хламидия- ми. При некоторых из них возникает более или менее изолированное поражение роговой оболочки, при других одновременно развивается конъюнктивит (напри¬ мер, аденовирусные кератоконъюнктивиты). Многие из этих заболеваний чрезвы¬ чайно контагиозны, поэтому врачу скорой помощи необходимо соблюдать все меры личной предосторожности, чтобы не заразиться самому, и предупредить больного, что он представляет опасность для членов своей семьи. Диагностика. В отличие от таковых при конъюнктивитах, ведущими симпто¬ мами, помимо покраснения глазных яблок, являются резкие боли в глазах и выра¬
Глава 29. Острые заболевания и повреждения органа зрения 329 женная светобоязнь. Гнойное отделяемое имеет место только при бактериальных кератитах («ползучая язва роговицы»). Для вирусных, например для наиболее часто встречающихся герпетических кератитов, обильное отделяемое не характер¬ но. Важное отличие от конъюнктивита — это видимое при осмотре помутнение роговицы и менее яркая, глубокая, в основном вокруг роговицы, перикорнеальная инъекция. Первая помощь. При ползучей язве роговицы показана внутримышечная инъ¬ екция разовой дозы антибиотика широкого спектра действия (см. выше). Раство¬ ром фурацилина 1:5000 либо калия перманганата 1:5000 промывают глаз, обиль¬ но накапывая на него раствор и вытирая веки влажным ватным или марлевым там¬ поном. Детям и беспокойным взрослым больным перед промыванием необходимо закапать за веко 0,5% раствор дикаина либо 4% раствор новокаина, лидокаина или тримекаина. После очищения конъюнктивального мешка от гноя в него закапыва¬ ют 20-30% раствор сульфацил-натрия (альбуцид), ципримед или тобрекс. При не¬ бактериальных со слабым отделяемым кератитах помощь ограничивается закапы¬ ванием 0,5% раствора дикаина при сильных болях и доставкой больного в офталь¬ мологический стационар или поликлинику. При всех кератитах, также как и при конъюнктивитах, нельзя накладывать повязку на пораженный глаз. Острый ирит и иридоциклит. Воспалительный процесс в радужке чаще возни¬ кает остро и вызывает крайнее беспокойство больного, что и служит причиной вызова врача на дом. Диагностика. Жалобы на светобоязнь, ломящие боли в глазу, иррадиирую- щие в височную область с той же стороны. Из объективных симптомов наиболее постоянными являются слезотечение и покраснение глаза. В отличие от конъюнк¬ тивита, при ирите расширяются только глубокие сосуды склеры, которые видны менее отчетливо, чем сосуды конъюнктивы. Поэтому при ирите краснеет не все глазное яблоко, а лишь перикорнеальная (т.е. окружающая роговицу) область скле¬ ры. Отсюда и название такого покраснения — «перикорнеальная инъекция». От конъюнктивальной и смешанной инъекции оно отличается еще и фиолетовым от¬ тенком, что обусловлено просвечиванием расширенных глубоких сосудов через не¬ прозрачную склеру. Важный признак ирита — это изменение цвета радужки по сравнению со здоро¬ вым глазом. Оно вызвано расширением сосудов радужки, невидимых при обычном осмотре. При этом радужка серого или голубого цвета приобретает ржавый отте¬ нок, что хорошо видно, а коричневая радужка становится более темной, что менее заметно. Изменение цвета радужки лучше определяется при дневном свете, чем при искусственном освещении. При сильной светобоязни больной препятствует осмотру, сжимая веки. В та¬ ком случае необходимо закапать в конъюнктивальный мешок 0,5% раствор дикаи¬ на, а при его отсутствии — 0,4% раствор инокаина, тримекаина или лидокаина. Одновременно с изменением цвета радужки обычно наблюдаются сужение и деформация зрачка. В отдельных случаях за счет выпота из сосудов радужки в передней камере по¬ являются фибрин, кровь или даже гной, тогда как при ирите никогда не бывает отделяемого в конъюнктивальном мешке. Это очень важный признак, позволяю¬ щий наряду с другими симптомами отличить ирит от конъюнктивита.
330 Раздел III. Неотложная хирургия Симптомы иридоциклита отличаются от признаков ирита только большей выраженностью. Есть, однако, симптом, позволяющий достоверно отличить ири- доциклит от ирита. Это — цилиарные боли, возникающие в глазу при ощупыва¬ нии его через веки. В отличие от радужки, которая отделена от стенки глаза водя¬ нистой влагой, ресничное (цилиарное) тело непосредственно прилежит к склере. Этим и объясняется наличие цилиарных болей при иридоциклите и отсутствие их при ирите. Первая помощь. Для снятия болей в глазу применяют анальгетики внутрь или парентерально. Если имеется возможность доставки пациента в специализирован¬ ное офтальмологическое учреждение, этим нужно и ограничиться. В противном случае для предотвращения образования спаек радужки с передней поверхностью хрусталика рекомендуется закапать каплю 1% раствора атропина. Использовать атропин можно только в том случае, если при ощупывании глаза указательными пальцами через веки не возникает подозрения на повышение внутриглазного дав¬ ления, иначе применение атропина может усилить боли. Дело в том, что к моменту осмотра в запущенных случаях спайки могут распространяться на весь зрачковый край радужки. Тогда происходит разобщение задней камеры глаза, где скаплива¬ ется водянистая влага, от передней камеры, откуда она в норме оттекает. Развива¬ ется вторичная глаукома с высоким давлением, и тогда применение мидриатика лишь усугубит ситуацию. Для защиты глаза от света и холода необходимо наложить на него повязку. Больного доставляют в офтальмологический стационар. Эндофтальмит и панофтальмит — это острое гнойное воспаление сосудистой или всех внутренних оболочек глаза. Встречается редко и, в основном, после про¬ никающих ранений глаз и операций; считается одним из самых тяжелых глазных заболеваний. Диагностика. Жалобы на сильные ломящие боли в глазу и в той же половине головы, светобоязнь, слезотечение, резкое ухудшение зрения, помутнение рогови¬ цы. Желтая окраска зрачка возникает за счет просвечивания гнойного выпота в стекловидное тело. Как правило, в анамнезе — ранение глаза или перенесенная за несколько дней до этого офтальмологическая операция. При панофтальмите определяются гиперемия кожи век, вследствие которой сам больной глаз открыть не может. Между краями век ущемляется отечная конъюнк¬ тива, а на месте роговицы видна гнойная пробка. Первая помощь. Внутримышечная инъекция разовой дозы антибиотика ши¬ рокого спектра действия. 1 таблетка анальгина (0,5 г) или другого болеутоляюще¬ го средства. При отсутствии болеутоляющего эффекта — парентеральное введе¬ ние анальгетика. Срочная госпитализация в офтальмологический стационар. Панофтальмит может осложниться распространением инфекции на ткани глаз¬ ницы, а оттуда — на оболочки головного мозга, поэтому рекомендуется доставлять пациента в стационар на носилках. Острый приступ глаукомы чаще возникает у людей старше 40 лет, но встреча¬ ется и у более молодых людей при вторичной глаукоме, являющейся осложнением какого-либо другого глазного заболевания. Острый приступ глаукомы начинается внезапно, но обычно ему предшествуют затуманивание зрения, видение радужных кругов вокруг источников света. Эти
Глава 29. Острые заболевания и повреждения органа зрения 331 предвестники возникают в случаях, когда внутриглазное давление еще не достига¬ ет критического уровня, при котором появляются боли в глазу и другие признаки острого приступа. Острый приступ глаукомы развивается вследствие блокады путей оттока внут¬ риглазной жидкости из-за особенностей строения угла передней камеры глаза, внезапного прекращения сообщения между передней и задней камерами при ост¬ ром ирите или других заболеваниях. Прекращение оттока жидкости ведет к резко¬ му повышению внутриглазного давления, которое и становится причиной болей. Диагностика. Жалобы на сильнейшие ломящие боли в глазу, распространя¬ ющиеся на всю или почти на всю голову, иррадиирующие в челюсти, а также на тошноту, резкое ухудшение зрения вплоть до слепоты. Объективно определяются слезотечение, покраснение глаза, диффузное помут¬ нение роговицы, расширение зрачка, принимающего форму вертикального овала, стушеванность рисунка радужки. Но самый главный симптом — это резкое повы¬ шение внутриглазного давления. Наличие гипертензии определяется при ощупы¬ вании указательными пальцами через веки больного и здорового глаза. Большая разница в твердости пораженного глаза настолько очевидна, что не оставляет со¬ мнений в диагнозе. Острый приступ глаукомы нередко сопровождается столь интенсивными голов¬ ными болями, что больной буквально не находит себе места. В подобных случаях возможно возникновение не только тошноты, но и рвоты. К сожалению, такие боль¬ ные иногда попадают не в офтальмологический стационар, где есть возможности для спасения зрения, а в инфекционное отделение с диагнозом «острый гепатит», либо в хирургическое отделение с диагнозом «острый живот», либо в терапевти¬ ческое отделение с диагнозом «острое отравление». Поэтому при описанной выше клинической картине врач скорой помощи должен у больных, которые сохраняют сознание, выяснить, нет ли болей в глазу, осмотреть и ощупать глаза. У пациентов в бессознательном состоянии приходится ограничиваться осмот¬ ром и ощупыванием глаз. Первая Помощь. Хотя у больного отмечаются тошнота и даже рвота, необходи¬ мо заставить его принять 1-2 таблетки диакарба. Внутривенно можно ввести 2-4 мл лазикса. Подкожно вводят 1 мл 2% раствора промедола или разовую дозу дру¬ гого анальгетика. В глаз трижды с интервалом в 10 мин закапывают 1% раствора пилокарпина. Полезно сделать горячую ножную ванну. От того, как скоро будет начато это лечение, зависит сохранение зрения больного глаза. Если по каким-либо причинам начать лечение на дому не удается, нужно срочно доставить больного в офтальмологический стационар. Никакое другое глазное заболевание не требует столь срочного лечения, как острый приступ первичной глаукомы. Острое нарушение кровообращения в сосудах сетчатки и зрительного нерва возникает, как правило, у людей старше 60 лет, а также у пациентов более молодо¬ го возраста с гипертонической болезнью и диабетом. Кровообращение может на¬ рушаться как в артериях, так и в венах. Диагностика. Заболевание характеризуется внезапной потерей или резким снижением зрения, что обнаруживается чаще после ночного сна. Внешне глаз оста¬ ется неизмененным, и даже при исследовании глазного дна нужен опыт, чтобы правильно установить диагноз, основой которого являются данные офтальмоско¬
332 Раздел III. Неотложная хирургия пии. При этом пациент не испытывает никаких болевых ощущений. Офтальмос¬ копия также не всегда позволяет выявить изменения в сосудах сетчатки, поэтому диагноз ставится в основном по данным анамнеза и только в специализированном учреждении его удается уточнить. Первая помощь. Измерить артериальное давление; если оно высокое, ввести 100 мл 25% раствора магния сульфата и 2 мл 0,5% раствора дибазола. Внутривен¬ но ввести 1-5 мл 1% раствора никотиновой кислоты или 5-10 мл 2,4% раствора эуфиллина, дать таблетку нитроглицерина под язык. Доставить больного в стаци¬ онар. Травмы органа зрения Ранения глаз и их вспомогательных органов Ранения век и конъюнктивы. Изолированные ранения век и конъюнктивы встре¬ чаются как на производстве, так и в быту, но обычно из-за них не вызывают врача скорой помощи. На производстве ранения век и конъюнктивы нередко сочетаются с повреждениями лица и черепа, и в таких случаях вызов врача закономерен. Диагностика. Установить наличие раны века и конъюнктивы несложно. Если кожа нижнего века остается неповрежденной, достаточно оттянуть от глаза веко, чтобы обнаружить на нем рану конъюнктивы. Что касается верхнего века, то на нем повреждение конъюнктивы практически невозможно без повреждения кожи или края века. Чтобы полностью исключить такую возможность, достаточно вы¬ вернуть верхнее веко. Для этого необходимо заставить пациента смотреть вниз, двумя первыми пальцами правой руки взяться за веко, а указательным пальцем левой руки нащупать верхний край хряща века. Слегка потянув за ресницы вниз, нужно тут же резко завернуть веко, как бы наворачивая его на палец левой руки. Если веко не выворачивается, то можно попробовать вывернуть его не на палец, а на спичку или на глазную стеклянную палочку. Для того чтобы веко после выво¬ рота вновь вернулось в нормальное положение, необходимо попросить пациента посмотреть вверх. Разводя веки пальцами и заставляя пациента смотреть в разные стороны, мож¬ но осмотреть и глазное яблоко. Первая помощь не зависит от того, сочетается ли ранение века с ранением глаз¬ ного яблока. И в том и в другом случае больному внутрь дают анальгетик (аналь¬ гин 0,5 г), а при сильных болях — парентерально анальгин или промедол. На ране¬ ный глаз накладывают асептическую повязку. Пациента необходимо доставить в офтальмологический травматологический кабинет или стационар’. Если ранение век сочетается с ушибами головы и есть симптомы сотрясения головного мозга, но пациент находится в сознании, то лучше доставить его в оф¬ тальмологическое отделение, а если имеются признаки перелома основания чере¬ па (кровотечение из носа, из ушей) — в нейрохирургический стационар. В тех редких случаях, когда веко оказывается почти полностью оторванным, ни в коем случае его не отрезают. Даже если оно полностью оторвано, врач должен завернуть веко в стерильную салфетку, поместить в баночку с охлажденным 0,9% раствором натрия хлорида, доставить вместе с пострадавшим в стационар.
Глава 29. Острые заболевания и повреждения органа зрения ззз Инородное тело в конъюнктивальном мешке — это одна из наиболее частых причин обращения пациентов в травматологические пункты. Оно ощущается особенно сильно тогда, когда при движении глаза касается роговицы, в которой, как известно, имеется густая сеть болевых рецепторов. Интенсивность боли зави¬ сит также от формы инородного тела. Чем острее его грани, тем сильнее боли в глазу. Диагностика. Жалобы на ощущение инородного тела за веками, боль, свето¬ боязнь, слезотечение, иногда — ухудшение зрения. Поиски инородного тела следу¬ ет начинать с оттягивания нижнего века. Для того чтобы хорошо осмотреть внут¬ реннюю поверхность нижнего века, больного нужно заставить смотреть вверх. Уголком асептической марлевой салфетки иногда удается снять инородное тело с конъюнктивы. Если за нижним веком инородного тела нет, то нужно искать его на внутренней поверхности верхнего века вблизи от ресничного края. Для этого вы¬ ворачивается верхнее веко. Если и на конъюнктиве верхнего века инородного тела нет, то его нужно искать на роговице. Поиски инородного тела проводятся без пред¬ варительного обезболивания, поскольку, удаляя инородное тело, врач не может быть уверен, что больше в глазу соринок нет. Если же ощущение инородного тела и боль проходят, то такая уверенность появляется только в том случае, когда не применяется обезболивание. Первая помощь. Удалить инородное тело краем салфетки или банничком, за¬ капать антибиотики, дезинфицирующие капли (30% раствор сульфацил-натрия). Если инородное тело не найдено или удалить его не удалось, направить пациента в офтальмологический травмпункт или стационар. Ранения глазного яблока. В зависимости от глубины повреждения фиброзной оболочки ранения глаза разделяют на непрободные и прободные. Непрободными называют такие, при которых наружная стенка глаза повреждается не насквозь. При повреждении ее на всю толщину ранение называется прободным. По локали¬ зации повреждения подразделяют на ранения роговицы, склеры и роговично-скле¬ ральные. Непрободные ранения роговицы возникают от механического воздействия ра¬ нящих предметов — от мельчайших осколков металла, стекла до таких крупных предметов, как ножи, ножницы, стамески и пр. При ранениях роговицы мелкими осколками, например отлетающими от обра¬ батываемых деталей, крупицами абразивов, частицами разрывающихся патронов, запалов и других взрывоопасных предметов, в толще ее ткани могут остаться еди¬ ничные или множественные инородные тела. Диагностика. Жалобы на колющие боли, ощущение песка в глазах, светобо¬ язнь, слезотечение, ухудшение зрения. Эти ощущения возникают, когда в роговице имеются инородные тела, и тогда, когда имеется лишь рана (или раны) роговицы без инородных тел. Объективно определяются светобоязнь, слезотечение, спастическое сокращение век (блефароспазм). Отличить эти симптомы от признаков внедрения инородно¬ го тела в конъюнктивальный мешок, при котором тоже травмируется роговица, удается не всегда, поэтому осмотр глаза начинают без предварительного обезбо¬ ливания. Однако как только в роговице обнаружатся нарушения ее целости или инородные тела, следует сразу же закапать обезболивающие средства — 0,5 % ра¬ створ дикаина, 4% раствор новокаина, тримекаина либо лидокаина.
334 Раздел III. Неотложная хирургия Обезболивание позволяет тщательно осмотреть роговицу и склеру и уточнить диагноз. Осмотр лучше производить с помощью налобной лупы и при так называ¬ емом «фокальном» освещении глаза, т.е. путем освещения глаза через лупу в 12-20 диоптрий от электролампы 30-60 Вт с простым (не матовым) стеклом. В отличие от роговицы, в которой нет кровеносных сосудов, при ранениях склеры обычно наблюдается небольшое кровотечение из раны. Боли бывают незначительными или отсутствуют. Первая помощь. На месте происшествия — закапывание обезболивающих ра¬ створов, а также 20-30% раствора сульфацил-натрия (альбуцида). При возобнов¬ лении болей в пути — повторное закапывание обезболивающих растворов. Сроч¬ ная доставка пострадавшего в офтальмологический стационар или травмпункт. В отличие от непрободных роговичные и склеральные прободные раны в абсолют¬ ном большинстве случаев примерно одинаково опасны для глаза, так как приводят к его гибели вследствие выпадения оболочек, развития инфекционных осложнений. Прободные ранения роговицы встречаются почти в 2 раза чаще, чем пробод¬ ные ранения склеры, так как роговица защищена от повреждений только веками, тогда как склера «прикрыта» костными стенками глазницы. Диагностика. Жалобы на боли в глазу, слезотечение, светобоязнь, ухудшение или потерю зрения. Существуют абсолютные и относительные признаки пробод¬ ного ранения. Абсолютные признаки: 1) зияние краев раны фиброзной оболочкой глаза, проходящей через всю ее тол¬ щину; 2) наличие на поверхности глаза выпавших внутренних оболочек или содер¬ жимого глаза; 3) наличие инородного тела внутри глаза. Относительные признаки: 1) кровоизлияние в переднюю камеру; 2) деформация и смещение зрачка; 3) нарушение целости радужки; 4) помутнение хрусталика; 5) кровоизлияние в стекловидную камеру; 6) снижение внутриглазного давления. В тех случаях, когда размеры прободной раны роговицы малы, увидеть ее не удается либо из-за того, что она закрыта ущемленной в ней радужкой, либо из-за того, что ее края плотно склеены. Однако если радужка ущемляется в ране рогови¬ цы, то на поверхности последней можно увидеть коричневый или черный пузырек, образованный выпавшей радужкой, а зрачок при этом приобретает форму воскли¬ цательного знака, полукруга либо щели. Если рана роговицы склеивается, то врач скорой помощи может ее не обнару¬ жить, так как для этого необходимы исследование с налобной лупой и фокальным освещением либо даже исследование на щелевой лампе. Важно помнить, что на фоне белой склеры выпавшая в рану сосудистая оболоч¬ ка часто имеет вид черного комочка. Некоторые врачи иногда принимают это об¬ разование за инородное тело и стараются его удалить, что приводит к тяжелому повреждению сосудистой оболочки с последующей слепотой.
Глава 29. Острые заболевания и повреждения органа зрения 335 Поэтому общим правилом для врача скорой помощи является воздержание от попыток удаления инородных тел с поверхности глаза (разумеется, кроме тех, ко¬ торые лежат на поверхности конъюнктивы век). Первая помощь. Внутримышечно — разовая доза антибиотика широкого спек¬ тра действия, а при болях — разовая доза анальгетика, внутрь — 1 таблетка суль- фадиметоксина. За веки раненого глаза закапать 20-30% раствор сульфацил-на- трия (альбуцида), 0,25% раствор левомицетина, или других антибиотиков (см. выше), 0,5% раствор дикаина. Асептическая сухая повязка на раненый глаз. При необходимости перед наложением повязки производят туалет кожи век и смазывают ее 1% раствором бриллиантового зеленого. Срочная доставка ранено¬ го в офтальмологический стационар на носилках. Больной должен лежать на боку, на стороне раненого глаза. Ранения глазницы. При ранениях глазницы существенное значение имеет анамнез. Но врача скорой помощи нередко вызывают на место происшествия, где пострадавший обнаружен в бессознательном состоянии или в состоянии опьяне¬ ния, когда сбор анамнеза невозможен. Тогда приходится ориентироваться только на объективные данные. Диагностика. Жалобы на боли в области раны. Иногда тошнота, рвота. Объек¬ тивно определяется наличие раны краев глазницы или соседних с ними областей лица или черепа. Отечность и гиперемия век. Деформация краев глазницы. Выпя¬ чивание глаза с ограничением его подвижности. Первая помощь. Остановка кровотечения. Введение разовой дозы противо¬ столбнячной сыворотки. Наложение асептической повязки (при наличии крово¬ течения — давящей). Важно правильно выбрать лечебное учреждение, в которое необходимо доста¬ вить пострадавшего. Желательно его поместить в многопрофильную больницу скорой помощи. В этом случае не нужно тратить время на месте происшествия на дифференциальную диагностику повреждения. Если такой возможности нет — дифференциальная диагностика неизбежна. Когда ранение глазницы сопровож¬ дается тошнотой и рвотой или если пострадавший находится в бессознательном состоянии, то его необходимо доставить в нейрохирургический стационар даже в том случае, когда вместе с ранением глазницы имеется повреждение глазного яб¬ лока. При отсутствии угрозы для жизни пострадавшего, симптомов повреждения головного мозга, но наличии признаков травмы глаза пострадавшего можно ле¬ чить в офтальмологическом стационаре. В тех случаях, когда нет признаков по¬ вреждения головного мозга и глаза, пострадавший госпитализируется в отделение челюстно-лицевой хирургии. Контузии глаз и их вспомогательных органов, контузии век развиваются вследствие их повреждения тупыми предметами. Внешне они проявляются подкож¬ ными кровоизлияниями. При сильных ушибах наряду с контузией век происходят переломы костей глазницы. Это обнаруживается по деформации краев глазницы. При ощупывании их появляется резкая болезненность и возникает крепитация костных отломков, иногда — воздушная крепитация. Первая помощь сводится к подкожной инъекции обезболивающего средства и, при переломах костной глазницы, доставке пострадавшего в отделение челюстно- лицевой хирургии.
336 Раздел III. Неотложная хирургия Контузия глазного яблока возникает от удара глаза тупыми предметами. По¬ вреждаться могут не только внутренние оболочки и содержимое глаза — иногда разрывается даже наиболее прочная наружная (фиброзная) оболочка глаза и со¬ держимое глаза выпадает под конъюнктиву. Диагностика. Жалобы на боли в глазу, резкое ухудшение или полную потерю зрения. Объективные изменения иногда малозаметны. Они обнаруживаются при специальном офтальмологическом исследовании. Врач скорой помощи, кроме кро¬ воизлияний под конъюнктиву или в переднюю камеру глаза, изменения формы, ширины и положения зрачка, других изменений обычно выявить не может. После сильных ушибов глаза даже в тех случаях, когда к моменту прибытия врача боли в глазу проходят и зрение восстанавливается, пострадавшего необходимо доставить в офтальмологический стационар, чем и ограничивается оказание скорой помощи. Электроофтальмия, или поражение глаз ультрафиолетовым излучением, чаще всего возникает при электросварочных работах, проводимых без соответствующих средств защиты глаз. Аналогичная реакция возникает и при воздействии солнеч¬ ного ультрафиолетового излучения, отраженного от снежной поверхности, напри¬ мер у альпинистов. Диагностика. Жалобы на очень сильную светобоязнь, ощущение песка и силь¬ ные колющие боли в глазах. Объективно определяются слезотечение, спастичес¬ кое сокращение век, гиперемия конъюнктивы. Характерно наличие латентного периода в развитии заболевания — обычно симптомы поражения возникают через несколько часов после облучения. Первая помощь. Закапывание 0,5% раствора дикаина, 4% раствора новокаина, тримекаина либо лидокаина, холодные примочки; помещение пострадавшего в темную комнату. Термические ожоги век обычно сочетаются с ожогами лица. Степень ожогов век определяется по тем же правилам, что и на других поверхностях тела. Первая помощь. Применение анальгетиков внутрь и парентерально. Обработ¬ ка обожженной поверхности 1% спиртовым раствором бриллиантового зеленого. При изолированных ожогах век пострадавшего необходимо доставить в офталь¬ мологический стационар. При сочетании ожогов век с ожогами других поверхнос¬ тей — в ожоговый стационар. Термические ожоги глаз являются следствием попадания за веки горячих ней¬ тральных жидкостей. Возможны ожоги глаз горячим воздухом или паром. Диагностика. Жалобы на сильные боли в глазу, светобоязнь, ухудшение зре¬ ния вплоть до полной его потери. Объективно определяются резко выраженная смешанная инъекция, помутнение роговицы. Первая помощь. Применение анальгетиков внутрь и парентерально. Закапыва¬ ние за веки 0,5% раствора дикаина, 4% раствора новокаина, тримекаина либо ли¬ докаина, 20-30% раствора сульфацил-натрия (альбуцида), 0,25% раствора лево- мицетина. Срочная доставка в офтальмологический стационар. Химические ожоги век возникают от действия кислот и щелочей. Обычно со¬ четаются с ожогами лица. Степень ожогов век определяется по тем же правилам, что и на других поверхностях тела. Первая помощь. Применение анальгетиков внутрь и парентерально. Обработ¬ ка поверхностей, обожженных кислотой, рыхлыми ватными тампонами, смочен¬
Глава 29. Острые заболевания и повреждения органа зрения 337 ными в растворе соды, а поверхностей, обожженных щелочью,— в 2% растворе бор¬ ной кислоты. При изолированных ожогах век пострадавшего необходимо доставить в офталь¬ мологический стационар, а при сочетании с ожогами других поверхностей — в ожоговый стационар. Химические ожоги глаз возникают при случайном попадании за веки кислот и щелочей в виде растворов, а иногда и в виде порошков. В редких случаях химичес¬ кие ожоги глаз возникают от ошибочного закапывания растворов кислот либо щелочей, принятых за глазные капли. Диагностика. Жалобы на сильные боли в глазу, светобоязнь, резкое ухудше¬ ние зрения. Объективно определяются резко выраженная смешанная инъекция, помутнение роговицы. Первая помощь. При попадании за веки порошкообразного химического веще¬ ства необходимо удалить его сухой ватой, намотанной на спичку, и лишь после этого можно приступать к промыванию глаза. При ожогах жидкими химическими веще¬ ствами промывание глаз необходимо начать как можно быстрее. Именно время начала промывания решает судьбу глаза. Промывать глаз можно под краном с помощью рыхлого комка ваты, который смачивают водой и, не отжимая, проводят им вдоль краев век от виска к носу в течение 10-15 мин. Если известно, что ожог нанесен щелочью, для промывания можно использовать 2% раствор борной кис¬ лоты, а если глаз обожжен кислотой, то для промывания используют содовый ра¬ створ. Промывать можно также из резинового баллона, с помощью глазной стек¬ лянной ванночки и т.д. Ни в коем случае нельзя ограничиваться 1-2-минутным промыванием, особенно при ожогах порошкообразным химическим веществом. После 10-15-минутного промывания в глаз необходимо закапать 0,5% раствор ди¬ каина, 4% раствор новокаина, тримекаина или лидокаина, 20-30% раствор суль- фацил-натрия (альбуцида) и 0,25% раствор левомицетина, 0,3% раствор тоблекса, флоксала, ципломеда. В процессе транспортировки при болях в глазу внутрь мож¬ но еще раз дать 1 таблетку анальгетика (анальгин 0,5 г). Госпитализация в офталь¬ мологический стационар.
Гпава 30 Неотложная оториноларингология Ланцов А.А. Заболевания и повреждения ЛОР-органов, т.е. верхних дыхательных путей и уха, сопровождаются нарушениями жизненно важных функций организма, что опре¬ деляет особую ответственность врача за срочность и правильность неотложных вмешательств. Верхние дыхательные пути включают нос и околоносовые пазухи, глотку, гор¬ тань и трахею. Необходимость оказания неотложной помощи больным с патологией ЛОР-ор¬ ганов возникает в следующих случаях: 1) при кровотечениях; 2) при травмах (механических, термических, химических); 3) при попадании инородных тел; 4) при стенозах гортани; 5) при воспалительных заболеваниях ЛОР-органов, угрожающих жизни больного. Кровотечения Носовые кровотечения возникают значительно чаще, чем из других отделов вер¬ хних дыхательных путей. Вызывать их могут как местные расстройства, так и об¬ щие заболевания. Причины носовых кровотечений (Фоне X. Л., 1980). Местные Передний сухой ринит Субатрофический ринит Хирургическая травма (ринопластика, электрокаустика и др.) Травма носа Кровоточащий носовой полип Атеросклероз перегородки Беременность Общие Гипертоническая болезнь Грипп Болезнь Рандю-Ослера Вегетососудистая дистония Цирроз печени Атрофический ринит Злокачественные новообразования Ангиома крыла носа
Глава 30. Неотложная оториноларингология 339 Климактерический ангионевроз Врожденные пороки сердца Гипохромная анемия Болезнь Вакеза Гемофилия Иногда причину кровотечения установить не удается. В процессе осмотра боль¬ ного необходимо установить сам факт кровотечения, его локализацию, степень кровопотери, наличие заболеваний общего характера. Эти факторы в дальнейшем определяют тактику неотложных мероприятий, решение вопроса о необходимос¬ ти госпитализации и оказания специализированной помощи. Наиболее часто носовое кровотечение возникает в передненижнем отделе носо¬ вой перегородки (киссельбахово сплетение), который доступен для осмотра без специальных инструментов. Кровопотеря из этой зоны, как правило, не угрожает жизни больного. Кровотечения из других отделов полости носа более тяжелые, а место кровотече¬ ния установить сложнее. Трудности в определении источника кровотечения воз¬ никают при пищеводных, желудочных и легочных кровотечениях, когда кровь по¬ падает в нос из соответствующих органов. Косвенный признак органного кровоте¬ чения — рвота темными массами или выделение пенистой крови при кашле. Не следует забывать, что рвота с примесью крови может свидетельствовать о проглатывании крови при замаскированном кровотечении из задних отделов носа и носоглотки у детей или тяжелых лежачих больных. По тяжести кровотечение обозначают как незначительное, если кровь вытекает каплями в течение непродолжительного времени; средней тяжести — при крово- потере не более 200 мл; тяжелое, когда потеря крови превышает 200 мл. Степень анемизации оценивается по состоянию больного. Такие признаки, как бледность кожи, холодный пот, частый пульс слабого наполнения, падение арте¬ риального давления, свидетельствуют о большой потере крови. Данные гемограм¬ мы уточняют характер гематологических сдвигов, а также выявляют возможные заболевания крови. Неотложная помощь включает остановку местного носового кровотечения. На доврачебном этапе больному следует ввести в передние отделы полости носа небольшой ватный тампон, пропитанный 3% раствором перекиси водорода или 5% раствором аминокапроновой кислоты, затем прижать крыло носа и тампон к но¬ совой перегородке. Можно использовать холод на область носа и затылка. Гемостатическая терапия направлена на повышение коагуляционных свойств крови и снижение сосудистой проницаемости. С этой целью внутрь или инъекци- онно вводятся препараты кальция, аскорбиновая кислота, рутин, викасол, дици- нон, аминокапроновая кислота, адроксон. Симптоматическое лечение назначает¬ ся в зависимости от основного заболевания. Если такими способами остановить кровотечение не удается, приступают к пе¬ редней тампонаде носа. Следует подчеркнуть, что качественную тампонаду спосо¬ бен выполнить, как правило, только ЛОР-специалист. Для этого узкой марлевой турундой, уложенной в виде складок, заполняют всю полость носа от входа до хо- аны. Предварительно проводят аппликационную анестезию слизистой оболочки
340 Раздел III. Неотложная хирургия носа 2-3% раствором дикаина, 10% раствором лидокаина или другими анестети¬ ками. Тампон оставляют на 1-2 суток (в отдельных случаях до 6-7 дней), перио¬ дически пропитывая его растворами антибиотиков и гемостатических средств. Недостаток такой тампонады заключается в возможности проскальзывания тампона через хоану в глотку, что приводит к осложнениям, вплоть до асфиксии. Избежать это позволяет петлевая («кисетная») тампонада, предложенная В.И.- Воячеком, при которой широкая, сложенная вдвое турунда проводится до хоаны, образуя петлю (кисет), внутрь которой укладываются более узкие тампоны до тех пор, пока кровотечение не остановится. Для передней тампонады можно использовать баллоны конструкции Г.И.Мар- кова, а также резиновые баллоны (палец от резиновой перчатки), заполненные ту- рундами или поролоном. При массивных кровотечениях из носоглотки и задних отделов носа прибегают к задней тампонаде. Для этого тонкий резиновый катетер проводят по нижнему носовому ходу до ротоглотки, где его захватывают щипцами или пинцетом и выво¬ дят через полость рта наружу. К концу катетера двумя нитями привязывают зара¬ нее приготовленный тампон (рис. 30.1,30.2). Подтягивая катетер и нити через нос, тампон заводят в носоглотку и с помощью пальца плотно прижимают к хоанам. Затем проводят переднюю тампонаду носа, после чего туго натянутые нити завя¬ зывают над валиком из ваты у входа в нос (рис. 30.3). Тампон для задней тампонады готовится из марли в виде плотной подушечки, перевязанной крест-накрест двумя шелковыми нитями. Два из образовавшихся четырех концов нити используют при проведении тампона, два других — при уда¬ лении, для чего их выводят из полости рта и закрепляют на щеке или вокруг ушной раковины. Размер тампона должен соответствовать размеру носоглотки (прибли¬ зительно равен удвоенной длине ногтевой фаланги первого пальца кисти пациен¬ та). Удалять тампон следует через 2-е суток, так как более длительное нахождение тампона в носоглотке может вызвать воспаление слуховой трубы и уха. Рис. 30.1. Задняя тампонада носа (1-й момент). Рис. 30.2. Задняя тампонада носа (2-й момент).
Глава 30. Неотложная оториноларингология 341 Рис. 30.3. Задняя тампонада носа (3-й момент). Госпитализация в оториноларингологическое отделение показана при про¬ должающемся кровотечении, значительной кровопотере и после задней тампона¬ ды носа. В условиях стационара с целью гемостатической и заместительной тера¬ пии может быть проведено переливание крови. В случаях рецидивирующих носовых кровотечений местно применяются элек¬ трокаустика, лазерное воздействие, криодеструкция, ультразвук. Крайними мера¬ ми при тяжелых носовых кровотечениях являются эмболизация сосудов, перевяз¬ ка наружной сонной артерии, операции на решетчатом лабиринте. Кровотечения из глотки встречаются значительно реже и в большинстве случа¬ ев не представляют значительной угрозы для жизни больного. Источником неболь¬ ших кровотечений могут быть сосуды при острых воспалениях слизистой оболоч¬ ки глотки, а также нёбные дужки и язычная миндалина при варикозном расшире¬ нии вен. Провоцирующими моментами при этом являются кашель, физическое напряжение, особенно у лиц, страдающих болезнями крови, сосудов, легких, серд¬ ца, печени. Чаще всего такие кровотечения прекращаются самостоятельно или после применения гемостатических средств. Встречаются аррозивные кровотечения, возникающие в результате некротичес¬ ких процессов в глотке (при опухолях, паратонзиллярных абсцессах, флегмоноз¬ ной ангине), а также вследствие травмы крупных сосудов. Они опасны для жизни больного, поскольку происходят из крупных сосудистых стволов: наружной сон¬ ной артерии и ее ветвей, внутренней сонной артерии, внутренней яремной вены. В этих случаях показана срочная госпитализация для остановки кровотечения. Кровотечение из глотки может быть симптомом поражения сопредельных с глоткой областей: задних отделов носовой полости, трахеи, бронхов, легких, пище¬ вода, что удается обнаружить при тщательной фарингоскопии.
342 Раздел III. Неотложная хирургия Неотложная помощь при кровотечениях из глотки включает проведение об¬ щей гемостатической терапии и местное воздействие — холод, прижатие кровото¬ чащего участка тампоном, обкалывание зоны кровотечения 0,25-0,5% раствором новокаина или 0,9% раствором натрия хлорида, при изъязвлениях — прижигание 3-5% раствором серебра нитрата или раствором трихлоруксусной кислоты. Если сосудистое кровотечение возникает после тонзиллэктомии, то эффектив¬ ной мерой является ушивание сосуда в нише, при профузном кровотечении — сши¬ вание нёбных дужек над тампоном, вложенным в нишу. Когда кровотечение не удается остановить указанными способами, а также при аррозивных кровотечениях необходимо интубировать трахею трубкой с раздув- ной манжеткой, выполнить тугую тампонаду глотки и перевязку наружной сон¬ ной артерии. При невозможности интубации перед тампонадой производится тра¬ хеотомия. Кровотечения из гортани чаще всего связаны с распадающимися злокачествен¬ ными опухолями, нередко у больных, прошедших курс лучевой терапии. Кровоте¬ чение может развиться из сосудистой опухоли гортани, а также возникнуть в ре¬ зультате травмы. Их причиной могут быть заболевания сердечно-сосудистой сис¬ темы, цирроз печени, почечная дисфункция, патология системы крови и т.д. Викарные выделения крови из гортани бывают у беременных. При крике, пении, кашле, рвоте на голосовых связках иногда появляются гематомы, которые могут вскрыться; при этом кровь, попавшая в гортань, удаляется при кашле. При небольшом кровотечении из гортани достаточно назначить больному по¬ кой, холодный компресс на шею и глотание льда или охлажденной воды. Кровоте¬ чение из гемангиомы или варикозно расширенных вен можно остановить крио¬ воздействием или с помощью хирургического лазера в условиях стационара. Если гортанное кровотечение не останавливается после применения гемостатических средств, то необходимо наложить трахеостому и под интубационным наркозом тампонировать гортань, после чего больного немедленно направить в специали¬ зированный стационар. Кровотечения из уха встречаются редко и причинами их являются травма, злокачественное новообразование, перелом основания черепа, повреждение ярем¬ ной вены при парацентезе, полипы уха, хемодектомы и др. Неотложная помощь заключается в применении тампонады и гемостатических средств. При отсутствии эффекта — госпитализация. Травмы ЛОР-органов Возникают в результате воздействия механических, термических и химических факторов. Повреждения ЛОР-органов часто сочетаются с черепно-мозговой трав¬ мой и сопровождаются травматическим шоком или обильным кровотечением, что требует госпитализации в многопрофильный стационар. Травмы носа могут носить характер ранения мягких тканей наружного носа, ушиба, перелома костей. Степень повреждения зависит от направления и силы удара. Характерными симптомами являются боль, носовое кровотечение, дефор¬ мация наружного носа вследствие смещения костных отломков или отека мягких тканей. Возможны кровоизлияния в подкожную клетчатку лица, развитие пара-
Глава 30. Неотложная оториноларингология 343 орбитальных гематом. Иногда образуется гематома носовой перегородки, вызы¬ вающая нарушение носового дыхания. Нагноение гематомы может привести к рас¬ плавлению хряща и деформации носа, поэтому ее необходимо своевременно вскрыть и дренировать с последующей передней тампонадой носа. При изолированных ранениях мягких тканей проводится первичная хирурги¬ ческая обработка раны. В случаях частичного или полного отрыва кончика или крыла носа после остановки кровотечения производится наложение атравмати- ческого шва. Переломы костей носа наиболее часто возникают при боковых ударах. В таких случаях происходит вдавливание боковой стенки на стороне удара и смещение кнаружи — на противоположной. При ударе спереди спинка носа западает, упло¬ щается. Важным дополнением к обследованию больного с повреждением носа яв¬ ляется рентгенологическое обследование. Переломы костей носа лучше выявляются на боковых снимках. Неотложная помощь включает остановку носового кровотечения с использо¬ ванием холодного компресса, ушивание раны, при необходимости выполняют пере¬ днюю и заднюю тампонаду. Для восстановления формы носа производится репо¬ зиция костей носа, которую легко выполнить в первые 6-7 дней после травмы под местной анестезией. В более поздние сроки (до 4-х недель) репозицию произвести сложнее и, как правило, ее делают под общей анестезией. Боковое смещение устра¬ няется мануальным способом — нажатием большими пальцами обеих рук на выс¬ тупающую сторону. Используется также инструментальный способ — в полость носа вводят элеватор и поднимают западающий участок. Оба приема часто при¬ меняют одномоментно. После вмешательства проводят переднюю тампонаду носа, по необходимости накладывают наружные фиксирующие повязки или валики. При наличии противопоказаний (сотрясение головного мозга, выраженный отек наруж¬ ного носа) репозицию костей носа можно отложить на несколько дней. Обязатель¬ но введение противостолбнячной сыворотки. Травмы околоносовых пазух возникают под действием большой силы и неред¬ ко являются частью повреждения челюстно-лицевой области, сочетаясь с повреж¬ дением скуловой дуги, верхней челюсти, орбиты. При тяжелых травмах происхо¬ дят переломы основания черепа в области передней и средней черепных ямок, со¬ трясение и ушибы головного мозга. Признаки повреждения околоносовых пазух не всегда отчетливо выражены, так как уже в первые часы после травмы возникают отек и кровоизлияния в мягкие тка¬ ни лица. Симптомами служат изменение формы лица из-за смещения отломков ли¬ цевого скелета, резкая болезненность при пальпации в проекции пазух. Отмечается кровотечение из носа и изо рта, при повреждении мозговой оболочки — носовая лик- ворея. В тяжелых случаях преобладают признаки черепно-мозговой травмы. Неотложная помощь состоит в остановке кровотечения, предупреждении ас¬ пирации крови и ликвора, первичной хирургической обработке ран, противошо¬ ковых мероприятиях. Необходима срочная госпитализация в соответствии с доми¬ нирующим повреждением в специализированное отделение многопрофильной больницы. При отсутствии угрозы для жизни и признаков повреждения мозга больной с травмой околоносовых пазух может быть помещен в оториноларингологическое
344 Раздел III. Неотложная хирургия отделение. В процессе обследования важным диагностическим методом является рентгенография околоносовых пазух и черепа. Наиболее информативна компь¬ ютерная томография, позволяющая диагностировать изолированное поражение пазух в виде ушибов с образованием гематосинуса, трещин и переломов стенок пазух. Выбор способа лечения, в том числе хирургического, осуществляется после комплексного стационарного обследования больного. Травмы глотки. Различают наружные и внутренние травмы глотки. К наруж¬ ным относят огнестрельные, резаные и колотые ранения, которые являются соче¬ танными, так как связаны с повреждением шеи, а также других областей (черепа, лица, трахеи и пищевода). Внутренние травмы возникают в результате поврежде¬ ния глотки инородным телом (рыбьи и мясные кости, гвозди, иголки, кусочки стек¬ ла и пр.). При травмах глотки появляются боль и затруднение при глотании. При соче¬ танных поражениях возможны массивные, иногда смертельные кровотечения из поврежденных сонных артерий, аспирация крови и межтканевая эмфизема. В ре¬ зультате травматического отека или гематомы может нарушиться дыхание. При оказании неотложной помощи прежде всего необходимо найти и удалить травмирующий предмет, остановить кровотечение и ввести обезболивающие сред¬ ства. При нарастании стеноза не исключается необходимость трахеотомии. Травмы гортани бывают открытые (резаные, колотые, огнестрельные) и закры¬ тые, среди которых выделяют наружные и внутренние. Наружные травмы гортани в настоящее время стали встречаться чаще. В большинстве случаев — это комбини¬ рованные повреждения, при которых страдают окружающие ткани и органы. Внут¬ ренние травмы обычно обусловлены попаданием в гортань инородного тела или происходят вследствие неосторожных врачебных манипуляций. По характеру по¬ вреждающего фактора различают механические, термические и химические травмы. При травмах гортани у больного отмечаются затруднение дыхания, осиплость голоса до афонии, боль при глотании, обильное выделение мокроты, иногда с при¬ месью крови. Значительно нарушается общее состояние, может развиться травма¬ тический шок. Часто наблюдаются падение артериального давления и тахикардия. Наличие эмфиземы и кровохарканье указывают на повреждение слизистой оболочки гортани. При открытых ранениях гортани одновременно могут по¬ вреждаться магистральные сосуды шеи, нервы и шейные позвонки. Диагноз устанавливается на основании данных анамнеза, осмотра (наружного и эндоскопического), а также рентгенологического исследования, ЯМР и компью¬ терной томографии. Объем неотложной помощи зависит от тяжести состояния больного и степени повреждения гортани. Она включает хирургическую обработку раны с останов¬ кой кровотечения, противошоковую и противовоспалительную терапию. При на¬ растании стеноза проводят трахеотомию. Трахеостомическая трубка может быть введена на первом этапе через раневое отверстие с последующим выполнением типичной трахеотомии. Обязательно введение противостолбнячной сыворотки. Госпитализация в оториноларингологическое отделение. Травмы уха возникают в результате действия механических, термических и химических факторов. Наиболее часто встречаются повреждения наружного уха. Ткани ушной раковины травмируются при ушибе, сильном давлении, вследствие
Глава 30. Неотложная оториноларингология 345 чего возникает отогематома со скоплением крови и межтканевой жидкости между надхрящницей и хрящом на передней поверхности ушной раковины. Небольшие отогематомы рассасываются самостоятельно. Первая помощь состоит в наложе¬ нии давящей повязки, и, если травма незначительная, лечение этим ограничивает¬ ся. При больших размерах отогематомы следует сделать пункцию, удалить содер¬ жимое и наложить давящую повязку сроком на несколько дней. При упорном рецидивирующем течении отогематомы необходимо сделать ши¬ рокий разрез для ее опорожнения и удаления грануляций. Отогематома иногда осложняется перихондритом с последующим расплавлением хряща. При ранениях и разрывах ушной раковины необходимо остановить кровотече¬ ние, произвести хирургическую обработку раны, наложить швы (не должны прохо¬ дить через хрящ) и назначить противовоспалительные средства. Ранения кожи наружного слухового прохода чаще всего вызываются неосторож¬ ными манипуляциями, такими как удаление инородного тела, промывание уха, попытка очистить ухо острыми предметами (шпилькой, спичкой и т.п.). Повреждения костных стенок, как правило, сочетаются с поражением соседних областей — скулового и сосцевидного отростков, барабанной полости и возникают при травмах головы, ударах в область нижней челюсти. Наиболее тяжелое пора¬ жение наблюдается при сочетанном переломе основания черепа. Барабанная перепонка может повреждаться одновременно с травмой наружного слухового прохода. Причиной разрыва барабанной перепонки может стать барот¬ равма вследствие внезапного изменения давления в наружном слуховом проходе в результате действия воздушной волны (при ударе по уху, взрыве на близком рас¬ стоянии, при нарушении правил декомпрессии у водолазов). При переломах осно¬ вания черепа разрывы барабанной перепонки сочетаются с переломами стенок среднего и внутреннего уха. Симптомы поражения: боль в ухе, кровотечение, болезненность при открыва¬ нии рта и жевании. Признаками перелома основания черепа являются потеря сознания, рвота, тошнота, ушная ликворея. Если в травму вовлечено среднее и внутреннее ухо, наблюдаются снижение или потеря слуха, головокружение, нис¬ тагм, парез или паралич мышц лица вследствие поражения лицевого нерва. При повреждении ушной раковины накладывается стерильная повязка. Кро¬ вотечение из наружного слухового прохода останавливают введением стерильной ушной турунды. Промывание уха и закапывание любых растворов противопока¬ заны. При необходимости проводят противошоковые мероприятия. Госпитализа¬ ция в оториноларингологическое отделение, в случае перелома основания черепа— в нейрохирургическое. Инородные тела верхних дыхательных путей, уха и пищевода Инородные тела носа встречаются часто, особенно у детей, которые заталкивают в нос различные мелкие предметы (горох, фасоль, бусины, косточки плодов, мел¬ кие монеты и т. п.). Инородные тела могут попасть в нос при производственных и боевых травмах (кусочки стекла, металла, пули, осколки снаряда или мины и пр.). Длительное пребывание инородного тела в полости носа сопровождается отложе¬
346 Раздел III. Неотложная хирургия нием неорганических солей, что приводит к образованию ринолита (носового кам¬ ня). Инородное тело в полости носа рефлекторно вызывает чихание, слезотечение, одностороннее затруднение носового дыхания. Позднее присоединяется односто¬ ронний гнойный насморк с неприятным запахом. Диагноз ставят на основании анамнеза, результатов риноскопии, зондирования и рентгенологического исследо¬ вания. Неотложная помощь заключается в удалении инородного тела из полости носа при помощи тупого крючка. После предварительной анестезии слизистой оболоч¬ ки носа 1-2% раствором дикаина или 5-10% раствором лидокаина крючок прово¬ дится сверху за инородное тело. При обратном его вытягивании инородное тело выталкивается. Недопустимо проталкивание инородного тела в носоглотку, так как возможна его аспирация в гортань, трахею или бронхи (особенно у детей). В случае неудачной попытки удаления инородного тела больного следует госпита¬ лизировать в оториноларингологическое отделение. Инородные тела глотки и пищевода чаще всего попадают с пищей (рыбьи и мясные кости, куски мяса, металла, осколки стекла и т.п.), кроме того, ими могут стать случайно попавшие в рот предметы (булавки, гвозди, кнопки), а также зуб¬ ные протезы. Реже встречаются живые инородные тела (пиявки, аскариды, широ¬ кий лентец). Предрасполагают к попаданию инородных тел в глотку и пищевод быстрая еда, смех или кашель во время приема пищи, отсутствие зубов или нали¬ чие съемных зубных протезов, привычка держать во рту различные предметы. Острые и мелкие инородные тела обычно застревают в ротоглотке, внедряясь в нёбные миндалины, передние и задние нёбные дужки, корень языка. Более круп¬ ные останавливаются в нижнем отделе глотки и пищеводе (в грушевидных сину¬ сах и местах физиологических сужений пищевода). Характерными симптомами являются боль при глотании, кашель, першение в горле, обильное выделение слюны, реже — кровотечение. Крупные инородные тела вызывают расстройство глотания, речи, затруднение дыхания, иногда рвоту. В месте внедрения предмета в слизистую оболочку возникает воспалительная реак¬ ция. При длительном его нахождении возможно развитие абсцесса или флегмоны. В случае глубокого внедрения инородного тела может развиться кровотечение из крупных сосудов шеи. На боль за грудиной или между лопатками, усиливающую¬ ся при глотании слюны или пищи, больные жалуются после застревания инород¬ ного тела в пищеводе, что иногда симулирует приступ стенокардии. Нередко по мере его продвижения в желудок травмируется стенка глотки и пищевода и появ¬ ляется симптом «мнимого» инородного тела. Ощущение инородного тела при его отсутствии может быть признаком парестезии, опухоли глотки, удлиненного ши¬ ловидного отростка. Диагностика проводится по данным анамнеза, тщательной фарингоскопии, иногда пальпации глотки. Для последовательного осмотра глотки и поверхности язычной миндалины достаточно хорошо прижать шпателем корень языка. При подозрении на наличие инородного тела в нёбной миндалине необходимо отодви¬ нуть переднюю дужку и осмотреть лакуны миндалины. Для обнаружения инород¬ ных тел в нижнем отделе глотки показана непрямая ларингоскопия. Скопление слюны в грушевидных синусах указывает на возможное нахождение инородного
Глава 30. Неотложная оториноларингология 347 тела в пищеводе (симптом Джексона). Симптомом инородного тела пищевода так¬ же является болезненность при наружном надавливании на гортань или область яремной ямки. В каждом случае возникновения клинической картины инородного тела пищевода проводится рентгенологическое исследование. Неотложная помощь заключается в удалении инородного тела из глотки при помощи пинцета или корнцанга. Инородные тела пищевода удаляются с исполь¬ зованием эзофагоскопа в условиях специализированного стационара. Недопусти¬ ма любая попытка удалить инородное тело вслепую или проталкивая его зондом или бужом в сторону желудка. Не следует рекомендовать больным с целью про¬ талкивания инородного тела глотать корки хлеба и т.п., которые могут стать до¬ полнительными инородными телами и травмировать слизистую оболочку. При наличии ссадин слизистой оболочки, нередко образующихся в процессе удаления инородного тела, назначают теплые полоскания растворами антисептических средств, смазывание глотки раствором Люголя, нераздражающую диету. Инородные тела гортани, трахеи, бронхов всегда опасны в связи с возможно¬ стью развития асфиксии. Чаще наблюдаются инородные тела бронхов (около 90% случаев). Инородные тела трахеи встречаются в 7%, а гортани — в 3% случаев. В гортань могут попадать рыбьи и мясные кости, семечки подсолнечника и арбуза, иголки, кнопки, монеты, зубные протезы, детали детских игрушек, реже — живые инородные тела (пиявки, осы, аскариды). Проникновение посторонних предметов вызвано неожиданным глубоким вдохом, во время которого инородное тело из полости рта потоком воздуха увлекается в гортань. К аспирации инородных тел предрасполагают вредная привычка держать во рту мелкие предметы, разговари¬ вать во время еды, опьянение, снижение рефлексов со слизистой оболочки глотки при некоторых заболеваниях центральной нервной системы. В момент аспирации инородного тела в гортань наступает спазм голосовых складок, который вызывает временную остановку дыхания и асфиксию. При на¬ хождении инородного тела в гортани возникает приступообразный кашель. Если травмирована слизистая оболочка, то в мокроте, выделяемой при кашле, присут¬ ствует кровь. Возможна боль при глотании, кашле и пальпации шеи. Локализация инородного тела в области голосовых складок вызывает внезапное нарушение фонации (осиплость). Характер одышки зависит от размера и положения ино¬ родного тела; она особенно тяжела, если предмет фиксируется между голосовыми складками. Мелкое инородное тело может длительно находиться в подскладочном пространстве, вызывая осиплость голоса и кашель, и привести к таким осложне¬ ниям, как абсцесс, флегмонозный ларингит, перихондрит, сепсис. Диагноз основывается на анамнезе, в том числе внезапности появления пере¬ численных симптомов, данных непрямой и прямой ларингоскопии. В случае рент¬ геноконтрастных инородных тел их выявлению помогает рентгенологическое ис¬ следование. Неотложная помощь заключается в срочной госпитализации в оторинола- рингологическое отделение и удалении инородного тела ввиду угрозы возникно¬ вения отека и острого стеноза гортани. Наиболее рациональным способом удале¬ ния инородного тела из гортани является прямая ларингоскопия. При асфиксии показана срочная трахеотомия (в домашних условиях и при транспортировке боль¬ ного допускается коникотомия или коникокрикотомия).
348 Раздел III. Неотложная хирургия Основной симптом инородного тела трахеи — это приступообразный коклюше¬ подобный кашель, усиливающийся по ночам. Характерно баллотирование (движение) инородного тела в трахее, возникающее во время кашля, плача, смеха. Его можно вы¬ явить при аускультации, прикладывании ладони к передней поверхности шеи и даже услышать на расстоянии. Нарушение дыхания в большинстве случаев инородных тел трахеи выражено не столь резко. Возможно бессимптомное нахождение предмета в трахее, что сопровождается развитием осложнений в виде пневмонии. В таких случа¬ ях важная роль в диагностике отводится рентгенологическому исследованию. Инородные тела чаще аспирируются в бронхи правого легкого, что связано с особенностями анатомического строения. При полной закупорке просвета бронха возникает ателектаз легкого или его доли. Кашель у таких больных является по¬ стоянным симптомом, но он более редкий и меньшей интенсивности, чем при ино¬ родных телах гортани и трахеи. Как правило, кашель сухой. Кровохарканье на¬ блюдается при ранении слизистой оболочки острыми краями предмета, а также при наличии грануляций, образовавшихся из-за длительного пребывания инород¬ ного тела в дыхательных путях. Уже при осмотре можно заметить отставание грудной стенки на стороне пора¬ жения при дыхательных движениях, инспираторный тип одышки. Физикальное исследование выявляет укорочение перкуторного звука, исчезновение или ослаб¬ ление дыхания, появление неясного голосового дрожания — симптом закупорки главного или вторичного бронха. Важное значение имеет рентгенологическое ис¬ следование. Опытный рентгенолог может обнаружить инородное тело в 90-95 % случаев. При нарушении проходимости главного или долевого бронхов рентгено¬ логическими находками являются ателектаз легкого или его доли, смещение тени средостения в пораженную сторону, низкое стояние диафрагмы. Неотложная помощь заключается в удалении инородного тела методом брон¬ хоскопии в условиях специализированного стационара. Инородные тела уха могут быть органического и неорганического происхож¬ дения. Чаще встречаются у детей, которые во время игр закладывают в уши раз¬ личные предметы (камешки, косточки фруктов, бусины, пуговицы, горох и пр.). У взрослых обнаруживаются обломки спичек, кусочки ваты. Встречаются живые инородные тела — насекомые, вызывающие неприятные ощущения в виде шума и боли. В инородное тело может превратиться серная пробка, признаком наличия которой является снижение слуха. Диагностика инородных тел наружного слухового прохода не вызывает труд¬ ностей — достаточно оттянуть ушную раковину кзади и кверху, чтобы обнаружить находящийся в нем предмет. Поэтому диагноз ставят на основании анамнеза и дан¬ ных отоскопии. Неотложная помощь может быть оказана в любых условиях. Опасность пред¬ ставляют неумелые попытки удаления инородного тела. Наиболее простой способ — это промывание уха теплой кипяченой водой (35-36 °С), раствором фурацили- на (1: 5000) или слабым раствором калия перманганата с использованием шпри¬ ца Жане. Жидкость из шприца следует подавать плавно, без резких толчков, спо¬ собных травмировать барабанную перепонку. Струю направляют вдоль верхней стенки слухового прохода. При подозрении на ранение барабанной перепонки промывание уха противопоказано.
Глава 30. Неотложная оториноларингология 349 Живые инородные тела должны быть обездвижены, для чего в слуховой проход вливают масло, спирт или глицерин для его заполнения, после чего производят промывание. Инородные тела растительного происхождения (бобы, фасоль, горох) перед удалением обезвоживают закапыванием 3% спиртового раствора борной кислоты, в результате чего они уменьшаются в объеме и легче удаляются. Не сле¬ дует пытаться удалить инородное тело пинцетом, это может привести к проталки¬ ванию его в более глубокие отделы и вызвать серьезные осложнения. Инородное тело, оказавшись в среднем ухе, вызывает боль и снижение слуха, кровотечение, возможны головокружение, нистагм, периферический парез лицевого нерва, утя¬ желение общего состояния. В таких случаях требуется госпитализация в оторино- ларингологическое отделение. Острые стенозы гортани К острым стенозам гортани относятся состояния, при которых внезапно, молние¬ носно или в течение короткого промежутка времени (нескольких часов) происхо¬ дит значительное уменьшение или полное закрытие просвета гортани. Наиболее часто причинами являются респираторно-вирусные инфекции (ларинготрахеи- ты у детей), аллергические реакции (отек гортани), инфекционные болезни (диф¬ терия), травмы (механические, химические, термические). Острый стеноз может быть следствием нарушения двигательной иннервации гортани периферического (сдавление и механическое повреждение возвратного нерва) и центрального (на¬ пример, бульбарный процесс) характера, а также возникновения патологического процесса вблизи гортани и трахеи (глубокая флегмона шеи, новообразование щитовидной железы, опухоль средостения и др.). Характерный симптом острого стеноза — это инспираторная одышка. В зави¬ симости от степени нарушения дыхания различают четыре стадии острого стено¬ за гортани. Для стадии компенсированного стеноза характерны удлинение вдоха, сокращение паузы между вдохом и выдохом, увеличение частоты дыхания. В ста¬ дии субкомпенсации наблюдаются глубокие дыхательные экскурсии с участием вспомогательной дыхательной мускулатуры. Стадия декомпенсации проявляется выраженной инспираторной одышкой, длительным звучным вдохом, вынужден¬ ным сидячим положением больного с запрокинутой головой, напряжением всех вспомогательных мышц, втяжением кожи в области надгрудинной и подключич¬ ной ямок, межреберных промежутков, подложечной области. Лицо больного покры¬ то холодным потом, выражает страх. Губы цианотичны, пульс учащен. В стадии асфиксии возбуждение больного переходит в апатию, сонливость. Синюшность кожи сменяется бледностью. Зрачки расширены, появляются судороги. Наступа¬ ют потеря сознания, непроизвольные дефекация и мочеиспускание. Больных с острыми стенозами гортани госпитализируют в оториноларинго- логическое или реанимационное отделение. При транспортировке необходимо присутствие врача с набором медикаментов и инструментария для оказания сроч¬ ной помощи при асфиксии. Неотложная помощь зависит от тяжести состояния больного и степени стено¬ за. В стадии компенсации и субкомпенсации проводится медикаментозное лечение: преднизолон (30-120 мг внутривенно), 1-2 мл 1% раствора димедрола или 1 мл
350 Раздел III. Неотложная хирургия 2,5% раствора пипольфена, 5-10 мл 2,4% раствора эуфиллина, разведенного в 10- 20 мл 20-40% раствора глюкозы внутривенно медленно, 2 мл 1% раствора лазикса внутривенно. При воспалительном генезе острого стеноза назначают антибиоти¬ ки широкого спектра действия, дезинтоксикационные средства. В стадии декомпенсации и асфиксии показана срочная трахеотомия. В экст¬ ремальной ситуации эту операцию обязан выполнить врач любой специальности. В зависимости от уровня рассечения колец трахеи по отношению к перешейку щитовидной железы выделяют разные способы выполнения операции: верхняя — выше перешейка, нижняя — ниже перешейка, средняя — на уровне перешейка с его рассечением. Взрослым больным чаще производят верхнюю трахеотомию, детям — нижнюю, в связи с особенностями анатомического строения (высоким располо¬ жением щитовидной железы). Методика и техника проведения трахеотомии. Больного укладывают на спину с запрокинутой головой, под плечи подкладывают валик, чтобы лучше выс¬ тупали хрящи гортани. Обезболивание местное. В отдельных критических случа¬ ях при отсутствии у больного сознания обезболивание не производят. Разрез кожи выполняют строго по средней линии шеи от щитовидного хряща до яремной ямки. Рассекаются кожа с подкожной клетчаткой, поверхностная фас¬ ция. Оттесняются, перевязываются и пересекаются мелкие вены подкожной клетчатки. Пересекаются вторая и третья фасции и обнажаются передние корот¬ кие мышцы шеи. Последние раздвигаются и оттягиваются в стороны тупыми крюч¬ ками. Обнажается перешеек щитовидной железы. Указательным пальцем опреде¬ ляют место, где удобнее подойти к кольцам трахеи,— выше или ниже перешейка щитовидной железы. При верхней трахеотомии к трахее подходят сверху от пере¬ шейка щитовидной железы, при нижней — ниже него. Важно очень бережно от¬ носиться к тканям щитовидной железы из-за опасности возникновения кровотече¬ ния. Оттягивание железы может привести к разрыву идущих к ней сосудов. Трахею фиксируют с помощью двух острых однозубых крючков, наложенных на два соседних кольца трахеи — выше и ниже предполагаемого разреза трахеи. Перед вскрытием трахеи шприцем через промежуток между хрящами в просвет трахеи вводят 0,25-0,5 мл 1-2% раствора дикаина. Вскрытие трахеи можно производить двумя способами: вертикально рассекать 1-2 кольца трахеи (у детей) или рассекать ткани между кольцами трахеи (у взрос¬ лых). Скальпель вводится на глубину не более 0,5 см во избежание ранения задней стенки трахеи (иначе может развиться медиастинит). При вскрытии трахеи обязательно должна быть рассечена слизистая оболочка, выстилающая трахею изнутри. Вскрытие трахеи сопровождается кашлем, шумом поступающей воздушной струи, выбрасыванием из глубины слизи и крови. В об¬ разовавшийся просвет вводится трахеостомическая трубка. Отверстие в трахее не делается слишком большим, оно должно плотно охваты¬ вать трахеостомическую трубку во избежание возникновения эмфиземы тканей. Рана вокруг трахеостомической трубки ушивается, и накладывается стерильная повязка. Трахеостомическая трубка фиксируется марлевыми полосками, пропущенны¬ ми через ушки трубки, вокруг шеи. В экстренных случаях выполняют коникотомию или коникокрикотомию, ко¬ торые могут осложниться перихондритом гортани, с затруднением последующей
Глава 30. Неотложная оториноларингология 351 декануляции. В связи с этим при первой же возможности следует провести типич¬ ную трахеотомию. Осложнения при проведении трахеотомии: кровотечение при ранении крупных сосудов или ткани щитовидной железы, эмфизема подкожно-жировой клетчатки, пневмоторакс, пневмомедиастинум, остановка дыхания после вскрытия трахеи, повреждение лежащего за трахеей пищевода, отслойка слизистой трахеи (если она оказалась нерассеченной), введение трахеостомической трубки в слепой карман между слизистой оболочкой и стенкой трахеи. Воспалительные заболевания ЛОР-органов с угрожающими жизни осложнениями Фурункул носа представляет собой гнойно-некротическое воспаление волосяного мешочка и окружающих тканей, расположенных в области преддверия носа, выз¬ ванное стафилококками. Больных беспокоят припухлость и покраснение кончика носа, резкая боль при дотрагивании, отек мягких тканей боковых стенок носа с распространением на соседние отделы лица (щека, веко). Боль, возникающая при надавливании на ме¬ диальный угол глаза, свидетельствует о тромбофлебите угловой вены (v. ап- gularis). При прогрессировании заболевания может возникнуть тромбоз каверноз¬ ного синуса. В случае гематогенного распространения инфекции не исключено развитие гнойного менингита. Из-за опасности возникновения тяжелых осложнений показана госпитализа¬ ция в оториноларингологическое отделение. Лечение консервативное. Включает в себя антибиотикотерапию, введение в нос мазей с целью размягчения и более быс¬ трого отторжения некротического стержня (синтомициновая, ихтиоловая мази). Иногда удается удалить некротический стержень. Недопустимо выдавливать фу¬ рункул, поскольку это может привести к распространению инфекции в полость черепа. При затянувшемся фурункулезе применяют УВЧ-терапию, аутогемотера¬ пию, общеукрепляющее лечение. Паратонзиллярный абсцесс является осложнением острого тонзиллита. Воз¬ никает при проникновении инфекции в клетчатку вокруг миндалин, вызывая в ней гнойное воспаление. По локализации различают передневерхний (встречается наиболее часто), передненижний, задний и наружный паратонзиллярные абсцес¬ сы. Больной, только что перенесший ангину, вновь начинает жаловаться на боль в горле при глотании, чаще с одной стороны; повышается температура тела. Выра¬ женность этих симптомов нарастает в течение 2-3-х дней. Боль становится ост¬ рой, колющей, может иррадиировать в ухо, появляется тризм жевательной мускула¬ туры. Больной с трудом открывает рот, держит голову неподвижно, наклонив в больную сторону. Увеличиваются шейные и подчелюстные лимфатические узлы. Из-за отека мягкого нёба голос становится гнусавым, возможно затруднение ды¬ хания. При фарингоскопии обращает на себя внимание асимметрия зева за счет резкого выпячивания пораженной паратонзиллярной области, смещение язычка в противоположную сторону, гиперемия и отек слизистой оболочки на стороне по¬ ражения.
352 Раздел III. Неотложная хирургия Осложнением паратонзиллярного абсцесса могут быть кровотечения вслед¬ ствие гнойной аррозии стенок сосудов глотки, абсцессы окологлоточного простран¬ ства, глубокие флегмоны шеи, отек гортани, сепсис. Рациональная антибиотикотерапия в стадии инфильтрации может предотвра¬ тить развитие абсцесса. При сформировавшемся абсцессе обязательно его вскры¬ тие, которое должно проводиться врачом-специалистом. Абсцесс вскрывают под местной инстилляционной анестезией раствором дикаина или лидокаина в месте наибольшего выпячивания. Края разреза разводятся браншами корнцанга (мак¬ симальная глубина разреза не должна превышать 1 см из-за опасности поврежде¬ ния внутренней сонной артерии) (рис. 30.4, 30.5). В последующие дни края раны разводят корнцангом для полного опорожнения абсцесса. Показано проведение дезинтоксикационной и антибиотикотерапии. Рис. 30.4. Типичное положение скальпеля при вскрытии паратонзиллярного абсцесса. Заглоточный абсцесс представляет собой гнойное воспаление лимфатических узлов, расположенных по обеим сторонам позвоночника между превертебральной фасцией и глоточной мускулатурой. Встречается, как правило, в раннем детском возрасте, поскольку у детей старше 5-6 лет предпозвоночные лимфатические узлы исчезают. Инфицирование происходит по лимфатическим путям со стороны вос¬ палительных очагов, локализующихся в задних отделах полости носа (ринит, аде- ноидит), а также при детских инфекциях, гриппе. В более старшем возрасте забо¬ левание может возникнуть из-за кариеса зубов, травмы задней стенки глотки. У взрослых наблюдаются заглоточные абсцессы специфического характера — «хо¬ лодные» (при туберкулезе, сифилисе). Для клинической картины характерны лихорадка, отказ от еды, затруднение глотания, нарушение дыхания (инспираторный стридор), особенно при локали¬ зации абсцесса в нижнем отделе глотки. Голос становится гнусавым, голова запро¬ кинута и отклонена в больную сторону. В вертикальном положении тела затруд¬ нение дыхания усиливается в связи с тем, что гной стекает вниз и просвет входа в гортань уменьшается.
Глава 30. Неотложная оториноларингология 353 При осмотре или пальпации задней стенки глотки определяется асимметрично расположенное шарообразное флюктуирующее выпячивание. Увеличены и болез¬ ненны зачелюстные и верхние боковые шейные лимфатические узлы. Неотложная помощь состоит в срочной госпитализации в оториноларинго- логическое отделение и своевременном вскрытии абсцесса. Вскрытие производят в месте наибольшего выпячивания, вводя скальпель на глубину не более 1 см, гной¬ ное содержимое удаляют электроотсосом (рис. 30.6). Для полной эвакуации гноя края разреза разводят браншами корнцанга. Назначается антибиотикотерапия. Поздняя диагностика и запоздалое вскрытие заглоточного абсцесса могут при¬ вести к острому отеку входа в гортань или самопроизвольному вскрытию абсцесса и аспирации гноя в полость гортани. Возможно развитие заднего медиастинита, тромбоза внутренней яремной вены, кровотечения (в случае распространения гной¬ ного процесса на крупные сосуды шеи), пневмонии. Острый эпиглоттит относят к прогностически неблагоприятным заболевани¬ ям, при которых развивается обширный воспалительный отек слизистой оболоч¬ ки надгортанника, а нередко и черпалонадгортанных складок, приводящий к об¬ струкции гортани. В подавляющем большинстве случаев возбудителем является гемолитическая палочка типа В, реже — ((3-гемолитический стрептококк типа А, пневмококк или стафилококк. Почти всегда наряду с местной инфекцией развива¬ ется бактериемия. Рис. 30.5. Вскрытие паратонзиллярного абсцесса.
354 Раздел III. Неотложная хирургия Рис. 30.6. Вскрытие заглоточного абсцесса. Характерно внезапное начало: высокая лихорадка, боль в горле при глотании, обильное слюнотечение, невнятная речь. Общее состояние тяжелое. Выраженность симптоматики нарастает в течение нескольких часов. У больного учащенный пульс, тахипноэ, рот открыт, голова запрокинута назад, резкая дисфагия. Кашель не яв¬ ляется патогномоничным симптомом. Диагноз ставится при проведении непрямой ларингоскопии, когда виден боль¬ шой отечный шарообразной формы вишнево-красный надгортанник. Воспалитель¬ ный процесс распространяется на близлежащие отделы глотки и гортани (задняя стенка глотки, черпалонадгортанные складки, вестибулярный отдел гортани). Однако обследование глотки и гортани может привести к рефлекторному ларин- госпазму, полной обструкции, аспирации секрета, а также к остановке сердца и дыхания. Поэтому оно должно проводиться только при готовности к проведению интубации и реанимационных мероприятий. Лечение должно быть начато незамедлительно в связи с угрозой для жизни боль¬ ного. Неотложная помощь состоит в немедленной госпитализации (транспорти¬ ровка в положении сидя на фоне непрерывной кислородотерапии), назначении антибиотикотерапии (ампициллин, цефотаксим), если нужно — интубации тра¬ хеи перед транспортировкой (при необходимости — экстренной трахеотомии). Лечение проводится в условиях отделения интенсивной терапии. Острый лабиринтит, или воспаление внутреннего уха, является тяжелым ослож¬ нением острого или хронического среднего отита и возникает в результате проник¬ новения инфекции во внутреннее ухо. В редких случаях возможно развитие остро¬ го лабиринтита при инфекционных заболеваниях (например, при эпидемическом паротите), когда инфекция распространяется гематогенно. Основные формы ост¬ рого лабиринтита — ограниченный, острый диффузный серозный, острый диффуз¬ ный гнойный. Симптомами лабиринтита являются резкое головокружение с расстройством вестибулярной функции — равновесия; тошнота, рвота, значительное снижение
Глава 30. Неотложная оториноларингология 355 слуха по типу поражения механизма звуковосприятия. Характерно возникновение лабиринтного спонтанного нистагма. Гнойный лабиринтит всегда заканчивается полной потерей слуха и вестибулярной функции. Кроме того, он опасен возникно¬ вением внутричерепных осложнений (гнойный менингит, абсцесс мозга) при про¬ рыве гноя в полость черепа. Неотложная помощь заключается в купировании острых симптомов внутри¬ мышечным введением 2,5% раствора аминазина, 1% раствора димедрола, транк¬ вилизаторов (сибазон и др.). При головокружении хороший эффект дает внут¬ ривенное капельное введение смеси следующего состава: 1 мл 0,1% раствора атро¬ пина, 2-4 мл реланиума, 30 мг преднизолона, до 5-10 мл 5% раствора аскорбиновой кислоты, 250 мл изотонического раствора натрия хлорида (вводится 1 раз в день). Проводится дегидратационная, дезинтоксикационная и антибиотикотерапия. Ле¬ чение в оториноларингологическом отделении.
Глава 31 Неотложные состояния в урологии Тиктинский О. Л. Неотложные состояния в урологии включают несколько синдромов, присущих ряду заболеваний и травм мочеполовых органов. Среди них почечная колика, гемату¬ рия, острая задержка мочи и анурия, повреждения почек, мочеточников, мочевого пузыря, мочеиспускательного канала и наружных половых органов. По данным службы скорой помощи, вызовы к урологическим больным состав¬ ляют 4-5%. При этом в 70% случаев неотложная урологическая помощь оказывается на дому и только в 30% — в специализированных стационарах. По данным литера¬ туры, 10-20% больных доставляются бригадами скорой помощи в урологические отделения не по профилю. На догоспитальном этапе городскому и сельскому насе¬ лению неотложную урологическую помощь часто оказывают не урологи, а тера¬ певты, хирурги, гинекологи, врачи скорой помощи, которые испытывают опреде¬ ленные трудности в оказании квалифицированного медицинского пособия таким больным. А между тем от своевременности их госпитализации в стационар и ока¬ зания необходимой медицинской помощи зависит эффективность лечения при ос¬ трых урологических заболеваниях. Запоздалая диагностика, позднее обращение за помощью, задержка в транспортировке утяжеляют состояние больного с острой урологической патологией и приводят к тяжелым осложнениям, ухудшающим ре¬ зультаты лечения. Почечная колика Почечная колика — это наиболее частый синдром в урологии. Примерно 70-75% па¬ циентов, доставляемых в урологические стационары в порядке неотложной помощи, имеют почечную колику. Как правило, коликой проявляется определенное урологи¬ ческое заболевание. Она возникает при поражениях почек и верхних мочевых путей (мочекаменная болезнь, мочекаменные диатезы, нефроптоз, гидронефроз, туберкулез, воспалительные заболевания и новообразования почек и мочевых путей и др.). Почечная колика — это сложный симптомокомплекс, включающий реакции всех систем организма и проявляющийся болевым синдромом, причины которого мо¬ гут быть различны. Обычно она возникает при остром нарушении оттока мочи вследствие обтурации верхних мочевых путей конкрементом, сгустком крови, сли¬ зи или гноя, конгломератом мочевых солей, казеозными массами, отторгнувшими¬ ся некротизированными сосочками, в результате перегиба мочеточника или спаз-
Глава 31. Неотложные состояния в урологии 357 ма почечной лоханки, мочеточника. Почечная колика может наблюдаться при фун¬ кциональных расстройствах верхних мочевых путей, нарушении кровообращения в почках и мочеточниках, при лечении глюкокортикоидами, при аллергических и других заболеваниях. Возникновение приступов почечной колики отмечено у боль¬ ных, которым проводилась электростимулирующая терапия при нарушениях сер¬ дечного ритма. Причиной почечной колики может быть и расслаивающая аневриз¬ ма аорты. Однако наиболее частыми причинами почечной колики являются уро- литиаз и мочекаменные диатезы. При камнях почек почечная колика наблюдается у 50% больных, при камнях мочеточников — у 95-98%. С внедрением в клиническую практику дистанционной ударно-волновой ли- тотрипсии стало доступным неинвазивное разрушение конкремента в почке и мочеточнике, которое можно выполнять как в условиях стационара, так и амбу¬ латорно. Большая масса разрушенных фрагментов иногда вызывает окклюзию мочеточника, что рентгенологически проявляется симптомом «каменной» дорож¬ ки, а клинически — почечной коликой. Последнюю рассматривают не как ослож¬ нение процедуры, а как признак разрушения камня и отхождения его фрагментов. Примерно у 30% пациентов после проведения ударно-волновой литотрипсии воз¬ никает почечная колика. Существует один механизм развития почечной колики, несмотря на многооб¬ разие причин, приводящих к ней. Любое острое нарушение оттока мочи из верх¬ них мочевых путей приводит к переполнению мочой чашечно-лоханочной систе¬ мы выше окклюзии, к повышению внутрилоханочного давления и расстройству кровообращения в почке. Это обстоятельство, а также резкое повышение внутри¬ лоханочного и внутрипочечного давления вызывают увеличение размеров почки, ее напряжение и перерастяжение фиброзной капсулы, ишемию органа, раздраже¬ ние ноцицептивных рецепторов и возникновение болевых импульсов. Основной патогенетический фактор в механизме развития почечной колики — это спазм глад¬ ких мышечных волокон чашечек, лоханки или мочеточников. Колика нарушает функции почки (уродинамику, гемодинамику, фильтрацию мочи и т.д.). Повышение внутрилоханочного давления может привести к разрыву свода чашек и появлению лоханочно-почечных рефлюксов. Вследствие этого про¬ исходит поступление (экстравазация) мочи в жировую клетчатку синуса, в около- чашечковую, околопочечную и забрюшинную клетчатку, в которых происходят фиброзно-склеротические изменения и, соответственно, нарушается сократитель¬ ная функция чашечно-лоханочной системы. Таким образом, почечная колика — это не просто болевой синдром, а серьезная дисфункция почек, чреватая тяжелыми осложнениями, представляющими опас¬ ность для жизни (острый гнойный пиелонефрит, бактериемический шок, околопо- чечная флегмона). Почечная колика возникает внезапно, подчас без видимых причин, днем или ночью, в покое или при движении. Боли имеют приступообразный характер с пери¬ одами обострения и затишья. Продолжительность приступа — от нескольких ми¬ нут до суток и более. Боли могут быть настолько сильными и резкими, что пациент мечется, не находит себе места, принимает разнообразные позы для их успокоения. Обычно он старается согнуться, кладя руку на поясничную область, где ощущает нестерпимые боли.
358 Раздел III. Неотложная хирургия Для почечной колики характерна локализация болей по ходу мочеточника с иррадиацией в подвздошную, паховую и надлобковую области, внутренние повер¬ хности бедер и наружные половые органы. Иррадиация болей зависит от локали¬ зации конкремента в мочевых путях. При его расположении в лоханочно-мочеточ¬ никовом сегменте, в верхней трети мочеточника боли иррадиируют в подреберье, поясничную область и вниз по мочеточнику. Нередко колика сопровождается уча¬ щением мочеиспускания или болями в мочеиспускательном канале, что может сви¬ детельствовать о наличии конкремента в дистальной трети мочеточника. Дизурия выражена тем сильнее, чем ниже расположено препятствие оттоку мочи. После прекращения приступа сохраняются тупые боли в поясничной области, но само¬ чувствие человека улучшается и он возвращается к привычному образу жизни. При пальпации поясничной области или при ее сотрясении у перенесших почечную колику на стороне поражения возникает боль. Отсутствие симптомов раздраже¬ ния брюшины, напряжения мышц передней брюшной стенки является важным признаком почечной колики. Наличие в симптомокомплексе почечной колики ложных перитонеальных сим¬ птомов создает определенные трудности при дифференциальной диагностике за¬ болеваний почки, мочеточника или органов брюшной полости. Почечной колике обычно сопутствуют тошнота, рвота, парез кишечника, метеоризм, позывы на де¬ фекацию. Эти признаки обусловлены проникновением мочи в клетчатку почечно¬ го синуса, в околопочечную и забрюшинную клетчатку. Перитонеальная инфиль¬ трация мочой рефлекторно вызывает раздражение брюшины; рвота при этом бы¬ вает многократной, повторяется при каждом приступе болей. Остро возникшая экстравазация мочи в околопочечную и забрюшинную клетчатку часто протекает как «острый живот», что ведет к ошибочной диагностике заболеваний органов брюшной полости (аппендицит, холецистит, перитонит, кишечная непроходимость и Т.Д.). Дифференцированию этих состояний могут способствовать следующие призна¬ ки. Тошнота, рвота и боли при почечной колике возникают почти одновременно. При остром аппендиците рвота появляется спустя длительное время после возник¬ новения болей. При почечной колике справа усиливается перистальтика конечно¬ го отдела тонкой кишки и начального отдела толстой кишки, что сопровождается их спастическим сокращением, а в дальнейшем — развитием рефлекторного паре¬ за кишечника. Это часто приводит к неправильному диагнозу острого аппендици¬ та и выполнению ненужной операции аппендэктомии. По нашим данным, необос¬ нованная аппендэктомия в связи с правосторонней почечной коликой производи¬ лась у 20% больных уретеролитиазом. При почечной колике живот даже при парезе кишечника участвует в акте дыха¬ ния. Возможна тахикардия. На высоте приступа может иметь место умеренная артериальная гипертензия. Изменения крови проявляются в виде лейкоцитоза (9,8-16,4х109/л), увеличенной СОЭ (20-50 мм/ч), повышения АМК. У некоторых больных повышается температура тела, бывает озноб. Температура тела 38-39 °С удерживается одни-двое суток с последующим литическим падением. Изменения температуры тела, пульса, артериального давления, крови не являются постоян¬ ными и также могут симулировать острые заболевания органов брюшной полос¬ ти. Более постоянны изменения в моче. Однако на высоте почечной колики пато¬
Глава 31. Неотложные состояния в урологии 359 логические изменения в моче могут отсутствовать, так как в этот момент нет ее по¬ ступления в мочевой пузырь со стороны пораженной почки или мочеточника. Пос¬ ле купирования почечной колики в моче обнаруживается большое количество све¬ жих эритроцитов, лейкоцитов, белка, соли и слизь. Двигательное беспокойство, непрерывная смена положения тела при почечной колике отличают таких больных от страдающих острым аппендицитом, холецис¬ титом, прободной язвой желудка, двенадцатиперстной кишки и другими острыми хирургическими заболеваниями органов брюшной полости. Диагностика почечной колики в типичных случаях не представляет особых трудностей. Диагноз ставится на основании клинической картины, анализа лабора¬ торных, инструментальных и рентгенологических данных. Учитывая, что почеч¬ ная колика — это проявление определенного урологического заболевания, только урологическое обследование позволяет установить ее причину и поставить пра¬ вильный диагноз. С этой целью в стационаре применяют ультразвуковой, рентге¬ нологический (обзорная рентгенография мочевых путей, экскреторная урография) и, реже, эндоскопический (хромоцистоскопия) методы исследования. При почечной колике необходимы экстренная помощь и срочная госпитализа¬ ция больного в урологическое отделение. Лечение в домашних условиях противопо¬ казано. Наличие острого болевого приступа требует от врача быстрого распозна¬ вания почечной колики и принятия срочных мер. Исключение острого хирурги¬ ческого заболевания брюшной полости проводится специалистом в стационаре. Если диагноз почечной колики вызывает сомнение, больных необходимо госпита¬ лизировать в хирургическое отделение. Проведение лечебных мероприятий при почечной колике на догоспитальном этапе допустимо лишь тогда, когда диагноз не вызывает сомнений. Начинается лечение со снятия болевого синдрома. Это достигается применением спазмолити¬ ческих, обезболивающих средств и тепловых процедур. На догоспитальном этапе можно применять тепло в виде грелок, нагретого песка, горячих ванн (температу¬ ра 40-50 °С). В большинстве случаев эти простые мероприятия уменьшают или полностью снимают боли, но при неэффективности их применения используют медикаментозные препараты. Начинают обычно с внутримышечного введения одного из спазмолитических (атропин 0,1% раствор 1 мл, платифиллин 0,2% ра¬ створ 1 мл, папаверин 2% раствор 2 мл, но-шпа 2% раствор 2 мл, магния сульфат 25% раствор 10 мл) или обезболивающих средств (анальгин 50% раствор 1 мл, про- медол 1% раствор 1 мл, омнопон 2% раствор 1 мл). Применение наркотических анальгетиков при почечной колике допустимо только при исключении заболева¬ ний органов брюшной полости в том случае, когда боли не купируются другими лекарственными средствами. Чаще удается обойтись и без них. Широко используются препараты, относящиеся к группе спазмоанальгетиков (баралгин, спазган, триган, максиган). Одним из лучших препаратов для купирова¬ ния боли следует признать баралгин (5 мл), наиболее эффективно действующий при внутривенном введении. Препарат противопоказан больным с аллергической реакцией на анальгетики. Для купирования почечной колики в стационаре целесообразно применять внут¬ ривенно следующие средства: 1. Платифиллин (0,2% 1 мл) + промедол (1% 1 мл) + димедрол (1% 1 мл).
360 Раздел III. Неотложная хирургия 2. Папаверин (2% 2 мл) + промедол (1% 1 мл) + анальгин (50% 1 мл) + пента- мин(5% 0,5-1 мл). 3. Галидор (2,5 % 2 мл) + папаверин (2% 2 мл) + димедрол (1% 1 мл) + аминазин (2,5% 1 мл). 4. Но-шпа (2% 2 мл) + пипольфен (2,5% 2 мл). С целью ликвидации острого болевого приступа используют и внутривенное введение фентанила (0,005% раствор 2 мл) в сочетании с дроперидолом (0,25% раствор 2 мл) и но-шпой (2% раствор 2 мл). Обычно после введения боль исчезает через несколько минут. Эффективным средством купирования почечной колики является внутривен¬ ное введение блокаторов простагландинов (индометацин, вольтарен, диклофенак натрия в дозе 50 мг), которые уменьшают диурез на 50 %, что приводит к исчезно¬ вению болей. С лечебной, а также дифференциально-диагностической целью можно провести блокаду семенного канатика у мужчин или круглой связки матки у женщин (10-30 мл 1 % раствора новокаина). После новокаиновой блокады почечная колика через 15- 20 мин затихает; при острых заболеваниях брюшной полости боли не уменьшаются. Иногда для снятия приступа почечной колики применяют паравертебральную бло¬ каду хлорэтилом. Для этого производят орошение хлорэтилом кожи паравертебраль- ной области от ТХ1 до Lm на стороне поражения до ее побеления. Паравертебральная блокада хлорэтилом справа позволяет производить дифференциальную диагностику между почечной коликой и острым аппендицитом. При почечной колике боли исче¬ зают полностью или уменьшаются, при остром аппендиците — сохраняются, их интенсивность не уменьшается. С целью профилактики повторных приступов почечной колики и в качестве дополнительных средств ликвидации острого болевого синдрома применяются патентованные комбинированные препараты: цистенал, уролесан, пинабин, эна- тин, олиметин. Оказание своевременной неотложной помощи больному с почечной коликой способствует быстрому восстановлению нарушенных функций органа и предотв¬ ращает возникновение тяжелых осложнений. Каждый больной после устранения почечной колики нуждается в детальном урологическом обследовании. Гематурия Врачи многих специальностей в своей работе встречаются с заболеваниями, которые сопровождаются макро- или микрогематурией. Гематурия — это один из вед ущих сим¬ птомов урологических заболеваний, и часто она не только ранний, но и первый симп¬ том патологии в мочевом тракте. Обычно под симптомом гематурии подразумевается визуально определяемая кровь в моче. Ее появление связано с повреждением крове¬ носных сосудов, сообщающихся с мочевыми путями, которое может произойти в лю¬ бом органе мочевой системы, а также наблюдается при ряде заболеваний. Гематурию необходимо отличать от уретроррагии — выделения крови из урет¬ ры (кровотечение из нее) вне акта мочеиспускания. Это наблюдается при заболе¬ ваниях мочеиспускательного канала (травма, опухоли, колликулит).
Глава 31. Неотложные состояния в урологии 361 Различают гематурию микроскопическую (видимую под микроскопом) и макроскопическую (видимую невооруженным глазом). В моче у здорового челове¬ ка при микроскопическом исследовании в поле зрения обнаруживается 1-2 эрит¬ роцита, что принято считать нормой. Если же в двух общих анализах мочи в поле зрения обнаруживается более 3-х эритроцитов, то это должно расцениваться как значимая микрогематурия. Такие пациенты нуждаются в дальнейшем обследова¬ нии. Макрогематурия может быть инициальной (начальной), терминальной (конеч¬ ной) и тотальной. Вид макрогематурии и источник кровотечения можно опреде¬ лить с помощью трехстаканной пробы. При инициальной гематурии кровью ок¬ рашивается первая порция мочи, что свидетельствует о патологических процессах в мочеиспускательном канале. При терминальной гематурии примесь крови на¬ блюдается в последней порции мочи, что указывает на патологический процесс в задней части уретры или в мочевом пузыре. При тотальной гематурии окрашены все порции мочи. Это может быть обусловлено локализацией патологического процесса в почках, мочеточнике или мочевом пузыре. Есть данные, согласно которым причиной тотальной гематурии в 45-52% случа¬ ев являются заболевания почек, в 50-35% — мочевого пузыря, в 10-12% — предста¬ тельной железы. Реже источником макрогематурии становятся патологические процессы, локализованные в мочеточнике. Наиболее часто макрогематурия возникает при опухолях, специфических и не¬ специфических воспалительных заболеваниях мочевых путей, мочекаменной бо¬ лезни, нефроптозе и травме. Почечная гематурия может также наблюдаться при гломерулонефрите, сердечно-сосудистой недостаточности III степени, при систем¬ ных заболеваниях, протекающих с выраженным геморрагическим синдромом, при применении лекарственных препаратов (антикоагулянты, метициллин, ампицил¬ лин, уротропин). Гематурия возникает почти у всех пациентов, перенесших удар¬ но-волновую литотрипсию. Как правило, эта макрогематурия обычно самостоя¬ тельно исчезает после первого-третьего акта мочеиспускания, реже к концу пер- вых-вторых суток. Начальная и терминальная гематурия четко соответствуют уровню кровотечения и относятся целиком к компетенции уролога. Когда источ¬ ник кровотечения не выяснен, то говорят об эссенциальной (невыясненной этио¬ логии) гематурии. Тотальная гематурия может быть односторонней или двусто¬ ронней. Двусторонняя почечная гематурия — это, как правило, проявление гломе¬ рулярных поражений. Она сочетается с цилиндрурией, протеинурией, характеризуется отсутствием кровяных сгустков. Характерными особенностями гематурии при опухолях почек являются внезап¬ ное возникновение, профузность, наличие сгустков (бесформенные или червеоб¬ разные), интермиттирующий характер, нередко безболевое течение. Червеобразная форма сгустков крови указывает на кровотечение из верхних мочевых путей и их формирование в мочеточнике. Однако при сильном почечном кровотечении такие сгустки могут не образовываться, так как кровь не успевает свернуться в мочеточнике, и это происходит в мочевом пузыре, где чаще образуют¬ ся бесформенные сгустки. Они занимают значительный объем полости мочевого пузыря, обусловливают частичную или полную задержку мочи. Наступает так называемая тампонада мочевого пузыря сгустками крови.
362 Раздел III. Неотложная хирургия Оценить степень кровопотери по интенсивности окраски мочи нельзя, так как уже содержание 1 мл крови в 1 л мочи придает ей красный цвет. Ю. А. Пытель и И.И. Золо¬ тарев (1985) считают, что интенсивность кровотечения определяется по наличию кро¬ вяных сгустков, степень кровопотери — показателями гемоглобина и гематокрита. Ярко-красный цвет мочи свидетельствует о продолжающемся кровотечении. Нали¬ чие кровяных сгустков указывает на значительное и свежее кровотечение. Когда моча приобретает темную окраску, можно считать, что кровотечение прекратилось. При приеме некоторых лекарственных препаратов (амидопирин, 5-НОК, ре¬ вень, фенолфталеин, марена красильная) и пищевых продуктов (свекла, цветной зефир и др.) цвет мочи может также меняться. Красноватый цвет иногда наблю¬ дается при гиперурикурии и уратурии. При гемоглобинурии моча имеет кровавую окраску (рубиново-красный цвет), но в ней нет эритроцитов. Это происходит из- за гемолиза и выделения с мочой гемоглобина в виде цилиндров. Гемоглобулин- урия наблюдается при обширных ожогах, гемолитической желтухе, септическом аборте, отравлении некоторыми ядами, резком переохлаждении, маршевой нагруз¬ ке, после переливания несовместимой крови. При сдавлении и размозжении тка¬ ней (синдром позиционного сдавления) моча приобретает красно-бурую окраску, что обусловлено наличием в ней миоглобина. Интенсивность гематурии клинически проявляется анемизацией — бледностью кожных покровов, холодным потом, общей слабостью, головокружением, тахикар¬ дией, снижением артериального давления. Если макрогематурия непродолжитель¬ ная, незначительная или умеренная, не вызывающая анемизации, то для жизни она не опасна. Значительная профузная гематурия, с большим количеством червеоб¬ разных или бесформенных сгустков, может в короткий срок привести к тяжелой анемии, что представляет непосредственную угрозу для жизни больного. Следует помнить, что, прежде чем приступить к кровоостанавливающим мероприятиям, необходимо установить причины и источник кровотечения. На догоспитальном этапе гемостатические препараты (хлорид кальция, дицинон, адроксон, викасол и др.) и плазмозамещающие средства вводят при выраженной гематурии, когда име¬ ются признаки внутреннего кровотечения. При макрогематурии больной подлежит срочной госпитализации. При любом виде гематурии необходимо проведение тщательного урологического обследова¬ ния для выявления или исключения опухоли почки. При микрогематурии обсле¬ дование выполняется в плановом порядке. Тампонада мочевого пузыря устраня¬ ется в стационаре (отмывание его от сгустков крови или проводится операция). Задержка мочи и анурия Задержка мочи (ЗМ) — это невозможность опорожнения переполненного мочево¬ го пузыря. ЗМ необходимо отличать от анурии, при которой мочеиспускание не происходит из-за нарушенного мочеотделения или обструкции почек. При задер¬ жке мочи у больного имеются сильные позывы к мочеиспусканию, а при анурии они отсутствуют. Задержка мочи — одна из наиболее частых причин экстренной госпитализации урологических больных. У 7-8% от всех больных, нуждающихся в неотложной урологической помощи, отмечается ЗМ.
Глава 31. Неотложные состояния в урологии 363 В основном данной патологией страдают мужчины (около 99 % случаев). ЗМ возникает как осложнение многих заболеваний. Нарушение мочеиспуска¬ ния наблюдается при патологических изменениях как самих мочеполовых органов, так и других систем. ЗМ может быть: 1) обусловленная поражением мочеполовых органов (заболевания почек, пред¬ стательной железы, мочевого пузыря и мочеиспускательного канала); 2) не зависящая от состояния органов мочеполовой системы (заболевания ЦНС, рефлекторные функциональные расстройства, медикаментозная интоксика¬ ция). В основе первого варианта ЗМ лежит механический фактор — закупорка урет¬ ры, мочевых путей изнутри или сдавление извне при таких заболеваниях, как кам¬ ни почек и мочеточников, аденома или рак предстательной железы, травма урет¬ ры, камень мочевого пузыря, склероз шейки мочевого пузыря, опухоль уретры или шейки мочевого пузыря, острый простатит, фимоз, рак прямой кишки, опухоль шейки матки. Второй вариант возникновения ЗМ связан с опухолями и травмами спинного и головного мозга, спинной сухоткой, психическими заболеваниями, неврозами, ис¬ терией, хирургическими вмешательствами, родами, послеоперационным периодом, медикаментозными интоксикациями, геморрагическим или ишемическим инсуль¬ том, вынужденным длительным пребыванием в постели. ЗМ второго вида возни¬ кает вследствие снижения тонуса детрузора. Различают частичную (неполную) и полную ЗМ. Под частичной ЗМ понима¬ ют такое состояние, когда больной мочится самостоятельно, но мочевой пузырь полностью не опорожняется. Неудаленная из него моча называется остаточной. Если объем оставшейся мочи превышает 100 мл, то ее можно определить перку¬ торно над лобком, а в стационаре — путем катетеризации, а также с помощью экск¬ реторной уретроцистографии, ультразвукового исследования или радионуклид¬ ной цистографии. ЗМ может быть острой (ОЗМ) и хронической. При полной ЗМ больной само¬ стоятельно не мочится. Острая ЗМ иногда наступает внезапно, как бы среди пол¬ ного благополучия, или развивается на фоне частичной хронической ЗМ. В ряде случаев это происходит после физического или психического напряжения, приема алкогольных напитков. Приступ острой ЗМ сопровождается сильными болями над лобком, иррадиирующими в половой член. Больные жалуются на мучительные, бесплодные позывы к мочеиспусканию, чувство переполнения мочевого пузыря. Хроническая ЗМ формируется как продолжение острой ЗМ или развивается постепенно, без предшествующего острого периода. Если при полной задержке не производится катетеризация мочевого пузыря, то наступает парез детрузора и сфинктера мочевого пузыря из-за перерастяжения его стенок. В этом случае моча начинает выделяться небольшими порциями или по каплям из мочеиспускатель¬ ного канала. Такое непроизвольное мочеиспускание при переполненном мочевом пузыре носит название парадоксальной ишурии. Хроническая задержка мочи со¬ провождается учащенными позывами к мочеиспусканию, никтурией, истончени¬ ем струи мочи и появлением чувства неполного опорожнения мочевого пузыря. У некоторых больных наблюдается медикаментозная острая ЗМ, связанная с приемом лекарственных препаратов. Так, холинолитики (атропин, белладонна)
364 Раздел III. Неотложная хирургия вызывают паралич детрузора. Эфедрин и другие а-адреномиметики повышают уретральное сопротивление. Наркотические анальгетики (морфий, омнопон) повышают тонус сфинктера мочевого пузыря. У пожилых мужчин ОЗМ часто является следствием нераспознанной аденомы предстательной железы. Прово¬ цирующими факторами являются длительный постельный режим в связи с инфар¬ ктом миокарда или инсультом, прием спазмолитиков, диуретиков и других препа¬ ратов. Наблюдается и послеоперационная задержка мочеиспускания. Она имеет реф¬ лекторный характер и может возникать после операций на органах малого таза или других органах. Она обусловлена отсутствием привычки к мочеиспусканию в положении лежа, болью в ране при напряжении мышц передней брюшной стенки, снижением тонуса детрузора после наркоза, спинномозговой анестезией. Объективным признаком ЗМ является тупость при перкуссии над лобком. При растянутом, переполненном мочевом пузыре верхняя граница тупости может до¬ ходить до мечевидного отростка грудины. В таких случаях при осмотре отмечается выпячивание в нижней части живота. При пальпации здесь же определяется бо¬ лезненное образование округлой формы, эластической или плотноэластической консистенции; при надавливании на него больной мочится. ОЗМ требует неотложной помощи в виде опорожнения мочевого пузыря и вос¬ становления нарушенного оттока мочи. Для опорожнения мочевого пузыря на до¬ госпитальном этапе проводится его катетеризация или надлобковая пункция, а при рефлекторной ЗМ — лечение медикаментозными средствами. Катетеризацию мо¬ чевого пузыря выполняют резиновым нелатоновским катетером. Ее необходимо проводить, строго придерживаясь правил. Прежде всего нужно обратить внима¬ ние на состояние катетера: многократно кипяченный катетер утрачивает эластич¬ ность и упругость, поэтому его введение в мочевой пузырь затруднено. В таких случаях катетер надо сменить на более упругий и эластичный. Необходимо обра¬ ботать наружное отверстие мочеиспускательного канала дезинфицирующим ра¬ створом (фурациллин 1 : 5000, или 2% раствор борной кислоты, или 3% раствор перекиси водорода). Это делается 1-2-кратным легким прижатием марлевого ша¬ рика, без втирания содержимого препуциального мешка в наружное отверстие уретры. Катетер должен быть хорошо смазан глицерином или вазелиновым мас¬ лом. Поступательное движение катетера производят пинцетом короткими «шаж¬ ками», в среднем по 1-2,5 см. По мере продвижения катетера к проксимальному отделу уретры скорость его введения должна возрастать. Этим удается преодолеть присасывающий эффект мочеиспускательного канала. Металлический катетер врач скорой помощи может использовать только в тех случаях, когда не удается провести резиновый. Грубое проведение металлического катетера может привес¬ ти к образованию ложных ходов, кровотечению из уретры (уретроррагия), урет¬ ральной лихорадке, а иногда — перфорации мочевого пузыря. Если острая ЗМ обусловлена травмой уретры, то катетеризация мочевого пу¬ зыря противопоказана. В таких случаях производят надлобковую пункцию моче¬ вого пузыря. После обработки кожи 5% спиртовым раствором йода инъекционной иглой в 15-20 см прокалывают переднюю брюшную стенку строго но средней ли¬ нии на 2 см выше лобкового симфиза. О попадании иглы в мочевой пузырь свиде¬ тельствует выделение мочи; на иглу надевается резиновая трубка. Больных с по¬
Глава 31. Неотложные состояния в урологии 365 вреждением мочеиспускательного канала вследствие перелома костей таза транс¬ портируют только на щите (не на носилках!) с разведенными и слегка согнутыми в тазобедренных и коленных суставах ногами, с валиком под коленями. Анурия — это одно из наиболее опасных для жизни больного осложнений. Для нее характерно отсутствие акта мочеиспускания и позывов к нему. Анурия свиде¬ тельствует о тяжелом нарушении функции почек, первичном или возникшем вслед¬ ствие обструкции мочевых путей. Диагноз анурии ставят только в том случае, если моча не выделяется больше суток и это подтверждено при катетеризации мочевого пузыря. В клинической практике различают три основных формы анурии: прере- нальную, ренальную и постренальную (см. гл. 11 «Острая почечная недостаточ¬ ность»). К компетенции уролога относится постренальная анурия, наиболее частыми причинами которой являются двухсторонние камни почек, сдавление мочеточни¬ ков опухолью извне, случайное наложение лигатур на мочеточник при гинеколо¬ гических операциях, обтурация просвета мочеточника при мочекислом кризе или солями сульфаниламидных соединений. При постренальной анурии больной нуждается в экстренной госпитализации в урологическое отделение. Повреждения почек и мочевых путей Травмы почек Травмы почек подразделяются на открытые и закрытые. Открытые повреждения — это огнестрельные, резаные и колотые раны. Закрытые повреждения являются следствием ушиба (удара, сдавления, паде¬ ния с высоты) и в мирное время составляют 60-90 % от всех повреждений почки. Закрытые травмы почек занимают первое место среди повреждений органов брюш¬ ной полости, забрюшинного пространства и мочевой системы. Травмы почек разделяются на изолированные и сочетанные с повреждением других органов и систем; кроме того, различают субкапсулярные повреждения (с сохранением фиброзной капсулы) и разрывы почки. Субкапсулярные повреждения почки составляют примерно 90%, разрывы поч¬ ки-10%. Вид повреждения обусловливает тяжесть травмы и хирургическую тактику в стационаре (консервативная и хирургическая). Изредка имеют место полное раз- мозжение органа и отрыв его от сосудов и мочеточника. Патогенез повреждения почки зависит от расположения и строения органа, в первую очередь — от архитектоники внутрипочечных сосудов, которые имеют ко¬ нечное строение, т.е. идут от ворот почки к ее латеральному краю и заканчиваются слепо ближе к средней линии. Второй особенностью патогенеза является то, что почка представляет собой паренхиматозный орган, заполненный жидкостью (кровь, первичная моча). При нанесении удара по поверхности почки увеличива¬ ется внутрипочечное гидростатическое давление, которое вызывает ее разрыв из¬ нутри. Поэтому при нанесении удара по полюсу почки разрывы и трещины могут возникать на всем протяжении органа. При разрыве почки в забрюшинное про¬
366 Раздел III. Неотложная хирургия странство проникают кровь и моча, вследствие чего образуется урогематома, рас¬ пространяющаяся не только в околопочечном, но и во всем забрюшинном простран¬ стве. При тяжелой травме с разрывом паренхимы почки наблюдаются признаки внутреннего кровотечения и шока. У большинства больных с субкапсулярным повреждением общее состояние, как правило, нетяжелое, если не возникают внутреннее кровотечение и шок. Классическая триада симптомов повреждения почки включает боль, макроге¬ матурию и забрюшинную гематому. Боль локализована преимущественно в поясничной области. Чаще она тупая, иногда иррадиирует в паховую область, яичко, мочеиспускательный канал. Если просвет мочеточника обтурирован сгустком крови, может развиться почечная ко¬ лика. Макрогематурия может сопровождаться формированием сгустков крови чер¬ веобразной формы. Если сгустков крови много и они не успевают отойти при мо¬ чеиспускании, возникает тампонада мочевого пузыря. При этом больной жалуется на боль в надлобковой области, невозможность помочиться. Иногда появляются тенезмы, болезненные позывы к мочеиспусканию, обусловленные раздражением слизистой оболочки мочевого пузыря сгустками крови. Профузная гематурия со¬ провождается общими признаками внутреннего кровотечения. Наличие микроге¬ матурии на фоне низкого систолического артериального давления (менее 80 мм рт. ст.) может свидетельствовать о травме почки и продолжающемся внутреннем кро¬ вотечении. Необходимо активно выявлять признаки травмы в поясничной области (пере¬ лом ребра, ссадины и кровоподтеки), сопутствующие возможному повреждению почки. Забрюшинная урогематома возникает вследствие разрыва почки. Клинически проявляется припухлостью в поясничной области. При значительном кровотече¬ нии из почки припухлость может увеличиваться в размерах в течение нескольких часов после травмы, при умеренном — нескольких суток. Выход крови и мочи и пропитывание ими околопочечной забрюшинной клетчатки происходят постепен¬ но. Урогематома увеличивается в размерах и оказывает давление на задний лис¬ ток париетальной брюшины. Она его приподнимает, пролабирует в брюшную полость и вызывает раздражение. В первые часы после травмы признаков раз¬ дражения брюшины нет. Спустя 12-14 ч они слабо выражены. Лишь к исходу 1-х и началу 2-х суток появляются симптомы раздражения брюшины, но клинические признаки перитонита отсутствуют. Они нарастают постепенно и к началу 3-х су¬ ток становятся выраженными. Этим урогематома отличается от внутрибрюшин- ного повреждения, особенно с разрывом кишки, при котором симптомы перитони¬ та нарастают с каждым часом. Появляются рвота, парез кишечника и т.п. Объективное обследование. При разрыве почки и сочетанных повреждениях других органов отмечаются характерные симптомы. Уже спустя 6-8 ч после трав¬ мы формируется едва заметная асимметрия живота. К середине и концу 2-х суток она может стать весьма выраженной. Видна «опухоль» половины живота, пальпи¬ руется плотноэластическое образование значительных размеров, занимающее почти все забрюшинное пространство.
Глава 31. Неотложные состояния в урологии 367 Если у больного открытое повреждение почки, резаное или огнестрельное, то имеется входное, а иногда и выходное отверстие, откуда может поступать кровь или моча с кровью. При перкуссии поясничной области определяется тупость. С пере¬ дней поверхности над урогематомой может перкутироваться кишечник. Отмеча¬ ются признаки раздражения брюшины в виде слабоположительного симптома Щеткина-Блюмберга и др. Живот мягкий, другие симптомы перитонита не выра¬ жены. При разрыве только коркового слоя почки иногда образуется небольшая гематома, которую трудно пропальпировать. При субкапсулярном повреждении ни урогематомы, ни гематомы определить не удается. Гематому дифференцируют от повреждений органов брюшной полости, в пер¬ вую очередь от разрыва кишечника, при котором имеются явные признаки пери¬ тонита: тяжелое общее состояние, сухой обложенный язык, неукротимая рвота, вздутие живота, симптом Щеткина-Блюмберга и др. Оказание неотложной помощи при наличии признаков травматического шока и внутреннего кровотечения сводится к противошоковым мероприятиям (см. гл. 7 «Шок»). При изолированных субкапсулярных повреждениях почки вводят спаз¬ молитики, а иногда промедол или другие обезболивающие средства. Повторное введение в случае необходимости проводят в машине «скорой помощи». При тяже¬ лых повреждениях почки с разрывами и продолжающемся кровотечении начина¬ ют капельное введение кровезамещающих и противошоковых растворов. В стационаре хирургическая тактика зависит от тяжести травмы. При субкап¬ сулярном повреждении — терапия консервативная (гемостатические и антибакте¬ риальные препараты), назначается строгий постельный режим в течение 3-х не¬ дель. При разрыве почки проводится неотложное оперативное вмешательство, объем которого зависит от тяжести повреждения (нефрэктомия, резекция нижнего полюса, первичный шов). Основная задача врача скорой помощи — своевременно доставить пострадавше¬ го в стационар, где есть урологическое отделение. Повреждения мочеточника (сочетанные или изолированные) в мирное время встречаются редко. Целость мочеточника, как правило, нарушается одновременно с повреждением почек или соседних органов. Его иногда травмируют случайно (ятрогенное повреждение) при оперативных вмешательствах на органах брюш¬ ной полости, забрюшинного пространства и малого таза, при эндоуретральных манипуляциях: частичное или полное рассечение, отрыв от почки или от мочевого пузыря, лигирование, раздавливание, резецирование. Повреждение мочеточника может осложниться перитонитом, мочеточниково¬ влагалищным свищом, развитием стриктуры. Сочетанное повреждение мочеточника и органов брюшной полости значитель¬ но затрудняет диагностику, поскольку доминируют симптомы повреждения орга¬ нов брюшной полости. В большинстве случаев любые повреждения мочеточников распознаются с запозданием, так как симптомы повреждения в первые дни отсут¬ ствуют или слабо выражены, а признаки мочевых затеков и инфильтрации прояв¬ ляются через несколько дней. Характер повреждения мочеточника уточняется с помощью экскреторной урографии и восходящей уретерографии. Распознавание этого вида травмы на догоспитальном этапе маловероятно. При подозрении — показана срочная транспортировка в стационар.
368 Раздел III. Неотложная хирургия Повреждения мочевого пузыря Травмы мочевого пузыря могут быть открытыми и закрытыми, последние, в зависимости от ранящего снаряда, делятся на огнестрельные, резаные и колотые. Повреждения мочевого пузыря могут быть изолированными или сочетаться с нару¬ шением целости других органов (костей таза, прямой кишки, крупных сосудов таза, бедра, органов брюшной полости, наружных половых органов и др.). Как откры¬ тые, так и закрытые повреждения могут быть вне- и внутрибрюшинными, что вли¬ яет на клинические симптомы и прогноз заболевания. При сочетанных поврежде¬ ниях нередко возникают тяжелые осложнения (перитонит, мочевая инфильтрация, тазовые и каловые флегмоны, остеомиелит), при которых значительно снижается трудоспособность и отмечается высокая летальность. Закрытая травма мочевого пузыря с внутрибрюшинными разрывами чаще наблюдается у лиц, находящихся в алкогольном опьянении; у них ослабляется реф¬ лекс на мочеиспускание, что приводит к переполнению мочевого пузыря. В резуль¬ тате даже небольшая травма (падение, слабый удар) может вызвать разрыв его внутрибрюшинного отдела — наиболее уязвимой части мочевого пузыря. В мирное время возникают преимущественно закрытые повреждения мочевого пу¬ зыря вследствие бытовой, транспортной, производственной или спортивной травмы. В патогенезе повреждения мочевого пузыря задействованы два механизма. Во- первых, резкое повышение внутрипузырного давления при переполненном моче¬ вом пузыре вследствие удара или сдавления, что приводит к внутрибрюшинному повреждению. Во-вторых, его перфорация отломками лобковых костей при пере¬ ломе таза, когда возникает внебрюшинное повреждение даже пустого или малона- полненного мочевого пузыря. Симптоматика. При сочетании с переломами костей таза, кровотечением вслед¬ ствие разрывов сосудов нередко развивается травматический шок. Для внутри- брюшинных повреждений характерно возникновение мочевого перитонита, тече¬ ние которого вначале отличается стертостью симптомов. Однако по мере нараста¬ ния инфицирования (иногда через несколько дней) клинические признаки перитонита становятся выраженными. Если произошло сочетанное повреждение органов брюшной полости, особенно с разрывом кишки, то перитонит протекает бурно начиная с момента травмы. К сожалению, в таком случае распознать повреж¬ дение мочевого пузыря сложно, причем не только на этапе неотложной помощи, но и в стационаре и даже во время операции. К симптомам повреждения мочевого пузыря относятся кратковременная гемату¬ рия, «ложная анурия», болезненные позывы к мочеиспусканию при отсутствии его, боль в надлобковой области или в животе. Кратковременность и однократность гематурии объясняются тем, что кровь при разрывах стенки мочевого пузыря вы¬ ходит в брюшную полость при внутрибрюшинных повреждениях или в предпу- зырную клетчатку — при внебрюшинных. Отсутствие мочеиспускания связано с поступлением мочи через место разрыва в брюшную полость или в околопузыр- ную клетчатку. Болезненные («холостые») позывы к акту мочеиспускания вызва¬ ны переходом мочи в окружающие ткани. При небольшом дефекте мочевого пузы¬ ря, прикрытом сальником или кишкой, больной может мочиться малыми порция¬ ми мочи, окрашенной кровью.
Глава 31. Неотложные состояния в урологии 369 При огнестрельных или колото-резаных ранениях моча может выделяться в рану. Для внебрюшинных повреждений характерна инфильтрация клетчаточных пространств таза, что сопровождается быстрым возникновением озноба и повы¬ шением температуры тела. Мочевая инфильтрация клетчатки таза иногда значи¬ тельная и к тому же протекает скрытно. В результате процесс отягощается остео¬ миелитом, тазовыми и каловыми флегмонами. Не исключено развитие септичес¬ кого шока с падением артериального давления, что требует неотложных врачебных мероприятий. Состояние больного зависит от характера травмы, наличия повреждений дру¬ гих органов и времени, прошедшего с момента травмы. При переломах костей таза состояние тяжелое. В 40% случаев развивается травматический шок с характерной клинической картиной (адинамия, бледность кожи, безучастность, нитевидный, частый пульс, низкое артериальное давление). Такое же состояние возникает при внебрюшинной травме мочевого пузыря, сочетанной с повреждением органов брюшной полости, особенно кишечника. При внутрибрюшинных повреждениях мочевого пузыря определяется разлитая болезненность при пальпации живота, более выраженная в эпи- и мезогастрии. Симптом Щеткина-Блюмберга и другие признаки раздражения брюшины — слабоположительные. В положении больного лежа на спине отмечается укорочение перкуторного звука в боковых отделах жи¬ вота, что указывает на наличие в брюшной полости жидкости (мочи). При внебрю- шинных повреждениях над лобком удается пропальпировать болезненный инфиль¬ трат, чаще односторонний. Однако в этой области инфильтрата может не быть, если моча пропитывает боковые клетчаточные пространства таза и висцеральной клетчатки прямой кишки, что выявляется ректальной пальпацией. Катетеризацию мочевого пузыря можно проводить только резиновым катете¬ ром. Отсутствие мочи в мочевом пузыре свидетельствует в пользу диагноза его повреждения. Промывать мочевой пузырь никакими растворами нельзя, посколь¬ ку в этом случае промывная жидкость будет попадать в брюшную полость или в клетчаточное пространство. Оказание первой врачебной помощи начинается с проведения противошоко¬ вых и гемостатических мероприятий. Их необходимо продолжать и во время транс¬ портировки больного. Основная задача врача скорой помощи — это быстрая дос¬ тавка больного в хирургический стационар, лучше в имеющий дежурную уроло¬ гическую службу. Очень важно правильно поставить диагноз, так как это сразу же ориентирует врача приемного покоя на проведение экстренных диагностических и лечебных мероприятий. Повреждения мочеиспускательного канала Повреждения мочеиспускательного канала по частоте и тяжести занимают первое место среди травм мочеполовых органов. Они часто сочетаются с переломом кос¬ тей таза, сопровождаются серьезными осложнениями (шок, острая задержка мочи, урогематома, мочевая инфильтрация, мочевые свищи, остеомиелит, стриктуры и др.). Больные с повреждениями мочеиспускательного канала нуждаются в дли¬ тельном специализированном лечении и в восстановительных операциях. У муж¬ чин травмы возникают значительно чаще, чем у женщин.
370 Раздел III. Неотложная хирургия Травмы уретры могут быть открытыми и закрытыми. Они разделяются на пристеночные, неполные и полные разрывы, отрывы уретры от мочевого пузыря. Повреждения уретры возникают при падении промежностью на какой-либо твердый предмет или ударе в промежность. При этом уретра раздавливается меж¬ ду лонными костями и травмирующим предметом. В таких случаях чаще всего повреждается луковичный (бульбозный) отдел мочеиспускательного канала. При переломе костей таза, особенно седалищных, когда уретра разрывается расходя¬ щимися отломками, чаще повреждается перепончатый (мембранозный), значитель¬ но реже — простатический отдел уретры. При разрыве уретры образуется гемато¬ ма. Кровь и моча изливаются и пропитывают парауретральную клетчатку, возни¬ кают обширные мочевые затеки. Присоединение инфекции ведет к появлению тазовой флегмоны и уросепсиса. Если больной не погибает от осложнений, то в дальнейшем образуются рубцы и стриктуры. Симптоматика. Два основных симптома разрыва уретры — это острая задер¬ жка мочи и уретроррагия. Однако при неполных разрывах уретры, когда повреж¬ дается только одна ее стенка, задержка мочи может быть временная, что зависит от сдавления мочеиспускательного канала гематомой и закрытия его просвета сгуст¬ ком крови. При полных разрывах уретры задержка мочи становится постоянной. Уретроррагия — это кровотечение из уретры, которое не зависит от акта мочеис¬ пускания. Не исключено возникновение шока, особенно при сочетанных с костями таза повреждениях. Внутреннее кровотечение может наступить при разрыве сосудов таза и внутрибрюшинного отдела прямой кишки. При объективном обследовании определяется переполненный, выступающий над лобком мочевой пузырь. Перкуторно и пальпаторно он увеличен, заполнен мо¬ чой. При изолированном повреждении уретры брюшная стенка мягкая, подвиж¬ ная, печень не увеличена, почти не прощупывается. На промежности пальпирует¬ ся мочевая инфильтрация. Из уретры или небольшими каплями поступает кровь* или в ней расположен сгусток крови, выступающий из ее наружного отверстия. При сочетанных повреждениях таза при надавливании на лобковый симфиз или кры¬ лья подвздошных костей появляется боль в области седалищных костей и промеж¬ ности. Лечебные мероприятия должны быть направлены на устранение шока и ос¬ тановку внутреннего кровотечения. Их начинают немедленно и не прекращают во время транспортировки больного. Перед транспортировкой на длительное рассто¬ яние, особенно при трудных дорожных условиях, целесообразно произвести капил¬ лярную пункцию мочевого пузыря. Введение катетера в уретру абсолютно проти¬ вопоказано. При открытых повреждениях (ранениях) накладывается асептическая повяз¬ ка. Больного с повреждением костей таза укладывают на щит, положив ему валик под согнутые в коленях ноги. При гематурии без признаков внутреннего кровотече¬ ния и шока можно транспортировать больного в положении сидя, при профузной гематурии с выраженной анемизацией и падением артериального давления — толь¬ ко в положении лежа. При болях вводят анальгетики. При тяжелых травмах таза и множественных повреждениях тела больных транс¬ портируют на щите в травматологическое отделение. В стационаре методом ле¬
Глава 31. Неотложные состояния в урологии 371 чебного выбора является наложение эпицистостомы. При своевременной доставке больного, успешном проведении противошоковой терапии, отсутствии множествен¬ ных повреждений и сопутствующих заболеваний возможно проведение первичной пластической операции (после выведения из шока в течение первых 1-2 суток). Основная задача врача скорой помощи — это срочная доставка потрадавшего в стационар, где есть хирургическое или урологическое отделение. Травмы наружных половых органов Повреждения половых органов у мужчин встречаются относительно редко. Обыч¬ но травма возникает в результате прямого удара, сдавления или ранения. Разли¬ чают закрытые и открытые, изолированные и сочетанные повреждения наружных половых органов. Закрытые повреждения полового члена включают ушиб, пере¬ лом, вывих и ущемление; открытые повреждения включают колотые, ушибленные, резаные, укушенные, скальпированные и огнестрельные раны. Ушиб полового члена относится к поверхностному повреждению, при котором возникают внутритканевые кровоизлияния и гематомы в подкожной клетчатке, белочной оболочке или кавернозных телах. Гематомы кавернозных тел могут сдав¬ ливать мочеиспускательный канал и стать причиной затрудненного мочеиспуска¬ ния или задержки мочи. Основными симптомами ушиба полового члена являются боль и кровоизлияния. Неотложная помощь включает наложение давящей повяз¬ ки, холодного компресса. На 3-4-й день после травмы назначают теплые ванны, согревающие компрессы. При больших гематомах или их нагноении показана опе¬ рация. Перелом полового члена возникает во время эрекции при бурном или на¬ сильственном половом акте. Вследствие резкого перегиба или удара происходит разрыв белочной оболочки и кавернозных тел. Перелом чаще происходит у корня, реже — в середине и у головки полового члена. Как правило, разрывается одно кавер¬ нозное тело. Наиболее тяжелым является повреждение всех трех кавернозных тел с разрывом уретры. В момент травмы слышен характерный треск, возникает боль, а эрекция исчезает. Половой член становится цианотичным, искривленным, уве¬ личенным в объеме за счет кровоизлияния. Кровотечение останавливают давящей повязкой — тугим бинтованием с фиксацией органа к лобку. После остановки кро¬ вотечения накладывают Т-образную повязку. Больного необходимо госпитализи¬ ровать в урологическое отделение для оперативного лечения, поскольку при кон¬ сервативном лечении может развиться эректильная импотенция. Вывих полового члена возникает при разрыве связок, фиксирующих ножки полового члена к тазовым костям. Кавернозные тела смещаются под кожу мошон¬ ки, промежности или бедра. При пальпации полового члена кавернозные тела в нем не определяются, он представляет собой пустой мешок из кожи. Данное повреж¬ дение встречается крайне редко; несколько чаще встречается другой тип травмы, при котором происходит патологическое смещение только корня полового члена без обрыва крайней плоти по всей окружности венечной борозды. Необходимы срочная доставка пострадавшего в стационар, проведение оперативного лечения. Ущемление полового члена возникает при перевязывании его веревкой, нит¬ кой, проволокой или насильственном надевании на него различных предметов
372 Раздел III. Неотложная хирургия (кольца и т.п.). Дистальнее ущемления нарушается лимфо- и кровообращение, появляются боль, отек; мочеиспускание невозможно. Если ущемление не устранить, развивается гангрена полового члена. При оказании помощи больному необходи¬ мо в первую очередь удалить ущемляющий предмет методом его пересечения. Для снятия металлических предметов проводится бинтование полового члена от голов¬ ки к корню шелковой нитью или лентой. Если ущемляющий предмет не удаляется, то показана срочная госпитализация пациента. Открытые повреждения полового члена в мирное время встречаются редко, и, как правило, это резаные раны. Иногда наблюдается полная или частичная трав¬ матическая ампутация полового члена. При половом сношении может произойти надрыв или разрыв уздечки полового члена, что сопровождается обильным крово¬ течением. Сильное кровотечение наблюдается при ранениях кавернозных тел, осо¬ бенно если половой член травмируется в состоянии эрекции. Первая помощь вклю¬ чает наложение давящей повязки или импровизированного хомута с целью гемос¬ таза. При травматической ампутации полового члена желательно транспортировать больных в центры микрохирургии. Колотые раны встречаются редко. Они, как правило, не требуют хирургичес¬ кого вмешательства; исключение составляют ранения уретры. Кровотечение ос¬ танавливают давящей повязкой. Укушенные раны являются инфицированными, плохо заживают и часто нагнаи¬ ваются. При укусе животными существует опасность заражения бешенством. По¬ этому после наложения асептической повязки пострадавшего госпитализируют в стационар, где производят прививку против бешенства. Скальпированные раны возникают при попадании полового члена, обычно вмес¬ те с одеждой, в движущиеся механизмы. Это сопровождается возникновением об¬ ширных раневых дефектов кожи, включая область мошонки. У пострадавших мо¬ гут возникнуть значительное кровотечение, интенсивные боли, травматический шок. Первая помощь заключается в наложении асептической повязки, введении обезболивающих и гемостатических препаратов. При скальпированных ранах мошонки и полового члена, как правило, требуется проведение пластических опе¬ раций для закрытия дефектов кожных покровов. Повреждения мошонки и ее органов возникают при прямом ударе, сдавле¬ нии, ущемлении, падении на твердые и острые предметы. В клинической практи¬ ке чаще встречаются закрытые повреждения мошонки и ее органов, реже — ране¬ ния. Вследствие обильного кровоснабжения мошонки, как правило, возникает значительная гематома. Различают поверхностные и глубокие гематомы мошон¬ ки. Глубокие гематомы подразделяют на экстравагинальные и интравагиналь- ные (гематоцеле). Гематомы могут быть большие и распространяться на надлоб¬ ковую область, половой член, промежность, бедро. При этом одновременно мо¬ жет наблюдаться сочетанное повреждение семенного канатика, яичка или его придатка. Крайне редко происходят разрыв или ушиб придатка яичка, вывих яичка. Ушибы яичка и придатка очень болезненны, сопровождаются обмороком, судорогами, нередко болевым шоком, возникновением гематомы мошонки. Нерас¬ познанное повреждение яичка при закрытой травме мошонки или проведение консервативного лечения могут вызвать его атрофию и стать причиной мужско¬ го бесплодия. Гематомы мошонки иногда нагнаиваются, поэтому консерватив¬
Глава 31. Неотложные состояния в урологии 373 ное лечение допустимо, только если они поверхностные и небольшие. В настоя¬ щее время получила распространение активная хирургическая тактика при зак¬ рытых травмах мошонки, которая позволяет избежать развития осложнений и возникновения атрофии яичка. Все больные с ранениями мошонки подлежат гос¬ питализации. На догоспитальном этапе для остановки кровотечений наклады¬ вают давящие повязки, вводят кровоостанавливающие средства и обезболиваю¬ щие препараты. Перекрут яичка — это тяжелое по последствиям заболевание, требующее от врача ранней, точной диагностики и немедленной операции. Данная патология чаще возникает у детей и юношей, реже — у мужчин пожилого возраста. На 1-3- м году жизни происходит экстравагинальный (вневлагалищный) перекрут. В пу¬ бертатном возрасте (от 10 до 16 лет) и периоде половой зрелости (до 30 лет) име¬ ет место интравагинальный (внутривлагалищный) перекрут. Заболевание воз¬ никает остро при физических упражнениях, спортивных играх, падениях, ушибах. Основная причина перекрута яичка — внезапное сильное сокращение кремасте- ра, который у детей развит сильнее, чем у взрослых. Острое нарушение крово- и лимфообращения при перекруте яичка уже через 4-6 ч приводит к гибели спер- матогенного эпителия и развитию тотального геморрагического инфаркта. Если в ближайшие часы при полном нарушении кровообращения его не восстановить, происходит омертвение всего яичка. Если нарушение было частичным, кратков¬ ременным, то функция восстанавливается полностью или же яичко атрофиру¬ ется. Клинически перекрут яичка характеризуется внезапным появлением резких болей, рвоты, сильного отека соответствующей половины мошонки; быстро нара¬ стает припухлость и развивается гиперемия мошонки, утолщается и укорачивает¬ ся семенной канатик. Пораженное яичко резко болезненно при пальпации, плот¬ ной консистенции, равномерно увеличено в размерах, подтянуто кверху, иногда занимает горизонтальное положение. Придаток может определяться спереди или сбоку от яичка. Дифференциальная диагностика заболевания сложна, особенно у детей грудного возраста, у которых над местными проявлениями преобладают общие симптомы (неадекватное беспокойство, отказ от еды, рефлекторная рвота, лихорадка). Местные изменения не обнаруживаются при внутрибрюшинном расположении яичка, но характерно возникновение симптомов «острого живота». При паховом крипторхизме припухлость и отек мягких тканей определяются в области пахового канала на стороне поражения, пальпация этого участка резко болезненна. При перекруте нормально расположенного яичка приподнимание мошонки не уменьшает боли, как при эпидидимите, а наоборот, усиливает (симп¬ том Прена). Необходима экстренная госпитализация больного, поскольку промедление с операцией может привести к гибели яичка. Благоприятный исход оперативно¬ го лечения отмечается, если с момента перекрута прошло не более 6 ч. Только раннее хирургическое лечение способствует профилактике атрофии яичка, бес¬ плодия, гипогенитализма, особенно при неполноценном яичке с противополож¬ ной стороны или при его врожденном отсутствии. К сожалению, у многих врачей отсутствуют настороженность к данному заболеванию и знание его клинических проявлений.
374 Раздел III. Неотложная хирургия Острые воспалительные заболевания мочеполовых органов Острый пиелонефрит — это самое распространенное заболевание почек и моче¬ выводящих путей. Оно является неспецифическим воспалительным процессом в паренхиме и чашечно-лоханочной системе почки. Протекает как тяжелое инфек¬ ционное заболевание, представляющее угрозу для жизни пациента при несвоевре¬ менно проводимом или неадекватном лечении. Острый пиелонефрит нередко ос¬ ложняется апостематозным нефритом, карбункулом почки, некротическим папил- литом, паранефритом, пионефрозом, уросепсисом и септическим шоком, в результате которых утяжеляется состояние, а у ослабленных больных может на¬ ступить летальный исход. Острый пиелонефрит может быть первичным или вторичным. Первичный воз¬ никает в совершенно здоровой почке. Вторичный развивается на фоне какого-либо урологического заболевания или аномалии развития почки и мочевых путей. Этиологическим фактором пиелонефрита является инфекционный возбуди¬ тель, чаще всего грамотрицательная микробная флора (группа протея, синегной¬ ная и кишечная палочка и др.), который проникает в почку гематогенным или ури¬ ногенным путем. Возникновение первичного пиелонефрита связывают со сниже¬ нием иммунореактивности организма и наличием в нем очагов инфекции. В развитии вторичных пиелонефритов основное значение отводят патологии моче¬ вых путей, при которой нарушается отток мочи. Морфологически острый пиелонефрит может характеризовать сначала как серозное воспаление, а затем гнойное, что чаще наблюдается при вторичных пие¬ лонефритах. Наиболее выраженные морфологические изменения при серозном воспалении наблюдаются в мозговом слое почки, при гнойном — в корковом. Гной¬ ные формы воспаления могут быть очаговыми, диффузными, с формированием абсцессов и с мезенхимальной реакцией. Они подразделяются на апостематозный пиелонефрит, карбункул, абсцесс почки и собственно межуточный гнойный пие¬ лонефрит. Апостематозный нефрит, карбункул и абсцесс почки — это не самостоя¬ тельные формы гнойного поражения почки, а поздние стадии развития острого пиелонефрита. Эти формы гнойного воспаления рассматриваются как осложне¬ ния острого пиелонефрита. Отдельный вариант гнойного воспаления почки — это некроз почечных канальцев, который представляет собой поражение мозгового вещества почки (медуллярный некроз). Апостематозный нефрит возникает вследствие распространения бактериаль¬ ных эмболов в корковом веществе почки. Он проявляется множественными гной¬ ничками (апостемами) на поверхности почки. Под карбункулом почки понимают очаговое гнойно-некротическое поражение почечной паренхимы в результате за¬ купорки бактериальным эмболом крупного сосуда или слияния множественных гнойничков при апостематозном нефрите. Карбункул почки выглядит как выбухание круглой формы, клиновидно проника¬ ющее в паренхиму и состоящее из некротической ткани и гноя. При гнойном рас¬ плавлении карбункул может вскрыться в лоханку или околопочечную клетчатку, что приводит к возникновению гнойного паранефрита. Абсцесс почки — это ограниченная гнойная полость в толще ее паренхимы.
Глава 31. Неотложные состояния в урологии 375 Некротический папиллит, или некроз почечных сосочков, может быть гроз¬ ным осложнением острого пиелонефрита. Иногда протекает как первичное почеч¬ ное заболевание. Поэтому различают первичный и вторичный некроз почечных канальцев. Первичный некротический папиллит возникает из-за нарушения кро¬ вообращения в мозговом слое почки в области сосочков (атеросклероз, тромбоз). Вторичный некроз почечных сосочков — всегда осложнение острого пиелонефри¬ та. Чаще он отмечается у ослабленных больных с уролитиазом, сахарным диабе¬ том на фоне резко нарушенного оттока мочи. Опасным осложнением острого пиелонефрита является септический шок, при котором развиваются коллапс и анурия. Пионефроз — это терминальная стадия гнойно-деструктивного воспалитель¬ ного поражения почки. Для него характерно появление гнойных полостей в почеч¬ ной паренхиме. Первичные пионефрозы встречаются редко. Чаще имеют место вторичные, которые возникают как осложнение у больных нефролитиазом. Симптоматика острого пиелонефрита включает общие и местные признаки болезни. Общие симптомы: высокая температура тела, потрясающий озноб, сме¬ няющийся проливным потом, боли в мышцах и суставах, головные боли (в лобных долях), слабость, жажда, отсутствие аппетита, тошнота, рвота, лейкоцитоз. Мест¬ ные симптомы: боль и напряжение мышц в поясничной области, изменения в моче (лейкоцитурия, бактериурия). В ранней стадии острого первичного пиелонефри¬ та возможна неправильная трактовка клинических данных. Обычно до появления лейкоцитурии клиническая картина ошибочно может расцениваться как проявле¬ ние острого хирургического заболевания органов брюшной полости (аппендицит, холецистит) или инфекционного (грипп, пневмония, брюшной тиф и т.д.). Для клинической картины вторичного острого пиелонефрита характерна большая выраженность местных симптомов, что облегчает распознавание заболевания. При пальпации почки при остром пиелонефрите она увеличена, напряжена, болезненна. При одновременной сравнительной пальпации поясничных и подре¬ берных областей на стороне поражения определяются выраженная ригидность мышц и локальная болезненность, что указывает на наличие гнойного воспаления. Все пациенты с острым пиелонефритом подлежат госпитализации в урологи¬ ческий стационар. В амбулаторных условиях и подчас в стационаре клинически очень трудно установить, имеет ли место серозное воспаление почечной паренхи¬ мы или гнойное. Стадию воспалительного процесса в почке удается определить с помощью рентгенологических и других специальных методов исследования, дос¬ тупных только в условиях стационара. Наличие острого гнойного пиелонефрита — это показание для оперативного лечения. На догоспитальном этапе больным с острым пиелонефритом показано введение обезболивающих, жаропонижающих и антигистаминных препаратов. Транспортировка больных с септическим шоком осуществляется в положении лежа. Цистит — это одно из самых распространенных урологических заболеваний, которое чаще встречается в амбулаторной практике. Различают острый и хрони¬ ческий циститы. Острый цистит, как правило, первичный, хронический — почти всегда вторичный. Первичный цистит возникает в неизмененном мочевом пузыре. Вторичный цистит развивается на фоне заболевания мочевого пузыря (опухоль, камень, склероз шейки мочевого пузыря и т.д.).
376 Раздел III. Неотложная хирургия Основным этиологическим фактором заболевания является инфекция, однако могут быть, гораздо реже, и неинфекционные факторы (воздействия ионизирую¬ щей радиации и химических веществ, аллергии, переохлаждение, гиперкальциу- рия и Т.Д.). Острым циститом чаще страдают женщины. Для него характерны учащенное болезненное мочеиспускание, боль внизу живота, появление крови в конце мочеис¬ пускания, лейкоцитурия. Температура тела нормальная или субфебрильная. Ос¬ трые явления обычно сохраняются 3-7 дней, затем постепенно стихают, и больной выздоравливает. Пациенты с острым циститом в госпитализации в урологическое отделение не нуждаются. Их направляют к урологу в поликлинику. Показаны постельный ре¬ жим, обильное питье, исключается острая пища. Назначаются уротропин при кис¬ лой и салол при щелочной реакции мочи. В острой стадии заболевания необходим прием спазмолитических и антибактериальных препаратов; теплые ванны, теп¬ лая грелка. При гангренозной и интерстициальной формах хронического цистита — лечение стационарное в урологическом отделении, так как показано хирурги¬ ческое вмешательство. Острый простатит. Простатит — это воспаление предстательной железы. Причи¬ ной заболевания является инфекция, которая гематогенным путем или по сопри¬ косновению (из уретры, мочевого пузыря, семявыносящих протоков) попадает в трубчато-альвеолярные железы — ацинусы). Клинически и морфологически раз¬ личают три формы острого простатита: катаральный, фолликулярный и парен¬ химатозно-гнойный. Осложнения острого простатита — это абсцесс предстатель¬ ной железы, парапростатическая флегмона и тромбофлебит глубоких вен таза. Катаральный простатит. При катаральной форме в процесс вовлечены толь¬ ко выводные протоки железистых долек, в просвете которых скапливаются секрет и слущенные эпителиальные клетки. Общее состояние пациентов обычно удовлет¬ ворительное. Температура тела нормальная или субфебрильная. Симптомы забо¬ левания могут быть слабо выражены. Больные жалуются на тяжесть в промежно¬ сти в положении сидя. Дизурия незначительная. При ректальном исследовании предстательная железа несколько увеличена, болезненна или не изменена. Фолликулярный простатит. Для него характерно поражение отдельных ацинусов, в расширенных фолликулах скапливается много слизи и гноя. Из-за отека выводных протоков опорожнение ацинусов затруднено, что ведет к образо¬ ванию мелких гнойничков. Клинические проявления более выражены. Наблюда¬ ются подъем температуры тела до 38 °С, озноб, тянущие боли, локализующиеся в промежности. Возможно появление боли и неприятных ощущений при дефекации. При ректальной пальпации отмечаются выраженный отек, неоднородная консис¬ тенция и резкая болезненность железы. Паренхиматозно-гнойный простатит. При паренхиматозном простатите возникает диффузное гнойное воспаление всех долек предстательной железы с переходом процесса на парапростатическую клетчатку. У больных наблюдается выраженная интоксикация. Температура тела повышена до 39-40 °С. Появляют¬ ся ознобы. Отмечаются сильные боли в промежности, которые иррадиируют в головку полового члена. Наступает задержка стула, отхождения газов. Может быть задержка мочи. Предстательная железа увеличена в размерах в 2-3 раза, резко на¬
Глава 31. Неотложные состояния в урологии 377 пряжена, болезненна, иногда асимметрична. Гнойное расплавление фолликулов может сопровождаться формированием абсцесса предстательной железы, для ко¬ торого характерны интенсивные пульсирующие боли в промежности, резкие боли при мочеиспускании, в прямой кишке при дефекации, затруднение мочеиспуска¬ ния вплоть до полной его задержки. Абсцесс предстательной железы протекает как тяжелое септическое заболевание и, если своевременно не будет произведена опе¬ рация, может осложниться шоком. Гнойник предстательной железы способен вскрыться в уретру, прямую кишку, мочевой пузырь. При самопроизвольном опо¬ рожнении абсцесса состояние больного улучшается, но не исключено образование в последующем уретрального или ректального свища. При острых гнойных простатитах иногда возникают опасные для жизни ослож¬ нения (тромбофлебит тазовых вен, сепсис, парапростатическая флегмона). Разви¬ тие этих осложнений более вероятно при абсцессе предстательной железы и пара- простатической флегмоне, у пациентов, ослабленных тяжелыми интеркуррентны- ми заболеваниями (сахарный диабет, сердечно-сосудистая недостаточность). Катаральные формы острого простатита лечат амбулаторно. Больные с фол¬ ликулярным и паренхиматозно-гнойным простатитом нуждаются в экстренной госпитализации в урологическое отделение. Острый эпидидимит — это острое воспаление придатка яичка. Возникает чаще как осложнение уретрита, простатита или в результате травмы (при ушибе мошонки, после инструментальных исследований уретры и мочевого пузыря). Реже острый эпидиди¬ мит является осложнением общих инфекций или вирусных заболеваний. В большинстве случаев неспецифического эпидидимита происходит одновре¬ менное поражение предстательной железы, семенных пузырьков и мочеиспуска¬ тельного канала, которые являются первичным очагом инфекции. Эпидидимит — заболевание вторичное, обусловленное наличием инфекции в мочеполовой систе¬ ме. Исходом воспаления является атрофия генеративного эпителия, запустевание канальцевого аппарата, рубцовое замещение яичка с придатком, что приводит к бесплодию. Начало острое. Повышается температура тела до 38-39 °С. Ведущий симптом — это боль, локализованная в яичке. Боль иррадиирует в паховую область, в мезо- гастрий и резко усиливается при движении. Мошонка отечна, гиперемирована со стороны поражения. Иногда возникает реактивная водянка оболочек яичка. При пальпации придаток яичка значительно увеличен, напряжен, уплотнен, болезнен; он, как обруч, охватывает яичко. Поверхность яичка гладкая, консистен¬ ция равномерная, плотноэластическая. Из-за значительного отека может создать¬ ся ложное впечатление, что воспалительный процесс локализован в яичке. Воспа¬ ление может захватывать семявыносящий проток (деферентит) или семенной ка¬ натик (фуникулит). В таких случаях семенной канатик резко утолщен и болезнен. Если яичко приподнять кверху, то боли уменьшаются (симптом Прена). При не¬ эффективности лечения возможно абсцедирование придатка яичка. При подостром течении (небольшие боли, субфебрильная или нормальная тем¬ пература тела, незначительная отечность) лечение может быть консервативным. Больные нуждаются в покое, домашнем режиме, рекомендуется ношение суспензо¬ рия. В 1-е сутки назначают холод, спустя 2-3 дня — тепловые процедуры. Прово¬ дятся антибактериальная терапия, новокаиновые блокады семенного канатика.
378 Раздел III. Неотложная хирургия При безуспешном лечении и остром течении воспаления показана госпитали¬ зация в урологическое отделение. В настоящее время при острых эпидидимитах получила широкое распространение активная хирургическая тактика, которая заключается в ревизии и дренировании мошонки, придатка яичка. Парафимоз. Под парафимозом понимают состояние, когда стянутая за голов¬ ку полового члена суженная крайняя плоть вызывает его ущемление. Чаще всего парафимоз возникает во время полового сношения или мастурбации из-за нали¬ чия фимоза. Ущемление вызывает нарушение крово- и лимфообращения в голов¬ ке и крайней плоти, что приводит к развитию отека. Это еще более увеличивает ущемление головки полового члена. Появляются боли в головке полового члена, гиперемия или синюшность, затруднение мочеиспускания. Если ущемление не устраняется, то в дальнейшем нарушается трофика, вплоть до некроза кожи и под¬ лежащих тканей, а иногда и дистального отдела мочеиспускательного канала. В начальных стадиях парафимоза и при отсутствии некроза под премедикаци- ей (инъекция 1 мл 2% раствора промедола и 1 мл 1% раствора димедрола) произ¬ водится вправление головки полового члена за ущемляющее кольцо. Если этого сделать не удается или имеются некротические изменения, показана госпитализа¬ ция больного в урологический стационар, где ему произведут оперативное посо¬ бие. Нередко при своевременной доставке больного к дежурному урологу произво¬ дится успешное вправление головки.
Гпава 32 Неотложные состояния при воспалительных заболеваниях и травмах челюстно-лицевой области Козлов В.А. В оказании неотложной хирургической помощи стоматологическим больным ве¬ дущая роль принадлежит специализированным поликлиникам, где проводимое ле¬ чение в 98% случаев оказывается достаточным; только 2% больных поступают в профильные стационары. В специализированных челюстно-лицевых стационарах около 75% коечного фонда занято больными, нуждающимися в неотложной помощи в связи с получен¬ ными ими повреждениями или развившимися у них воспалительными заболева¬ ниями; остальные 25% приходятся на пациентов с онкологическими заболевания¬ ми, деформациями и аномалиями развития тканей и органов челюстно-лицевой области. Воспалительные заболевания тканей челюстно-лицевой области Наиболее сложная и многочисленная (41,9%) группа госпитализируемых, которым требуется неотложная помощь,— это пациенты с инфекционно-воспалительными заболеваниями тканей челюстно-лицевой области (ЧЛО). Воспалительные заболевания тканей ЧЛО по своей природе являются инфек¬ ционно-аллергическими процессами. Входными воротами для микрофлоры явля¬ ются разрушенные зубы и заболевания пародонта, а также наружные поврежде¬ ния, через которые вегетирующие на кожных покровах и слизистых оболочках микробы проникают в подлежащие ткани. В первом случае возникают воспалительные заболевания одонтогенной этио¬ логии; пульпит, пародонтит или периодонтит, остеомиелит, которые могут ослож¬ няться развитием околочелюстных флегмон, тромбофлебитом вен лица, одонто- генным сепсисом, медиастинитом или менингитом. Во втором случае развиваются воспалительные заболевания неодонтогенной этиологии, в частности фурункул, карбункул, рожа и др.
380 Раздел III. Неотложная хирургия Возбудителями воспалительных процессов одонтогенной этиологии чаще всего яв¬ ляются стрептококко-стафилококковая ассоциация, грамотрицательная и аспороген- ная анаэробная микрофлора (фузобактерии, бактероиды, пептострептококки и т.п.). Характерной особенностью механизма развития инфекционного заболевания одонтогенной этиологии является постепенное нарастание критической массы антигена в периапикальных тканях, когда организм не способен без вмешатель¬ ства извне остановить процесс поступления микрофлоры через канал корня зуба в окружающие его ткани. Постепенно создается очаг инфекции, который формиру¬ ется в виде хронического образования — гранулемы, или, если защитных сил орга¬ низма недостаточно, развивается острое воспаление тканей — периодонтит или остеомиелит. В значительной мере исход определяется вирулентностью и токсич¬ ностью возбудителя, а также степенью иммунологической реактивности организ¬ ма, которая снижается при переохлаждении, физическом, эмоциональном перенап¬ ряжении, интеркуррентных заболеваниях. Воспалительный процесс, развиваясь в условиях замкнутой костной полости — пульпарной камере при пульпите или между корнем зуба и окружающими его костными тканями при периодонтите,— характеризуется сильными, нарастающи¬ ми по интенсивности болями. При возникновении периодонтита появляются ги¬ перемия и отек слизистой оболочки по переходной складке. Ее пальпация и пер¬ куссия зуба болезненны. Если на начальной стадии заболевания удалить воспаленную пульпу при пуль¬ пите или некротические массы из канала его корня при периодонтите (этим дости¬ гается прекращение инфицирования периапикальных тканей и дренирование оча¬ га воспаления), может произойти инволюция процесса и зуб удастся сохранить. Если этого не происходит и воспаление нарастает, зуб удаляют. У 98% пациентов этот объем вмешательств, выполняемый в амбулаторных ус¬ ловиях, оказывается достаточным. При ослаблении барьерной функции из первичного очага воспаления микро¬ флора и продукты ее жизнедеятельности распространяются за его пределы, вызы¬ вая повреждение или сенсибилизацию окружающих тканевых структур. Происхо¬ дит развитие острого воспалительного процесса. В этих случаях несвоевременное оказание помощи больному в амбулаторных условиях приводит к необходимости его госпитализации. Одонтогенный остеомиелит — это гнойно-некротическое воспаление костной ткани челюсти. Характеризуется внезапным началом и проявляется иррадииру- ющими болями, высокой температурой, ознобом, головными болями, потерей ап¬ петита, сна. В начале заболевания появляются гиперемия, отек и воспалительная инфильт¬ рация слизистой оболочки полости рта в области «причинного» и стоящих рядом с ним зубов, резкий запах изо рта. Язык обложен, слюна густая, тягучая. Зубы стано¬ вятся подвижными, их перкуссия — резко болезненной. Выраженность воспалитель¬ ного процесса быстро нарастает. Регионарные лимфатические узлы увеличивают¬ ся, становятся болезненными. Слизистая оболочка десны, прилежащая к зубам в зоне воспаления, цианотична, отслаивается от кости альвеолярного отростка че¬ люсти; из образовавшихся патологических зубодесневых карманов выделяется гной; развивается периостит.
Глава 32. Неотложные состояния при воспалительных заболеваниях и травмах челюстно-лицевой области 381 Общее состояние больного может быть различным, что зависит от его иммуноло¬ гических возможностей, вирулентности и токсичности микрофлоры, стадии раз¬ вития заболевания. Температура тела при ограниченных формах остеомиелита может оставаться субфебрильной, но при диффузном остеомиелите достигает 39- 40 °С. Больной бледен, вял. Дыхание и пульс учащены, тоны сердца приглушены. Отсутствие реакции организма на воспаление (температура тела остается нормальной или повышается незначительно) — показатель низкой реактивности и считается неблагоприятным прогностическим признаком. Колебания темпера¬ туры тела в течение суток в 2-3 °С свидетельствует о септическом состоянии. Часто отмечается потеря чувствительности в области пораженной половины нижней челюсти — симптом Венсана, возникающий в результате нарушения прово¬ димости нижнечелюстного нерва из-за сдавления его инфильтратом. По мере рас¬ пространения гнойного процесса на область прикрепления к кости нижней челю¬ сти жевательной или крыловидной медиальной мышц формируется ее воспали¬ тельная контрактура, что выражается в ограничении открывания рта. Нарастающее разлитое воспаление в клетчаточных пространствах шеи может привести к опасному для жизни осложнению — медиастиниту. При остром течении остеомиелита верхней челюсти редко возникает диффуз¬ ное поражение кости, но он может осложниться развитием глубоких флегмон клет¬ чаточных пространств лица, тромбофлебитом лицевой и угловой вен с распрост¬ ранением на кавернозный синус твердой мозговой оболочки. Другое осложнение остеомиелита верхней челюсти — острый синусит верхнечелюстной пазухи, что клинически проявляется значительным усилением болей, гнойным отделяемым из соответствующего носового хода, а иногда и эмпиемой верхнечелюстной пазухи. В последнем случае гнойный экссудат способен распространиться в крыловидно¬ нёбную ямку и оттуда, через круглое отверстие,— в полость средней черепной ямки, приводя к опасным менингеальным осложнениям. Диагноз острого остеомиелита челюсти одонтогенной этиологии ставят преж¬ де всего на основании оценки клинического течения заболевания, поскольку дан¬ ные рентгенографии в первые дни его появления не информативны. Только спус¬ тя 10-14 дней после начала заболевания на рентгенограммах удается обнаружить начальные признаки деструкции костной ткани челюсти. Значительно более ин¬ формативны данные компьютерной томографии, позволяющей раньше и с высо¬ кой разрешающей способностью оценивать состояние твердых и мягких тканей и, что особенно важно, обнаружить источник инфицирования. Госпитализации подлежат больные с острым одонтогенным остеомиелитом, когда их оперативное лечение в надлежащем объеме нельзя провести в амбулатор¬ ных условиях; когда необходимо включение в комплекс проводимого лечения ан¬ тибактериальной терапии, а также когда имеет место декомпенсация иммунных сил организма. Следует госпитализировать пациентов с тяжелыми сопутствующими заболеваниями и беременных. Осложнения гнойно-воспалительных процессов в тканях челюстно-лицевой области и шеи выделяют в самостоятельные клинические формы. Наиболее часто гнойно-воспалительные процессы тканей челюстно-лицевой области, особенно одонтогенной этиологии, осложняются околочелюстными флег¬
382 Раздел III. Неотложная хирургия монами, реже — тромбофлебитом. Наиболее тяжелыми заболеваниями, возникаю¬ щими при первичном поражении тканей лица и челюстей гнойно-воспалительны¬ ми процессами, являются сепсис, медиастинит и одонтогенный менингит. Околочелюстная флегмона — острое разлитое гнойное воспаление жировой клетчатки. Развивается в результате ее инфицирования гнойной, анаэробной или гнилостной микрофлорой. Характеризуется тенденцией к быстрому распростра¬ нению и с самого начала носит диффузный характер. Воспаление нарастает столь стремительно, что демаркационный процесс запаздывает и отграничение очага поражения оказывается невозможным. Развитие флегмоны начинается с формирования выраженного отека клетчат¬ ки и появления серозного выпота. Затем экссудат становится гнойным и происхо¬ дит расплавление клетчатки. Для гнилостно-некротических флегмон характерны некробиотические изменения, выражающиеся в формировании сливных зон некро¬ за клетчатки, фасциальных образований, а иногда и подлежащей мышечной тка¬ ни. При разлитом гнойном воспалении инфильтрат постепенно размягчается и нарастает флюктуация. Заболевание начинается остро, температура тела повы¬ шается до 38-39 °С, развивается тахикардия. Больные часто отказываются от пищи, жалуются на общее недомогание, быструю утомляемость, нарушение сна. Клинической картине гнилостно-некротической флегмоны присуща выражен¬ ная симптоматика общего характера, которая преобладает над местными прояв¬ лениями воспаления. Местно определяется плотный, малоболезненный и быстро распространяющий¬ ся инфильтрат, при пальпации которого иногда выявляется крепитация. Наибо¬ лее вероятные локализации такого поражения — околоушно-жевательная область, что определяется особенностями ее анатомо-топографического строения, или дно полости рта. Топический диагноз гнойной флегмоны околочелюстной локализации ставят на основании оценки местных признаков воспаления, т.е. гиперемии, припухлос¬ ти, боли, повышения температуры в пораженных тканях и нарушения их функции. Первый признак — наличие так называемого «причинного» зуба. Имеется в виду зуб, являющийся генератором инфекции, поражающей прилежащие к нему ткани. Определяют «причинный» зуб по жалобам больного, результатам осмотра или инструментального обследования полости рта и с помощью рентгенографии. Второй признак — выраженность воспалительного инфильтрата мягких тка¬ ней околочелюстной области. Он хорошо виден при поверхностных флегмонах и «слабо» проявляется или «отсутствует» при глубоких флегмонах. Данный признак связан с внешними проявлениями инфильтрации — наруше¬ нием конфигурации лица или, наоборот, отсутствием асимметрии. Например, при флегмоне щеки отек и инфильтрация очевидны, поскольку она расположена пот верхностно. При флегмоне же крыловидно-челюстного пространства, располагаю¬ щейся глубоко, обнаружить внешние признаки инфильтрации при осмотре лица больного не удается. Лицо остается симметричным. Третий признак — нарушение двигательной функции нижней челюсти: спо¬ собность или неспособность пациента открыть рот, возможность боковых пере¬ мещений челюсти и выдвижения ее вперед. Зная функции жевательной мускула¬
Глава 32. Неотложные состояния при воспалительных заболеваниях и травмах челюстно-лицевой области 383 туры и определив степень их нарушения, можно с высокой степенью достовернос¬ ти предположить локализацию воспалительного инфильтрата. И наконец, четвертый признак — затруднение глотания. Его появление обус¬ ловлено сдавлением боковой стенки глотки воспалительным инфильтратом и, сле¬ довательно, появлением боли, усиливающейся при попытке что-либо проглотить. На основании сопоставления четырех местных признаков врач может быстро определить топический диагноз околочелюстной флегмоны. Вместе с тем нельзя забывать, что это — схема и что встречаются различные варианты местных кли¬ нических проявлений, которые не всегда укладываются в ее рамки. Это касается прежде всего людей преклонного возраста, у которых воспаление протекает стер¬ то и местные признаки его недостаточно четко выражены. В представленной схеме приведены наиболее часто встречающиеся в клинике неотложной челюстно-лицевой хирургии флегмоны околочелюстной локализации, топическая диагностика которых сложна. Распознавание флегмон других локали¬ заций — щечной, скуловой, подглазничной, глазничной и подъязычной областей — и их топическая диагностика, как правило, не так сложны. Гнилостно-некротическая флегмона дна рта (ангина Женсуля-Людвига). Возбудителем этого вида ангины является анаэробная микрофлора, присутствие которой обусловливает ихорозный запах и грязно-серый цвет экссудата, наличие газа в обильных некротических массах, выполняющих рану. Заболевание харак¬ теризуется острым началом и тяжелой интоксикацией, сопровождающейся быст¬ ро нарастающим отеком мягких тканей, распространяющимся, в частности, на верхние дыхательные пути, что приводит к затруднению дыхания и даже асфик¬ сии. В течение первых трех суток кожные покровы лица и шеи бледные, с землис¬ тым оттенком, но их цвет может не изменяться. Затем появляются характерные пятна бронзовой окраски. Инфильтрат малоболезненный, не имеет четких границ и охватывает несколько клетчаточных пространств; происходит омертвение пора¬ женных тканей, однако гной отсутствует. Контакт с больным нарушен. Движения его языка затруднены, дыхание прерывистое, резко затруднено и глотание. Позднее на коже в зоне поражения появляются багровые пятна с синюшным и бронзовым оттенком. При пальпации плотно инфильтрованных и умеренно бо¬ лезненных тканей определяется крепитация; изредка выявляется флюктуация. Общее состояние резко и прогрессивно ухудшается, развивается сепсис. На фоне нарастающей сердечно-сосудистой недостаточности в результате интоксикации и гипоксии не исключено наступление летального исхода. В результате лечения при благоприятном течении заболевания через несколь¬ ко дней нормализуются жизненно важные функции организма больного и происхо¬ дит отторжение некротизированных тканей. На догоспитальном этапе может возникнуть необходимость в обеспечении сво¬ бодного дыхания и нормализации сердечно-сосудистой деятельности. Диагноз флегмоны тканей челюстно-лицевой области любой локализации и этиологии — показание к немедленной госпитализации. Больных с гнойно-некро¬ тическими процессами необходимо помещать в палату интенсивной терапии или реанимационное отделение. Тромбофлебит вен лица и шеи встречается сравнительно часто и является осложнением различных пиодермитов, острой одонтогенной инфекции или вое-
384 Раздел III. Неотложная хирургия палительных заболеваний носа и его придаточных пазух. В его развитии основ¬ ную роль играют расстройство гемодинамики и нарушение свертываемости кро¬ ви из-за поражения стенки сосуда, происходящего на фоне снижения реактивнос¬ ти организма. Тромбофлебиту часто предшествует и способствует травма воспаленных тка¬ ней: попытка выдавливания гнойника кожи или механическое повреждение зубов с периапикальными очагами воспаления. Заболевание часто протекает тяжело, трудно поддается лечению и может стать причиной неблагоприятных исходов. Особенно опасны первичные очаги воспаления, локализованные на верхней губе, перегородке и крыльях носа, веках, нижней губе и подбородке. Развитие тромбоф¬ лебита чаще сопряжено с воспалительным процессом, вызванным патогенным ста¬ филококком и его ассоциациями. Общее состояние больного в начальной стадии тромбофлебита определяется тяжестью основного заболевания. Признаки тромбофлебита нередко слабо выраже¬ ны, особенно при поражении глубоких вен. Пациенты жалуются на боль; ее интен¬ сивность зависит от характера первичного очага воспаления и быстро нарастает. Развиваются отек и инфильтрация тканей по ходу пораженной вены, которую уда¬ ется пропальпировать в виде плотного и болезненного тяжа. Легче выявляется тромбофлебит поверхностно расположенных вен, в частности угловой или лице¬ вой, и сложнее это сделать при поражении глубоких вен шеи. В дальнейшем ранее гиперемированные кожные покровы приобретают синюш¬ ный оттенок; нарастает инфильтрация тканей, исключающая возможность паль¬ пации сосуда. Отек распространяется далеко за пределы разлитого инфильтрата. Резко усиливающиеся боли иррадиируют по ходу сосуда. Ухудшается общее состо¬ яние больного из-за нарастающей интоксикации: повышается температура тела до 39-39,5 °С, появляется озноб, возникает бессонница, пациенты отказываются от приема пищи. Диагноз тромбофлебита ставят на основе анамнеза заболевания, жалоб боль¬ ного и данных клинического обследования. Большое значение в диагностике тром¬ бофлебита имеет определение состояния свертывающей системы крови, которое выявляет признаки гиперкоагуляции из-за повышения толерантности плазмы к гепарину, нарастания уровня фибриногена и снижения фибринолитической актив¬ ности крови. Лечение тромбофлебита предусматривает удаление «причинного» зуба, рас¬ крытие флегмоны, синусотомию при эмпиеме верхнечелюстной пазухи или вскры¬ тие гнойно-некротического очага при фурункуле или карбункуле. При абсцедировании инфильтрата прибегают (если показано) к оперативно¬ му раскрытию очага воспаления по ходу вены и к дренированию раны. Как правило, своевременно начатое комплексное лечение дает благоприятный результат. Одонтогенный сепсис — одно из наиболее тяжелых осложнений неспецифичес¬ кого гнойно-воспалительного заболевания, характеризующееся несоответствием тяжести общих расстройств его местным проявлениям. Сепсис возникает при нарушении реактивности организма и как следствие несо¬ стоятельности местных защитных барьеров, когда утрачивается способность орга¬ низма бороться с инфекцией самостоятельно. Обычно имеют место стоматогенный
Глава 32. Неотложные состояния при воспалительных заболеваниях и травмах челюстно-лицевой области 385 сепсис, при котором первичный очаг инфекции локализуется в полости рта, а так¬ же «кожный» сепсис, при котором первичный очаг формируется в коже в виде фу¬ рункула лица или шеи. Кроме того, встречается хирургический сепсис, возникший на фоне осложненного течения остеомиелита челюстей, флегмон или карбункулов лица и шеи. Сепсис чаще развивается у детей, у стариков, имеющих фоновые заболевания и патологические состояния (сахарный диабет, хронический алкоголизм, эндокар¬ дит, гломерулонефрит, пиелонефрит, анемию), у ослабленных или кахектичных больных и у страдающих гиповитаминозом и наркоманиями. Клиническая картина сепсиса зависит от типа возбудителя, стадии заболева¬ ния, наличия и локализации метастазов, выраженности ответной реакции орга¬ низма. При молниеносно протекающем сепсисе возникают тяжелые нарушения гемоди¬ намики из-за периферического сосудистого спазма и внутрисосудистого сверты¬ вания крови. Заболевание развивается бурно, быстро прогрессирует и в течение нескольких часов, иногда 1-2-х суток, заканчивается смертью больного. Такой ха¬ рактер соответствует клинике бактериального (септического) шока, летальность при котором достигает 70%. Расстройство гемодинамики сопровождается прогрессированием дыхательной недостаточности. У больных наблюдаются одышка, цианоз, определяются застой¬ ные явления в легких. Развивается симптоматика, характерная для очаговой пнев¬ монии. В условиях развития синдрома ДВС наблюдается тромбоз сосудов с пора¬ жением легких, почек, печени, что приводит к функциональным расстройствам жиз¬ ненно важных систем. Клинически это выражается отеком легких, почечной и печеночной недостаточностью. При развитии геморрагического синдрома возни¬ кает спонтанное кровотечение из ран. Характерным симптомом сепсиса является гипертермия, температура тела удер¬ живается на уровне 39-40 °С и имеет значительные суточные колебания. Каждый подъем температуры сопровождается ознобом, тахикардией, которая сохраняется и после устранения гипертермии, а ее снижение — обильным потоотделением и развитой слабостью. Возникающее диффузное поражение миокарда сопровожда¬ ется нарушением сердечного ритма, снижением ударного и минутного объема кро¬ вотока. Больного с сепсисом следует немедленно госпитализировать в отделение ин¬ тенсивной терапии; при септическом (бактериальном) шоке требуется проведение реанимационных мероприятий. Одонтогенный медиастинит. В 20% случаев гнойный одонтогенный медиастинит возникает как осложнение острой одонтогенной инфекции и считается наиболее тя¬ желой формой из медиастинитов любой другой этиологии. Одонтогенный медиасти¬ нит всегда вторичен. Распространение гнойного экссудата в средостение обычно про¬ исходит контактным путем вдоль мышечного волокна между первой и второй фасци¬ ями шеи, соответственно расположению подкожной мышцы, по сосудисто-нервному пучку, по клетчатке боковой поверхности трахеи и пищевода, из отделов шеи, где лока¬ лизуются околочелюстные флегмоны одонтогенного происхождения. Первичный источник инфекции — это чаще всего очаги воспаления в периапи¬ кальных тканях зубов или их сочетание с тонзиллярной инфекцией, реже — воспа¬
386 Раздел III. Неотложная хирургия лительные заболевания слизистой оболочки полости рта, развивающиеся в резуль¬ тате ее повреждения. Медиастиниту предшествует образование околочелюстной флегмоны одного или, чаще, нескольких клетчаточных пространств, из которых и происходит проникновение гнойного экссудата в средостение. Первым признаком возникновения медиастинита является резкое ухудшение состояния больного и утяжеление течения острого воспалительного процесса, что определяется вирулентностью микрофлоры, высокой гистолитической активнос¬ тью образующегося гнойного экссудата и проявляется, в частности, в нарастании «фактора распространенности». Температура тела повышается до 39-40 °С, появ¬ ляется озноб. Пульс становится аритмичным, достигает 140-150 уд/мин, слабого наполнения и напряжения. Артериальное давление несколько снижено или оста¬ ется в пределах нормы. Одним из наиболее ранних признаков распространения гнойного экссудата в средостение является расстройство дыхания больного. Появ¬ ляется одышка (45-50 дыхательных движений в 1 мин), дыхание становится по¬ верхностным. Весьма характерно значительное укорочение вдоха и удлинение в 2- 3 раза выдоха. Развивается цианоз. Выделяют три симптомокомплекса медиастинита. Первая группа симптомов определяется нарастающей по интенсивности болью в загрудинном пространстве и усиливающейся при запрокидывании головы, при глотании, покашливании, при малейшем напряжении больного; при заднем медиа- стините — при надавливании на остистые отростки позвонков, особенно грудного. Наличие болевого синдрома обусловливает принятие больным вынужденного положения: несмотря на тяжесть состояния, он сидит в постели с опущенной голо¬ вой и притянутыми к животу конечностями или лежит на боку согнувшись, с при¬ веденными к подбородку коленными суставами («поза эмбриона»). В таком поло¬ жении уменьшается боль и облегчается дыхание. Попытка распрямиться вызыва¬ ет значительное усиление боли в спине, грудной клетке и ее иррадиацию в область затылка, зева, сопровождается приступом мучительного кашля и рвоты. Вторая группа симптомов определяется сдавлением сосудов и нервных стволов. У многих пациентов развивается синдром верхней полой вены, проявляющийся оте¬ ком верхней части туловища, шеи и лица, расширением подкожных вен. Это сопро¬ вождается усилением головной боли, нарастающим шумом в ушах, цианозом кожи лица. Сдавление крупных сосудов и нервов быстро приводит к сердечно-сосудистой недостаточности. Из-за сдавления диафрагмального нерва ухудшается дыхание и воз¬ никает мучительная икота; сдавление блуждающего нерва приводит к брадикардии. Третья группа симптомов связана с нарастающей интоксикацией. Появляют¬ ся ареактивность, апатия, сонливость, помрачение сознания, бред. Иногда состоя¬ нию апатии предшествует возбуждение с признаками агрессии (попытки бегства из палаты или нападение на окружающих людей). Реже наблюдается эйфория, ко¬ торая, как правило, быстро сменяется утратой сознания и считается предвестни¬ ком перехода в терминальное состояние. При развитии гнилостной или анаэробной инфекции пальпаторно удается обнаружить распространение газа в подкожной жировой клетчатке шеи. Медиастинит может осложняться сепсисом, пневмонией, перикардитом, тром¬ бофлебитом, аррозивным кровотечением из крупных артериальных сосудов, пио- пневмотораксом.
Глава 32. Неотложные состояния при воспалительных заболеваниях и травмах челюстно-лицевой области 387 Диагностика медиастинита трудна. При жизни больных его удается устано¬ вить, по данным различных авторов, в 20,5-52% наблюдений. При подозрении на медиастинит больной должен быть немедленно госпитализи¬ рован и помещен в отделение интенсивной терапии. Лечение контактных одонтогенных медиастинитов включает безотлагательное оперативное вмешательство, обеспечение активного дренирования и санации гной¬ ных очагов воспаления. Тяжелое состояние больного не должно рассматриваться как противопоказание к операции — медиастинотомии, так как только она может привести к излечению. Одонтогенный менингит — это тяжело протекающее заболевание, диагности¬ ка и лечение которого сложны, и характеризующееся вероятностью неблагопри¬ ятного исхода. Это заболевание обычно возникает в результате гнойного расплавления стенок пещеристого синуса, распространения инфекции из первичных очагов, чаще при локализации флегмон в крылонёбной, подвисочной ямках и в височной области. При развитии менингеальных осложнений больные жалуются на усиливающе¬ еся общее недомогание и головную боль, вялость, сонливость, потерю аппетита, тошноту и рвоту обычно на высоте приступа головной боли. Повышается темпе¬ ратура тела до 39-40 °С. Иногда могут возникать судорожные припадки. При осмотре определяются бледность кожного покрова и видимых слизистых оболочек, отек в области обоих век, птоз. Больной становится раздражительным, капризным, плаксивым. Позднее появляются и нарастают сонливость и оглушен¬ ность: сознание ослабевает. Речь становится затрудненной и путаной. Положение в постели вынужденное: голова опущена вниз, пациент не пользу¬ ется подушкой, рукой. Пульс замедленный, хорошего наполнения. Определяются застойные соски зрительных нервов, что свидетельствует о повышении внутри¬ черепного давления. Выявляются очаговые симптомы, зависящие от локализации и степени распространенности инфекции, а также нарушения функции поражен¬ ных отделов головного мозга или проводящих путей. При подозрении на одонтогенный менингит больной должен быть немедленно госпитализирован и помещен в палату интенсивной терапии или в реанимацион¬ ной отделение. Лечение менингеальных осложнений включает санацию первичного очага вос¬ паления и проведение мощной антибактериальной, дезинтоксикационной и имму¬ нотерапии. Кроме того, назначают гипосенсибилизирующие, общеукрепляющие и симптоматические средства. Неотложная помощь на догоспитальном этапе при воспалительных заболе¬ ваниях тканей челюстно-лицевой области включает следующие мероприятия: — обезболивание (анальгин 50% раствор 2 мл внутримышечно); — немедленную транспортировку в специализированное отделение стационара; — при менингите может возникнуть необходимость в проведении антибакте¬ риальной терапии и лечении отека мозга (см. гл. 52); — при развитии инфекционно-токсического шока — применение комплекса мер, изложенных в главе 44; — при медиастините может возникнуть необходимость в обеспечении прохо¬ димости дыхательных путей и искусственной вентиляции легких (см. гл. 6).
388 Раздел III. Неотложная хирургия Механические повреждения тканей челюстно-лицевой области Повреждения тканей челюстно-лицевой области в основном связаны с бытовой травмой (90%), реже — с дорожно-транспортной (7%), производственной (2,1%) или спортивной (0,9%) травмами. Бытовая травма редко бывает тяжелой. Дорожно-транспортная травма, как правило, множественная, сочетанная, часто сопровождается ушибом головного мозга, переломом основания и свода черепа, ликвореей, а иногда субдуральным или эпидуральным кровотечением и сдавлением головного мозга. Нередко тяжелыми оказываются производственные и спортивные травмы. Пациенты с бытовой травмой поступают в приемное отделение стационаров обычно по направлению из травматологических пунктов, реже — из стоматологи¬ ческих поликлиник и, в основном, самостоятельно. Только в 2,7% случаев постра¬ давшие доставляются сантранспортом. У 5,9% пациентов с бытовой травмой при поступлении диагностируется сотрясение головного мозга. Объясняется это прежде всего тем, что 48,1% пострадавших с бытовой травмой обращаются к врачам поли¬ клиник и травматологических пунктов лишь на 2-5-й день и позднее после полу¬ ченного ими повреждения, нечетко излагают анамнез заболевания и часто отказы¬ ваются ожидать прибытия машины «скорой помощи». Пострадавшие с дорожно-транспортной и производственной травмой всегда доставляются специализированным транспортом, в котором уже на этапе транс¬ портировки начинается оказание экстренной помощи. Среди механических повреждений челюстно-лицевой области травма мягких тканей, по данным наших наблюдений, составила 10,7%, а частота переломов кос¬ тей лицевого черепа была следующей: переломы нижней челюсти — 65,1%; скуло¬ вой кости и дуги — 12,8%; костей носа — 3,8% и переломы верхней челюсти — 2,0%. В 6,0% наблюдений травма была множественной. Повреждения мягких тканей лица и шеи Из различных по механизму повреждений наиболее часто встречаются ушиблен¬ ные раны лица. Они нередко сочетаются с переломами костей лицевого черепа и приводят в дальнейшем к образованию дефектов мягких тканей. Для таких ран характерны неровные края, иногда с быстро возникающим не¬ крозом; отслоение окружающих тканей, размозжение подкожной клетчатки, обра¬ зование гематом и загрязнение. Резаные раны имеют ровные края, сильно кровоточат, зияют. Окружающие ткани при этом не повреждены, загрязнение раны незначительное. К тяжелым повреждениям относят резаные раны боковой поверхности шеи, кончика и крыль¬ ев носа, ушной раковины, околоушной слюнной железы с повреждением ее парен¬ химы, главного выводного протока или лицевого нерва. При резаных ранах такой локализации может потребоваться длительное и сложное лечение. Рубленые раны по сравнению с резаными характеризуются большим повреж¬ дением и загрязнением мягких тканей и нередко сочетаются с переломами подле¬ жащих костей лицевого черепа.
Глава 32. Неотложные состояния при воспалительных заболеваниях и травмах челюстно-лицевой области 389 Особенность колотой раны — образование глубокого раневого канала с неболь¬ шим входным отверстием, что делает невозможным проведение ревизии раны. Если раневой канал инфицирован, то прилежащие к нему ткани нагнаиваются, так как отток из раны не всегда достаточен. Кроме того, в глубине тканей при данном виде ранения могут остаться инородные тела. Поэтому при наличии признаков развива¬ ющегося воспаления возникает необходимость в рассечении тканей для обеспечения оттока и возможности дренирования замкнутого пространства раневого канала. Укушенные раны чаще всего локализованы в области губ, носа, ушных рако¬ вин. При сильном сжатии может произойти ампутация части поврежденного орга¬ на, что делает травму особенно тяжелой. Иногда укушенные раны расположены на языке и слизистой оболочке щек по линии смыкания зубов. Эти повреждения способны нагнаиваться и осложняться образованием абсцессов и флегмон. По внешнему виду раны делят на линейные, звездчатые, лоскутные, скальпиро¬ ванные, с истинным изъяном тканей. По глубине повреждения раны характеризу¬ ются как поверхностные (повреждения тканей головы) и проникающие (в полость рта, носа, глазницу, верхнечелюстной синус, череп). Диагноз повреждения мягких тканей лица трудностей не представляет, так как любая рана доступна осмотру и ревизии. Исключение составляют колотые ране¬ ния, когда возникает необходимость определить глубину и вероятность поврежде¬ ния подлежащих образований и убедиться в отсутствии рентгенонеконтрастных инородных тел. При механическом повреждении мягких тканей челюстно-лицевой области на догоспитальном этапе может возникнуть необходимость остановки кровотечения. Обработку мягких тканей лица при травмах рекомендуется выполнять в спе¬ циализированных лечебных учреждениях, куда необходимо госпитализировать пострадавших. Повреждения костей лицевого черепа включают вывих и переломы зубов, нижней челюсти, переломы верхней челюсти, скуловой кости и дуги, а также кос¬ тей носа. Эти повреждения составляют около 3% от всех переломов костей лицево¬ го черепа. Вывих и перелом зуба возникает в результате падения или полученного удара, реже — вследствие неосторожного удаления рядом стоящего зуба. Больные жалуются на боли, кровотечение, значительную подвижность зуба при его неполном вывихе и его утрату — при полном. При вколоченном вывихе проис¬ ходит изменение положения зуба в зубной дуге. На рентгенограммах при полном вывихе определяется свободная лунка, при неполном — значительное расширение периодонтальной щели, при вколоченном — ее отсутствие. Лечение — амбулаторное. К службе скорой помощи такие больные практичес¬ ки не обращаются. Вывихи и переломы нижней челюсти Вывих нижней челюсти происходит сравнительно часто, но, как правило, такие больные получают необходимую помощь в травматологических пунктах; в госпита¬ лизации нуждаются лишь 0,2% от общего числа пострадавших с травмой тканей челюстно-лицевой области.
390 Раздел III. Неотложная хирургия Различают передний и задний вывихи головки нижней челюсти. Передний вывих головки может произойти в результате удара, чрезмерного открывания рта при откусывании от большого куска, зевоте, удалении зубов. Он возникает в результате чрезмерного перемещения головки вперед и последующего соскальзывания ее на передний скат суставного бугорка. Клиническая картина при переднем вывихе головки нижней челюсти ха¬ рактерна. Речь пациента невнятна; он жалуется на резкие боли в поврежденном суставе; рот открыт и не закрывается; подбородок смещен в сторону, противопо¬ ложную повреждению; лицо асимметрично, щеки уплощены. При пальпации в области наружного слухового прохода определяется западение, образующееся в результате смещения вперед головки, которая прощупывается под скуловой дугой. Задний вывих встречается редко. Диагноз ставят на основании клинического и рентгенографического обследования больного. На рентгенограмме обнаружива¬ ют пустую суставную впадину. Госпитализация показана пациентам с застарелым вывихом и задним вывихом нижней челюсти, вправление которых требует общего обезболивания с использова¬ нием миорелаксантов. Вправление переднего вывиха осуществляют под местной анестезией в положе¬ нии больного сидя, посредством надавливания на тело челюсти первым пальцем книзу, а остальными, приподнимая подбородочный отдел кверху, сместить челюсть назад. После вправления вывиха нижнюю челюсть фиксируют пращевидной по¬ вязкой на 10-12 суток. Задние вывихи головки нижней челюсти вправляют, поме¬ щая первые пальцы на альвеолярную часть с вестибулярной стороны, а остальны¬ ми охватывают челюсть в области углов и тела. Оттягивая челюсть книзу, пере¬ мещают вывихнутую головку под нижним отделом наружного слухового прохода в суставную впадину. Пациенты с переломом нижней челюсти — это основная группа пострадавших с переломами костей лицевого черепа. Различают переломы альвеолярной части, тела и ветви челюсти. Перелом ветви может произойти в области головки, шейки, основания мыщелкового отростка. Переломы тела нижней челюсти чаще возника¬ ют в области угла, премоляров, клыка и в подбородочном отделе. Они могут быть одиночными, двойными, множественными, оскольчатыми, без смещения или со смещением отломков. Пострадавшие жалуются на нарушение функции жевания и речи, кровотечение изо рта, боли, иногда — на затрудненное глотание. Обследование больного заключается в выявлении симптома нагрузки на по¬ врежденную кость. При подозрении на перелом подбородочного отдела челюсти или ее тела кость нижней челюсти охватывают снизу пальцами правой руки, при этом первый палец помещают на левый угол челюсти, а второй — на правый. При медленном сближении пальцев, чем достигается легкое сдавление челюсти, возни¬ кают боли в щели перелома. Предполагая наличие перелома в заднем отделе тела челюсти или ее ветви, этот же симптом выявляют, надавливая первыми пальцами на подбородок больного в направлении спереди назад и снизу вверх, а остальные укладывая на височные области. Введенными в наружные слуховые проходы боль¬ ного вторыми пальцами определяют синхронность движений головок челюсти. Отставание в движении одной из них свидетельствует о переломе челюсти в обла¬
Глава 32. Неотложные состояния при воспалительных заболеваниях и травмах челюстно-лицевой области 391 сти шейки или основания мыщелкового отростка. Определяемая при пальпации пустота суставной впадины указывает на перелом в области мыщелкового отрос¬ тка, осложненный вывихом головки. При переломе нижней челюсти, проходящем через зубной ряд, в области ее большого отломка не происходит смыкания зубов с зубами-антагонистами верхней челюсти. В области зоны повреждения видны раз¬ рывы кровоточащей слизистой оболочки, десны. Прилежащий к щели перелома зуб часто бывает подвижным. При одностороннем переломе ветви челюсти, осложненном смещением отлом¬ ков, определяется смещение средней линии между центральными резцами в сторо¬ ну перелома. Иногда при этом возникает нарушение прикуса. При двусторонних переломах ветвей при смещении отломков может образоваться открытый прикус: смыкаются только моляры с обеих сторон, а между режущими поверхностями пе¬ редних зубов образуется щель. Диагноз ставят на основании осмотра и рентгенографического обследования при переломе нижней челюсти пострадавшего госпитализируют. На догоспитальном этапе может возникнуть необходимость в остановке крово¬ течения и предотвращении западения языка при двустороннем переломе челюсти в подбородочном отделе. Необходимо провести транспортную иммобилизацию — наложить теменно-подбородочную пращевидную повязку. Лечение в условиях стационара включает удаление зуба из щели перелома, сопоставление и надежное закрепление отломков поврежденной кости, что осуще¬ ствляют ортопедическими или оперативными методами. Переломы верхней челюсти относятся к наиболее тяжелым повреждениям, в которых выделяют три типа: отрыв альвеолярного отростка, челюстно-лицевое разъединение, т. е. перелом на месте соединения верхней челюсти с лобной и скуло¬ выми костями, и черепно-лицевое разъединение — перелом через корень носа, глаз¬ ницу и скуловую дугу. Клиническая картина при переломах верхней челюсти зависит от тяжести и локализации повреждения. При переломе альвеолярного отростка челюсти (1-й тип перелома), особенно частичном, общее состояние может оставаться удовлетво¬ рительным. Щель перелома обычно проходит выше верхушек зубов, а отломок смещается по направлению удара. Больные жалуются на боли, кровотечение, воз¬ никшую подвижность зубов, невозможность сомкнуть челюсти, нарушение актов жевания и речи. При осмотре выявляются отек и гематома верхней губы, кровотечение и слюно¬ течение изо рта, разрывы слизистой оболочки на смещенном участке альвеоляр¬ ного отростка челюсти, обнаженные верхушки корней находящихся на нем зубов. Зубы подвижны. При полном отрыве альвеолярного отростка и его смещении вниз определяются удлинение верхней губы, сглаженность носогубной борозды, обшир¬ ное кровоизлияние в слизистую оболочку преддверия рта в области всех зубов. При пальпации скулоальвеолярного гребня обнаруживают выступы по ходу щели перелома. Надавливание на крючки крыловидных отростков основной кос¬ ти вторыми пальцами (симптом Герена) сопровождается возникновением боли по ходу щели перелома. При челюстно-лицевом разъединении (2-й тип перелома) состояние больного может быть тяжелым. Этот тип перелома верхней челюсти всегда сопряжен с со¬
392 Раздел III. Неотложная хирургия трясением, а иногда и ушибом головного мозга. Больной может находиться в бес¬ сознательном состоянии или жалуется на боли, кровотечение изо рта и из носа, онемение в зоне иннервации подглазничного нерва. Иногда развивается диплопия. При осмотре выявляют открытый прикус, поскольку из-за смещения верхней челюсти вниз зубы смыкаются только в области моляров. Развивается отек тканей подглазничной области и верхней губы, образуется гематома нижнего века. Выяв¬ ляются крепитация в области основания носа, а по нижнему краю глазницы — сим¬ птом «ступеньки». При осмотре полости рта видны кровоизлияния в слизистую оболочку его пред¬ дверия в области премоляров и моляров. При пальпации в области скулоальвео¬ лярного нерва обнаруживаются костные выступы. При надавливании на крючки крыловидных отростков боли усиливаются; опустившийся вниз костный фрагмент смещается вверх, в результате чего уменьшается длина средней части лица и носа. При черепно-лицевом разъединении (3-й тип перелома) состояние больного всегда тяжелое. Этот вид повреждения может осложняться переломом основания черепа, развитием травматического шока. В таких случаях состояние пострадав¬ шего оценивается как крайне тяжелое. Больной обычно находится в бессознатель¬ ном состоянии. При осмотре выявляют кровотечение изо рта, из носа и ушей, может быть лик- ворея. Мягкие ткани лица отечны, особенно в области верхней губы и височной области. Образуются гематомы век — симптом очков. Лицо становится продолго¬ ватым, прикус — открытым. Пальпаторно определяют крепитацию костей носа, неровности костных струк¬ тур в области наружного края глазницы и скуловой дуги. Симптом Герена — поло¬ жительный. Диагноз выставляют на основании результатов осмотра и рентгенографичес¬ кого обследования с указанием на тяжесть повреждения, состояния больного. Пострадавшим с переломом верхней челюсти требуется немедленная госпитали¬ зация. В зависимости от тяжести травмы их помещают в палату интенсивной те¬ рапии или в реанимационное отделение. На догоспитальном этапе может возникнуть необходимость в гемостазе, обес¬ печении свободного дыхания, так как в бессознательном состоянии и обусловлен¬ ном этим снижением рефлексов может произойти аспирация крови, рвотных масс, осколков зубов. Должна быть обеспечена транспортная иммобилизация отломков. Лечение пострадавших с переломом верхней челюсти включает лечебную иммо¬ билизацию отломков посредством специальных препаратов и приспособлений или оперативное вмешательство с наложением минипластин внутриротовым доступом. Переломы скуловой кости и скуловой дуги Под переломом скуловой дуги понимают нарушение непрерывности височного отростка скуловой кости и скулового отростка височной кости. Перелом скуловой дуги всегда множественный: образуются три щели и два отломка, которые смеща¬ ются кнутри и книзу. Больные жалуются на затруднения при открывании рта, что объясняется давлением отломков скуловой дуги на венечный отросток нижней че¬ люсти и повреждением височной мышцы. При осмотре определяется деформация
Глава32. Неотложные состояния при воспалительных заболеваниях и травмах челюстно-лицевой области 393 лица в зоне повреждения, возможны образование гематомы, отек. При ощупыва¬ нии выявляют западение скуловой дуги. Под переломом скуловой кости понимают ее выделение из сочленений со скуло¬ выми отростками верхней челюсти, лобной и височной костями. Переломы тела скуловой кости при неогнестрельных травмах не возникают. В результате повреждения тело скуловой кости смещается кзади и кнутри; иногда происходит разворот отломка по оси с внедрением в верхнечелюстную пазуху и разрушением передней лицевой стенки. В таком случае разрывается слизистая оболочка пазухи и возникает кровотечение из носового хода. Пострадавшие жалуются на потерю чувствительности в зоне иннервации под¬ глазничного нерва, деформацию лица в виде уплощения нижнеглазничного края, иногда — на диплопию (вследствие повреждения нижнеглазничной стенки орби¬ ты и смещения глазного яблока). При пальпаторном обследовании нижнеглазничного края выявляют симптом «ступеньки», возможны кровоизлияние в склеру глазного яблока, образование гема¬ томы век. Перкуторно может определяться звук разбитого горшка (симптом Ма¬ левича). Характер и локализацию повреждения уточняют рентгенографически: производят аксиальный и прямой (обзорный) снимки. Диагноз ставят, основываясь на жалобах больного, результатах его обследова¬ ния и данных рентгенографии. Подтверждение диагноза перелома скуловой кости или скуловой дуги является показанием к госпитализации. На догоспитальном этапе помощь обычно не требуется. Переломы костей носа могут быть без смещения отломков, с боковым или пе¬ реднезадним их смещением. Перелом может быть односторонним, с западением одного из скатов носа, и двусторонним. Кроме того, различают вколоченные пе¬ реломы носа. Переломы костей носа всегда открытые. Больные жалуются на обильное, но кратковременное кровотечение, нарушение носового дыхания, образование гематом век (симптом очков). При вколоченных переломах возможны перфорация передней черепной ямки и ликворея; у постра¬ давших наблюдается «укорочение» спинки носа. При осмотре лица больного опре¬ деляют деформацию носа; в полости носа — сгустки крови. При всех видах перело¬ мов костей носа пальпаторно выявляется крепитация обломков. Диагностика свежих переломов до развития реактивного отека обычно не вызывает затруднений. Всем пострадавшим с переломом костей носа требуется лечение в госпитальных условиях. На догоспитальном этапе при переломах костей носа возможно возникновение сильного кровотечения, очень редко — профузного, которое удается остановить с помощью передней или, в крайнем случае, задней тампонады. Следует иметь в виду, что при вколоченных переломах костей носа во избежание восходящего инфици¬ рования и развития менингеальных осложнений тампонада верхних носовых хо¬ дов недопустима. Лечение включает вправление отломков в ранние сроки, т.е. до развития ре¬ активного отека мягких тканей носа. Неотложная помощь при механических повреждениях тканей челюстно-ли¬ цевой области включает:
394 Раздел III. Неотложная хирургия — остановку кровотечения; — обезболивание (1 мл 50% раствора анальгина внутримышечно, 1 мл 2% ра¬ створа промедола подкожно); — транспортную иммобилизацию отломков костей лицевого черепа (темен¬ ноподбородочная пращевидная повязка); — обязательную транспортировку в стационар при переломе верхней челюс¬ ти; — фиксацию держателем или удержание прошитой лигатурой языка при дву¬ стороннем переломе нижней челюсти в подбородочном отделе и возможном его западении; — тщательный осмотр полости рта больного, поскольку при переломе верхней челюсти возможна аспирация крови, рвотных масс, осколков зубов. Рекомендуемая литература Александров Н. М., Аржанцев П. 3., Вихриев Б. С. и др. Травмы челюстно-лице¬ вой области/Под ред. Н. М. Александрова, П. 3. Аржанцева.— М.: Медицина, 1986.- 447с. Вернадский Ю.И. Травматология и восстановительная хирургия черепно-лице¬ вой области.— 3-е изд.— М.: Мед. лит., 2003.— 456 с. Вагнер Е. А. Хирургия повреждений груди.— М.: Медицина, 1981.— 288 с. Герасимова Л. И., Жижин В. Н., Кижаев Е. В., Путинцев А. Н. Термические и радиационные ожоги.— М.: Медицина, 1996.— 160 с. Джалиашвили О. А., Горбань А. И. Первая помощь при острых заболеваниях и повреждениях глаза.— СПб.: Медицина, 1996.— 255 с. Долеций С. Я., Щитинин В. Е., Арапова А. В. Осложненный аппендицит у де¬ тей.— Л.: Медицина, 1982.— 192 с. Ерюхин И. А., Шаков В. Б. Эндотоксикоз в хирургической клинике.— СПб.: Логос, 1995.— 303 с. Климов В. И., Браташ П. М. Диагностика и лечение закрытой травмы живота.— Свердловск: Среднеуральское кн. изд-во, 1983.— 128 с. Козлов В. А. Неотложная стационарная стоматологическая помощь.— Л.: Меди¬ цина, 1988.— 286 с. Колесов В. И. Клиника и лечение острого аппендицита.— Л.: Медицина, 1972.— 342с. Костюченко А. Л. Угрожающие жизни состояния в практике врача первого кон¬ такта.— СПб.: Специальная литература, 1998.— 247 с. Кузьменко В. В., Журавлев С. М. Травматологическая и ортопедическая по¬ мощь,— М.: Медицина, 1992.— 176 с. Лебехов П. И. Неотложная доврачебная помощь при заболеваниях и поврежде¬ ниях глаз.— Л.: Медицина, 1988.— 142 с. Мондор Г. Неотложная диагностика острого живота.— М.: Медбук, 1996.— Т. 1,— 386 с. Оглоблина 3. В. Острая артериальная непроходимость.— Л.: Медицина, 1955.— 144с. Ожоги: Руководство для врачей/Под ред. Б. С. Вихриева, В. М. Бурмистрова,— Л.: Медицина, 1986.— 270 с. Покровский А. В. Заболевания аорты и ее ветвей.— М.: Медицина, 1979.— 328 с.
Глава 32. Неотложные состояния при воспалительных заболеваниях и травмах челюстно-лицевой области 395 Попов В. А. Перитонит.— Л.: Медицина, 1985.— 228 с. Пытель Ю. А., Золотарев И. И. Неотложная урология.— М.: Медицина, 1985.— 316 с. Раны и раневая инфекция/Под ред. М. И. Кузина, Б. М. Костюченок.— М.: Ме¬ дицина, 1981.— 145с. Савельев В. С. Руководство по неотложной хирургии органов брюшной полос¬ ти.— М.: Медицина, 1986.— 606 с. Смирнов Г. А., Ромм С. 3. Неотложная помощь при заболеваниях и поврежде¬ ниях уха, горла, носа.— СПб.: Медицина, 1997.— 127 с. Сомов Е. Е. Заболевания и повреждения органа зрения: Руководство для семей¬ ных врачей.— СПб.: Изд-во Педиатр, мед. ин-та, 1995.— 76 с. Сочетанная травма и травматическая болезнь/Под ред. С.А.Селезнева и В.А, Черкасова.— Пермь.: Пермская гос. мед. академия, 1999.— 332 с. Тиктинский О. Л., Новиков И. Ф., Михайличенко В. В. Заболевания половых органов у мужчин.— Л.: Медицина, 1985.— 294 с. Филин В. И., Костюченко А. Л. Неотложная панкреатология.— СПб.: Медици¬ на, 1994.— 416 с. Шевцов И. П. Повреждения органов мочеполовой системы.— Л.: Медицина, 1972.- 207 с. Шергородский А. Г. Воспалительные заболевания челюстно-лицевой области и шеи.— М.: Медицина, 1985.— 352 с. Шустер М. А., Калина В. О., Чумаков В. И. Неотложная помощь в оторинола¬ рингологии.— М.: Медицина, 1989.— 304 с.
Раздел IV Неотложные состояния при внутренних болезнях
Гпава 33 Стенокардия Руксин В.В. Стенокардия — это нозологическая форма ИБС, характеризующаяся приступооб¬ разной загрудинной болью или ее эквивалентами, возникающими в результате преходящей ишемии участка сердечной мышцы. Выделяют следующие клинические формы стенокардии: 1) стенокардия напряжения: а) впервые возникшая; б) стабильная (с указанием функционального класса от I до IV); в) прогрессирующая; 2) спонтанная (особая) стенокардия. Стенокардия напряжения возникает при физической, эмоциональной нагруз¬ ке, повышении артериального давления или ЧСС, вследствие того что просвет ко¬ ронарной артерии сужен атеросклеротической бляшкой и кровоток в пораженном месте не может увеличиться адекватно возросшей потребности миокарда в кисло¬ роде. Спонтанная стенокардия развивается вследствие спазма коронарной артерии. Синдром стенокардии может встречаться при аномалиях, воспалении, эмболии коронарных артерий, пороках сердца и др. Возникновению приступов могут способствовать анемия, гипоксия, тиреотоксикоз и другие экстракардиальные фак¬ торы. Течение заболевания может быть стабильным и нестабильным. Для стабильной стенокардии напряжения характерны однотипные ангинозные приступы, развивающиеся при одном и том же уровне нагрузки, одной и той же величине произведения систолического артериального давления и ЧСС (двойно¬ го произведения), косвенно свидетельствующего о потребности миокарда в кисло¬ роде. В зависимости от нагрузки, вызывающей ангинозный приступ, стабильную стенокардию напряжения подразделяют на четыре функциональных класса. Ори¬ ентировочно эти классы можно определить по переносимости бытовых нагрузок. При стенокардии I функционального класса приступы развиваются только при необычно высоких нагрузках; II — во время быстрого подъема по лестнице, быст¬ рой ходьбы по неровной дороге, после обильного приема пищи и т.п.; III — при ходьбе в обычном темпе по ровной дороге; IV — формально в покое (при изменени¬ ях артериального давления или ЧСС). Нестабильная стенокардия — вариант обострения течения заболевания, «проме¬ жуточное состояние между стабильной стенокардией и инфарктом миокарда». К нестабильной стенокардии относятся:
398 Раздел IV. Неотложные состояния при внутренних болезнях — впервые возникшая (давностью до 30 дней) тяжелая стенокардия напряже¬ ния; — прогрессирующая стенокардия напряжения; — ранняя (в первые 14 дней инфаркта миокарда) стенокардия; — впервые возникшая стенокардия в покое. Таким образом, о нестабильной стенокардии свидетельствует возникновение ангинозной боли впервые либо изменение течения приступов, отмечавшихся ра¬ нее. Особую настороженность должны вызывать появление впервые боли в покое и изменение привычных мест локализации или иррадиации боли. Основная причина нестабильной стенокардии — нарастающий пристеночный тромбоз коронарной артерии на поврежденной атеросклеротической бляшке. Реже дестабилизация течения стенокардии имеет вторичный характер, например при нарастающей сердечной недостаточности, или возникает по внекардиальным при¬ чинам (анемия, тиреотоксикоз и др.). Очевидно, что термин «нестабильная стенокардия» объединяет разные состоя¬ ния. Для оценки клинической ситуации Е. Braunwald (1989) предложил подразде¬ лять нестабильную стенокардию по остроте клинических проявлений и условиям возникновения приступов (табл. 33.1). Таб л и ца33.1 Классификация нестабильной стенокардии (по: Е. Braunwald, 1989) Условия возникновения Острота клинических проявлений А. При усугуб¬ ляющих ишемию факторах В. Без усугуб¬ ляющих ишемию факторов С. В первые 2 нед инфаркта миокарда I. Впервые возникшая (последние 2 мес)или прогрессирующая (учащение, усиление болей)стенокардия напряжения IA IB 1C II. Подострая стено¬ кардия покоя(боли в покое последний месяц, но не послед¬ ние 48 ч) IIA IIВ НС III. Острая стенокар¬ дия покоя(боли в покое последние 48 ч) III А III В NIC Примечание. Риск возникновения инфаркта миокарда и внезапной смерти увеличивается от IА к III С.
Глава 33. Стенокардия 399 Классификация помогает оценить степень остроты клинической ситуации. Ре¬ шающее значение при этом, безусловно, имеют течение нестабильной стенокардии и реакция на проводимое лечение. Диагностика. Основой диагностики, определения формы и течения стенокар¬ дии является целенаправленное изучение анамнеза с учетом факторов риска раз¬ вития ИБС (возраст, артериальная гипертензия, нарушения липидного или уг¬ леводного обмена, курение, неблагоприятная по ИБС наследственность) и тщатель¬ ная оценка болевого синдрома. Характер типичной ангинозной боли — давящий, сжимающий. Боль тупая, тя¬ гостная, а если воспринимается как острая, то это свидетельствует о ее выражен¬ ности. Иногда она производит впечатление наличия инородного тела, ощущается как онемение, жжение, изжога; реже — как щемящая, сверлящая, ноющая. Наиболее типичная локализация ангинозной боли — за верхней или средней частью грудины или несколько влево от нее в глубине грудной клетки. Иногда боль ощущается в нижней части грудины, в левой половине грудной клетки или в над¬ чревной области. Боль может быть локализована в любом месте — от нижней че¬ люсти до надчревной области, в том числе и в правой половине грудной клетки, правом плече или предплечье либо в области сердца. Слабая боль ощущается на малой площади, интенсивная может охватывать всю грудную клетку. Локализация и характер ангинозной боли, как правило, настолько типичны, что ее можно определить по жестам больных — «бессловный диагноз». Больные со сте¬ нокардией, рассказывая о месте и характере боли, кладут сжатый кулак на груди¬ ну, накрывают грудину ладонью, или сводят две ладони на грудине, или передви¬ гают сомкнутые пальцы вверх и вниз по грудине. Иррадиация боли отмечается у многих больных, она тем обширнее, чем сильнее боль. В большинстве случаев наблюдается иррадиация в левое плечо, предплечье, лопатку, кисть, по внутренней поверхности предплечья, ходу локтевого нерва, что, однако, не является патогномоничным признаком, поскольку встречается и при других заболеваниях. Более специфично отражение боли в шею, нижнюю челюсть и, особенно, в правое или оба плеча или предплечья. Иногда боль отдает в верх¬ нюю половину живота, крайне редко — в поясничную область. У больных со стенокардией может отмечаться повышение чувствительности уча¬ стков кожи на левой руке, в левой половине грудной клетки (зоны Захарьина-Геда). Начало ангинозной боли при стенокардии напряжения внезапное, без предвес¬ тников, непосредственно на высоте нагрузки. Чаще всего такой нагрузкой являет¬ ся ходьба, особенно против холодного ветра, после обильного приема пищи, при подъеме по лестнице. Нередко коронарные приступы провоцируются эмоциональ¬ ным напряжением. При стабильной стенокардии напряжения боль начинается при одинаковом уровне нагрузки, одной и той же величине произведения систоличес¬ кого артериального давления и ЧСС (двойного произведения). При спонтанной (особой, вариантной) стенокардии боль возникает в покое, но может не наблюдать¬ ся на высоте физической нагрузки, в том числе значительной. Длительность боли при стенокардии напряжения, как правило, больше 1 и мень¬ ше 15 мин, а при спонтанной — до 45 мин. Окончание ангинозного приступа при стенокардии напряжения наступает сра¬ зу после прекращения или уменьшения физической нагрузки. Другим специфичес¬
400 Раздел IV. Неотложные состояния при внутренних болезнях ким признаком стенокардии напряжения является прекращение приступа через 2- 3 мин после сублингвального приема нитроглицерина. При спонтанной стенокар¬ дии реакция на нитроглицерин выражена слабее. Особенности ангинозной боли зависят от возраста больного, сопутствующих заболеваний, формы стенокардии и других причин. В пожилом и старческом воз¬ расте боль обычно выражена слабо, часто отмечаются ее эквиваленты. Боль раз¬ вивается медленнее и длится дольше, чем у молодых, чаще иррадиирует вверх (в шею, затылок, нижнюю челюсть), редко сопровождается вегетативными реакция¬ ми. У молодых пациентов, напротив, боль выражена интенсивно, развивается ос¬ тро, широко иррадиирует в лопатки, плечи, что связано как с сохранением болево¬ го восприятия, так и с неразвитостью коллатерального кровообращения в миокар¬ де. При типичной стенокардии напряжения период нарастания боли значительно длиннее периода стихания, а при спонтанной стенокардии эти периоды примерно равны. Ангинозная боль часто сопровождается страхом, особенно в случаях вне¬ запного начала заболевания, возникновения приступа во сне или при сильной и продолжительной боли. Нередко на фоне боли отмечаются различные вегетатив¬ ные реакции: бледность и влажность кожи, сухость во рту, тахикардия, повышение или снижение артериального давления. Эти реакции не являются критерием тя¬ жести стенокардии. Особо следует отметить, что ангинозные боли возникают уже на относительно поздних стадиях развития заболевания. Длительное время эпи¬ зоды ишемии миокарда не вызывают каких-либо ощущений. Оценка боли. В большинстве случаев учет характера, приступообразности, ло¬ кализации, иррадиации, условий возникновения и прекращения боли позволяет с уверенностью установить ее коронарное происхождение. Однотипность приступов по причинам возникновения и прекращения, интенсив¬ ности, характеру, локализации, иррадиации и продолжительности боли, реакции на прием нитроглицерина свидетельствует о стабильном течении заболевания. Учащение ангинозных приступов, увеличение их силы и продолжительности, возникновение при меньших физических нагрузках, ослабление реакции на прием нитроглицерина могут свидетельствовать о прогрессировании стенокардии. Изменение локализации или иррадиации боли указывает на возникновение новых очагов поражения сердечной мышцы. Значительные трудности в диагностике возникают при атипичном течении стенокардии. Атипичные проявления стенокардии: — эквиваленты боли; — изменение локализации боли; — увеличение продолжительности боли. Эквиваленты боли (одышка, покашливание, сдавление в груди, труднообъясни¬ мые ощущения в области сердца, изжога и др.) обычно наблюдаются у больных пожилого или старческого возраста, после перенесенного инфаркта миокарда, при хронической сердечной недостаточности, сахарном диабете. При стенокардии ука¬ занные ощущения появляются непосредственно на высоте нагрузки, кратковремен¬ ны и проходят после ее прекращения или приема нитроглицерина. Изменение локализации болевых ощущений обычно сводится к тому, что они воз¬ никают не за грудиной, а в местах иррадиации боли при стенокардии: лопатке,
Глава 33. Стенокардия 401 плече, предплечье, кисти, нижней челюсти, шее, надчревной области. Боль может возникать в одном из указанных мест, а может (если приступ затягивается) позже появиться за грудиной. Иная локализация боли может сочетаться с изменением ее характера. Боль в нижней челюсти или лопатке может восприниматься как острая (зубная, ощущение иглы), в предплечье или кисти — как онемение, одеревенение или резкая слабость в конечности, в шее — как ком в горле и т.п. Увеличение продолжительности приступа обычно обусловлено сохранением вызвавших его причин (повышение артериального давления, увеличение ЧСС, эмоциональное напряжение). Иначе говоря, значительная часть затянувшихся ангинозных приступов — не что иное, как приступы стенокардии напряжения с сохраняющимся напряжением. Увеличение продолжительности ангинозной боли наблюдается при спонтанной стенокардии, а может быть связано с дестабилиза¬ цией течения заболевания или развивающимся инфарктом миокарда. Наличие другого болевого синдрома. Любые заболевания с хроническим болевым синдромом (остеохондроз, холецистит и др.) могут приводить к появлению карди¬ алгии, а при наличии ИБС — к стенокардии. Это связано с тем, что патологическая импульсация из других органов снижает порог восприятия боли, поэтому даже кратковременные эпизоды ишемии миокарда могут вызвать ангинозный приступ. Без источника хронической боли эти же эпизоды ишемии протекают без стенокар¬ дии (безболевая ишемия). Боль при других заболеваниях всегда острее, сильнее и длительнее, чем при стенокардии. Поэтому неангинозная боль практически всегда «заслоняет» анги¬ нозную. Дифференциальная диагностика. Основные различия между болью при сте¬ нокардии напряжения и болевыми ощущениями другого происхождения приведе¬ ны в табл. 33.2. При этом следует иметь в виду, что типичные ангинозные присту¬ пы могут развиваться не только при ИБС, но и у больных с аортальным стенозом или гипертрофической кардиомиопатией. Чаще всего стенокардию приходится дифференцировать с болью в области сер¬ дца (кардиалгией) или в левой половине грудной клетки при других заболеваниях. Для кардиалгии при миокардитах, кардиомиопатиях, поражении клапанного аппарата сердца типичны длительность, волнообразность, возникновение или усиление боли после нагрузки, несоответствие силы и длительности боли состоя¬ нию больного, изменение размеров сердца и аускультативной симптоматики. Не¬ редко кардиалгии наблюдаются у больных с гипертонической болезнью. Плевроперикардиальная боль носит острый, колющий характер, усиливается на вдохе, при кашле, связана с изменением положения тела. Плевральная боль умень¬ шается, когда больной сидит, наклонившись в сторону поражения, перикардиаль¬ ная — при наклоне вперед. Может выслушиваться шум трения плевры или пери¬ карда. Боль при остеохондрозе шейного или верхнегрудного отделов позвоночника отличается продолжительностью, упорным характером, связана с переохлаждени¬ ем, движениями туловища. Наблюдаются резкая болезненность при пальпации и положительные симптомы натяжения. Боль при заболеваниях органов брюшной полости часто связана с приемом пищи (усиливается или ослабевает после еды при язве желудка или двенадцатиперст¬
402 Раздел IV. Неотложные состояния при внутренних болезнях ной кишки, снимается глотком воды при пептической язве пищевода, появляется после еды и при переходе в горизонтальное положение при диафрагмальной гры¬ же). В этих случаях отмечаются и другие симптомы поражения желудочно-кишеч- ного тракта: тошнота, рвота, изжога, дисфагия. Ценную информацию может дать пальпация живота (наличие симптомов раздражения брюшины, увеличенного желчного пузыря, резкая болезненность при заведении пальца за мечевидный от¬ росток и т.д.). При оценке реакции на нитроглицерин надо учитывать, что он мо¬ жет уменьшить или полностью устранить боль при заболеваниях органов брюш¬ ной полости за счет спазмолитического действия на желчные пути, желудочно-ки¬ шечный тракт, мочеточники, матку. Табл ицаЗЗ.2 Различия между болью при стенокардии напряжения и болевыми ощуще¬ ниями другого происхождения Признаки Боль при стенокардии напряжения Боль другого происхождения Возраст Факторы риска ИБС Характер боли Локализация Жесты пациентов при демонстрации локализации боли Иррадиация боли Факторы, вызывающие боль Связь боли с нагрузкой Длительность Прием нитроглицерина Другие проявления Мужчины от 30 лет, женщины от 50 лет Часто несколько факторов Давящий, сжимающий За грудиной,в глубине грудной клетки Кладут ладонь или кулак на грудину В левую лопатку, плечо, предплечье, надчревную область, специфичнее — в шею, нижнюю челюсть или в обе лопатки, оба плеча Физическая нагрузка, повышение артериального давления и (или) ЧСС Возникает на пике нагрузки. Проходит после ее пре¬ кращения От 2 до 10 мин Быстро устраняет боль Ощущение нехватки воздуха Чаще от 20 до 50 лет Обычно отсутствуют Острый, колющий, пульсирующий В области сердца, в левой половине грудной клетки Показывают пальцем на болевую точку В левую половину грудной клетки, левую лопатку Часто появляется или усили¬ вается на вдохе, при накло¬ нах, движениях туловища Не связана или возникает после нагрузки Очень кратковременная (секунды) или длительная (часы) Не устраняет боль, часто вызывает побочные реакции Вегетативные реакции, болезненность при пальпации
Глава 33. Стенокардия 403 В неотложных случаях сомнения в генезе болевого синдрома в разумных преде¬ лах следует трактовать в пользу стенокардии. Данные электрокардиографическо¬ го исследования имеют второстепенное значение. Важно помнить, что боль или неприятные ощущения в любом месте от нижней челюсти до надчревной области могут быть ангинозными, если возникают на высо¬ те нагрузки, кратковременны, быстро снимаются нитроглицерином. Электрокардиографическая диагностика. Изменения ЭКГ при острой коро¬ нарной недостаточности неспецифичны и условно подразделяются на признаки ишемии и повреждения миокарда. Их отображение на ЭКГ зависит от локализа¬ ции патологического очага в стенке левого желудочка и расположения по отноше¬ нию к нему активного электрода, т.е. от отведения ЭКГ. Прямые патологические признаки регистрируются в тех отведениях, в которых активный электрод направ¬ лен к очагу поражения. В отведениях, где активный электрод обращен к части ми¬ окарда, противоположной очагу поражения, изменения ЭКГ будут иметь противо¬ положную направленность (реципрокные изменения). Ишемия. При ишемии миокарда изменяется зубец Т (рис. 33.1). Если очаг ише¬ мии находится во внутренних (субэндокардиальных) слоях миокарда, то измене¬ ния в 3-й фазе реполяризации приводят к нарастанию амплитуды и продолжитель¬ ности зубца Т, который в прямых отведениях становится высоким, равнобедрен¬ ным, заостренным. Реципрокные признаки проявляются уменьшением амплитуды зубца Т. Д -Л-А -A^~V е ж з Рис. 33.1. ЭКГ при ишемии и повреждении: а — нормальная ЭКГ; б — субэндокарди- альная ишемия; в — субэпикардиальиая (трансмуральная) ишемия; г — субэндокар- диальное повреждение; д — субэпикардиальное (трансмуральное) повреждение; е — субэндокардиальное повреждение и субэндокардиальная ишемия; ж — субэндо- кардиальное повреждение и трансмуральная ишемия; з — трансмуральное поврежде¬ ние и трансмуральная ишемия. При расположении очага ишемии в наружных (субэпикардиальных) слоях век¬ тор зубца Т направлен от пораженного участка к здоровой стенке левого желудоч¬
404 Раздел IV. Неотложные состояния при внутренних болезнях ка, т.е. от электрода. Поэтому прямые признаки субэпикардиальной ишемии будут заключаться в формировании отрицательного равнобедренного зубца Т с заост¬ ренной вершиной. Реципрокные признаки проявляются увеличением амплитуды положительного зубца Т. Аналогичная картина отмечается на ЭКГ при трансму¬ ральной ишемии, которая встречается значительно чаще, чем изолированная су- бэпикардиальная. Для диагностики ишемии ценное диагностическое значение имеет инверсия волны U. Повреждение. Основными признаками повреждения миокарда являются измене¬ ния сегмента ST (рис. 33.1). При повреждении во 2-й фазе реполяризации возни¬ кает разность потенциалов между патологическим очагом и здоровым миокардом. Ток повреждения направлен к патологическому очагу и вызывает смещение сег¬ мента ST относительно изоэлектрической линии. При локализации участка повреждения во внутренних, субэндокардиальных слоях в прямых отведениях регистрируется смещение сегмента ST ниже изоэлект¬ рической линии. Смещение сегмента ST может быть горизонтальным, косо-восхо¬ дящим, вогнутым и косонисходящим. Наиболее диагностически значимой счита¬ ют горизонтальную и, особенно, косонисходящую депрессию сегмента ST, менее значимой — вогнутую и косовосходящую. Реципрокные изменения при субэндо- кардиальном повреждении обычно не выражены. При локализации патологического очага в субэпикардиальных слоях направ¬ ление к нему тока повреждения приводит к подъему сегмента ST над изоэлектри¬ ческой линией. Подъем сегмента ST может быть горизонтальным, выпуклым или вогнутым. Наиболее значимым считают горизонтальный и выпуклый подъем сег¬ мента ST, менее значимым — вогнутый. Реципрокные изменения проявляются деп¬ рессией сегмента ST. Аналогичные признаки наблюдаются на ЭКГ при трансму¬ ральном повреждении, которое встречается значительно чаще изолированного су- бэпикардиального. Дальнейшее повреждение миокарда приводит к замедлению проведения возбуж¬ дения в пораженном участке миокарда и возникновению блокад от повреждений (фокальных, ишемических). Эти блокады проявляются в нарастании амплитуды и продолжительности зубца R, формировании дополнительного зубца г’ или рас¬ щеплении и зазубренности комплекса QRS в двух-трех отведениях ЭКГ над оча¬ гом поражения. Если повреждение развивается в области ствола или ножек пучка Гиса, то могут возникать блокады правой или левой ножки или ее ветвей (передне¬ верхней, задненижней, срединной). Признаки ишемии и повреждения на ЭКГ часто сочетаются. Как упоминалось выше, изменения ЭКГ не специфичны, не патогномоничны для ИБС вообще и для острой коронарной недостаточности в частности, поэтому вы¬ ражение «болезней много, а зубец Т один» совершенно справедливо. Изменения зубца Т, сегмента ST, а иногда и комплекса QRS могут регистрироваться при дру¬ гих заболеваниях сердца, нарушении электролитного баланса, мозгового кровооб¬ ращения, заболеваниях органов брюшной полости и других патологических состо¬ яниях. Так, для гипокалиемии характерны депрессия сегмента ST, инверсия зубца Т, увеличение амплитуды зубца U и удлинение интервала Q-T.
Глава 33. Стенокардия 405 При гиперкалиемии наблюдаются высокие узкие зубцы Т и укорочение интер¬ вала Q-T. Под влиянием лечения сердечными гликозидами возникает корытообразная деп¬ рессия сегмента ST. При синдроме преждевременной реполяризации желудочков регистрируется подъем сегмента ST выше изоэлектрической линии, который начинается от за¬ зубрины или псевдозубца г’ (точки j) на комплексе QRS, имеет вогнутую форму, переходит в высокий положительный зубец Т. Часто наблюдается поворот сердца вокруг продольной оси против часовой стрелки со смещением переходной зоны к правым грудным отведениям. При остром перикардите подъем сегмента ST наблюдается в тех отведениях, где комплекс QRS направлен вверх, может сопровождаться уменьшением вольтажа зубцов ЭКГ и их электрической альтернацией. Неотложная помощь при стенокардии. Одна из характерных особенностей боли при стенокардии — ее кратковременность. Для стенокардии напряжения ти¬ пично, что приступ проходит самостоятельно сразу после прекращения нагрузки. Увеличение продолжительности ангинозной боли наблюдается, если сохраняют¬ ся вызвавшие ее причины, при спонтанной стенокардии, дестабилизации течения заболевания или развивающемся инфаркте миокарда. При затянувшейся ангинозной боли ее необходимо устранить как можно быст¬ рее и как можно полнее. Для подавления боли при стенокардии напряжения в первую очередь следует прекратить нагрузку и удобно усадить больного с опущенными ногами, что умень¬ шает венозный возврат крови к сердцу. Сублингвально назначают 0,5 мг нитроглицерина с оценкой его действия и повторным применением при необходимости. Определенные преимущества (быс¬ трота наступления и стабильность эффекта) имеет аэрозольная форма нитрогли¬ церина. Аэрозоль впрыскивают под язык (не вдыхают!). При отсутствии или непереносимости нитроглицерина приступ нередко уда¬ ется оборвать с помощью массажа каротидного синуса. Массаж следует проводить осторожными круговыми движениями с одной стороны в течение не более 5 с. Пред¬ варительно следует убедиться в нормальной пульсации и отсутствии шумов над сонными артериями. Всем больным с сохраняющейся ангинозной болью показана оксигенотерапия. Для устранения эмоционального напряжения, сопровождающего приступ, а нередко являющегося и его причиной, основное значение имеет чуткое и доброже¬ лательное отношение к больному. Хороший седативный эффект обеспечивается назначением 5-10 мг диазепама внутрь, внутримышечно или внутривенно. Для снижения повышенного артериального давления нередко достаточно по¬ вторного назначения нитроглицерина под язык. Контролируемого снижения ар¬ териального давления можно добиться при назначении клони дина (клофелина) сублингвально (в дозе 0,15 мг) или внутривенно медленно (1 мл 0,01% раствора). Клонидин, помимо гипотензивного, оказывает выраженное седативное и обезбо¬ ливающее действие. Выраженная антиангинальная активность присуща блокаторам (р-адреноре- цепторов, поэтому раннее применение лекарственных препаратов этой группы —
406 Раздел IV. Неотложные состояния при внутренних болезнях один из самых эффективных методов неотложной помощи при затянувшемся при¬ ступе стенокардии напряжения. Обычно используют пропранолол (индерал, об- зидан, анаприлин), который назначают в дозе 20-40 мг внутрь. При вариантной стенокардии вместо p-адреноблокаторов назначают антагонисты кальция (нифе- дипин, верапамил, дилтиазем). Так как к дестабилизации течения стенокардии обычно приводит тромботи¬ ческая окклюзия коронарной артерии, как можно раньше нужно назначить анти- агреганты и антикоагулянты. Больному дают разжевать 0,25 г ацетилсалицило¬ вой кислоты, внутривенно вводят 5000 ЕД гепарина (эти препараты оказывают и определенный болеутоляющий эффект). Если ангинозная боль сохраняется в покое на фоне повторного применения нитроглицерина, абсолютно необходимо внутривенное введение обезболивающих средств. Относительно слабую боль, особенно у пожилых, удается устранить внутривен¬ ным введением 2,5 г анальгина с 5 мг диазепама. Более эффективно дробное (за 2- 3 приема) внутривенное введение 10-20 мг промедола с 5 мг дроперидола или ди¬ азепама. При тяжелом болевом синдроме следует сразу назначать дробное (по 3 мг) внут¬ ривенное вливание до 10 мг морфина. В случаях, когда наркотические средства отсутствуют, внутривенно медленно вводят 10-20 мг налбуфина. При недостаточном эффекте болеутоляющее действие наркотических анальге¬ тиков может быть усилено внутривенным вливанием анальгина, а при артериаль¬ ной гипертензии — клонидина. Госпитализация. Нестабильная стенокардия является абсолютным показани¬ ем к экстренной госпитализации. Важно взять в стационар всю актуальную ме¬ дицинскую документацию больного, особенно предшествующие электрокардиог¬ раммы. Госпитализацию производят на носилках, после возможной стабилизации состояния больного, через приемные отделения в палаты интенсивной терапии специализированных отделений для лечения больных с острым инфарктом ми¬ окарда. Необходимо обеспечить наблюдение и готовность к проведению лечебных ме¬ роприятий (в том числе реанимационных) в процессе транспортировки. В стационаре первоочередными задачами лечения пациентов с нестабильной стенокардией являются: — устранение боли; — предупреждение инфаркта миокарда; — предупреждение внезапной коронарной смерти. Механизм развития нестабильной стенокардии и основные направления интен¬ сивной терапии совпадают с таковыми при инфаркте миокарда без патологичео кого зубца Q. Поэтому нестабильную стенокардию и субэндокардиальный инфаркт миокарда объединяют единым термином «острый коронарный синдром». Препаратами выбора для лечения больных с острым коронарным синдромом являются антикоагулянты (гепарин, низкомолекулярные гепарины) и антиагре- ганты (ацетилсалициловая кислота).
Глава 33. Стенокардия 407 Для лечения нестабильной стенокардии скорость внутривенного введения ге¬ парина необходимо подбирать индивидуально, добиваясь стабильного увеличения активированного частичного тромбопластинового времени в 2 раза по сравнению с его нормальной величиной. Значительно удобнее использовать низкомолекуляр¬ ный гепарин — эноксапарин (клексан). 30 мг клексана вводят внутривенно струй- но, после чего препарат назначают подкожно по 1 мг/кг 2 раза в сутки на протяже¬ нии 3-8 дней. Положительно влияют на течение заболевания, особенно, блокаторы (3-адрено- рецепторов и статины. Антагонисты кальция (верапамил, дилтиазем) назначают при наличии про¬ тивопоказаний к лечению блокаторами p-адренорецепторов. Тромболитическая терапия при остром коронарном синдроме не показана. У больных с тяжело протекающей нестабильной стенокардией, рецидивиру¬ ющими ангинозными приступами следует рассмотреть возможность применения хирургических методов восстановления коронарного кровотока (аортокоронарное шунтирование, чрескожная транслюминальная коронарная ангиопластика). О стабилизации течения стенокардии судят по отсутствию ангинозной боли на протяжении не менее 48 ч. В течение нескольких месяцев (если больной не был прооперирован) риск возобновления нестабильной стенокардии, развития инфар¬ кта миокарда и внезапной смерти, особенно при сохраняющейся в покое депрессии или эпизодах подъема сегмента ST, остается очень высоким. Рекомендации по оказанию скорой медицинской помощи при стенокардии Диагностика. Приступообразная, сжимающая или давящая боль за грудиной на высоте нагрузки (при спонтанной стенокардии — в покое). Боль длится до 10 мин (при спонтанной стенокардии — до 45 мин), проходит при прекращении нагрузки или после приема нитроглицерина. Боль иррадиирует в левое (иногда и в правое) плечо, предплечье, кисть, лопатку, шею, нижнюю челюсть, надчревную область. При атипичном течении возможны иная локализация или иррадиация боли (от нижней челюсти до надчревной области), эквиваленты боли (труднообъяснимые ощущения, тяжесть, нехватка воздуха), увеличение продолжительности боли. Имеются факторы риска ИБС. Изменения на ЭКГ’ даже на высоте приступа, мо¬ гут быть неопределенными или отсутствовать! Дифференциальная диагностика. В большинстве случаев — с острым инфар¬ ктом миокарда, нейроциркуляторной дистонией, кардиалгиями, внекардиальны- ми болями (при заболеваниях периферической нервной системы, мышц плечевого пояса, легких, плевры, органов брюшной полости). Неотложная помощь. 1. При ангинозном приступе: — удобно усадить больного с опущенными ногами; — нитроглицерин (таблетки или аэрозоль) по 0,4-0,5 мг под язык трижды через 3 мин (при отсутствии или непереносимости нитроглицерина — проба Вальсальвы или массаж каротидного синуса); — обеспечить физический и эмоциональный покой; — корригировать артериальное давление и сердечный ритм.
408 Раздел IV. Неотложные состояния при внутренних болезнях 2. При сохраняющейся ангинозной боли: — проводить оксигенотерапию; — при стенокардии напряжения — пропранолол (анаприлин, индерал) 20- 40 мг внутрь, при вариантной стенокардии — нифедипин (коринфар) 10 мг под язык или в каплях внутрь; — ввести внутривенно 5000 ЕД гепарина; — дать разжевать 0,25 г ацетилсалициловой кислоты. 3. В зависимости от степени выраженности боли, возраста, состояния (не за¬ тягивая приступ!): — ввести фентанил (0,05-0,1 мг), или промедол (10-20 мг), или анальгин (1 -2 г) с 5 мг дроперидола внутривенно медленно или дробно; — при тяжелом болевом синдроме — морфин внутривенно дробно до 10 мг. 4. При нестабильной стенокардии или подозрении на инфаркт миокарда — госпитализировать после возможной стабилизации состояния. Основные опасности и осложнения: — острый инфаркт миокарда; — острые нарушения сердечного ритма или проводимости (вплоть до вне¬ запной смерти); — рецидив ангинозной боли; — артериальная гипотензия (в том числе лекарственная); — острая сердечная недостаточность; — нарушения дыхания при введении наркотических анальгетиков. Примечание. При нестабильном состоянии — катетеризировать периферичес¬ кую вену, мониторировать сердечный ритм. Если традиционные наркотические анальгетики отсутствуют, 10-20 мг налбу- фина внутривенно медленно или дробно.
Гпава 34 Инфаркт миокарда Руксин В.В. Инфаркт миокарда — это острый некроз участка сердечной мышцы, возникающий вследствие абсолютной или относительной недостаточности его кровоснабжения. В подавляющем большинстве случаев непосредственной причиной инфаркта миокарда является тромботическая окклюзия коронарных артерий. Исключение составляет инфаркт миокарда, вызванный длительным спаз¬ мом коронарных артерий, резким и продолжительным повышение потребнос¬ ти миокарда в кислороде. Известны случаи развития инфаркта миокарда при травме, артериите, аномалии, расслоении, эмболии коронарных артерий, забо¬ леваниях крови, пороках сердца, особенно аортальных, расслаивающей анев¬ ризме аорты, тиреотоксикозе, тяжелой гипоксии, анемии и других заболевани¬ ях и состояниях. Подавляющее большинство летальных исходов при инфаркте миокарда разви¬ ваются в первые часы заболевания на догоспитальном этапе. Из общего числа за¬ болевших каждый четвертый погибает в течение первых шести часов от начала сердечного приступа. Диагностика. Основой диагностики инфаркта миокарда, особенно в первые часы заболевания, являются тщательный анализ болевого синдрома с учетом анам¬ неза, указывающего на наличие ИБС или соответствующих факторов риска, а в дальнейшем — появление изменений ЭКГ и повышение активности кардиоспеци- фических ферментов или содержания миокардиальных белков в крови. Выделяют несколько вариантов начала инфаркта миокарда: ангинозный, арит¬ мический, цереброваскулярный, астматический, абдоминальный, малосимптомный (безболевой). Ангинозный — самый частый вариант дебюта инфаркта миокарда. Характер ангинозной боли при инфаркте миокарда аналогичен таковому при стенокардии. Больные описывают возникающие ощущения как сильное сжатие, сдавление, тяжесть («стянуло обручем, сжало тисками»). При большой интенсив¬ ности боль воспринимается как «кинжальная», раздирающая, разрывающая, жгу¬ чая, палящая, как «кол в грудной клетке». Болевые ощущения протекают волнооб¬ разно, периодически уменьшаясь, но не прекращаясь полностью. С каждой новой волной приступы усиливаются, быстро достигают максимума, а затем ослабева¬ ют, и промежутки между ними удлиняются. Локализация ангинозной боли — обычно за грудиной в глубине грудной клетки, реже — в левой половине грудной клетки или в надчревной области. Иногда эпи¬ центр боли смещается в правую половину грудной клетки, шею, нижнюю челюсть.
410 Раздел IV. Неотложные состояния при внутренних болезнях Иррадиирует ангинозная боль, как правило, в левую лопатку, плечо, предпле¬ чье, кисть. Чаще, чем при стенокардии, боль широко отражается в обе лопатки, оба плеча и предплечья, надчревную область, шею, нижнюю челюсть, причем ирради¬ ацию в шею и обе лопатки считают более специфичной. Начало ангинозной боли при инфаркте миокарда — внезапное, часто в утрен¬ ние часы, длительность — несколько часов. Окончание боли. Повторный сублингвальный прием нитроглицерина не уст¬ раняет боль полностью, но может ее несколько ослабить. Особенности ангинозного болевого синдрома при инфаркте миокарда зависят от локализации и течения заболевания, фона, на котором оно развивается, и воз¬ раста больного. У 90% молодых больных ангинозный статус проявляется ярко. Боли часто носят сжимающий, сверлящий, режущий, жгучий характер, трудно поддаются терапии, рецидивируют. Напротив, у У3 больных пожилого и старческого возрас¬ та типичная загрудинная боль вообще не наблюдается. К аритмическому варианту заболевания относят случаи, когда инфаркт ми¬ окарда начинается с острых нарушений ритма или проводимости сердца при от¬ сутствии боли. Чаще аритмический вариант проявляется фибрилляцией желудоч¬ ков, реже — аритмическим шоком, обусловленным пароксизмом тахикардии (та¬ хиаритмии) или острой брадикардией. Нередко аритмический вариант клинически дает знать о себе обмороком. Цереброваскулярный вариант наблюдается у больных с отягощенным не¬ врологическим анамнезом и развивается на фоне значительного снижения или повышения артериального давления. Неврологическая симптоматика зависит от тяжести нарушений системного и регионарного (мозгового) кровообращения и может быть представлена головной болью, головокружением, тошнотой, рвотой, расстройством зрения, помрачением сознания (от легкой заторможенности до комы) и очаговыми неврологическими симптомами. У больных старческого воз¬ раста нарушение мозгового кровотока вследствие ухудшения кровообращения и снижения артериального давления может проявляться психозом. К цереброваскулярному варианту иногда относят синкопальные состояния в дебюте заболевания, однако они чаще обусловлены кратковременными эпизодами аритмий или развиваются на высоте боли. Астматический вариант инфаркта миокарда обычно встречается при повтор¬ ном инфаркте миокарда или у больных с исходной недостаточностью кровообра¬ щения. Сердечная астма или отек легких в дебюте инфаркта миокарда могут быть обусловлены вовлечением в патологический процесс сосочковых мышц, а внезап¬ ная одышка без выраженного застоя в легких — поражением правого желудочка. Об астматическом варианте инфаркта миокарда следует думать тогда, когда веду¬ щим симптомом заболевания является внезапный, часто немотивированный при¬ ступ удушья или отек легких. Абдоминальный вариант обычно наблюдается при локализации некроза на ниж¬ ней стенке левого желудочка. Кроме смещения эпицентра болевых ощущений в над¬ чревную область, реже — в область правого подреберья, при нем могут наблюдаться тошнота, рвота, метеоризм, расстройство стула, явления пареза кишечника, повы¬ шение температуры тела. Нередко отмечаются цианоз, одышка, аритмии, в то время как живот остается мягким, а симптомы раздражения брюшины отсутствуют.
Глава 34. Инфаркт миокарда 411 Малосимптомная (безболевая) форма инфаркта миокарда проявляется неспе¬ цифической симптоматикой (слабость, ухудшение сна или настроения, ощущение дискомфорта в грудной клетке). Малосимптомная форма инфаркта миокарда чаще встречается у больных пожилого возраста, особенно страдающих сахарным диа¬ бетом, и вовсе не является свидетельством благоприятного течения заболевания. ЭКГ при инфаркте миокарда относительно специфична, но отличается низкой чувствительностью. Признаки острого нарушения коронарного кровообращения часто искажаются другими патологическими изменениями ЭКГ и всегда запазды¬ вают по отношению к началу ангинозного приступа. Эти обстоятельства снижа¬ ют ценность однократно снятой ЭКГ, позволяющей, по данным различных авто¬ ров, диагностировать инфаркт миокарда лишь в 48-51% случаев. В то же время неотложное электрокардиографическое исследование может иметь решающее значение для постановки правильного диагноза. Ценность этого мето¬ да диагностики проявляется не только при особо тяжелых или трудно дифферен¬ цируемых состояниях. Изменения ЭКГ могут оказаться единственным убедитель¬ ным симптомом инфаркта миокарда при относительно кратковременной и легко устраненной ангинозной боли или при других нетипичных клинических проявле¬ ниях заболевания. Напротив, отсутствие электрокардиографических признаков нарушения коронарного кровообращения на фоне тяжелого многочасового боле¬ вого приступа может свидетельствовать о наличии другого заболевания (напри¬ мер, расслаивающей аневризмы аорты). Бесспорно, что диагностировать инфаркт миокарда нужно в первую очередь по клиническим признакам, но во всех случаях, когда он может быть заподозрен, необходима экстренная оценка ЭКГ. Подтверждение диагноза и определение ЭКГ-разновидности инфаркта миокар¬ да имеет определяющее значение для выбора лечения, в первую очередь — содер¬ жания и объема неотложной антитромботической терапии. По электрокардиографическим признакам важно различать трансмуральный и субэндокардиальный инфаркт миокарда. При трансмуралъном некрозе поражается более 50-70% толщи стенки левого желудочка. Так как большая часть миокарда под электродом теряет способность к возбуждению, то форму ЭКГ в прямых отведениях определяет вектор деполяриза¬ ции противоположной стенки, формируя комплекс QS или патологический зубец Q. Зубец Q считают патологическим при продолжительности 0,04 с или больше, при амплитуде больше !/3 зубца R, а также если он появляется в грудных отведени¬ ях правее переходной зоны. Вектор сохранившейся части миокарда приводит к образованию зубца г с меньшей, чем исходная, амплитудой. При субэндокардиалъном инфаркте миокарда патологический зубец QHe образу¬ ется, хотя может отмечаться зазубренность начальной части комплекса QRS. На ЭКГ проявляются признаки субэндокардиального повреждения, т.е. депрессия сег¬ мента ST (максимально выраженная в отведениях V3-V5, реже — в отведениях III и aVF). Эти признаки свидетельствуют об инфаркте миокарда, если сохраняются не менее 48 ч, в дальнейшем закономерно изменяются и сопровождаются усилени¬ ем активности кардиоспецифичных ферментов или повышением содержания мио¬ кардиальных белков в крови. Субэндокардиальные инфаркты всегда обширные, и хотя изменения реполяризации неточно очерчивают зону поражения, их нельзя относить к мелкоочаговым.
412 Раздел IV. Неотложные состояния при внутренних болезнях В зависимости от наличия прямых и реципрокных (противоположных) измене¬ ний в тех или иных отведениях ЭКГ определяют локализацию некроза (табл. 34.1). Таблица 34.1 Топическая диагностика инфаркта миокарда Локализация инфаркта Отведения ЭКГ, в которых регистрируются миокарда прямые признаки реципрокные признаки Передний и передне¬ перегородочный V,-V4, А, (I) lll.aVF, D Переднебазальный aVL, (I), V22-V42 III, aVF, V-V2 Передний распространенный I. И. aVL, V,-Ve,A,l lll.aVF, D Боковой I, ll.aVL, V5-V6,l V,, (V2, aVR) Боковой базальный aVL, V52-V62 III, (V,-V2) Заднедиафрагмальный (нижний) II, III, aVF, D I, aVL, V2-V5, A Циркулярный верхушечный II, III, aVF, V3-Ve, D, AI a\/R и -V V awn, vt v2, v3R Заднебазальный v7-v9,d V -V V A W1 v3' 3R* " Правого желудочка QC > I QC > o> > I С течением времени ЭКГ при инфаркте миокарда претерпевает ряд динамичес¬ ких изменений. Выделяют три электрокардиографических стадии трансмураль¬ ного инфаркта миокарда: острую, подострую, рубцовую. Острая стадия трансмурального инфаркта проявляется признаками некроза (появлением комплексов QS или патологических зубцов Q) и повреждения (подъе¬ мом сегмента ST выше изоэлектрической линии) миокарда. В самом начале острая стадия (иногда этот период называют острейшей стади¬ ей) проявляется признаками трансмурального повреждения миокарда (быстро нарастающими изменениями реполяризации: подъемом сегмента ST в виде моно- фазной кривой, преходящими нарушениями ритма и проводимости, снижением амплитуды зубца R, началом формирования патологического зубца Q). Выделе¬ ние этого начального периода острой стадии имеет важное значение, так как по¬ зволяет определить содержание экстренной помощи (тромболитическая терапия или антикоагулянты), не дожидаясь появления прямых признаков некроза (комп¬ лексов QS или патологических зубцов Q). Если при наличии клинических данных признаки повреждения миокарда (смещения сегмента ST) отсутствуют, то ЭКГ необходимо регистрировать повторно каждые 20-30 мин, чтобы не упустить вре¬ мя для начала тромболитической терапии. На протяжении острой стадии окончательно формируется зона некроза (форми¬ руются комплексы QS или патологические зубцы Q), за счет уменьшения возбужда¬ ющейся части миокарда снижается амплитуда зубца R. По мере уменьшения степе¬ ни повреждения миокарда, окружающего некротический участок, сегмент ST при¬ ближается к изоэлектрической линии. Трансформация повреждения в ишемию приводит к появлению и нарастанию инверсии зубца Т. В конце острой стадии вся
Глава 34. Инфаркт миокарда 413 зона повреждения трансформируется в ишемическую, поэтому сегмент ST находит¬ ся на изоэлектрической линии, а зубец Т — глубокий, отрицательный. Изменения ЭКГ в начале острой стадии инфаркта миокарда представлены на рис. 34.1 и 34.2. Рис. 34.1. Острая стадия (начало) инфаркта миокарда на передней стенке, перегород¬ ке, верхушке. Подострая стадия представлена зоной некроза (комплексы QS или патологи¬ ческие зубцы Q) и зоной ишемии (отрицательные зубцы Т). Динамика ЭКГ в этом периоде заболевания сводится к постепенному уменьшению ишемии (степени ин¬ версии зубца Т). Рубцовая стадия. Для рубцовой стадии трансмурального инфаркта миокарда характерны наличие патологического зубца Q, сниженная амплитуда зубца R, расположение сегмента ST на изоэлектрической линии, стабильная форма зубца Т. Признаки рубцовых изменений на ЭКГ могут сохраняться пожизненно, но мо¬ гут со временем исчезать.
414 Раздел IV. Неотложные состояния при внутренних болезнях Рис. 34.2. Острая стадия (начало) инфаркта миокарда на нижней стенке, верхушке и боковой стенке, АВ-блокада I степени. Распознавание инфаркта миокарда по ЭКГ может быть затруднено. К наибо¬ лее значимым факторам, затрудняющим диагностику, относятся: 1) отсутствие типичных изменений ЭКГ в начале инфаркта миокарда; 2) поздняя регистрация ЭКГ; 3) инфаркт миокарда без патологического зубца Q или с нечеткими изменения¬ ми зубца Q; 4) локализация некроза, при которой нет прямых изменений в обычных отве¬ дениях ЭКГ; 5) повторный инфаркт миокарда; 6) переднезадний инфаркт миокарда; 7) блокада ножек пучка Гиса и их разветвлений;
Глава 34. Инфаркт миокарда 415 8) инфарктоподобные изменения ЭКГ при других заболеваниях и состояниях (ТЭЛА, синдром WPW и др.). Для врачей скорой помощи особенно актуальна проблема, связанная с запаз¬ дыванием появления изменений на ЭКГ относительно начала болевого синдрома. Отсутствие типичных изменений ЭКГ в начале инфаркта миокарда может на¬ блюдаться в течение минут, а иногда и часов. Н. А. Мазур (1985) выделяет пять вариантов изменений ЭКГ в течение первого часа развития инфаркта миокарда: 1) подъем сегмента ST с патологическим зубцом Q или без него; 2) депрессия сегмента ST; 3) появление реципрокных изменений ЭКГ раньше, чем прямых; 4) образование патологического зубца Q раньше типичных изменений репо¬ ляризации (псевдорубцовая стадия); 5) отсутствие изменений ЭКГ. В случаях, когда в начале клинических проявлений инфаркта миокарда от¬ сутствуют его электрокардиографические признаки, регистрацию ЭКГ следует повторять с интервалом 20-30мин. На наш взгляд, на ранних стадиях заболевания заподозрить инфаркт миокар¬ да по ЭКГ помогают: — появление отрицательной и, не в меньшей степени, положительной (псевдо нормализация) динамики по сравнению с предыдущими ЭКГ; — появление высоких заостренных зубцов Т; — появление реципрокных изменений; — нарушения внутрижелудочковой проводимости (обычно при переднеперего¬ родочных инфарктах); — нарушения АВ-проводимости (при заднедиафрагмальных инфарктах); — желудочковые экстрасистолы типа QR, qR или QRS (но не QS) в прекардиаль- ных отведениях; — регистрация дополнительных (V7 8, высоких и правых прекардиальных) отведений ЭКГ; — особая настороженность при анализе изменений в отведениях aVL, У^, III; — при низкоамплитудных зубцах регистрация ЭКГ с усилением 2:1. Изменения ЭКГ в первые часы инфаркта миокарда имеют определенное про¬ гностическое значение. Прогностически неблагоприятными являются следующие электрокардиографические признаки: — высокая ЧСС; — значительный суммарный подъем сегмента ST; — выраженная депрессия сегмента ST в реципрокных отведениях; — увеличение продолжительности комплекса QRS до 0,11 с и более; — наличие признаков ранее перенесенного инфаркта миокарда (комплексов QS или патологических зубцов Q в удаленных от зоны острого инфаркта миокарда отведениях). Экспресс-методы лабораторной диагностики инфаркта миокарда. Для экстрен¬ ной диагностики инфаркта миокарда на догоспитальном этапе наиболее подходит качественный иммунологический тест для определения содержания в крови спе¬ цифического миокардиального белка тропонина-Т. При инфаркте миокарда на¬
416 Раздел IV. Неотложные состояния при внутренних болезнях блюдаются два пика повышения его концентрации в крови. Первый начинается через 2-3 ч, достигает максимума через 8-10 ч, второй начинается через трое су¬ ток. Нормализация концентрации тропонина-Т в крови происходит через 10-14 суток. Чувствительность теста через 3 ч — примерно 60%, через 10 ч приближается к 100%, специфичность — почти 100%. С помощью этого метода удается диагностировать не только крупно-, но и мелко¬ очаговые повреждения миокарда, что имеет принципиальное значение у больных с нестабильной стенокардией. Для проведения анализа на тест-полоску наносят 150 мкл крови. Результат счи¬ тывают через 20 мин. При инфаркте миокарда концентрация тропонина-Т превы¬ шает 0,2 нг/мл и на полоске появляются две линии. При наличии одной (конт¬ рольной) линии тест считают отрицательным (в ранние сроки для исключения инфаркта миокарда тест рекомендуют повторить через несколько часов). Отсут¬ ствие контрольной линии свидетельствует о том, что провести тест не удалось. Таким образом, метод прост и доступен, отличается высокой чувствительнос¬ тью и специфичностью, позволяет диагностировать инфаркт миокарда как в ран¬ ние, так и в поздние сроки заболевания (в промежутке от 10 ч до 10 суток). Дифференциальная диагностика. Наиболее часто приходится дифференци¬ ровать инфаркт миокарда с затянувшимся ангинозным приступом, ТЭЛА, остры¬ ми заболеваниями органов брюшной полости, расслаивающей аневризмой аорты. При затянувшемся ангинозном приступе следует учитывать, что причинами увеличения длительности привычной ангинозной боли могут быть не только разви¬ вающийся острый коронарный синдром или инфаркт миокарда, но и сохраняю¬ щееся повышение артериального давления либо увеличение ЧСС. Ухудшение реак¬ ции на прием нитроглицерина может быть связано со снижением активности пре¬ парата. Напротив, должны настораживать случаи изменения локализации или ирра¬ диации боли, которые обычно свидетельствуют о дестабилизации течения стено¬ кардии или о развивающемся инфаркте миокарда. При ТЭЛА ведущим симптомом всегда остается одышка (без яркой аускульта¬ тивной симптоматики, не зависящая от положения тела). Характерны наличие факторов риска тромбоэмболических осложнений, артериальной гипотензии, тахи¬ кардии. При внезапном появлении одышки и артериальной гипотензии в первую очередь следует подумать о ТЭЛА! При острых заболеваниях органов брюшной полости (прежде всего остром панк¬ реатите) боль часто уменьшается после приема нитроглицерина, а на ЭКГ могут проявиться изменения, аналогичные таковым при острой коронарной недостаточ¬ ности или нижнем инфаркте миокарда. При дифференциальной диагностике следу¬ ет учитывать наличие отягощенного по ИБС анамнеза, цианоза, одышки, глухого I тона, болезненности при пальпации живота, симптомов раздражения брюшины. При расслаивающей аневризме аорты клинические проявления зависят от уров¬ ня поражения. Особенно трудно дифференцировать инфаркт миокарда и пораже¬ ние грудного отдела аорты. В последнем случае боль в грудной клетке, как прави¬ ло, сильная, нестерпимая. Она начинается внезапно, сразу с максимальной интен¬ сивностью, иррадиирует вдоль позвоночника, имеет волнообразное течение.
Глава 34. Инфаркт миокарда 417 Объективно отмечаются выраженная артериальная гипертензия (на поздней ста¬ дии — гипотензия), расширение сосудистого пучка, систолический шум над аор¬ той, иногда — признаки гемоперикарда, асимметрия пульса. При дифференциаль¬ ной диагностике следует учитывать резкое несоответствие интенсивности и дли¬ тельности боли скудным изменениям ЭКГ. Во всех сложных для диагностики случаях серьезным подспорьем является эк¬ спресс-тест с тропонином-Т. Неотложная помощь при неосложненном трансмуральном инфаркте миокар¬ да должна включать мероприятия по: — обезболиванию; — восстановлению коронарного кровотока; — ограничению размеров некроза; — предупреждению возникновения ранних осложнений. Большинство применяемых при инфаркте миокарда лекарственных препара¬ тов одновременно действует по нескольким направлениям. Обезболивание следует проводить с учетом вида и тяжести болевого синдрома, особенностей течения инфаркта миокарда, возраста и состояния больного. Чаще всего врач скорой помощи сталкивается с ангинозным статусом, однако у больно¬ го с инфарктом миокарда могут быть и другие боли. Ангинозные боли необходимо устранить максимально быстро и полно! Важные компоненты обезболивания — снижение потребности миокарда в кисло¬ роде (ограничение физической нагрузки, щадящая транспортировка, элементы психотерапии, применение транквилизаторов или нейролептиков, коррекция арте¬ риального давления и ЧСС). Всем больным следует проводить оксигенотерапию. Показано раннее применение антиангинальных средств, что одновременно спо¬ собствует и ограничению размеров некроза. Пациентам без артериальной гипотензии и брадикардии назначают 0,5 мг нитроглицерина под язык, при тяжелом ангинозном болевом синдроме 10 мг нитроглицерина в 100 мл 0,9% раствора натрия хлорида вводят внутривенно капельно. Всем больным, не имеющим противопоказаний, необходимо раннее назначение блокаторов Р-адренорецепторов (пропранолол, метопролол). Врачи специализи¬ рованных кардиологических бригад могут начинать лечение с внутривенного вве¬ дения препаратов, врачи и фельдшеры линейных бригад — с назначения препара¬ тов внутрь или сублингвально. Пропранолол в первые 4 ч заболевания по 1 мг вводят внутривенно повторно (суммарная доза не должна превышать 6 мг) или в дозе 20-40 мг внутрь. Метопролол в первые часы инфаркта миокарда вводят внутривенно по 5 мг в течение 2 мин, повторяя инъекции с интервалом в 5 мин до достижения суммарной дозы 15 мг или назначают внутрь в дозе 25-50 мг. Одновременно необходимо использовать болеутоляющие средства. Наиболее эффективны внутривенное дробное введение морфина или нейролептанальгезия (обычно используют фентанил, реже промедол, в сочетании с дроперидолом). Морфин обладает мощной анальгетической активностью, вызывает чувство эйфории, устраняет тревогу и страх, повышает парасимпатический тонус (бради-
418 Раздел IV. Неотложные состояния при внутренних болезнях кардия), вызывает дилатацию периферических артерий и вен («бескровную флебо¬ томию»), но может угнетать дыхание и усиливать активность рвотного центра. Бесспорными достоинствами морфина следует признать не только выраженное болеутоляющее действие, сопровождающееся седативным эффектом и эйфорией, но и то, что препарат уменьшает гемодинамическую нагрузку на сердце за счет снижения тонуса периферических вен и артерий (пред- и постнагрузки). Другое достоинство морфина — стимуляция парасимпатического тонуса, имеющая кар- диопротекторное значение. Этот эффект морфина (конечно, в разумных пределах) скорее надо использовать, чем подавлять с помощью атропина. Морфин показан в случаях тяжелого ангинозного статуса у пациентов средне¬ го возраста, при преимущественной локализации некроза на передней стенке, осо¬ бенно в сочетании с артериальной гипертензией, тахикардией или застойной сер¬ дечной недостаточностью. Вводить морфин следует только внутривенно, в 2-3 эта¬ па, в общей дозе до 10 мг (1 мл 1 % раствора). Морфин нельзя применять у пожилых, ослабленных больных с признаками угнетения дыхания. Препарат противопока¬ зан при артериальной гипотензии, гиповолемии, тяжелом поражении правого желудочка, локализации некроза на нижней стенке с синдромом «брадикардия- гипотензия». Фентанил обладает быстро развивающейся, мощной, но непродолжительной обезболивающей активностью, повышает парасимпатический тонус, несколько снижает сократительную способность сердца, может угнетать дыхание, спрово¬ цировать бронхоспазм и брадикардию. Препарат вводят внутривенно медленно в дозе 0,1 мг (2 мл 0,005% раствора) в два этапа. Больным пожилого возраста или с массой тела меньше 50 кг назначают 0,05 мг (1 мл 0,005% раствора) фентанила. Действие препарата развивается через 1 мин, достигает максимума через 3-7 мин, но продолжается не более 25-30 мин. Недооценка кратковременности действия фен¬ танила на догоспитальном этапе является одной из основных причин возобновле¬ ния боли во время транспортировки. Промедол дает относительно слабый обезболивающий эффект, умеренно угне¬ тает дыхание. Препарат вводят в дозе 20 мг (1 мл 2 % раствора) внутривенно мед¬ ленно в два этапа. Действие начинается через 3-5 мин и продолжается примерно 2 ч. Для проведения нейролептанальгезии наркотический анальгетик (фентанил или промедол) применяют совместно с нейролептиком (чаще дроперидолом). Дроперидол — препарат, вызывающий состояние нейролепсии с эмоциональ¬ ной нечувствительностью к различным раздражителям при сохранении сознания. Механизм действия препарата обусловлен блокадой а-адренорецепторов, пре¬ рывающей поток афферентной импульсации в ЦНС и вызывающей перифери¬ ческую вазодилатацию и снижение артериального давления. Кроме того, дропери¬ дол замедляет АВ-проведение и оказывает противорвотное действие. Ввиду влияния на артериальное давление доза дроперидола выбирается в зави¬ симости от его исходного значения: при систолическом давлении 100-110 мм рт. ст. — 2,5 мг препарата, 120-160 мм рт. ст. — 5 мг, свыше 160-180 мм рт. ст. — до 10 мг. Основные проблемы, возникающие при обезболивании: — недостаточный анальгетический эффект; — отсутствие наркотических средств (отсутствие разрешения на применение наркотических анальгетиков);
Глава 34. Инфаркт миокарда 419 — побочные эффекты наркотических анальгетиков (угнетение дыхания, тош¬ нота, нарушения гемодинамики); — особые ситуации, не поддающиеся традиционным методам лечения (боль при медленнотекущем разрыве миокарда). Недостаточное обезболивание, как правило, является следствием неадекватно¬ го выбора препарата, его дозы или способа применения. Например, назначение наркотических анальгетиков с умеренной болеутоляющей активностью (проме- дол) молодым пациентам с очень сильной болью, введение анальгетиков подкож¬ но или внутримышечно и др. Болеутоляющую активность наркотических средств можно усилить с помощью нейролептиков (дроперидол), транквилизаторов (диа¬ зепам), ненаркотических анальгетиков (анальгин). Анальгин при выраженном ангинозном статусе у больных молодого и среднего возраста не эффективен. Назначение анальгина показано для потенцирования дей¬ ствия наркотических анальгетиков либо при исходно слабой боли у пациентов стар¬ ческого возраста. В этих случаях внутривенное введение анальгина в дозе 2,5 г вме¬ сте с 5-10 мг диазепама либо 5 мг дроперидола может оказаться эффективным. У больных с сохраняющейся артериальной гипертензией для потенцирования болеутоляющего действия наркотических анальгетиков эффективно внутривенное введение клонидина. Клонидин (клофелин) — гипотензивный препарат, стимулятор а2-адреноре- цепторов ЦНС. Помимо гипотензивного действия клофелин обладает обезболи¬ вающей и седативной активностью, устраняет эмоционально-аффективные, мотор¬ ные и гемодинамические реакции на боль. По нашим данным, на фоне действия наркотических анальгетиков медленное внутривенное введение 0,1 мг препарата (1 мл 0,01% раствора) через 5-10 мин в большинстве случаев приводит к полному подавлению боли. При невозможности применения наркотических анальгетиков (отсутствии раз¬ решения на их использование) следует использовать внутривенное медленное вве¬ дение 10-20 мг налбуфина. Побочные эффекты наркотических анальгетиков чаще проявляются угнетени¬ ем дыхания, реже — кровообращения. Угнетение дыхания обычно развивается вследствие неправильного выбора пре¬ парата или сочетания препаратов, дозировок и, главное, скорости внутривенного введения (не учтены возраст, сопутствующие заболевания, осложнения, предше¬ ствующая терапия и т. п.). При угнетении дыхания вследствие применения нарко¬ тических анальгетиков больные, как правило, остаются доступными для словес¬ ного контакта, поэтому прежде всего следует попытаться использовать команды «вдох — выдох». В тяжелых случаях для восстановления дыхания назначают спе¬ цифический антагонист наркотических анальгетиков налоксон. Использовать с этой целью дыхательные аналептики (кордиамин, коразол и др.) недопустимо! Отрицательные гемодинамические эффекты при медленном однократном вве¬ дении большинства наркотических анальгетиков в терапевтических дозах, как правило, не проявляются. Неблагоприятные гемодинамические реакции обычно развиваются в случаях, когда не было учтено исходное состояние больного или влияние других лекарственных средств (применение морфина у больных с арте¬ риальной гипотензией или гиповолемией и т.п.).
420 Раздел IV. Неотложные состояния при внутренних болезнях Следует учитывать, что, помимо ангинозной боли, при инфаркте миокарда встречаются и другие ее разновидности. Остаточные боли — это ощущения, сохраняющиеся в грудной клетке после ле¬ чения ангинозного статуса. Остаточные боли всегда тупые, неинтенсивные, «глу¬ хие», с ограниченной локализацией, без иррадиации, без гемодинамических и мо¬ торной реакций. Пациенты часто характеризуют их словом «наболело». Перикардиальная боль, в отличие от ангинозной и остаточной, всегда острая, колющая. Она возникает или усиливается на вдохе или при повороте на бок. Перикардиальная боль локализуется в области верхушки сердца или левой по¬ ловине грудной клетки. При эпистенокардическом перикардите боль может со¬ провождаться шумом трения перикарда; при синдроме Дресслера — как шумом трения перикарда, так и шумом трения плевры. Указанные шумы удается выслушать далеко не всегда, и их отсутствие не свидетельствует об иной разно¬ видности боли. При остаточной и перикардиальной боли интенсивного обезболивания не тре¬ буется. Важно предупредить больного о необходимости сообщать о любых измене¬ ниях этих ощущений. На высоте перикардиальной боли, а также при умеренном усилении остаточной назначают ненаркотические анальгетики: анальгин 2,5 г (5 мл 50% раствора) внутримышечно либо внутривенно в сочетании с диазепамом (седуксен, реланиум) в дозе 5-10 мг. Боль при медленнотекущем разрыве миокарда чрезвычайно интенсивная, разры¬ вающая, раздирающая, «кинжальная», жгучая, палящая, иногда с несколькими периодами кратковременного ослабления. Болевые ощущения захватывают всю грудную клетку, иррадиируют очень широко — в оба плеча и предплечья, верхнюю половину брюшной полости, шею, нижнюю челюсть, вдоль позвоночника. Возни¬ кает боль при медленнотекущем разрыве в период развития этого осложнения — на 2-5-е сутки инфаркта миокарда, иногда непосредственно продолжая ангиноз¬ ный статус. Сохраняется эта разновидность боли до полного завершения разрыва. К особенностям болевого синдрома при медленнотекущем разрыве следует отнес¬ ти возможность кратковременных эпизодов потери сознания в момент возникно¬ вения боли, всегда сопутствующий боли шок, резистентность к проводимой интен¬ сивной терапии. На догоспитальном этапе полноценного обезболивания добиться практически невозможно, в стационаре эффекта можно достичь с помощью пери- дуральной анестезии на уровне ТЬШ. Восстановление коронарного кровотока. Причиной трансмурального (с па¬ тологическим зубцом Q) инфаркта миокарда является тромботическая окклюзия коронарной артерии, поэтому раннее устранение тромба может иметь определяю¬ щее значение для течения и исхода заболевания. Формирование патологического зубца Q требует времени, поэтому при реше¬ нии вопроса о проведении тромболитической терапии ориентируются на клини¬ ческие данные и наличие подъема сегмента ST над изоэлектрической линией. Показания к тромболитической терапии: ангинозная боль, сохраняющаяся без поддерживающих факторов более 30 мин и не проходящая от повторного приема нитроглицерина, сопровождающаяся либо подъемом сегмента ST на 1 мм и более по крайней мере в двух смежных прекардиальных отведениях или в двух из трех «нижних» отведениях ЭКГ (И, III, aVF), либо появлением блокады ножки пучка
Глава 34. Инфаркт миокарда 421 Гиса. Тромболитическая терапия показана в первые 6 ч (при сохраняющейся или рецидивирующей боли — в первые 12-24 ч заболевания). При инфаркте миокарда, протекающем с депрессией сегмента ST (субэндокар- диальном), тромболитическая терапия не показана. Исключение составляет транс¬ муральный заднебазальный инфаркт миокарда с депрессией сегмента ST и высо¬ ким зубцом R в отведениях _2. Противопоказания к тромболитической терапии приводятся согласно рекомен¬ дациям Европейского кардиологического общества. Абсолютные противопоказания: инсульт; тяжелая травма, хирургическое вме¬ шательство или травма головы в предшествующие 3 недели; желудочно-кишечное кровотечение в предшествующие 30 дней; склонность к кровотечениям; расслаива¬ ющая аневризма аорты. Относительные противопоказания: ПНМК в предшествующие 6 месяцев; лече¬ ние непрямыми антикоагулянтами; беременность; пункция сосудов, не поддающих¬ ся прижатию; травматичная СЛР; неконтролируемая артериальная гипертензия (систолическое давление выше 180 мм рт. ст.); недавнее лечение сетчатки с помо¬ щью лазера. При наличии относительных противопоказаний в каждой конкретной клини¬ ческой ситуации необходимо оценить не только риск, но и предполагаемую пользу тромболитической терапии, руководствуясь тем, что инфаркт миокарда — это за¬ болевание, непосредственно угрожающее жизни. На догоспитальном этапе для тромболитической терапии используют стреп- токиназу (СК; стрептаза, кабикиназа, авелизин). СК активирует плазминоген, в результате чего он превращается в плазмин, который переводит фибрин в раство¬ римое состояние. Препарат вводят внутривенно капельно в дозе 1 500 ООО ЕД в 100 мл 0,9% раствора натрия хлорида в течение 20-30 мин. При повышенном риске аллергических реакций перед введением СК внутривенно струйно вводят 30 мг преднизолона, хотя это не является обязательным. Лечение СК результативно в первые 6-12 ч инфаркта миокарда. Эффективность терапии СК повышается при назначении ацетилсалициловой кислоты, но не гепарина. Признаки эффективности тромболитической терапии: прекращение ангинозной боли; нормализация или значительное смещение сегмента ST к изоэлектрической линии (при этом зубец Т обычно остается отрицательным, а патологический зу¬ бец Q либо уменьшается, либо не изменяется); появление реперфузионных арит¬ мий (ускоренный идиовентрикулярный ритм, желудочковые экстрасистолы, же¬ лудочковая тахикардия, фибрилляция желудочков, АВ-блокады и др.). Следует отметить, что сократительная способность миокарда при реперфузии восстанавливается не сразу (феномен «оглушенного миокарда»). Осложнения тромболитической терапии. Реперфузионные аритмии — самое частое осложнение тромболитической терапии и одновременно косвенное свиде¬ тельство восстановления коронарного кровотока. Их лечение осуществляется по общим принципам. Феномен «оглушенного миокарда» проявляется признаками острой застойной сердечной недостаточности. Реокклюзия коронарной артерии наблюдается в 15-20% случаев, может протекать бессимптомно или проявляться возобновлением ангинозной боли и ухудшением ге¬
422 Раздел IV. Неотложные состояния при внутренних болезнях модинамики. Для лечения этого осложнения используют внутривенное капельное введение нитроглицерина, назначают гепарин и ацетилсалициловую кислоту. Кровотечения. При кровотечении из мест пункции вен достаточно наложить давящую повязку, не прекращая введения тромболитического препарата. Следует избегать пункции крупных (особенно неспадающихся) сосудов. Артериальная гипотензия обычно корригируется снижением скорости введения С К. Если этого недостаточно, то введение тромболитического препарата прекра¬ щают, приподнимают нижние конечности пациента на 20°, проводят инфузион- ную терапию. В тяжелых случаях назначают глюкокортикоидные гормоны (пред¬ низолон по 30-60 мг). При упорной артериальной гипотензии необходимо убедить¬ ся, что она не связана с внутренним кровотечением! Аллергические реакции требуют немедленного прекращения введения тромбо- литика и, в зависимости от клинических проявлений, назначения антигистамин- ных препаратов, кортикостероидных гормонов, бронхолитиков, а при развитии анафилактического шока — адреналина. СК обладает антигенными свойствами, после лечения высокий титр антител к ней сохраняется долго. Геморрагический инсульт обычно встречается у больных старческого возраста с неконтролируемой артериальной гипертензией. Частота развития геморрагичес¬ кого инсульта увеличивается при назначении СК с гепарином. Если тромболитическая терапия не проводилась, то необходимо лечение гепа¬ рином в сочетании с ацетилсалициловой кислотой. Особенно показан гепарин при инфаркте миокарда без патологического зубца Q (с депрессией сегмента ST), а также при повышенном риске тромботических осложнений (у пожилых, при сер¬ дечной недостаточности, мерцании предсердий, тромбоэмболиях в прошлом и др.). Противопоказано назначение гепарина при кровотечениях, геморрагическом диатезе, остром перикардите. Вначале внутривенно струйно вводят 5000 ЕД гепарина, затем переходят на внутривенное капельное вливание препарата с начальной скоростью 1000 ЕД/ч. В стационаре скорость вливания препарата подбирают так, чтобы увеличить ак¬ тивированное частичное тромбопластиновое время (АЧТВ) в 1,5-2,5 раза по срав¬ нению с исходным. АЧТВ определяют каждые 6 ч, пока не будет достигнута его стабилизация на необходимом уровне в двух-трех последовательных анализах, а затем 1 раз в сутки. Удобнее использовать низкомолекулярные гепарины, например эноксапарин (клексан), который назначают подкожно по 1 мг/кг 2 раза в сутки. Ацетилсалициловая кислота (аспирин), как прямой антиагрегант, показана с первых суток инфаркта миокарда независимо от того, проводилась тромболити¬ ческая терапия или нет. Начинать лечение следует как можно раньше, первую дозу ацетилсалициловой кислоты (250-325 мг) рекомендуют разжевать. В дальнейшем доза препарата может быть существенно снижена (75-150 мг/сут). Ограничению размеров некроза способствуют своевременное и полноценное обезболивание, применение СК или гепарина и ацетилсалициловой кислоты, ран¬ нее и адекватное назначение блокаторов p-адренорецепторов и нитроглицерина, коррекция артериального давления и сердечного ритма. Профилактика ранних осложнений, прежде всего фибрилляции желудочков, особенно важна в первые часы инфаркта миокарда. Чем меньше времени прошло
Глава 34. Инфаркт миокарда 423 от начала ангинозного приступа, тем больше опасность внезапного резкого (вплоть до остановки кровообращения) ухудшения течения болезни. Поэтому во всех слу¬ чаях (даже если состояние больного формально удовлетворительное) необходимо обеспечить постоянное наблюдение и мониторировать сердечный ритм. В первые часы заболевания или при нестабильном состоянии больного показа¬ на профилактическая катетеризация периферической вены. Аппараты, инструмен¬ ты, растворы и лекарственные средства для усложненной СЛР следует содержать в постоянной готовности к немедленному применению. Основу предупреждения осложнений, в том числе и фибрилляции желудочков, у больных с инфарктом миокарда составляет комплекс лечебных мероприятий: своевременное полноценное обезболивание, назначение антиангинальных средств, коррекция артериального давления и сердечного ритма, щадящая транспортиров¬ ка, оксигенотерапия. Особое значение имеет раннее и адекватное применение блокаторов p-адренорецепторов. Внутривенное введение пропранолола, метопро- лола или атенолола в первые часы инфаркта миокарда снижает частоту фибрил¬ ляции желудочков и летальность. Профилактическое введение лидокаина при остром инфаркте миокарда снижает частоту развития фибрилляции желудочков, но значительно увеличивает количе¬ ство случаев асистолии. Поэтому в рекомендациях Европейского кардиологическо¬ го общества и Европейского совета по реанимации подчеркивается, что профилак¬ тическое назначение лидокаина при остром инфаркте миокарда не показано. Магния сульфат при остром инфаркте миокарда не показан. Осложнения острого инфаркта миокарда. Нарушения сердечного ритма и про¬ водимости, особенно в первые часы инфаркта миокарда, встречаются у большин¬ ства больных. Желудочковые экстрасистолы наблюдаются практически у всех больных в пер¬ вые сутки инфаркта миокарда. Для определения их прогностического значения используют модифицированные градации В. Lown и М. Wolf: I — до 30 экстрасистол за любой час мониторирования; II — свыше 30 экстрасистол за любой час мониторирования; III — полиморфные экстрасистолы; IVa — мономорфные парные экстрасистолы; IVb — полиморфные парные экстрасистолы; V — 3 и более экстрасистолы подряд с частотой эктопического ритма боль¬ ше 100 в 1 мин. Хотя показано, что при желудочковых экстрасистолах III-V градаций частота фибрилляции желудочков возрастает, почти в половине случаев ее возникновению не предшествуют «опасные» экстрасистолы. Не случайно в последнее время эти желудочковые экстрасистолы стали называть «косметическими». В первые-третьи сутки инфаркта миокарда желудочковые экстрасистолы носят транзиторный ха¬ рактер, в большинстве случаев не требуют лечения и проходят самостоятельно. При наличии желудочковых экстрасистол высоких градаций, как, впрочем, и при их отсутствии, важно обеспечить непрерывное наблюдение за сердечным ритмом и готовность к немедленному проведению дефибрилляции. Желудочковые тахикардии ранней аритмической фазы инфаркта миокарда раз¬ виваются в первые-третьи сутки заболевания обычно по механизму re-entry, про¬
424 Раздел IV. Неотложные состояния при внутренних болезнях текают с частотой 150-200 в 1 мин, неустойчивы, могут трансформироваться в фиб¬ рилляцию желудочков, высокочувствительны к лидокаину и электроимпульсной терапии (ЭИТ). Желудочковые тахикардии поздней аритмической фазы развиваются на 3-4-й неделе инфаркта миокарда вследствие повышения автоматизма эктопических оча¬ гов или триггерной активности в зоне формирующегося рубца или аневризмы, протекают с частотой 180-220 в 1 мин, устойчивы к лечению, вызывают тяжелые расстройства гемодинамики, имеют крайне неблагоприятное прогностическое зна¬ чение. Пароксизм желудочковой тахикардии иногда (в самом начале) удается оборвать с помощью кашля или удара по грудине. Для лечения желудочковой тахикардии препаратом выбора является лидока- ин. Лидокаин в дозе 1-1,5 мг/кг вводят внутривенно медленно, а затем по 0,5-0,75 мг/кг каждые 5 мин до подавления тахикардии или достижения суммарной дозы 3 мг/кг. При упорном течении и рецидивах тахикардии прибегают к внутривенным инъекциям амиодарона (кордарона), который вводят внутривенно в дозе 300 мг (5 мг/кг) в течение 10 мин, а далее капельно до 1200 мг/сут. Если желудочковая тахикардия развивается на фоне лечения сердечными гли- козидами (даже в малых дозах), то показано медленное внутривенное введение 2 г магния сульфата. Тяжелые нарушения гемодинамики (отек легких, шок), вызванные аритмией, являются абсолютным жизненным показанием к проведению ЭИТ. От желудочковой тахикардии следует отличать ускоренный идиовентрикуляр- ныйритм (60-100 в 1 мин). Такой ритм является замещающим, и его нельзя подав¬ лять с помощью антиаритмических средств. Фибрилляция желудочков при инфаркте миокарда может быть первичной и вто¬ ричной. Первичная фибрилляция желудочков возникает внезапно на фоне относи¬ тельно удовлетворительного состояния больного, в большинстве случаев в самом начале заболевания. Приблизительно 80% всех случаев фибрилляции желудочков происходит в первые сутки, а примерно 50% — в первые 2 ч инфаркта миокарда. Вторичная фибрилляция желудочков развивается как агональный ритм на фоне других тяжелых осложнений заболевания, прежде всего — нарастающей сердечной недостаточности. Показаны проведение СЛР и немедленная дефибрилляция. Наджелудочковые тахиаритмии обычно связаны со стрессорной активацией кровообращения, сердечной недостаточностью, нарушениями электролитного ба¬ ланса. Значимость и характер лечения этих аритмий зависят от причины их воз¬ никновения, ЧСЖ, продолжительности пароксизма и состояния миокарда. Аритмииу обусловленные стрессорной активацией кровообращения (синусовая или предсердная тахикардия, предсердные экстрасистолы), обычно протекают благоприятно и проходят после устранения причин стресса при полноценном обез¬ боливании либо при применении (3-адреноблокаторов. У больных с пароксизмами мерцательной аритмии в 1-2-е сутки заболевания благоприятный эффект может быть получен при внутривенном капельном введе- нии 300 мг амиодарона, оказывающего не только антиаритмическое, но и антиад- ренергическое и антиангинальное действие.
Глава 34. Инфаркт миокарда 425 Аритмииу обусловленные сердечной недостаточностью (синусовая или предсер¬ дная тахикардии и, особенно, мерцание или трепетание предсердий), протекают тяжело, быстро и значительно ухудшают гемодинамику. Лечить такие нарушения ритма антиаритмическими препаратами опасно. При высокой ЧСС и значитель¬ ном ухудшении кровообращения методом выбора остается ЭИТ. При умеренной застойной сердечной недостаточности эффективно внутривен¬ ное капельное введение 300-450 мг амиодарона. Для экстренного снижения ЧСЖ назначают 20-40 мг пропранолола (анапри- лин, о6зидан)внутрь. Наджелудочковые тахикардии нередко обусловлены другими факторами, ко¬ торые необходимо учитывать перед назначением лечения. Так, синусовая тахикар¬ дия может быть следствием гипоксемии, нарушения электролитного баланса, гиповолемии, гипертермии, рецидивирующего течения инфаркта миокарда, пери¬ кардита, тромбоэндокардита, тромбоэмболии, кровотечения, применения лекар¬ ственных средств. Ускоренный ритм из АВ-соединения (60-100 в 1 мин) является замещающим, и его нельзя подавлять с помощью антиаритмических средств. АВ-блокады при инфаркте нижней стенки возникают проксимально на уровне АВ-соединения, развиваются постепенно от I ко II и III степени, после чего прове¬ дение через АВ-узел медленно восстанавливается. ЧСЖ даже при полной предсер- дно-желудочковой блокаде этой локализации остается относительно удовлетвори¬ тельной (40-50 в 1 мин) и стабильной. Такие блокады обычно не вызывают тяже¬ лых нарушений гемодинамики, протекают относительно благоприятно и мало влияют на исход заболевания. ЭКС показана при тяжелых нарушениях гемодина¬ мики или нарастающей эктопической желудочковой активности. Предсердно-желудочковая блокада при инфаркте миокарда передней локали¬ зации протекает тяжело и резко ухудшает прогноз заболевания. В этих случаях она возникает внезапно или на фоне блокады ножки пучка Гиса, развивается дисталь- но, протекает с низкой (менее 35 в 1 мин) и, главное, неустойчивой ЧСЖ. Поэтому при дистальной предсердно-желудочковой блокаде ЭКС необходима даже при от¬ носительно удовлетворительной частоте замещающего ритма. Для оказания экстренной помощи при выраженной брадикардии с артериальной гипотензией больному следует придать положение с приподнятыми нижними конечно¬ стями. Важно обеспечить постоянный контроль за сердечным ритмом и проводимостью, готовность к проведению ЭКС. Внутривенно струйно вводят 1 мг (1 мл 0,1% раствора) атропина, инъекции можно повторять до получения эффекта или достижения суммар¬ ной дозы 0,04 мг/кг. Показано экстренное проведение эндокардиальной ЭКС. В случаях, когда атропин неэффективен, а немедленное осуществление ЭКС невозможно, остается попытаться увеличить ЧСЖ с помощью других лекарствен¬ ных средств. Для этого рекомендуют назначать адреналин, допамин или изопро- теренол. Использование указанных препаратов (а по нашим данным — и атропи¬ на) ограничено их низкой эффективностью и опасно. Альтернативным методом экстренной помощи может быть применение ами- нофиллина. Аминофиллин (эуфиллин) — бронхолитик, блокатор Р^пуриновых рецепторов кардиомиоцитов, чувствительных к аденозину, ингибирует фосфодиэстеразу, спо¬
426 Раздел IV. Неотложные состояния при внутренних болезнях собствует накоплению цАМФ, улучшению адренергической иннервации, повыше¬ нию СА- и АВ-проводимости. По нашим данным, при брадикардиях, угрожающих жизни, развившихся на фоне применения лекарственных средств (антиаритмичес- ких препаратов, сердечных гликозидов), или у больных с острым инфарктом мио¬ карда введение эуфиллина не только более эффективно, но и более безопасно, чем традиционное использование атропина (рис. 34.3). 15 -Л— А к__Г 0,1 с ьч Рис. 34.3. Эффективность атропина и эуфиллипа при АВ-блокаде III степени, возникшей на вторые сутки инфаркта миокарда: а — до лечения; б — после введения 1 мг атропина; в — после введения 240 мг эуфиллина. Нарушения внутрижелудочковой проводимости при остром инфаркте миокар¬ да могут проявляться в виде блокады правой или левой ножки пучка Гиса либо ветвей левой ножки (передневерхней, задненижней, срединной) и их сочетаний, а также местными интра- или периинфарктными блокадами. Нарастающее ухудше¬ ние внутрижелудочковой проводимости обычно свидетельствует об обширном поражении миокарда и может предшествовать возникновению полной поперечной блокады сердца! При внутрижелудочковых блокадах важно избегать назначения лекарственных средств, ухудшающих внутрижелудочковое проведение, прежде всего антиаритмических; обеспечить контроль сердечного ритма и проводимости и готовность к проведению ЭКС. Асистолия при инфаркте миокарда обычно развивается вторично как аго¬ нальный ритм на фоне других тяжелых осложнений заболевания, что предопреде¬ ляет низкую эффективность реанимационных мероприятий при ее возникновении. Острая сердечная недостаточность. Уменьшение массы функционирующего миокарда обусловливает высокую частоту нарушений гемодинамики при инфар¬ кте миокарда. Умеренный застой в малом круге кровообращения может наблюдать¬ ся вследствие ухудшения диастолической функции сердца. При нарушении сис¬ толической функции и снижении сердечного выброса отмечают, кроме влажных хрипов в легких, увеличение размеров сердца, III тон, пресистолический или про- тодиастолический ритм галопа. Ориентировочно степень сердечной недостаточности при инфаркте миокарда оценивают по классификации Т. Killip:
Глава 34. Инфаркт миокарда 427 I — признаков сердечной недостаточности нет; II — умеренная сердечная недостаточность (влажные хрипы не более чем над 50 % поверхности легких); III — отек легких; IV — шок (систолическое давление менее 90 мм рт. ст., признаки гипоперфузии периферических участков тела, включая снижение температуры и повы¬ шенную влажность кожи, уменьшение диуреза и спутанное сознание). Для оказания экстренной помощи при умеренной острой застойной сердеч¬ ной недостаточности (Killip II) основное значение имеет применение быстро¬ действующих диуретиков (лазикс), нитроглицерина, ингибиторов АПФ (кап- топрил). Об оказании экстренной помощи при отеке легких и истинном кардиогенном шоке см. в главе 36. Следует учитывать, что при инфаркте миокарда, помимо истинного, встреча¬ ются и другие виды шока: — рефлекторный; — аритмический (тахи-, брадиаритмический); — при медленнотекущем разрыве; — при повреждении сосочковых мышц; — при разрыве межжелудочковой перегородки; — при инфаркте правого желудочка; — лекарственный. Очевидно, что при рефлекторном шоке основное значение в оказании неотлож¬ ной помощи имеет быстрое и полноценное обезболивание. Аритмический шок является абсолютным жизненным показанием для проведе¬ ния ЭИТ или ЭКС. При шоке вследствие медленнотекущего разрыва помочь может только экстрен¬ ное хирургическое вмешательство. Об экстренной помощи при внутренних разры¬ вах см. ниже. Сердечная недостаточность при инфаркте правого желудочка проявляется ар¬ териальной гипотензией, одышкой без выраженного застоя в легких, значитель¬ ным повышением ЦВД с набуханием шейных вен, синдромом Куссмауля, пра¬ вожелудочковым ритмом галопа, аускультативными признаками трикуспи- дальной недостаточности. Неотложная помощь при поражении правого желудочка направлена на увеличение пред- и снижение постнагрузки, а также на повышение сократимости миокарда. Для повышения преднагрузки прово¬ дят инфузионную терапию по тем же критериям, что и при истинном кардио¬ генном шоке. Из препаратов с положительным инотропным действием при умеренной артериальной гипотензии назначают добутамин, при выраженной — допамин (гл. 35). Неотложная помощь при острой лекарственной гипотензии зависит от вызвав¬ шего ее препарата. При передозировке (3-адреноблокаторов назначают стимуля¬ торы Р-адренорецепторов (добутамин, допамин), при избыточном действии анта¬ гонистов кальция — внутривенное введение кальция хлорида. При передозировке нитропрепаратов больного необходимо уложить с поднятыми нижними конечнос¬ тями и проводить инфузионную терапию.
428 Раздел IV. Неотложные состояния при внутренних болезнях При тяжелой артериальной гипотензии следует убедиться в отсутствии таких ее причин, как внутреннее кровотечение из острых эрозий и язв желудочно-кишеч¬ ного тракта, ТЭЛА, тампонада сердца. Разрывы сердца. Различают разрывы ранние и поздние, наружные и внутрен¬ ние, медленнотекущие и одномоментные, полные и незавершенные. Ранние разрывы чаще возникают в первые дни заболевания на границе между неповрежденным (сокращающимся) и некротизированным участком миокарда. Наружные разрывы с тампонадой сердца встречаются в 10 раз чаще внутрен¬ них. Вероятность разрыва и тампонады сердца повышается в пожилом и старчес¬ ком возрасте, при выраженной артериальной гипертензии, обширном первичном трансмуральном инфаркте миокарда. Клиническая картина складывается из при¬ знаков предразрывного периода и симптоматики тампонады сердца. Для предразрывного периода характерны первичное трансмуральное пораже¬ ние сердечной мышцы (наличие комплекса QS в двух или большем количестве от¬ ведений ЭКГ), выраженный (более 5 мм) подъем сегмента ST над изоэлектричес¬ кой линией, отсутствие положительной динамики ЭКГ, тяжелый болевой синдром с шоком. И боль и шок при этом рефрактерны к традиционной терапии. Времена¬ ми боль может несколько ослабевать, не прекращаясь полностью, а затем возоб¬ новляться с прежней силой. В момент разрыва вследствие тампонады сердца кровообращение прекращает¬ ся, больные теряют сознание, отмечаются резкий цианоз лица, набухание шейных вен, через 1-2 мин наступает остановка дыхания. Развивается электромеханичес¬ кая диссоциация, т.е. остановка кровообращения при сохраняющейся электричес¬ кой активности сердца. Постепенно синусовый ритм замедляется, нарастают на¬ рушения проводимости, водитель ритма смещается в АВ-соединение, а затем в желудочки. Желудочковые комплексы все больше деформируются, расширяются, а их амплитуда снижается. В единичных случаях при разрывах сердца развивает¬ ся вторичная фибрилляция желудочков. При подозрении на тампонаду сердца необходимо немедленно провести пунк¬ цию полости перикарда и срочное хирургическое вмешательство. Пункцию осуществляют в точке между основанием мечевидного отростка и ле¬ вой реберной дугой длинной тонкой иглой, присоединенной к шприцу с 0,5% ра¬ створом новокаина. Новокаин вводят по мере постепенного продвижения иглы, которую направляют влево вверх под углом не более 30° к передней поверхности брюшной стенки. Постоянно потягивают за поршень шприца до появления в нем крови. Убедиться, что игла находится в полости перикарда, а не в желудочке, мож¬ но только по явному улучшению состояния больного в ответ на быструю эвакуа¬ цию крови. Разрывы перегородки встречаются редко, развиваются на фоне тяжелого боле¬ вого синдрома. Сопровождаются резким снижением артериального давления, быстро прогрессирующей правожелудочковой недостаточностью с болями в обла¬ сти правого подреберья вследствие острого увеличения печени, желтухой, набуха¬ нием шейных вен. Появляется грубый пансистолический шум, сопровождающий¬ ся систолическим дрожанием и проводящийся влево и вправо. На ЭКГ нарастают признаки блокады правой, реже — левой ножки пучка Гиса и перегрузки правого желудочка. Показано экстренное хирургическое вмешательство. При отсутствии
Глава 34. Инфаркт миокарда 429 шока для оказания экстренной помощи используют внутривенное капельное вве¬ дение нитроглицерина или натрия нитропруссида, при шоке — допамина. При разрыве или дисфункции папиллярных мышц снижается артериальное давле¬ ние и бурно нарастают симптомы отека легких. Характерен систолический шум мит¬ ральной недостаточности, проводящийся влево, усиливающийся при положении на левом боку, иногда сопровождающийся систолическим дрожанием, возможно появле¬ ние специфического хордального писка. В тяжелых случаях отмечается снижение ар¬ териального давления вплоть до шока. Основное значение при оказании неотложной помощи в подобных ситуациях имеет введение нитроглицерина, реже — натрия нит¬ ропруссида. При развитии отека легких на фоне резкого снижения артериального давления одновременного вводятся допамин и нитроглицерин (см. гл. 36). Прочие осложнения. Нельзя забывать о возможности развития таких ранних осложнений инфаркта миокарда, как эрозии и язвы желудочно-кишечного тракта с внутренним кровотечением, парез желудочно-кишечного тракта, острая задерж¬ ка мочи, нарушения психики, тромбоэмболии, острая аневризма сердца. Госпитализация. Острый инфаркт миокарда является абсолютным жизненным показанием к экстренной госпитализации. Важно взять в стационар всю актуаль¬ ную медицинскую документацию больного, особенно предшествующие электрокар¬ диограммы. Транспортировку проводят на носилках после возможной стабилизации состо¬ яния больного, минуя приемные отделения, непосредственно в палату интенсив¬ ной терапии специализированных отделений для лечения больных с острым ин¬ фарктом миокарда или в отделения реанимации. Необходимо обеспечить наблюдение и готовность к проведению лечебных ме¬ роприятий (в том числе реанимационных) в процессе транспортировки. Основные направления лечения в стационаре: — интенсивное наблюдение в первые дни заболевания; — при инфаркте миокарда с подъемом сегмента ST и патологическим зубцом Q — тромболитическая терапия (СК); — при инфаркте с депрессией сегмента ST и без патологического зубца Q — дли¬ тельное внутривенное введение гепарина с индивидуально подобранной ско¬ ростью или подкожное введение низкомолекулярного гепарина — эноксапа- рина (клексан); — антиагреганты (ацетилсалициловая кислота); — антиангинальные средства (блокаторы p-адренорецепторов, нитраты, по специальным показаниям — антагонисты кальция); — при сердечной недостаточности или обширном поражении сердечной мыш¬ цы — ингибиторы АПФ (эналаприл, рамиприл и др.); — статины; — физическая и психологическая реабилитация. Рекомендации по оказанию скорой медицинской помощи при инфаркте миокарда Диагностика. Характерны загрудинная боль (или ее эквиваленты) с иррадиа¬ цией в левое (иногда и в правое) плечо, предплечье, лопатку, шею, нижнюю челюсть,
430 Раздел IV. Неотложные состояния при внутренних болезнях надчревную область; нарушения сердечного ритма и проводимости; нестабиль¬ ность артериального давления; реакция на прием нитроглицерина неполная или отсутствует. Реже — другие варианты начала заболевания: астматический (сердеч¬ ная астма, отек легких), аритмический (обморок, внезапная смерть, синдром MAC), церебро-васкулярный (острая неврологическая симптоматика), абдоминальный (боль в надчревной области, тошнота, рвота), малосимптомный (слабость, неопре¬ деленные ощущения в грудной клетке). В анамнезе — факторы риска или призна¬ ки ИБС, появление впервые или изменение привычной ангинозной боли. Измене¬ ния на ЭКГ (особенно в первые часы) могут быть неопределенными или отсутство¬ вать! Через 2-10 ч от начала заболевания — положительный тест с тропонином-Т. Дифференциальная диагностика. В большинстве случаев — с затянувшейся ангинозной болью, нестабильной стенокардией, кардиалгиями, внекардиальны- ми болями, ТЭЛА, острыми заболеваниями органов брюшной полости (панкреа¬ тит, холецистит и др.), расслаивающей аневризмой аорты. Неотложная помощь. 1. Показаны: — физический и эмоциональный покой; — нитроглицерин, таблетки или аэрозоль по 0,4-0,5 мг под язык повторно; — оксигенотерапия; — коррекция артериального давления и сердечного ритма; — ацетилсалициловая кислота 0,25 г, разжевать; — пропранолол 20-40 мг внутрь. 2. Для обезболивания (в зависимости от выраженности боли, возраста, состоя¬ ния): — морфин до 10 мг либо нейролептанальгезия — фентанил 0,05-0,1 мг или промедол 10-20 мг с 2,5-5 мг дроперидола внутривенно дробно; — при недостаточной анальгезии ввести внутривенно 2,5 г анальгина, а на фоне повышенного артериального давления — 0,1 мг клонидина. 3. Для восстановления коронарного кровотока: — при трансмуральном инфаркте миокарда с подъемом сегмента ST (в пер¬ вые 6 ч, а при рецидивирующей боли до 12 ч от начала заболевания) как можно раньше начать введение 1 500 000 ЕД СК внутривенно капельно в течение 30 мин; — при субэндокардиальном инфаркте миокарда с депрессией сегмента ST как можно раньше ввести 5000 ЕД гепарина внутривенно струйно, а далее ка¬ пельно 1000 ЕД/ч. 4. При осложнениях — см. соответствующие рекомендации. 5. Постоянно контролировать сердечный ритм и проводимость. 6. Госпитализировать после возможной стабилизации состояния. Основные опасности и осложнения: — острые нарушения сердечного ритма и проводимости вплоть до внезапной смерти (фибрилляция желудочков), особенно в первые часы инфаркта миокарда; — рецидив ангинозной боли; — артериальная гипотензия (в том числе медикаментозная); — острая сердечная недостаточность (сердечная астма, отек легких, шок);
Глава 34. Инфаркт миокарда 431 — артериальная гипотензия, аллергические, аритмические, геморрагические осложнения при введении стрептокиназы; — нарушения дыхания при введении наркотических анальгетиков; — разрыв миокарда, тампонада сердца. Примечания. Для оказания неотложной помощи (в первые часы заболевания или при осложнениях) показана катетеризация периферической вены. При рецидивирующей ангинозной боли или влажных хрипах в легких нитро¬ глицерин вводить внутривенно капельно. При повышенном риске аллергических осложнений перед назначением СК вве¬ сти внутривенно 30 мг преднизолона. При лечении субэндокардиального инфаркта миокарда скорость внутривенного введения гепарина необходимо подбирать индивидуально, добиваясь стабильного увеличения активированного частичного тромбопластинового времени в 2 раза по сравнению с его нормальным значением. Удобнее использовать низкомолекуляр¬ ный гепарин — эноксапарин (клексан). 30 мг клексана вводят внутривенно струй- но, после чего препарат назначают подкожно по 1 мг/кг 2 раза в сутки, в течение 3- 8 дней. Если традиционные наркотические анальгетики отсутствуют, то можно назна¬ чить 10-20 мг налбуфина в 10 мл изотонического раствора натрия хлорида и (или) 1-2 г анальгина внутривенно медленно или дробно.
Гпава 35 Острые нарушения сердечного ритма Шальнев В.И. Остро возникающие расстройства сердечного ритма относятся к состояниям, не¬ посредственно угрожающим жизни больного и в большинстве своем требующим экстренной врачебной помощи. К числу наиболее распространенных нарушений сердечного ритма относятся пароксизмальные тахиаритмии. Этим термином объединяются различные вари¬ анты суправентрикулярных и желудочковых пароксизмальных тахикардий (ПТ), пароксизмы фибрилляции и трепетания предсердий. ПАРОКСИЗМАЛЬНЫЕ ТАХИКАРДИИ ПТ - это приступообразные нарушения сердечного ритма, характеризующиеся высокой частотой сердечных сокращений( 140-220 в 1 минуту) и в большинстве случаев регулярным ритмом. Их относят к «гиперактивному» типу аритмий, в ос¬ нове которых лежит подчинение сердца эктопическому очагу возбуждения, превос¬ ходящему своей активностью основной центр автоматизма, каковым в норме яв¬ ляется синусовый узел. Электрофизиологической основой возникновения такого патологического очага возбуждения являются три основных механизма: 1) патологический автоматизм; 2) триггерный, обусловленный колебаниями диастолического потенциала или замедлением реполяризации в III фазе; 3) re-entry, или круговое движение импульса, либо локальное (микро-re-entry), либо вовлекающее значительную часть проводящих путей сердца (макро-re¬ entry). Все пароксизмальные тахикардии принято делить на суправентри- кулярные и желудочкоые. К наиболее часто встречающимся вариантам суправентрикулярных ПТ отно¬ сятся предсердные и предсердно-желудочковые ПТ. Предсердные пароксизмальные тахикардии Этиология и механизм формирования. В ряде случаев предсердные ПТ возника¬ ют у лиц без явной органической патологии в сердце. В этих случаях основной причиной являются электролитные, дисгормональные нарушения, гипер- ваго- или симпатикотония, рефлекторные воздействия с других органов. Из органических
Глава 35. Острые нарушения сердечного ритма 433 заболеваний предсердные ПТ наиболее часто отмечаются при врожденных и рев¬ матических пороках сердца, кардиосклерозе различного генеза, хроническом ле¬ гочном сердце, пролапсе митрального клапана. Предсердные ПТ неоднородны по электрофизиологическому генезу, ЭКГ-при- знакам и клиническим особенностям течения, в связи с чем их подразделяют на следующие варианты: 1. Предсердные реципрокные (re-entry) тахикардии. В основе приступа лежит патологический очаг возбуждения, обусловленный участком микро-re-entiy в предсердиях. Приступ обычно провоцируется пред¬ сердной экстрасистолой с определенным «критическим» интервалом P-R, после чего возникает тахикардическая цепь, в которой эктопические волны Р\ отличные от синусовых Р, предшествуют узким, суправентрикулярным комплексам QRS (рис. 35-1). Тахикардия с самого начала имеет высокую частоту (160-200 в мин) и строго правильную регулярность ритма. При ча¬ стоте более 160 сокращений в минуту нередко возникает «тахизависимая» блокада одной из ножек пучка Гиса (обычно правой). Рис.35.1. Предсердная параксизмальная тахикардия. 2. Предсердные фокусные пароксизмальные тахикардии. В основе их лежит очаг (фокус) патологического автоматизма в предсердиях, в связи с чем их неред¬ ко называют «автоматическими». В отличие от реципрокной ПТ, начало пароксизма не связано с экстрасистолой, ритм не является строго правиль¬ ным — отмечается период «разогрева», постепенного учащения ритма в на¬ чале приступа и период «охлаждения» — замедления ритма в конце пароксиз¬ ма. Частота ПТ обычно невысока и редко превышает 150-160 в 1 минуту. На ЭКГ регистрируются эктопические волны Р’, отличающиеся от волн Р при синусовом ритме, форма и полярность их зависят от расположения фокуса в предсердиях. Они положительны в нижних отведениях (И, III, aVF) при расположении фокуса в верхних отделах и отрицательны при его располо¬ жении в нижних отделах предсердий. Комплекс QRS сохраняет узкий, суп- равентрикулярный вид. Характерной особенностью фокусных предсердных ПТ является нечувствительность к вагусным пробам, подавляющей элект¬ рокардиостимуляции и ЭИТ, а также низкая чувствительность к АТФ и ве- рапамилу, которые обычно «на игле» купируют реципрокные ПТ.
434 Раздел IV. Неотложные состояния при внутренних болезнях 3. Предсердная полифокусная (хаотическая) ПТ. Возникает при множествен¬ ных эктопических фокусах в предсердиях. Эта форма ПТ наиболее часто от¬ мечается у больных с хроническим легочным сердцем в стадии декомпенса¬ ции, застойной сердечной недостаточностью. Этим обусловлена высокая ле¬ тальность (до 30%) при данной форме ПТ. Очень часто хаотическая ПТ предшествует развитию фибрилляции и трепетания предсердий. У таких больных во время синусового ритма нередко отмечается предсердная поли- топная экстрасистолия, которая сменяется пароксизмами хаотической пред¬ сердной тахикардии. На ЭКГ регистрируются (рис. 35-2) волны Р’ различ¬ ной формы и полярности, обычно не менее 3 видов, отсутствует доминирую¬ щий предсердный водитель ритма, частота волн Р колеблется от 100 до 200 в 1 минуту, интервалы Р-Р также непостоянны, часто отмечаются эпизоды АВ- блокады II степени. Аускультативно картина неотличима от мерцательной аритмии; правильный диагноз без регистрации ЭКГ невозможен. Рис.35-2. Предсердная полифокусная (хаотическая) тахикардия. Все эктопические волны Р различны по форме и амплитуде. 4. Предсердная хроническая (непрерывно рецидивирующая, постоянно-воз¬ вратная) тахикардия. Эта форма предсердной тахикардии, строго говоря, не является пароксизмальной, так как тахикардия практически не прохо¬ дит, непрерывно рецидивируя. Между эпизодами тахикардии отмечаются периоды синусового ритма различной продолжительности. В основе тахи¬ кардии может лежать механизм re-entry, и в таком случае тахикардии при¬ сущи признаки реципрокной тахикардии, либо патологический автоматизм, и тогда она имеет черты фокусной. Длительно существующие хронические предсердные тахикардии чаще встречаются у детей, как правило, на фоне органических изменений в сердце, реже встречаются у взрослых. 5. Предсердная тахикардия с АВ-блокадой II степени. Относительно редкая форма предсердной ПТ, которая выделяется в отдельный вариант в связи с характерными особенностями генеза и течения. Эта форма ПТ патогномо- нична для дигиталисной интоксикации (около 80% всех случаев), иногда возникает при легочно-сердечной недостаточности, интоксикации хиниди- ном, чаще имеет триггерный характер. Особенностью данного вида ПТ яв¬ ляется развитие с самого начала приступа стойкой АВ-блокады II степени. Может отмечаться периодика Самойлова-Венкебаха с проведением импуль-
Глава 35. Острые нарушения сердечного ритма 435 сов от предсердий к желудочкам в соотношении 3:2,4:3, либо АВ-блокада без периодики (II типа) с проведением 2:1,3:1. Атриовентрикулярные пароксизмальные тахикардии АТРИОВЕНТРИКУЛЯРНЫЕ ПТ встречаются значительно чаще, чем предсер¬ дные ПТ. Большинство больных данной формой ПТ не имеют органических за¬ болеваний сердца. Приступы ПТ начинаются, как правило, в молодом или даже детском возрасте. В настоящее время установлено, что у большинства больных с ПТ из АВ соединения имеются либо явные (синдром WPW, CLC), либо скрытые, функционирующие только в ретроградном направлении дополнительные про¬ водящие пути. Это создает условия для возникновения механизма кругового вра¬ щения импульса (re-entry) по нормальным и дополнительным проводящим пу¬ тям. Этот механизм лежит в основе 50-60% всех ПТ из АВ-соединения. У 30-40% больных основой для возникновения пароксизмов ПТ также является механизм повторного входа, но вращение импульса происходит в самом АВ-узле без учас¬ тия дополнительных проводящих путей. Таким образом, более 90% ПТ из АВ соединения в основе происхождения имеют механизм re-entry. С практической точки зрения следует разделить все ПТ из АВ-соединения на два типа: с широ¬ ким (аберрантным, аномальным) и узким (нормальным) комплексом QRS. У больных с дополнительными проводящими путями возникает как тахикардия с широким комплексом (антидромная АВ тахикардия) так и с узким, нормальным комплексом QRS (ортодромная АВ тахикардия). У больных с внутриузловым re¬ entry возникает обычно тахикардия с узким, нормальным QRS. Значительно чаще встречается атриовентрикулярная пароксизмальная тахикардия с узким комп¬ лексом QRS. При этом типе ПТ импульс от предсердий к желудочкам распрост¬ раняется обычным образом через нормальные проводящие пути (АВ-узел, ствол, ножки пучка Гиса). Ретроградную часть петли re-entry составляют либо один из каналов АВ-узла, либо функционирующие в ретроградном направлении допол¬ нительные проводящие пути. На ЭКГ при этом регистрируется тахикардичес- кая цепь, состоящая из нормальных по ширине и форме «суправентрикулярных» комплексов QRS. Приступ провоцируется, как правило, предсердной экстрасис¬ толой с «критическим» интервалом PQ (PR), которая «запускает» механизм re¬ entry (рис.35-3) Тахикардия с самого начала имеет высокую частоту (180-200 в 1 мин), строго правильный ритм. Расположение волн Р по отношению к комплек- ‘‘ШЯ ■tbt- W 1 щ Р j::: ш 1 А г 4 Г I "Ч • 1 — 4rr ff-i 'Г Г i_f {- }. - T * 4 Рис.35-3. Реципрокная АВ-узловая тахикардия. 1-й и 2-й комплексы синусовые, Ех-«пусковая» экстрасистола.
436 Раздел IV. Неотложные состояния при внутренних болезнях су QRS зависит от длины петли re-entry. При короткой петле, когда вращение импульса происходит в самом АВ-узле, (антероградно к желудочкам по «медлен¬ ному» каналу АВ-узла с коротким рефрактерным периодом, ретроградно к пред¬ сердиям по «быстрому» каналу с более длинным рефрактерным периодом) пред¬ сердия обычно возбуждаются одновременно с желудочками, и волна Р не видна, она сливается с комплексом QRS (см. рис. 35-3). Реже волна Р следует за комплексом QRS, она отрицательна в отведениях II, III, aVF. При этом расстояние от комплекса QRS до ретроградной волны Р (ин¬ тервал R-P7) очень короткий — менее 0,10 секунды. Еще реже (около 5% случаев) отрицательная волна Р предшествует комплексу QRS. При более длинной петле re-entry, когда импульс ретроградно к предсердиям движется по дополнительному пути, волна Р обычно расположена после комплекса QRS в тахикардической цепи, интервал R-P’ более 0,10 сек. При предсердно-желудочковых тахикардиях с широким комплексом QRS (ан¬ тидромных ) импульс к желудочкам поступает через дополнительные проводящие пути (пучки Кента, Махайма и т.п.), что приводит к аномальному распростране¬ нию возбуждения по желудочкам, уширению и деформации комплекса QRS. Фор¬ ма комплекса QRS обусловлена локализацией дополнительного пути и ходом воз¬ буждения желудочков. Ретроградной частью петли re-entry могут быть нормальные проводящие пути, либо функционирующие в ретроградном направлении дополнительные проводя¬ щие пути. Приступ тахикардии обычно начинается с «пусковой» экстрасистолы, с самого начала имеет строго правильный ритм и довольно высокую частоту (в сред¬ нем 190 в 1 минуту). Тахикардическая цепь состоит из широких, деформированных комплексов QRS (рис.35-4). Волна Р чаще следует за комплексом QRS, инвертирована в отведениях II, III, aVF, но на поверхностной ЭКГ ее не всегда удается отчетливо выделить на фоне обычно имеющихся изменений реполяризации. Тахикардии с широким ком¬ плексом QRS, как уже отмеяалось выше, составляют небольшую часть (около 10%) всех ПТ из области АВ-соединения, но именно они представляют наибольшую трудность в диагностике и лечении данного вида аритмий. Наиболее сложно (особенно на догоспитальном этапе) бывает отличить этот вид ПТ от желудочковой тахикардии. На вопросах дифференциального диагноза этих видов аритмий остановимся при рассмотрении желудочковых ПТ. Рис.35-4. Антидромная АВ-тахикардия.
Глава35. Острые нарушения сердечного ритма 437 Клиническая картина суправентрикулярных ПТ Субъективно больные часто ощущают начало приступа как резкий «толчок» в гру¬ ди, во время пароксизма отмечается сердцебиение, слабость, чувство страха, поли¬ урия. Объективно определяется частый пульс слабого наполнения, правильный «ма¬ ятникообразный» ритм, не меняющий частоту при перемене положения тела. При хаотической и предсердной ПТ с АВ-блокадой II степени ритм неправильный. При АВ-тахикардиях возникает диссоциация в сокращениях предсердий и желудочков, предсердия сокращаются при закрытом митральном и трикуспидальном клапа¬ нах, вследствие чего кровь возвращается назад в полые и легочные вены и на шей¬ ных венах определяется «положительный» венный пульс. Короткие пароксизмы суправентрикулярной ПТ обычно не вызывают расстройств гемодинамики. При длительном приступе ПТ клиническая картина зависит от состояния миокарда и сопутствующей патологии. У молодых лиц без органических изменений в сердце ПТ может продолжаться сутками, не приводя к явлениям сердечной недостаточно¬ сти. При наличии органической патологии, особенно у пожилых лиц, приступ та¬ хикардии приводит к нарушениям центральной и регионарной гемодинамики. Высокая частота сердечных сокращений вызывает падение ударного и минутного объемов сердца, снижение системного АД. Снижение сердечного выброса и АД сопровождается нарушением перфузии головного мозга, что проявляется головокружением, обмороками, преходящей оча¬ говой неврологической симптоматикой (парезы, афазия). Снижение коронарного кровотока приводит к ишемии миокарда и развитию ангинозных приступов. При затянувшемся пароксизме возможно возникновение левожелудочковой недостаточ¬ ности с картиной отека легких. Лечение суправентрикулярных ПТ Для правильного и быстрого принятия решений при лечении различных видов тахиаритмий с нашей точки зрения целесообразно использование алгоритма дей¬ ствий, учитывающего степень имеющихся нарушений гемодинамики (рис.35-5). По этому признаку больных с наушениями ритма разделяют на гемодинамически «не¬ стабильных» и «стабильных». В первую группу входят больные с явлениями арит¬ мического коллапса, отека легких или выраженными нарушениями регионарного (мозгового, коронарного) кровообращения. Ко второй группе относятся больные с нормальным уровнем АД и не имеющие указанных нарушений кровообращения. При исходно гемодинамически «нестабильном» варианте средством выбора явля¬ ется синхронизированная ЭИТ, так как антиаритмическая терапия сопряжена со значительным риском и может потребовать больших затрат времени. ЭИТ при суправентрикулярной ПТ начинают с небольшой энергии — 50-75 джоулей. Для введения больного в медикаментозный сон перед ЭИТ наиболее часто использует¬ ся диазепам (седуксен, реланиум) в дозе 10-20 мг внутривенно. Повторные разря¬ ды при необходимости повторяют с возрастающей энергией (100,200,300,360 джо¬ улей). Реципрокные ПТ, как правило, купируются первым разрядом. Автомати¬ ческие ПТ, как уже отмечалось, более устойчивы к этому виду терапии.
438 Раздел IV. Неотложные состояния при внутренних болезнях У больных со «стабильной» гемодинамикой терапию начинают с вагусных проб. Наиболее часто применяется прием Вальсальвы, массаж синокаротидной зоны. Массаж синокаротидной зоны является весьма эффективным приемом. Однако необходимо помнить, что проведение его нежелательно у лиц старше 70 лет, имею¬ щих в анамнезе сосудистые заболевания мозга, больных с признаками атероскле¬ роза сонных артерий. Массаж проводят только на одной артерии не дольше 15-20 с. Считается, что более эффективен массаж правой каротидной зоны. Вагусные пробы наиболее эффективны при реципрокной предсердно-желудочковой ПТ, менее эффективны при реципрокной предсердной ПТ, фокусные предсердные и АВ- тахикардии, как правило, не чувствительны к этому методу лечения. При отсут¬ ствии эффекта от вагусных проб переходят к медикаментозной терапии. Препара¬ том первой линии в лечении суправентрикулярной ПТ на сегодняшний день явля¬ ется аденозин ( «Аденокард»). Как его аналог может быть использован аденозинтрифосфат в виде натриевой соли (АТФ, фосфобион). Аденозин и АТФ вводятся внутривенно болюсно, без разведения, за 1-2 секун¬ ды. Аденозин в дозе 6 мг, АТФ —10 мг (1 мл 1% раствора). При отсутствии эффекта через 5 минут производят повторное введение аденозина в дозе 12 мг, АТФ — 20 мг. Следует учитывать возможность побочных эффектов при болюсном введении АТФ и аденозина: кратковременная асистолия, нарушения АВ-проведения, появление давящих болей в груди, чувство жара, затруднение дыхания. Следует помнить, что аденозин способен провоцировать бронхоспазм у больных с бронхиальной астмой. Обычно эти эффекты кратковременны, измеряются секундами, так как период полу- выведения аденозина очень мал. Это свойство АТФ и аденозина позволяет вводить любые антиаритмические средства уже через 5-10 минут после использования дан¬ ных препаратов. Эффективность аденозина при реципрокных суправентрикуляр- ных ПТ достигает 90%. При отсутствии эффекта от аденозина (АТФ) переходят к введению верапамила (изоптина, финоптина). Эффективность аденозина и вера- памила при re-entry реципрокных и суправентрикулярных ПТ примерно одина¬ кова и составляет 90%, к верапамилу чувствительна также значительная часть «триггерных» ПТ. Верапамил вводят внутривенно в дозе 5 мг (2 мл 0,25% раство¬ ра) в течение 1-2 минут. При отсутствии эффекта через 10 минут инъекцию повто¬ ряют в дозе 10 мг. Необходимо помнить о возможности развития коллапса (осо¬ бенно при быстром введении), о способности верапамила угнетать функцию сину¬ сового и АВ-узлов, что может проявляться асистолией различной продолжительности, транзиторными АВ-блокадами, о присущем ему отрицатель¬ ном инотропном эффекте. Отсутствие эффекта от применения аденозина и вера¬ памила с высокой вероятностью указывает на фокусный, автоматический харак¬ тер данной ПТ. В этом случае подавление тахикардии может быть достигнуто при¬ менением антиаритмических средств 1А класса (новокаинамид, дизопирамид), либо 1C класса ( пропафенон, этмозин, флекаинид ). У больных с исходно снижен¬ ной сократительной функцией миокарда предпочтительно применение амиодаро- на внутривенно в дозе 5 мг/кг. Использование p-адреноблокаторов после верапа¬ мила противопоказано. Если применение новокаинамида (или названных выше препаратов 1А, 1C, 3 класса) не купировало приступ ПТ, применение антиарит¬ мических препаратов на догоспитальном этапе следует прекратить. Больному либо проводится ЭИТ, либо он направляется в стационар. В случае оказания помощи
Глава 35. Острые нарушения сердечного ритма 439 Гемодинамика Рис.35-5.Алгоритм лечения суправентрикулярных пароксизмальных тахикардий. врачами линейных бригад скорой и неотложной помощи возможен вызов специа¬ лизированной кардиологической бригады. Это в первую очередь относится к си¬ туациям, когда по техническим причинам невозможно провести ЭИТ. Лечение АВ-тахикардий с широким комплексом QRS (антидромных), как уже отмечалось, может быть трудной задачей на догоспитальном этапе. Препаратом выбора в лечении данного вида ПТ считается аймалин, который избирательно блокирует проведение в дополнительных проводящих путях. Аймалин вводится внутривенно в дозе 50-100 мг. Помимо аймалина, способностью блокировать про¬ ведение в дополнительных путях обладает еще ряд препаратов - новокаинамид, дизопирамид, пропафенон, кордарон, дофетилид, соталол. Они могут быть альтер¬
440 Раздел IV. Неотложные состояния при внутренних болезнях нативой применению аймалина. Врачу «первого контакта» у постели больного нередко бывает сложно установить истинный генез данного вида ПТ. Учитывая это обстоятельство, эксперты Американской кардиологической ассоциации пред¬ ложили следующий алгоритм действий в этой ситуации - последовательное вве¬ дение аденозина в дозе 6-12 мг, лидокаина до 3 мг/кг, новокаинамида до 15 мг/кг. Первые два препарата малотоксичны и относительно безопасны, но в то же время аденозин (АТФ) может быть эффективен при суправентрикулярной ПТ с аберра¬ цией за счет блокады одной из ножек пучка Гиса, в ряде случаев - при антидром¬ ной АВ-тахикардии, лидокаин может прервать желудочковую ПТ. Новокаинамид эффективен при любом генезе данной ПТ. Мы считаем, что данная тактика может быть использована на догоспитальном этапе в диагностически неясных случаях, если нет возможности быстрой госпитализации или проведения ЭИТ. У больных со значительно сниженной сократительной функцией миокарда вместо новокаи¬ намида в этом алгоритме следует использовать амиодарон. Существует немного¬ численная группа больных с дополнительными проводящими путями, у которых отмечается чередование приступов реципрокных ПТ с фибрилляцией и трепета¬ нием предсердий или трансформация одного вида аритмии в другой. У этих боль¬ ных нежелательно применение верапамила и сердечных гликозидов (опасность развития высокой тахисистолии и фибрилляции желудочков). Желательно также избегать у этой группы больных применения аденозина и АТФ. Лечение «хаотической» предсердной тахикардии направлено на устранение основной причины, вызвавшей ПТ — коррекцию гипоксемии, ацидоза, лечение за¬ стойной сердечной недостаточности. Предпочтение отдается введению препаратов калия, магния, оксигенотерапии. Если ПТ не предшествовала дигитализация, воз¬ можно назначение сердечных гликозидов. Антиаритмическая терапия малоэффек¬ тивна. Возможно применение умереных доз амиодарона или верапамила. ЭИТ и ЭКС не показаны. Пароксизмальная желудочковая тахикардия (ПЖТ) ПЖТ — это частый (120-220 в 1 минуту) ритм, при котором центр возбуждения желудочков находится ниже общего ствола Гиса. Этиология и механизм формирования В подавляющем большинстве случаев ПЖТ является проявлением тяжелого орга¬ нического поражения миокарда. Наиболее часто желудочковая тахикардия отме¬ чается у больных в острой стадии инфаркта миокарда, повторные пароксизмы ПЖТ наиболее характерны для больных, перенесших инфаркт миокарда и имею¬ щих аневризму левого желудочка. Другими нередкими причинами являются кар- диомиопатии (дилатационная и гипертрофическая), пороки сердца, тяжелые ми¬ окардиты, аритмогенная дисплазия правого желудочка. ПЖТ могут провоцироваться внешними причинами: проаритмогенным эффек¬ том ряда антиаритмических средств (новокаинамид, этацизин, кордарон и др.), ингаляционных анестетиков, интоксикациями (сердечные гликозиды, антидепрес¬ санты, ФОС, кокаин, амфетамин), при катетеризациях и операциях на сердце.
Глава 35. Острые нарушения сердечного ритма 441 Известны случаи развития полиморфной ЖТ при использовании низкобелко¬ вых диет, голодании. Крайне редко (менее 2% случаев) пароксизмы желудочковой тахикардии воз¬ никают у лиц без признаков органической патологии сердца и провоцирующих факторов (идиопатические ЖТ). Центр патологического возбуждения, контролирующий сокращения желудоч¬ ков при ПЖТ, может иметь различное происхождение. Как и при суправентрику- лярной пароксизмальной тахикардии, в его основе лежат три основных механиз¬ ма: — кругового движения импульса (re-entry); — патологический автоматизм; — «триггерный». Наиболее частым механизмом развития ПЖТ является re-entry. Петля враще¬ ния импульса может быть локальной (микро-re-entry), либо вовлекать значитель¬ ные отделы проводящей системы, включающие одну или обе ножки пучка Гиса или обширную зону вокруг аневризмы желудочка (макро-re-entry). Факторами, спо¬ собствующими развитию этих механизмов, являются ишемия, ацидоз, гипокалие- мия, гипомагниемия, повышение уровня катехоламинов в крови, нарушения про¬ водимости миокарда и их сочетания. Мономорфная желудочковая тахикардия При типичных желудочковых тахикардиях форма комплекса QRS во время при¬ ступа не меняется. Такие ПЖТ называют мономорфными, они составляют боль¬ шинство (более 85%) из встречающихся в клинической практике ПЖТ. Реже встре¬ чаются тахикардии с непрерывно изменяющейся формой комплекса QRS во вре¬ мя приступа - их называют «полиморфными» или «префибрилляторными», учитывая их особую склонность к переходу в фибрилляцию желудочков. ЭКГ -признаки мономорфной ЖТ Классическими признаками ПЖТ считаются наличие тахикардической цепи из трех и более уширенных (больше 0,12 секунд) и деформированных комплексов QRS и наличия АВ-диссоциации, то есть независимой активации предсердий и желу¬ дочков. Самостоятельный ритм предсердий выражается в виде волн Р, следующих в своем, независимом от желудочковых комплексов ритме и наличии так называе¬ мых «захватов» и «сливных» комплексов. Они возникают, когда суправентрику- лярные импульсы проводятся к желудочкам и на фоне уширенных тахикардичес- ких комплексов возникают узкие, суправентрикулярные комплексы QRS («захва¬ ты»), либо имеющие промежуточную между ними форму («сливные» комплексы). Наличие очевидной АВ-диссоциации является убедительным доказательством желудочкового генеза данной тахикардии. Однако этот признак удается выявить лишь у незначительного числа (около 10%) больных. Причиной этого является крайняя редкость осуществления «захватов» при достаточно частом (более 160 в минуту) ритме и сложность выявления независимых волн Р без дополнительной регистрации пищеводной или внутрисердечной ЭКГ. Отчетливо наблюдать АВ-
442 Раздел IV. Неотложные состояния при внутренних болезнях диссоциацию обычно удается при медленном ритме желудочков, что встречается реже, чем «быстрые» ПЖТ. Другой причиной редкого выявления АВ-диссоциации является сохраненное ретроградное В A-проведение импульса к предсердиям, что отмечается почти в 50% случаев. При этом волна Р следует за каждым комплексом ORS либо имеется ретроградная АВ-блокада 2:1,3:1 (рис.35-6). Форма комплек¬ сов QRS может быть идентична картине блокады одной из ножек пучка Гиса (та¬ хикардии, исходящие из правого желудочка, имеют форму блокады левой ножки пучка Гиса, и наоборот). Однако часто этого соответствия не отмечается, в частно¬ сти, при ЖТ, исходящих из базальных, апикальных отделов желудочков, из обла¬ сти межжелудочковой перегородки. В этих случаях во всех грудных отведениях может регистрироваться основной зубец R, либо зубец S («конкордантный» тип). При инфарктах левого желудочка ЖТ из области поражения нередко имеют фор¬ му блокады левой ножки пучка Гиса. Рис. 35*6. Желудочковая пароксизмальная тахикардия. Верхний ряд — отведение Vt, нижний — пищеводное отведение. Ретроградное проведение импульсов на предсердия с АВ-блокадой 2:1. В некоторых случаях, когда эктопический фокус тахикардии находится вблизи от основных проводящих путей, уширение QRS может быть небольшим (в преде¬ лах 0,12 секунды), а комплекс имеет форму неполной блокады одной из ветвей пуч¬ ка Гиса. Частота ритма при ЖТ колеблется от 120 до 200-220 в минуту, наиболее ти¬ пична частота от 150 до 200. Желудочковый ритм с частотой от 50 до 100 в 1 минуту называют ускоренным идиовентрикулярным ритмом. Подобный ритм иногда но¬ сит замещающий характер, в связи с чем его активное подавление может иметь негативные последствия. Ускоренный идиовентрикулярный ритм часто отмеча¬ ется как вариант так называемых «реперфузионных» аритмий, возникающих при восстановлении кровотока в коронарной артерии после проведения тромболити- ческой терапии у больных острым инфарктом миокарда. По продолжительности мономорфные ЖТ разделяют на «устойчивые» - продолжительностью 30 и более секунд и «неустойчивые» - менее 30 секунд. Неустойчивые ЖТ, часто состоящие из нескольких желудочковых комплексов, являются частой находкой при проведении мониторного наблюдения в палатах интенсивной терапии или при холтеровском мониторировании ЭКГ у больных с различной патологией сердца. Значимость
Глава 35. Острые нарушения сердечного ритма 443 неустойчивой ЖТ как предиктора внезапной смерти резко возрастает при сочета¬ нии с кардиомегалией и низкой фракцией выброса. Полиморфные желудочковые тахикардии Существует несколько форм полиморфной желудочковой тахикардии. Полиморфная тахикардия, при которой форма комплексов QRS непрерывно меняется, при этом тахикардическая цепь словно описывает вращение вокруг изо¬ электрической линии или условной точки в пространстве (рис. 35-7). Эта форма имеет множество названий в литературе - Torsade de Pointes («пляска точек»), полиморфная веретенообразная ЖТ, тахикардия типа « пируэт» и т.п. Эта форма ЖТ обычно возникает у больных с удлиненным интервалом QT, хотя возможно ее появление и на фоне нормального по продолжительности интервала QT. Синдром удлиненного интервала QT может быть врожденной патологией и сочетаться с глухонемотой — синдром Романо—Уорда (Romano—Ward), либо без нее — синдром Джервелла—Ланге—Нильсена (Jarwell—Lange—Nilssen). Данные синдромы наследуются по доминантному типу и обусловлены мутациями генов, кодирующих работу медленных каналов клеточной мембраны, участвующих в про¬ цессе реполяризации. Удлинение интервала QT при этих синдромах отражает за¬ медление реполяризации миокарда желудочков, приводящее к асинхронизму элек¬ трических процессов в миокарде и электрической нестабильности миокарда. Рис. 35-7. Желудочковая полиморфная тахикардия типа «пируэт». Синдром удлинного QT может быть приобретенным, что в клинической прак¬ тике встречается чаще, чем его врожденные формы. Наиболее часто это возникает как следствие терапии антиаритмическими препаратами IA класса (новокаина- мид, хинидин) или III класса ( кордарон, соталол, дофетилид, ибутилид, азими- лид, нибентан), а также при ишемии миокарда, гипокальциемии. Реже встречаются еще две формы полиморфной ЖТ-двунаправленная ПЖТ — комплекс QRS постоянно меняется, имитируя чередование блокады разных вет¬ вей пучка Гиса, эта форма часто является проявлением гликозидной интоксика¬ ции. «Хаотическая» ЖТ — представляет собой чередование различных по форме комплексов QRS без какой-либо связи и последовательности, часто непосредствен¬ но предшествует трепетанию и фибрилляции желудочков.
444 Раздел IV. Неотложные состояния при внутренних болезнях Дифференциальный диагноз С практической точки зрения очень важен дифференциальный диагноз между ЖТ и суправентрикулярной пароксизмальной тахикардией с аберрантным комплек¬ сом QRS вследствие блокады ножек пучка Гиса или проведения по дополнитель¬ ным проводящим путям. Необходимо отметить, что без применения таких методов исследования, как регистрация чреспищеводной и внутрисердечной ЭКГ правиль¬ ный диагноз тахикардии с широким комплексом QRS возможен лишь у 50% паци¬ ентов. Тем не менее, укажем критерии, способствующие дифференциальному ди¬ агнозу при тахикардиях с широким комплексом QRS. 1) Наличие признаков тяжелой органической патологии говорит в пользу желу¬ дочковой тахикардии. Отсутствие таких данных, анамнестические сведения о синдроме WPW, приступах тахикардии с детского, юношеского возраста, эф¬ фекте вагусных проб свидетельствует в пользу суправентрикулярной ПТ. 2) Гемодинамика нарушается быстрее и в большей степени при желудочковой тахикардии. 3) Наличие АВ-диссоциации с высокой степенью вероятности соответствует ПЖТ. 4) Трехфазные комплексы QRS типа RSR, rSR, RsR, в отведении Vt Характер¬ ны для суправентрикулярной ПТ, моно- и двухфазные типа R, qR, QS, RS - более типичны для ПЖТ. 5) Комплексы типа rS, QS, QR, в отведении V6 характерны для ЖТ. 6) «Конкордантный» тип комплексов QRS в грудных отведениях чаще встре¬ чается при ЖТ. Клиническая картина пароксизмальной желудочковой тахикардии Клиническая картина пароксизмальной ЖТ во многом сходна с таковой при суп¬ равентрикулярной ПТ, однако, имеется ряд существенных отличий. Субъективно ПЖТ воспринимается как пароксизм сердцебиения с внезапным началом и окон¬ чанием, длительность которого варьирует от нескольких минут (иногда - секунд) до часов. Однако, в отличие от суправентрикулярной ПТ, больные часто не ощу¬ щают не только начало и окончание приступа, но не чувствуют даже учащенного сердцебиения. На первый план в клинической картине выступают адинамия, сла¬ бость, ангинозные боли, явления левожелудочковой недостаточности, отек легких, аритмический коллапс. Нарушения гемодинамики при ПЖТ развиваются чаще и быстрее (особенно на фоне инфаркта миокарда). Характерны нарушения перфу¬ зии мозга вплоть до развития приступов Морганьи-Адамса-Стокса и очаговой неврологической симптоматики. Если имеется АВ-диссоциация, то важным симп¬ томом является различие в пульсе яремных вен, которые отражают сокращение предсердий с частотой синусового ритма (60-100 в 1 минуту) и частотой желудоч¬ ковых сокращений, определяемой по артериальному пульсу или аускультативно. Когда систола предсердий приходится на период закрытых трехстворчатых кла¬ панов определяется усиленная («пушечная») волна венного пульса. Полиморфная тахикардия типа «пируэт» («веретенообразная», «Torsade de Pointes») клинически протекает в виде обмороков, что объясняется ее транзитор- ным характером и быстрым развитием нарушений мозговой перфузии.
Глава 35. Острые нарушения сердечного ритма 445 Лечение желудочковой тахикардии Терапия зависит от исходного состояния гемодинамики. При «нестабильной» ге¬ модинамике средством выбора является проведение синхронизированной ЭИТ, которую начинают с энергии 100 джоулей. При необходимости разряды повторя¬ ют с возрастающей энергией (рис. 35-8). При удовлетворительном состоянии боль¬ ного терапию начинают с введения лидокаина. Его вводят внутривенно струйно в дозе 1 мг/кг. При отсутствии эффекта через 3-5 минут инъекции повторяют в дозе 0,5 мг/кг. Введение лидокаина повторяют до купирования приступа или достиже¬ ния дозы 3 мг/кг. Роль лидокаина как препарата первой линии в лечении ЖТ се¬ годня подвергается сомнению. При анализе имеющихся на сегодня данных не уда¬ лось обнаружить очевидных доказательств, прежде всего рандомизированных кли¬ нических исследований, потверждающих его роль как наиболее эффективного препарата в лечении желудочковых тахикардий. В последней версии стандартов экстренной кардиологической помощи эксперты Американской кардиологической ассоциации и Европейского Общества кардиологов считают возможным начинать терапию мономорфной ЖТ как с лидокаина, так и с кордарона. Нам представля¬ ется, что лидокаин должен присутствовать в алгоритмах тактики на догоспиталь¬ ном этапе как стартовый препарат при лечении мономорфной ЖТ, учитывая его низкую токсичность. Рис.35-8. Алгоритм лечения желудочковой пароксизмальной тахикардии.
446 Раздел IV. Неотложные состояния при внутренних болезнях Если ПЖТ не удалось купировать лидокаином, переходят к введению новока- инамида или амиодарона. Новокаинамид предпочтителен у больных с сохранен¬ ной функцией миокарда, амиодарон — при сниженной сократительной функции миокарда, у больных с проявлениями сердечной недостатачности. Новокаинамид вводят внутривенно со скоростью 20-50 мг в 1 минуту до купирования приступа или достижения дозы 1000 мг, амиодарон — в дозе 5 мг/ кг. Разумеется, подобная схема лечения ЖТ не является единственно возможным вариантом терапии. Альтернативой новокаинамиду может быть внутривенное введение соталола в дозе 1мг\кг массы тела, 250 мг мекситила (1 ампула), либо введение препаратов 1C класса: 100-150 мг этмозина (4-6 мл 2,5% раствора) или пропафенона в дозе 1-2 мг/кг массы тела (ампулы по 70 мг препарата). При неэф¬ фективности применения 1-2 антиаритмических средств или при ухудшении со¬ стояния больного проводят ЭИТ. При остром инфаркте миокарда тактика лече¬ ния ПЖТ может быть более агрессивной, и ЭИТ часто проводят сразу после неэф¬ фективного применения лидокаина. После купирования пароксизма желудочковой тахикардии проводится поддерживающая терапия препаратом, прервавшим при¬ ступ. Лидокаин вводят со скоростью 1-2 мг/мин, новокаинамид - 2-4 мг/мин. Дли¬ тельность инфузии определяется клинической ситуацией. Несколько другой терапии требует полиморфная «веретенообразная» желудоч¬ ковая тахикардия. Если она возникает на фоне удлиненного интервала QT, то препаратом первой линии в лечении данного вида ЖТ является магния сульфат, который вводят внутривенно струйно в дозе 2 г (8 мл 25% раствора), при необхо¬ димости повторно. Подобная терапия эффективна у 75% больных. После купиро¬ вания переходят к капельной инфузии магния сульфата со скоростью 20-40 мг в минуту. Сведения об эффективности лидокаина при данной форме ЖТ противо¬ речивы, однако при неэффективности препаратов магния он может быть исполь¬ зован. Помимо лидокаина, в этой ситуации возможно примение дифенина (фено- тоина) или мекситила. Новокаинамид и другие препараты 1А и 3 класса (способ¬ ные удлинять интервал QT) противопоказаны. На госпитальном этапе лечения могут быть использованы учащающая элект¬ рокардиостимуляция и внутривенное введение изопротеренола. ЭИТ при поли¬ морфной ЖТ начинают с энергии 200 джоулей, как и при фибрилляции желудоч¬ ков. Фибрилляция и трепетание предсердий (ФП И ТП) Этиология ФП и ТП представляют собой самые частые формы пароксизмальных аритмий в клинической практике. Сегодня мерцательная аритмия представляет одну из наи¬ более сложных проблем в практической кардиологии. Это обусловлено чрезвычай¬ но широкой распространенностью данной аритмии. Врачам скорой и неотложной помощи приходится практически ежедневно встречаться с подобными нарушени¬ ями ритма. Они составляют более 40% всех обращений по поводу нарушений рит¬ ма сердца и до 80% вызовов специализированных бригад СП в Санкт-Петербурге в связи с аритмиями. Из этиологических факторов на первом месте находится кар¬
Глава 35. Острые нарушения сердечного ритма 447 диосклероз различного происхождения, на втором — приобретенные и врожден¬ ные пороки сердца (особенно пороки митрального клапана). Частыми причинами развития ФП и ТП являются тиреотоксикоз, хронические обструктивные заболе¬ вания легких, кардиомиопатии, пролапс митрального клапана, дистрофии миокар¬ да различного генеза - дисгормональная, алкогольно-токсическая. У ряда боль¬ ных мерцательная аритмия возникает без видимых причин органического харак¬ тера. В этих случаях большое значение придается нарушениям вегетативной регуляции сердца: гиперваго- или симпатикотонии Механизмы развития и электрокардиографические признаки ФП и ТП В основе электрофизиологического механизма развития ФП лежат множествен¬ ные очаги микро-re-entry, возникающие на фоне локальных нарушений проводи¬ мости в миокарде предсердий, дилатации и растяжения предсердий вследствие гемодинамической перегрузки, дистрофических изменений миокарда. При этом отсутствует единая, координированная систола предсердий. Вместо этого отмеча¬ ется хаотическое сокращение мышечных волокон предсердий («мерцание»), без гемодинамичего эффекта. На ЭКГ это выражается в исчезновении волны Р и появ¬ лении множества мелких, непостоянных по форме и амплитуде волн f. По ампли¬ туде выделяют крупно- и мелковолновую формы ФП. При первом варианте час¬ тота волн составляет 350-450 в минуту, при втором достигает 650-700 и иногда трудно различима на поверхностной ЭКГ. Другой характерный признак ФП - аб¬ солютная аритмия желудочковых сокращений, интервалы RR различны по вели¬ чине. Исключение — развитие полной поперечной блокады на фоне ФП (ТП) с пра¬ вильным замещающим ритмом из АВ-соединения или нижележащих центров ав¬ томатизма. Комплекс QRS сохраняет узкий, суправентрикулярный вид. Иногда возника¬ ет тахизависимая аберрация по типу блокады одной из ножек пучка Гиса (обычно правой). По частоте желудочковых сокращений ФП разделяют на бради-, нормо- и тахисистолический варианты. Частота желудочковых сокращений при ФП оп¬ ределяется функциональным состоянием АВ-узла, играющего роль физиологичес¬ кого фильтра и проводящего к желудочкам один из серии предсердных импульсов от фибриллирующих предсердий. Особая клиническая ситуация возникают при развитии ФП (ТП) на фоне синдрома WPW. В этом случае поток импульсов из предсердий устремляется к желудочкам через дополнительные проводящие пути, обладающие более коротким рефрактерным периодом, чем нормальная проводя¬ щая система сердца. Это приводит к развитию очень высокой (до 300 в минуту) частоты желудочковых сокращений, чреватой развитием фибрилляции желудоч¬ ков. Обычно при этом отмечается уширение комплексов ORS за счет волны дель¬ та, степень деформации колеблется в различных комплексах (рис.35.9). Если во время пароксизма отмечаются интервалы RR меньше 0,25 секунды - это указыва¬ ет на высокий риск развития фибрилляции желудочков и впезапной смерти при пароксизме ФП (ТП). В основе развития пароксизма трепетания предсердий также лежит механизм re-entry, но в отличие от фибрилляции предсердий, при трепетании это макро-ге- enrtry. Вращение импульса происходит вокруг устьев полых и легочных вен, коро¬
448 Раздел IV. Неотложные состояния при внутренних болезнях нарного синуса, по проводящим трактам предсердий. Провоцирующими фактора¬ ми являются дефицит внутриклеточного содержания калия и магния, гиперсим- патико- или ваготония, ишемия, повышение АД и сочетание этих причин. Рис. 35-9. Фибрилляция предсердий на фоне синдрома WPW. б-й и 7-й комплексы — проведение через АВ-узел, остальные — через дополнитель¬ ный путь Кента. В отличие от мерцания предсердий, при трепетании сохраняется координиро¬ ванная систола предсердий. Предсердия сокращаются частотой 250-350 в 1 мину¬ ту, что выражается на ЭКГ в появлении волн F, постоянных по форме и амплитуде. Волны F могут создавать характерную пилообразную кривую, наиболее отчет¬ ливо выраженную в отведениях И, III, aVF (рис. 35-10). Этот тип трепетания на¬ зывают «типичным», в отличие от «атипичного», при котором волны F похожи на волны Р и разделены участками изолинии. Эта форма трепетания предсердий очень похожа на предсердную пароксизмальную тахикардию. Единственным кри¬ терием, позволяющим отличить эти формы аритмии по ЭКГ, является частота предсердного эктопического ритма, которая при предсердной пароксизмальной тахикардии обычно не превышает 220 в 1 минуту, а при трепетании, как правило, выше. Однако этот критерий весьма условен, так как на фоне терапии (в частно¬ сти, препаратами калия) частота трепетания может снижаться до 200 и даже 180 в минуту. В отличие от фибрилляции предсердий, трепетание нередко сопровожда¬ ется правильным желудочковым ритмом. Это обусловлено постоянной, фиксиро¬ ванной степенью АВ-блокады. Наиболее часто отмечается АВ-проведение в соот¬ ношении 2:1, что сопровождается регулярным ритмом желудочков с частотой 150— 170 в 1 минуту. При меняющейся степени АВ-блокады ритм желудочковых сокращений неправильный, эту форму трепетания объединяют с фибрилляцией предсердий общим термином «мерцательная аритмия». Фибрилляция предсердий нередко переходит в трепетание, а трепетание - в фибрилляцию. Особенно часто это отмечается на фоне терапии хинидином, новокаинамидом и указывает на род¬ ственность этих нарушений ритма. Клиническая картина Субъективно пароксизмы мерцательной аритмии воспринимаются как приступы сердцебиения, при постоянной форме аритмия часто не ощущается. Характерны
Глава 35. Острые нарушения сердечного ритма 449 меняющаяся звучность тонов сердца, для мерцательной аритмии типичными яв¬ ляются различная частота желудочковых сокращений, определяемая аускульта- тивно, и частота пульса на периферических артериях (дефицит пульса). Пароксиз¬ мы мерцательной аритмии значительно повышают вероятность тромбоэмболичес¬ ких осложнений. Тромбы, образующиеся в предсердиях, служат источником возможных эмболий в сосуды большого и малого круга, и зачастую представляют наибольшую опасность для больных, страдающих пароксизмами ФП. Пароксиз¬ мы ФП и ТП с умеренной частотой желудочковых сокращений обычно не сопро¬ вождаются выраженными расстройствами гемодинамики. При тахисистолических формах ФП и ТП могут возникать нарушения гемодинамики, аналогичные тако¬ вым при суправентрикулярных ПТ (аритмический коллапс, отек легких, наруше¬ ния перфузии мозга, ангинозные приступы). r , HI Рис. 35-10. Трепетание предсердий. Отведения III и Vr Лечение пароксизмов ФП И ТП По современным представлениям, тактика купирования пароксизмов ФП и ТП зависит от времени, прошедшего с момента пароксизма. Это связано с опасностью тромбоэмболических осложнений при восстановлении синусового ритма на фоне затянувшегося пароксизма ФП. Критическим считается продолжительность па¬ роксизма мерцательной аритмии, равная 48 часам. При длительности приступа менее 48 часов возможны различные варианты восстановления синусового ритма. Если прошло более 48 часов, восстановление ритма проводится только после ан- тикоагулянтной терапии в течение 3-4 недель. Выбор метода купирования при показаниях к экстренному восстановлению синусового ритма определяется рядом факторов — возрастом, состоянием больного, имеющимся опытом лечения арит¬ мии в прошлом у данного больного, предшествующей терапией и др. Как и при других пароксизмальных нарушениях ритма, тактика врача зависит от состояния гемодинамики. При гемодинамически «нестабильном» варианте средством выбо¬ ра является проведение ЭИТ. При отсутствии выраженных нарушений централь¬ ной и регионарной гемодинамики купирование приступа начинают с медикамен¬ тозных средств. У больных с признаками кардиомегалии, недостаточности крово¬ обращения, терапию обычно начинают с введения сердечных гликозидов и
450 Раздел IV. Неотложные состояния при внутренних болезнях препаратов калия. Капельное внутривенное введение 1 мл 0,025 % раствора дигок- сина и 150 мл 0,6% раствора калия хлорида часто оказывает хороший эффект. У больных с алкогольно-токсической формой ФП (ТП) терапию начинают с введе¬ ния препаратов калия и магния, что у значительной части больных приводит к восстановлению синусового ритма. Из антиаритмических средств максимальным купирующим действием при пароксизмах ФП и ТП обладает новокаинамид. Пре¬ парат вводят внутривенно медленно (со скоростью 50—100 мг в минуту) под конт¬ ролем АД и ЭКГ. Уширение комплекса QRS на 30% от исходного значения, появ¬ ление желудочковых нарушений ритма, развитие гипотензии является указанием для прекращения введения новокаинамида. Как уже отмечалось, максимальная разовая доза препарата составляет 17 мг/кг, однако необходимо учитывать, что превышение дозы 1000 мг на догоспитальном этапе является скорее исключением, чем правилом и требует особой осторожности. Достаточно высоким купирующим эффектом обладает пропафенон (ритмо- норм). По нашим наблюдениям, у 110 больных с пароксизмами ФП восстановле¬ ние синусового ритма на догоспитальном этапе отмечалось в 71 % случаев при внут¬ ривенном введении препарата в дозе 1 мг/кг массы тела. Введение новокаинамида и пропафенона возможно у больных с сохраненной сократительной функцией миокарда. У больных со сниженной сократительной функцией миокарда предпоч¬ тительно применение амиодарона в дозе 5 мг/кг. У больных с пароксизмами ФП (ТП) на фоне синдрома WPW средством выбора считается аймалин. Могут использоваться другие препараты 1А класса - дизопи- рамид , новокаинамид, 1C класса — пропафенон, III класса — амиодарон, дофети- лид, соталол, которые также блокируют проведение в дополнительных проводящих путях. Категорически противопоказаны препараты, замедляющие проведение через АВ-соединение — сердечные гликозиды, антагонисты кальция, р-адреноблокаторы. Все больные с возникшим впервые в жизни пароксизмом ФП или ТП (это отно¬ сится также ко всем видам суправентрикулярных и желудочковых пароксизмаль¬ ных тахикардий, рассмотренных выше) подлежат обязательной госпитализации в стационар для выяснения генеза аритмии и подбора адекватной профилактичес¬ кой терапии. Обязательной госпитализации подлежат все больные, у которых пароксизмы наджелудочковой и желудочковой тахикардии протекали с нарушениями гемодина¬ мики (гемодинамически нестабильный вариант течения тахиаритмии, рассмотрен¬ ный выше), а также больные после проведения электроимпульсной терапии на догоспитальном этапе. Острые брадиаритмии Остро возникающие брадиаритмии связаны с нарушениями функции автоматиз¬ ма синусового узла либо с расстройствами проведения импульса по проводящей системе сердца. Реже это является следствием медикаментозной терапии, угнета¬ ющей синусовый узел или проводящую систему сердца. Нарушения функции синусового узла, приводящие к расстройствам сердеч¬ ного ритма и клинически значимой брадикардии, объединяются термином «синд¬ ром слабости синусового узла» (СССУ).
Глава 35. Острые нарушения сердечного ритма 451 Большинство авторов сегодня включают в этот синдром следующие формы: — выраженную синусовую брадикардию (ЧСС менее 50 в мин); — остановку синусового узла; — синоатриальную блокаду; — чередование периодов синусовой брадикардии с пароксизмами наджелудоч- ковых тахиаритмий (синдром бради-тахикардии); — замедление восстановления синусового ритма после подавляющей ЭКС, ЭИТ. Наиболее часто синдром СССУ вызывается ишемической болезнью сердца в раз¬ личных формах, фиброзными и склеро-дегеративными изменениями в миокарде и тканях синусового узла, являющихся следствием широкого круга заболеваний сер¬ дца воспалительного, обменного, аутоиммунного характера (миокардиты, пери¬ кардиты, коллагенозы, сахарный диабет, микседема и др.). В значительной части случаев поражение синусового узла сочетается с вовле¬ чением в патологический процесс АВ-соединения. В таких случаях говорят о «би- нодальной болезни», сопровождающейся нарушением функции как синусового, так и АВ-узлов с нарушением АВ-проведения и функции генерации замещающих рит¬ мов из АВ-соединения. Угнетение функции синусового узла может быть вызвано медикаментозными воз¬ действиями ф-адреноблокаторы, антагонисты кальция, кордарон, клофелин и др.). Клинические проявления СССУ: резкое замедление сердечного ритма и эпизоды асистолии вызывают нарушение перфузии головного мозга и ряда других орга¬ нов, что проявляется в виде обмороков, головокружения, слабости, одышки. У по¬ жилых больных отмечаются расстройства психики в виде «провалов в памяти», дезориентации, беспокойства. Могут возникать очаговые неврологические знаки. Нередко больные предъявляют множество жалоб со стороны внутренних органов (кишечника, печени, почек и др.), обусловленных нарушением кровообращения в них, которые затрудняют постановку правильного диагноза, если в момент осмот¬ ра явных нарушений ритма и брадикардии врач не обнаруживает. При продолжи¬ тельной асистолии (более 3-5 сек) у большинства больных развивается приступ Морганьи-Адам-Стокса с характерной клинической картиной, описанной ниже. Диагностика синдрома слабости синусового узла Диагностика основана на клинических признаках и типичных изменениях ЭКГ. При СССУ на ЭКГ регистрируются выраженная синусовая брадикардия, при¬ знаки синоатриальной блокады II и III степени, эпизоды остановок синусового узла. При сино-атриальной блокаде II степени отмечаются периоды асистолии предсер¬ дий, равные по продолжительности двум и более интервалам РР (СА блокада 2 степени 2 типа), либо некратные по отношению к интервалам РР периоды асисто¬ лии с укорочением интервалов RR перед выпадением (блокированием) волн Р (С- А блокада 2 степени 1 типа, периодика Самойлова-Венкебаха в сино-атриальном проведении). У части больных эпизоды брадикардии чередуются с пароксизмами суправентрикулярных тахиаритмий, чаще всего с пароксизмами фибрилляции и трепетания предсердий (синдром бради-тахикардии). При сочетанном поражении синусового и АВ-узлов данные пароксизмы могут протекать в виде брадисистоли- ческой формы (синдром бради-брадикардии). На госпитальном этапе для верифи¬
452 Раздел IV. Неотложные состояния при внутренних болезнях кации диагноза проводятся электрофизиологическое исследование и суточное мо- ниторирование ЭКГ. Нарушения АВ-проведения АВ-блокады обусловлены нарушением проведения импульса от предсердий к желу¬ дочкам вследствие различных причин, среди которых наиболее частыми являются: — острый инфаркт миокарда; — острые воспалительные заболевания сердца (миокардиты, миоперикардиты, ревмокардит и др.); — склеро-дегенеративные изменения в проводящей системе сердца (болезнь Ленегра, Лева); — острые медикаментозные блокады АВ проведения (сердечные гликозиды, ан¬ тагонисты кальция, Р-адреноблокаторы). Реже встречаются блокады сердца, вызываемые другими заболеваниями воспа¬ лительного, аутоиммуного, обменного характера (коллагенозы, саркоидоз, амило- идозидр.). АВ-блокады классифицируют по тяжести поражения. Выделяют I и II степени (неполные) АВ блокады и III степени (полный поперечный блок сердца). По уров¬ ню поражения разделяют проксимальные (АВ-узел) и дистальные (ствол и нож¬ ки пучка Гиса) АВ-блокады. Клинические проявления при АВ-блокадах обусловлены тяжестью (степенью) блока и его локализацией. При АВ-блокадахIстепени клинические проявления обычно отсутствуют. АВ-блокада II степени и полный поперечный блок вызывают брадикардию и эпизоды асистолии желудочков, которые проявляются головокружением, обморо¬ ками, ощущением «перебоев» в сердце, одышкой, слабостью, явлениями сердечной недостаточности. Наиболее тяжелой формой является синдром Морганьи-Адам- са-Стокса (MAC). Приступы этого синдрома, как уже указывалось выше, могут быть следствием тяжелого нарушения мозговой перфузии как вследствие резкого замедления сер¬ дечного ритма и пауз асистолии желудочков, так и вследствие крайне выраженной тахисистолии (соответственно бради- и тахисистолические формы синдрома MAC). Наиболее часто синдром MAC встречается при развитии полной поперечной бло¬ кады, особенно в моменты перехода синусового ритма в полную блокаду или пере¬ хода частичной АВ-блокады в полную. Приступ синдрома MAC возникает обычно через 3-5 секунд асистолии в виде внезапного головокружения, «потемнения» в глазах, на 10-15 секунде приступа происходит потеря сознания (у больных с це¬ ребральным атеросклерозом значительно раньше), через 20-40 сек развиваются генерализованные эпилептиформные судороги, непроизвольное мочеиспускание и дефекация, появление выраженного цианоза. Пульс редкий или не определяется. АД обычно определить не удается. Больные быстро приходят в сознание при пер¬ вых же эффективных сердечных сокращениях, имеется ретроградная амнезия. В отличие от эпилепсии, отсутствует аура и прикусывание языка. Если приступ затягивается и продолжается более 3-4 минут, нередко наступа¬ ет смерть.
Глава 35. Острые нарушения сердечного ритма 453 Диагностика нарушений АВ-проведения основана на типичных ЭКГ-проявле- ниях. Для АВ блокады I степени характерно увеличение интервала PQ более 0,20 сек с сохранением проведения импульсов от предсердий к желудочкам 1:1, ритм правильный. При АВ-блокаде II степени I типа (Мобитц-I) возникает прогрес¬ сирующее удлинение интервала PQ перед блокадой предсердного импульса (пе¬ риодика Самойлова-Венкебаха, (рис 35-11). При АВ-блокаде II степени II типа блокирование одного или нескольких предсердных импульсов происходит при постоянном (нормальном или увеличенном) интервале PQ (PR). При полной по¬ перечной блокаде возникает АВ-диссоциация, при которой предсердия и желу¬ дочки сокращаются независимо, связь между волнами Р и комплексами QRS от¬ сутствует. Если блокада локализована на уровне АВ-узла (проксимальный тип блокады) желудочки контролируются водителем ритма из нижней части АВ-соединения, замещающий ритм достаточно частый (в среднем около 50 в 1 мин). Комплексы QRS имеют узкий (суправентрикулярный) вид. Если блокада расположена на уровне ствола и ножек пучка Гиса (дистальный тип) замещающий ритм исходит из желудочковых центров автоматизма, он редкий (около 30 в 1 мин), неустойчи¬ вый. Комплекс QRS широкий (0,12 сек и более), деформирован. Рис. 35-11. АВ-блокада II степени I типа. Периодика Самойлова — Венкебаха. Лечение. Неотложная помощь на догоспитальном этапе при брадикардиях, сопровождающихся клинической симптоматикой включает в себя: оксигенотера- пию, введение атропина в дозе 0,5-1 мг повторно до общей дозы 0,4 мг/кг массы тела или устранения клинических симптомов. Введение атропина наиболее пока¬ зано при брадикардии и СА-блокадах при СССУ, при АВ-блокадах II степени I типа и проксимальный (узловой) АВ-блокаде III степени. При АВ-блокадах II степени II типа и полной блокаде дистального типа атропин малоэффективен. В этих случаях, а также при неэффективности атропина необходимо перейти к про¬ ведению электрокардиостимуляции (ЭКС). Специализированные кардиологичес¬ кие бригады могут выполнить трансвенозную эндокардиальную стимуляцию, линейные бригады - чреспищеводную либо наружную ЭКС. При отсутствии воз¬ можности осуществить ЭКС используется введение препаратов, способных выз¬ вать учащение сердечного ритма, воздействуя на p-адренорецепторы сердца — изоп- ротеренола, допамина, адреналина.
454 Раздел IV. Неотложные состояния при внутренних болезнях Применение (3-адреностимуляторов наиболее показано при АВ блокадах, выз¬ ванных передозировкой блокаторов кальциевых каналов, Р-адреноблокаторов. Внутривенное введение Р-адреностимуляторов сопровождается усилением со¬ кратительной функции миокарда, увеличением потребности миокарда в кислоро¬ де, проаритмогенным эффектом. В связи с этим их применение противопоказано у больных с острыми коронарными синдромами и острым инфарктом миокарда. Ад¬ реналин вводят со скоростью от одного до 4 мкг в 1 минуту, изопротеренол от 2 до 10 мкг в 1 минуту. Для обеспечения такой скорости введения 1 мг адреналина (1 мл 0,1% раствора) или 1 мг изопротеренола разводят в 500 мл 5% раствора глюкозы или 0,9% раствора натрия хлорида, получая концентрацию 2 мкг/мл. Для обеспечения скорости введения 2 мкг/мин такой раствор вводят со скоро¬ стью 18-20 капель в 1 минуту, при необходимости увеличивая скорость введения, ориентируясь на частоту сердечных сокращений и наличие желудочковой эктопии. Возможно сублингвальное применение изопротеренола (таблетки изадрина по 5 мг на прием). Допамин вводят со скоростью от 5 до 20 мкгДкгмин). Все больные с островозникшими брадиаритмиями подлежат обязательной гос¬ питализации в стационар для уточнения генеза и определения дальнейшей такти¬ ки лечения (имплантация постоянного кардиостимулятора, симптоматическая терапия, лечение основного заболевания и т.д.).
Гпава 36 Острая сердечная недостаточность Руксин В.В. Сердечная недостаточность — это неспособность сердца обеспечить кровообраще¬ ние, соответствующее метаболическим потребностям организма. Хроническая сердечная недостаточность развивается при ИБС, гипертоничес¬ кой болезни, клапанных пороках сердца, заболеваниях миокарда и перикарда. Основная причина острой сердечной недостаточности — инфаркт миокарда. Наиболее тяжелыми проявлениями острой сердечной недостаточности являются отек легких и кардиогенный шок. Кардиогенный шок Кардиогенный шок — это острое нарушение кровообращения, развивающееся вследствие снижения сердечного выброса, проявляющееся артериальной гипотен¬ зией с признаками гипоперфузии органов и тканей. Диагностика. Для диагностики шока необходимо наличие артериальной гипо¬ тензии в сочетании с признаками острого ухудшения кровоснабжения органов и тканей. Систолическое давление при шоке ниже 90 мм рт. ст. Разница между систоли¬ ческим и диастолическим давлением (пульсовое давление) снижается до 20 мм рт. ст. или становится еще меньше. При этом значения артериального давления, полу¬ ченные аускультативным методом Короткова, всегда ниже истинных, поскольку кровоток на периферии нарушен! Помимо артериальной гипотензии для диагностики шока обязательно наличие признаков гипоперфузии: 1) нарушение сознания (от легкой заторможенности до комы, появление очаго¬ вых симптомов, психозов); 2) снижение диуреза менее 20 мл/ч; 3) симптомы ухудшения периферического кровообращения: — бледно-цианотичная, «мраморная», «крапчатая», влажная кожа; — спавшиеся периферические вены; — резкое снижение температуры кожи кистей и стоп; — снижение скорости кровотока (определяют по времени исчезновения бе¬ лого пятна после надавливания на ногтевое ложе или центр ладони; в нор¬ ме—до 2 с).
456 Раздел IV. Неотложные состояния при внутренних болезнях Основное значение имеют признаки ухудшения периферического кровоснабже¬ ния и снижения диуреза. Неврологическая симптоматика при шоке больше отра¬ жает исходную тяжесть нарушения мозгового кровотока, чем шока. ЦВД при кардиогенном шоке может быть различным. Это связано с тем, что ЦВД зависит от многих факторов: ОЦК, венозного тонуса (преднагрузки), функции правого желудочка, внутригрудного давления и др. ЦВД ниже 5 см вод. ст. в соче¬ тании с артериальной гипотензией может свидетельствовать о гиповолемии. ЦВД более 15 см вод. ст. отмечается при недостаточности правого желудочка, полной АВ- блокаде, хронических заболеваниях легких, применении вазопрессоров. Еще более резкое повышение ЦВД характерно для ТЭЛА, разрыва межжелудочковой пере¬ городки. Давление заклинивания в легочной артерии (ДЗЛА) при кардиогенном шоке обычно выше 18 мм рт. ст. Дифференциальная диагностика. Прежде всего необходимо отграничить ис¬ тинный (сократительный) кардиогенный шок от аритмического, рефлекторного (болевого), медикаментозного, от шока при поражении правого желудочка или при медленнотекущем разрыве миокарда. Важно исключить такие причины снижения артериального давления, как гиповолемия, ТЭЛА, внутреннее кровотечение! Несмотря на очевидность диагностических критериев указанных разновиднос¬ тей шока (тяжелый болевой синдром при рефлекторном шоке, выраженная тахи- или брадикардия при аритмическом шоке и т.п.), быстро и однозначно определить его причину удается не всегда. Поэтому неотложную помощь необходимо осуще¬ ствлять по этапам, а оценка эффективности тех или иных лечебных мероприятий может помочь в определении ведущих причин и патофизиологических особеннос¬ тей шока. Неотложная помощь. Лечение шока, по возможности, должно быть направле¬ но на устранение вызвавших его причин. Так, при рефлекторном шоке на первом месте стоит полноценное обезболивание (см. гл. 34), при аритмическом — норма¬ лизация ЧСС (ЭИТ, ЭКС). При истинном кардиогенном шоке необходимо срочное улучшение сократитель¬ ной способности сердца. Неотложную помощь следует оказывать быстро, но по этапам. Первый этап лечения. Больного необходимо уложить горизонтально с припод¬ нятыми под углом 15-20° нижними конечностями (если шок не сопровождается отёком легких). Показаны оксигенотерапия, внутривенное введение 5000 ЕД гепа¬ рина с последующей инфузией препарата со скоростью 1000 ЕД/ч. При необходи¬ мости .осуществляют полноценное обезболивание, коррекцию расстройств сердеч¬ ного ритма. Второй этап лечения. Попытаться провести инфузионную терапию, так как у части больных с истинным кардиогенным шоком, даже при отсутствии для этого явных причин, наблюдается снижение ОЦК. Инфузионная терапия может быть показана при отсутствии влажных хрипов в легких, при ЦВД ниже 15 см вод. ст. (ДЗЛА ниже 15 мм рт. ст.). В этих случаях проводят пробу на толерантность к введению жидкости. Для этого внутривенно вводят 200 мл 0,9% раствора натрия хлорида в течение 10 мин, контролируя арте¬ риальное давление, ЧСС, число дыханий, аускультативную картину легких и сер¬ дца, по возможности ЦВД (ДЗЛА).
Глава 36. Острая сердечная недостаточность 457 О передозировке жидкости и развитии трансфузионной гиперволемии судят по увеличению ЧСС и частоты дыхания, изменению характера дыхания, которое ста¬ новится более жестким, появлению или усилению акцента II тона на легочной артерии и сухих свистящих хрипов в легких. Появление покашливания, влажных хрипов в нижних отделах легких свидетельствует о значительной передозировке жидкости. Если после введения 200 мл жидкости артериальная гипотензия сохраняется, нет признаков трансфузионной гиперволемии, ЦВД повысилось не более чем на 2-3 см, то вводят еще 200 мл жидкости. Если нет признаков трансфузионной ги¬ перволемии, ЦВД остается ниже 15 см вод. ст., то инфузионную терапию продол¬ жают со скоростью до 500 мл/ч, контролируя указанные показатели каждые 15 мин. Для проведения инфузионной терапии при кардиогенном шоке препарат вы¬ бора — реополиглюкин, при его отсутствии используют 5% или 10% растворы глю¬ козы. При исходном ЦВД более 20 см вод. ст. (ДЗЛА выше 18 мм рт. ст.) или выражен¬ ном застое в легких инфузионная терапия противопоказана. При невозможности контроля за ЦВД или ДЗЛА нужно учитывать, что в боль¬ шинстве случаев истинного кардиогенного шока инфузионная терапия не показа¬ на и может очень быстро привести к отеку легких на фоне сохраняющейся артери¬ альной гипотензии. Внутривенное введение жидкости у больных с заболеваниями сердца вообще, а при шоке в особенности, должно проводиться с чрезвычайной ос¬ торожностью, под постоянным и тщательным контролем. Если с помощью инфузионной терапии артериальное давление быстро стабили¬ зировать не удается, то показан переход к следующему этапу. Третий этап лечения шока — применение препаратов с положительным ино- тропным действием. Основным препаратом для лечения острой сердечной недостаточности являет¬ ся допамин. При умеренной артериальной гипотензии и застое в легких показан добутамин. При недостаточной эффективности допамина или систолическом дав¬ лении ниже 70 мм рт. ст. — сочетание допамина и норадреналина. Добутамин (добутрекс) — препарат с -стимулирующим действием, увеличи¬ вает силу сердечных сокращений и сердечный выброс, снижает общее перифери¬ ческое сопротивление (ОПС). Добутамин способствует повышению артериально¬ го давления, существенно не увеличивая ЧСС. Препарат вводят внутривенно ка- пельно, для чего 250 мг добутамина разводят в 250 мл 5% раствора глюкозы. Вливание начинают со скоростью 5 мкгДкг х мин), лучше с помощью аппаратов для дозируемого введения лекарственных средств. Каждые 10 мин скорость инфу¬ зии увеличивают на 2,5 мкг/(кг х мин) до стабилизации артериального давления или появления побочных эффектов (тахикардии). Оптимальная скорость введе¬ ния препарата — 5-10 мкгДкг х мин). При более высоком темпе вливания увели¬ чиваются ЧСС и потребность миокарда в кислороде. Введение добутамина с высо¬ кой скоростью особенно опасно при мерцании предсердий, так как может привес¬ ти к резкому увеличению ЧСС за счет улучшения АВ-проводимости. Рассчитать скорость введения добутамина несложно, учитывая, что при указан¬ ном выше разведении 1 мг (1000 мкг) препарата содержится в 1 мл (20 капель) раствора. Если скорость введения добутамина должна составить 5 мкгДкг х мин),
458 Раздел IV. Неотложные состояния при внутренних болезнях то больному с массой тела 80 кг необходимо вводить 400 мкг/мин (0,4 мл/мин), что примерно соответствует 8 каплям/мин. Допамин (дофамин) — биологический предшественник норадреналина. Для лечения шока 200 мг (5 мл) допамина разводят в 400 мл 5% раствора глюко¬ зы и вводят внутривенно капельно, начиная со скорости 2—4 мкгДкг х мин). Эф¬ фекты препарата тесно связаны со скоростью его введения. При скорости введения 1-2,5 мкгДкг х мин), т.е. приблизительно 8 капель в 1 мин в указанном разведении, допамин стимулирует допаминергические рецепто¬ ры в почках, вызывает избирательную дилатацию почечных и мезентери-альных артерий, повышает почечный кровоток (такую скорость введения допамина назы¬ вают «почечной»). При скорости 2,5-5 мкгДкг х мин) допамин преимущественно стимулирует f^-адренорецепторы, повышает сократительную способность миокарда (такую скорость введения называют «сердечной»). При скорости введения свыше 10 мкгДкг х мин) превалируют ос-стимулирую- щие эффекты, увеличиваются ОПС (постнагрузка) и ЧСС, а сердечный выброс снижается (такую скорость введения допамина называют «сосудистой»). При введении допамина необходимо стремиться стабилизировать артериаль¬ ное давление на минимально достаточном уровне (систолическое — примерно 90 мм рт. ст.) при условии уменьшения признаков гипоперфузии (симптомов нару¬ шения периферического кровообращения). Если повышение скорости введения допамина вызывает значительное увели¬ чение ЧСС, ее нужно уменьшить. В этом случае в дополнение к допамину назнача¬ ют норадреналин. При тяжелой (систолическое давление ниже 75 мм рт. ст.) артериальной гипо¬ тензии сразу назначают допамин в сочетании с норадреналином. Норадреналин — естественный катехоламин с преимущественным а-стимули- рующим действием, на Р^адренорецепторы влияет значительно меньше. Основ¬ ное действие препарата — сужение периферических артерий и вен. В значительно меньшей степени норадреналин стимулирует сократительную способность серд¬ ца, не увеличивая при этом ЧСС. Развивающееся на введение норадреналина по¬ вышение ОПС увеличивает нагрузку на пораженный миокард, поэтому первона¬ чальный положительный гемодинамический эффект препарата может быстро сме¬ ниться усугублением течения кардиогенного шока. Норадреналина гидротартрат вводят внутривенно (2 мл 0,2% раствора в 200 мл 5% раствора глюкозы). Темп введения препарата постепенно повышают от 0,5 мкг/мин до достижения эффекта, стараясь стабилизировать артериальное давле¬ ние на минимально достаточном уровне. При отсутствии допамина и норадреналина для оказания первой помощи ис¬ пользуют адреналин. Эпинефрин (адреналин) стимулирует как а-, так и p-адренорецепторы, по¬ вышает сократимость миокарда, расширяет бронхи, в больших дозах оказывает сосудосуживающее действие. Показан при анафилактическом шоке, так как по¬ мимо благоприятного действия на гемодинамику и дыхание стабилизирует мем¬ браны тучных клеток, снижает высвобождение биологически активных веществ. Для лечения истинного кардиогенного шока у больных с острым инфарктом ми¬
Глава36. Острая сердечная недостаточность 459 окарда менее пригоден, поскольку, стимулируя а- и p-адренорецепторы, повы¬ шает потребность миокарда в кислороде и ухудшает субэндокардиальную пер¬ фузию. При необходимости использовать препарат для повышения артериаль¬ ного давления 1 мг адреналина разводят в 100 мл 5% раствора глюкозы, вводят внутривенно капельно, постепенно увеличивая скорость от 0,5 мкг/мин до дос¬ тижения эффекта. В процессе лечения шока препаратами с положительным инотропным действи¬ ем необходимо периодически проверять, сохраняется ли потребность в их введе¬ нии. Для этого скорость вливания препаратов постепенно снижают, контролируя артериальное давление. Госпитализация. По абсолютным жизненным показаниям необходима экстрен¬ ная госпитализация. Транспортировку осуществляют на носилках, после возмож¬ ной для данного случая стабилизации состояния, не прекращая проведения интен¬ сивной терапии. Больных доставляют непосредственно в реанимационное отде¬ ление. В стационаре лечение проводят под мониторным контролем показателей гемо¬ динамики. На фоне введения допамина переходят к четвертому этапу лечения шока — внутриаортальной баллонной контрпульсации. Пятый этап — хирургическое лечение (в частности, восстановление коронар¬ ного кровотока) — в ряде случаев может иметь решающее значение. Результаты лечения истинного кардиогенного шока остаются неудовлетвори¬ тельными. В то же время нельзя не подчеркнуть, что своевременная и адекватная неотложная помощь позволяет спасать до 15-20% больных, в том числе и с тяже¬ лыми клиническими проявлениями шока. Поэтому интенсивную терапию необхо¬ димо настойчиво проводить у всех больных с шоком, начиная с догоспитального этапа. Рекомендации по оказанию скорой медицинской помощи при кардиогенном шоке Диагностика. Выраженное снижение артериального давления в сочетании с при¬ знаками нарушения кровоснабжения органов и тканей. Систолическое артериаль¬ ное давление обычно ниже 90 мм рт. ст., пульсовое — ниже 20 мм рт. ст. Отмечаются симптомы ухудшения периферического кровообращения (бледно-цианотичная влажная кожа, спавшиеся периферические вены, снижение температуры кожи ки¬ стей и стоп), уменьшение скорости кровотока (время исчезновения белого пятна после надавливания на ногтевое ложе или ладонь — более 2 с), снижение диуреза (ниже 20 мл/ч), нарушение сознания (от легкой заторможенности до комы). Дифференциальная диагностика. В большинстве случаев следует дифферен¬ цировать истинный кардиогенный шок с другими его разновидностями (рефлек¬ торным, аритмическим, лекарственным, при медленнотекущем разрыве миокар¬ да, разрыве перегородки или папиллярных мышц, поражении правого желудоч¬ ка), а также с ТЭЛА, гиповолемией, внутреннем кровотечением и с артериальной гипотензией без шока. Неотложная помощь. Неотложную помощь необходимо осуществлять по эта¬ пам, быстро переходя к следующему этапу при неэффективности предыдущего.
460 Раздел IV. Неотложные состояния при внутренних болезнях 1. При отсутствии выраженного застоя в легких: — уложить больного с приподнятыми под углом 20° нижними конечностями (при выраженном застое в легких — см. «Рекомендации по оказанию ско¬ рой медицинской помощи при отеке легких»; — проводить оксигенотерапию; — при ангинозной боли — обеспечить полноценное обезболивание; — корригировать ЧСС (пароксизмальная тахиаритмия с ЧСС более 150 в 1 мин — абсолютное показание к ЭИТ, острая брадикардия с ЧСС менее 50 в 1 мин — к ЭКС); — ввести внутривенно струйно 5000 ЕД гепарина. 2. При отсутствии выраженного застоя в легких и признаков резкого повыше¬ ния ЦВД: — ввести 200 мл 0,9 % раствора натрия хлорида внутривенно капельно за 10 мин под контролем за артериальным давлением, частотой дыхания, ЧСС, аускультативной картины легких и сердца (по возможности — ЦВД или ДЗЛА); — при сохраняющейся артериальной гипотензии и отсутствии признаков трансфузионной гиперволемии повторить введение жидкости по тем же критериям; — при отсутствии признаков трансфузионной гиперволемии (ЦВД ниже 15 см вод. ст.) инфузионную терапию продолжают со скоростью до 500 мл/ч, контролируя указанные показатели каждые 15 мин. Если артериальное давление быстро стабилизировать не удается, нужно переходить к следующему этапу. 3. Вводить допамин — 200 мг в 400 мл 5% раствора глюкозы внутривенно ка¬ пельно, увеличивая скорость вливания от 2,5 мкгДкг х мин) до достижения минимально достаточного артериального давления; — при отсутствии эффекта дополнительно назначить норадреналина гидро- тартрат — 4 мг в 200 мл 5% раствора глюкозы внутривенно капельно, по¬ степенно повышая скорость инфузии от 0,5 мкг/мин до достижения мини¬ мально достаточного артериального давления. 4. Мониторировать жизненно важные функции с помощью кардиомонитора, пульсоксиметра. 5. Госпитализировать больного после возможной стабилизации состояния* продолжая интенсивную терапию. Основные опасности и осложнения: — несвоевременные диагностика и начало лечения; — невозможность стабилизировать артериальное давление; — отек легких при повышении артериального давления или внутривенном введении жидкости; — тахикардия, тахиаритмия, фибрилляция желудочков; — асистолия; — рецидив ангинозной боли; — острая почечная недостаточность.
Глава 36. Острая сердечная недостаточность 461 Примечание. Под минимально достаточным артериальным давлением следу¬ ет понимать систолическое давление около 90 мм рт. ст. при появлении признаков улучшения перфузии органов и тканей. Глюкокортикоидные гормоны при истинном кардиогенном шоке не показаны. Кардиогенный отек легких Кардиогенный отек легких — острое нарушение кровообращения с избыточной транссудацией жидкости в легких вследствие нарушения насосной функции серд¬ ца. Диагностика. Жалобы на ощущение нехватки воздуха, удушье, которые усили¬ ваются в положении лежа и вынуждают больного садиться. Объективно могут определяться цианоз, альтернация пульса, акцент II тона над легочной артерией, III тон, пресистолический или протодиастолический ритм галопа. Возможно раз¬ витие компенсаторной артериальной гипертензии. Дыхание сначала становится жестким, бронхиальным, появляются сухие рассеянные, затем свистящие хрипы, кашель (интерстициальный отек легких). При возникновении альвеолярного оте¬ ка легких появляются влажные мелко- и среднепузырчатые хрипы сначала в ниж¬ них отделах, затем над всей поверхностью легких, позже — крупнопузырчатые хрипы, слышные на расстоянии, дыхание становится клокочущим. Отделяется обильная пенистая, иногда с розовым оттенком, мокрота. При диагностике сердеч¬ ной астмы учитывают возраст больного, данные анамнеза и осмотра (наличие за¬ болеваний сердца, хронической сердечной недостаточности). Дифференциальная диагностика. В большинстве случаев кардиогенный отек легких следует дифференцировать с некардиогенным (респираторным дистресс- синдромом взрослых, который развивается при пневмонии, панкреатите, наруше¬ нии мозгового кровообращения, интоксикации и др.) и ТЭЛА, реже — с бронхи¬ альной астмой (табл. 36.1). Неотложная помощь. Интенсивная терапия при отеке легких складывается из срочных универсальных мер жизнеобеспечения и специальных мер, зависящих от его патофизиологических особенностей. Универсальные меры экстренной помощи включают оксигенотерапию, борьбу с гиперкатехоламинемией, пеногашение, проведение спонтанной вентиляции легких в режиме ПДКВ. Оксигенотерапию осуществляют путем ингаляции 100% увлажненного кисло¬ рода через носовые канюли. Масочная методика оксигенотерапии позволяет дос¬ тичь более высокой концентрации кислорода, но ее обычно плохо переносят боль¬ ные, страдающие от удушья. Для устранения гиперкатехоламинемии используют внутривенное введение нейролептиков (дроперидол) или транквилизаторов (диазепам). Самый эффек¬ тивный метод — повторное по 2-3 мг внутривенное введение морфина (до эффек¬ та, но не более 10 мг). Пеногашение проводят с помощью ингаляции кислорода через 30% раствор эти¬ лового спирта. Терапевтическая ценность указанного метода невелика. Более дей¬ ственно введение 2-3 мл 96% раствора этилового спирта непосредственно в тра¬ хею, для чего производят пункцию щитоперстневидной мембраны тонкой иглой.
462 Раздел IV. Неотложные состояния при внутренних болезнях Из-за опасности развития осложнений применение этого способа пеногашения допустимо лишь в исключительных (!) случаях, при неэффективности других ме¬ тодов лечения и чрезвычайно бурном пенообразовании. Та б л и ца 36.1 Дифференциальная диагностика ТЭЛА, сердечной и бронхиальной астмы Признак ТЭЛА Сердечная астма Бронхиальная астма Анамнез Тромбофлебит, Заболевания сердца, Заболевания легких, длительная им¬ гипертоническая бо¬ астматический мобилизация, лезнь, хроническая бронхит хирургическое сердечная недоста¬ вмешательство точность Внешний вид Может быть рез¬ Акроцианоз, гипер¬ Разлитой цианоз, кий цианоз кожи гидратация тканей гипогидратация верхней полови¬ тканей ны тела Кисти и стопы Холодные Чаще холодные Теплые Положение Сидя или лежа Только сидя Сидя или стоя в постели с упором на руки Характер Инспираторная, Инспираторная, Экспираторная, одышки «не надышаться» «не надышаться» «не выдохнуть» Аускультативная Акцент и расщеп¬ Влажные хрипы Сухие свистящие картина ление II тона над хрипы, выдох легочной артерией удлинен Мокрота В поздние сроки, Обильная, пенистая. Скудная, стекловид¬ изредка с кровью Отходит при ухудше¬ ная. Отходит нии состояния при улучшении состояния Артериальное Раннее снижение, Может быть Часто повышено давление вплоть до шока повышено Применение Противопоказано Явно улучшает Не изменяет нитроглицерина состояние состояние Спонтанная вентиляция легких в режиме ПДКВ описана в главе 8. Для профилактики тромбозов больным с отеком легких показано назначение гепарина по 5000 ЕД через 8 ч подкожно. Специальные методы экстренной помощи базируются на том, что кардиогенный отек легких возникает в результате нарушения насосной функции сердца. Насосная функция сердца зависит от трех основных факторов: сократительной способности миокарда, постнагрузки (тонуса периферических артерий — ОПС) и преднагрузки (тонуса периферических вен). Так как в основе любого кардиогенного отека легких лежит несоответствие венозного возврата возможностям левого желудочка, определяющее значение для
Глава36. Острая сердечная недостаточность 463 оказания неотложной помощи имеют препараты, уменьшающие преднагрузку (нитроглицерин, лазикс). Дополнительное воздействие на постнагрузку (применение гипотензивных средств) необходимо в случаях выраженной артериальной гипертензии. Воздействовать на сократительную способность сердца (с помощью препара¬ тов с положительным инотропным эффектом) необходимо в случаях выраженной артериальной гипотензии. Конкретная лечебная тактика при кардиогенном отеке легких в первую очередь зависит от заболевания, которое привело к этому осложнению, от выраженности клинических проявлений отека легких и артериального давления. Больного, если у него нет выраженной артериальной гипотензии, удобно уса¬ живают в постели с опущенными ногами и дают 0,5 мг нитроглицерина сублинг¬ вально повторно. Надежнее использовать аэрозольную форму нитроглицерина. Препарат распыляют в полости рта не вдыхая. Если клинические проявления ос¬ трой застойной сердечной недостаточности выражены умеренно и нет значитель¬ ных изменений артериального давления, то неотложную помощь обычно удается ограничить повторным назначением нитроглицерина, внутривенным или внут¬ римышечным введением 40-80 мг фуросемида (лазикса), 5-10 мг диазепама (се¬ дуксена, реланиума) и оксигенотерапией. При возникновении отека легких на фоне выраженной артериальной гипер¬ тензии помимо указанных лечебных мероприятий необходима срочная гипотен¬ зивная терапия. Экстренное снижение артериального давления может осуществ¬ ляться разными способами, выбор которых зависит от выраженности артериаль¬ ной гипертензии, учета сведений об эффективности и переносимости гипотензивных препаратов, а также от умения врача использовать их в критичес¬ ких ситуациях. При умеренно выраженном застое в легких и умеренной артериальной гипер¬ тензии для нормализации артериального давления может быть достаточно суб¬ лингвального назначения 0,5-1 мг нитроглицерина и внутривенного введения 40 мг лазикса. В тяжелых случаях уменьшения застоя в легких и контролируемого снижения артериального давления можно добиться с помощью внутривенного введения нит¬ роглицерина. Для этого 10 мг нитроглицерина в 100 мл 0,9% раствора натрия хло¬ рида вводят внутривенно капельно, постепенно увеличивая скорость инфузии та¬ ким образом, чтобы добиться снижения систолического артериального давления и уменьшения клинических проявлений отека легких. Можно с осторожностью вво¬ дить нитроглицерин внутривенно струйно. Для этого удобно применять 0,1% ра¬ створ нитроглицерина, например перлинганит, который вводят дробно с интер¬ валами в 5 мин в общей дозе до 10 мг (10 мл), контролируя артериальное давление, ЧСС и состояние больного. Нельзя допускать резкого увеличения ЧСС и чрезмер¬ ного снижения артериального давления. На фоне лечения систолическое давление должно быть не менее 90 мм рт. ст., диастолическое — не менее 60 мм рт. ст., ЦВД — не менее 7 см вод. ст. Использования пентамина для экстренного снижения артериального давления следует избегать, так как его гипотензивный эффект особенно трудно контролиро¬ вать у больных с сердечной недостаточностью.
464 Раздел IV. Неотложные состояния при внутренних болезнях При выраженной артериальной гипертензии и тяжелом отеке легких, не про¬ ходящих после внутривенного введения нитроглицерина, препаратом выбора яв¬ ляется натрия нитропруссид. Натрия нитропруссид (нанипрус, ниприд) — прямой вазодилататор, понижа¬ ет тонус периферических артерий и вен. Для внутривенного введения 30 мг натрия нитропруссида разводят в 300 мл 5% раствора глюкозы. Раствор защищают от света. Введение начинают со скорости приблизительно 30 мкг/мин (6 капель/мин), которую постепенно повышают до достижения необходимого артериального дав¬ ления и уменьшения клинических проявлений отека легких. Контроль осуществ¬ ляют по тем же параметрам, что и при лечении нитроглицерином. При продолжи¬ тельном лечении натрия нитропруссидом возможно возникновение тяжелых по¬ бочных эффектов, поэтому препарат следует назначать только при крайне тяжелых формах отека легких и на возможно более короткий период времени. Отек легких на фоне артериальной гипотензии тем хуже прогностически и тем труднее поддается терапии, чем ниже артериальное давление, при котором он разви¬ вается. Больного следует уложить, приподняв изголовье. Показаны оксигеноте- рапия, ПДКВ, пеногашение, При умеренной артериальной гипотензии (систоличес¬ кое давление примерно 90 мм рт. ст.) препаратом выбора является добутамину при тяжелой — допамин. Важно стабилизировать артериальное давление на мини¬ мально достаточном уровне. Обычно систолическое давление не должно превышать 90-95 мм рт. ст. Максимально ограничивают объем жидкости, вводимой внутри¬ венно. Если по мере повышения артериального давления симптоматика отека лег¬ ких нарастает, то параллельно внутривенно капельно вводят нитроглицерин. Диуретики назначают только после стабилизации артериального давления. Особеннности неотложной помощи при пороках сердца и кардиомиопати- ях. Оказание экстренной помощи больным с отеком легких и фиксированным сер¬ дечным выбросом (аортальным стенозом, митральным стенозом, гипертрофичес¬ кой кардиомиопатией) имеет существенные особенности. Аортальный стеноз. Основные признаки: классическая триада (стенокардия, обмороки, сердечная недостаточность), медленный пульс с продолжительным подъемом пульсовой волны (pulsusparvus et tardus), систолический шум с максиму¬ мом в середине или конце систолы. Высокий риск развития аритмий и внезапной смерти. Для оказания неотложной помощи при отеке легких назначают добутамин, а при артериальной гипотензии — допамин. Быстродействующие диуретики исполь¬ зуют с осторожностью. В нетяжелых случаях, особенно при тахисистолической форме мерцания предсердий, показаны сердечные гликозиды. Нитроглицерин и другие периферические вазодилататоры относительно противопоказаны. Митральный стеноз. Основные признаки: одышка, усиление I тона, ранний диастолический щелчок и диастолический шум над верхушкой, признаки легочной гипертензии, цианотический румянец, холодные кисти и стопы, увеличение пече¬ ни, отсутствие периферических отеков. Часто развиваются мерцание предсердий, тромбоэмболические осложнения. Для оказания неотложной помощи ведущее значение имеет использование бы¬ стродействующих диуретиков (лазикс 40-80 мг внутривенно). Для снижения со¬ кратимости правого желудочка и венозного застоя, увеличения времени диасто¬
Глава36. Острая сердечная недостаточность 465 лического наполнения показаны блокаторы (i-адренорецепторов (пропранолол 20-40 мг внутрь). При тахисистолической форме мерцания предсердий показаны сердечные гликозиды (0,25 мг строфантина или дигоксина внутривенно медлен¬ но). Если отек легких развивается вследствие пароксизма тахиаритмии, то необ¬ ходимо проведение экстренной ЭИТ. Для предупреждения тромбоэмболических осложнений внутривенно вводят 5000 ЕД гепарина. Нитроглицерин и другие пе¬ риферические вазодилататоры относительно противопоказаны, так как могут вызвать чрезмерное снижение артериального давления, увеличить ЧСС и застой в легких. Гипертрофическая кардиомиопатия. Основные признаки: стенокардия напря¬ жения, одышка при нагрузке, обмороки при физической нагрузке или после при¬ ема нитроглицерина, систолический шум, сильный и продолжительный верхушеч¬ ный толчок, быстрый отрывистый пульс. Изменения на ЭКГ обычно включают признаки гипертрофии левого желудочка и глубокие зубцы Q в отведениях II, III, aVF, V5 6. Высокий риск аритмий и внезапной смерти. Основные препараты для оказания неотложной помощи — блокаторы Р-адре- норецепторов. Быстродействующие диуретики используют с осторожностью. Нитроглицерин и другие периферические вазодилататоры при обструктивной форме гипертрофической кардиомиопатии противопоказаны. В заключение особо следует остановиться на целесообразности использования при кардиогенном отеке легких эуфиллина и глюкокортикоидных гормонов. Эуфиллин при кардиогенном отеке легких является сугубо вспомогательным средством и назначается только при бронхоспазме или выраженной брадикардии. Препарат вводят в дозе 240 мг (10 мл 2,4% раствора) внутривенно струйно медленно на фоне оксигенотерапии. Эуфиллин противопоказан при острой коронарной недо¬ статочности, остром инфаркте миокарда и электрической нестабильности сердца. Глюкокортикоидные гормоны при кардиогенном отеке легких, в том числе с артериальной гипотензией, противопоказаны. Назначение глюкокортикоидных гормонов уместно в случае респираторного дистресс-синдрома (при инфекции, травме, шоке, аспирации, ингаляции раздражающих веществ, панкреатите и др.). При оказании экстренной помощи следует учитывать, что отек легких может развиваться стремительно (молниеносная форма). Поэтому лечебные мероприя¬ тия необходимо проводить не только последовательно, но и достаточно быстро, под прикрытием (если нет противопоказаний) сублингвального назначения нитрогли¬ церина. Лучше использовать аэрозольную форму нитроглицерина, которая дей¬ ствует быстрее и стабильнее. Госпитализация. Показана экстренная госпитализация. Транспортировку осу¬ ществляют на носилках, после возможной для данного случая стабилизации состо¬ яния. Надежным показателем стабилизации состояния является способность боль¬ ного перейти из вынужденного положения сидя в положение лежа. Рекомендации по оказанию скорой медицинской помощи при отеке легких Диагностика. Характерны: удушье, одышка, усиливающиеся в положении лежа, что вынуждает больных садиться; тахикардия, акроцианоз, гипергидратация тка¬
466 Раздел IV. Неотложные состояния при внутренних болезнях ней, инспираторная одышка, сухие свистящие, затем влажные хрипы в легких, обильная пенистая мокрота, изменения ЭКГ (гипертрофия или перегрузка левого предсердия и желудочка, блокада левой ножки пучка Гиса и др.). В анамнезе — инфаркт миокарда, порок или другие заболевания сердца, гиперто¬ ническая болезнь, хроническая сердечная недостаточность. Дифференциальная диагностика. В большинстве случаев кардиогенный отек легких следует дифференцировать с некардиогенным (при пневмонии, панкреа¬ тите, нарушении мозгового кровообращения, химическом поражении легких и пр.), ТЭЛА, бронхиальной астмой. Неотложная помощь. 1. Общие мероприятия: — оксигенотерапия; — гепарин 5000 ЕД внутривенно струйно; — при ЧСС более 150 в 1 мин — ЭИТ, при ЧСС менее 50 в 1 мин — ЭКС; — при обильном образовании пены — пеногашение (ингаляция кислорода через 33% раствор этилового спирта, в исключительных (!) случаях 2 мл 96% раствора этилового спирта вводят в трахею. 2. При нормальном артериальном давлении: — выполнить п. 1; — усадить больного с опущенными нижними конечностями; — нитроглицерин, таблетки (лучше аэрозоль) по 0,4-0,5 мг под язык повтор¬ но через 3 мин или до 10 мг внутривенно медленно дробно или внутривен¬ но капельно в 100 мл 0,9% раствора натрия хлорида, увеличивать скорость введения с 25 мкг/мин до получения эффекта под контролем за артериаль¬ ным давлением; — фуросемид (лазикс) 40-80 мг внутривенно; — диазепам до 10 мг либо морфин по 3 мг внутривенно дробно до получения эффекта или достижения общей дозы 10 мг. 3. При артериальной гипертензии: — выполнить п. 1; — усадить больного с опущенными нижними конечностями; — нитроглицерин, таблетки (лучше аэрозоль) 0,4-0,5 мг под язык однократ¬ но; — фуросемид (лазикс) 40-80 мг внутривенно; — нитроглицерин внутривенно (п. 2), либо натрия нитропруссид 30 мг в 300 мл 0,9% раствора натрия хлорида внутривенно капельно, увеличивать ско¬ рость вливания с 0,1 мкгДкг х мин) до получения эффекта под контролем за артериальным давлением, либо пентамин до 50 мг внутривенно дробно или капельно; — внутривенно до 10 мг диазепама либо до 10 мг морфина (п. 2). 4. При умеренной (систолическое давление 75-90 мм рт. ст.) гипотензии: — выполнить п. 1; — уложить больного, приподняв изголовье; — добутамин 250 мг в 250 мл 0,9% раствора натрия хлорида, увеличивать ско¬ рость вливания с 5 мкгДкг х мин) до стабилизации артериального давле¬ ния на минимально достаточном уровне;
Глава36. Острая сердечная недостаточность 467 — фуросемид (лазикс) 40 мг внутривенно после стабилизации артериально¬ го давления. 5. При выраженной артериальной гипотензии: — выполнить п. 1; — уложить больного, приподняв изголовье; — допамин 200 мг в 400 мл 5% раствора глюкозы внутривенно капельно, уве¬ личивать скорость вливания с 2,5 мкгДкг х мин) до стабилизации артери¬ ального давления на минимально достаточном уровне; — при повышении артериального давления, сопровождающемся нарастаю¬ щим отеком легких, — дополнительно нитроглицерин внутривенно капель¬ но (п. 2); — фуросемид (лазикс) 40 мг внутривенно после стабилизации артериально¬ го давления. 6. Мониторировать жизненно важные функции (кардиомонитор, пульсокси- метр). 7. Госпитализировать после возможной стабилизации состояния. Основные опасности и осложнения: — молниеносная форма отека легких; — обструкция дыхательных путей пеной; — депрессия дыхания; — тахиаритмия; — асистолия; — ангинозная боль; — невозможность стабилизировать артериальное давление; —нарастание отека легких при повышении артериального давления. Примечания. Под минимально достаточным артериальным давлением следу¬ ет понимать систолическое давление приблизительно 90 мм рт. ст. при появлении признаков улучшения перфузии органов и тканей. Эуфиллин при кардиогенном отеке легких является вспомогательным средством и может быть показан при бронхоспазме или выраженной брадикардии. Глюкокортикоидные гормоны показаны только при респираторном дистресс- синдроме (аспирация, инфекция, панкреатит, вдыхание раздражающих веществ и т.п.). Сердечные гликозиды (строфантин, дигоксин) могут быть показаны только при умеренной застойной сердечной недостаточности у больных с тахисистолической формой мерцания (трепетания) предсердий. При аортальном стенозе, гипертрофической кардиомиопатии, тампонаде серд¬ ца нитроглицерин и другие периферические вазодилататоры относительно про¬ тивопоказаны.
Гпава 37 Неотложные состояния при артериальной гипертензии Руксин В.В. Ухудшение самочувствия в связи с повышением артериального давления является одним из самых частых поводов для обращения за неотложной медицинской помо¬ щью, при этом состояние больных и ближайший прогноз могут варьироваться в очень широких пределах (от удовлетворительного до крайне тяжелого, от благо¬ приятного до непосредственной угрозы для жизни). В нашей стране острое и значительное повышение артериального давления с развивающейся характерной симптоматикой традиционно принято называть ги¬ пертоническими (правильнее — гипертензивными) кризами. Вместе с тем понятие «гипертонический криз» не вполне четко очерчено клини¬ чески и не включено в 10 пересмотр Международной классификации болезней и проблем, связанных со здоровьем (МКБ-10), а большинство обращений за скорой медицинской помощью в связи с повышением артериального давления не доходит до степени гипертонического криза. Гипертензивный криз — острое, обычно значительное повышение артериаль¬ ного давления по сравнению с его привычными значениями, вызывающее наруше¬ ние ауторегуляции кровоснабжения жизненно важных органов (появление выра¬ женных острых неврологических, кардиальных или почечных симптомов). Среди существующих классификаций гипертензивных кризов с практических позиций наиболее удобна классификация, предложенная М.С.Кушаковским (1988, 1995), согласно которой следует выделять кризы: — нейровегетативные; — отечные; — судорожные (острая гипертензивная энцефалопатия). Кроме того, кризы подразделяют на: — неосложненные (urgencies); — осложненные (emergencies). Однако, если исходить из определения, приведенного выше, то очевидно, что все гипертензивные кризы исходно являются осложненными. Поэтому под понятием «осложненный гипертонический криз» или криз, при котором необходимо оказа¬ ние экстренной медицинской помощи (emergencies) на самом деле следует подразу¬ мевать наличие осложнений, опасных для жизни. Угрожающие жизни (осложненные) гипертензивные кризы следует подраз¬ делять на:
Глава 37. Неотложные состояния при артериальной гипертензии 469 — быстропрогрессирующую артериальную гипертензию с отеком соска зри¬ тельного нерва или почечной недостаточностью; — судорожную форму гипертензивного криза (острую гипертензивную энце¬ фалопатию); — криз при феохромоцитоме. Наконец, острое повышение артериального давления может наблюдаться у больных с заболеваниями или состояниями, которые сами по себе представляют непосредственную угрозу для жизни: — отек легких; — острый коронарный синдром; — геморрагический инсульт; — субарахноидальное кровоизлияние; — расслаивающая аневризма аорты; — внутреннее кровотечение. Важно понимать, что перечисленные выше угрожающие жизни состояния мо¬ гут быть как осложнением, так и фоном или причиной острого повышения артериального давления (острые компенсаторные артериальные гипертензии). Главное же заключается в том, что вне зависимости от используемой термино¬ логии или применяемых классификаций все неотложные состояния, связанные с острым повышением артериального давления, принципиально важно подразде¬ лять на состояния без угрозы для жизни и состояния, при которых существует непо¬ средственная угроза для жизни. Основные неотложные состояния при артериальной гипертензии Артериальная гипертензия, не угрожающая жизни Ухудшение течения гипертонической болезни Неосложненные гипертензивные кризы Нейровегетативный гипертензивный криз Отечный гипертензивный криз Гипертензивный криз, связанный с отменой гипотензивных средств Артериальная гипертензия, угрожающая жизни Осложненные гипертонические кризы Быстро прогрессирующая артериальная гипертензия с отеком соска зритель¬ ного нерва или почечной недостаточностью. Судорожная форма гипертензивного криза. Криз при феохромоцитоме. Острое повышение артериального давления при заболеваниях и состояниях, г/г- рожающих жизни При отеке легких. При остром коронарном синдроме.
470 Раздел IV. Неотложные состояния при внутренних болезнях При субарахноидальном кровоизлиянии или геморрагическом инсульте. При брадикардии, угрожающей жизни. При расслаивающей аневризме аорты. При внутреннем кровотечении. Диагностика неотложных состояний Ухудшение течения гипертонической болезни проявляется расстройством само¬ чувствия: головной болью, легкими расстройствами зрения (пелена, мушки), па¬ рестезиями, подташниванием, связанным с относительно умеренным повышением артериального давления по сравнению с его привычными значениями. Вероятность ухудшения течения гипертонической болезни резко возрастает при ее нерациональном лечении. Декомпенсация течения гипертонической болезни может развиваться отно¬ сительно быстро (при эмоциональном, физическом напряжении, изменении погод¬ ных условий, внезапном прекращении гипотензивной терапии) или постепенно (после чрезмерного употребления соленой пищи, алкоголя, жидкости). В отличие от гипертензивных кризов, ухудшение течения гипертонической болезни не приводит к нарушению ауторегуляции кровоснабжения жизненно важ¬ ных органов, не сопровождается остро выраженными симптомами нарушения церебрального, коронарного или почечного кровообращения, непосредственно не угрожает жизни и может пройти спонтанно. Гипертензивные кризы проявляются острым, обычно значительным повы¬ шением артериального давления, вызывают нарушение ауторегуляции кровоснаб¬ жения жизненно важных органов, проявляются острыми симптомами нарушения церебрального, коронарного или почечного кровообращения. В большинстве случаев при гипертензивных кризах преобладает церебральная симптоматика в виде головной боли, «мушек» или пелены перед глазами; онеме¬ ния языка, губ, кожи лица и рук; ощущения «ползания мурашек»; кратковременно¬ го появление слабости в конечностях, гемипарезов, афазии, двоения в глазах. Для нейровегетативной формы гипертензивного криза характерны внезап¬ ное начало, возбуждение, гиперемия и влажность кожи, тахикардия, учащенное обильное мочеиспускание, повышение преимущественно систолического давления с увеличением пульсовой амплитуды. Эти кризы обычно протекают относительно благоприятно, хотя могут приводить к расстройствам сердечного ритма или анги¬ нозной боли, а в тяжелых случаях — к инфаркту миокарда. При отечной форме гипертензивного криза ухудшение состояния нарастает отно¬ сительно постепенно, отмечается сонливость, адинамия, вялость, дезориентирован¬ ность, бледность и одутловатость лица, отечность. Систолическое и диастолическое давление повышается равномерно или с преобладанием последнего и уменьшением пульсового. Эти кризы, как правило, протекают более тяжело и могут осложняться инфарктом миокарда, инсультом, острой левожелудочковой недостаточностью. Кризы, связанные с внезапным прекращением приема гипотензивных средств (Р-адреноблокаторов и др.) диагностируют по данным анамнеза. Быстро прогрессирующая артериальная гипертензия с отеком соска зрительного нерва или почечной недостаточностью развивается при остром и
Глава 37. Неотложные состояния при артериальной гипертензии 471 значительном повышении артериального давления. В этих случаях диастоличес¬ кое артериальное давление обычно выше 120 мм рт. ст., что приводит к срыву ауто¬ регуляции кровоснабжения жизненно важных органов. Проявляется головной бо¬ лью и остроразвивающимися расстройствами зрения или острым нарушением функции почек. Судорожная форма гипертензивного криза (острая гипертензивная энцефа¬ лопатия) чаще развивается при злокачественной форме гипертонической болезни и высоких цифрах артериального давления (диастолическое артериальное давле¬ ние выше 120 мм рт. ст.). У больных с недавно возникшей артериальной гипертензией (при остром гло- мерулонефрите, токсикозе беременных) судорожный гипертензивный криз может развиваться при умеренном повышении артериального давления. Кризы начинаются с сильной пульсирующей, распирающей головной боли, психомоторного возбуждения, многократной рвоты, не приносящей облегчения, тяжелых расстройств зрения; быстро наступают потеря сознания и клонико-то- нические судороги. Криз при феохромоцитоме проявляется внезапным очень быстрым и резким повышением артериального давления, преимущественно систолического, и увели¬ чением пульсового давления, сопровождается бледностью кожи, холодным потом, сердцебиением, болями в сердце и надчревной области, тошнотой, рвотой, пульси¬ рующей головной болью, головокружением. Клиническая картина криза при фе¬ охромоцитоме напоминает таковую при тяжелом нейровегетативном кризе, но в отличие от последнего, кожный покров у больных с феохромоцитомой не гипере- мированный, а бледный. Во время криза возможны повышение температуры тела, расстройства зрения. Характерно существенное снижение артериального давле¬ ния после перехода в вертикальное положение. Другие угрожающие жизни состояния диагностируют на основании оценки остроты и степени повышения артериального давления и наличия признаков забо¬ леваний или состояний, угрожающих жизни (отек легких, внутреннее кровотече¬ ние, острый коронарный синдром, острая брадикардия и пр.). Неотложная помощь Основное правило оказания неотложной помощи больным с острой артериальной гипертензией заключается в том, что в большинстве случаев быстрое и значитель¬ ное снижение артериального давления более опасно, чем его повышение. При неотложных состояниях, связанных с острым повышением артериального давления, особенно важное значение имеет выбор правильного тактического решения. Оказывая неотложную помощь при острой артериальной гипертензии, следу¬ ет решить две основные задачи: — снизить артериальное давление не только эффективно, но и безопасно; — предупредить или устранить осложнения, связанные с острым повышением артериального давления. Для того, чтобы неотложная медицинская помощь при остром повышении арте¬ риального давления была не только эффективной, но и безопасной, необходимо: — оценить тяжесть и остроту клинической ситуации;
472 Раздел IV. Неотложные состояния при внутренних болезнях — определить особенности течения артериальной гипертензии; — оценить поражение органов-мишеней и степень нарушения регионарного (церебрального, коронарного, почечного) кровоснабжения; — наметить величину, до которой следует снизить артериальное давление и (что не менее важно) время, за которое это следует сделать; — выбрать основные и вспомогательные средства для гипотензивной терапии и способы их применения. Оценка остроты и тяжести клинической ситуации. Все случаи острого повышения артериального давления следует подразделять на: — состояния без непосредственной угрозы для жизни; — состояния, непосредственно угрожающие жизни. Оценка особенности течения заболевания. Следует различать артериальную гипертензию: — с признаками гиперадренергии; — с признаками задержки жидкости; — злокачественную (быстропрогрессирующую); — изолированную систолическую артериальную гипертензию. Определение степени снижения артериального давления. Следует иметь в виду три величины артериального давления: — артериальное давление в момент оказания неотложной помощи; — привычное, «рабочее» артериальное давление; — минимально допустимое артериальное давление. В большинстве случаев при острой артериальной гипертензии достаточно сни¬ зить артериальное давление до привычных, «рабочих» значений. Независимо от достигнутого артериального давления, его снижение следует считать чрезмерным и опасным, если в процессе проведения гипотензивной тера¬ пии появляется или нарастает неврологическая симптоматика. Об этом же может свидетельствовать и появление ангинозной боли в процессе проведения гипотен¬ зивной терапии. Выбор скорости снижения артериального давления и гипотензивных средств. При острой артериальной гипертензии без непосредственной угрозы для жизни артериальное давление необходимо снижать постепенно, в течение нескольких часов. В подавляющем большинстве таких случаев основные гипотензивные препа¬ раты следует назначать внутрь или под язык. Поводом для парентерального введения основных гипотензивных средств может быть предшествующий положительный опыт их применения у данного пациента или наличие сопутствующих заболеваний. Чаще парентерально используют вспомогательные лекарственные препараты — спазмоли¬ тики (эуфиллин), транквилизаторы (диазепам), болеутоляющие средства. При острой артериальной гипертензии с непосредственной угрозой для жизни артериальное давление необходимо снижать быстро, но не «на игле», а в течение часа. Для проведения интенсивной терапии необходимо применять внутривенное капельное введение препаратов с предсказуемым и управляемым гипотензивным эффектом (натрия нитропруссид, нитроглицерин). В менее острых ситуациях до¬ статочно управляемый гипотензивный эффект удается получить с помощью внут¬ ривенного введения клонидина. Гипотензивное действие пентамина и эналапри- лата как предсказать, так и контролировать очень трудно.
Глава 37. Неотложные состояния при артериальной гипертензии 473 Лекарственные препараты следует выбирать с учетом основного и сопутствую¬ щих заболеваний, предшествующего лечения, реакции на применение гипотензив¬ ных средств в прошлом. После оказания неотложной помощи пациенты должны соблюдать постельный режим по крайней мере в течение 2-3 ч. Экстренная госпитализация показана во всех случаях, когда не удается стаби¬ лизировать артериальное давление, и во всех случаях острого повышения арте¬ риального давления при состояниях, непосредственно угрожающих жизни. Методы применения основных гипотензивных средств обобщены в табл. 37.1. Т абл и ца37.1 Применение лекарственных препаратов для неотложной гипотензивной терапии Препарат Способ Максимальная Длительность применения доза, мг/сут эффекта, ч Дибазол 30—40 мг в/м, в/в — 2-3 Клофелин 0,15 мг, затем по 0,075 мг под язык или разжевать, 0,1 мг в/в 2 2-6* Каптоприл** по 25 мг под язык или разжевать 150 4-6 Натрия 30 мг в 300 мл изотонического — 2 мин нитропруссид раствора натрия хлорида в/в капельно Нитроглицерин 0,5 мг под язык, 10 мг в 100 мл изотонического раствора натрия хлорида в/в 2 мин Нифедипин*** Внутрь по 10 мг в каплях или в размельченном виде 90 3-6 Пентамин По 12,5—25 мг в/в через 10 мин, 50 мг в 100 мл изотонического раствора натрия хлорида (можно с 2,5—5 мг дроперидола) в/в 450 3-8 Празозин** 1 мг, затем по 2 мг под язык или разжевать 20 8 * При парентеральном введении. ** На первый прием препарата может развиться резкое снижение артериально¬ го давления («эффект первой дозы»). *** Эффективнее и безопаснее назначать вместе с 10 мг пропранолола (инде- рал, обзидан, анаприлин). В/в — внутривенно; в/м — внутримышечно.
474 Раздел IV. Неотложные состояния при внутренних болезнях Среди наиболее эффективных и безопасных гипотензивных средств, пока еще не зарегистрированных в Российской Федерации, необходимо упомянуть гидра- лазин, лабеталол и триметафан. Гидралазин — периферический вазодилататор, препарат выбора для экстрен¬ ного снижения артериального давления при эклампсии. Назначают внутривенно в дозе 10-20 мг Лабеталол (трандат) — Р- и а-адреноблокатор с преобладанием р-адреноблоки- рующей активности. В экстренных случаях 200 мг лабетолола растворяют в 200 мл 0,9% раствора натрия хлорида и вводят внутривенно капельно или с помощью инфузомата. Возможно внутривенное струйное дробное введение лабеталола по 50 мг через 5-10 мин до эффекта или общей дозы 200 мг. В менее неотложных слу¬ чаях назначают внутрь по 100 мг повторно. Триметафана камсилат (арфонад) — ганглиоблокатор ультракороткого дейст¬ вия, поэтому его гипотензивный эффект (в отличие от пентамина) легко контроли¬ ровать. Вводят внутривенно, разведя 500 мг триметафана в 500 мл 5% раствора глюкозы. Начальную скорость вливания постепенно увеличивают до получения необходимого гипотензивного эффекта. Программа неотложных лечебных мероприятий при основных вариантах ост¬ рой артериальной гипертензии изложена ниже. Рекомендации по неотложной помощи при ухудшении течения гипертонической болезни Диагностика. Головная боль, лёгкие расстройства зрения (пелена, мушки), парес¬ тезии, подташнивание, связанные с умеренным повышением артериального давле¬ ния не доходящим до гипертонического криза. Дифференциальная диагностика. В отличие от гипертензивных кризов, не нарушена ауторегуляция кровоснабжения жизненно важных органов (отсутству¬ ют признаки остро выраженного нарушения церебрального, коронарного или почечного кровообращения). Неотложная помощь 1. При умеренном повышении артериального давления и отсутствии проти¬ вопоказаний, назначают нифедипин (коринфар, кордафлекс) по 10 мг внутрь (размельчённая таблетка или капли) вместе с 10 мг пропранолола (анапри- лин, обзидан, индерал). При необходимости препараты применяют повтор¬ но через 30-40 мин. 2. При существенном повышении артериального давления и выраженной нейровегетативной симптоматике препаратом выбора служит клонидин (кло- фелин) 0,15 мг (внутрь или под язык). При недостаточном эффекте препа¬ рат применяют повторно в дозе 0,075 мг через 30-40 мин. 3. У больных с признаками задержки жидкости показаны назначение 25-50 мг гипотиазида или 20-40 мг фуросемида внутрь и повторный с интервалом в 30-40 мин приём по 25 мг каптоприла (капотена). 4. При изолированной систолической артериальной гипертензии показано назна¬ чение внутрь клонидина в дозе 0,075 мг. Пациентам, постоянно принимающим ингибиторы АПФ, допустимо назначение каптоприла в дозе 25 мг.
Глава 37. Неотложные состояния при артериальной гипертензии 475 Примечание. Нифедипин недостаточно эффективен при существенном повы¬ шении артериального давления и противопоказан у больных с тяжёлым стенози- рующим поражением коронарных или мозговых артерий, сердечной недостаточ¬ ностью, фиксированным сердечным выбросом, нестабильной стенокардией, инфар¬ ктом миокарда, инсультом. У пациентов, не принимающих ингибиторы АПФ (особенно при высокой актив¬ ности ренина в плазме, у пожилых, на фоне сердечной недостаточности или гипо- волемии), на первый приём каптоприла возможно чрезмерное снижение артериа¬ льного давления — эффект «первой дозы». Больные с изолированной систолической артериальной гипертензией плохо переносят гипотензивную терапию, а снижение артериального давления может вызвать у них ухудшение мозгового или коронарного кровоснабжения. После оказания неотложной помощи пациенты должны соблюдать постельный режим по крайней мере в течение 2-3 ч. С учётом особенностей течения острой артериальной гипертензии, наличия сопутствующих заболеваний и реакции на проводимую терапию в дальнейшем следует рекомендовать больному конкретные меры самопомощи при аналогичном повышении артериального давления. Рекомендации по оказанию скорой медицинской помощи при гипертонических кризах Диагностика. Гипертензивный криз — острое, обычно значительное повышение артериального давления по сравнению с его привычными значениями, вызываю¬ щее срыв ауторегуляции кровоснабжения жизненно важных органов с появлени¬ ем выраженных острых неврологических, кардиальных или почечных симптомов. Для нейровегетативной формы гипертензивного криза (криз I типа, гиперкинетический, адреналовый) характерны внезапное начало, преимущест¬ венное повышение систолического давления с увеличением пульсового, возбуж¬ дение, гиперемия и влажность кожи, головная боль, тошнота, расстройства зрения в виде «мушек» или пелены перед глазами, тахикардия, полиурия. При отечной форме гипертензивного криза (криз II типа, гипокинетический, норадреналовый) отмечаются менее острое начало, преимущественное повышение диастолического давления с уменьшением пульсового, сонливость, вялость, блед¬ ность, отечность, головная боль, тошнота, рвота, парестезии, кратковременные сла¬ бость в конечностях, гемипарезы, афазия, диплопия. На кризу связанный с прекращением приема гипотензивных средств, указы¬ вают соответствующие данные анамнеза. При злокачественной быстропрогрессирующей артериальной гипертензии с отеком соска зрительного нерва или нарастающей почечной недостаточностью диастолическое артериальное давление обычно выше 120 мм рт. ст., отмечаются тяжелые расстройства зрения или функции почек. При судорожной форме гипертензивного криза (острой гипертензивной энцефа¬ лопатии) наблюдаются резкое повышение систолического и диастолического дав¬ ления, психомоторное возбуждение, сильная головная боль, многократная рвота, тяжелые расстройства зрения, потеря сознания, клонико-тонические судороги.
476 Раздел IV. Неотложные состояния при внутренних болезнях Криз при феохромоцитоме проявляется быстрым и резким повышением преимущественно систолического артериального давления, сопровождается блед¬ ностью кожи, холодным потом, сердцебиением, болью за грудиной и в надчревной области, тошнотой, рвотой, головной болью, головокружением. Характерно сущест¬ венное снижение артериального давления при переходе в вертикальное положе¬ ние. При других клинических ситуациях с непосредственной угрозой для жиз¬ ни отмечаются существенное повышение артериального давления и клинические проявления угрожающих жизни заболеваний или состояний. Дифференциальная диагностика. Не следует относить к гипертензивным кризам случаи ухудшения самочувствия у больных с артериальной гипертензией, не вызывающие острого нарушения ауто¬ регуляции кровоснабжения жизненно важных органов. Необходимо различать: — гипертензивные кризы, не угрожающие жизни (неосложненные): — гипертензивные кризы, угрожающие жизни (осложненные); — другие клинические ситуации, угрожающие жизни. Неотложная помощь. 1. Гипертензивные кризы, не угрожающие жизни (неосложненные) 1.1. Нейровегетативная форма гипертензивного криза. 1.1.1. При нетяжелом течении: — клонидин (клофелин) 0,15 мг под язык, затем по 0,075 мг каждые 30 мин до эффекта. 1.1.2. При тяжелом течении: — клонидин 0,1 мг внутривенно медленно; 1.1.3. При крайне тяжелом течении: нитропруссид натрия (нанипрусс, ниприд) 30 мг в 300 мл 5 % раствора глюкозы внутривенно, повышая скорость введения до достижения необходимого артериального давле¬ ния. 1.2. Отечная форма гипертензивного криза. 1.2.1. При нетяжелом течении: — каптоприл (капотен) внутрь по 25 мг каждые 30-40 мин до эф¬ фекта; — фуросемид (лазикс) 40-80 мг внутрь однократно. 1.2.2. При крайне тяжелом течении: — нитропруссид натрия внутривенно (п. 1.1.3); — фуросемид 40-80 мг внутривенно медленно. 1.3. Кризы, связанные с внезапной отменой гипотензивных средств: — соответствующий гипотензивный препарат внутривенно, сублинг¬ вально или внутрь, при крайне тяжелой артериальной гипертензии — нитропруссид натрия (п. 1.1.3). 2. Гипертензивные кризы, угрожающие жизни (осложненные)
Глава 37. Неотложные состояния при артериальной гипертензии 477 2.1. Острая злокачественная быстропрогрессирующая артериальная гипер¬ тензия с отеком соска зрительного нерва или нарастающей почечной недо¬ статочностью: — нитропруссид натрия (п. 1.1.3); — фуросемид 40-80 мг внутривенно медленно. 2.2. Судорожная форма гипертензивного криза: — диазепам (седуксен, реланиум) по 5 мг внутривенно медленно до уст¬ ранения судорог; — нитропруссид натрия (п. 1.1.3); — фуросемид 40-80 мг внутривенно медленно. 2.3. Криз при феохромоцитоме: — поднять изголовье кровати на 45°; — фентоламин (по 5 мг внутривенно через 5 мин до эффекта) либо нит¬ ропруссид натрия (п. 1.1.3); — блокаторы (3-адренорецепторов применять только (!) после введения блокаторов а-адренорецепторов. Другие клинические ситуации с непосредственной угрозой для жизни 2.4. Острая артериальная гипертензия с отеком легких: — нитроглицерин (лучше аэрозоль) 0,4-0,5 мг под язык и до 10 мг внутри¬ венно капельно, увеличивая скорость введения до получения эффекта под контролем артериального давления, а в случаях неэффективности внутривенного введения нитроглицерина — нитропруссид натрия (п. 1.1.3); — фуросемид 40-80 мг внутривенно медленно; — оксигенотерапия. 2.5. Острая артериальная гипертензия с острым коронарным синдромом: — нитроглицерин (лучше аэрозоль) 0,4-0,5 мг под язык и до 10 мг внут¬ ривенно капельно, увеличивая скорость введения до получения эффекта под контролем артериального давления; — пропранолол (обзидан, индерал) 20-40 мг или метопролол (спесикор, эгилок) 25-50 мг внутрь; — ацетилсалициловая кислота (аспирин) 0,25 г разжевать; — при сохраняющейся ангинозной боли в зависимости от ее выражен¬ ности и состояния пациента — морфин до 10 мг, либо фентанил 0,05- ОД мгили промедол 10-20 мгс 2,5-5 мг дроперидола внутривенно дроб¬ но, либо анальгин 1-2 г с 5 мг диазепама (в отдельном шприце) внут¬ ривенно. 2.6. Острая артериальная гипертензия у больных с геморрагическим инсуль¬ том или субарахноидальным кровоизлиянием: — нитропруссид натрия (п. 1.1.3), артериальное давление снижать до значений, превышающих обычные у данного больного, при усилении неврологической симптоматики — уменьшить скорость введения. 2.7. Острая артериальная гипертензия при внезапно возникшей брадиарит- мии: — атропин 1 мг внутривенно; — при отсутствии эффекта — 240 мг эуфиллина внутривенно медленно;
478 Раздел IV. Неотложные состояния при внутренних болезнях — при отсутствии эффекта — электрокардиостимуляция. 2.8. Острая артериальная гипертензия у больных с расслаивающей аневриз¬ мой аорты: — пропранолол по 1 мг повторно внутривенно медленно до 6 мг (0,1 мг/ кг), или 40 мг сублингвально; — после введения блокаторов p-адренорецепторов — нитропруссид на¬ трия (п. 1.1.3). 2.9. При острой артериальной гипертензии у пациентов с внутренним крово¬ течением для управляемого снижения артериального давления показана внутривенная инфузия нитропруссида натрия (п. 1.1.3.). Примечание. При оказании неотложной помощи учитывать остроту и тяжесть клинической ситуации, особенности течения артериальной гипертензии, пораже¬ ние органов-мишеней, наличие и вероятность возникновения осложнений, сопут¬ ствующие заболевания, получаемое лечение. При состояниях, угрожающих жизни, артериальное давление снижать в тече¬ ние 30-60 мин до привычных, («рабочих») значений или несколько выше, исполь¬ зовать внутривенный путь введения препаратов с предсказуемым и контролируе¬ мым гипотензивным эффектом. При состояниях, не угрожающих жизни, артериальное давление следует сни¬ жать до привычных, («рабочих») значений в течение 1-2 часов. Независимо от достигнутого артериального давления его снижение следует считать чрезмерным и опасным, если в процессе проведения гипотензивной тера¬ пии появляется или нарастает неврологическая симптоматика или ангинозная боль. У пациентов, не принимающих ингибиторы АПФ, особенно при высокой ак¬ тивности ренина в плазме, у пожилых, на фоне сердечной недостаточности или гиповолемии, при первом назначении каптоприла возможно чрезмерное снижение артериального давления (эффект «первой дозы»). Экстренная госпитализация показана в случаях, когда не удается стабилизи¬ ровать артериальное давление и в случаях острого повышения артериального давления при заболеваниях (состояниях), непосредственно угрожающих жизни. После оказания неотложной помощи пациенты должны соблюдать постельный режим по крайней мере в течение 2-3 ч. С учетом особенностей течения острой артериальной гипертензии, наличия сопутствующих заболеваний и реакции на проводимую терапию следует рекомен¬ довать больному конкретные меры самопомощи при аналогичном повышении артериального давления.
Гпава 38 Тромбоэмболия легочной артерии Шальнев В.И. Тромбоэмболией легочной артерии (ТЭЛА) называют окклюзию легочной ар¬ терии или ее ветвей эмболом, состоящим из тромботических масс. Из всех возможных видов легочной эмболии (жировой, воздушной, опухолевы¬ ми клетками и др.) ТЭЛА имеет особое клиническое значение и выделяется в само¬ стоятельную нозологическую форму. ТЭЛА является одной из наиболее распрос¬ траненных сосудистых катастроф, занимая третье место по частоте после инфар¬ кта миокарда и инсульта и одной из наиболее частых причин внезапной смерти. Так, в США по разным оценкам ежегодно происходят от 300 до 500 тысяч случаев ТЭЛА, от которых умирает от 50 до 100 тысяч человек. Однако истинная частота ТЭЛА остается неизвестной, так как легочная эмболия по-прежнему является од¬ ним из наиболее трудно распознаваемых заболеваний. При жизни диагностируется не более 30% легочных эмболий. Основными при¬ чинами этого является отсутствие абсолютно специфических симптомов; полимор¬ физм и стертость клинической картины в ряде случаев (особенно у пожилых и тя¬ жело больных); низкая информативность традиционных методов обследования (ЭКГ, рентгенограмма легких, данные анализов крови); сложность и ограничен¬ ность использования наиболее информативных методов выявления ТЭЛА (пер- фузионная и вентиляционная сцинтиграфия легких, ангиопульмонография, спи¬ ральная компьютерная томография), недостаточная настороженность врачей в отношении этого заболевания. Летальность при ТЭЛА составляет около 30%, при рано начатом и адекватном лечении ее удается снизить до 10%. В течение последних лет отмечается рост часто¬ ты ТЭЛА, что обусловлено рядом причин — увеличением продолжительности жиз¬ ни и выживаемости больных с тяжелыми заболеваниями сердца (инфаркт миокарда, сердечная недостаточность, мерцательная аритмия); увеличением количества и расширением объема оперативных вмешательств у пожилых больных; примене¬ нием методов лечения, активно влияющих на реологические свойства и свертыва¬ ющую систему крови. Этиология и патогенез. Непосредственной причиной ТЭЛА является отрыв тромба от места его образования и закупорка им сосудистого русла в бассейне ле¬ гочной артерии. Наиболее часто — в 85% случаев — источником эмболии являются глубокие вены малого таза и нижних конечностей, в 10% — правые отделы сердца. Из вен нижних
480 Раздел IV. Неотложные состояния при внутренних болезнях конечностей наиболее опасными в плане возможной ТЭЛА являются глубокие вены подвздошно-бедренного сегмента, тромбоз которых в 50% случаев осложняется ТЭЛА. Очевидно, что риск массивной (часто фатальной) ТЭЛА возникает при тромбозе именно глубоких вен бедра и таза, так как при этом образуются значи¬ тельно более крупные эмболы, чем в венах голени или поверхностых венах конеч¬ ностей. Таким образом, первичным заболеванием в большинстве случаев ТЭЛА является тромбоз глубоких вен (ТГВ) в системе нижней полой вены - флеботром¬ боз (или при наличии отчетливого воспалительного компонента - тромбофлебит этих вен, хотя разделить два этих патологических процесса подчас бывает очень трудно), сама же ТЭЛА является тяжелым, часто фатальным осложнением этого основного заболевания. В клинической практике встречается первичный тромбоз легочной артерии, обус¬ ловленный образованием окклюзирующего тромба в самой легочной артерии, однако это является редкой клинической ситуацией по сравнению с тромбоэмболией. Безусловно, важнейшим в патогенезе ТЭЛА является наличие факторов, способ¬ ствующих развитию тромбоза в венозной системе. Не утратила своего значения описанная Р.Вирховым триада основных факторов, ведущих к развитию ТГВ-стаз, гиперкоагуляция, нарушение целостности сосудистой стенки. Эти факторы встре¬ чаются при очень широком круге патологических состояний. ТЭЛА определяют как «болезнь прикованных к постели». Развитию ТЭЛА часто предшествует длитель¬ ная иммобилизация, обусловленная травмой, оперативным вмешательством, болез¬ нью, длительное вынужденное пребывание в одном положении (например, сидячее в транспорте), наиболее опасное для пожилых людей. Важными факторами риска являются также состояния, при которых возникают нарушение гемостаза и склон¬ ность к тромбообразованию: операции, травмы (особенно костей), сепсис, беремен¬ ность и послеродовый период, злокачественные новообразования, сердечная недо¬ статочность, мерцательная аритмия, сахарный диабет, полицитемия. ТГВ и ТЭЛА являются частым осложнением после операций. Наиболее часто ТЭЛА осложняет течение ортопедических, обширных полостных, урологических, гинекологических операций. Частота возникновения ТГВ возрастает от 5% при паховых грыжах до 15-30% после обширных операций на органах брюшной поло¬ сти и до 50-75% при операциях по поводу перелома шейки бедра. Факторами, способствующими развитию ТЭЛА, являются также массивная терапия диуретиками, применение стероидных гормонов, эстрогенов, гормональ¬ ных контрацептивов. Длительное применение пероральных контрацептивов повышает риск ТГВ и ТЭЛА у женщин в 5 раз, если контрацепция сочетается с курением, то риск сосуди¬ стой патологии возрастает в 10 раз. Исследования последних лет выявили значимость генетических факторов в патогенезе ТГВ и ТЭЛА- так называемых наследственных тромбофилий. В осно¬ ве данного вида патологии лежат мутации генов, определяющих функции различ¬ ных звеньев антисвертывающей системы крови.Наиболее частыми формами врож¬ денных тромбофилий являются дефицит протеина С, протеина S, антитромбина III, мутации гена протромбина, мутация (фактор) Лейдден. Наследственный ха¬ рактер патологии следует прежде всего предпологать у больных молодого возрас¬ та (до 40 лет) с рецидивирующими ТГВ и ТЭЛА без типичных факторов риска.
Глава 38. Тромбоэмболия легочной артерии 481 Внедрение эмбола в сосудистую систему легких вызывает целый ряд патофизи¬ ологических реакций: рефлекторное повышение сосудистого тонуса артерий ма¬ лого круга, что в сочетании с механической окклюзией части русла приводит к развитию острой гипертензии малого круга и синдрома острого легочного сердца; уменьшение сердечного выброса вследствие ограничения притока крови к левому сердцу вплоть до развития глубокого обструктивного кардиогенного шока; сни¬ жение сосудистого тонуса артерий большого круга, усугубляющее коллапс; повы¬ шение тонуса бронхов с развитием в ряде случаев бронхоспазма. У ряда больных (обычно ранее страдавших ИБС) уменьшение коронарного кровотока приводит к развитию ишемии, левожелудочковой недостаточности и даже развитию (в целом нетипичного для этой патологии) отека легких. Развитие острой легочной гипертензии приводит к повышению центрального венозного давления в большом круге с соответствующей клинической симптома¬ тикой (набухание шейных вен, печени). Однако отчетливая связь между повыше¬ нием давления в малом круге и ЦВД проявляется только у больных, не имевших ранее хронических заболеваний легких и сердца. У больных с имевшейся до ТЭЛА легочной гипертензией (даже умеренной), отчетливая связь между развитием ТЭЛА и ЦВД отсутствует. Степень гемодинамических расстройств при ТЭЛА прямо связана с объемом сосудистой окклюзии. Если окклюзия составляет менее 30% от общей площади се¬ чения сосудистого русла, это протекает обычно без значительных расстройств ге¬ модинамики. Клинически значимые нарушения легочной гипертензии и острого легочного сердца закономерно развиваются при окклюзии 50% сосудистого русла, если ограничение русла достигает 70% — это всегда сопровождается коллапсом и обструктивным кардиогенным шоком. Резкое повышение давления в системе легочной артерии приводит к внутриле- гочному шунтированию венозной крови справа налево, что усугубляет развитие гипоксемии, характерной для ТЭЛА. Тромбоэмболия легочной артерии вызывает активацию фибринолитической системы крови, в результате чего начинается спон¬ танный лизис тромба - в ряде случаев с полным восстановлением кровотока. Даже без применения тромболитических средств через две недели у 50% больных опре¬ деляется лизис тромба и восстановление кровотока в бассейне ТЭЛА, через три недели кровоток восстанавливается в среднем у 75% больных. Если быстрого лизиса тромба и восстановления кровотока не происходит, раз¬ вивается инфаркт легких. Обычно развитие инфаркта легких сопровождает заку¬ порку долевых и сегментарных артерий и наблюдается у половины больных с кли¬ ническими признаками эмболии легких. Формирование инфаркта легких проис¬ ходит в течение нескольких (от 1 до 5) суток после эпизода эмболии, с последующим разрешением и образованием рубцовой ткани, либо с развитием инфаркт-пневмо¬ нии. Клиническая картина ТЭЛА определяется объемом окклюзии сосудистого рус¬ ла в бассейне легочной артерии, выраженностью острой перегрузки правых отде¬ лов сердца и тяжестью гемодинамических расстройств в большом круге кровооб¬ ращения. В зависимости от объема поражения и тяжести клинического течения выделя¬ ют следующие формы легочной эмболии.
482 Раздел IV. Неотложные состояния при внутренних болезнях Молниеносная форма (сверхмассивная по объему поражения)происходит при окклюзии ствола или главных ветвей легочной артерии, обтурация русла в бас¬ сейне легочной артерии составляет 70-100%. Протекает в виде внезапной потери сознания, диффузного цианоза верхней половины тела, достигающего «чугунно¬ го» цвета, остановки кровообращения, судорог, остановки дыхания и быстрого на¬ ступления смерти. Тяжелая форма (массивная ТЭЛА — по объему поражения, возникает при ок¬ клюзии 45-70% сосудистого русла). Характеризуется максимальной выраженно¬ стью основных синдромов, сопровождающих легочную эмболию. Одышка, как проявление дыхательной недостаточности при массивной ТЭЛА выражена наиболее резко, тахипноэ достигает 50-70 в минуту, что является про¬ гностически неблагоприятным признаком. Одышка при ТЭЛА имеет свою ярко выраженную специфику: больные часто сохраняют горизонтальное положение, не стремясь занять более возвышенное положение или сесть («лежат низко»). Бра- дипноэ и расстройства дыхания типа Чейн-Стокса и Биота чаще развиваются в терминальной фазе. Цианоз при массивной ТЭЛА не достигает степени «чугунного», как при мол¬ ниеносной форме, и чаще имеет вид бледно-пепельного, сероватого оттенка. Острая правожелудочковая недостаточность, или «острое легочное сердце» проявляется резко выраженной синусовой тахикардией, расширением границ сер¬ дца вправо, усилением сердечного толчка, пульсацией в надчревной области, ак¬ центом II тона на легочной артерии, появлением там же систолического (иногда - диастолического) шума. Отмечаются набухание шейных вен, положительный вен¬ ный пульс, увеличение печени, признаки острой перегрузки правых отделов серд¬ ца на ЭКГ. Артериальная гипотензия при ТЭЛА в первые минуты часто имеет рефлектор¬ ный характер, при массивной ТЭЛА в последующем переходит в стойкий коллапс вследствие снижения сердечного выброса и тонуса резистивных сосудов большого круга. У части больных развивается картина обструктивного кардиогенного шока с характерной симптоматикой. Выраженность дыхательной недостаточности, симптомов «острого легочного сердца» и длительность коллапса являются важными прогностическими призна¬ ками при массивной ТЭЛА. Значительная часть больных с тяжелыми и длитель¬ ными проявлениями указанных синдромов погибает в течение первых суток. Болевой синдром закономерно сопровождает большинство случаев ТЭЛА, од¬ нако четкой зависимости между объемом поражения и тяжестью болевого синдро¬ ма многие авторы не находят. Выраженность его крайне вариабельна — от резчай- ших болей до умеренно выраженных ощущений «тяжести» и «давления» в груди. При массивной ТЭЛА в начале заболевания чаще отмечается ангинозоподоб- ный синдром: давящая, сжимающая боль в груди локализуется в верхней и средней трети грудины, обычно без широкой иррадиации; сопровождается ощущениями нехватки воздуха и удушья, страхом смерти. Болевой синдром при ТЭЛА имеет сложный генез и обусловлен различными причинами — острым растяжением устья легочной артерии, ишемией миокарда и легочной ткани, вовлечением плевры при развитии инфаркта легкого, острым набуханием печени и др.
Глава 38. Тромбоэмболия легочной артерии 483 При развитии инфаркта легкого боли приобретают «плевральный» характер — связаны с дыханием, кашлем, сопровождаются появлением кровохарканья. Кро¬ вохарканье, однако, не является частым симптом ТЭЛА, поскольку далеко не все эпизоды эмболии легких сопровождаются развитием инфаркта легкого, и встре¬ чается у 12-38% больных. Нарушения мозговой перфузии протекают в виде обмороков, головокружений, появления очаговой неврологической симптоматики. Многие авторы указывают на высокую частоту обмороков в дебюте ТЭЛА (4-е место по частоте встречаемос¬ ти) среди других симптомов легочной эмболии. Абдоминальный синдром является одним из вариантов болевого синдрома, обус¬ ловлен острым набуханием печени и вовлечением диафрагмальной плевры и про¬ является болями в правом подреберье, парезом кишечника, рвотой, икотой и симу¬ лирует острые заболевания брюшной полости. Кашель встречается у многих больных с первых часов развития ТЭЛА, его ин¬ тенсивность возрастает при развитии инфаркта легкого и инфаркт-пневмонии. Мокрота имеет слизистый, позднее — кровянистый характер. Подъем температуры тела характерен для большинства больных с массивной ТЭЛА, чаще появляется с конца первых суток — начала вторых-третьих суток. Температурная реакция имеет субфебрильный, а у половины больных — фебриль¬ ный характер. Обычно сохраняется несколько суток, при инфаркт-пневмонии дли¬ тельность лихорадочного периода значительно увеличивается. Субмассивная ТЭЛА, возникающая при поражении долевых или сегментар¬ ных артерий и сопровождающаяся окклюзией 15-45% русла, обычно протекает в виде ТЭЛА средней тяжести. Дыхательная недостаточность, перегрузка правых отделов сердца, коллапс и болевой синдром у большинства больных выражены менее значительно и продолжаются не столь длительно, как при массивной ТЭЛА. Тахипноэ обычно не превышает 30-40 в 1 мин, тахикардия — в пределах 100-130 в 1 мин, летальность составляет в среднем 5-6%. ЭКГ-признаки острой перегрузки правых отделов регистрируются у 25% больных. Субмассивная ТЭЛА нередко имеет рецидивирующий или множественный ха¬ рактер. Чаще поражаются артерии нижних долей легких, чем верхних. ТЭЛА мелких ветвей (окклюзия сосудистого русла в объеме 15% и менее) протека¬ ет клинически в виде легкой формы с рецидивирующим течением. Эта форма являет¬ ся основной причиной диагностических ошибок ввиду неспецифичности, стертости, малой выраженности основных симптомов. Она протекает в виде приступа немотивированной одышки и тахикардии, пароксизма фибрилляции предсердий, го¬ ловокружения, обморока, непродолжительного болевого эпизода. После операций и у больных с хронической сердечной недостаточностью она протекает под маской «плев¬ ропневмонии» или «застойной» пневмонии, нарастания сердечной декомпенсации. В то же время своевременная диагностика эмболии мелких ветвей является крайне важ¬ ной, так как в 30% случаев она предшествует массивной ТЭЛА с летальным исходом. Диагноз. Несмотря на сложность диагностики легочной эмболии, правильный диагноз может быть своевременно установлен у многих больных уже на стадии до¬ госпитального этапа при учете всех клинических, физикальных, анамнестических данных, тщательном анализе ЭКГ (особенно важно сопоставление с предшеству¬ ющими данными).
484 Раздел IV. Неотложные состояния при внутренних болезнях Важнейшее значение имеет выявление признаков флеботромбоза и тромбоф¬ лебита, являющихся источником эмболиии. К сожалению, более чем в половине случаев тромбоз глубоких вен протекает бессимптомно и эмболия является первым (и нередко последним) его клиническим проявлением. Асимметричный отек конечностей, болезненность при пальпации по ходу вен, изменение цвета кожи, боли в икроножных мышцах при тыльном сгибании стопы (симптом Гоманса) - эти классические признаки флеботромбоза дают ключ к ди¬ агнозу при осмотре венозной системы нижних конечностей. Анализ клинической картины и физикальные данные, описанные выше, позво¬ ляют исключить спонтанный пневмоторакс, острую пневмонию, сердечную и брон¬ хиальную астму, рак легких. Одним из наиболее трудных моментов в дифферен¬ циальной диагностике ТЭЛА является исключение острого инфаркта миокарда. В пользу легочной эмболии свидетельствует наличие возможных источников эмбо¬ лии — тромбоз глубоких вен, факторов риска (предшествующие операции, иммо¬ билизация, сердечная недостаточность и др.). Выраженная одышка и тахикардия при отсутствии застойных явлений в лег¬ ких, отсутствие тенденции к ортопноэ, характер болевого синдрома (без типичной для инфаркта миокарда широкой иррадиации в руки, плечи, спину, челюсть и т.п.) также говорят в пользу ТЭЛА. Важнейшим моментом является анализ ЭКГ. Электрокардиограмма в ряде случаев имеет решающее значение, но диагности¬ ческая ценность метода ограничена его низкой чувствительностью. Можно согла¬ ситься с мнением, что ЭКГ при ТЭЛА регистрируют скорее для исключения инфар¬ кта миокарда, чем для диагностики собственно ТЭЛА. Многие авторы указывают на связь между частотой ЭКГ-признаков острого легочного сердца и объемом пора¬ жения. Так, у больных с эмболией сегментарных артерий типичные изменения ЭКГ были выявлены в 25% случаев, тогда как при массивной ТЭЛА — в 65% случаев. Наиболее типичными признаками считаются: — отклонение электрической оси сердца вправо с появлением синдрома SI-QIII; — смещение переходной зоны влево с появлением глубоких зубцов S в отведе- нии v5 6; — подъем сегмента ST и инверсия волны Т в отведениях Vt- V3 (нередко до V5-6); — подъем сегмента ST в отведениях III, aVF в сочетании с депрессией в отведе¬ ниях I, II, aVL; — появление «Р pulmonale» (перегрузка правого предсердия); — блокада правой ножки пучка Гиса. В отличие от нижнего инфаркта миокарда, подъем сегмента ST в отведениях III, aVF сопровождается не снижением, а увеличением амплитуды Rm,aVF. Зубец Qm при ТЭЛА может быть глубоким, но не превышает 0,03 с, при инфаркте мио¬ карда — более 0,03 с, часто деформирован, зазубрен. Отведение II при наличии инфаркта миокарда «повторяет» картину III отведения, при ТЭЛА во II отведе¬ нии сегмент ST не изменен (или имеется его депрессия), патологический зубец Q отсутствует («повторяет» картину I отведения). При наличии инфаркта миокар¬ да часто отмечается синусовая брадикардия, преходящая АВ-блокада, проявления слабости синусового узла. ТЭЛА всегда сопровождается выраженной синусовой тахикардией, часто отмечается предсердная экстрасистолия, пароксизмы фибрил¬ ляции предсердий.
Глава 38. Тромбоэмболия легочной артерии 485 В условиях госпитального этапа дополнительными методами, позволяющими исключить диагноз инфаркта миокарда, является определение уровня МВ-фрак- ции КФК и тропонина Т или I в крови. Клинические анализы крови у 80% боль¬ ных с ТЭЛА не выявляют отклонений от нормы. Полезным диагностическим тес¬ том является определение D-димеров в плазме крови, с высокой вероятностью указывающее на наличие массивного тромбоза в венозной системе. Дополнитель¬ ная диагностическая информация может быть получена с помощью ультразвуко¬ вых методов исследования. Эхокардиография выявляет признаки острой перегруз¬ ки правых отделов сердца и расширение легочной артерии, характерные (но не строго специфичные) для ТЭЛА, расширение нижней полой вены, дуплексное сканнирование глубоких вен нижних конечностей выявляет признаки тромбоза. Вентиляционная и перфузионная сцинтиграфия легких и ангиопульмоногра- фия считаются «золотым стандартом» в диагностике ТЭЛА и обладают макси¬ мальной информативностью, но доступны лишь небольшому количеству специа¬ лизированных клиник. В последние годы все большее распространение получает метод спиральной компьютерной томографии, который по своей диагностической информативности приближается к ангиографии. Лечение ТЭЛА. Выбор алгоритма неотложной помощи при ТЭЛА обусловлен тяжестью состояния на момент осмотра, наличием и выраженностью основных клинических синдромов ТЭЛА: При молниеносной форме и массивной ТЭЛА с остановкой кровообращения: сер¬ дечно-легочная реанимация по соответствующему алгоритму (см. гл.5). Следует отметить, что для молниеносной формы ТЭЛА с внезапной останов¬ кой сердца весьма частым вариантом является электромеханическая диссоциация. СЛР часто требует интубации трахеи для адекватной вентиляции легких и восста¬ новления спонтанного дыхания. При массивной и субмассивной ТЭЛА с наличием признаков дыхательной недо¬ статочности, болевого синдрома и расстройств гемодинамики лечение начинают с оксигенотерапии увлажненным кислородом; купирования болевого синдрома и психомоторного возбуждения больного. Для этого внутривенно вводится 10 мг (1 мл 1% раствора) морфина дробно по 2-3 мг (1 мл морфина разводится в 10 мл изотонического раствора натрия хлори¬ да, вводится по 2-3 мл), или фентанила 0,5-1,0 мг (1 -2 мл 0,05% раствора) в соче¬ тании с 1-2 мл 0,15% раствора дроперидола. При значимой гипотензии (АД ниже 90 мм рт. ст.) дроперидол не вводится. Следующим этапом терапии является струйное внутривенное введение 5000- 10.000 ЕД гепарина, после чего либо проводится тромболитическая терапия, либо продолжается постоянное внутривенное введение гепарина в дозе 1000-1250 ЕД/ час в течение 5-10 суток под контролем показателей свертывания крови (увеличе¬ ние активированного частичного тромбопластинового времени в 1,5-2,5 раза) Тромболизис наиболее показан при массивной и субмассивной ТЭЛА с наличи¬ ем клинических и ЭКГ данных за развитие острого легочного сердца. При эмболии мелких ветвей легочной артерии и немассивной ТЭЛА без признаков острой перегрузки правых отделов сердца клиническая эффективность тромболи- тических препаратов и гепаринотерапии примерно одинакова. Тромболитическая терапия при ТЭЛА производится по следующим схемам:
486 Раздел IV. Неотложные состояния при внутренних болезнях — с применением стрептокиназы (СК) — 250 ООО ЕД внутривенно капельно в течение 30 мин, затем по 100 ООО ЕД в час в течение 12-24 ч либо 1,5 млн. ЕД капельно в течение 2-х часов, перед введением СК вводят струйно 60-90 мг преднизолона — с применением активатора плазминогена тканевого типа (альтеплазы): 100 мг внутривенно капельно в течение 2 ч. — с применением урокиназы: 300000 ед. в течение 10 мин, затем внутривенная инфузия 300000 ед/ч в течение 12 ч. При наличии артериальной гипотензии: систолическое АД от 100 до 80 мм рт. ст. — допамин внутривенно капельно со скоростью 5 мкг/(кг мин), при отсутствии эф¬ фекта скорость введения увеличивают до 20-30 мкгДкг мин); при АД ниже 80 мм рт.ст. — норадреналин внутривенно капельно со скоростью 2-12 мкг/(кгмин). При артериальной гипотензии в сочетании с низким или нормальным ЦВД (клинически — отсутствие набухания шейных вен) показано увеличение ОЦК за счет внутри¬ венного введения 400-500 мл реополиглюкина или реомакродекса. Не следует пре¬ вышать указанный объем инфузии и вводить плазмозамещающие растворы при повышенном ЦВД. Применение сердечных гликозидов и эуфиллина при ТЭЛА сегодня признает¬ ся малоэффективным и нецелесообразным ввиду их значительного проаритмоген- ного эффекта. Все больные с подозрением на ТЭЛА подлежат госпитализации в стационар. Транспортировка больных осуществляется на носилках. При тяжелых формах ТЭЛА транспортировка производится после стабилизации уровня АД и выведе¬ ния больного из критического состояния. На госпитальном этапе лечения больным продолжается терапия антикоагулян¬ тами, решается вопрос о проведении тромболитической терапии (если она не про¬ водилась на догоспитальном этапе). При отсутствии эффекта от проводимой те¬ рапии возможно использование хирургических методов лечения (эмболэктомия), либо предпринимаются попытки селективного введения тромболитических пре¬ паратов в ствол и ветви легочной артерии. У больных с немассивной ТЭЛА и ТЭЛА мелких ветвей вместо нефракциониро- ванного гепарина могут применяться низкомолекулярные гепарины (эноксапарин, дальтепарин, надропарин, тинзапарин и др.) Преимущество последних заключает¬ ся в отсутствии необходимости внутривенных инфузий и постоянного контроля показателей свертывемости крови. После нескольких суток терапии гепарином (дли¬ тельность определяется клинической ситуацией) больных необходимо перевести на терапию непрямыми коагулянтами. Лечение непрямыми антикоагулянтами начи¬ нают за 2-3 дня до отмены гепарина. Из непрямых антикоагулянтов на сегодняш¬ ний день наиболее широко применяется варфарин. Доза варфарина подбирается индивидуально под контролем МНО ( международное нормализованное отноше¬ ние) , которое должно быть в диапазоне от 2 до 3. После достижения и поддержания указанного уровня МНО в течение двух дней гепарин отменяют. Важнейшим в лечении и профилактике ТЭЛА является выявление и лечение тромбоза глубоких вен. При рецидивах ТЭЛА или невозможности терапии непря¬ мыми антикоагулянтами альтернативой является установка фильтров в нижнюю полую вену.
Глава 38. Тромбоэмболия легочной артерии 487 Все больные, перенесшие эпизод ТЭЛА, должны получать терапию непрямы¬ ми коагулянтами в течение трех последующих месяцев. Больные с повторными ТЭЛА или сохраняющимися факторами риска тром- бообразования должны получать длительную (6-12 месяцев, при сохраняющемся риске — пожизненно) терапию непрямыми антикоагулянтами.
Гпава 39 Обмороки (кратковременная потеря сознания, синкопе) Шальнев В.И. Диагностика. Обморок — кратковременная (обычно в пределах 10-30 секунд) ут¬ рата сознания, в большинстве случаев сопровождающаяся снижением сосудистого тонуса. В основе обморока лежит транзиторная гипоксия мозга, возникающая вследствие различных причин — уменьшения сердечного выброса, нарушений сер¬ дечного ритма, быстрого снижения сосудистого тонуса и др. Обморочные состоя¬ ния, по данным многолетних наблюдений, встречаются в среднем у 3,5% взрослого населения. Обморочные (синкопальные) состояния условно можно разделить на две наибо¬ лее часто встречающиеся формы — вазодепрессорные (синонимы — вазовагальные, нейрогенные) обмороки, в основе которых лежит рефлекторное снижение сосудис¬ того тонуса и обмороки, связанные с заболеваниями сердца и магистральных сосу¬ дов. Синкопальные состояния имеют различную прогностическую значимость в за¬ висимости от их генеза. В большинстве случаев обычный вазодепрессорный обмо¬ рок является обратимым, преходящим состоянием и непосредственной угрозы жизни больных не представляет. В то же время обморочные состояния у лиц опре¬ деленных профессий (водители общественного транспорта, машинисты поездов) могут иметь катастрофические последствия. Обмороки, связанные с патологией сердечно-сосудистой системы могут быть предвестниками внезапной смерти и тре¬ буют обязательного выявления их причин и адекватного лечения. Необходимо помнить, что обморок может быть дебютом тяжелой патологии (инфаркт миокар¬ да, ТЭЛА, жизнеопасные аритмии и т.д.) Наиболее частой клинической формой является вазодепрессорный обморок, при котором происходит рефлекторное снижение периферического сосудистого тону¬ са в ответ на внешние или психогенные факторы (страх, волнение, вид крови, ме¬ дицинских инструментов, пункция вены, высокая температура окружающей сре¬ ды, пребывание в душном помещении и т.д.). Развитию обморока предшествует короткий продромальный период, в течение которого отмечаются слабость, тош¬ нота, звон в ушах, зевота, потемнение в глазах, бледность, холодный пот. Если потеря сознания кратковременная, то судорог не отмечается. Если обмо¬ рок длится более 15-20 с, возникают клонические и тонические судороги. Во время обморока отмечается снижение АД с брадикардией или без нее. К числу рефлек¬ торных обмороков относят и так называемые «ситуационные» обмороки — при
Глава 39. Обморок (кратковременная потеря сознания, синкопе) 489 длительном кашле, дефекации, продолжительной задержке дыхания («обморок ныряльщиков»). У части больных рефлекторно возникающие обморочные состо¬ яния протекают с преобладанием так называемых «кардиоингибиторных» реак¬ ций. У этих больных наряду вазодилатацией, а иногда и без нее, развивается выра¬ женная брадикардия, эпизоды АВ-блокады и асистолия. Патогенез таких обморо¬ ков изучен недостаточно. Ведущее значение придается резкому повышению тонуса парасимпатической нервной системы в ответ на раздражение механо- и барорецеп¬ торов сердца (рефлекс Бецольда-Яриша) и крупных сосудов. К этой же группе относят обмороки, возникающие при повышенной чувствительности каротидного синуса. Такие больные нередко теряют сознание при случайном раздражении ка¬ ротидного синуса в бытовых ситуациях — при бритье, повороте головы в сторону, ношении тугих воротников. В отдельную форму многие авторы выделяют ортос¬ татические обмороки, связанные с развитием артериальной гипотензии при рез¬ ком переходе из горизонтального положения в вертикальное (быстром вставании с постели и т.п.). Эта форма может быть обусловлена рядом причин, в число кото¬ рых относят нарушения регуляции сосудистого тонуса, застой крови в венах, рас¬ ширение сосудов вследствие приема вазодилататоров. Такие обмороки часто встре¬ чаются у пожилых лиц, принимающих гипотензивные средства. Обмороки, связанные с патологией сердечно-сосудистой системы, обычно про¬ исходят внезапно, без продромального периода. Они делятся на две основные груп¬ пы — связанные с нарушениями сердечного ритма и обусловленные снижением сердечного выброса (стеноз устья аорты, гипертрофическая кардиомиопатия, мик- сома и шаровидные тромбы в предсердиях, инфаркт миокарда, ТЭЛА, расслаива¬ ющая аневризма аорты). Нарушения сердечного ритма являются частой причиной синкопальных состо¬ яний, особенно у пожилых людей с заболеваниями сердца. Нарушения мозговой перфузии при аритмиях могут возникать как при резком замедлении сердечного ритма, так и при развитии выраженной тахисистолии. Наиболее частой причиной брадиаритмии являются синдром слабости синусового узла, АВ-блокады, наруше¬ ние работы (отказ) постоянного кардиостимулятора. Тахисистолия может быть обусловлена пароксизмами суправентрикулярных и желудочковых тахикардий, пароксизмами фибрилляции и трепетания предсердий. Глубокая гипоксия мозга при аритмиях сопровождается развитием синдрома Морганьи- Адамса-Стокса (см. гл.36). Наконец, отдельную группу составляют больные с обмороками, возникаю¬ щими вследствие поражения магистральных сосудов, кровоснабжающих мозг. Чаще всего это обусловлено атеросклеротическим процессом в сонной, подключичной или позвоночной артериях. При синдроме «подключичного обкрадывания», возника¬ ющем при окклюзии подключичной артерии ранее отхождения позвоночной арте¬ рии, обмороки возникают при работе верхней конечностью. Дифференциальный диагноз обморока необходимо проводить с эпилепсией, гипогликемией, нарколепсией, комами различного генеза, заболеваниями вести¬ булярного аппарата, органической патологией мозга, истерией. В большинстве случаев диагноз можно установить на основании подробного анамнеза, физикального обследования, регистрации ЭКГ и простейших тестов (измерение частоты сердечных сокращений и АД в положении лежа и затем стоя через 1-2 минуты, массаж каротидного синуса под контролем ЭКГ).
490 Раздел IV. Неотложные состояния при внутренних болезнях Однако у части больных выяснение причин синкопальных состояний представ¬ ляет трудную задачу. Для подтверждения рефлекторного характера обморока проводятся позицион¬ ные пробы (от простых ортостатических до использования специального наклон¬ ного стола). Если указанные действия не выясняют причину обморока, то после¬ дующее обследование проводят амбулаторно или в стационаре в зависимости от выявленной патологии. При наличии заболевания сердца: холтеровское мониторирование ЭКГ, эхокар- диография, электрофизиологическое исследование, позиционные пробы; при не¬ обходимости — катетеризация сердца. Холтеровское мониторирование ЭКГ у дан¬ ной категории больных с обмороками является доступным и высокоинформатив¬ ным тестом, в большинстве случаев исключающим необходимость дальнейшиго обследования. При отсутствии заболевания сердца: позиционные пробы (тилт-тест), консуль¬ тация невролога, психиатра, холтеровское мониторирование ЭКГ, электроэнцефа¬ лограмма, при необходимости — компьютерная томография мозга, ангиография. Неотложная помощь. При обмороке обычно не требуется. Больного необходимо уложить в горизон¬ тальном положении на спину; придать нижним конечностям возвышенное положе¬ ние, освободить от стесняющей одежды шею и грудь. Не следует сразу усаживать больных, так как это может привести к рецидиву обморока. Если больной не приходит в сознание, необходимо исключить черепно-мозго¬ вую травму (если имело место падение) или другие причины длительной утраты сознания, указанные выше. Если обморок вызван кардиальным заболеванием, неотложная помощь может быть необходима для устранения непосредственной причины обморока — тахиа¬ ритмии, брадикардии, гипотензии и т.д. (см. соответствующие главы).
Гпава 40 Острая пневмония Марусанов В.Е., Лукьянова И.Ю. В настоящее время не только в нашей стране, но и во всем мире отмечается значи¬ тельный рост числа брохолегочных заболеваний и особенно их тяжелых форм. К наиболее тяжело протекающим заболеваниям легких относится токсическая кру¬ позная пневмония, летальность при которой достигает 30%. В классификации ВНИИ пульмонологии выделяют следующие разновиднос¬ ти острой пневмонии. По этиологии: бактериальные (с указанием возбудителя); вирусные (с указани¬ ем возбудителя); урогенитальная инфекция; аллергические; смешанные; неуточ- ненной этиологии. По патогенезу: первичная; вторичная. По морфологии: крупозная; очаговая. По течению: остротекущая; затяжная. Этиология и патогенез. Острая пневмония — заболевание инфекционное, при¬ чем характер возбудителя со временем постоянно меняется. Так, в 70-е годы основ¬ ным возбудителем пневмонии был пневмококк (до 80%). В настоящее время на первом месте стоит стафилококк, за ним следует стрептококк, пневмококк, клеб- сиела и кишечная палочка. Тяжесть течения острой пневмонии зависит от многих причин. Основными из них являются: вирулетность микробной флоры; характер микробных ассоциаций; распространенность и локализация патологического процесса; состояние иммуно¬ реактивности организма. Наиболее тяжело протекают кокковые пневмонии, при которых формируется некроз в центре воспаления с нагноением легочной ткани. Там же локализуются возбудители заболевания, а на периферии располагается безмикробный токсичес¬ кий отек паренхимы легкого. Кокковая пневмония проявляется тяжелой интоксикацией, так как при этом вырабатываются лейко-, эритро- и энтеротоксины. Токсичные продукты, поступающие в кровоток гематогенным и лимфогенным путем, активируют клетки белой крови (повреждают мембраны клеток), которые прилипают к эндотелию сосудов системы микроциркуляции, усиливая процессы адгезии и агрегации с последующим массивным микротромбообразованием. Ины¬ ми словами, микробные токсины активируют сосудисто-тромбоцитарный гемостаз вплоть до формирования диссеминированного внутрисосудистого свёртывания. Поврежденные клетки белой крови вырабатывают в большом количестве био¬ логически активные вещества (БАВ): гистамин, ацетилхолин, цитокины, эйкоза-
492 Раздел IV. Неотложные состояния при внутренних болезнях ноиды,компоненты кинин-калликреиновой системы, обладающие сосудорасширя¬ ющим и мембраноповреждающим эффектом. В результате воздействия на систе¬ му микроциркуляции микробных токсинов и избытка БАВ проницаемость сосу¬ дистой стенки резко увеличивается и жидкая часть крови переходит в интерстици¬ альное пространство, значительно снижая ОЦК за счет плазменного объема. С другой стороны, под воздействием бактериальных токсинов и высокого уровня БАВ наступает периферическая вазодилатация с патологическим депонированием крови в потерявших тонус сосудах микроциркуляции. В результате формируется арте¬ риальная гипотензия, резко усиливающаяся при изменении положения тела боль¬ ного. Микротромбообразование в системе микроциркуляции малого круга, интерсти¬ циальный и интраальвеолярный отек легочной ткани приводят к шунтированию крови, сбросу недоокисленной венозной крови в артериальное сосудистое русло. Шунтированию способствуют нарушения сурфактанта, альвеолярно-капилляр¬ ной проницаемости для кислорода, повреждение легочной ткани и образование ателектазов. Развивается артериальная гипоксемия с гипокапнией в начале забо¬ левания. Гипокапния — результат рефлекторной одышки в ответ на артериаль¬ ную гипоксемию. В последующем при утяжелении течения патологического про¬ цесса наступает истощение функции аппарата внешнего дыхания и гипоксемия сочетается с гиперкапнией. Нарушения микроциркуляции в других органах и тканях, тяжелая гипоксия тканей приводят к формированию синдрома полиорганной недостаточности. Клиническая картина. Начало пневмонии обычно острое, нередко связано с переохлаждением. Чаще заболевают мужчины в возрасте 25 лет и старше. Болезнь начинается с резкого озноба, тяжелой головной боли, высокой температуры тела, боли в боку и легкого покашливания, усиливающихся при глубоком дыхании. В последующие 2-3 дня появляется интенсивный кашель с трудно отделяемой вяз¬ кой слизисто-гнойной или гнойной мокротой, иногда ржавого цвета, а в У3 случаев и с кровохарканьем. Состояние больного средней тяжести или тяжелое. Отмечаются цианоз кожи и слизистых оболочек, несмотря на высокую температуру тела. В покое - одышка, в дыхании часто участвует вспомогательная мускулатура. На щеках - лихорадочный румянец, на губах и вокруг носа - герпетические высыпания. При распространении воспаления из нижних долей легких на диафрагмальную плевру возможна иррадиация боли в верхние отделы живота. В этих случаях необ¬ ходимо исключить острые заболевания органов брюшной полости. Данные исследования легких зависят от сроков, прошедших с начала заболева¬ ния. В первые часы отмечается отставание пораженной половины грудной клетки в дыхании, выраженная одышка. Перкуторный звук над пораженным легким име¬ ет своеобразный тимпанический характер. Аускультативно - дыхание везикуляр¬ ное, но ослабленное вследствие ограничения подвижности грудной клетки. К концу первых суток над пораженной частью легкого выявляется притупле¬ ние перкуторного звука, а в месте максимальных болей выслушивается нежный шум трения плевры. В дальнейшем притупление может нарастать, появляются крепитирующие и влажные мелкопузырчатые хрипы.
Глава 40. Острая пневмония 493 Через 2-3 дня от начала заболевания крепитация исчезает, а ослабленное ды¬ хание сменяется жестким, бронхиальным. О поражении сердечно-сосудистой системы свидетельствуют тахикардия, глу¬ хость или приглушенность тонов сердца, снижение уровня артериального давле¬ ния вплоть до выраженной артериальной гипотензии. Изменения со стороны системы пищеварения связаны с тяжелой интоксикаци¬ ей и тканевой гипоксией и проявляются тошнотой, рвотой. Часто пальпируется увеличенная и болезненная печень, а кожа и склеры приобретают желтушную ок¬ раску. В анализе крови — гиперлейкоцитоз, нейтрофилез с палочкоядерным сдвигом, у уз больных — анэозионофилия. Повышено содержание острофазных белков кро¬ ви. В анализах мочи часто появляется белок, эритроциты, цилиндры. Все это свидетельствует о прогрессировании патологического процесса с пора¬ жением других органов и систем организма, т.е. о развитии полиорганной недо¬ статочности. Ранние осложнения острой пневмонии. В ранний период пневмонии у ряда больных развиваются осложнения, представляющие серьезную угрозу для жизни пациента уже на догоспитальном этапе: острая артериальная гипотензия, как прояв¬ ление системного воспалительного ответа на инфекцию; делириозный синдром и отек легких. Острая артериальная гипотензия проявляется головной болью, слабостью, го¬ ловокружением, резко усиливающимися при изменении положения тела, и связа¬ на она с периферической вазодилатацией, патологическим депонированием крови и снижением ОЦК вследствие перехода жидкости из сосудистого русла во внекле¬ точное пространство. АД в положении лежа обычно ниже 90/60 мм рт. ст., а при попытке сесть или встать могут возникать тяжелые обмороки. Особую опасность представляет делириозный синдром, развивающийся на высо¬ те интоксикации, чаще у пациентов с сопутствующим алкоголизмом. В начальной стадии развития пневмонии у больного появляется беспокойство, чувство тревоги. Больные мечутся, стремятся уйти из помещения, где находятся, могут выпрыгнуть в окно. Клинически проявление синдрома начинается с возбуждения, говорливости, сопровождается неадекватным поведением. В дальнейшем возникают галлюци¬ нации, часто устрашающего характера. Ухудшение наступает вечером и ночью. Причинами развития отека легких при острой пневмонии являются: повыше¬ ние проницаемости альвеолярно-капиллярных мембран в результате тяжелой гипоксемии, воздействия микробных токсинов и высокого содержания в крови мем¬ браноповреждающих биологически активных веществ, а также повышения гидро¬ статического давления в малом круге кровообращения вследствие нарастающей левожелудочковой недостаточности. На догоспитальном этапе для диагноза пневмонии имеет значение внезапное начало заболевания с потрясающим ознобом, высокой температурой тела, тупой болью в грудной клетке при дыхании, покашливанием с отделением небольшого количества ржавой мокроты. Характерно, что больной, несмотря на одышку, ста¬ рается лежать на пораженном боку, чем уменьшает боль, ограничивая дыхатель¬ ные экскурсии грудной клетки. В отличие от этого при одышке, обусловленной сер¬
494 Раздел IV. Неотложные состояния при внутренних болезнях дечной недостаточностью, больной не лежит, занимает положение ортопноэ. Харак¬ терны изменения аускультативных данных над пораженным легким: ослабленное, а позднее бронхиальное дыхание, крепитация, влажные мелкопузырчатые хрипы, шум трения плевры. Эти признаки позволяют уже на догоспитальном этапе с уве¬ ренностью поставить диагноз пневмонии. Неотложная помощь. Основными принципами оказания неотложной помощи на догоспитальном этапе больному с пневмонией являются установление диагно¬ за, своевременное выявление осложнения раннего периода (артериальная гипотен¬ зия, делириозный синдром, отек легких), немедленное проведение мероприятий по устранению или ослаблению осложнений и госпитализация в отделение реанима¬ ции и интенсивной терапии. Интенсивная терапия артериальной гипотензии сводится к приданию больно¬ му положения с опущенным головным и приподнятым ножным концом носилок, восполнению сниженного ОЦК, повышению периферического сосудистого тону¬ са, кислородной и антиоксидантной терапии. Для восполнения ОЦК используются коллоидные растворы: препараты гид- роксиэтилкрахмала (HAES-стерил, стабизол, рефортан, волювен/130, инфукол гэк и др.) перфторан, полиглюкин, реополиглюкин, желатиноль, гемодез. Следует воздержаться от применения кристаллоидных растворов, так как они достаточно быстро переходят в интерстициальное пространство. Общий объем инфузий — не менее 1000-1500 мл в течение 1,5-2 ч. Повышение сниженного периферического сосудистого тонуса достигается на¬ значением глюкокортикоидных гормонов и вазопрессоров. Глюкокортикоиды — в пересчете на преднизолон от 60-90 мг, до 300 мг, вводятся струйно внутривенно; предпочтительны гормоны, не обладающие минералокортикоидным эффектом ((3-метазон, дексаметазон, метипред и др.). Из вазопрессоров следует использовать норадреналин 2-4 мл 0,1% раствора внутривенно или допамин 5 мл на 200-400 мл одного из плазмозамещающих растворов до достижения уровня АД не менее 90-100 мм рт. ст. Кислородотерапия проводится путем непрерывной подачи через маску наркозного аппарата или ингалятора кислородо-воздушной смеси с содер¬ жанием кислорода не более 30-40%. Реоксигенация в условиях гипоксии способствует образованию активных форм кислорода (супероксидный анион-радикал, синглетный кислород), усиливающих свободнорадикальное окисление липидов и белков. В связи с этим, с целью антиок¬ сидантной защиты уже на догоспитальном этапе однократно показано использо¬ вание унитиола (5% раствор 1 мл на 10 кг массы тела) в комбинации с аскорбино¬ вой кислотой (5% раствор 0,3 мл на 10 кг массы тела внутривенно), которые можно сочетать с а-токоферолом (20-40 мг/кг внутримышечно) или солкосерилом (2-4 мл внутривенно). Улучшению реологических свойств крови способствует назначение гепарина 5-10 тыс.ЕД внутримышечно капельно или струйно. От использования гепарина следует воздержаться при кровохарканьи и легоч¬ ном кровотечении. Для устранения делириозного синдрома следует применять бензодиазепины: седуксен (реланиум, сибазон), мидозолам 0,2-0,3 мг/кг внутривенно. При отсут¬ ствии эффекта — натрия оксибутират 80 мг/кг внутривенно.
Глава40. Острая пневмония 495 Об интенсивной терапии отека легких см. в соответствующих главах. В настоящее время тактика ведения больных пневмонией находится в зависи¬ мости от тяжести их состояния: - больные с лёгким течением заболевания госпитализации не требуют; - больные старше 70 лет, а также при наличии сопутствующих заболеваний (хроническая обструктивная болезнь лёгких, сердечная недостаточность, сахарный диабет и др.), нестабильной гемодинамикой и анемией, должны быть обязательно госпитализированы вне зависимости от тяжести пневмонии. При развитии острой дыхательной недостаточности, выраженной артериаль¬ ной гипотензии и коматозного состояния рекомендуется госпитализация в отделе¬ ние реанимации и интенсивной терапии, минуя приёмный покой. Для предупреждения развития ортостатического коллапса - транспортировка только на носилках, предпочтительно лежа на больном боку. Основные принципы лечения в стационаре. Детоксикация, которую следует проводить уже до появления выраженных расстройств дыхания. Возможно при¬ менение следующих методов: — энтеросорбции с использованием полифепама, лигносорба, активированных углей типа СКН, СКТ, карболена; — гемосорбция и гемоультрафильтрация в комбинации с экстракорпоральной оксигенацией крови. ОДН и артериальная гипотензия не являются противопоказаниями к проведе¬ нию экстракорпоральных методов детоксикации, так как только их своевременное применение может прервать дальнейшее развитие синдрома ПОН. Кислородотерапия в сочетании с антиоксидантной терапией. Антиоксиданты: унитиол и аскорбиновую кислоту (разовая доза - см. выше) следует вводить каждые 3-4 часа до улучшения состояния больного. Иммунокоррекция осуществляется использованием одного из следующих препа¬ ратов: ронколейкина, полиоксидония, пентаглобина, иммунофана с реамфероном. Показан курс фотомодификации крови аппаратом ОВК-ОЗ в режимах II+III. Современные требования, предъявляемые к антибактериальной терапии, состоят в необходимости использования антибиотиков широкого спектра действия, при¬ менения максимально больших доз в сочетании с другими антибактериальными препаратами. При нетяжелом течении воспалительного процесса: амоксициллин в сочетании макролидами или доксициклин + ко-тримоксазол. Нетяжелое течение в возрасте до 60 лет с сопутствующей патологией: амокси- циллин/клавулант или ампициллин/сульбактам+макролиды. Тяжелое течение независимо от возраста: цефалоспорины III—IV поколения (цефртиаксон, цефепин с рифампицилином). Альтернативные препараты: фтор- хинолоны и карбопенемы. Возможно использование ингибиторов протеаз (тразилол, цалол, контрикал, гордокс и др.), эсенциальных фосфолипидов, угнетающих гиперактивность кинин- калликреиновой системы и способствующих восстановлению сурфактанта. Профилактика и терапия диссеминированного внутрисосудистого свертывания проводится назначением антикоагулянтов (гепарин, ацетилсалициловая кислота),
496 Раздел IV. Неотложные состояния при внутренних болезнях сухой плазмы, глюкокортикоидных гормонов, блокаторов вторичного фибрино¬ лиза, дезагрегантов и реокорректоров (трентал, курантил, компламин, агапурин, сермион, реополиглюкин и др.). Дозировка препаратов зависит от стадии патоло¬ гического процесса (см. гл.9). Возмещение сниженного ОЦК проводится использованием препаратов гидро- оксиэтилкрахмала, плазмы крови, перфторана, низко- и высокомолекулярными декстранами. Следует ограничить применение кристаллоидных растворов. Необходим динамический контроль за уровнем ЦВД, почасовым диурезом, ге- матокритом. Коррекция энергометаболизма обеспечивается внутривенным введением концен¬ трированного раствора глюкозы (желательно 5 г сухого вещества/кг в сутки), нут- ритиевой поддержкой, использованием анаболических гормонов. Острая дыхательная недостаточность критической степени - показание к назначению ИВЛ. Более целесообразна экстракорпоральная мембранная оксиге¬ нация крови.
Гпава 41 Острые аллергические реакции Михайлович В.А. Аллергические заболевания в настоящее время представляют собой весьма распро- страненный тип патологии. Считается, что 10% населения земного шара страдают этими заболеваниями. Аллергические реакции, по разным данным, особенно часто (у 7-30% больных) возникают под влиянием лекарственных веществ. К таким средствам относятся антибиотики, препараты плазмы крови и ее белков, полипептидные, антисепти¬ ческие, антитоксические сыворотки, новокаин, пероральные гипогликемические средства, нейролептики, препараты йода и др. Кроме того, аллергические реакции могут возникнуть под влиянием пищевых ал¬ лергенов — рыбы некоторых видов, мяса, яиц, молока, шоколада, бобов, томатов, а так¬ же пищевых добавок — антиокислителей, красителей, ароматических веществ и пр. Существует большое количество промышленных аллергенов, аллергенов ин¬ фекционного происхождения, растительных, бытовых (пыль, частички насекомых) и др. Укусы ядовитых животных, по существу, также могут вызывать развитие местных и общих тяжелых аллергических реакций. Аллергические реакции протекают в три стадии — иммунологическая, патохи¬ мическая и патофизиологическая (или клиническая). Иммунологическая стадия, в свою очередь, имеет 2 фазы — сенсибилизации и разрешающей, или фазы иммунокинеза. В фазе сенсибилизации под влиянием антигена, которым может быть любое ве¬ щество из перечисленных выше, (3-лимфоциты вырабатывают вещества из груп¬ пы иммуноглобулинов — антитела, которые фиксируются на тучных клетках, ба- зофилах крови и некоторых других клеточных образованиях. При повторном поступлении антиген соединяется с антителом, образуя комп¬ лекс «антиген-антитело», в чем и состоит сущность разрешающей фазы иммуноло¬ гической стадии аллергической реакции. Под воздействием комплекса «антиген-антитело» повышается проницаемость клеточных мембран и даже происходит их разрушение, в результате чего разви¬ вается вторая — патохимическая стадия аллергической реакции. Ее суть заключается в выходе в кровь ряда биологически активных веществ, называемых медиаторами аллергической реакции. Это гистамин, серотонин, аце- тилхолин, брадикинин и другие кининьг, простагландиньг, цитокиньг, тромбоксан, фактор агрегации тромбоцитов и ряд других веществ, которые в обычных услови¬
498 Раздел IV. Неотложные состояния при внутренних болезнях ях выделяются в небольших количествах и выполняют функции местных регуля¬ торов кровообращения и обменных процессов. В данной же ситуации они выходят в кровь в больших количествах и вместо физиологического эффекта оказывают повреждающее действие, в чем и состоит существо третьей — патофизиологичес¬ кой, или клинической, стадии аллергической реакции. Что делают эти вещества? Гистамин возбуждает два типа гистаминовых рецепторов, в результате чего происходит сокращение гладкомышечных клеток капилляров, что приводит к повышению проницаемости капилляров, развитию отека и воспаления. Усилива¬ ется также секреция железистого аппарата, в основном бронхиального дерева и желудочно-кишечного тракта. Под воздействием серотонина усиливается сокращение гладкой мускулатуры матки, кишечника, бронхов, кровеносных сосудов, прогрессирует воспалительная реакция, развивается агрегация тромбоцитов. Фактор агрегации тромбоцитов способствует выделению из них серотонина, что усиливает вызываемые им эффекты. Активация кинников приводит к повышению проницаемости сосудов, ослабле¬ нию сердечной деятельности, формированию боли. Простагландины нарушают тонус гладкой мускулатуры бронхов и кровеносных сосудов: одни из них вызывают спазм, а другие — расширение со всеми вытекаю¬ щими отсюда последствиями. Цитокины, как и многие другие медиаторы, участвуют в формировании ал¬ лергического отека и воспаления. Таким образом, действие избыточного количества медиаторов приводит к различным по клиническим проявлениям нарушениям в работе организма. Следует отметить, что повреждающее действие указанных веществ может про¬ являться не только в результате развития аллергических реакций, но и вследствие любой тяжелой патологии — шока, кровопотери, тяжелой ОДН и т. д., приводящей к полиорганной недостаточности. Клиническая стадия аллергической реакции проявляется различно, что за¬ висит от количества комплексов «антиген-антитело», места их локализации, пути поступления аллергена в организм. По скорости развития все аллергические реакции делятся на два типа: реакции замедленного типа, которые развиваются в течение 1-2-х суток, и реакции не¬ медленного типа, развивающиеся в течение 10-20 мин после повторного поступ¬ ления аллергена. Неотложные состояния возникают главным образом при развитии аллергичес¬ ких реакций немедленного типа и проявляются в виде анафилактического шока (лекарственного анафилактического шока), острого эпидермального некролиза, или синдрома Лайелла, гигантской крапивницы, или отека Квинке, обострения бронхиальной астмы и астматического статуса. Аллергические реакции проявля¬ ются также в виде сывороточной болезни (феномен Артюса), поллинозов (сенной лихорадки), ринита, крапивницы, синдрома Стивенса-Джонсона и др. Общие принципы лечения больных с тяжелыми аллергическими реакция¬ ми заключаются в принятии мер интенсивной терапии и реанимации, направ¬ ленных на устранение тех нарушений, которые возникают в организме (острая
Глава 41. Острые аллергические реакции 499 дыхательная и сердечно-сосудистая недостаточность и др.), а также в примене¬ нии препаратов, воздействующих непосредственно на течение аллергической реакции. Многие средства при этом могут воздействовать на обе стороны пато¬ логического процесса. Следует иметь в виду, что врач имеет возможность воз¬ действовать на течение всех трех стадий аллергической реакции. Адреналин является препаратом первой линии при лечении больных с тяжелы¬ ми аллергическими реакциями. Он возбуждает все адренореактивные структуры организма, стабилизирует гемодинамику и препятствует высвобождению медиа¬ торов из базофилов и тучных клеток. Глюкокортикоидные гормоны оказывают сложное разностороннее влияние на течение аллергической реакции. Они уменьшают возможность выработки анти¬ тел и образования комплексов «антиген-антитело», тормозят выработку цитоки- нов, простагландинов, развитие лимфоидной ткани, уменьшают число тучных клеток, подавляют активность гиалуронидазы, нормализуют проницаемость ка¬ пилляров. Кроме того, они стимулируют образование особых белков — липокор- тинов, обладающих противоотечной активностью. Антигистаминные препараты блокируют гистаминовые рецепторы, препят¬ ствуя тем самым развитию эффектов, связанных с действием избыточных доз ги¬ стамина. Блокаторы рецепторов I типа — димедрол, дипразин (пипольфен), таве- гил и другие препараты предупреждают эффекты, связанные с воздействием на гладкую мускулатуру, а блокаторы рецепторов II типа — циметидин, ранитидин и др. — эффекты, связанные с возбуждением железистого аппарата, главным обра¬ зом желудочно-кишечного тракта. Ингибиторы протеолитических ферментов — контрикал и другие препараты — предупреждают активацию кининов и развитие их повреждающего действия. Гепарин является антагонистом гистамина и серотонина в крови. Кроме того, есть группа препаратов (интал, кетотифен и др.), которые не дей¬ ствуют на уже развившуюся аллергическую реакцию, но предупреждают освобож¬ дение медиаторов из тучных клеток. Их применяют для профилактики обостре¬ ния аллергических заболеваний — бронхиальной астмы, сенной лихорадки, аллер¬ гических ринитов, бронхитов и т.д. Анафилактический шок Анафилактический шок — это одна из самых тяжелых аллергических реакций. Наиболее часто он возникает в результате применения перечисленных выше ле¬ карственных средств, причем даже при употреблении крайне небольших доз, на¬ пример, при проведении пробы на чувствительность к антибиотикам. Чаще всего он возникает при внутривенном введении лекарств, но может развиваться и при других путях введения — подкожном, внутримышечном, ректальном, даже при приеме лекарств через рот. Лекарственный анафилактический шок (ЛАШ), по данным ВОЗ, возникает с частотой 1:10 ООО, летальность при этом составляет 10%. По некоторым другим данным, от лекарственного анафилактического шока поги¬ бают 2 человека на 1 млн. населения в год. Однако анафилактический шок может возникать не только при применении лекарственных средств, но также и в резуль¬ тате укуса ядовитых насекомых.
500 Раздел IV. Неотложные состояния при внутренних болезнях Клиническая картина характеризуется развитием тяжелых генерализованных нарушений в организме. В литературе выделяют типичную форму анафилакти¬ ческого шока и четыре его варианта — асфиксический, гемодинамический, цереб¬ ральный и абдоминальный, когда преобладают нарушения соответствующей сис¬ темы. Если ЛАШ начинает развиваться на фоне введения лекарственного веще¬ ства или сразу после его приема, врача должны насторожить субъективные признаки: наличие у больного дискомфорта, тягостного ощущения, страха смер¬ ти, чувства «ожога от крапивы». В этой ситуации необходимо немедленно прекратить введение лекарства и быть готовым к проведению экстренных ле¬ чебных мероприятий. Гемодинамические проявления ЛАШ заключаются в резком снижении артери¬ ального давления, которое может вообще не определяться, в развитии тахикардии, нарушении сердечного ритма, в тяжелых ситуациях — брадикардии. Пульс — сла¬ бого наполнения. Регистрируются глухость тонов и акцент II тона над легочной артерией, что свидетельствует о перегрузке малого круга кровообращения и воз¬ можном развитии правожелудочковой недостаточности. Следует иметь в виду, что гипотония обусловлена как вазодилатацией, так и гиповолемией, связанной с по¬ вышением проницаемости сосудов и выходом жидкой части крови, что способству¬ ет развитию отеков. Нарушения дыхания проявляются болями в груди, инспираторной или экспи¬ раторной одышкой; над легкими могут выслушиваться разнокалиберные влажные хрипы, что заставляет подумать о развивающемся отеке легких. Могут развивать¬ ся отек гортани и бронхоспазм. Кожные проявления реализуются вначале покалыванием, зудом; гиперемия может сменяться бледностью, цианозом; появляются крапивница, отеки лица, по¬ тливость. Тошнота, рвота, приступообразные боли в животе, диарея, непроизвольная де¬ фекация — признаки нарушения функций пищеварительной системы. К этому при¬ соединяется и непроизвольное мочеиспускание. Нарушения функций центральной нервной системы заключаются в расстройстве сознания вплоть до его полной утраты, расширении зрачков, появлении тоничес¬ ких и клонических судорог. Следует иметь в виду, что нарушения работы других органов и систем в значи¬ тельной степени обусловлены тяжелой гипоксией головного мозга. При первичном контакте с больным врач должен выяснить обстоятельства, при которых развился ЛАШ, оценить степень нарушений, состояние больного, однако это ни в коей мере не должно задерживать проведения неотложных лечебных ме¬ роприятий. Последовательность оказания неотложной помощи зависит от особенностей состояния больного. При наличии тяжелой и прогрессирующей дыхательной не¬ достаточности необходимы меры, направленные на ее устранение (см. гл. 6). Как правило, терапия начинается с обеспечения доступа к венозному руслу и внутри¬ венного введения адреналина. 1-2 мл 0,1% раствора этого препарата разводят в 20 мл любого растворителя (0,9% раствора натрия хлорида, 5% раствора глюкозы и др.) и медленно вводят внутривенно. Дальнейшая тактика введения адреналина
Глава41. Острые аллергические реакции 501 зависит от изменения состояния больного. Возможно, что для нормализации фун¬ кций может потребоваться использование 5-6 мл этого препарата. Следующим препаратом, который можно вводить в одном шприце с адренали¬ ном, является преднизолон — начальная доза 60-90-120 мг, в зависимости от тя¬ жести состояния. Возможно использование других глюкокортикоидных гормонов в эквивалентных дозах. Одновременно следует начать внутривенное введение жидкости, помня о том, что при ЛАШ теряется ее большое количество. Затем целесообразно использовать обычные дозы антигистаминных препаратов: 2 мл 2,5% раствора пипольфена или 5 мл 1% раствора димедрола, а также 1-2 мл 10% раствора циметидина. После стабилизации состояния больному следует ввести 2-4 мл лазикса, что способствует устранению отеков. Госпитализировать больных с анафилактическим шоком обязательно. Больные транспортируются в положении лежа на носилках. Бригада скорой помощи нахо¬ дится в постоянной готовности к проведению реанимационных мероприятий. Боль¬ ных в тяжелом состоянии госпитализируют непосредственно в отделение реани¬ мации и интенсивной терапии; при стабилизации состояния их переводят в тера¬ певтическое (желательно аллергологическое) отделение. При правильной и своевременно оказанной медицинской помощи летального исхода удается избежать. Главными причинами ранней смерти при этом состоя¬ нии являются несвоевременное или недостаточное применение адренергических препаратов, глюкокортикоидных гормонов, жидкостей или же позднее проведение реанимационных мероприятий. Острый эпидермальный некролиз, или синдром Лайелла Синдром Лайелла — очень тяжелая аллергическая реакция, проявляющаяся как общими изменениями, напоминающими анафилактический шок, так и местными, обусловленными повреждением кожи и слизистых оболочек. Синдром Лайелла может возникать под воздействием любых перечисленных выше медикаментов, а у детей — и в результате действия стафилококкового токсина. Основной процесс вначале развивается в базальных клетках кожи, вследствие чего эпидермис отслаивается от глубоких слоев кожи и образуются пузыри, как при ожоге II степени. Пузыри лопаются, и кожа становится входными воротами для инфекции. Аналогичные процессы происходят и во внутренних органах. Клиническая картина начинается с ухудшения общего состояния больного: повышения температуры тела, появления головной боли, вялости, сонливости, что может расцениваться как обострение основного заболевания, на фоне которого развивается этот синдром. Затем появляются зуд, крапивница, кореподобные и скарлатиноподобные высыпания на коже, эритема. Ранний признак синдрома — болезненность кожи при пальпации, причем бо¬ лезненной становится не только пораженная крапивницей, но и здоровая кожа. Затем, как сообщалось выше, пузыри лопаются, возможно присоединение ин¬ фекции, сепсиса, септического шока, что является главной причиной летального исхода у таких больных.
502 Раздел IV. Неотложные состояния при внутренних болезнях Тактика врача скорой помощи заключается в применении противоаллергичес¬ ких средств, анальгетиков и госпитализации больного, по возможности, в асепти¬ ческих условиях (стерильные простыни). В более позднем периоде причиной смерти может стать присоединение полиор¬ ганной недостаточности как следствия длительной недостаточности дыхания и кровообращения. В стационаре наряду с лечением основного заболевания и противошоковой те¬ рапией необходимо проведение мероприятий, направленных на предупреждение или лечение сепсиса, септического шока и полиорганной недостаточности. Лече¬ ние, по возможности, проводится в асептических условиях. Отек Квинке Это тяжелая форма крапивницы (ангионевротический отек, гигантская крапив¬ ница), при которой аллергическая реакция происходит в сосочковом слое кожи. Первичным элементом крапивницы является волдырь, возникающий в результа¬ те острого отека сосочкового слоя. При этом появляется зуд кожи, недомогание, головная боль. Образовавшиеся волдыри находятся в разных стадиях развития. В одних капилляры могут быть расширены, в других — сдавлены, что определяет внешний полиморфизм: при слиянии волдырей одни участки кожи могут быть ги- перемированы, другие, наоборот, бледны. Крапивница, как правило, не сопровождается тяжелым состоянием больного и не требует проведения неотложных лечебных мероприятий. Отек Квинке — это результат распространения аллергической реакции на всю толщу кожи, на подкожную клетчатку и даже на мышцы. Появляется большой, бледный, плотный инфильтрат, при надавливании на который не остается ямки. Основная локализация отека Квинке — участки кожи с рыхлой подкожной клет¬ чаткой: лицо (губы, веки, слизистая оболочка ротовой полости), молочные желе¬ зы, наружные половые органы. При расположении отека Квинке на той или иной части тела возможно появле¬ ние симптомов заболевания соответствующих органов, что требует проведения дифференциальной диагностики. Так, при расположении отека на лице может возникать зубная боль, выявляет¬ ся менингеальная симптоматика; при локализации на передней грудной стенке наблюдаются симптомы стенокардии; на передней брюшной стенке, в особеннос¬ ти при вовлечении в процесс слизистой оболочки желудочно-кишечного тракта,— боли в животе, тошнота, рвота, усиление перистальтики, симптомы раздражения брюшины. Особо опасным является развитие острого отека гортани, что может стать причи¬ ной тяжелой острой дыхательной недостаточности и асфиксии. Лечение таких больных заключается во внутривенном введении антигистамин- ных препаратов, глюкокортикоидных гормонов, может потребоваться и примене¬ ние адреналина. При тяжелом отеке гортани методом выбора восстановления проводимости дыхательных путей являются трахеотомия или коникотомия, так как при интубации трахеи возникают значительные, порой непреодолимые труд¬ ности.
Глава 41. Острые аллергические реакции 503 Перечень основных лечебных мероприятий, осуществляемых на догоспитальном этапе при развитии тяжелых аллергических реакций Анафилактический шок: — прекратить введение аллергена; — обеспечить проходимость дыхательных путей; при невозможности интуба¬ ции трахеи — коникотомия; — придать ногам возвышенное положение; — ингаляция 100% кислорода (не более 30 мин); — обеспечить доступ к вене: начать внутривенное струйное введение жидкости (полиглюкин, реополиглюкин, 0,9% раствор натрия хлорида, 5% раствор глюкозы); ввести адреналин — 1 мл в 20 мл любого раствора внутривенно (при необходимости повторить); — при распространении отека на область гортани ввести адреналин эндотрахе- ально — 2-3 мл в 20 мл 0,9% раствора натрия хлорида; ввести глюкокорти¬ коидные гормоны внутривенно (преднизолон 90-120 мг или гидрокортизо¬ на гемисукцинат 300-600 мг в капельницу струйно), при неэффективности — повторить; — ввести внутривенно дипразин — 1 мл 2,5% раствора и циметидин — 1 мл 10% раствора в капельницу; — при бронхоспазме — внутривенно медленно 10 мл 2,4% раствора эуфиллина; — после стабилизации состояния — транспортировка в стационар. Синдром Лайелла: — устранить введение аллергена; — обеспечить проходимость дыхательных путей; — ингаляция кислорода; — обеспечить доступ к вене; начать внутривенное введение реополиглюкина, 0,9% раствора натрия хлорида, 5% раствора глюкозы; ввести внутривенно 0,3 мл адреналина на 20 мл любого раствора (при необходимости — повто¬ рить); при отсутствии венозного доступа использовать для введения препа¬ рата другие доступы; — ввести глюкокортикоидные гормоны — преднизолон 60 мг или гидрокортизо¬ на гемисукцинат 300 мг в капельницу; антигистаминные препараты — дип¬ разин 1 мл 2,5% раствора внутривенно или другой препарат данной группы; — приуразвитии бронхоспазма ввести внутривенно 10 мл 2,4% раствора эуфил¬ лина; — после стабилизации состояния — транспортировка в стационар. Крапивница (ангионевротический отек, отек Квинке): — прекратить введение аллергена; — ввести внутривенно или внутримышечно антигистаминные препараты: дип¬ разин 1 мл 2,5% раствора или другой препарат данной группы; — при более тяжелых реакциях с присоединением ангионевротического отека могут потребоваться глюкокортикоидные гормоны — преднизолон внутри¬ мышечно или внутривенно;
504 Раздел IV. Неотложные состояния при внутренних болезнях — при распространении отека на область гортани и глотки дополнительн ввес¬ ти адреналин 0,3 мл подкожно медленно в разведении; антигистаминные пре¬ параты внутривенно; — обеспечить проходимость дыхательных путей; — быстро готовить к интубации трахеи или коникотомии с подачей кислорода; — при ангионевротическом отеке глотки или гортани показана срочная госпи¬ тализация больного.
Гпава 42 Бронхиальная астма. Астматический статус Михайлович В.А. Бронхиальная астма — это аллергическое заболевание с преимущественным по¬ ражением воздухопроводящей зоны легких, клинически проявляющееся периоди¬ ческими нарушениями дыхания в виде приступов удушья. В подавляющем большинстве случаев (от 78 до 97%) заболевание носит инфек¬ ционно-аллергический характер, т.е. в качестве аллергена выступают продукты жизнедеятельности микробной флоры, вегетирующей в воздухопроводящих путях (носоглотка или бронхиальное дерево). Так, бронхиальная астма может развивать¬ ся как осложнение пневмонии, хронического бронхита, гриппа, коклюша, кори и других заболеваний. Возникновение другой формы заболевания, встречающейся гораздо реже, так называемой атопической, связано с воздействием аллергенов растительного или животного происхождения, попадающих в организм из внешней среды. Аллергическая реакция при бронхиальной астме разыгрывается в стенке брон¬ хиол; при этом развиваются гиперсекреция железистого аппарата, спазм гладкой мускулатуры и отек слизистой оболочки, что приводит к острой дыхательной не¬ достаточности (ОДН), проявляющейся в виде.экспираторной одышки. В зависимости от выраженности аллергической реакции и длительности сохра¬ нения структурно-функциональных изменений различают три стадии развития бронхиальной астмы: бронхоспастический синдром, приступ бронхиальной аст¬ мы и астматическое состояние (status asthmaticus), которым присущи свои клини¬ ческие проявления. Бронхоспастический синдром чаще всего осложняет воспалительные заболе¬ вания воздухопроводящих путей и характеризуется постепенно нарастающим ощущением нехватки воздуха, учащением дыхания с удлинением выдоха, сухим кашлем, который протекает на фоне задержки ранее отделявшейся мокроты и лег¬ ко устраняется бронходилататорами. При длительно протекающем заболевании на фоне изменений реактивности приступы удушья могут возникать под действи¬ ем разнообразных факторов, даже не оказывающих прямого аллергизирующего эффекта (инсоляция и другие метеофакторы, эмоции и т.д.). Кашель (сухой, мучительный) нередко служит первым признаком приступа бронхиальной астмы. Удушье начинается остро (больной называет точное вре¬ мя), иногда с предвестниками (першение в горле, насморк, кожный зуд), и быстро прогрессирует. Больной занимает положение ортопноэ — сидя или стоя с упором
506 Раздел IV. Неотложные состояния при внутренних болезнях руками. Наблюдается одышка экспираторного характера: вдох значительно коро¬ че (в 2-4 раза) выдоха. В акте дыхания (в выдохе) принимает участие вспомога- тельнал мускулатура (плечевого пояса, шеи, живота). При аускультации опреде¬ ляют жесткое дыхание и разнокалиберные сухие хрипы, которые порой слышны на расстоянии. В зависимости от тяжести удушья и его длительности (минуты, часы) различают легкие, среднетяжелые и тяжелые приступы бронхиальной аст¬ мы. При неосложненном течении бронхиальной астмы вызова бригады скорой по¬ мощи обычно не требуется; легкий и среднетяжелый приступы протекают типич¬ но; больной знает о своем заболевании и, как правило, обеспечен препаратами, позволяющими снять приступ. Астматический статус — это состояние удушья, обусловленное стойким и длительным нарушением бронхиальной проходимости, которое сохраняется дос¬ таточно долго (более суток) и не устраняется применением симпатомиметиков (Р2-адреномиметиков). Следует отметить, что преодолеть нечувствительность глад¬ кой мускулатуры к действию адреномиметиков возможно с использованием новой технологии — небулайзерной терапии (см. ниже). Частота развития астматического статуса у больных бронхиальной астмой составляет 5-12%. Летальность при этом колеблется, по данным разных авторов, от 0,2 до 16%. Причины возникновения астматического статуса: обострение хронического инфекционного процесса, хронического обструктивного заболевания легких (брон¬ хита или эмфиземы), а также любого нарушения в приеме глюкокортикоидных гормонов, назначение снотворных и других медикаментозных средств, неудачно проводимая десенсибилизирующая терапия, бесконтрольное и бессистемное ис¬ пользование симпатомиметических средств. В возникновении обструкции дыхательных путей во время астматического ста¬ туса первостепенную роль играют аллергический и воспалительный отек слизис¬ той оболочки бронхиол, сгущение мокроты и нарушение ее выделения, что вызы¬ вает закупорку бронхов, а также спазм гладкой мускулатуры бронхов. При этом вследствие блокады (32-адренорецепторов формируется резистентность адреноре- активных структур к симпатомиметикам и другим бронхорасширяющим препа¬ ратам. На фоне астматического статуса развиваются гипоксия и гиперкапния, газовый и метаболический ацидоз, внутриклеточная гипокалиемия и внеклеточная гипер- калиемия, гипогидратация, резко возрастает гематокритное число и нарушается тканевая перфузия. Могут присоединяться правожелудочковая недостаточность и надпочечниковая недостаточность. В конечном итоге при затянувшемся, неуст- раненном астматическом статусе возникает полиорганная недостаточность со все¬ ми вытекающими отсюда последствиями. По степени тяжести астматический статус разделяют на три стадии. 1-я стадия — стадия сформировавшейся резистентности к симпатомиметикам. Условно ее можно назвать стадией отсутствия вентиляционных расстройств, или стадией компенсации. Больные при этом в сознании, поведение их адекватное. Наблюдаются умеренная экспираторная одышка, акроцианоз, потливость, умерен¬ ная тахикардия, незначительное повышение артериального давления. Аускульта-
Глава42. Бронхиальная астма. Астматический статус 507 тивно определяются жесткое дыхание с затрудненным удлиненным выдохом и рассеянные сухие хрипы. Отмечается несоответствие между интенсивностью ды¬ хательных шумов, слышимых на расстоянии, когда они выражены значительно, и небольшим количеством хрипов, обнаруживаемых при аускультации. Объем от¬ деляемой мокроты резко уменьшается вследствие постепенно нарастающей об¬ струкции бронхов. Поскольку у врача скорой помощи нет условий, чтобы выполнить анализ кро¬ ви, нелишне напомнить, что у пациентов в этой стадии напряжение кислорода в артериальной крови снижается до 60-70 мм рт. ст., а углекислого газа — остается нормальным и не превышает 40-45 мм рт. ст. Астматический статус 1-й стадии не представляет непосредственной угрозы для жизни, хотя у таких больных не исклю¬ чен смертельный исход при применении настойчивой терапии симпатомимети- ческими средствами. 2-я стадия — это стадия декомпенсации, или стадия прогрессирующих вентиля¬ ционных расстройств; она называется также стадией «немого» легкого. Сознание обычно сохранено, однако из-за гипоксии и гиперкапнии больные становятся раз¬ дражительными, возбужденными или, наоборот, апатичными. Возможна амнезия. Как правило, развиваются выраженный цианоз кожи и слизистых оболочек, явле¬ ния венозного застоя. Наблюдаются набухание вен, одутловатость лица. Тахикар¬ дия становится выраженной. Артериальное давление — либо нормальное, либо имеет место тенденция к гипотензии. Дыхание шумное, с участием вспомогатель¬ ной мускулатуры; резкая одышка. Нижние границы легких предельно опущены, экскурсии грудной клетки минимальны, что свидетельствует о прогрессирующем нарастании обструкции бронхов. Количество хрипов при выслушивании резко уменьшается, дыхательные шумы предельно ослаблены. Появляются участки, на которых дыхание совершенно не выслушивается,— так называемые участки «не¬ мого» легкого. Напряжение кислорода в артериальной крови снижается до 50-60 мм рт. ст., а углекислого газа — возрастает до 50-70 мм рт. ст. Астматический ста¬ тус 2-й стадии представляет реальную угрозу для жизни больного и требует неза¬ медлительного начала интенсивной терапии. 3-я стадия — это стадия гиперкапнической и гипоксемической комы. Для пси¬ хического статуса больного в этой фазе характерны дезориентация, бред, затор¬ моженность и, наконец, глубокая утрата сознания. Дыхание — поверхностное, очень ослабленное. Выделяют два варианта коматозного состояния: 1-й вариант — медленное раз¬ витие (в течение многих часов) прогрессирующей комы, обусловленной обструк¬ цией бронхов (встречается чаще); 2-й вариант — быстрое развитие комы, обус¬ ловленной глубоким диффузным бронхоспазмом (наблюдается реже). Все пациенты с астматическим статусом подлежат экстренной госпитализации, при необходимости — на фоне интенсивной терапии. Больные со статусом 1-й ста¬ дии могут госпитализироваться в терапевтические отделения, хотя предпочтите¬ лен их перевод в отделения реанимации и интенсивной терапии. Транспортировка — на носилках, при возвышенном положении их головного конца. Лечение пациентов с тяжелыми приступами бронхиальной астмы и астмати¬ ческим статусом должно быть комплексным и включать в себя мероприятия, на¬ правленные на снятие спазма бронхов, назначение средств, уменьшающих отек
508 Раздел IV. Неотложные состояния при внутренних болезнях слизистой оболочки бронхов, санацию трахеобронхиального дерева, кислородо- терапию, при необходимости — ИВЛ, коррекцию метаболических нарушений. Многие из мер этого комплекса могут и должны использоваться на догоспиталь¬ ном этапе. Мероприятия, направленные на снятие спазма бронхов. К средствам, дей¬ ствие которых направлено на устранение бронхоспазма, принадлежат прежде все¬ го стимуляторы |3-адренорецепторов (Р2-агонисты). Отметим, что стимуляторы p-адренорецепторов используют только при при¬ ступе бронхиальной астмы или бронхоспастическом синдроме. При развитии аст¬ матического статуса их применение категорически противопоказано. Это обуслов¬ лено тем, что промежуточные продукты обмена большинства препаратов этой груп¬ пы, накапливаясь в организме, вместо возбуждения Р-адренорецепторов гладкой мускулатуры бронхов способны вызывать их блокаду, что сопровождается усиле¬ нием бронхоспазма. Кроме того, применение больших доз адреномиметиков может привести к появлению нежелательного резорбтивного действия — генерализован¬ ному сосудистому спазму, тахикардии, аритмии и т.д. Повторное назначение сти¬ муляторов p-адренорецепторов может резко ухудшить состояние и привести к ги¬ бели больного с легкой степенью астматического статуса. Стимуляторы Р-адрено- рецепторов следует применять однократно и лучше — в виде аэрозольных ингаляций только в том случае, когда возникают трудности в дифференцирова¬ нии астматического статуса от предшествующих состояний, но при условии, что сам больной их не использовал. При отсутствии эффекта, что свидетельствует о формировании статуса, их дальнейшее применение с помощью обычной техники недопустимо. Краткая характеристика препаратов этой группы. Адреналин — возбуждает а, а также Pt и р2-адренорецепторы. При подкож¬ ном введении 0,3-0,5 мл 0,1% раствора препарата через 2-3 мин может умень¬ шиться спазм бронхов в результате возбуждения Р2-адренорецепторов. Эффект длится до 30 мин. Однако в настоящее время адреналин при лечении бронхос¬ пазма назначают редко из-за опасности развития побочных явлений. При этом из-за возбуждения а-адренорецепторов почти всех сосудистых областей боль¬ шого круга кровообращения не исключено возникновение гипертензии, а из-за возбуждения и Р-адренорецепторов миокарда — тахикардии, которые на фоне сопутствующей гипоксии подчас способствуют развитию аритмии и сердечной недостаточности. Изопреналин (изопропилнорадреналин, изопротеренол, изупрел, эуспиран, новодрин, изадрин), в отличие от адреналина, не возбуждает а-адренорецепторов, а значит, не вызывает повышения артериального давления. Влияние же его на сер¬ дце аналогично таковому у адреналина. Для купирования астматического статуса изопреналин назначают в виде мелко¬ дисперсного аэрозоля, каждая доза которого содержит 0,1 мл 0,5% раствора препа¬ рата. Не рекомендуется одновременно ингалировать более 3-4-х доз. При этом сер¬ дечные эффекты его практически не выражены. Изопреналин (изадрин) применяют также перорально, в виде таблетки (5 мг), которую больной держит во рту до полного рассасывания, либо внутривенно медленно (лучше — капельно) в дозе 0,5-1 мг.
Глава42. Бронхиальная астма. Астматический статус 509 Орципреналин (алупент, астмопент) отличается от предыдущих препаратов тем, что в большей степени действует на адренорецепторы легких, чем сердца, а следова¬ тельно, реже вызывает тахикардию и сопутствующие ей явления. Кроме того, при использовании орципреналина менее вероятен риск развития парадоксального усиления бронхоспазма, которое порой возникает на фоне действия других адре- номиметических средств. Орципреналин назначают также в виде аэрозольных ингаляций (3-4 вдоха), подкожно или внутримышечно (1-2 мл 0,05% раствора) либо внутривенно (1 мл 0,05% раствора медленно, в разведении). Эффект насту¬ пает через 10-15 мин и длится 4-5 ч. В настоящее время препаратами выбора в неотложной терапии приступа бронхиальной астмы и астматического статуса считаются Р2-агонисты — феноте- рол (беротек), сальбутамол (вентолин) и тербуталин (бриканил). Это препараты быстрого действия, их эффект развивается в течение 4-5 мин и длится 4-5 ч. Р2-агонисты преимущественно влияют на р2-адренореактивные структуры глад¬ кой мускулатуры бронхов, в связи с чем практически не вызывают тахикардии и артериальной гипертензии. Антихолинергический препарат ипратропиум бромид (атровент), который, блокируя м-холинореактивные структуры гладкой мускулатуры бронхов, способ¬ ствует уменьшению бронхоспазма, оказывает, однако, менее выраженный эффект, нежели таковой у описанных выше Р2-агонистов, и позже начинает действовать. Более выраженным эффектом обладает комбинированный препатат беродуал, в состав которого входят стимулятор р2-адренорецепторов фенотерол и м-холи- нолитик атровент. Все названные препараты используют в виде аэрозольных ингаляций. Обычно для купирования приступа достаточно 1-2-х вдохов препарата. Специальное уст¬ ройство — небулайзер (от англ, nebule — туман, облако) — формирует аэрозоль лекарственного вещества с особо мелкодисперсными частицами. Комплект состо¬ ит из собственно небулайзера и компрессора, формирующего поток не менее 4 л/ мин, что позволяет получать частицы размером 2-5 мкм. В настоящее время к небулайзерам прибегают и в условиях скорой помощи; их применение на догоспитальном этапе, безусловно, улучшает результаты лечения пациентов с тяжелыми приступами бронхиальной астмы. Использование небулайзера позволяет получить эффективные концентрации указанных препаратов в дистальных отделах бронхов и исключить возможность их неблагоприятного генерализованного действия. При невозможности проведе¬ ния небулайзерной терапии или ее неэффективности предпочтение отдают ме- тилксантинам; основной их представитель — эуфиллин. Эуфиллин — это смесь теофиллина (80%) с этилендиамином (20%). Препарату присущ выраженный бронхорасширяющий эффект, благодаря чему он является основным средством, применяемым с этой целью как на догоспитальном этапе, так и в стационаре. Бронхорасширяющий эффект обусловлен не только прямым вли¬ янием эуфиллина на гладкую мускулатуру бронхов, но и повышением под его вли¬ янием чувствительности адренореактивных структур к эндогенным катехолами¬ нам. Для купирования брохоастматического статуса вводят внутривенно медленно 10-15 мл 2,4% раствора эуфиллина (5-6 мг/кг массы тела) вместе с 10-20 мл 5%
510 Раздел IV. Неотложные состояния при внутренних болезнях раствора глюкозы в течение 4-6 мин. В стационаре эффект поддерживают капель¬ ной инфузией препарата (10-20 мл в 500 мл 5% раствора глюкозы, вводят в тече¬ ние 2-3 ч). Суточная доза эуфиллина при купировании астматического статуса иногда достигает 1,5-2 г. На догоспитальном этапе целесообразно вместе с эуфил- лином ввести 5000 ЕД гепарина, суточная доза которого не должна превышать 20 000 ЕД. В условиях стационара для снятия некупируемого бронхолитическими средства¬ ми спазма бронхов в дополнение к эуфиллину назначают новокаин внутривенно, а также проводниковые блокады (звездчатого узла, каротидного гломуса, эпидураль- ную). Ранее для этого применялся фторотановый наркоз. Однако в связи с его от¬ рицательным влиянием на коронарный кровоток и вероятностью развития тяже¬ лых аритмий сердца на фоне гипоксии в настоящее время использование его не рекомендуется. Снять спазм бронхов иногда удается и медленным — в течение 20 мин — внутри¬ венным введением 1 г магния сульфата или аэрозольной ингаляцией 20-40 мг фу¬ росемида. Средства, направленные на уменьшение отека и воспаления бронхов, пред¬ ставлены главным образом глюкокортикоидными гормонами. Отметим, что они оказывают и противоотечное, и спазмолитическое действие. Механизм их влияния заключается в антигистаминном и антигиалуронидазном действии, угнетении продукции антител, повышении чувствительности р2-адренореактивных структур к катехоламинам и прямом расслабляющем эффекте на гладкую мускулатуру брон¬ хов. Астматический статус — это прямое показание к назначению глюкокортикоид¬ ных гормонов, причем обычные противопоказания к их использованию (сахарный диабет, язвенная болезнь и др.) при этом не учитываются. Тактика заключается во внутривенном введении не менее 30 мг преднизолона при астматическом статусе 1-й стадии, 60 мг — при 2-й и 60-90 — при 3-й. В даль¬ нейшем при 1-й стадии выбранную дозу повторяют каждые 3 ч, при 2-й и 3-й — каждые 60-90 мин до купирования. Общая доза преднизолона у больных в тяже¬ лом состоянии достигает 10 мг/кг/сут. Возможно применение и других глюкокор¬ тикоидных гормонов в соответствующих дозах. Ингибиторы протеолитических ферментов также способствуют уменьшению отека слизистой оболочки бронхов за счет снижения активности кинин-калли- креиновой системы крови. Пациентам с астматическим статусом прописывают контрикал в суточной дозе 1000 ЕД/кг, при этом суточную дозу делят на 4 части, каждую из которых разбавляют 250 мл изотонического раствора натрия хлори¬ да или 5% раствора глюкозы и вводят внутривенно капельно. Начинать такую терапию можно на догоспитальном этапе. Снижению отека — в силу своего ан- тигистаминного действия — способствует и гепарин (см. выше). Ранее для этой цели использовались антигистаминные препараты — димедрол, пипольфен, суп- растин, но в настоящее время их назначение на фоне астматического статуса не рекомендуется, поскольку они сгущают мокроту, затрудняя тем самым ее эваку¬ ацию. В перспективе в комплексном лечении пациентов с астматическим статусом (и другими тяжелыми аллергическими заболеваниями) предполагается применение
Глава42. Бронхиальная астма. Астматический статус 511 прямых антагонистов медиаторов аллергических реакций, производство которых уже началось. Санация трахеобронхиального дерева очень важна в лечении пациентов с бронхоастматическим статусом, но трудно выполнима, в особенности на догоспи¬ тальном этапе. Необходимо помнить о том, что такие больные теряют значительное количе¬ ство жидкости (одышка!) и, как правило, находятся в состоянии дегидратации. Мокрота у них становится густой, плотно закупоривает мелкие бронхи, с трудом откашливается и удаляется. Регидратация — первое мероприятие, призванное об¬ легчить санацию трахеобронхиального дерева. Для нормализации водного балан¬ са, улучшающей кровообращение и способствующей разжижению мокроты и ее удалению, пациентам нужно вводить 3-4 л жидкости в сутки, главным образом в виде 5% раствора глюкозы. Такую регидратационную терапию хорошо бы начи¬ нать уже на догоспитальном этапе, применяя полиглюкин и реополиглюкин. Более подробно о методе регидратации см. ниже. Существенный компонент санации трахеобронхиального дерева — разжиме- ние мокроты. Для разжижения мокроты лучше всего пользоваться аэрозольными ингаляторами, что в условиях скорой помощи возможно далеко не всегда. Хорошо проводить ингаляцию теплой (лучше — стерильной) водой, изотоническим раство¬ ром натрия хлорида или 1% раствором натрия гидрокарбоната. Эти же жидкости подходят и для увлажнения кислородно-воздушной смеси. Не следует для разжижения мокроты назначать протеолитические ферменты (хотя это и рекомендуется некоторыми авторами) — трипсин, химотрипсин и т. д., так как они могут усилить бронхоспазм за счет активации аллергических реакций. Удалению мокроты способствуют вибрационный массаж, поколачивание по грудной клетке, постуральный дренаж бронхов, стимуляция кашля, а также отса¬ сывание мокроты через эндотрахеальную или трахеостомическую трубку с помо¬ щью катетера и любого — приводимого в действие рукой, электричеством или сжа¬ тым воздухом — отсасывающего устройства. В стационаре эти действия дополняются лаважем бронхиального дерева, кото¬ рый выполняется с помощью бронхоскопа или через интубационную трубку. Для промывания бронхов лучше всего брать дистиллированную воду. Можно исполь¬ зовать изотонический раствор натрия хлорида или 1% раствор натрия гидрокар¬ боната. Более концентрированные растворы усиливают явления спазма бронхов. Техника выполнения лаважа бронхов заключается во введении в трахею через интубационную трубку или бронхоскоп 15-20 мл подогретой до 39-42 °С жидко¬ сти с последующим ее отсасыванием. Объем жидкости для одной процедуры — 400- 500 мл. При этом отсосать удается, как правило, не более 30% введенного объема. Поэтому оставшуюся в организме жидкость обязательно учитывают при осуще¬ ствлении регидратационной терапии. Кислородная терапия и ИВЛ. Ингаляция кислорода показана всем пациентам с астматическим статусом, поскольку у них всегда имеется более или менее выражен¬ ная гипоксия. Целесообразно подавать кислород в равной смеси с воздухом и ды¬ хание проводить в режиме с положительным давлением в конце выдоха. Необходимо тщательно следить за собственным дыханием больного. Дело в том, что возбуждение дыхательного центра у пациентов с астматическим статусом ре¬
512 Раздел IV. Неотложные состояния при внутренних болезнях гулируется главным образом недостатком кислорода, тогда как избыток углекис¬ лого газа уже не оказывает такого действия. При уменьшении кислородной недо¬ статочности не исключены снижение возбудимости дыхательного центра и угне¬ тение дыхания. В этом случае переходят на вспомогательную ИВЛ. Прямое показание к интубации трахеи и ИВЛ на догоспитальном этапе — аст¬ матический статус 3-й стадии (гиперкапническая и гипоксическая кома). В стаци¬ онаре эти мероприятия проводят и при 2-й стадии, так называемой стадии «немо¬ го» легкого, если в течение 1,5-2 ч не отмечается тенденции к ее разрешению. Интубацию трахеи целесообразно выполнять без применения миорелаксантов — с тем чтобы не подавлять функции дыхательной мускулатуры и сохранить каш- левой рефлекс. Для облегчения интубации у больных, находящихся в сознании, используют седуксен или натрия оксибутират, а также местную анестезию, кото¬ рая достигается орошением слизистой оболочки ротоглотки и входа в гортань 2% раствором дикаина, лидокаина или тримекаина, а также смазыванием трубки 2% дикаиновой мазью. После введения трубки за голосовые складки следует ввести в трахею еще 3-4 мл 1% раствора местного анестетика. ИВЛ у таких больных технически трудноосуществима в связи с нарушением у них проходимости воздухоносных путей. Этим обусловлена необходимость значи¬ тельного повышения давления на вдохе, что, однако, чревато разрывом легочной ткани и развитием напряженного пневмоторакса. Основа успешного лечения па¬ циентов с астматическим статусом — постоянный и тщательный врачебный конт¬ роль за их состоянием и готовность к дренированию плевральной полости. Коррекция метаболических нарушений производится главным образом в стационаре, однако при невозможности экстренной госпитализации (большие расстояния, погодные условия и т.д.) врач должен быть способен осуществить на месте мероприятия этого направления интенсивной терапии. Прежде всего это регидратация — лучше всего 10% раствором глюкозы с инсулином, в особенности если у больного имеется внеклеточная гиперкалиемия. При метаболическом аци¬ дозе скорее всего потребуется применение 4-5% раствора натрия гидрокарбоната, однако при этом следует ожидать увеличения гиперкапнии, которую корригиру¬ ют с помощью ИВЛ. Улучшают реологические свойства крови гепарин, дипирида- мол (персантин, курантил) и низкомолекулярные растворы декстрана (реополиг- люкин). При развитии правожелудочковой недостаточности рекомендуется введение добутамина и сердечных гликозидов. Основные принципы интенсивной терапии пациентов с астматическим статусом на догоспитальном этапе Астматический статус является противопоказанием к применению р-агонистов (адреномиметиков) вследствие утраты чувствительности Р2-рецепторов легких к этим препаратам. Однако эта утрата чувствительности может быть преодолена с помощью небулайзерной техники. Медикаментозная терапия основана на применении с помощью небулайзерной техники селективных Р2-агонистов — фенотерола (беротека) в дозе 0,5-1,5 мг или сальбутамола в дозе 2,5-5,0 мг или комплексного препарата беродуала, содержа¬
Глава42. Бронхиальная астма. Астматический статус 513 щего фенотерол и антихолинергический препарат ипратропиум бромид (атро¬ вент). Дозировка беродуала — 1-4 мл на ингаляцию. При отсутствии небулайзера эти препараты не применяют. Эуфиллин применяется при отсутствии небулайзера или в особо тяжелых слу¬ чаях при неэффективности небулайзерной терапии. — начальная доза — 5-6 мг/кг массы тела (10—15 мл 2,4% раствора внутривен¬ но медленно в течение 5-7 мин); — поддерживающая доза — 2-3,5 мл 2,4% раствора фракционно или капельно- до улучшения клинического состояния пациента. Глюкокортикоидные гормоны — преднизолон до 120-180 мг внутривенно струй¬ но. Кислородотерапия. Непрерывная ингаляция (маска, носовые катетеры) кисло¬ родно-воздушной смеси с содержанием кислорода 40-50%. Гепарин — 5000-10 000 ЕД внутривенно капельно с одним из плазмозамеща¬ ющих растворов; возможно применение низкомолекулярных гепаринов (фрак- сипарин, клексан и др.). Противопоказаны: — седативные и антигистаминные средства (угнетают кашлевой рефлекс, усили¬ вают бронхолегочную обструкцию); — холинолитики (сушат слизистую оболочку, сгущают мокроту); — муколитические средства для разжижения мокроты; — антибиотики, сульфаниламиды, новокаин (обладают высокой сенсибили¬ зирующей активностью); — препараты кальция (углубляют исходную гипокалиемию). Диуретики (увеличивают исходную дегидратацию и гемоконцентрацию). При коматозном состоянии: — срочная интубация трахеи при спонтанном дыхании; — искусственная вентиляция легких; — при необходимости — сердечно-легочная реанимация; — медикаментозная терапия (см. выше). Показания к интубации трахеи и ИВЛ: — гипоксическая и гиперкалиемическая кома; — сердечно-сосудистый коллапс; — число дыхательных движений более 50 в 1 мин. Транспортировка в стационар на фоне проводимой терапии.
Гпава 43 Неотложные состояния в эндокринологии Ионин М.Л. Среди большого количества эндокринных заболеваний самым распространенным является сахарный диабет. Каждый врач скорой помощи сталкивается с трудно¬ стями диагностического и лечебного характера у больных этим заболеванием, осо¬ бенно при возникновении неотложных состояний, которые нередки. Так, диабетическая кетонемическая кома наблюдается у 1-6% больных, госпи¬ тализируемых по поводу сахарного диабета [Зефирова Г. С., 1991]. Летальность при диабетической некетонемической гиперосмолярной коме дос¬ тигает 50%. Гипогликемические состояния являются причиной смерти у 3-7% больных са¬ харным диабетом [Regland G., 1992]. Острая недостаточность коры надпочечников, тиреотоксический криз и гипо- тиреоидная кома — относительно редко встречающиеся состояния. Но трудности их диагностики, дифференцирования с другими патологическими состояниями и высокая летальность больных обусловили рассмотрение этих состояний в данной главе. Неотложные состояния при сахарном диабете Сахарный диабет — это синдром хронической гипергликемии, развитие которого обусловлено генетическими и экзогенными факторами. В классификации комитета экспертов ВОЗ (1999 г.) выделены две основные патогенетические формы заболевания: — сахарный диабет I типа; — сахарный диабет II типа. Сахарный диабет I типа (10-20% больных) возникает в детском или юношес¬ ком возрасте, развивается быстро, течение болезни, как правило, тяжелое, харак¬ терна склонность к развитию кетоацидоза, в подавляющем большинстве случаев необходима постоянная инсулинотерапия. Сахарный диабет II типа (80-90% больных) возникает у людей среднего или старшего возраста (старше 40 лет) обычно на фоне ожирения, часты семейные формы болезни. Начало болезни медленное, течение легкое или среднетяжелое, склонность к кетоацидозу отсутствует, компенсация достигается диетой и препа¬ ратами сульфонилмочевины, бигуанидов.
Глава 43. Неотложные состояния в эндокринологии 515 Неотложная помощь при сахарном диабете требуется в случае развития диа¬ бетической кетонемической комы, некетонемической гиперосмолярной комы, ги- погликемических состояний. Диабетическая кетонемическая кома в большинстве случаев осложняет тече¬ ние нераспознанного сахарного диабета I типа. При его спонтанном течении и прогрессирующей декомпенсации через 3-6 недель от начала основных проявле¬ ний у больного на фоне нарастающей дегидратации и потери электролитов (за счет осмотического диуреза, обусловленного гипергликемией, и рвоты), прогрессиру¬ ющего повышения концентрации в крови Р-оксимасляной, ацетоуксусной кислот могут развиваться ацидоз и расстройства функции ЦНС. «Возникновение комы у больных с диагностированным диабетом, и даже на фоне лечения, обычно связано с прекращением введений инсулина, присоединением ос¬ трых воспалительных заболеваний (особенно гнойной инфекции), со стрессовы¬ ми ситуациями (оперативные вмешательства, инвазивные исследования, инфаркт миокарда). При этом тяжелый кетоацидоз может развиваться за одни-двое суток. Важнейшими факторами в патогенезе являются недостаточность инсулина, повышение продукции контринсулярных факторов (глюкагон, катехоламины, кортизол, гормон роста). Эти факторы ингибируют транспорт глюкозы в клетку, потенцируют липолиз и глюконеогенез из аминокислот и свободных жирных кис¬ лот; избыток их превращается в печени в кетоны. Такова, в общих чертах, цепь процессов, лежащих в основе гипергликемии, ке- тоацидоза, гиперосмолярности плазмы и их последствий. Клиническая картина. Клинические проявления прогрессирующей декомпен¬ сации сахарного диабета (нарастающая жажда и сухость во рту, полидипсия и полиурия, снижение массы тела) дополняются присоединением слабости, затор¬ моженности, вялости, появлением тошноты, а затем рвоты, отказом от еды и сни¬ жением диуреза из-за нарастающей дегидратации. Утрата сознания означает наступление комы. Объективно больной обезвожен, кожа сухая, холодная, резко снижен тургор тканей. Дыхание редкое, шумное (дыхание Куссмауля) или частое поверхностное. Фруктовый запах ацетона в выдыхаемом воздухе. Наличие у больного дыхания типа Куссмауля означает развитие тяжелейшего кетоацидоза и косвенно указывает на низкий — менее 7,0 — уровень pH крови. На стадии прекомы у больного наблюдается полиурия, на стадии комы — оли¬ гурия с высоким содержанием глюкозы, кетонов, запахом ацетона. Реакция мочи кислая. При тяжелом диабетическом поражении почек глюкозурия и кетонурия могут отсутствовать. Для этого вида комы характерно развитие гиповолемической недостаточнос¬ ти кровообращения: артериальной гипотензии, тахикардии с мягким пульсом или тахифибрилляции предсердий, желудочковой экстрасистолии, ЭКГ-прояв- ления гипокалиемии (непостоянный признак). Необходимо наблюдение ЭКГ в динамике. Очаговые неврологические расстройства, судорожный синдром неха¬ рактерны. На догоспитальном этапе при подозрении на развитие диабетической кетоне¬ мической комы исследуют уровень гликемии (с использованием глюкометра или тестовых полосок), глюкозурии, кетонурии (набор для определения кетонов), ре¬
516 Раздел IV. Неотложные состояния при внутренних болезнях акцию мочи. Следует заметить, что отрицательный мочевой тест на наличие кето- нов может быть обусловлен кетонурией преимущественно за счет (3-оксимасляной кислоты, которая не определяется в реакции с нитропруссидом (реактивом для определения кетонов в моче или плазме крови и реагирующим в виде цветной ре¬ акции только с ацетоуксусной кислотой). Уровень гликемии на фоне комы обычно составляет 16-33 ммоль/л, кетонурия — ++++, плотность мочи высокая. Таким образом, кардинальными признаками диабетической кетонемической комы являются бессознательное состояние, дегидратация, гипергликемия, кетоа- цидоз, глюкозурия и кетонурия, недостаточность кровообращения гиповолемичес- кого типа. Дифференциальная диагностика диабетической кетонемической комы дол¬ жна проводиться с гипогликемией, гиперосмолярной диабетической комой, алко¬ гольным кетоацидозом и молочнокислым ацидозом. Кроме того, диагностические трудности могут возникать при передозировке наркотических средств (нарушения сознания, возможна умеренная гипергликемия без кетоацидоза). При отравлении салицилатами могут наблюдаться глубокое редкое дыхание, умеренная кетонурия при отсутствии гипергликемии и глюкозурии. Наличие судорог, психомоторного возбуждения, очаговой неврологической сим¬ птоматики требует дифференциальной диагностики с органическими поражения¬ ми головного мозга (мозговой инсульт нередко сопровождается умеренной гипер¬ гликемией), гиперосмолярной диабетической комой (см. ниже). Наружный осмотр — поиск следов инъекций инсулина на боковых поверхнос¬ тях живота или бедер больного, препаратов инсулина и медицинских документов особенно важны, когда врач имеет дело с одиноким пациентом при невозможности контакта с ним. Основные принципы неотложной терапии — регидратация, устранение де¬ фицита инсулина, кетоацидоза, водно-электролитных расстройств, пусковых фак¬ торов комы (инфекции). Регидратация при умеренно выраженной дегидратации начинается с введения 0,9% раствора натрия хлорида внутривенно со скоростью 0,5-1 л/ч. При резко выраженной дегидратации вводят 0,45% раствор натрия хлорида с той же скорос¬ тью. Инсулинотерапия проводится только препаратами короткодействующих ин- сулинов (Actrapid, Humulin Р, свиной инсулин). Начальная доза инсулина для взрослых пациентов — 16-20 ЕД. На догоспитальном этапе инсулин вводится внут¬ римышечно. Точное время начала регидратации и введения инсулина отмечается в сопроводительном листе. На догоспитальном этапе не следует вводить препараты калия и натрия гидро¬ карбонат. Это возможно только после исследования их концентрации в крови боль¬ ного. При тяжелой гиповолемической недостаточности кровообращения, коллапсе внутривенно капельно вводят норадреналин. Больного срочно доставляют в реанимационное отделение стационара, минуя приемное отделение; во время транспортировки проводят симптоматическую те¬ рапию.
Глава 43. Неотложные состояния в эндокринологии 517 Основные опасности и осложнения: — аспирация рвотных масс, обтурация верхних дыхательных путей; — тяжелая гиповолемическая недостаточность, коллапс, шок; — отек головного мозга при избыточно быстром темпе регидратации и не¬ адекватной коррекции гипокалиемии; — тяжелое диабетическое поражение почек, папиллонекроз, уремия; — кровотечение из острых язв и эрозий гастродуоденальной области; — развитие лактат-ацидоза. Летальность при диабетической кетонемической коме определяется рядом фак¬ торов: — выраженностью гиперосмолярности плазмы; — дегидратацией и ацидозом; — временем, прошедшим до начала неотложной терапии; — тяжестью сопутствующих заболеваний и осложнений, качеством проводимых лечебных мероприятий. Основные диагностические и лечебные мероприятия на госпитальном этапе проводятся при участии врача-эндокринолога. В отделении реанимации производят срочное исследование крови, мочи (в том числе на содержание кетонов), запись ЭКГ, выполняют рентгенограмму грудной клетки. Набор биохимических исследований включает исследование уровней гликемии, осмолярности плазмы, газов и pH крови, концентраций К+, Na+, Mg2+, креатинина, молочной кислоты. Продолжается внутривенное капельное введение 0,45 или 0,9% раствора натрия хлорида в зависимости от показателей осмолярности плазмы. Больной переводится на внутривенное капельное введение инсулина (6-8 ЕД/ч) под контролем гликемии. При отсутствии снижения гликемии в первые 2 ч от на¬ чала инсулинотерапии доза инсулина удваивается. Приемлемый уровень глике¬ мии, который должен быть достигнут в течение нескольких часов, составляет 11-13,9 ммоль/л. Этот уровень поддерживается введением инсулина внутривенно при исследовании гликемии каждые 1-2 ч. Введение 0,45 или 0,9% раствора натрия хлорида заменяется введением 5% ра¬ створа глюкозы, приготовленного на изотоническом растворе натрия хлорида. Внутривенное введение калия хлорида в настоящее время является стандартом. Дефицит К+ при диабетической кетонемической коме достигает 5-10 мэкв/кг. С началом регидратации и инсулинотерапии концентрация К+ в плазме падает. Некомпенсированная гипокалиемия угрожает возникновением нарушений сер¬ дечного ритма, отеком мозга при проведении регидратации. При исходной кон¬ центрации К+ в плазме менее 3 ммоль/л скорость введения калия хлорида состав¬ ляет обычно 3 г/ч, при калиемии 3-4 ммоль/л — 2 г/ч, при калиемии 5-5,5 ммоль/ л — 1 г/ч. При анурии на фоне регидратации и калиемии, уровень которой превы¬ шает или равен 6 ммоль/л, введение препарата прекращается, решается вопрос о проведении гемодиализа. При pH крови ниже 7,0 внутривенно капельно вводится 2,5% раствор (изото¬ нический) натрия гидрокарбоната, введение прекращается при достижении pH кро¬ ви 7,0. Скорость введения составляет примерно 320-340 мл/ч. Введение натрия гид¬
518 Раздел IV. Неотложные состояния при внутренних болезнях рокарбоната должно сопровождаться увеличением дозы вводимого калия хлорида (на каждые 320-340 мл 2,5% раствора натрия гидрокарбоната — 1 г калия хлори¬ да). Избыточное или неконтролируемое введение натрия гидрокарбоната сопро¬ вождается закислением ликвора, гипокалиемией, отеком мозга. Гипергликемию и кетонемию обычно удается устранить за 8-16 ч. Регидратация под контролем осмолярности плазмы, ЦВД, уровня электроли¬ тов и кетонурии (или кетонемии) проводится до стабилизации состояния больно¬ го, восстановления сознания и может продолжаться в течение нескольких суток. Возможные осложнения — инфекция, отек мозга и другие — требуют приме¬ нения соответствующей специфической терапии. После выведения из коматозного состояния и купирования кетоацидоза следу¬ ет перевести больного на оральное питание и подкожное введение инсулинов. Диабетическая некетонемическая гиперосмолярная кома (ДНГК) встреча¬ ется значительно реже, чем диабетическая кетонемическая кома. В большинстве случаев ДНГК осложняет течение недиагностированного сахарного диабета II типа у пожилых людей, хотя имеются описания отдельных случаев ДНГК у детей, моло¬ дых людей и пациентов, не страдающих сахарным диабетом. Провоцирующими развитие ДНГК факторами являются: — инфекции (особенно пневмонии, вызванные грамотрицательной флорой); — травмы, ожоги; — оперативные вмешательства; — инфаркт миокарда; — мозговой инсульт; — желудочно-кишечные кровотечения; — острый панкреатит, пиелонефрит. Неконтролируемое применение диуретиков, глюкокортикоидов, избыточное введение глюкозы также относятся к этим факторам. Продромальный период ДНГК продолжительнее такового при диабетической кетонемической коме и может длиться несколько недель. Патогенез ДНГК изучен недостаточно. Тем не менее известно, что наиболее значимыми факторами ее развития являются относительная инсулинная недо¬ статочность, а также выраженная гипергликемия, вызывающая интенсивный ос¬ мотический диурез со значительной потерей воды и электролитов, причем потеря воды превышает потери электролитов. Дефицит жидкости при ДНГК составляет 8-12 л. Происходит интенсивная потеря калия. В результате формируются тяже¬ лая экстрацеллюлярная гиперосмолярность и гипертоническая дегидратация. Клиническая картина. В продромальном периоде у больного нарастают жаж¬ да, полиурия, затем появляются и прогрессируют слабость, сонливость, дегидра¬ тация, нарушения сознания от его спутанности до сопора, комы. На стадии развер¬ нутой комы примерно у У3 больных наблюдаются лихорадка и шок. Выраженная дегидратация у всех больных с ДНГК сопровождается гиповоле- мической недостаточностью кровообращения, нередки локальные сосудистые тром¬ бозы. В отличие от диабетической кетонемической комы, при ДНГК обычно наблю¬ даются диффузные и очаговые неврологические расстройства: судорожные при¬ падки, делирий, галлюцинозы, сопор, асимметричные расстройства чувствитель¬
Глава 43. Неотложные состояния в эндокринологии 519 ности, гемипарезы, нистагм, хореоатетоз. У части больных обнаруживается ригид¬ ность затылочных мышц. При этом у больных с ДНГК ошибочно диагностируют¬ ся «вероятный инсульт», «менингоэнцефалит». При осмотре больного обнаруживаются резко выраженная дегидратация, иног¬ да с локальным отеком (сосудистый тромбоз), одышка. Дыхание типа Куссмауля и запах ацетона не характерны. Отмечаются артериальная гипотензия, тахикардия, низкое ЦВД. На ЭКГ — признаки гипокалиемии. Гликемия обычно превышает 33 ммоль/л, нередко достигая 55-85 ммоль/л. Определяются повышение гематокритного числа, сгущение крови. Диурез уменьшен вплоть до анурии, реакция мочи — нейтральная, щелочная, реакция с нитропруссидом — отрицательная, высокая глюкозурия. Дифференциальная диагностика диабетической некетонемической гиперос¬ молярной комы и диабетической кетонемической комы основано на степени выра¬ женности дегидратации, гипергликемии (выше 33 ммоль/л), отсутствии кетону- рии. При лихорадке и напряжении затылочных мышц на фоне диффузной и очаго¬ вой неврологической симптоматики на госпитальном этапе показаны люмбальная пункция, компьютерная томография черепа для исключения менингоэнцефалита, инсульта. Неотложная терапия. Основные принципы: устранение гиперосмолярнос- ти плазмы, дегидратации, гиповолемии, гипергликемии, электролитных рас¬ стройств, пусковых факторов комы. Регидратация проводится путем внутривенного введения 0,45% раствора натрия хлорида со скоростью 1 л/ч. Внутривенное капельное введение калия хлорида — 0,75-1 г/ч (при анурезе не показано). Инсулинотерапия короткодействующими инсулинами: первое введение внутри¬ мышечно 20 ЕД. Транспортировка больного в реанимационное отделение стационара при про¬ ведении симптоматической терапии по пути следования. Основные опасности и осложнения: — гиповолемические коллапс и шок — необходимо внутривенное введение нор- адреналина; — аспирация рвотных масс, обтурация верхних дыхательных путей из-за за- падения языка или зубными протезами; — отек головного мозга при чрезмерно высоком темпе регидратации и неадекват¬ ной коррекции концентрации электролитов; — некроз почечных канальцев, уремия при высоком темпе снижения гликемии (при применении высоких доз инсулина). Летальность больных при ДНГК достигает 50%. Основные диагностические и лечебные мероприятия на госпитальном этапе. Лечебные мероприятия на госпитальном этапе проводятся при мониторирова- нии основных показателей: уровня гликемии, осмолярности плазмы, концентра¬ ции электролитов, pH и газов крови, содержания креатинина и остаточного азота. У части больных обнаруживается необычно высокая концентрация креатинин- фосфокиназы (КФК), связанная с рабдомиолизом и вызывающая подозрение на
520 Раздел IV. Неотложные состояния при внутренних болезнях наличие у больного инфаркта миокарда. Анализ динамики ЭКГ подтверждает или отвергает эти подозрения. Больному производятся рентгенограмма грудной клетки, поиск пусковых фак¬ торов комы, общий анализ крови, ее бактериологическое исследование; исследова¬ ние мочи с проведением реакции на наличие кетонов, белка, клеточных элементов. Мониторируются артериальное давление и ЦВД, часовой диурез. Продолжается внутривенное введение 0,45 % раствора натрия хлорида, скорость введения корригируется динамикой выраженности симптоматики, изменением осмолярности плазмы, часовым диурезом. Половину дефицита жидкости следует восполнить в первые 12 ч от начала лечения. Дефицит калия восполняется внутривенным введением калия хлорида со ско¬ ростью 10-20 мэкв/ч на протяжении 24-36 ч. Внутривенное введение инсулина в дозе 5-10 ЕД/ч продолжается до достиже¬ ния уровня гликемии, равной 15 ммоль/л, после чего его следует временно прекра¬ тить, так как быстрое дальнейшее снижение гликемии угрожает отеком мозга. Для профилактики сосудистых тромбозов вводят малые дозы гепарина. После выведения больного из коматозного состояния продолжается инсулинотерапия или терапия препаратами сульфонилмочевины. Применение бигуанидов исключается! Препараты калия назначают перорально. Гипогликемические состояния В большинстве случаев гипогликемические состояния развиваются у больных са¬ харным диабетом при инсулинотерапии или терапии препаратами сульфонилмо¬ чевины второго поколения (глибенкламид — манинил — даонил; гликвидон — глю- ренорм; гликлазид — диабетон — предиан; глипизид), а также при лечении препа¬ ратом первого поколения, хлорпропамидом, период полувыведения которого составляет 36 ч. Гипогликемические состояния при этом обычно связаны с наруше¬ ниями ритма приема пищи или передозировкой препаратов. Возникновение тяжелых гипогликемических состояний наблюдается при ис¬ пользовании сахаропонижающих препаратов у больных с хронической почечной недостаточностью, болезнью Аддисона, у больных с дефектами ацетилирования («медленных ацетиляторов»). Значительно реже спонтанные гипогликемические состояния обусловлены ин- сулиномами и другими внепанкреатическими опухолями, ранней стадией сахар¬ ного диабета, болезнями накопления гликогена, функциональным гиперинсули- низмом. Наконец, тяжелые гипогликемические состояния возникают при отрав¬ лениях сахаропонижающими препаратами. Развитие гипогликемических состояний при использовании сахаропонижаю¬ щих препаратов потенцируют прием алкоголя, физические перегрузки, прием Р-адреноблокаторов, салицилатов, амфетамина, галоперидола, фенотиазинов, хи¬ нина, этионамида. Следует отметить, что p-адреноблокаторы не только потенцируют гипоглике¬ мические состояния, но и вуалируют их клинические проявления, устраняя адре¬ нергические компоненты.
Глава 43. Неотложные состояния в эндокринологии 521 Прием алкоголя может провоцировать развитие гипогликемического состояния и без участия сахаропонижающих препаратов как при однократном его приеме, так и у хронических алкоголиков с нарушениями питания. Опубликованы данные о возникновении гипогликемических состояний у лихорадящих детей при повтор¬ ном обтирании их спиртом. Врачи догоспитального этапа нередко контактируют с больными, находящи¬ мися в состоянии гипогликемии. Уровень гликемии необходимо исследовать у каж¬ дого коматозного больного, у больных с судорожным синдромом, со странностями поведения, у водителей при транспортных происшествиях. Клиническая картина. Глюкоза — основной источник энергии тканей мозга. Поэтому в основе клинических проявлений гипогликемических состояний — дис¬ функция ЦНС. При стремительном развитии гипогликемических состояний преобладают мен¬ тальные расстройства (дезориентация, неадекватное поведение), при медленном — неврологические. На стадии предвестников гипогликемических состояний (эта стадия отсутствует у больных с истощением гликогенных запасов печени — у хро¬ нических алкоголиков, при патологии печени, при длительной декомпенсации са¬ харного диабета) больной испытывает внезапно развивающиеся ощущения сла¬ бости, голода, тревоги, головной боли, реже — ощущения онемения кончика языка и губ (последнее — специфический симптом). Если на этой стадии гипогли-кеми- ческое состояние не купировано приемом углеводов, развиваются возбуждение, дезориентация, затем оглушенность, судороги, сопор. На стадии развернутой гипогликемии у больного выражены нарушения созна¬ ния или его утрата, потливость, тахикардия, иногда — повышение артериального давления, судороги клонического и тонического характера; тургор тканей нормаль¬ ный. Симптомы гликемических состояний, как правило, появляются при уровне гли¬ кемии < 2,78-3,33 ммоль/л. Редко гликемические состояния могут сочетаться с ке- тоацидозом. Дифференциальная диагностика. Гипогликемические состояния могут симу¬ лировать цереброваскулярную патологию, опухоли мозга, психозы, т.е. невроло¬ гическую, психиатрическую и даже сердечно-сосудистую патологию. Дифферен¬ циальная диагностика при этом основана на быстром положительном эффекте внутривенного введения глюкозы при гипогликемических состояниях. Дифференцирование гипогликемических состояний, диабетической кетоне¬ мической комы и диабетической некетонемической гиперосмолярной комы основа¬ но на отсутствии при гипогликемических состояниях дегидратации, кетонурии, гипергликемии. Индуцированная алкоголем гипогликемия развивается через 2-10 ч после при¬ ема алкоголя. Пациент обычно находится в состоянии комы, отвечает только на болевое раздражение. При исследовании крови определяются гипогликемия, ал¬ коголь. В моче — кетонурия без глюкозурии. Неотложная терапия. Основой терапии гипогликемических состояний явля¬ ется внутривенное или оральное введение глюкозы. Имеются данные, что в сред¬ нем для купирования гипогликемического состояния достаточно 20 г глюкозы. При отсутствии возможности орального введения глюкозы последняя вводится внут¬
522 Раздел IV. Неотложные состояния при внутренних болезнях ривенно в количестве 50 мл 40% раствора. При отсутствии эффекта введение следу¬ ет повторить. После восстановления сознания при неосложненных гипогликемических состоя¬ ниях больного следует накормить продуктами с высоким содержанием углеводов (булка, каша, картофель). При рефрактерных вариантах гипогликемических состояний препаратами вто¬ рой линии являются глюкагон (1 мг внутривенно или внутримышечно, может быть введен дважды) или адреналин (1 мг подкожно). Больные с рефрактерными вари¬ антами гипогликемических состояний и гипогликемическими состояниями, вызы¬ ваемыми приемом препаратов сульфонилмочевины (особенно хлорпропамидом), больные с отравлениями сахаропонижающими препаратами, больные с гипогли¬ кемией, осложненной острым нарушением мозгового или коронарного кровообра¬ щения, госпитализируются. Основные опасности и осложнения. Тяжелая, длительно не поддающаяся ку¬ пированию гипогликемия прогрессирует в мозговую кому; судороги и потоотделе¬ ние прекращаются; развиваются арефлексия, нередко гипертермия, прогрессиру¬ ющая артериальная гипотензия, отек головного мозга. Достижение и стабилиза¬ ция нормогликемии или гипергликемии на этой стадии гипогликемических состояний не приводят к успеху. У больных с ишемической болезнью сердца или головного мозга гипогликемичес- кие состояния могут провоцировать острое нарушение коронарного или мозгово¬ го кровообращения. Больным показаны ЭКГ-мониторинг и срочная госпитализа¬ ция. Тяжелые гипогликемические состояния являются причиной смерти 3-7 % боль¬ ных сахарным диабетом I типа. Основные диагностические и лечебные мероприятия на госпитальном эта¬ пе. Терапия рефрактерных вариантов гипогликемических состояний должна быть длительной и интенсивной. На госпитальном этапе продолжается внутривенное введение 10-20% раствора глюкозы для достижения нормогликемии или умерен¬ ной гипергликемии (8,3-11,1 ммоль/л). Если комбинированная терапия (глюко¬ за + адреналин) неэффективна, на фоне продолжающегося внутривенного введе¬ ния глюкозы рекомендуется медленное (в течение 30 мин) внутривенное введение 300 мг диазоксида каждые 4 ч. Существенной артериальной гипотензии при этом не возникает. Для предотвращения рецидива гипогликемических состояний больному пока¬ зано внутривенное введение 100-200 мг гидрокортизона гемисукцината. При стабилизации состояния больного и постоянстве умеренной гиперглике¬ мии на фоне внутривенного введения 5% раствора глюкозы введение последней можно прекратить. Лечебные мероприятия проводятся при мониторинге ЭКГ, pH и газов крови. Острая недостаточность надпочечников Острая недостаточность надпочечников развивается в результате резкого пони¬ жения или прекращения секреции глюко- и минералокортикоидов корой надпо¬ чечников при ее первичных или вторичных поражениях. Поражения мозгового слоя
Глава 43. Неотложные состояния в эндокринологии 523 надпочечников, продуцирующего катехоламины, компенсируется их вненадпочеч- никовой продукцией и клинически не проявляется. Большая часть случаев острой недостаточности надпочечников связана с нерас¬ познанной или неадекватно леченной первичной хронической недостаточностью коры надпочечников при ее аутоиммунном, туберкулезном поражении (болезнь Аддисона), амилоидозе, гемохроматозе, саркоидозе, СПИДе. Развитие острой недостаточности надпочечников у больных этой группы про¬ воцируется острыми инфекциями, оперативными вмешательствами и другими стрессовыми ситуациями. Острое поражение коры надпочечников может быть обусловлено сосудистыми тромбозами без предшествующего их поражения при менингококкемии и сепсисе другой этиологии — синдром Уотерхауса-Фридериксена. У взрослых этот синдром вызывают кровоизлияния в надпочечниках при острых инфекциях, травмах, ожо¬ гах, при лечении фибринолитиками, антикоагулянтами. Вероятность острой недостаточности надпочечников угрожает больным, дли¬ тельно получавшим глюкокортикоиды после их отмены, больным после двусторон¬ ней адреналэктомии по поводу синдрома Иценко-Кушинга, при врожденной вири- лизирующей гиперплазии коры надпочечников. Все перечисленные выше причины острой недостаточности надпочечников свя¬ заны с первичным поражением надпочечников. Вторичная недостаточность коры надпочечников и возможность развития ост¬ рой недостаточности надпочечников обусловлены недостаточностью продукции АКТГ или АКТГ-рилизинг-гормона. Эти сравнительно редкие варианты острой недостаточности надпочечников — результат органических поражений гипотала- мо-гипофизарных структур (опухоли, гранулемы), послеродового гипопитуита- ризма (синдром Шихана). Острое понижение концентрации циркулирующих в крови глюко- и минера- локортикоидов (кортизол, альдостерон) запускает каскад патологических явле¬ ний: водно-электролитные расстройства с потерей жидкости, натрия, хлоридов, накоплением калия до токсических концентраций, гипогликемией, поражением сосудистого тонуса. Потери электролитов и жидкости усугубляются рвотой и поносами. Запоздалые диагностика и начало интенсивной терапии заканчиваются тяже¬ лым коллапсом, комой и гибелью больного. Клиническая картина и диагностика. Клинически острая недостаточность надпочечников проявляется остро развивающейся дегидратацией, сосудистым коллапсом, психоневрологическими и желудочно-кишечными проявлениями. Вы¬ раженность каждого компонента может различаться у отдельных больных. У больных с хронической недостаточностью коры надпочечников синдрому ос¬ трой недостаточности надпочечников предшествует продромальный период, про¬ должительность которого — от нескольких часов до нескольких дней. В течение этого времени прогрессируют явления астении, мышечной слабости, наблюдают¬ ся утрата аппетита, тошнота, рвота, жидкий стул, боли в животе, снижение массы тела, артериальная гипотензия. У больных с первичным поражением надпочечников развивается пигментация кожи, особенно заметная в местах трения одежды, на ладонных складках, в области
524 Раздел IV. Неотложные состояния при внутренних болезнях послеоперационных рубцов. Пигментация может сочетаться с участками лейкодер¬ мы (витилиго). При вторичных поражениях надпочечников пигментация отсутствует. Температура тела при острой недостаточности надпочечников может быть нор¬ мальной или пониженной. При кровоизлияниях и инфарктах надпочечников в течение нескольких часов возникает выраженная гипертермия. При синдроме Уотерхауса-Фридериксена часто имеется петехиальная сыпь. Психоневрологические нарушения проявляются менингеальными симптомами, парестезиями, расстройствами поверхностной и глубокой чувствительности, су¬ дорогами, нарушениями сознания, бредом. У больных определяются выраженная артериальная гипотензия (систолическое артериальное давление в пределах 70 мм рт. ст. и ниже), частый малый пульс, глухие тоны сердца, одышка, цианоз. Больные при сохраненном сознании жалуются на боли в животе, которые субъективно и при объективном обнаружении болезненности трудно отличить от болей при острых воспалительных процессах брюшной полости. Рвотные массы могут иметь кофейную окраску. Диагностические ошибки и неоправданные опера¬ тивные вмешательства становятся фатальными для больных. Для диагностики острой недостаточности надпочечников важны анамнестичес¬ кие данные и наличие в медицинских документах указаний на патологию надпо¬ чечников, аутоиммунные заболевания, туберкулез, длительный прием глюкокор- тикоидов, адреналэктомию или нефрэктомию (по поводу туберкулеза почки). На догоспитальном этапе распознаванию острой недостаточности надпочечни¬ ков помогает исследование сахара крови, так как гипогликемия является значимым компонентом острой недостаточности надпочечников. На ЭКГ могут определяться изменения, свойственные гиперкалиемии: уплоще¬ ние волны Р, блокады проведения различных уровней, появление замещающих ритмов, укорочение сегмента ST, высокоамплитудные волны Т. Дифференцирование острой недостаточности надпочечников с сосудистым кол¬ лапсом и шоком другого происхождения основано на терапевтическом эффекте внутривенного введения гидрокортизона, растворов натрия хлорида, если эти ме¬ роприятия проводятся своевременно. Неотложная терапия на догоспитальном этапе криза острой недостаточности надпочечников проводится введением водорастворимых препаратов гидрокорти¬ зона (гидрокортизона гемисукцинат): 150 мг препарата вводится внутривенно, такое же количество — внутримышечно. При отсутствии указанного препарата внутривенно струйно вводится 60 мг преднизолона и такое же количество — внут¬ римышечно. При отсутствии водорастворимых препаратов гидрокортизона или преднизолона внутримышечно вводят 250 мг гидрокортизона ацетата, используя несколько мест для инъекций (по 50 мг) для ускорения всасывания препарата. Регидратация больного проводится внутривенным капельным введением 0,9% раствора натрия хлорида и 5% раствора глюкозы со скоростью 0,5 л/ч. Первые 200- 300 мл раствора вводят струйно, после чего, перейдя на капельное введение, внут¬ ривенно вводят 10 мл 10% раствора натрия хлорида. При сохраненном сознании и отсутствии рвоты лечение можно начинать с на¬ значения 150 мг таблетированного кортизона ацетата и 50 мг флудрокортизона (кортинефа) внутрь.
Глава 43. Неотложные состояния в эндокринологии 525 При резкой артериальной гипотензии во внутривенно вводимый изотоничес¬ кий раствор натрия хлорида следует добавить 1 мл 0,2% раствора норадреналина (на 1 л раствора) или 1-2 мл 1% раствора мезатона. Больной доставляется в реанимационное отделение стационара реанимацион¬ ной бригадой скорой помощи. На госпитальном этапе продолжается внутримышечное введение гидрокорти¬ зона гемйсукцината (или сукцината, Солу-Кортефа) по 50-100 мг каждые 3 ч, внут¬ ривенное капельное введение 0,9% раствора натрия хлорида и 5% раствора глюко¬ зы (с норадреналином или без него) под контролем состояния больного, при мони¬ торинге АД, ЦВД, ЭКГ, концентрации электролитов, гликемии, содержания креатинина, часового диуреза. Проводятся исследования крови, мочи, рентгенологическое исследование груд¬ ной клетки, области надпочечников на предмет туберкулеза. При отсутствии водорастворимых препаратов гидрокортизона или преднизо¬ лона продолжается внутримышечное введение суспензии гидрокортизона ацета¬ та по 50-100 мг каждые 3-4 ч с последующим снижением доз. Препарат минералокортикоидов — кортинефф назначают по 50-100 мг в сутки внутрь до купирования криза. После улучшения состояния больного, купирования криза доза вводимых глюко- кортикоидов уменьшается наполовину, в дальнейшем подбирается их поддержива¬ ющая доза. Больным показано парентеральное введение аскорбиновой кислоты. Антибиотики и противотуберкулезные препараты назначают при необходимо¬ сти после консультации фтизиатра. Специальные исследования (уровень кортизола, 17-ОКС в крови и моче) име¬ ют второстепенное значение. Ожидание результатов этих исследований не долж¬ но откладывать проведения интенсивной терапии. Неотложные состояния при заболеваниях щитовидной железы Тиреотоксический криз (ТК). В настоящее время ТК — сравнительно редкое осложнение диффузного токсического зоба при наличии тяжелого или среднетяже¬ лого тиреотоксикоза. В большей части случаев ТК осложняет оперативные вмешательства на щито¬ видной железе, внетиреоидные операции и травматичные диагностические и ле¬ чебные манипуляции у больных с недиагностированным или неустраненным ти¬ реотоксикозом. Провоцирующими ТК факторами могут быть другие стрессовые ситуации (инфекции, физическое и эмоциональное перенапряжение). Основными патогенетическими факторами ТК считаются внезапное поступ¬ ление в кровь больших количеств тиреоидных гормонов (тироксина [TJ и три- йодтиронина [Т3]), повышение чувствительности периферических тканей к кате¬ холаминам, возникновение гипоталамических дисфункций. Определенная роль в генезе ТК отводится остро возникающей недостаточности гормонов коры надпо¬ чечников. Клиническая картина. При развитии ТК больные становятся беспокойными, в дальнейшем беспокойство сменяется психомоторным возбуждением. Температу¬
526 Раздел IV. Неотложные состояния при внутренних болезнях ра тела повышается до 38-41 °С, возникают выраженная синусовая тахикардия или тахифибрилляция предсердий, одышка, повышается артериальное давление (в терминальной стадии АД критически снижается). У больных наблюдается про- фузная потливость, что вместе с нарастающей по интенсивности рвотой и диареей приводит к дегидратации. У части больных возникает желтуха. Иногда, вследствие острой атрофии пече¬ ни, наблюдаются боли в животе. Продолжительность криза — от 1-3 суток до одной недели. При тяжелых вариантах криза клиническая картина катастрофична, много- симптомна — недаром ТК определяют как тиреоидный «шторм». В финале — возбуждение сменяется сопорозным состоянием, комой. Диагностика ТК на догоспитальном этапе основывается на клинических дан¬ ных, в том числе наличии у больного симметричного или асимметричного экзоф¬ тальма. Важно получить от родственников больного или из медицинских документов сведения о наличии у больного токсического зоба. Больной с ТК должен быть доставлен реанимационной бригадой скорой помо¬ щи в реанимационное отделение стационара после предварительного медленного (в течение 5-7 мин) внутривенного введения 5 мг обзидана, при постоянной окси- генотерапии. Диагностические и лечебные мероприятия на госпитальном этапе проводятся с участием врача-эндокринолога. Лабораторные исследования имеют относительное значение для подтвержде¬ ния диагноза, так как повышение в крови концентраций Т3 и Т4 может не отличаться от такового при внекризовом течении тиреотоксикоза. Имеет значение обнаружение низких концентраций холестерина в крови. У больных с ТК нередко обнаруживаются умеренная гипергликемия и гиперкаль- циемия. При исследовании крови выявляют ее сгущение из-за дегидратации, билиру- бинемию, снижение концентрации кортизола. Необходимо выявлять бактериаль¬ ные инфекции. Лечебные мероприятия в первую очередь включают регидратацию и коррек¬ цию электролитных расстройств. Для подавления синтеза тиреоидных гормонов через назогастральный зонд вводится мерказолил (начальная доза 90-120 мг, в дальнейшем 30-60 мг/сут). Че¬ рез 1 ч после введения мерказолила внутривенно медленно вводится 1 г (10 мл 10% раствора) натрия йодида; введение повторяют через 8-12 ч. Важнейшим компонентом терапии ТК является внутривенное введение обзи¬ дана, угнетающего адренергическую гиперактивность, а также частично тормозя¬ щего периферическое превращение Т4 в метаболически более активный Т3. Обзи- дан вводится повторно со скоростью 1 мг/мин, 3-5 мг на вливание, суточная доза — не более 10 мг. Введение осуществляется под контролем АД и ЭКГ. При улучшении состояния больного переводят на оральный прием обзидана (анаприлина) — 20-120 мг каждые 4-6 ч. При отсутствии эффекта от проводимой терапии прибегают к плазмаферезу, перитонеальному диализу.
Глава 43. Неотложные состояния в эндокринологии 527 Психомоторное возбуждение — показание к осторожному применению седа¬ тивных средств (опасность угнетения дыхания). Глюкокортикоиды вводят внутривенно капельно в дозах, эквивалентных 300 мг гидрокортизона, в течение одного дня. Летальность при неадекватной терапии или ее неоправданной задержке дости¬ гает 100%. Гипотиреоидная кома (ГТК) ГТК — тяжелейшее осложнение ^диагностированного или некомпенсированного первичного гипотиреоза. ГТК возникает при первичном поражении щитовидной железы, которое в большинстве случаев обусловлено аутоиммунным тиреоидитом. Менее частыми причинами гипотиреоза являются операции на щитовидной же¬ лезе, лечение радиоактивным йодом, лучевая терапия. Вторичный гипотиреоз (при поражениях гипоталамо-гипофизарных структур) — заболевание редкое и причиной ГТК не является. Первичный гипотиреоз и ГТК значительно чаще наблюдаются у пожилых жен¬ щин. ГТК осложняет течение тяжелого гипотиреоза (микседемы). Провоцирующим фактором является переохлаждение, особенно на фоне приема снотворных средств, опиатов, алкоголя, гиподинамии, сердечной недостаточности, кровопотери, инфек¬ ций. Продолжительный дефицит тиреоидных гормонов вызывает развитие синдро¬ ма гипометаболизма с накоплением в органах и тканях гидрофильных мукопо- лисахаридов, с задержкой жидкости, нарушением утилизации кислорода, отеком миокарда и снижением сердечного выброса, гипоксией головного мозга, угнетени¬ ем дыхательного центра, отеком слизистых оболочек дыхательных путей, гипотер¬ мией. Существенное значение в патогенезе ГТК придается недостаточности коры надпочечников. Потере сознания при ГТК нередко предшествует прекома, характеризующаяся увеличением выраженности симптомов гипотиреоза. Больные в этой стадии вялы, сонливы, безразличны к окружающему. Нередки психотические реакции. Кожа холодная, бледно-желтушная, утолщенная, ладонные поверхности име¬ ют оранжевый оттенок за счет гиперкаротинемии. На щеках нередко наблюдается румянец («лицо матрешки»), лицо одутловатое, маскообразное, с периорбиталь- ным отеком. Речь невнятна, тембр голоса низкий, больным «мешает» увеличенный язык. При ГТК определяется значительная или резко выраженная гипотермия (до 29 °С). Дыхание редкое, поверхностное. Пульс редкий (не у всех больных), мягкий. Часто определяется артериальная гипертензия. Тоны сердца глухие. При объективном исследовании часто обнаруживаются признаки гипотирео- идного полисерозита: гидроторакс, гидроперикард, асцит. На ЭКГ определяются низкоамплитудные комплексы, брадикардия, неспеци¬ фическая инверсия волны Т.
528 Раздел IV. Неотложные состояния при внутренних болезнях Диурез низкий, больных беспокоят запоры. Утрата сознания означает наступление комы. На догоспитальном этапе проводятся симптоматическая терапия, мероприятия по предупреждению обструкции верхних дыхательных путей. Больным с резким расстройством дыхания и быстро нарастающей гипоксией необходимо проведение ИВЛ. Больной доставляется реанимационной бригадой скорой помощи в реанима¬ ционное отделение стационара, минуя приемное отделение. На госпитальном этапе при лабораторных исследованиях обнаруживаются гипоксия, гиперкапния, ацидоз (в том числе возможен лактат-ацидоз). Характер¬ но наличие гиперхолестеринемии, гипернатриемии. При рентгенологическом исследовании грудной клетки может быть обнаружен гидроторакс. При эхо-КГ-исследовании — гидроперикард. Низкие концентрации Т3 и Т4 в крови и повышение содержания тиреотропного гормона (ТТГ)имеют решающее значение для подтверждения диагноза. Однако проведение неотложных мероприятий нельзя откладывать до получения результатов исследования. Клиническая и лабораторная картина тяжелого гипотиреоза весьма типична и наглядна. Сомнения при постановке диагноза могут возникать в отношении тер¬ минальной стадии уремической комы. Однако различия в характере отеков, отсут¬ ствие уремического запаха в выдыхаемом пациентом воздухе, высоких концентра¬ ций креатинина, мочевины в крови разрешают эти сомнения. Неотложная терапия. Специфическими средствами лечения ГТК являются L- тироксин (Т4) и трийодтиронин (Т3). Существуют расхождения в рекомендациях лечебного применения Т4 или Т3при ГТК. Большинство специалистов считают Т4 препаратом выбора. Внутривенно Т4 вводится медленно в дозе от 200 до 400 мкг, действие развертывается через 6 ч и продолжается 24 ч; в последующие сутки Т4 вводят в дозе от 50 до 100 мкг/сут. Если лечение проводится трийодтиронином (Т.з), который значительно быстрее проявляет метаболический эффект, он вводится че¬ рез назогастральный зонд в дозе 100 мкг, затем каждые 6 ч — от 100 до 25 мкг, в зависимости от достигаемого эффекта. Параллельно внутривенно каждые 3 ч вводится 15 мг преднизолона или 25-50 мг гидрокортизона в течение 3-4-х суток. При артериальной гипотензии внутривенно вводят ангиотензин, плазмозаме- нители. Количество вводимой жидкости ограничивают до 1 л в сутки. Больному необходима постоянная оксигенотерапия, в ряде случаев — ИВЛ. Согревание больного должно быть пассивным. Основные опасности и осложнения: — прогрессирование комы на фоне нарастающей дыхательной и сердечной недо¬ статочности; — остановка дыхания, асистолия; — тяжелый молочнокислый ацидоз. Летальность при ГТК превышает 50%, даже при проведении лечебных мероп¬ риятий в условиях отделения реанимации.
Гпава 44 Неотложные состояния при инфекционных заболеваниях Рахманова А. Г. В общей структуре заболеваемости населения инфекционными заболеваниями и смертности от них ведущее место занимают острые кишечные инфекции, вирус¬ ные гепатиты, грипп, острые респираторные заболевания. В последние годы отме¬ чается тенденция к росту летальности при дизентерии, брюшном тифе и других кишечных инфекциях, все чаще встречаются такие заболевания, как тяжелая диф¬ терия, менингококковая инфекция, геморрагическая лихорадка с почечным синд¬ ромом, лептоспироз. Представляют большие сложности ранняя диагностика и нео¬ тложная терапия ботулизма, столбняка, а также таких «завозных», экзотических для нашей страны заболеваний, как злокачественная коматозная малярия [По¬ кровский В. И., 1979]. Возможность тяжелого течения болезни с развитием неотлож¬ ных, опасных для жизни состояний требует оказания немедленной помощи боль¬ ным; эффективность этой помощи в значительной степени определяется ранней нозологической диагностикой. Ранняя диагностика и неотложная терапия при инфекционных заболеваниях имеют ряд особенностей. Основное — это одновременное установление как диаг¬ ноза заболевания, так и синдрома неотложного состояния. Это важно для адек¬ ватной, в том числе неотложной этиотропной и специфической терапии. Так, име¬ ются существенные различия в неотложной этиотропной терапии больных с ин¬ фекционно-токсическим шоком, развивающимся при менингококковой инфекции и при брюшном тифе, равно как и в лечении острой дыхательной недостаточно¬ сти (ОДН) при ботулизме, столбняке, дифтерии. Ввиду этого целесообразно уже на догоспитальном этапе устанавливать нозологический диагноз и синдром, тре¬ бующий неотложной помощи, например: «менингококковая инфекция», «инфек- ционно-токсический шок», его стадия; «ботулизм», ОДН и т.п. Врач скорой по¬ мощи должен выделять три группы тяжелобольных с инфекционными заболева¬ ниями: 1) пациенты, успех лечения которых определяется реанимационными мероп¬ риятиями догоспитального этапа (инфекционно-токсический шок при менин¬ гококковой инфекции, гиповолемический шок при холере и пищевых токси- коинфекциях);
530 Раздел IV. Неотложные состояния при внутренних болезнях 2) пациенты в критическом состоянии, нуждающиеся в немедленной госпита¬ лизации в отделение реанимации инфекционного стационара; неотложную помощь на месте при этом нужно проводить в случае задержки госпитализа¬ ции или при чрезмерно выраженных нарушениях функций (при ботулизме, осложненных формах гриппа и др.); 3) пациенты, у которых существует угроза развития критических состояний; больные этой группы также нуждаются в срочной госпитализации. Установив диагноз инфекционного заболевания, врач скорой помощи должен решить вопрос о дальнейшей тактике ведения больного — необходимости срочной госпитализации или же лечения на дому с передачей вызова в участковую поли¬ клинику; следует также зарегистрировать больного в эпидбюро города. Больные первых двух групп нуждаются в немедленной госпитализации в реа¬ нимационное отделение инфекционного стационара. Больных .третьей группы с пометкой об угрозе развития неотложного состояния можно доставлять в прием¬ ное отделение. Одновременно врач решает вопрос об объеме лечебных мероприя¬ тий, которые необходимо проводить на догоспитальном этапе по жизненным по¬ казаниям. Неотложные состояния при инфекционных заболеваниях могут возникать вслед¬ ствие развития инфекционно-токсического и гиповолемического шока, ОДН, ост¬ рой печеночной или почечной недостаточности. При каждом из этих состояний возможно одновременное или последовательное развитие отека головного мозга. Следует иметь в виду вероятность наличия при одной и той же нозологической форме различных неотложных состояний. Например, при дифтерии поводом к реанимационному пособию могут явиться инфекционно-токсический шок (токси¬ ческая дифтерия ротоглотки) и ОДН (дифтерия гортани), эти же состояния одно¬ временно могут наблюдаться при дифтерии глотки и т.п. Необходимо учитывать, что при инфекционных заболеваниях, как и при любых других, возможно последо¬ вательное развитие у одного и того же больного таких состояний, как инфекцион¬ но-токсический шок и далее — острая почечная недостаточность. Острая печеноч¬ ная недостаточность может завершиться геморрагическим или инфекционно-ток¬ сическим шоком. Инфекционно-токсический шок Из неотложных состояний, возникающих при инфекционных заболеваниях, наи¬ более частым является инфекционно-токсический шок, который может стать при¬ чиной смерти вследствие запоздалой диагностики и терапии. К числу инфекций, при которых частота развития шока в основном определяет показатель летально* сти, прежде всего следует отнести менингококкемию или менингококковый сепсис. Развитие шока описано и при других инфекционных заболеваниях (сыпной и брюшной тиф, грипп, сальмонеллез, дизентерия, сибирская язва и др.). При каждом заболевании шок имеет свои клинико-патогенетические особенно¬ сти, что обязывает не только к общей, но и к дифференцированной его характери¬ стике. Выделяют 3 степени шока: I — компенсации; II — субкомпенсации; III —деком¬ пенсации.
Глава 44. Неотложные состояния при инфекционных заболеваниях 531 В клинической практике критериями оценки стадии шока служат главным об¬ разом частота пульса, дыхания, величина артериального давления и диуреза. За¬ дачей повышенной сложности является диагностика компенсированной стадии шока. Как правило, эта стадия шока редко распознается. Между тем его обнаруже¬ ние на догоспитальном этапе является залогом правильной тактики врача (сроки и место госпитализации больного, терапевтические неотложные мероприятия). Для компенсированного (I степени) шока характерны высокая лихорадка, воз¬ буждение, беспокойство, психические расстройства, одышка и тахикардия, неадек¬ ватная величина повышения температуры тела на фоне ярко выраженного симп- томокомплекса инфекционного заболевания. При этом выделяют следующую три¬ аду симптомов («продрома шока»): нарушение сознания, гипервентиляция, наличие очага инфекции в организме. Субкомпенсированный (II степени) шок характеризуется заторможенностью, депрессией, побледнением кожи, появлением цианоза, тахикардии, олигурии, аци¬ доза, снижением температуры тела. Важно подчеркнуть, что артериальная гипо¬ тензия — состояние строго индивидуальное и ее выявление требует учета исходно¬ го артериального давления. Так, артериальное давление 120/70 мм рт. ст. не вы¬ зывает беспокойства у врача, если у больного нет гипертензии. И напротив, при тяжелой артериальной гипертензии в анамнезе, до развития инфекционного за¬ болевания, эти же величины артериального давления при наличии других призна¬ ков инфекционного шока являются основанием для установления II его степени. Некомпенсированный (III степени) шок характеризуется цианозом, гипотерми¬ ей, анурией, нарушением сознания. Пульс при этом нитевидный, трудно определя¬ емый, тоны сердца глухие, артериальное давление низкое (50/0 мм рт. ст. или не определяется). Развиваются выраженный декомпенсированный метаболический ацидоз, глубокая интоксикация, вторичные необратимые расстройства в органах. Менингококковая инфекция. Генерализованные формы менингококковой ин¬ фекции (менингококкемия, менингит) требуют неотложной помощи на догоспи¬ тальном этапе в связи с развитием инфекционно-токсического шока и отека голов¬ ного мозга. Менингококковый сепсис характеризуется чрезвычайно быстро прогресси¬ рующим началом болезни. Температура тела повышается до 39-42 °С в течение первых суток, сопровождается ознобом, в дальнейшем она снижается до субфеб- рильных, а при шоке — до нормальных и субнормальных величин. Одновременно с лихорадкой отмечаются головная боль, боли в мышцах, рвота, тахикардия. Арте¬ риальное давление в начале болезни повышается, затем падает. Снижается моче¬ отделение, у маленьких детей возможен понос. Наиболее постоянный и яркий диагностический признак менингококкового сепсиса — экзантема. Кожные высыпания появляются через несколько часов от начала заболевания. Типична петехиальная сыпь неправильной звездчатой фор¬ мы с отдельными крупными геморрагиями. Преимущественная ее локализация — конечности, туловище, ягодицы. Сыпь, вначале необильная, в течение нескольких часов может приобрести генерализованный характер. При молниеносном течении менингококкемии сыпь приобретает сливной характер с образованием обширных багрово-цианотических пятен (цвета фиолетовых чернил), которые могут быстро некротизироваться. Гистологически экзантема представляет собой лейкоцитарно¬
532 Раздел IV. Неотложные состояния при внутренних болезнях фибринозные тромбы, содержащие менингококк с перифокальным поражением сосудов. Геморрагическая сыпь — это метастазы менингококкового сепсиса, и чем интенсивнее менингококкемия, тем ярче сыпь. Геморрагии определяются на всех слизистых оболочках, выстилающих трахею, бронхи, желудочно-кишечный тракт, в паренхиме различных органов. Возникая в надпочечниках, геморрагии обуслов¬ ливают развитие острой надпочечниковой недостаточности (синдрома Уотерхау¬ са- Фри дериксена) . Больные беспокойны, возбуждены, нередко, в особенности у детей, наблюдают¬ ся судороги. Возникает рвота, артериальное давление неуклонно снижается. Вы¬ ражен, как правило, менингеальный синдром. Быстро, молниеносно прогрессирующее течение шока при менингококковом сеп¬ сисе (1-2 суток) с тяжелым геморрагическим синдромом и возможными кровоизлия¬ ниями в надпочечники обязывает к неотложной диагностике заболевания, выделению стадий (степеней) шока и неотложным терапевтическим мероприятиям. Во избежание диагностических ошибок врач скорой помощи должен помнить, что при наличии геморрагической сыпи у больного диагнозом выбора всегда явля¬ ется менингококковый сепсис. При этом опасна не гипердиагностика, а, напротив, постановка ошибочного диагноза любого геморрагического диатеза. Тактика врача скорой помощи при менингококкемии заключается в проведе¬ нии комплекса неотложных лечебных мероприятий, содержание которого зависит от тяжести инфекционно-токсического шока, и в последующей госпитализации больного в отделение реанимации инфекционного стационара. Интенсивная терапия I степень шока. При гипертермии (температура тела выше 39,5-40 °С) — жаропонижающие: — анальгин (50% раствор) взрослым — 2 мл, детям — 0,1 мл на 1 год жизни; — димедрол (1% раствор) взрослым — 2 мл, детям до 1 года — 0,1 мл на месяц жизни, после 1 года — 1-2 мл в зависимости от возраста; — преднизолон (2 мг/кг) или гидрокортизон (10-20 мг/кг) внутривенно или внутримышечно; — реополиглюкин или гемодез 10 мл/кг внутривенно капельно; — левомицетина сукцинат (хлорамфеникол) (25 мг/кг внутримышечно или внутривенно) или пенициллин (50 000 ЕД/кг внутримышечно) — разовые дозы. При возбуждении и судорогах: — реланиум (0,5% раствор) взрослым — 2-4 мл, детям до 6 мес — 0,3-0,4 мл, от б мес до 2 лет — 0,5 мл, старше 2 лет — 1-2 мл внутривенно или внутримы¬ шечно; — магния сульфат (25% раствор) взрослым — 10-15 мл, детям — 1 мл на 1 год жизни внутримышечно. II степень шока: — гидрокортизон (50 мг/кг), или дексазон (2 мг/кг), или преднизолон (10 мг/кг) внутривенно струйно; — реополиглюкин взрослым — 400 мл, детям — 10 мл/кг внутривенно струйно или альбумин (5% раствор) взрослым — 200 мл, детям — 10 мл/кг внутри¬ венно капельно;
Глава 44. Неотложные состояния при инфекционных заболеваниях 533 — левомицитина сукцинат (25 мг/кг) внутривенно. При отсутствии эффекта от гормонов и плазмозаменителей: — допамин 5 мл (200 мг) на 200 мл 10% раствора глюкозы внутривенно капель¬ но (18 капель/мин) с регуляцией скорости введения до стабилизации арте¬ риального давления. При судорогах: — реланиум (0,5% раствор) взрослым — 2-4 мл, детям до б мес — 0,3-0,4 мл, от 6 мес до 2 лет — 0,5-1 мл, старше 2 лет — 1-2 мл внутривенно или внутримы¬ шечно; — натрия оксибутират (20% раствор) взрослым — 10-20 мл, детям (5% раствор) — 100 мг/кг внутривенно или внутримышечно. III степень шока: — гидрокортизон (75 мг/кг), или дексазон (4 мг/кг), или преднизолон (20 мг/кг) внутривенно струйно; — реополиглюкин взрослым — 400 мл или полиглюкин — 500 мл внутривенно струйно, детям — 10-15 мл/кг; — альбумин (5% раствор) взрослым — 200 мл, детям — 10 мл/кг внутривенно струйно, затем капельно. При отсутствии эффекта — допамин 5 мл (200 мг) на 200 мл 10% раствора глю¬ козы внутривенно капельно до стабилизации артериального давления. Левоми- цетина сукцинат (25 мг/кг) внутривенно при менингите и менингококковом сеп¬ сисе. При отеке головного мозга: — лазикс (1-2 мг/кг) внутривенно или внутримышечно; — дексаметазон (1 мг/кг) или преднизолон (2-5 мг/кг) внутримышечно или внутривенно. При возбуждении и судорогах: — реланиум (0,5% раствор) взрослым — 2-4 мл, детям до 6 мес — 0,3-0,5 мл, от 7 мес до 2 лет — 0,5-1 мл, старше 2 лет — 1-2 мл; — натрия оксибутират 20% раствор взрослым — 20 мл внутривенно, детям (5% раствор) —100 мг/кг; — левомицетина сукцинат (25 мг/кг) внутривенно или внутримышечно. В условиях отделения интенсивной терапии и реанимации используется в на¬ стоящее время левомицетин и пенициллин только в случаях, когда больной не пе¬ реносит цефалоспорины. Препаратом выбора является роцефин (цефтриаксон) 2,0, который вводится внутривенно 2 раза в сутки: 4,0 г/суточная доза взрослому с массой тела 60-89 кг, детям удвоенная физиологическая доза 100 мг/кг. Вместе с тем, в педиатрической практике до настоящего времени продолжают использовать левомицетина сукцинат и пенициллин и лишь в особо тяжелых слу¬ чаях цефалоспорины 3-го поколения. Обязательна госпитализация в реанимационное отделение инфекционного ста¬ ционара после проведения указанных мероприятий. Гиповолемический шок при острых кишечных инфекциях Неотложные состояния, обусловленные дегидратационным синдромом у инфек¬ ционных больных, обычно развиваются при острых кишечных инфекциях (пище¬
534 Раздел IV. Неотложные состояния при внутренних болезнях вые токсикоинфекции, включающие гастроинтестинальные формы сальмонелле¬ за, стафилококковую интоксикацию, гастроэнтериты различной этиологии, холе¬ ру и др.). В результате профузной диареи, иногда в сочетании с неукротимой рво¬ той, организм больного в течение короткого времени теряет большое количество изотонической жидкости. Выделения больных близки по электролитному составу к плазме или внеклеточной жидкости с низким содержанием белка. В связи с обильными потерями жидкости снижается ОЦК, в значительной сте¬ пени ухудшаются реологические свойства крови. В результате нарушается перфу¬ зия тканей, развиваются гипоксия и метаболический ацидоз, возникает гипово- лемический шок. При запаздывании терапевтических мероприятий у таких больных, в связи с нарушением кровообращения в почках (шоковая почка), может развиться ОПН. В зависимости от объема теряемой жидкости различают четыре степени обез¬ воживания. На догоспитальном этапе для определения степени дегидратации ориентиру¬ ются на совокупность клинических данных. При I степени обезвоживания отмечаются жажда, сухость во рту, цианоз губ, сухость кожи, стул 3-10 раз в сутки. При II степени обезвоживания наблюдаются стул 10-20 раз в сутки, рвота до 10 раз. При этом имеются сухость кожи, слизистых оболочек, нестойкий цианоз губ, пальцев рук и стоп, жажда, судороги икроножных мышц, осиплость голоса, одыш¬ ка, снижение тургора кожи, тахикардия, падение артериального давления, умень¬ шение диуреза вплоть до анурии. Температура тела нормальная. При III степени обезвоживания теряется большой объем жидкости, стул и рво¬ та очень частые (более 20 раз в сутки). Вышеперечисленные признаки становятся более выраженными: заостряются черты лица, глазные яблоки западают («темные очки»), кожная складка не расправляется в течение 2-3 мин, отмечается значитель¬ ная одышка, пульс и артериальное давление не определяются. При IV степени обезвоживания (альгидной) температура тела падает ниже нормальной (35,1-35,6 °С), цианоз приобретает генерализованный характер. То¬ нические судороги. Анурия. При дегидратации IV степени появляются все симптомы обезвоживания, раз¬ виваются вторичные изменения важнейших систем организма. В период альгида стула нет, рвота прекращается, что может привести к диагностическим ошибкам. Госпитализация больных с тяжелыми и осложненными формами острых кишеч¬ ных инфекций обязательна. Учитывая полиэтиологичность кишечных инфекций, на догоспитальном этапе следует устанавливать диагноз острой кишечной инфекции неясной этиологии или синдромальный диагноз — гастроэнтерит, энтерит, энтероколит. При этом у тяже¬ лых и крайне тяжелых больных необходимо отметить наличие гиповолемического или сочетанного гиповолемического и инфекционно-токсического шока и его ста¬ дию. Особо следует остановиться на диагнозе пищевой токсикоинфекции. Этот ди¬ агноз целесообразно устанавливать в тех ситуациях, когда имеется связь заболе¬ вания с использованием недоброкачественных пищевых продуктов (мясных, мо¬ лочных, кондитерских и др.). Установление этого диагноза обязывает к немедлен¬
Глава 44. Неотложные состояния при инфекционных заболеваниях 535 ному бактериологическому исследованию выделений больного и остатков пище¬ вых продуктов — возможных источников инфекции. Неотложным лечебным мероприятием у больных с гиповолемичесим шоком является первичная регидратация. Если регидратация начинается немедленно после установления диагноза на дому, продолжается в машине «скорой помощи», а затем в стационаре,— летальность, например при холере, не превышает сотых до¬ лей процента. Регидратация осуществляется с помощью экстренного внутривенного введения водно-электролитных растворов (трисоль, изотонический раствор натрия хлори¬ да и др.). Общее количество необходимых для первичной регидратации инфузион- ных средств определяется по степени обезвоживания. Всегда нужно иметь в виду, что поначалу нетяжелое течение пищевых токси- коинфекций или холеры может быстро прогрессировать в тяжелое. Врач должен в каждом конкретном случае, учитывая возраст больного, сопутствующую патоло¬ гию, эпидемическую ситуацию, домашнюю обстановку, решить вопрос о необхо¬ димости госпитализации больного и способе проведения регидратации на догос¬ питальном уровне — пероральной и парентеральной. До регидратации следует промыть желудок водой или 2% раствором натрия гидрокарбоната, ибо рвотные движения не опорожняют желудок. Промывание желудка проводится только при установленном диагнозе и при уверенности, что у больного нет инфаркта миокарда или острых хирургических заболеваний органов брюшной полости. Если больной в сознании и может принимать жидкость внутрь, то целесообраз¬ но на любом этапе (в домашних условиях, в стационаре) начать пероральную ре¬ гидратацию. Для этого готовится раствор, содержащий 20 г глюкозы, 3,5 г натрия хлорида, 2,5 г натрия гидрокарбоната, 1,5 г калия хлорида в 1 л кипяченой воды. Раствор дают медленно, небольшими количествами во избежание рвоты. В домаш¬ них условиях глюкоза может быть заменена пищевым сахаром, натрия хлорид — поваренной солью, а натрия гидрокарбонат — питьевой содой. Больным с I степенью обезвоживания можно ограничиться введением жидко¬ сти перорально. При II степени обезвоживания вводят внутривенно струйно со скоростью 100 мл/мин кристаллоидные растворы в объеме 3-4 л. Дальнейшая кор¬ рекция водно-солевых нарушений должна проводиться путем капельного внутри¬ венного вливания инфузионных растворов в количестве, равном потерям. У больных с III и IV степенью обезвоживания регидратация носит характер реанимационного пособия. Инфузионные растворы (ацесоль, хлосоль, трисоль) на догоспитальном этапе вводят со скоростью до 120 мл/мин (до 5-7 л за 1-1,5 ч). Затем проводят коррекцию водно-солевых потерь с учетом объема продолжающей¬ ся рвоты и диареи, а также показателей электролитного обмена и КОС. Оптималь¬ ным инфузионным раствором является трисоль. Некоторые врачи отдают пред¬ почтение квартасоли, наличие натрия ацетата в котором способствует дезинток¬ сикации и большей стойкости раствора. Струйное введение жидкости прекращается после нормализации пульса, восстановления артериального давления. В стацио¬ наре водно-солевая терапия может быть закончена после значительного уменьше¬ ния объема фекалий и рвотных масс при отсутствии олигурии. Общий объем вво¬ димых инфузионных растворов за первые 3-5 дней лечения может составлять от
536 Раздел IV. Неотложные состояния при внутренних болезнях 20 до 60 л. Прессорные амины, сердечно-сосудистые средства больным с дегидра- тационным синдромом не показаны. Антибиотики не играют решающей роли в борьбе с холерой, сальмонеллезом и пищевыми токсикоинфекциями и поэтому на догоспитальном этапе при условии срочной госпитализации не назначаются. Большие сложности представляет лечение пищевых токсикоинфекций у боль¬ ных хроническим алкоголизмом и с алкогольным поражением печени и почек. У таких больных параллельное развитие абстинентного синдрома или алкогольно¬ го делирия создает угрозу возникновения отека головного мозга. В таких ситуаци¬ ях нельзя отказываться от массивной регидратации при условии достаточной вы¬ делительной функции почек. Параллельно следует вводить седуксен, натрия окси¬ бутират в повышенных дозах (0,5% раствор реланиума — 4-6 мл, 20% раствор натрия оксибутирата — 20-30 мл). Исключительно важное противоэпидемическое и клиническое значение имеет забор патологического материала (испражнений, рвотных масс, загрязненного ими белья), а также предполагаемых предметов передачи инфекции (вода, пищевые продукты и другие объекты внешней среды) сразу же при выявлении больного. Для забора проб используют стерильную или обмытую кипятком посуду. Материал берут стеклянными или деревянными стерильными палочками или прокипячен¬ ными ложками, помещают в стеклянную баночку или в стерильную пробирку, зак¬ рывают их непромокаемыми пробками. Для взятия материала у больных с выра¬ женным гастроэнтеритом можно использовать резиновый катетер, один конец которого вводят в прямую кишку, а другой опускают в пробирку. Взятый матери¬ ал транспортируется в лабораторию стационара. В направлении на бактериоло¬ гическое исследование указывают фамилию, имя, отчество больного, наименова¬ ние материала, диагноз, дату и время взятия пробы. Лечение детей первых двух лет жизни с острыми кишечными инфекциями с эк- сикозом (гиповолемическим шоком) имеет особенности, учет которых необходим для благоприятного исхода заболевания. Эксикоз при этом — соледефицитный или изотонический. Клиническая картина гиповолемического шока I степени (потеря 5% исходной массы тела) характеризуется жаждой, нечастой диареей и рвотой, беспокойством. При II степени (потеря от 5 до 10% массы тела) появляются рас¬ стройства гемодинамики, отмечаются сухость кожи и слизистых оболочек, запав¬ ший большой родничок, сниженный тургор тканей, тахикардия, падение артери¬ ального давления. При III степени обезвоживания (потеря свыше 10% массы тела) ребенок находится в сопорозном состоянии, наблюдаются одышка, акроцианоз, анурия. Следует отметить, что у детей быстрее наступает декомпенсация, нередко присоединяется лихорадка с общетоксическими явлениями, всегда наблюдаются неврологические расстройства вследствие отека головного мозга на фоне обезво¬ живания и шока со свойственными ему гемодинамическими нарушениями. На догоспитальном этапе при II и III степени обезвоживания необходимо про¬ ведение экстренных лечебных мероприятий. Расчет объема вводимой жидкости детям в возрасте до 1 года приведен в табл. 44.1. При I степени обезвоживания детям в возрасте от 1 года до 5 лет вводят 75-140 мл/кг, 6-10 лет -75-125 мл/кг жидкости в сутки; соответственно, при II степени — 160-180 мл/кг, при III степени — 175-220 мл/кг инфузионного кристаллоидно¬ го раствора. Если масса тела пациента точно неизвестна, то ориентировочно рас¬
Глава 44. Неотложные состояния при инфекционных заболеваниях 537 чет ведется по II степени шока. Важно также учитывать, что при диарее, и в част- ности при холере, дети, в отличие от взрослых, больше теряют ионов калия и мень¬ ше — натрия; у детей наряду с этим быстро развивается гипогликемия. Ввиду этого детям следует вводить модифицированный трисоль, в котором уменьшено содер¬ жание натрия хлорида (4,5 г вместо 5 г) и увеличено — глюкозы (50 г/л). Скорость инфузии у детей должна быть значительно меньше, чем у взрослых: 30 мл/кг мас¬ сы тела в первый час введения, в последующий — 10-20 мл/кг. Т а б л и ц а 44.1 Расчет объема жидкости для введения детям в возрате до 1 года с кишечными инфекциями и гиповолемическим шоком (Денис Ю., 1964) Степень Объем инфузионного раствора (мл) эксикоза новорожденный 1 -3 мес 4-6 мес 7-12 мес 1 190-230 170-200 180 150 II 290-300 250 230 200 III 350-450 350 300 250-275 Э. К. Цыбулькин (1987) рекомендует детям со II-III стадией «ангидремическо- го» шока проводить неотложные мероприятия в следующей последовательности: 1) обеспечение надежного доступа к венозному руслу, у детей младшего возраста — венесекция; 2) коррекция метаболического ацидоза и осмолярности плазмы струй¬ ным введением натрия гидрокарбоната; 3) переливание реополиглюкина или же- латиноля в дозе 10 мл/кг со скоростью 10 мл/мин до повышения артериального давления. При наличии судорог перед транспортировкой следует ввести релани- ум или натрия оксибутират. Эти рекомендации важно выполнять при преоблада¬ нии у детей токсикоза. В случаях выраженного эксикоза предпочтение следует от¬ дать глюкозосолевым растворам. К числу неотложных мероприятий у детей, в от¬ личие от взрослых, относят антибиотикотерапию — рекомендуется парентерально на догоспитальном этапе вводить левомицетина сукцинат в дозе 20 мг/кг. Острая дыхательная недостаточность ОДН может сопровождать многие инфекционные заболевания и носить как вен¬ тиляционный, так и паренхиматозный характер. ОДН возникает при нарушении проходимости дыхательных путей в результате развития острого процесса в горта¬ ни (дифтерия, вирусный круп) или ларингоспазма (бешенство, столбняк). ОДН вентиляционного характера с параличом дыхательных мышц наблюдается у боль¬ ных ботулизмом, полиомиелитом. Как дифтерийный, так и вирусный круп всегда сочетаются с ларингоспазмом, что в еще большей степени усиливает нарушение воздухопроходимости. Острое нарушение проходимости нижних дыхательных путей, обусловленное обтурационным трахеобронхитом, бронхиолитом, может возникнуть при гриппе и других острых респираторных заболеваниях, при тяжелой кори. Воспалитель¬ ное набухание слизистой оболочки обычно сочетается со скоплением вязкой слизи и бронхоспазмом. В случаях бактериальной инфекции нарушение проходимости
538 Раздел IV. Неотложные состояния при внутренних болезнях трахеобронхиальных путей усиливается за счет скопления в их просвете гнойно- казеозных масс. Далее приводятся сведения о диагностике тех основных инфекци¬ онных заболеваний, которые осложняются развитием ОДН, способах этиотроп- ной терапии, осуществляемой на догоспитальном этапе. Столбняк Проблема неотложной помощи больным с ОДН всегда возникает в практике вра¬ ча скорой помощи при тяжелом столбняке, который вызывается широко распрост¬ раненным в природе возбудителем — палочкой рода clostridium и чаще всего попа¬ дает в организм через загрязненную рану. Развитие ведущих симптомов заболевания обусловлено действием тетано-спаз- мина, который вместе с кровью и, возможно, по периферическим нервам достигает спинного и продолговатого мозга и ретикулярной формации и поражает двигатель¬ ные центры. Токсин снимает тормозное влияние вставочных нейронов на мото¬ нейроны; из-за отсутствия торможения возникающие в мотонейронах постоянные токи действия не координируются и беспрерывно поступают к мышцам. Возникают тоническое напряжение мышц и частые клонические судороги в ответ на любые раз¬ дражения. Поражая продолговатый мозг, тетаноспазмин изменяет деятельность ды¬ хательного центра, может действовать на проводящую систему сердца. Нарушаются терморегуляция, обменные процессы, развиваются ацидоз, гипоксические изменения тканей. Смерть, как правило, наступает вследствие паралича дыхания или от асфик¬ сии, возникающей во время тонических судорог. Инкубационный период при столбняке длится от одного дня до одного месяца и очень редко — более этого срока (чаще 7-10 дней). Как правило, тяжесть болезни коррелирует со сроками инкубационного периода — чем короче инкубация, тем тяжелее течение заболевания. В начале болезни могут наблюдаться продромальные явления в виде общей сла¬ бости, потливости, парестезии в ране, напряжения мышц вокруг нее. Первым харак¬ терным симптомом болезни является тризм — судорожное напряжение жевательных мышц, позже появляется напряжение мышц лица с изменением его выражения (сар¬ доническая улыбка). В дальнейшем тоническое напряжение захватывает мышцы спины, груди, живота, конечностей. Появляются сильные мышечные боли. Тело боль¬ ного может занимать разнообразное положение: наиболее часто происходит запро¬ кидывание головы с дугообразным выгибанием позвоночника (опистотонус). На фоне тонического напряжения мышц от незначительных внешних раздражений (свет, дуновение воздуха, стук, шорох и т.п.) возникают приступы клонических судорог, которые следуют один за другим. Длительность судорожных приступов и их часто¬ та определяют тяжесть течения болезни. Сознание больного сохранено. Температу¬ ра тела, как правило, повышена. Характерны сильная потливость, резкая тахикар¬ дия, особенно во время приступа судорог. Выделение мочи и кала затруднено. При возникновении судорог дыхательных мышц и диафрагмы появляются признаки удушья, спазм гортани, во время которого больной может умереть от асфиксии. Очень тяжело протекает столбняк у новорожденных — летальность составляет 80-100 %. Входными воротами для столбняка новорожденных обычно является пупочная ранка при ее нестерильной обработке или загрязнении землей. Развитие
Глава 44. Неотложные состояния при инфекционных заболеваниях 539 столбняка у новорожденных отмечается в первые дни после рождения. Смертель¬ ный исход наступает на 3-4-й день после заражения и чаще всего на 7-8-й день после рождения. Между днем начала заболевания и днем наступления смерти про¬ ходит от 1 до 14 дней, но чаще — 2-3 дня. Первые признаки болезни: ребенок стано¬ вится беспокойным, не открывает рта, не может сосать вследствие судорог жева¬ тельных мышц. Кожа на лбу сморщивается, веки сомкнуты, губы сжаты, уголки рта опущены вниз — эквивалент сардонической улыбки. Вслед за этим появляются приступы судорог, наступает общая ригидность мускулатуры с опистотонусом; тонические судороги сопровождаются повышением температуры тела. Прикосно¬ вение к ребенку, шум способствуют частым приступам тонических судорог. Сухо¬ жильные рефлексы повышены. Во время судорог дыхательной мускулатуры и ди¬ афрагмы ребенок может умереть от асфиксии. Тактика врача скорой помощи заключается прежде всего в организации безо¬ пасной госпитализации. Необходимо вызвать для госпитализации больного реа¬ нимационный транспорт (реанимобиль) с дыхательной аппаратурой и средства¬ ми, необходимыми для лечения столбняка. Эвакуация больного в специализиро¬ ванный стационар должна идти с участием реаниматолога. Лечение следует начинать немедленно, еще на догоспитальном этапе. Исполь¬ зуется противостолбнячная сыворотка в дозе 100 ООО ME внутримышечно с предва¬ рительной десенсибилизацией. Параллельно вводят противостолбнячный анаток¬ син по 0,5-1 мл. Этих препаратов нет в сумке врача скорой помоши, но они должны вводиться в травматологическом пункте либо в приемном отделении стационара. Каждый из препаратов вводят разными шприцами в разные участки тела. При частых и сильных судорогах с расстройствами дыхания вводят большие дозы ней- роплегических препаратов в сочетании с внутримышечной инъекцией барбитура¬ тов. Рекомендуемая нейроплегическая смесь для взрослых содержит 2,5% раствор аминазина — 2 мл, 2% раствор омнопона (или промедола) — 1 мл, 2% раствор ди¬ медрола — 1 мл, 0,05% раствор скополамина — 0,5 мл. Целесообразно в последую¬ щем в стационаре эту смесь вводить 4-5 раз в сутки в сочетании с барбитуратами (до 2 г/сут). Детям в возрасте до 1 года вводят 0,5% раствор реланиума — 0,5 мл, старше — от 1 до 2 мл, натрия оксибутират (0,5 мл/кг), барбитураты короткого действия (гексенал 1% раствор — 15 мг/кг, аминазин 2,5% раствор — 0,02 мл/кг). Можно использовать пенициллин в разовой дозе 30 000 ЕД/кг, тетрациклин (5 мг/кг) или левомицетина сукцинат (20 мг/кг). При лечении очень тяжелых форм столбняка необходима миорелаксация с пере¬ водом больного на длительную ИВЛ. Для этого проводят трахеостомию, причем как можно раньше, ибо нарастание частоты и длительности приступов создает большие трудности для интубации и трахеостомии и нередко делает ее невозможной. Введение миорелаксантов снимает необходимость назначения других проти- восудорожных средств. Ботулизм Ботулизм по механизму передачи относится к группе кишечных инфекций. Забо¬ левание нередко характеризуется тяжелым течением, что обусловлено поражени¬ ем нервной системы и развитием ОДН.
540 Раздел IV. Неотложные состояния при внутренних болезнях Возбудитель ботулизма — CL botulinum — продуцирует мощный экзотоксин, в зависимости от антигенной структуры которого различают 6 типов клостридий: А, В, С, D, Е, F. Токсин каждого типа может быть нейтрализован только гомоло¬ гичной антисывороткой. Попадая в организм с инфицированной пищей, он облада¬ ет особой тропностью к нервной системе. Токсин действует на двигательные клет¬ ки спинного и продолговатого мозга, угнетает передачу нервно-мышечных импуль¬ сов, что клинически проявляется нарушениями зрения, речи и глотания, а также дыхания вследствие центрального и периферического поражения межреберных и диафрагмальных мышц. Инкубационный период при ботулизме длится от нескольких часов до 15 су¬ ток. Короткий инкубационный период, как правило, предвещает тяжелое течение болезни из-за массивного поступления токсина в организм. Заболевание начина¬ ется постепенно: появляются тошнота, рвота, иногда диарея, которая из-за пареза кишечника быстро сменяется запором. Температура тела при этом обычно нор¬ мальная. Спустя 12-24 ч от начала болезни появляются неврологические симпто¬ мы: нарушения зрения, диплопия, птоз. Глазные симптомы — ранний и характер¬ ный признак ботулизма. При осмотре выявляются расширение зрачков, вялая их реакция на свет, горизонтальный и вертикальный нистагм (офтальмоплегический синдром). Из-за пареза и параличей мышц гортани, глотки, мягкого нёба наблю¬ даются дисфагия, дисфония, дизартрия (дисфагический синдром), возможны па¬ резы мышц шеи, верхних конечностей. В тяжелых случаях развиваются парезы и параличи дыхательных мышц. У детей наблюдается аналогичная клиническая кар¬ тина. Отмечаются запоры и задержка мочи. Симптоматика ботулизма у новорож¬ денных имеет особенности: слабость мышц, нарушение сосания, глотания, птоз, мидриаз и офтальмоплегия на фоне нормальной температуры тела и неизменен¬ ной спинномозговой жидкости. В связи с тем что эффективность лечебных мероприятий в значительной степе¬ ни зависит от сроков их проведения, ранняя диагностика приобретает особую важ¬ ность. Наибольшее значение имеют выявление офтальмоплегического и дисфагиче- ского синдромов, слабость скелетных мышц при нормальной температуре тела и отсутствии диареи. Важен эпидемиологический анамнез: групповые заболевания у людей, употреблявших в пищу один и тот же продукт (чаще консервы, вяленую рыбу, копчености, соки домашнего приготовления). При установлении диагноза врачу необходимо взять рвотные массы и пищевые продукты в стерильные банки и пробирки. Материал должен быть немедленно доставлен в лабораторию, так как ботулинический токсин быстро разрушается. Необходимость оказания неотложной помощи при ботулизме обусловлена не только тяжестью состояния больного, но и неопределенностью прогноза. Извест¬ ны случаи внезапных летальных исходов от усилившегося паралитического синд¬ рома с исходом в асфиксию даже при нетяжелом течении болезни. Все больные ботулизмом подлежат госпитализации в инфекционный стацио¬ нар. Основными задачами неотложной помощи при ботулизме являются нейтра¬ лизация, связывание и выведение токсинов из организма, а также обеспечение фун¬ кционирования дыхательной и сердечно-сосудистой систем. Дыхательная недоста¬
Глава 44. Неотложные состояния при инфекционных заболеваниях 541 точность при ботулизме усиливается в случаях присоединения парезов или пара¬ личей мышц глотки и гортани, что способствует ухудшению проходимости дыха¬ тельных путей, развитию аспирационных пневмоний и ателектазов. Иногда не¬ посредственной причиной смерти может быть внезапная остановка сердца. Неотложные мероприятия: — немедленное промывание желудка через толстый зонд, вначале кипяченой водой (для отбора проб с целью определения токсина), а затем 2% раствором натрия гидрокарбоната (для нейтрализации находящегося в желудочно- кишечном тракте ботулотоксина); — солевое слабительное (30 г магния сульфата в двух стаканах воды); — обильное и частое питье со стимуляцией диуреза (гипотиазид, лазикс или другие мочегонные средства). При задержках в госпитализации наряду с указанными мероприятиями, начи¬ ная с приемного отделения стационара следует вводить противоботулинические антитоксические сыворотки в качестве наиболее быстрого эффективного метода нейтрализации циркулирующего в организме токсина. До установления типа бо¬ тулотоксина вводят внутримышечно, а лучше внутривенно (при тяжелом течении болезни с афагией, афонией, расстройствами внешнего дыхания) поливалентную сыворотку типов А, С, Е в дозах до 15 ООО ME, типа В — 5000 ME. Наилучший те¬ рапевтический эффект при особо тяжелом течении ботулизма достигается при раннем внутривенном введении противоботулинической сыворотки. Тяжелобольным на догоспитальном этапе проводится неспецифическая ин- фузионно-дезинтоксикационная терапия с форсированным диурезом. Вводят так¬ же прозерин (0,05% раствор) взрослым 2 мл внутримышечно или подкожно, детям в возрасте до 10 лет — 0,02 мл/кг. Если ОДН обусловлена преимущественно бульбарными параличами, то в ка¬ честве неотложных мер на любом этапе ведения больного могут потребоваться трахеостомия или интубация, а также ИВЛ. Тяжелый осложненный грипп В период эпидемий гриппа регистрируется значительное число больных тяжелы¬ ми и осложненными формами этого заболевания. Тяжесть клинического течения болезни при этом обусловливается специфическим гриппозным токсикозом, присо¬ единением бактериальных осложнений (главным образом пневмонии), обострени¬ ем сопутствующих хронических болезней, а также нарушениями функций жизнен¬ но важных органов. Среди синдромов, требующих неотложной терапии при грип¬ пе, основными являются инфекционно-токсический шок, ОДН, отек головного мозга, отек легких. Признаками тяжелых форм гриппа являются гипертермия, сильная головная боль, многократная рвота, обмороки, носовые кровотечения, кровянистая мокрота, судорожный синдром. Все больные с тяжелыми и осложнен¬ ными формами гриппа подлежат обязательной госпитализации. Грипп у больных с тяжелой сопутствующей патологией, обострением хронических заболеваний, осо¬ бенно в пожилом возрасте, также является основанием для госпитализации. Неотложная терапия на догоспитальном этапе проводится с учетом преоблада¬ ния того или иного синдрома. При этом независимо от срока заболевания вводят проти¬
542 Раздел IV. Неотложные состояния при внутренних болезнях вогриппозный иммуноглобулин (5 мл внутримышечно) и преднизолон (2 мг/кг внут¬ римышечно). При отсутствии противогриппозного иммуноглобулина можно ис¬ пользовать противокоревой или донорский иммуноглобулин. Обычно после вве¬ дения иммуноглобулина через 4-6 ч снижается температура тела, уменьшаются симптомы интоксикации, улучшается состояние больного. Если этого не происхо¬ дит, то рекомендуется повторное введение препарата в той же дозе. Детям иммуно¬ глобулин вводят в дозе 1-3 мл, в зависимости от возраста. Наличие гипертермии — основание для внутримышечного введения анальгина с димедролом. Противо¬ вирусный препарат ремантадин наиболее эффективен при лечении гриппа, выз¬ ванного вирусом типа А, и лишь в первые трое суток от начала болезни. Его назна¬ чают взрослым по 0,05 г 3 раза в день в течение трех дней. Наличие у больных с тяжелой формой гриппа ОДН с одышкой, акроцианозом, нарушением ритма дыхания, болями в грудной клетке, афонией может быть обус¬ ловлено как геморрагическим отеком легкого, так и ранним развитием вирусно¬ бактериальных очаговых или долевых пневмоний с геморрагическим компонен¬ том, диффузного бронхиолита. К числу наиболее грозных возбудителей бактери¬ альных осложнений следует отнести золотистый стафилококк, вызывающий в ассоциации с респираторными вирусами массивные воспалительные очаги с ран¬ ней деструкцией легких. Кроме того, тяжелая патология легких может быть вызва¬ на Е. coli, синегнойной палочкой, а также неклостридиальными анаэробами. Край¬ не тяжелое состояние больных вследствие развития ОДН и инфекционно-токси- ческого шока требует неотложной терапии, которая должна проводиться начиная с догоспитального этапа. Отсутствие возможностей экстренной верификации этиологии бронхиолита и пневмонии и большая вероятность стафилококковой инфекции обязывают вклю¬ чать в комплекс лечебных средств полусинтетические пенициллины (оксациллин или метициллин в разовой дозе 25-30 мг/кг) в сочетании с гентамицином (1-2 мг/кг) или цефалоспорины (30 мг/кг) в сочетании с гентамицином (1-2 мг/кг). Можно использовать карбенициллин, тетраолеан, эритромицин, доксициклин (вибрами- цин) и другие антибиотики. Дезинтоксикацию осуществляют с помощью гемоде¬ за, реополиглюкина. При отеке головного мозга или легких внутривенно вводят лазикс (40-80 мг; детям — 1 мг/кг). При тяжелом гриппе возможно развитие геморрагического синдрома в виде носового кровотечения, кровохарканья, рвоты с примесью крови. Таким больным на догоспитальном этапе показано введение кальция глюконата, аскорбиновой кислоты, викасола. Особого внимания заслуживают больные, и прежде всего дети, с явлениями нейротоксикоза, с патологией легких, геморрагическим синдромом и другими органными нарушениями. Таким больным одновременно со средствами специ¬ фической терапии показана неотложная патогенетическая терапия, направленная на устранение возбуждения, повышенной судорожной готовности или судорог. Для снятия возбуждения используется литическая смесь: 2,5% раствор аминазина, 1% раствор димедрола, 0,5% раствор реланиума в возрастных дозах, указанных выше. Используется дроперидол в виде 0,25% раствора по 0,25-0,3 мл/кг внутримышеч¬ но или внутривенно. Целесообразно введение эуфиллина (2,4% раствор) по 0,1 мл/кг детям в возрасте до 1 года, по 0,05-0,1 мл/кг — детям старше 1 года, по 5-10 мл —
Глава 44. Неотложные состояния при инфекционных заболеваниях 543 взрослым в 5-10 мл 10% раствора глюкозы. Полисиндромная патология, возника¬ ющая при тяжелом гриппе, требует большой индивидуализации неотложной те¬ рапии на догоспитальном этапе, комплексного подхода, ибо это может служить залогом благоприятного исхода заболевания. Дифтерия Повышение заболеваемости дифтерией, причем преимущественно среди взрослых, поставило перед врачами новые задачи по лечению неотложных состояний, разви¬ вающихся у больных с тяжелыми токсическими формами дифтерии, характеризу¬ ющимися тотальным поражением трахеобронхиального дерева. Наиболее частыми формами дифтерии являются дифтерия зева, глотки, носа, гортани. На участках, покрытых многослойным эпителием (зев), экзотоксин диф¬ терийной палочки приводит к образованию плотной, трудно снимаемой пленки (дифтеритическое воспаление). На слизистых оболочках, покрытых однослойным эпителием (гортань, трахея), пленки легко снимаются (крупозное воспаление). Характерным признаком токсической дифтерии зева и глотки является отек шейной клетчатки либо подчелюстных лимфатических узлов. Гипертоксическая дифтерия характеризуется внезапным бурным началом, по¬ вышением температуры тела до 40 °С, многократной рвотой, расстройством созна¬ ния, судорогами. Налеты с миндалин быстро распространяются на глотку, гортань, прогрессирует отек шейной клетчатки. При наиболее тяжелых формах токсической дифтерии летальный исход может наступить уже на 2-5-й день болезни вследствие развития инфекционно-токсичес- кого шока. Внезапные смертельные исходы наблюдаются при тяжелых миокарди¬ тах. Последние могут быть ранними — на 1-й неделе и поздними — на 2-й и 4-й неделе от начала заболевания и сопровождаются явлениями тяжелой сердечной недоста¬ точности. В числе специфических осложнений своевременно недиагностированной дифтерии зева, развивающихся на 2-4-й неделе болезни, следует выделить поли- радикулоневрит. Угроза летального исхода при развитии тяжелого дифтерийного полирадику- лоневрита связана с поражением нервов, иннервирующих гортань, дыхательные мышцы и диафрагму, а также сердца. Летальный исход может наступить в период максимального развития симптомов полирадикулоневрита (6-8-я неделе от нача¬ ла заболевания) при явлениях ОДН. Как правило, осложнение развивается у больных, наблюдаемых врачом с ошибочным диагнозом ангины и вследствие этого не получавших противодифте¬ рийной сыворотки. Дифтерия у таких больных устанавливается ретроспективно по характеру осложнений (парезы и параличи мягкого нёба, полирадикулоневрит). Летальность при дифтерийном крупе связана с асфиксией. Прогноз ухудшается при сочетании крупа с токсической дифтерией глотки. Различают три стадии дифтерийного крупа: I стадия (стадия крупозного кашля). Возникают грубый «лающий» кашель, осиплость голоса. II стадия (стадия стеноза). Отмечаются шумное «пилящее» дыхание, афония, участие в акте дыхания вспомогательных мышц, инспираторная одышка.
544 Раздел IV. Неотложные состояния при внутренних болезнях IIIстадия (стадия асфиксии). Присоединяются признаки кислородной недоста¬ точности с выраженным возбуждением, переходящим в сонливость, кому. Отмеча¬ ются бледность кожи, цианоз, холодный пот, тахикардия, признаки сосудистой недостаточности. Вирусный круп, в отличие от дифтерийного крупа, развивается, как правило, внезапно, минуя I, а иногда и II стадию. С лечебной целью применяется высокоочищенная лошадиная гипериммунная сыворотка «Диаферм». Принципы лечения противодифтерийной сывороткой: 1. Необходимо стремиться к максимально раннему ее введению, особенно у боль¬ ных токсической и гипертоксической дифтерией. Оптимальным сроком вве¬ дения сыворотки, предупреждающим смертельный исход, считаются первые часы заболевания. 2. Дозы сыворотки для введения определяются формой дифтерии (локализо¬ ванная — 10-15 тыс. АЕ, распространенная — 50-100 тыс. АЕ, токсическая — 100-500 тыс. АЕ). При поздних сроках начала лечения первоначальная доза сыворотки увеличивается. При дифтерийном крупе начальная доза сыворотки при I стадии — 15-20 тыс. АЕ, при II стадии — 30-50 тыс. АЕ, при III стадии — 50-100 тыс. АЕ. В последние годы используется дополнительно человеческий иммуноглобулин с высоким титром противодифтерийных антител. Комплексная патогенетическая терапия проводится в остром периоде токсической дифтерии II и III степеней, при гипертоксической форме. Ее цели — дезинтоксикация, компенсация гемодинамических нарушений, отека головного мозга и недостаточнос¬ ти коры надпочечников. Однако любые лечебные мероприятия могут быть эффектив¬ ны только при одновременной нейтрализации дифтерийного токсина специфической противодифтерийной сывороткой в дозах, соответствующих форме заболевания. Наступление асфиксической стадии крупа является показанием к интубации трахеи. При локализованном крупе показана продленная назофарингеальная инту¬ бация пластиковыми трубочками, при распространенном крупе (дифтерия горта¬ ни и трахеи) нужна трахеостомия с последующим удалением электроотсосом фиб¬ ринозных пленок из гортани, трахеи и бронхов. Ввиду частого осложнения крупа пневмонией целесообразно раннее назначение антибиотиков. На догоспитальном этапе врач скорой помощи должен правильно установить диагноз дифтерии, указать ее форму по локализации (зев, глотка, нос, гортань и т.д.), по тяжести (локализованная, токсическая, ее степени — I, II, III), выделить осложнения (инфекционно-токсический шок, миокардит), стадии дифтерии гор¬ тани (катаральная, стенотическая, асфиксическая). Патогенетическое лечение гипертермии, инфекционно-токсического шока, ОДН производится на догоспитальном этапе указанными выше медикаментозными сред¬ ствами. Противодифтерийная сыворотка на догоспитальном этапе при условии не¬ медленной госпитализации не вводится. Замедление темпов госпитализации по любым причинам при наличии токсической дифтерии глотки, дифтерийного кру¬ па I—II степени обязывает к введению противодифтерийной сыворотки, корти¬ костероидов и инфузионных растворов в следующей последовательности:
Глава 44. Неотложные состояния при инфекционных заболеваниях 545 — внутривенное введение 2-5 мг/кг преднизолона с 10-20 мг/кг гидрокорти¬ зона; при отсутствии эффекта эту дозу вводят повторно через 20-30 мин; — введение противодифтерийной сыворотки начать по 0,1 мл 3-кратно каждые 10 мин; подкожно через 30 мин вводят остальную дозу (200-300 тыс. АЕ ); — начать внутривенное введение реополиглюкина или 5% раствора глюкозы из расчета 10 мл/кг; При наличии признаков тяжелой ОДН — интубация трахеи или трахеостомия. На основании анализа эпидемии дифтерии 1991-1995 гг. были дополнены и расширены наши данные о неотложных состояниях при дифтерии и способах их лечения. У 154 больных, умерших от дифтерии, были уточнены причины смерти и неотложных состояний. Причинами смерти больных явились: — асфиксия — 42,8%; — миокардит — 21,4%; — миокардит и дыхательная недостаточность — 21,4%; — полинейропатия —14,4%. Основной причиной смертельных исходов от дифтерии являлась острая дыха¬ тельная недостаточность (асфиксия), самостоятельно или в сочетании с миокар¬ дитом. Поражение дыхательных путей и легких при токсических, токсико-гемор- рагических комбинированных формах дифтерии ротоглотки у умерших больных характеризовалось: — дисциркуляторными нарушениями с серозно-геморрагическим отеком гор¬ тани и трахеи, что симулировало дифтерийный круп, а по существу являлось острым отеком гортани и требовало адекватных подходов к терапии; — локализованный дифтерийный круп с наличием пленок только в гортани по данным аутопсий и морфологических исследований не наблюдался. Харак¬ терным являлось быстрое и раннее распространение пленок по трахео-брон- хиальному дереву с развитием трахеобронхита и бронхо-бронхиолита с обтурацией просветов бронхов фибринозными пленками при частичном не¬ крозе их стенок. Отмечалось наличие как трахеобронхиолита, так и бронхо- бронхиолита; — дифтерийная бронхопневмония и плевропневмония, впервые выявленные со¬ вместно с патоморфологами, характеризовались наличием фибринозных пле¬ нок в бронхиолах очагового фибринозного экссудата вокруг бронхиоли альве¬ ол с большим количеством коринебактерий. Бронхопневмонии локализовались преимущественно в базальных и парацентральных сегментах легких. У части больных пневмония сопровождалась серозным и серозно-фибринозным плев¬ ритом с большим количеством коринебактерий в экссудате. Коклюш Тяжелые приступы кашля у детей старше двух лет может облегчить кодеин — 0,001 - 0,0075 г на прием, в зависимости от возраста. У взрослых используют кодеин в дозе 0,01-0,02 г на прием внутрь или фенобарбитал по 0,05 г 2 раза в день в микстуре. Детям, у которых после приступов кашля постоянно возникает рвота, назнача¬ ют 0,6% раствор атропина в 90% растворе этилового спирта по 1-2 капли 4 раза в день перед едой; атропин уменьшает рвоту, но мало влияет на приступы кашля (в
546 Раздел IV. Неотложные состояния при внутренних болезнях капле раствора содержится 0,2 мг атропина). Иногда весьма эффективен прием хлорпромазина (аминазина) в дозе 0,5-1 мг/кг 3 раза в день. Исследование антибиотиков широкого спектра действия показало, что они мо¬ гут занять постоянное место в лечении коклюша, по крайней мере в целях профи¬ лактики легочной инфекции. При катаральных состояниях, а у маленьких детей — профилактически, назначают эритромицин. В данном случае котримоксазол и амоксициллин менее эффективны. Бронхопневмония, осложняющая коклюш, все¬ гда сопровождается ателектазами и требует аналогичного лечения антибиотика¬ ми и активной физиотерапией. Судороги при коклюше могут быть вызваны гипок¬ сией, внутричерепным кровоизлиянием или энцефалопатией. Приступ апноэ при коклюше возникает обычно у детей в возрасте до 6 мес после приступа кашля. Кожа при этом бледная или синюшная, мышечный тонус снижен, возможны судороги. В тяжелых случаях в сутки происходит до 12 таких присту¬ пов. За каждым ребенком в возрасте до 1 года с тяжелыми приступами кашля при коклюше и за каждым ребенком в возрасте до 6 мес независимо от тяжести присту¬ пов необходимо тщательное наблюдение во время приступов кашля. Наготове дол¬ жны быть электроотсос и кислородный ингалятор. Приемы лечения, с помощью которых можно быстро прекратить приступ апноэ: 1. Ребенка кладут вниз лицом на правое предплечье и ладонь так, чтобы его ножки обнимали локтевую область. Указательным пальцем правой кисти, введя его в рот ребенку, выдвигают вперед язык. Сверху ребенка фиксируют левой рукой за спинку. 2. Придерживая пальцем высунутый язык ребенка, производят искусственное дыхание, поднимая и опуская ребенка из вертикального в горизонтальное по¬ ложение и наоборот. Опуская ребенка, облегчают выдох за счет надавлива¬ ния на спинку левой рукой. 3. При необходимости производят ингаляцию кислорода через носовой кате¬ тер и удаляют слизь с помощью отсасывания. Круп Охриплость голоса, кашель (лающий) и стридор составляют синдром крупа. В большинстве случаев круп имеет инфекционное происхождение, чаще всего при¬ чиной этой инфекции бывает вирус парагриппа 1. Можно выделить четыре кли¬ нических стадии крупа. Стадия I. Охриплость голоса, иногда прогрессирующая вплоть до афонии; ла¬ ющий кашель, появление инспираторного стридора только при нагрузке, в покое стридор отсутствует; лихорадка. Стадия II. Постоянный стридор; втяжение на вдохе нижних межреберных про¬ межутков и мягких тканей шеи; участие в дыхании вспомогательной мускулатуры; затруднение дыхания значительно увеличивается при нагрузке. Стадия III. Признаки гипоксии и (или) задержки углекислоты: беспокойство, возбуждение, потливость и учащение дыхания. Стадия IV. Апноэ, периодическое или постоянное, угнетение дыхания. Лечение. Только больных с I стадией крупа можно безопасно лечить дома; II стадия может прогрессировать до IV за считанные часы.
Глава 44. Неотложные состояния при инфекционных заболеваниях 547 Исключив у больного дифтерию, его нужно поместить в палатку с увлажненным кислородом и назначить (детям) амоксициллин по 125 мг через 8 ч. При ларингитах, вызванных H.influenzae, обязательно применение антибиотиков. Однако ныне, ког¬ да подавляющее большинство случаев крупа вызвано вирусной инфекцией, нечувст¬ вительной к антибиотикам, лучше избегать потенциально токсичных лекарств. При появлении симптомов гипоксии (III стадия) ребенку начинают ингаляцию увлаж¬ ненного кислорода, внутримышечно вводят 40 мг преднизолона и тщательно наблю¬ дают за состоянием. После введения стероидов возможно быстрое улучшение состо¬ яния, в этом случае продолжают вводить стероиды в гораздо меньших дозах в тече¬ ние ближайших 2-3 дней. Больным с IV стадией крупа и больным с III стадией, не реагирующим на консервативное лечение, необходима трахеостомия. Применять седативные средства у больных с крупом опасно; в III стадии, когда беспокойство является симптомом гипоксии, использовать седативные препара¬ ты нельзя. Иногда беспокойным детям во II стадии крупа можно дать внутрь хло¬ ралгидрат (100 мг детям в возрасте до 1 года, 500 мг детям в возрасте 5 лет), однако только при наличии возможности неотступно следить за состоянием ребенка. Острый эпиглоттит может вызвать смерть в первые 24 ч заболевания. Это ред¬ кая и тяжелая форма крупа, при которой надгортанник имеет красный и отечный вид, отмечаются нарастающая одышка и стридор, а также симптомы токсемии, вызванной H.influenzae, которая обязательно обнаруживается в крови и мазках из глотки. При терапии вводят большие дозы хлорамфеникола (левомицетин) внутрь или внутривенно (но не внутримышечно) в сочетании с экстренной назотрахеаль- ной интубацией трахеи. Эта манипуляция безопаснее трахеостомии, и ее нужно проводить своевременно, не откладывая. Больных с параличами диафрагмы и (или) межреберных мышц можно лечить с помощью респираторов танкового или кабинетного типа при условии, что у них не нарушено глотание и не скапливается секрет в нижних отделах бронхиального дерева. При любом подозрении на нарушения глотания, задержку секрета в глотке или бронхах больного необходимо интубировать и присоединить к респиратору через эндотрахеальную трубку до тех пор, пока не будет выполнена трахеостомия с введением в трахею трахеостомической канюли с манжеткой. После трахеосто¬ мии продолжается искусственная вентиляция легких с перемежающимся положи¬ тельным давлением на вдохе. Лечение таких больных лучше проводить в специа¬ лизированном дыхательном центре. Основные принципы ведения больных, кото¬ рым осуществляется искусственная вентиляция легких, заключаются в профилактике пневмонии путем поворачивания больного на бок каждые 2 ч, ин¬ тенсивной физиотерапии грудной клетки, аспирации секрета из бронхов, поддер¬ жании герметичности манжетки, а также в контроле адекватности вентиляции по минутному объему дыхания, частоте пульса, артериальному давлению и РаС02. Лечение больных с дыхательной недостаточностью на почве поражения легоч¬ ной ткани рассматривалось выше. Острая печеночная недостаточность Развитие острой печеночной недостаточности наблюдается при вирусных гепати¬ тах (острых, хронических), циррозе печени. Острая печеночная недостаточность
548 Раздел IV. Неотложные состояния при внутренних болезнях — это симптомокомплекс, основными признаками которого являются энцефало¬ патия, геморрагический синдром, нередко — печеночный запах, прогрессирующая желтуха, уменьшение размеров печени. Морфологическим субстратом острой пече¬ ночной недостаточности являются диффузные дистрофические изменения ге-па- тоцитов или массивный некроз печени. При остром вирусном гепатите основной причиной смерти больных является массивный некроз печени. Такие формы заболевания называют фульминантными (молниеносными, злокачественными). Однако летальность при остром гепатите, преимущественно гепатите В и С или микст-этиологии, составляет 0,8-1,2%. Гораз¬ до большую проблему представляют тяжелые формы хронического вирусного гепа¬ тита, особенно в стадии цирроза, при которых летальность составляет 8-10%. В целях уменьшения образования в кишечнике токсинов, в том числе фенолов, меркаптана, аммиака, целесообразно подавление кишечной аутофлоры перораль- ным приемом метронидазола, ципрофлоксацина. Опорожнение кишечника с по¬ мощью лактулозы (30-50 мл сиропа в день). Для уменьшения тормозных процессов в ЦНС используют наком (или лево- допу), восстанавливающий обмен нейротрансмиттеров (норадреналина); для уменьшения отека мозга показаны кортикостероиды. Особого внимания заслужи¬ вает противовирусная терапия — назначение больших доз цимевена, аденин-ара- бинозина, зейфекса (ламивудина), интерферонов. Этот вопрос нуждается в даль¬ нейшем обсуждении и исследовании — сроки назначения, дозы определяются уров¬ нем вирусной репликации, а также вышеперечисленными провоцирующими факторами. Показанием к неотложной госпитализации и терапии служит тяжелая фор¬ ма вирусных гепатитов с повышенным риском развития острой печеночной недоста¬ точности. Основные клинические критерии такого состояния — резко выражен¬ ный синдром общей интоксикации (головная боль, головокружение, тошнота, по¬ вторная рвота, резкая слабость) и геморрагические явления. Степень выраженности желтухи не имеет принципиального значения, ибо и при неяркой иктеричности кожи возможно тяжелое и крайне тяжелое течение гепатита. Тяжелая форма вирусного гепатита с синдромом острой печеночной недоста¬ точности разделяется на четыре стадии; — прекома 1 — кратковременные выключения сознания, выраженная астения, эмоциональная лабильность, нарушение ритма сна, вегетативные расстрой¬ ства; тремор или отсутствует, или выражен нерезко; размеры печени неболь¬ шие, наблюдаются желтуха и геморрагический синдром, проявляющийся нередко желудочно-кишечными кровотечениями; — прекома 2 — сознание спутанное, отмечается сопорозное состояние, больные дезориентированы, может наблюдаться психомоторное возбуждение, тремор отчетливо выражен; — кома 1 (начальная кома) — сознание отсутствует; сохраняются реакции на силь¬ ные раздражители; размеры печени уменьшаются вплоть до «пустоты» в пра¬ вом подреберье; могут наблюдаться судороги, патологические рефлексы; — кома 2 (глубокая кома) — отсутствие сознания, арефлексия; непосредствен¬ ными причинами смерти больных могут являться отек головного мозга, массивные кровотечения и гнойно-септические осложнения.
Глава 44. Неотложные состояния при инфекционных заболеваниях 549 Стандартная терапия больных вирусным гепатитом с явлениями угрожающей острой печеночной недостаточности включает комплекс патогенетических средств, исследованных во многих гепатологических центрах. Комплекс включает инфу- зионную дезинтоксикационную терапию с элементами форсированного диуреза, глюкокортикоидами (2-5 мг/кг преднизолона или эквивалентные дозы других препаратов), ингибиторы протеаз, витамины, плохо всасывающиеся в кишечнике антибиотики (для подавления кишечной микрофлоры), оксигенотерапию и ряд других известных лечебных мероприятий. При использовании метода так называемой стандартной терапии на основе управляемой гемодилюции в комплекс лечебных мероприятий рекомендуется включать такие препараты, как альбумин, маннит, леводопа, цитохром С. В качестве специальных методов лечения используют обменное переливание крови, гипербарическую оксигенацию, плазмосорбцию, плазмаферез, гемосорб¬ цию, ультрафиолетовое облучение крови и др. Успех неотложной помощи больным с прекомой и комой зависит от сроков ее оказания, ибо в стадии глубокой комы летальность достигает 90-95%. Это указы¬ вает на необходимость ранней диагностики острой печеночной недостаточности (в стадии прекомы 1) и немедленной госпитализации больного. Срочная госпита¬ лизация в отделение реанимации и интенсивной терапии инфекционного стаци¬ онара с диагнозом вирусного гепатита с острой печеночной недостаточностью в стадии прекомы 1-2 или комы 1-2 позволит поэтапно реализовать программу ком¬ плексной стандартной терапии и специальных методов лечения, что обеспечит снижение летальности. Тактика врача скорой помощи: 1. Установление диагноза, оценка тяжести состояния и сохранности жизненно важных функций. Больные с прекомой и комой подлежат направлению в отделение (палату) реанимации инфекционного стационара. Больные с тя¬ желым течением вирусных гепатитов при отсутствии манифестных призна¬ ков печеночной прекомы и комы должны рассматриваться как угрожаемая группа. Они также подлежат срочной госпитализации с размещением в от¬ делении (палате) интенсивной терапии. 2. Инфузионная терапия с введением глюкокортикоидных гормонов (при от сут- ствии гиповолемии и возможности срочной госпитализации) не обязатель¬ на. 3. При наличии психомоторного возбуждения и признаков отека головного моз¬ га, что нередко осложняет течение острой печеночной недостаточности, нео¬ тложными мероприятиями любого этапа лечения, в том числе и догоспиталь¬ ного, являются: внутривенное введение 2 мл 0,1% раствора лазикса (ребенку — 0,1 мл/кг массы тела), 0,25 мл/кг дроперидола (0,25% раствор) и 100 мг/кг натрия оксибутирата в виде 20% раствора. Следует учесть, что печеночная кома не является противопоказанием для транспортировки больного в ста¬ ционар в сопровождении врача. Правильный подход врача скорой помощи к оценке тяжести больного, надлежащее оформление диагноза позволяет обес¬ печить необходимую тактику ведения больного, своевременное интенсивное наблюдение и лечение.
550 Раздел IV. Неотложные состояния при внутренних болезнях Острая почечная недостаточность ОПН развивается при заболеваниях, сопровождающихся инфекционно-токси-чес- ким и гиповолемическим шоком, при септических формах инфекций, злокачествен¬ ной малярии, при геморрагической лихорадке с почечным синдромом (ГЛПС), лептоспирозе. При каждом инфекционном заболевании имеются особенности раз¬ вития болезни с присущим ей клиническим симптомокомплексом. Вместе с тем наличие ОПН определяет и общие клинические проявления, развивающиеся в определенной последовательности. В патогенезе ОПН при инфекционных заболеваниях ведущее значение имеют нарушения кровообращения в почках, гипоксия и отек межуточной ткани, нару¬ шающие проходимость канальцев. К этому могут приводить централизация кро¬ вообращения, наблюдаемая при инфекционно-токсическом шоке, или потеря жид¬ кой части крови при гиповолемическом шоке (циркуляторная анурия). В ее пато¬ генезе имеет значение и синдром ДВС с микротромбированием капилляров почки. При таких инфекционных заболеваниях, как ГЛПС, лептоспироз, малярия, имеют значение диссеминированное внутрисосудистое свертывание, внутрисосу- дистый гемолиз с анемией и тромбоцитопенией и метастазирование возбудителей в канальцевый эпителий. Патоморфологическим субстратом ренальной формы ОПН является деструкция эпителия канальцев, в далеко зашедших случаях — ту¬ булярный некроз. Клинически это выражается в развитии острого нефротическо¬ го синдрома, проявляющегося протеинурией, отеками, анурией. В течении ОПН различают четыре стадии: начальную, олигоанурическую, по- лиурическую, выздоровления. Основные симптомы следует напомнить, ибо диагно¬ стика этого преимущественно тяжелого состояния находится в компетенции врача скорой помощи. В начальной стадии отмечаются лихорадка, синдром интоксикации, геморра¬ гический диатез и другие клинические проявления заболевания, при котором возни¬ кает ОПН. В этой стадии диурез снижается незначительно. В олигоанурической стадии диурез снижается вплоть до полной анурии. Тем¬ пература тела нормальная, возможен и субфебрилитет, выражен геморрагический синдром. Выявляются глубокие нарушения водно-электролитного обмена и КОС, ацидоз, гиперкалиемия, гипонатриемия, гипохлоремия и гипокальциемия, а так¬ же анемия, лейкоцитоз, увеличенная СОЭ. Значительно повышается содержание мочевины и креатинина в крови, у больных появляются диспепсический синдром, тошнота, рвота, сухость во рту, боли в животе и пояснице, стоматит, энтероколит, нарушается ритм дыхания. При резкой гипергидратации возникает вначале ин¬ терстициальный, а затем и альвеолярный отек легких. На ЭКГ — признаки гипок¬ сии миокарда, аритмия, проявления гиперкалиемии. Температура тела в этом пе¬ риоде даже при прогрессирующей инфекции нередко нормальная. Весьма харак¬ терно поражение ЦНС: головная боль, сонливость, судороги, кома. В стадии восстановления диуреза появляется полиурия при низкой плотности мочи. Отмечаются слабость, головокружение, тошнота. Выявляются гипокалие- мия, гипонатриемия, гипохлоремия. Нередко азотемия нарастает в первые дни полиурической стадии, и лишь в после¬ дующем показатели мочевины и креатинина снижаются до нормальных значений.
тава44. Неотложные состояния при инфекционных заболеваниях 551 дительно сохраняются анемия, тромбоцитопения. В стадии выздоровления обнару¬ живаются признаки функциональной недостаточности почек и других органов. Тактика врача скорой помощи заключается в немедленной госпитализации боль- юго в отделение реанимации инфекционного стационара с указанием нозологичес- ;ого диагноза, который послужил причиной ОПН. При этом следует иметь в виду симптоматологию ГЛПС: острое начало с высокой лихорадкой, геморрагической сы¬ тью, болями в животе, в поясничной области, наличие миалгий (см. также гл. 11). Малярия Представляет серьезную проблему для врача скорой помощи в связи с ростом «за¬ возной» малярии, в том числе и тропической, с возможными смертельными исхо¬ дами. Предполагать наличие малярии следует у лихорадящих больных, обращаю¬ щихся за медицинской помощью в следующих случаях: — при предшествующем пребывании больного в жарких странах или других неблагополучных по малярии местностях в течение последних двух лет; — при наличии малярии в анамнезе в течение этого же времени; — при переливании крови в течение трех месяцев до заболевания; — при заболеваниях с продолжающимися периодическими подъемами темпе¬ ратуры тела, несмотря на проводимое в соответствии с установленным диаг¬ нозом лечение. Больных необходимо госпитализировать в инфекционный стационар. При от¬ казе от госпитализации немедленно исследовать кровь на наличие плазмодиев малярии и начать лечение, для чего у врача скорой помощи должны быть укладка для забора крови и запас противомалярийных препаратов. При обследовании на малярию от каждого больного должны быть приготовлены не менее трех толстых капель и тонкий мазок. Стандартная купирующая терапия неосложненных форм малярии проводится хлорохином(хингамином, делагилом) в суточной дозе: детям в возрасте до 1 года — 0,05 г, от 1 года до 6 лет — 0,125 г, от 7 до 10 лет — 0,25 г, от 10 до 15 лет — 0,5 г и взрослым — 1 г. Препарат принимается после еды, запивается большим количе¬ ством воды. Далее следует вызов в поликлинику. Неотложные состояния возникают преимущественно при тропической цереб¬ ральной малярии, а также при гемоглобинурийной лихорадке. Церебральная (коматозная) малярия наблюдается у неиммунных лиц, прибыв¬ ших из эндемичных по малярии мест. Инкубационный период при тропической малярии короткий, и поэтому сам больной или его родственники сообщают о пре¬ бывании в зарубежных странах Клиническая картина коматозной малярии имеет характерные признаки: за¬ болевание начинается остро с повышения температуры тела до 39,5—40 °С, с ти¬ пичной для малярии триады: приступа озноба, жара, пота. На этом фоне в первые дни болезни появляется выраженная неврологическая симптоматика: мучитель¬ ная головная боль, рвота, психомоторное возбуждение, диплопия, анизокория, ни¬ стагм, менингеальные симптомы, судороги, ступор и кома. Нередко имеют место субиктеричность склер и кожи, гепатолиенальный синдром. Артериальное давле¬ ние снижается, диурез уменьшается, возможна анурия.
552 Раздел IV. Неотложные состояния при внутренних болезнях Решающее значение для установления диагноза коматозной малярии имеет па¬ разитологическое исследование — обнаружение малярийного плазмодия в крови. Вместе с тем наличие характерных клинических данных и эпидемиологическо¬ го анамнеза является основанием для немедленной неотложной терапии, начиная с догоспитального этапа. Последовательность мероприятий следующая: взятие крови на анализ, внутривенное введение 400 мл реополиглюкина взрослому (ре¬ бенку — 10 мл/кг), 5-10 мл 5% раствора делагила (ребенку — 0,2 мл/кг), 2-5 мг/кг преднизолона, 60-80 мг 1% раствора лазикса (ребенку — 0,1 мл/кг), 2-5 мл 0,25% раствора дроперидола внутривенно или внутримышечно (ребенку — 0,1 мл/кг) или 2-4 мл 0,5% раствора седуксена (ребенку — 0,1 мл/кг). В странах, где преобладают лекарственно устойчивые возбудители тропичес¬ кой малярии, препаратом выбора является хинин. При злокачественном течении малярии хинин вводят глубоко в подкожную клет¬ чатку в один день в дозе 2 г (4 мл 25% раствора или 2 мл 50% раствора хинина) дву¬ кратно с перерывом между инъекциями 6-8 ч. В особо тяжелых случаях первую инъ¬ екцию делают внутривенно, вводя 0,5 г хинина. Для этого 1 мл 50% раствора препара¬ та разводят в 20 мл 40% раствора глюкозы или 20 мл 0,9% раствора натрия хлорида. Сразу после внутривенной инфузии вводят 0,5 г (1 мл 50% раствора) хинина в под¬ кожную клетчатку. Остальное количество хинина (1 г) вводят подкожно через 6-8 ч. Гемоглобинурийная лихорадка является фактически осложнением лекарствен¬ ной терапии, а не тяжелого течения малярии. Проявляется синдромом ОПН и тя¬ желой общей интоксикацией. Она возникает в результате массивного гемолиза из- за недостаточности в эритроцитах фермента глюкозо-6-фосфатдегидрогеназы у больных, леченных некоторыми противомалярийными препаратами (хинин), суль¬ фаниламидами, жаропонижающими (ацетилсалициловая кислота). В связи с мас¬ сивным гемолизом в кровь поступает большое количество гемоглобина, который является причиной общей интоксикации и синдрома ОПН. ОПН при гемоглобинурийной лихорадке обусловлена закупоркой производны¬ ми гемоглобина почечных канальцев. У больных тропической малярией дополни¬ тельное значение может иметь закупорка почечных сосудов паразитами и эритро¬ цитами. Независимо от причины ОПН всегда имеют место нарушение почечной микроциркуляции, отек интерстициальной ткани и метаболический ацидоз. Больной малярией, осложненной ОПН, подлежит немедленной госпитализа¬ ции в реанимационное отделение стационара. Кома не является противопоказа¬ нием для госпитализации. При первых признаках гемоглобинурийной лихорадки (ухудшение состояния, темно-коричневая моча, желтуха) необходимо немедленно отменить препараты, вызывающие гемолиз (хинин, сульфаниламиды, ацетилсалициловая кислота и др.). В качестве средства противомалярийной терапии назначают хингамин (делагил). Показаны обильное питье, внутривенное введение 5% раствора глюкозы, раство¬ ра Рингера, лактасола с одновременной стимуляцией диуреза (лазикс, маннит). Положительный дезинтоксикационный эффект дают глюкокортикоиды. В заключение укажем на особенности и быструю динамику синдромов, требую¬ щих неотложной догоспитальной терапии у больных с инфекционными заболева¬ ниями. Эти особенности обусловлены прежде всего присущими каждой нозологи¬ ческой форме клинико-патогенетическими проявлениями, а также возрастными и
Глава 44. Неотложные состояния при инфекционных заболеваниях 553 преморбидными факторами, учет которых может определять успех врачебной так¬ тики. Необходимо напомнить, что этиологический фактор (возбудитель болезни) всегда имеет ведущее значение — как для развития неотложного состояния, так и для его последующего прогрессирования вплоть до смертельного исхода. Это обя¬ зывает к нозологической диагностике с выделением синдрома, угрожающего жиз¬ ни больного, и проведению этиологической и патогенетической неотложной тера¬ пии. Воздействуя на возбудитель и нейтрализуя; токсины, мы уменьшаем интен¬ сивность постоянной «импульсации», идущей из патологического очага. Необходимость срочной, немедленной комплексной терапии при установлении болезни и синдрома, требующего реанимационного пособия, объясняется возмож¬ ностью развития гипертоксических и молниеносных форм инфекций, при которых догоспитальная тактика ведения больного определяет вероятность выздоровления. Материальное обеспечение неотложной догоспитальной терапии инфекционных заболеваний должно быть предусмотрено не только в период эпидемий, но и в ме- жэпидемическое время, при спорадической заболеваемости. Рекомендуемая литература Аллергия/Под ред. Г.Б.Федосеева.— СПб.: Нордмед., 2001—Т.1,— 464 с., Т.2,— 815 с. Болезни щитовидной железы/ Под редакцией Л.И.Браверман.— М.: Медици¬ на, 2000.-417 с. Дедов М.И., Мельниченко Г.А., Фадеев В.В./ Эндокринология.— М.: Медици¬ на, 2000.—519с. Жидков К.П.Критические состояния (диагностика и лечение), СПб.: Морсар А.В., 2000.-159 с. Злочевский П.М.Неотложные мероприятия при тромбоэмболии легочной ар¬ терии: В кн: «Неотложная кардиология»/Под ред. А.Л.Сыркина.— М: Меди¬ цинское информационное агентство, 2004, С. 391-425. Неотложная помощь в педиатрии/Под ред. Э.К.Цыбулькина.— СПб.: Медици¬ на, 1997.—351 с. Рахманова А.Г, Неверов В.А., Пригожина В.К. Инфекционные болезни. Руко¬ водство для врачей общей практики.— СПб.: Питер, 2001.— 586 с. Руководство по инфекционным болезням/Под ред. Ю.В.Лобзина, А.П.Казан- цева.— СПб.: Фолиант, 2004.— 784 с. Руководство по клинической эндокринологии/Под ред. В.Г.Баранова.— Л.: Медицина, 1977.— 663 с. Руксин В.В. Неотложная кардиология.— 6 изд., доп.— СПб.: Невский диалект, 2007.-522 с. Страчунский Л.С., Белоусова Ю.Б., Козлова С.Н. Антибактериальная терапия.- М.: РЦ Фарммединформ, 2000.— 190 с. Терапевтический справочник Вашингтонского университета/Под ред. ЧЛ.Кэри, Х.Ли, К.Вельтье: Пер. с англ.— М.: Практика-Липпкогт, 2000.— 879 с. Федосеев Г.Б, Трофимов В.И. Бронхиальная астма.— СПб.: Нормедиздат, 2006.-308 с. Фомина И.Г., Махнач Г.К. Тромбоэмболия легочной артерии: В кн. Болезни сердца: Руководство для врачей/Под ред. Р.Г.Оганова, И.Г.Фоминой, Лите¬ ра, М.: 2006. С. 1178-1201.
Раздел V НЕОТЛОЖНАЯ АКУШЕРСКО- ГИНЕКОЛОГИЧЕСКАЯ ПОМОЩЬ
Гпава 45 Акушерское пособие на догоспитальном этапе Репина М.А. Роды — одна из частых причин вызова скорой помощи. Врач скорой помощи может столкнуться с любым моментом родового акта — периодом раскрытия, периодом изгнания, последовым и ранним послеродовым периодами. Родовой акт начинается с периода раскрытия, который определяется появле¬ нием регулярных схваток, представляющих собой периодические сокращения ми- ометрия — гладкой мускулатуры матки. Они обеспечивают раскрытие шейки мат¬ ки и способствуют изгнанию плода. Схватки возникают непроизвольно, продол¬ жаются в начале родов 15-20 с, в конце — 80-90 с. Интервалы между схватками в начале родов составляют 10-12 мин, затем сокращаются до 2-3 мин. Схватки спо¬ собствуют оттягиванию циркулярной мускулатуры шейки матки в стороны и вверх, что приводит к укорочению, сглаживанию, раскрытию шейки и формиро¬ ванию родового канала (родовых путей). Определенное значение в раскрытии шейки матки принадлежит плодному пузырю, под которым понимают часть плод¬ ных оболочек и околоплодных вод, располагающихся впереди предлежащей части плода. Плодный пузырь во время схватки наливается и внедряется в шеечный ка¬ нал, способствуя его растяжению изнутри. У первородящих женщин процесс раскрытия шейки матки отличается от тако¬ вого у повторнородящих: в первом случае вначале происходит сглаживание, а за¬ тем раскрытие шейки матки, во втором — оба эти процесса протекают одновремен¬ но. Продолжительность периода раскрытия у первородящих женщин составляет 12-14 ч, у повторнородящих — 8-10 ч. Развязывание родовой деятельности — слож¬ ный физиологический процесс, который подчиняется биоритмам организма. Ус¬ тановлено, что биоритмы начала родов при их неосложненном течении характе¬ ризуются наибольшей интенсивностью (акрофазой) в 0-3 ч ночи. Околосуточный ритм окончания родов менее стабилен. При физиологическом течении родового акта в конце периода раскрытия про¬ исходит разрыв плодного пузыря и изливаются околоплодные воды. Однако в 30- 40% всех родов разрыв оболочек наблюдается раньше — в начале и в процессе пе¬ риода раскрытия (раннее излитие околоплодных вод) или еще во время беремен¬ ности, до начала схваток (преждевременное излитие околоплодных вод). В редких случаях разрыва плодного пузыря не происходит — в периоде изгнания он первым рождается из половой щели. Если не произвести искусственного вскрытия пузыря браншей пулевых щипцов, зажимом Кохера, корнцангом, любым другим инстру¬
556 РазделУ. Неотложная акушерско-гинекологическая помощь ментом, пальцами, то ребенок родится в оболочках. Это нарушит процесс перехода к внеутробному дыханию и приведет к асфиксии новорожденного. Второй период родов — период изгнания — заканчивается рождением плода. В этом периоде к схваткам присоединяются потуги — рефлекторные сокращения поперечнополосатых мышц всего тела, но в первую очередь — брюшного пресса. После излития околоплодных вод миометрий приспосабливается к уменьшив¬ шемуся объему матки. Он плотно охватывает плод и способствует формированию наиболее целесообразного для прохождения по родовому каналу членорасположе- ния плода (позвоночник разгибается, головка максимально сгибается и прижима¬ ется к туловищу, ручки также плотно прижимаются к туловищу, плечики подни¬ маются). Под действием потуг плод, проходя по родовому каналу, совершает по¬ ступательные и вращательные движения: сгибание головки, внутренний поворот головки, разгибание (рождение) головки, внутренний поворот и рождение туло¬ вища. По мере приближения головки к тазовому дну во время потуги происходит выпя¬ чивание промежности, зияние ануса, иногда обнажается и передняя стенка прямой кишки. Из половой щели появляется волосистая часть головки, которая после поту¬ ги уходит внутрь (врезывание головки). В дальнейшем из половой щели во время потуги появляется (рождается) все большая часть головки, которая не исчезает и вне потуги (прорезывание головки — рис. 45.1). Процесс рождения головки начинается с ее затылочной области (область малого родничка). Затем рождаются теменные бугры, лоб и личико плода. При рождении из половой щели теменных бугров проис¬ ходит самое сильное растяжение промежности, что связано с прохождением в этот момент наибольшего размера головки. После рождения головки (обращена личиком книзу, рис. 45.2) происходит внутренний поворот и рождение плечиков: плечики ус¬ танавливаются в прямом размере таза, при этом головка обращается личиком к ле¬ вому (при второй позиции плода) или правому (при первой позиции) бедру матери. Переднее плечико плода фиксируется у нижнего края лобкового синдесмоза, и про¬ исходит рождение заднего плечика. Затем рождаются остальная часть плечевого пояса, туловище и ножки плода. Здоровый ребенок громко кричит, активен, кожа розовой окраски. Продолжительность периода изгнания у первородящих женщин 1 -2 ч, у повторнородящих — до 30 мин, иногда всего 5-10 мин. Рис. 45.1. Прорезывание головки.
Глава 45. Акушерское пособие на догоспитальном этапе 557 Рис. 45.2. Рождение головки плода: а — головка мосле рождения; б — наружный поворот головки. Третий — последовый — период начинается после рождения плода и заканчи¬ вается рождением последа (т.е. плаценты и оболочек). Рождение последа обеспечи¬ вают последовые схватки, в процессе которых сокращения миометрия, включая плацентарный участок, приводят к отделению (отслойке) плаценты от стенки мат¬ ки. В отличие от первых двух периодов последовый период сопровождается крово- потерей. Кровотечение возникает из рвущихся при отслойке сосудов плацентар¬ ной площадки и способствует формированию ретроплацентарной гематомы. Пос¬ ледняя, в свою очередь, ускоряет процесс отслойки плаценты: она выпячивает плаценту в полость матки и способствует ее рождению плодовой стороной нару¬ жу. Реже процесс отслойки плаценты начинается с ее края. В этом случае плацента рождается материнской стороной. Как правило, процесс отслойки плаценты и рож¬ дения последа завершается за 3-4 схватки и, следовательно, продолжается не бо¬ лее 10-15 мин. Следует помнить, что увеличение продолжительности последового периода уменьшает вероятность самостоятельного рождения последа и значитель¬ но повышает риск возникновения последового кровотечения. Поэтому максималь¬ ная продолжительность последового периода не должна превышать 30 мин. Фи¬ зиологическая кровопотеря в последовом и раннем послеродовом периодах состав¬ ляет 200-250 мл. С началом процесса родов женщину называют роженицей, по окончании пос¬ ледового периода и далее в течение 8 недель после родов — родильницей. Ведение родового акта требует известного навыка. Необходимо зафиксировать время на¬ чала родов — начало регулярных схваток, оценить их периодичность и интенсив¬ ность. Для этого по секундомеру сосчитывается продолжительность схваток и из¬ меряется интервал между ними. Для правильного суждения о характере родовой деятельности нужно понаблюдать за несколькими схватками подряд. Необходимо произвести наружное акушерское исследование, которое позволяет определить положение плода (продольное, поперечное, косое), предлежащую часть (головное, тазовое предлежание) и ее отношение ко входу в малый таз (прижата ко входу в малый таз, малым, большим сегментом во входе в таз, в полости малого таза). Упругая брюшная стенка у первородящих женщин затрудняет определение предлежащей части (головка, тазовый конец плода) и ее отношения ко входу в ма¬
558 РазделУ. Неотложная акушерско-гинекологическая помощь лый таз. Поэтому наружное акушерское исследование, проводимое без соответству¬ ющего опыта, может дать ошибочные результаты. Помогает в определении поло¬ жения головки симптом ее «баллотирования» — пальпация плотной и круглой части, легко смещающейся в сторону в дне матки (при тазовом предлежании) или над входом в таз (при головном предлежании). После определения положения и предлежания плода необходимо выслушать его сердцебиение, которое в норме составляет 130-140 уд/мин. Для аускультации сер¬ дечных тонов плода используют акушерский стетоскоп. Сердцебиение плода лучше выслушивается со стороны спинки — слева при пер¬ вой позиции (спинка обращена влево), справа — при второй позиции (спинка об¬ ращена вправо). При головном предлежании оно лучше выслушивается ниже пуп¬ ка, при тазовом — выше пупка. Существенным диагностическим моментом при ведении родов является опре¬ деление целости плодного пузыря. Для суждения об этом используют указания женщины на излитие околоплодных вод, наблюдение за подтеканием вод из поло¬ вых путей при наружном исследовании и внутреннее (влагалищное) исследова¬ ние. Последнее с наибольшей достоверностью позволяет ответить на этот вопрос, а также определить стадию родового акта (степень раскрытия шейки матки), уточ¬ нить предлежащую часть (головка, ягодички, ножки плода), позицию и вид плода (по расположению стреловидного шва и малого родничка), патологические фор¬ мы предлежания и вставления головки, оценить состояние мягких родовых путей (наличие рубцов, перегородки влагалища и др.) и костного таза (форма таза, сте¬ пень сужения). Влагалищное исследование — чрезвычайно серьезный диагности¬ ческий прием, который требует большого опыта и, кроме того, небезразличен для роженицы — способствует инфицированию родовых путей, при наличии предле¬ жания плаценты может вызвать профузное кровотечение. Поэтому его производят в специальном помещении родильного блока, по пока¬ заниям — в операционной, после тщательной дезинфекции наружных половых органов роженицы, рук врача, обязательно в стерильных перчатках. При отсутствии этих условий (стерильные перчатки, обеззараживающие сред¬ ства), должного опыта и особых показаний влагалищное исследование на догос¬ питальном этапе производить нельзя. Значительную нагрузку организм рожени¬ цы (ее сердечно-сосудистая, дыхательная, нервная и другие системы) испытывает в периоде изгнания. В этом периоде родов обычно усиливаются клинические про¬ явления гестоза, чаще развивается декомпенсация при сердечно-сосудистых заболе¬ ваниях, болезнях органов дыхания и т.д. В связи с частыми и интенсивными сокра¬ щениями миометрия нередко развивается гипоксия плода. Ей также способствуют коллизии пуповины, особенно часто проявляющиеся в этом периоде: короткая пу¬ повина, обвитие пуповины вокруг туловища или шейки плода, истинные узлы пуповины и др. Поэтому второй период родов требует тщательного наблюдения за состоянием роженицы, характером родовой деятельности и состоянием плода. Сердцебиение плода выслушивается после каждой потуги: урежение сердцебиения до 120 уд/мин и менее или учащение свыше 150 уд/мин свидетельствуют о развив¬ шейся гипоксии плода. Это же подтверждает появление мекония в изливающихся околоплодных водах при головном предлежании. Если роженица отмечает боль¬ шую давность излития околоплодных вод (более 6-8 ч), или из половых путей по¬
Глава 45. Акушерское пособие на догоспитальном этапе 559 является гноевидное отделяемое, или повышается температура тела, то следует думать о воспалительном процессе в плодных оболочках, матке (хориоамнионит, метрит). При необходимости закончить второй период родов на догоспитальном этапе (в домашних условиях, в общественных местах, в санитарном транспорте), напри¬ мер в случае бурной родовой деятельности у повторнородящей женщины, ей прида¬ ют удобную позу — на спине, с согнутыми в коленях и широко разведенными нога¬ ми. Тазовый конец поднимают, подкладывают под него подушку, польстер, валик; наружные половые органы роженицы и руки врача обеззараживают дезинфици¬ рующим раствором: наружные половые органы роженицы — раствором калия пер¬ манганата (0,02%), или йодонатом (1% раствор по свободному йоду), или гибита- ном (0,5% спиртовой раствор хлоргексидина биглюконата), или спиртовым ра¬ створом йода (5-7%); руки врача — гибитаном, первомуром (рецептура С-4 из 30-33% перекиси водорода и 85-100% муравьиной кислоты), при их отсутствии — спиртом или йодом. После прорезывания головки приступают к акушерскому пособию, которое включает два основных момента: 1) защиту промежности от разрыва и 2) береж¬ ное выведение плода из родовых путей. Защиту промежности обеспечивают, сдер¬ живая быстрое продвижение головки: постепенное ее прорезывание лучше растя¬ гивает ткани, подготавливает их для рождения наибольшего объема. Одновремен¬ но осуществляется задержка несвоевременного разгибания головки, что способствует ее прохождению через родовые пути меньшим размером (малым ко¬ сым). Для оказания акушерского пособия врач встает справа от роженицы и ладонь правой руки с разведенными I и II пальцами кладет на промежность, предохраняя ее таким образом от разрыва. Концевые фаланги пальцев левой руки врач распо¬ лагает на затылке плода, сгибая головку кзади — в сторону промежности и сдержи¬ вая ее чрезмерное продвижение во время потуги (рис. 45.3 ). В интервалах между потугами левая рука удерживается на головке, а правая освобождает с нее мягкие ткани в области клитора и малых половых губ и спускает их в сторону промежно¬ сти («заем тканей»). Рис. 45.3. Акушерское пособие при головном предлежании плода (защита промежности).
560 Раздел V. Неотложная акушерско-гинекологическая помощь Наиболее ответственный момент наступает после рождения затылочка и под- затылочной ямки: начинается рождение наибольшего размера головки, при кото¬ ром возможна травма промежности. При физиологическом течении родов это ма¬ лый косой размер с окружностью 32-33 см и диаметром 9,5 см. Поэтому выведение головки должно осуществляться вне потужной деятельности. Роженице запреща¬ ют тужиться и предлагают глубоко дышать через рот. В это время с теменных буг¬ ров головки снимают ткани Бульварного кольца, головку захватывают левой ру¬ кой и осторожно разгибают: над промежностью рождаются лоб и личико плода. Правую руку удерживают на промежности, предохраняя ее от разрыва. Если после рождения головки плода обнаруживают обвитие пуповины вокруг шейки, то петли пуповины осторожно натягивают и освобождают через головку. При очень тугом натяжении пуповины ее перерезают между двумя зажимами. После рождения головки роженице предлагают потужиться: во время потуги осуществляется внутренний поворот плечиков, которые устанавливаются в пря¬ мом размере выхода таза. Головку захватывают двумя руками таким образом, что ладони помещаются на ушках плода, кончики пальцев обращены к личику, и подтя¬ гивают книзу, пока переднее плечико не фиксируется у нижнего края лобкового симфиза (рис. 45.4). Затем головку поднимают вверх, тем самым помогая родиться заднему плечику. Если плечико при этом не рождается, то используют другие при¬ емы: 1) головку захватывают левой рукой и отводят вверх, а правой рукой снима¬ ют промежность с заднего плечика; 2) в подмышечную впадину переднего плечика со стороны спинки вводят II палец кисти, которым подтягивают плечико. Следует помнить, что рождение плечевого пояса плода, в свою очередь, вызывает сильное растяжение и способствует травме тканей промежности (размер плечиков 12 см, окружность плечевого пояса 35 см). Поэтому акушерское пособие при выведении плечиков следует оказывать очень аккуратно. Вслед за рождением плечиков про¬ исходит рождение туловища плода, которое обычно совершается без затруднений. Акушерское пособие при рождении туловища заключается в следующем: двумя руками охватывают грудную клетку плода и направляют ее вверх; вначале рожда¬ ется верхняя, затем остальная часть туловища. а б Рис. 45.4. Выведение плечиков плода: а — выведение переднего плечика; б — выведе¬ ние заднего плечика
Глава 45. Акушерское пособие на догоспитальном этапе 561 После рождения плода начинается третий, последовый период. Его ведут, внимательно наблюдая за состоянием роженицы, окраской кожи и видимых сли¬ зистых оболочек, жалобами, подсчитывают пульс, измеряют артериальное давле¬ ние и др. Под таз женщины помещают емкость для сбора и учета теряемой крови (судно, почкообразный тазик и др.). Следует опорожнить мочевой пузырь, напол¬ нение которого мешает процессу отслойки плаценты и рождения последа. Недо¬ пустимы попытки ускорить отделение последа применением наружного массажа матки, потягиванием за пуповину и др. — они могут привести к нарушению про¬ цесса отслойки плаценты и кровотечению. О произошедшем отделении плаценты от стенки матки свидетельствует ряд признаков, из которых наиболее информативны следующие: 1) изменение формы матки и высоты стояния ее дна — сразу после родов матка имеет округлую форму и располагается на уровне пупка; после отслойки пла¬ центы дно матки поднимается на 2-4 пальца выше пупка, она отклоняется вправо, становится уже в поперечнике (рис. 45.5); 2) надавливание на матку ребром ладони в надлобковой области приводит к втягиванию пуповины, если плацента не отделилась от матки; если пупови¬ на не втягивается, это свидетельствует об отделении плаценты (рис. 45.6); 3) отделившаяся плацента, рождаясь во влагалище, способствует позыву к по¬ туге. Рис. 45.5. Форма и положение матки в последовом и раннем послеродовом перио¬ дах: 1 — после рождения плода; 2 — после отслойки плаценты; 3 — после рождения последа. В ряде случаев задерживается самостоятельное рождение последа, несмотря на его отслойку от стенки матки. Это связано с изменением внутрибрюшного давле¬ ния, недостаточностью брюшного пресса, не способного обеспечить выделение последа, и другими причинами. Поэтому, убедившись в том, что процесс отслойки плаценты завершен (по одному из указанных выше признаков), необходимо выде¬ лить послед наружными приемами. Наиболее принят следующий: опорожняют мочевой пузырь, матку приводят в срединное положение, производят ее легкий
562 Раздел V. Неотложная акушерско-гинекологическая помощь массаж, чтобы вызвать схватку, дно матки захватывают правой рукой так, чтобы четыре пальца ладони легли на ее заднюю поверхность, а I палец — на переднюю стенку матки (врач стоит справа от роженицы); производят сжатие матки в пере¬ днезаднем размере и давление на ее дно — вперед и вниз, что способствует рожде¬ нию последа ()рис. 45.7). Рис. 45.6. Оценка отделения плаценты от матки: а — плацента не отделилась: пупови¬ на втягивается во влагалище; б — плацента отделилась: пуповина не втягивается во влагалище. Рис. 45.7. Выделение плаценты. Родившийся послед обязательно должен быть доставлен в акушерский стацио¬ нар, так как необходима тщательная оценка его целости врачом-акушером. Для определения целости оболочек послед поворачивают материнской стороной вниз, при этом оболочки выворачиваются и свисают, что позволяет их хорошо осмот¬ реть. Для осмотра материнской части плацентарной ткани послед раскладывают на большой гладкой плоскости (подносе) и осматривают наличие каждой дольки в
Глава 45. Акушерское пособие на догоспитальном этапе 563 центре и по краям плаценты. Обрыв сосуда, кровоточащая вмятина свидетельству¬ ют об отсутствии части плаценты (рис. 45.8). Рис. 45.8. Осмотр материнской части плаценты и оболочек. Для приема родов целесообразно использоать стерильный акушерский комп¬ лект одноразового пользования. Кроме того, в машине скорой помощи должен быть бикс со стерильными пакетами для первичной обработки новорожденного. Паке¬ ты содержат катетер для отсасывания слизи из верхних дыхательных путей (что можно сделать, соединив катетер с резиновым баллоном), ватные тампоны, пипет¬ ку для выполнения профилактики офтальмобленнореи, три зажима Кохера, пин¬ цет анатомический, ножницы. В машине скорой помощи должны быть следующие лекарственные средства, необходимые для проведения родов и первичной обработки новорожденного: спирт этиловый 95%, 1% раствор йодоната (или 5% спиртовой раствор йода), 30% раствор сульфацил-натрия, 0,02% раствор калия перманганата. По окончании родов за родильницей требуются тщательное наблюдение и уход. Производят туалет наружных половых органов, их дезинфекцию и осмотр (вклю¬ чая осмотр шейки матки и влагалища). При наличии разрывов, разрезов произво¬ дят их зашивание. Следует подчеркнуть, что осмотр мягких родовых путей и нало¬ жение швов — операции, которые должны выполняться в условиях стационара. При наличии кровотечения из мягких тканей операцию наложения швов осу¬ ществляют немедленно после окончания родового акта. При необходимости транс¬ портировки такой родильницы ей следует наложить давящую повязку (при кро¬ вотечении из разрыва промежности, области клитора) или провести тампонаду влагалища стерильными марлевыми салфетками. Все усилия должны быть при этом направлены на срочную доставку родильницы в акушерский стационар. Одновременно осуществляется общее наблюдение за ее состоянием, окраской кожи, гемодинамическими показателями — артериальным давлением, частотой сердечных сокращений.
564 Раздел V. Неотложная акушерско-гинекологическая помощь Первичный туалет новорожденного. Ребенка принимают на стерильный ма¬ териал (марля, салфетки, пеленки) и укладывают между ног матери так, чтобы не было натяжения пуповины. По возможности стерильным баллончиком с катете¬ ром отсасывают слизь из дыхательных путей. Осматривают и оценивают ребенка по методу Апгар, включающему пять клинических признаков: частоту сердечных сокращений, глубину и адекватность дыхания, рефлекторную возбудимость не¬ рвной системы, состояние мышечного тонуса, окраску кожи. Хорошо выраженный соответствующий признак оценивают в 2 балла, отклонение от нормы или отсут¬ ствие признака — соответственно в 1 и 0 баллов (табл. 45.1). При удовлетворитель¬ ном состоянии новорожденного его оценка обычно составляет 8-10 баллов, при легкой асфиксии — 6-7 баллов, при асфиксии средней тяжести — 4-5 баллов, при тяжелом и длительном гипоксическом состоянии — 1-3 балла. Та б л и ца 45.1 Клиническая оценка состояния новорожденного через 1 и 5 мин после рождения по шкале Апгар Симптомы Оценка в баллах 0 1 2 Частота сердцебиения, уд/мин Отсутствует Менее 100 Более 100 Дыхание Отсутствует Брадипноэ, не ре¬ гулярное, отдель¬ ные судорожные вдохи Нормальное, регу¬ лярное, громкий крик Мышечный тонус Отсутствует Легкая степень сгибания конечнос¬ тей Активные движе¬ ния, физиологи¬ ческая поза ново¬ рожденного Рефлекторная возбудимость (реакция на отса¬ сывание слизи из верхних дыхатель¬ ных путей, раздра¬ жение подошв) Отсутствует Г римаса Кашель, чихание, крик Окраска кожи Генерализован¬ ная бледность или генерализо¬ ванный цианоз Розовая окраска тела и синюшная окраска конечнос¬ тей (акроцианоз) Розовая окраска Повторная оценка по шкале Апгар осуществляется через 5 мин и позволяет су¬ дить об эффективности реанимационных мероприятий, возможностях спонтанной коррекции нарушений у новорожденного, составить ближайший прогноз его жиз¬ ни.
Глава 45. Акушерское пособие на догоспитальном этапе 565 После оценки состояния новорожденного приступают к его первичной обработке: профилактике офтальмобленнореи и перевязке пуповины. Профилактику офтальмобленнореи осуществляют 30% раствором сульфацил- натрия (срок годности раствора 1 сутки). Глазки новорожденного протирают раз¬ ными стерильными ватными тампонами, и на вывернутую конъюнктиву верхнего века закапывают 2-3 капли раствора. Девочкам раздвигают половые губы и нано¬ сят 2-3 капли того же раствора на область вульвы. Пуповину захватывают тремя зажимами Кохера, накладывая первый зажим на расстоянии 10 см, второй — на расстоянии 8 см от пупочного кольца, третий — бли¬ же к половым органам женщины. Между первым и третьим зажимами пуповину пересекают ножницами, предварительно обработав место пересечения пуповины тампоном с 95% этиловым спиртом. На остатке пуповины у новорожденного в ре¬ зультате закреплено два зажима, что исключает кровотечение из ее сосудов при транспортировке. После первичного туалета новорожденного заворачивают в сте¬ рильный материал (марлю, пеленки, салфетки), тепло укутывают (во избежание охлаждения) и доставляют в родильный дом. Дальнейшая обработка новорожден¬ ного — его кожи и пуповины, взвешивание, измерение и др. — должна осуществ¬ ляться только в акушерском стационаре, так как при этом требуются условия мак¬ симальной стерильности, учитывая легкую восприимчивость новорожденного к инфекции и высокую вероятность развития у него гнойно-септических осложне¬ ний. Кроме того, необходимо соответствующее умение: при неправильном выпол¬ нении манипуляций по вторичной обработке пуповины возможно кровотечение, которое трудно остановить после отсечения пуповины от пупочного кольца. При рождении ребенка в состоянии асфиксии проводят реанимационные ме¬ роприятия, для чего ребенка лучше поместить на стол. Начинают реанимацион¬ ные мероприятия с отсасывания содержимого полости рта, носа, трахеи. Объем реанимационных мероприятий представлен ниже. Длительность реанимации ново¬ рожденного при отсутствии признаков ее эффективности не должна превышать 15 мин. Методы реанимации новорожденных на догоспитальном этапе и в стационаре одинаковы, но отличаются по объему из-за отсутствия условий и соответствующей подготовки врача скорой помощи (табл. 45.2). Акушерское пособие при тазовом предлежании плода. В 3-5% случаев роды происходят тазовым концом плода. Частота тазовых предлежании увеличивается при преждевременных родах. Тазовые предлежания делятся на ягодичные и нож¬ ные. При ягодичных предлежаниях ножки плода, согнутые в тазобедренных суста¬ вах, вытянуты вдоль туловища (чистое ягодичное предлежание) или согнуты в тазобедренных и коленных суставах, предлежат ко входу в таз вместе с ягодицами (смешанное ягодичное предлежание). При ножных предлежаниях ко входу в таз предлежат разогнутые ножки — одна (неполное ножное предлежание) или две (пол¬ ное ножное предлежание). Роды при тазовом предлежании плода часто осложняются ранним излитием околоплодных вод, выпадением пуповины, выпадением ножки плода, слабостью родовых сил. В период изгнания за счет недостаточного растяжения родовых пу¬ тей небольшим по объему тазовым концом плода нередко происходит задержка рождения плечевого пояса и головки — запрокидывание ручек, разгибание голов-
566 Раздел V. Неотложная акушерско-гинекологическая помощь Т аблица45.2 Объем догоспитальных реанимационных мероприятий новорожденным, родившимся в состоянии асфиксии Тяжесть асфиксии Объем и последовательность реанимационных мероприятий Легкая асфиксия Оценка по шкале Апгар 6-7 баллов Асфиксия средней тяжести Оценка по шкале Апгар 4-5 баллов Т яжелая асфиксия Оценка по шкале Апгар 1-3 балла * Все растворы ввод Отсосать содержимое из полости рта, носоглотки, желудка Отсосать содержимое из полости рта, носоглотки, желудка Провести вспомогательную вентиляцию легких масочным способом (с помощью мешка Амбу или «Пенлон») Ввести в вену пуповины 20% раствор глюкозы из расчета 5 мл/кг, кокарбоксилазу из расчета 8 мг/кг массы тела ново¬ рожденного* Отсосать содержимое из полости рта, носоглотки и желудка Наружный массаж сердца (при нарушении сердечной дея¬ тельности) Ввести в вену пуповины 20% раствор глюкозы (5 мл/кг), кокарбоксилазу (8 мг/кг), гидрокортизон (5 мг/кг) или преднизолон (1 -2 мг/кг)* Провести ИВЛ методом интубации трахеи, при отсутствии ус¬ ловий — масочным способом. Интубацию трахеи осуще¬ ствляют под контролем прямой ларингоскопии, отсасыва¬ ют содержимое трахеи и крупных бронхов. Приступают к ИВЛ кислородно-воздушной смесью при давлении на вдохе не более 30-40 мм рт. ст. и частоте дыхания 30-40 в 1 мин ,ить крайне медленно! ки. Эти осложнения приводят к асфиксии и родовой травме плода, травме мягких родовых путей матери. Поэтому роды при тазовых предлежапиях следует считать осложненными, и тазовое предлежание плода, особенно в сочетании с другой аку¬ шерской патологией, в настоящее время является показанием для кесарева сече¬ ния. В случае родов через естественные родовые пути в периоде изгнания выделя¬ ют 4 этапа: рождение плода до пупочного кольца, до нижнего угла лопатки, рожде¬ ние ручек и рождение головки. Для предупреждения запрокидывания ручек и разгибания головки при чистом ягодичном предлежании оказывают пособие по Цовьянову, принцип которого заключается в сохранении имеющегося членорас- положения плода: вытянутые вдоль туловища ножки удерживают ручки от запро¬ кидывания и не дают разогнуться рождающейся последующей головке. Техника ручного пособия заключается в следующем: после прорезывания ягодиц врач ох¬ ватывает их руками, помещая четыре пальца на ягодицах и большие пальцы — на бедрах плода (рис. 45.9). По мере рождения туловища руки передвигаются вдоль спинки и ножек, все время оставаясь у половой щели. После рождения туловища и
Глава 45. Акушерское пособие на догоспитальном этапе 567 прорезывания плечиков ручки самостоятельно выпадают из половой щели, голов¬ ка вступает в полость таза в состоянии сгибания и совершает поворот стреловид¬ ным швом в прямой размер выхода таза. В это время следует поддерживать тельце плода, направляя его кверху для завершения механизма разгибания (рождения) головки. Рис. 45.9. Чистое ягодичное предлежание плода. Ручное пособие по Цовьянову: а — захватывание ножек и туловища плода; б — прием, удерживающий ножки от преждевременного рождения: руки врача передвигаются по туловищу плода и остаются у половой щели. При ножном предлежании плода ножки могут родиться из половой щели еще до полного раскрытия маточного зева. В этом случае ведут роды по Цовьянову: через стерильную пеленку ладонью закрывают половую щель, что способствует рефлек¬ торному усилению схваток и более быстрому раскрытию маточного зева (рис. 45.10). Плод при этом опускается ягодицами на тазовое дно («садится на корточ- Рис. 45.10. Ведение родов по Цовьянову при ножном предлежании.
568 РазделУ. Неотложная акушерско-гинекологическая помощь ки»), меняя членорасположение из ножного на смешанное ягодичное. Ручки всту¬ пают в полость таза вместе с туловищем, что предохраняет их от запрокидывания. Тазовый конец и туловище плода лучше чем ножки подготавливают родовые пути для рождения последующей головки. Давление на половую щель осуществляется длительное время (1-3 ч). За этот период можно произвести транспортировку ро¬ женицы в стационар. Препятствие к рождению ножек плода прекращается при появлении симптомов полного раскрытия маточного зева, в частности при значи¬ тельном усилении поступательного движения плода во время потуг. Далее роды ведут, оказывая ручное пособие при тазовом предлежании.
Гпава 46 Акушерские кровотечения Репина М.А. Кровотечения во время беременности и родов — это тяжелые осложнения, которые могут приводить к гибели матери. Особенностями акушерских кровотечений яв¬ ляются их развитие на фоне утомления, длительного периода интенсивных боле¬ вых ощущений в связи с процессом родов, частое сочетание с родовым травматиз¬ мом, тяжелыми осложнениями беременности (гестоз и др.). Эти факторы взаимно углубляют тяжесть патофизиологических изменений в организме, содействуя бы¬ строму развитию геморрагического шока. Во время беременности, в начале родов (период раскрытия, реже — период из¬ гнания) наиболее часто кровотечение вызывают предлежание плаценты, преждев¬ ременная отслойка нормально расположенной плаценты. В последовом и раннем послеродовом периодах причинами кровотечений могут быть плотное прикрепле¬ ние и приращение плаценты, гипо- и атония матки, разрывы мягких тканей родо¬ вых путей — шейки матки, влагалища, наружных половых органов. В любом сроке беременности, но чаще после 20-25-й недели и во время родов кровотечение может быть следствием разрыва матки. Предлежание плаценты — это прикрепление плаценты в области нижнего сег¬ мента матки с частичным (неполное предлежание) или сплошным (полное пред¬ лежание) перекрытием области внутреннего зева. В результате плацента распо¬ лагается ниже предлежащей части плода, сама предлежит к родовым путям, пре¬ граждая выход плоду. Частота этого осложнения — 0,5-0,8% от общего числа родов. Ворсины плаценты обычно глубоко проникают в эндо- и миометрий нижнего сег¬ мента, возникает плотное прикрепление или приращение плаценты. Нижний сег¬ мент, который становится ложем плаценты, обильно васкуляризуется, превраща¬ ется в пещеристую ткань, легко травмируется в процессе родов и плохо сокраща¬ ется в раннем послеродовом периоде. Клиническую картину заболевания определяет один ведущий симптом — повторя¬ ющееся кровотечение во второй половине беременности. Кровопотери могут быть небольшими в виде скудного кровоотделения из половых путей. Даже на фоне неболь¬ ших кровопотерь у беременной быстро развиваются железодефицитная анемия, арте¬ риальная гипотензия. На фоне повторных дробных кровопотерь, а иногда и при их отсутствии возможно возникновение обильного кровотечения. Последнее чаще наблю¬ дается в конце беременности или в начале родового акта и связано с частичной отслой¬ кой предлежащей плаценты, разрывом сосудов плацентарной площадки. Диагноз устанавливают на основании указанных симптомов. Своевременной постановке диагноза помогает обязательное во время беременности ультразвуко¬
570 РазделУ. Неотложная акушерско-гинекологическая помощь вое исследование. При предлежании плаценты часто наблюдаются поперечное или косое положение плода, тазовое предлежание или отмечается положение головки высоко над входом в таз, что можно определить при наружном исследовании бере¬ менной. При влагалищном исследовании в сводах определяется «тестоватость», пастозность. В случае проходимости цервикального канала над внутренним зевом определяют перекрывающую его плацентарную ткань. Необходимо, однако, по¬ мнить, что влагалищное исследование при подозрении на предлежание плаценты производят только в условиях развернутой операционной, так как оно может выз¬ вать профузное кровотечение. На догоспитальном этапе эта процедура абсолютно недопустима! При подозрении на предлежание плаценты показана срочная госпитализация беременной в акушерский стационар. Она осуществляется только на носилках. Больную транспортируют через приемное отделение родильного дома с переда¬ чей дежурному врачу. При небольших кровянистых выделениях на догоспитальном этапе лечение не проводят. В случае значительного кровотечения перед доставкой больной в родиль¬ ный дом приступают к внутривенной инфузии любого кровезамещающего раство¬ ра (желатиноль, изотонический раствор натрия хлорида, раствор гидроксиэтил- крахмала и др.). В стационаре при полном предлежании плаценты или возникновении крово¬ течения до начала родов выполняют кесарево сечение. При неполном предлежа¬ нии плаценты гемостатический эффект иногда достигается вскрытием плодного пузыря (что можно сделать только при наличии соответствующего условия — рас¬ крытии маточного зева). Эта манипуляция прекращает дальнейшую отслойку плаценты, а опускающаяся предлежащая часть плода (головка) тампонирует кровоточащие участки плацентарной площадки. В связи с риском возникновения родовой травмы плода, атонического кровотечения, инфекции такие операции, как метрейриз, кожно-головные щипцы и др., при предлежании плаценты в настоящее время не применяются. Преждевременная отслойка нормально расположенной плаценты — это от¬ деление плаценты до рождения плода — во время беременности, в начале родового акта. Частота осложнения — 0,1-0,2% от общего числа родов. Основная причина — нарушение маточно-плацентарного кровообращения в связи с гестозом, тяжелой соматической патологией, особенно — заболеваниями почек. Кровотечение из пла¬ центарной площадки способствует формированию обширной ретроплацентарной гематомы, имбибиции миометрия кровью вплоть до серозной оболочки (маточно¬ плацентарная апоплексия). Одновременно нарушается процесс свертывания кро¬ ви за счет развития острой формы синдрома ДВС. В результате формируется де¬ фект гемостаза. Нарушения микрокровотока способствуют одновременному с от¬ слойкой плаценты поражению печени, почек, легких, головного мозга, т.е. преждевременная отслойка нормально расположенной плаценты всегда является полиорганным осложнением, часто сопровождается ОПН, развитием коматозно¬ го состояния, ОДН и другими тяжелыми нарушениями. Клиническая картина. Жалобы на боли в животе, слабость, головокружение. Кожа бледная, периферический цианоз, тахикардия. Артериальное давление, как правило, снижено, но при развитии кровотечения на фоне позднего токсикоза мо¬
Глава 46. Акушерские кровотечения 571 жет оставаться нормальным или повышенным. Матка напряжена, болезненна при пальпации. Характерна ее локальная болезненность в зависимости от места при¬ крепления плаценты. Части плода, его предлежащая часть из-за резкого напряже¬ ния матки определяются с трудом или не определяются. Сердцебиение плода обыч¬ но не выслушивается или имеются признаки нарушения жизнедеятельности пло¬ да (тахикардия более 160 уд/мин, брадикардия менее 120 уд/мин). Из половых путей отмечается кровотечение, которое может быть значительным или очень умеренным. В отдельных случаях наружного кровотечения нет. Это наблюдается при отслойке плаценты с центра: формирующаяся гематома выпячивает плаценту в полость матки, кровь пропитывает миометрий. В то же время край плаценты и плотно прикрепленные к стенке матки оболочки не дают крови выйти наружу. У части больных одновременно наблюдаются анурия, кома. После рождения плода обычно развивается тяжелое кровотечение, обусловленное двойным нару¬ шением послеродового гемостаза: потерей маткой способности к сокращению за счет имбибиции миометрия кровью и развитием синдрома ДВС. В этих случаях маточ¬ ному кровотечению всегда сопутствует обильная кровоточивость ран мягких тка¬ ней родовых путей, мест венесекций, операционной раны. Обширные гематомы и мелкие кровоизлияния появляются вокруг мест инъекций. Дифференцировать преждевременную отслойку плаценты следует от предле¬ жания плаценты и разрыва матки. При предлежании плаценты нет напряжения и болезненности матки, доступны пальпации части плода, обычно не нарушена его жизнедеятельность. При разрыве матки имеются анамнестические указания на осложненные аборты, роды, перенесенные операции на матке (кесарево сечение, консервативная миомэктомия и др.), обычно отсутствует клиника гестоза. Тактика врача скорой помощи — срочная госпитализация больной в ближай¬ ший акушерский стационар. При возможности выбора стационара (одинаковое расстояние, позволяет состояние больной) следует предпочесть родильный дом для беременных с высоким риском родов, располагающий реанимационным отделени¬ ем. Транспортировка осуществляется только на носилках, через акушерское при¬ емное отделение с передачей больной дежурному врачу. По возможности следует заранее сообщить в родильный дом о скорой доставке тяжелобольной. Остановка кровотечения при данной патологии может быть достигнута только оперативным путем (кесарево сечение, по показаниям — ампутация, экстирпация матки) с одновременной коррекцией нарушений системы гемокоагуляции препа¬ ратами направленного действия. На догоспитальном этапе следует начать быстрое внутривенное введение лю¬ бого кровезамещающего раствора с добавлением преднизолона (60 мг) или гид¬ рокортизона (150-200 мг). При выраженном болевом синдроме в машине «ско¬ рой помощи» может быть дан масочный наркоз закисью азота с кислородом в со¬ отношении 1 : 2. Нельзя применять наркотические анальгетики из-за их угнетающего действия на внешнее дыхание и способности затушевывать клини¬ ку осложнения. Плотное прикрепление и приращение плаценты — патологическое прикреп¬ ление плаценты, при котором ворсины хориона обильно прорастают истонченный губчатый слой базального отдела децидуальной оболочки (плотное прикрепление плаценты) или врастают в миометрий в связи с частичным или полным отсутстви¬
572 Раздел V. Неотложная акушерско-гинекологическая помощь ем губчатого слоя базального отдела децидуальной оболочки (приращение плацен¬ ты). При полном плотном прикреплении или приращении плацента соединена или спаяна с миометрием на всем протяжении, при частичном — лишь на отдельных участках. Плотное прикрепление плаценты встречается в 2-4% всех родов, приращение плаценты — более редкая патология, чаще сопутствует предлежанию плаценты, шеечной беременности. Клинически приращение и плотное прикрепление плаценты характеризуются нарушением процесса отделения последа в третьем периоде родов. Признаки отде¬ ления последа отсутствуют. При частичном плотном прикреплении или прираще¬ нии плаценты возникает кровотечение в последовом периоде, при полном прира¬ щении кровотечение отсутствует. Вариант полного плотного прикрепления или приращения плаценты встречается редко. Диагноз устанавливают по отсутствию признаков отделения последа и появ¬ лению кровотечения из родовых путей. Дифференциальный диагноз между плот¬ ным прикреплением и приращением плаценты возможен только в процессе ее руч¬ ного удаления: в случае плотного прикрепления плацента хорошо отслаивается от стенки матки рукой и выделяется наружу последующим потягиванием за пупови¬ ну. При приращении плаценты попытки ее ручного удаления вызывают обильное кровотечение, плацента отрывается кусками, полностью от стенки матки не отде¬ ляется. Тактика врача скорой помощи зависит от конкретной ситуации. При отсут¬ ствии признаков отделения последа и значительного кровотечения наиболее целе¬ сообразна срочная доставка роженицы в ближайший акушерский стационар. Транспортировка осуществляется только на носилках, через акушерский прием¬ ный покой. Роженицу передают дежурному врачу. По показаниям (тенденция к усилению кровотечения, признаки нарастающей гиповолемии — артериальная гипотензия, тахикардия, бледность кожи и др.) следует незамедлительно присту¬ пить к инфузии кровезаменителей — солевых кристаллоидных растворов, поли- глюкина, желатиноля и др. При возникновении обильного кровотечения и большом расстоянии до акушер¬ ского стационара ручное отделение последа выполняют на месте. Однако следует подчеркнуть чрезвычайную серьезность этого вмешательства, требующего навы¬ ка и асептических условий. Операцию производят под общим наркозом — бриетал (0,1% раствора 500 мл) или кетамин (1-2 мг/кг внутривенно, капельно). Техника операции: роженицу помещают на край стола, ноги сгибают в тазо¬ бедренных и коленных суставах и отводят на живот. В таком положении их удер¬ живает помощник в течение всей операции. Наружные половые органы рожени¬ цы и руки врача дезинфицируют. Надевают стерильные перчатки, I и II пальца¬ ми левой руки раздвигают половые губы, и кисть правой руки, сложенную конусообразно, вводят во влагалище и далее в матку. По пуповине находят пла¬ центу и отыскивают ее край. От края плаценты, проникая пальцами между пла¬ центарной тканью и стенкой матки, постепенно отслаивают плаценту на всем протяжении (рис. 46.1). Левой рукой одновременно производят легкий массаж
Глава 46. Акушерские кровотечения 573 Рис. 46.1. Операция ручного отделения плаценты. матки и удерживают ее в положении, удобном для операции. После отделения пла¬ центы правую руку оставляют в матке, а левой, потягиванием за пуповину, извле¬ кают послед. Производят осмотр последа, проверяя его целость. Внутренней ру¬ кой осуществляют дополнительный контроль, обследуя стенки матки. При необ¬ ходимости (недостаточное сокращение матки) производят массаж матки на кулаке, после чего руку извлекают. Для усиления сокращения матки после окончания опе¬ рации следует внутримышечно ввести один из препаратов, сокращающих миомет- рий: эргометрин — 200 мг или окситоцин 1 мл (5 ЕД) и др. При приращении плаценты она во время операции ручного удаления последа от стенки матки полностью не отделяется. В этом случае следует немедленно пре¬ кратить попытки ее ручного отделения и обеспечить срочную доставку роженицы в ближайший акушерский стационар. Полость матки следует туго затампониро- вать стерильными салфетками. Во время транспортировки необходимо обеспечить постоянную инфузию кровезамещающих растворов в достаточном объеме. Необ¬ ходимо помнить, что при неотделенном последе в процессе транспортировки не показано введение сокращающих матку средств, так как они могут усилить крово¬ течение. Лечение приращения плаценты — оперативное: срочная надвлагалищная ампутация или экстирпация матки. Одновременно обеспечивают замещение крово¬ потери, проводят другие мероприятия, направленные на профилактику и лечение геморрагического шока. Гипо- и атонические кровотечения возникают в раннем послеродовом перио¬ де (до 2 ч после родов) в результате нарушения механизма послеродового гемоста¬ за. Их частота составляет 3-4 % от общего числа родов. Послеродовой гемостаз обеспечивается двумя основными факторами — ретракцией миометрия послеро¬ довой матки и тромбообразованием в оборванных сосудах плацентарной площад¬ ки. Ретракция миометрия обеспечивает тампонаду сосудов: венозные стволы скру¬ чиваются, деформируются, пережимаются, спиралевидные артерии втягиваются
574 Раздел V. Неотложная акушерско-гинекологическая помощь в толщу миометрия. Одновременно на участках обрыва сосудов происходит интен¬ сивное формирование тромбов за счет активации тканевых и сосудистых факто¬ ров гемостаза. Однако надежная остановка кровотечения достигается лишь спус¬ тя 2-3 ч — при формировании плотных, подвергшихся ретракции тромбов, хоро¬ шо припаянных к стенкам сосудов нитями фибрина. Поэтому снижение тонуса миометрия (гипотония матки) или полная потеря тонуса (атония матки) раньше, чем завершился процесс тромбообразования, приводят к вымыванию, отторжению с током крови рыхлых сгустков и развитию кровотечения. Клиническая картина. Матка сразу после родов остается дряблой, мягкой, с нечеткими контурами, ее дно поднимается выше пупка, тогда как в норме оно дол¬ жно быть на два пальца (4-5 см) ниже пупка. Из половых путей наблюдается зна¬ чительное кровотечение, вплоть до массивного. При наружном массаже матки, который выполняется через переднюю брюшную стенку, при введении сокращаю¬ щих препаратов происходит ее временное сокращение, после чего миометрий вновь теряет тонус (расслабляется) и кровотечение возобновляется. При гипотоничес¬ ком состоянии матки лечебными мерами обычно удается добиться удовлетвори¬ тельной ретракции миометрия и прекращения кровотечения. При атонии консер¬ вативные лечебные воздействия не эффективны. Атония матки редко бывает пер¬ вичной и чаще развивается при запоздалом и неадекватном лечении ее гипотонического состояния. Параллельно увеличению объема кровопотери у родильницы развивается кли¬ ническая картина гиповолемического (геморрагического) шока: бледность кожи, слабость, головокружение и нарушение сознания, тахикардия, быстро прогресси¬ рует артериальная гипотензия. Резкому ухудшению состояния способствуют пе¬ рекладывания больных, транспортировка. Врач скорой помощи может столкнуться с гипо- или атоническим кровотечени¬ ем во время родов вне акушерского стационара. Все усилия в этом случае должны быть направлены на быстрейшую доставку больной в родильный дом. Транспор¬ тировка осуществляется на носилках, больную передают дежурному врачу через приемное отделение. Для временной остановки кровотечения в процессе транспортировки следует прижать кулаком брюшной отдел аорты (рис. 46.2). Перед началом транспорти¬ ровки должен быть обеспечен постоянный контакт с веной и внутривенно введены сокращающие миометрий средства (1-2 мл окситоцина), а при низком артериаль¬ ном давлении — преднизолон (60 мг) или гидрокортизон (150-200 мг) внутривен¬ но. Внутримышечно целесообразно ввести 1-2 мл (3-6 ЕД) маммофизина или эргометрик (1 мл 0,05 % раствора). Обязательна инфузия кровезамещающих ра¬ створов, которая продолжается в процессе транспортировки. Лечение атонических кровотечений — оперативное. Производят надвлагалищ- ную ампутацию или экстирпацию матки. При гипотонических кровотечениях высокоэффективной является операция ручного обследования полости матки с наружно-внутренним массажем (рис. 46.3). Однако эффективность этой операции обратно пропорциональна длительности состояния гипотонии и массивности кро¬ вопотери: при кровопотере в пределах 500-800 мл она фактически всегда обеспе¬ чивает остановку кровотечения. Дополнительно к операции ручного обследования применяют сокращающие матку препараты (окситоцин, эргометрин, маммофизин
Глава 46. Акушерские кровотечения 575 и др.), осуществляют электрическую дефибрилляцию матки с напряжением 4,5-5 кВ. Одновременно с местной остановкой гипо- и атонического кровотечения проводят лечение гиповолемии и геморрагического шока, осуществляют направленное ле¬ чение синдрома ДВС. Рис. 46.2. Прижатие брюшного отдела аорты для временного гемостаза при атоничес¬ ком кровотечении. Рис. 46.3. Массаж матки на кулаке. Родовой травматизм Во время родов нередко возникают разрывы шейки матки, влагалища, промежно¬ сти и вульвы. Поэтому в раннем послеродовом периоде обязательно производят осмотр мягких тканей родовых путей и зашивание разрывов. Операция выполня¬
576 РазделУ. Неотложная акушерско-гинекологическая помощь ется в условиях строжайшей асептики, требует навыка и в связи с этим допустима только в акушерском стационаре. Разрывы мягких тканей родовых путей редко сопровождаются обильным кровотечением. Поэтому в случае родов дома родиль¬ ницу следует доставить в акушерский стационар, где будут выполнены осмотр мягких тканей родовых путей и наложение швов на разрывы. Грозным осложнением беременности и родов является разрыв матки, который встречается в 2-3-х случаях на 10 ООО родов. Он может быть полным и неполным. При полном разрыве происходит нарушение целости всех слоев матки и плод или все плодное яйцо может родиться в брюшную полость. Неполный разрыв проис¬ ходит в тех отделах матки, где брюшина неплотно прилегает к ее мышечному слою,— в нижнем сегменте, боковых отделах. В этих случаях нарушается целость только маточной мышцы и изливающаяся под висцеральную брюшину кровь формирует обширную подбрюшинную гематому. Разрыв матки бывает самопроизвольным и насильственным, т.е. происходящим вследствие неправильных действий врача — при выполнении акушерских пособий и операций, не обеспеченных соответствующими условиями. В настоящее время преимущественно встречаются самопроизвольные разрывы матки. Их причины: дистрофические, воспалительные изменения миометрия в связи с перенесенными осложненными абортами, родами; рубцы на матке вследствие перенесенного кеса¬ рева сечения, удаления миоматозных узлов, удаления маточной трубы, зашивания перфорационного отверстия и др. Эти разрывы называются гистопатическими, и они происходят ранее срока родов — во второй половине беременности, особенно после 30-й недели или в процессе родов. Кроме того, причиной самопроизвольного разрыва матки может быть механическое препятствие в виде клинического несо¬ ответствия предлежащей части плода размерам костного таза матери (крупный плод, анатомически узкий таз, разгибательные предлежания головки плода, запу¬ щенное поперечное положение плода и др.). В этих случаях разрыв матки происхо¬ дит во время родов — чаще в конце периода раскрытия. Разрыв матки обычно совершается на фоне симптомов угрожающего разрыва. Эти симптомы разные при гистопатическом и механическом генезе разрыва мат¬ ки. При угрозе гистопатического разрыва отмечаются постоянные и нерегулярные боли внизу живота, в пояснице, локальные (в области рубца на матке) или без чет¬ кой локализации. Возможны скудные кровянистые выделения. При развитии ро¬ дового акта нередко наблюдаются слабость родовых сил, длительный период не¬ регулярных предвестников схваток (2-3-е суток). Угроза разрыва матки в случае механического несоответствия размеров плода и таза матери проявляется в виде бурной родовой деятельности, недостаточного расслабления матки между схват¬ ками, их резкой болезненности, беспокойства роженицы. Отмечаются болезнен¬ ность при пальпации нижнего сегмента матки, затрудненное мочеиспускание и другие признаки. Врач скорой помощи чаще может встретиться с угрозой разрыва матки во время беременности, т.е. с угрозой разрыва гистопатического генеза. Клиническая картина свершившегося разрыва матки сопровождается ухуд¬ шением общего состояния беременной. Иногда беспокоят тошнота, 1-2-кратная рвота. Боли в животе могут быть неясной локализации или концентрироваться в надчревной области (при разрыве матки в области дна, трубных углов), в гипо¬
Глава 46. Акушерские кровотечения 577 гастральном или боковых отделах (при разрыве в области нижнего сегмента или маточного края). Появляются симптомы раздражения брюшины. Пальпация жи¬ вота болезненна, особенно в области разрыва матки. В случае рождения плодного яйца в брюшную полость легко доступны исследованию части плода, которые оп¬ ределяются непосредственно под передней брюшной стенкой. Часто при этом боль¬ ная принимает вынужденное положение на спине, реже — на боку. Изменение по¬ ложения тела приводит к ухудшению общего состояния, нарастанию болевого син¬ дрома. При аускультации определяются признаки нарушения жизнедеятельности плода или сердцебиение плода не выслушивается. Постепенно нарастает анемиза- ция — появляются тахикардия, артериальная гипотензия, бледность кожи, жало¬ бы на головокружение, потемнение в глазах, слабость и др. При обширном разры¬ ве матки, повреждении крупных сосудов, рождении плода в брюшную полость на первый план сразу выступает клиническая картина тяжелого геморрагического шока. Сочетание болевого, травматического и геморрагического компонентов при разрыве матки является причиной самой короткой продолжительности жизни больных после развития катастрофы: она в 2-3 раза меньше, чем у больных с пред- лежанием и преждевременной отслойкой нормально расположенной плаценты, гипотоническим кровотечением. Диагноз разрыва матки устанавливают на основании описанной выше симп¬ томатики и данных анамнеза: рубец на матке после кесарева сечения, перфорации, разрыва; осложненные роды в прошлом (слабость родовых сил, кровотечение, рож¬ дение крупного или мертвого плода, влагалищные родоразрешающие операции, инфекция в родах и послеродовом периоде и др.). В ряде случаев у больных отмеча¬ ется отягощенный гинекологический анамнез: состояние после миомэктомии, ту- бэктомии, после операций на шейке матки, воспалительные заболевания женских половых органов и др. В более ранние сроки беременности можно найти указания на угрозу невынашивания, признаки вегетососудистой дистонии и астенического синдрома (быстрая утомляемость, периодические приступы дурноты, нехватки воздуха, потемнения в глазах и др.). Тактика врача скорой помощи. Показана немедленная транспортировка боль¬ ной в ближайший акушерский стационар. При возможности выбора стационара (одинаковое расстояние, позволяет состояние больной) следует предпочесть ро¬ дильный дом для беременных с высоким риском родов, располагающий отделени¬ ем реанимации. Транспортировка больной осуществляется на носилках, через приемное отде¬ ление родильного дома. Больная передается непосредственно дежурному врачу. Целесообразно заранее сообщить в родильный дом о скорой доставке больной с разрывом матки. Сразу по прибытии к больной необходимо наладить систему для внутривенно¬ го введения и приступить к инфузии любых кровезамещающих растворов, а при низком артериальном давлении — преднизолона (60 мг) или гидрокортизона (150— 200 мг). Отношение к анальгезирующим веществам должно быть дифференциро¬ ванным: при неясной симптоматике и общем нетяжелом состоянии больной их применять не следует из-за опасности затушевывания картины острого живота. При тяжелом шоке для уменьшения болевого воздействия на организм и его защи¬ ты во время транспортировки их следует применить. В процессе транспортиров¬
578 Раздел V. Неотложная акушерско-гинекологическая помощь ки целесообразно использовать масочный наркоз закисью азота с кислородом в соотношении 1:2. При назначении наркотических анальгетиков следует помнить об их угнетающем действии на дыхательный центр и о повышенной чувствитель¬ ности беременных к наркотикам. Лечение разрыва матки — только оперативное. Производят чревосечение, при котором определяют объем оперативного вмешательства — удаление плодного яйца и зашивание разрыва, надвлагалищная ампутация или экстирпация матки. Вы¬ бор объема операции зависит от характера повреждения, состояния больной, на¬ личия сопутствующей инфекции и других факторов. Одновременно проводят ле¬ чение гиповолемии и другие мероприятия, входящие в комплекс противошокового лечения.
Гпава 47 Г естоз Репина М.А. Гестоз — это тяжелое осложнение беременности и родов, проявляющееся отечно¬ нефротическим и гипертензивным симптомокомплексом, поражением нервной системы вплоть до развития судорожного синдрома. Данная патология сопровож¬ дается длительным и глубоким страданием плода. Частота гестоза достигает 15-20% от общего числа родов. При появлении пер¬ вых признаков заболевания беременных госпитализируют в отделения патологии беременности. Однако в связи со стертостью клинической симптоматики, нередко наблюдаемой в последнее время при данном осложнении, снижением обращаемо¬ сти женщин по беременности имеют место случаи развития судорожного синдро¬ ма (эклампсии) и других тяжелых клинических проявлений гестоза вне стациона¬ ра. Этиология гестоза остается не до конца выясненной. В последние годы убеди¬ тельно показано значение в его развитии сопутствующей соматической патологии, особенно заболеваний почек (пиелонефрит), гипертонической болезни, эндокри- нопатий (сахарный диабет) и др. При наличии фоновых заболеваний происходит нарушение адаптации к развивающейся беременности, что проявляется симпто¬ мокомплексом гестоза. У повторнородящих женщин, организм которых уже зна¬ ком с «программой» беременности, адаптация к ней протекает легче, поэтому гес¬ тоз возникает значительно реже. Ведущим звеном в патогенезе заболевания является генерализованный спазм периферических сосудов, сопровождающийся нарушением периферического кро¬ вообращения; повышается вязкость крови, замедляется кровоток, появляются объе¬ мы медленно циркулирующих и нециркулирующих эритроцитов, происходит их лизис с освобождением кровяного тромбопластина и развитием хронической фор¬ мы ДВС. Нарушения кровообращения приводят к развитию дистрофических и некротических изменений в тканях. В первую очередь при этом поражаются ЦНС, печень, почки, легкие, система маточно-плацентарного кровообращения. Поэтому в клинической картине преобладают симптомы поражения указанных органов. Повышение системного сосудистого сопротивления проявляется артериальной гипертензией: Таким образом, диагноз заболевания и ориентировка в степени его тяжести должны быть основаны на оценке изменений сосудистой системы, призна¬ ков нарушения функции печени, почек, легких, ЦНС и оценке состояния плода. В клинической картине заболевания ведущими являются отеки, гипертензив- ный синдром, при далеко зашедших стадиях заболевания — боли в надчревной об¬ ласти, которые возникают из-за поражения печени, напряжения печеночной кап¬
580 Раздел\/. Неотложная акушерско-гинекологическая помощь сулы; головные боли и ухудшение зрения в связи со спазмом мозговых сосудов, оте¬ ком головного мозга. В анализах мочи, информацию о которых можно получить из имеющейся на руках у беременной обменно-уведомительной карты женской кон¬ сультации, отмечаются снижение относительной плотности мочи, протеинурия (может быть не выражена или мало выражена), иногда лейкоцитурия и цилинд- рурия с появлением гиалиновых и других цилиндров. Отеки чаще имеют генерализованный характер: на нижних и верхних конечно¬ стях, на передней брюшной стенке, в виде одутловатости или отечности лица. При нетяжелом течении заболевания уровень систолического артериального давления не превышает 130-140 мм рт. ст., при тяжелом — достигает 150-160 мм рт. ст. и выше. Диастолическое артериальное давление соответственно — 90-110 мм рт. ст. и выше. Неблагоприятное прогностическое значение имеет уменьшение пульсового артериального давления за счет высокого диастолического давления. Выраженная артериальная гипертензия, как правило, сопровождается тахикар¬ дией до 100 уд/мин и более. Функция внешнего дыхания страдает в основном при тяжелых формах гесто- за: нарушается трахеобронхиальная проходимость, развивается гипоксическая гипоксия за счет изменения кровотока в микрососудах легких и регулирующих дыхание центрах. ОДН при гестозе проявляется двигательным возбуждением, цианозом, потливостью, тахипноэ, расстройствами ритма дыхания. Нарушению функции внешнего дыхания может способствовать назначение больших доз нар¬ котических и седативных средств. Недостаточность системы маточно-плацентарного кровообращения сопровож¬ дается тяжелыми морфологическими изменениями плаценты и клинически про¬ является гипотрофией, острой и хронической гипоксией плода, преждевременной отслойкой нормально расположенной плаценты. Нарушения маточно-плацентар¬ ного кровообращения определяют высокую перинатальную смертность, которая может достигать 10% и более от общего числа детей, родившихся у матерей с гесто- зом. О почечной недостаточности свидетельствуют патологические прибавки мас¬ сы тела и снижение объема мочи. При норме 1400-1600 мл последний при нетяже¬ лом гестозе составляет до 1000 мл/сут, при тяжелом гестозе — менее 800 мл/сут, возможна анурия. Характерным патологоанатомическим признаком являются обширные дистро¬ фические и некротические поражения печени. Однако за счет высоких критичес¬ ких резервов этого органа имеется «смазанность» симптоматики печеночной недо¬ статочности. Иногда это боли в надчревной области (при тяжелом процессе), иног¬ да — иктеричность склер и кожи, хотя последнее более характерно для другого осложнения — гепатоза беременных. Нарушения функций ЦНС и периферической нервной системы могут быть ди¬ намичными, быстро исчезать, а иногда имеют стойкий характер. Нарушения фун¬ кции периферической нервной системы проявляются в виде «солярного» комплек¬ са, симптомов угасания дермографизма. Могут преобладать симптомы, связанные с повышенной возбудимостью парасимпатической нервной системы. Последнее наблюдается чаще и сопровождается повышением концентрации серотонина в крови, снижением экскреции катехоламинов.
Глава 47. Гестоз 581 Прогрессирующий гестоз с длительным нарушением микроциркуляции способ¬ ствует углублению изменений в ЦНС, развитию отека головного мозга, острых нарушений мозгового кровообращения, усилению судорожной готовности, разви¬ тию эклампсического приступа, эклампсического статуса, коматозного состояния. Эклампсический приступ чаще возникает на фоне симптомов преэклампсии (высокая артериальная гипертензия, головная боль, нарушение зрения, боли в надчревной области), но может быть и на фоне стертой, маловыраженной клини¬ ческой симптоматики. Приступ продолжается 1,5-2 мин и характеризуется последовательной сменой четырех периодов (фаз): 1) предсудорожный период — появляются мелкие фибриллярные подергива¬ ния мышц лица, спускающиеся на мышцы шеи и верхних конечностей; веки закрываются, иногда из-под них видны белки глаз; происходит потеря созна¬ ния, продолжительность периода — до 30 с; 2) период тонических судорог — наблюдаются судорожные сокращения мышц всего тела, напоминающие состояние опистотонуса: тело вытягивается, на¬ прягается, голова несколько откидывается назад (тоническая судорога); дыха¬ ние прекращается, пульс едва ощутим или на периферических сосудах не определяется; при кардиомониторном наблюдении в это время регистриру¬ ется до 200 сердечных сокращений в 1 мин, артериальное давление с боль¬ шим пульсовым разбросом, может быть 200/10 мм рт. ст., развивается перифе¬ рический цианоз; продолжительность периода — 30-40 с; 3) период клонических судорог — появляются сильные судорожные сокраще¬ ния всех групп мышц лица, туловища и конечностей; к концу периода (так же длительностью 30-40 с) судороги ослабевают и прекращаются; восстанав¬ ливается хриплое судорожное дыхание, имеется тахипноэ; изо рта отделяет¬ ся пена, нередко она окрашена кровью из-за прикусывания языка, слизистых оболочек губ во время приступа; 4) период разрешения приступа — судороги полностью прекращаются, иногда восстанавливается сознание, но чаще отмечается переход в коматозное состо¬ яние или в следующий судорожный приступ. Наиболее опасными для матери и плода являются 3-й и особенно 2-й периоды приступа, что обусловлено возникновением апноэ, а также возможностью крово¬ излияния в мозг и остановки средца. В ряде случаев наблюдается развитие коматозного состояния без предшеству¬ ющих эклампсических приступов. Диагностика гестоза несложна. Основанием для диагноза служат сведения из обменно-уведомительной карты беременной: патологическая прибавка массы тела (более 400 г в неделю), неравномерная прибавка массы с ее снижением в ответ на прием диуретических препаратов и последующим повторным быстрым повыше¬ нием, изменения в анализах мочи (указаны выше), видимые отеки. Обязательны измерение артериального давления и сопоставление полученных данных с исход¬ ными — в начале беременности (указаны в обменной карте). Если цифры артери¬ ального давления превышают исходные на 20-25 мм рт. ст., то их следует расцени¬ вать как симптом гестоза. Жалобы на заложенность носа, ушей, головокружение при перемене положения тела, головы, осиплость голоса, тем более на головную
582 РазделУ. Неотложная акушерско-гинекологическая помощь боль, ухудшение зрения, боли в надчревной области свидетельствуют о возможном скором наступлении приступа эклампсии или развитии коматозного состояния. Эти жалобы на фоне указанной выше симптоматики диктуют необходимость проведе¬ ния неотложных лечебных мероприятий. Диагноз эклампсии и комы устанавли¬ вается на основании клинической картины. Следует подчеркнуть, что для правиль¬ ной ориентировки в состоянии больной, тяжести клинического течения имеет зна¬ чение длительность заболевания, которую оценивают в неделях беременности, прошедших с момента появления первых патологических прибавок массы тела, отклонений в анализах мочи, первых признаков артериальной гипертензии. С учетом величин артериального давления, изменений в моче, выраженности отечного синдрома, появления жалоб у больной или развития эклампсических су¬ дорог в течении гестоза выделяют следующие стадии: нефропатия (легкая эклам¬ псия), преэклампсия (тяжелая преэклампсия) и эклампсия. Тактика врача скорой помощи. Во всех случаях гестоза обязательна незамед¬ лительная госпитализация беременной в акушерский стационар: при нетяжелом течении заболевания — в отделение дородовой патологии, при тяжелом — в аку¬ шерское реанимационное отделение. Всех больных доставляют через приемное отделение акушерского стационара. Однако в случае транспортировки беременной с преэклампсией, эклампсией целе¬ сообразно сообщить в соответствующий стационар о скорой доставке туда тяже¬ лобольной. Всех беременных, рожениц госпитализируют только санитарным транспортом в сопровождении медицинского персонала (фельдшера, лучше вра¬ ча). Предпочтительна транспортировка в специализированной реанимационной машине. При наличии в городе, районе специализированной акушерской реани¬ мационной бригады скорой помощи транспортировку должна осуществлять эта бригада. Беременные с нефропатией могут транспортироваться в положении сидя. При преэклампсии, эклампсии обязательна транспортировка на носилках, в сопро¬ вождении врача с передачей больной непосредственно врачу стационара. Лечение гестоза представляет сложную и трудную задачу, требует индивиду¬ ального подхода с учетом особенностей клинической картины, длительности забо¬ левания, его сочетания с соматической патологией. Патогенетическим методом лечения в полном смысле слова является только родоразрешение. Во время бере¬ менности можно добиться ремиссии заболевания или (что хуже, но нередко встре¬ чается) затушевывания симптоматики при прогрессирующем течении процесса. Около 15-25% беременных резистентны к любому медикаментозному лечению независимо от его объема и направленности. Это особенно относится к беремен¬ ным с сопутствующей патологией почек, сахарным диабетом, ожирением, при рано возникшем заболевании, что характерно для сочетанных с экстрагенитальной па¬ тологией форм гестоза. Не может быть дано единых рекомендаций по продолжи¬ тельности лечения. В каждом случае этот вопрос решается индивидуально. Одна¬ ко чем тяжелее заболевание, тем менее длительным должно быть его течение, тем раньше надо решать вопрос о родоразрешении. Часто своевременное родоразре¬ шение — единственный шанс для спасения матери и плода. Лечение должно быть индивидуальным. Гипотензивные препараты, способствуя снижению артериального давления, ухудшают маточно-плацентарный кровоток, что ведет к повреждению плода. По¬
Глава 47. Гестоз 583 этому не следует добиваться снижения артериального давления до нормальных значений только гипотензивными средствами. Следует учитывать их потенциру¬ ющий эффект, кумуляцию ряда препаратов в организме, в частности тех, которые могли быть назначены беременной амбулаторно и принимались ею до приезда врача скорой помощи. Все гипотензивные препараты, используемые при гестозе, можно разделить на три группы: 1) с выраженным седативным эффектом — препараты диазепама; 2) с преимущественным действием в области эфферентных нервов — допегит, спазмо¬ литики, клонидин; 3) периферические вазодилататоры — папаверин, но-шпа, эуфиллин и др. При интенсивном лечении отдают предпочтение магния сульфату и диазепаму. Диуретические средства в последние годы применяются ограниченно, посколь¬ ку, снижая осмотическое и онкотическое давление крови, они вызывают у беремен¬ ных с гестозом развитие гиповолемии и интерстициальный отек. Назначение в этих условиях салуретиков не способствует мобилизации интерстициальной жидкости, а лишь усиливает гиповолемию и тем самым форсирует возникновение перифери¬ ческого вазоспазма. Получается «обратный эффект», когда кратковременное уве¬ личение объема мочи сопровождается усилением артериальной гипертензии. Кроме того, салуретики, способствуя повышению экскреции калия, могут привести к раз¬ витию метаболического алкалоза. Они нарушают углеводный обмен и потому противопоказаны при диабете. При тяжелом гестозе водно-солевой гомеостаз нормализуют с помощью инфу¬ зионной осмо-, онкотерапии. Осмотически активными веществами являются аль¬ бумин, протеин, плазма, маннит, сорбит. Они способствуют уменьшению интер¬ стициального отека, увеличению объема плазмы, увеличению объема мочи. Аль¬ бумин обеспечивает дезагрегацию эритроцитов и коррекцию нарушений периферического кровообращения. Неотложная помощь на догоспитальном этапе включает назначение седатив¬ ных, нейролептических и наркотических средств и гипотензивных препаратов. Воздействие на ЦНС обеспечивает создание лечебно-охранительного режима на месте и при последующей транспортировке больной, предотвращает развитие эк¬ лампсических приступов. Гипотензивные препараты повышают резистентность больной к транспортировке, обеспечивают начало лечения еще до поступления беременной в стационар. Вместе с тем подход к выбору препаратов, объему догос¬ питального лечения зависит от состояния больной и тяжести клинических прояв¬ лений: при нефропатии (артериальное давление не выше 140/90 мм рт. ст., проте- инурия не более 0,5 г/л, отсутствуют или незначительно выражены отеки, отсут¬ ствуют жалобы) показана госпитализация в акушерский стационар. Перед транспортировкой можно ввести внутримышечно 10 мг седуксена (2 мл 0,5% ра¬ створа) или 6 г магния сульфата (24 мл 25% раствора). О введенных препаратах следует обязательно сообщить врачу стационара. При тяжелом гестозе (артериальное давление 150/100 мм рт. ст. и выше, проте- инурия более 0,5-1 г/л, отеки) необходима срочная госпитализация в акушерский стационар. Сразу же по прибытии врача, до начала транспортировки обязатель¬ ны внутримышечное введение 10 мг седуксена и внутримышечное введение 6 г (в пересчете на сухое вещество) магния сульфата.
584 РазделУ. Неотложная акушерско-гинекологическая помощь При преэклампсии (на фоне той же симптоматики, что при тяжелом гестозе, по¬ являются субъективные симптомы — жалобы на головную боль, нарушение зре¬ ния, боли в надчревной области и др.) тактика врача аналогична описанной. Если машина скорой помощи оснащена наркозной аппаратурой, то в процессе транс¬ портировки целесообразно применить масочный наркоз закисью азота с кислоро¬ дом в соотношении 2:1 для обеспечения анальгетической стадии наркоза и предуп¬ реждения развития эклампсического приступа в процессе транспортировки. При эклампсии, коматозном состоянии врачебная тактика та же, но объем ле¬ чебных мероприятий шире. В момент прибытия к больной следует обеспечить бы¬ стрый и надежный доступ к вене. Инфузионным раствором могут быть 5-10% ра¬ створ глюкозы, изотонический раствор натрия хлорида. При этом внутривенно срочно вводят спазмолитики и нейролептики: седуксен (10 мг) и но-шпу. На язык можно нанести 2-3 капли нитроглицерина. При наличии приступа эклампсии не¬ обходимо ввести роторасширитель (ложку, обернутую марлей, ватой). Сразу по окончании приступа следует обеспечить масочный наркоз закисью азота с кисло¬ родом в соотношении 1:1 или 2:1. Транспортировка больной в стационар осуществляется только в условиях нар¬ котического сна.
Гпава 48 Кровотечения в гинекологической практике Репина М.А. Причинами кровотечений у гинекологических больных могут быть травмы наруж¬ ных половых органов, прерывание беременности ранних сроков, шеечная беремен¬ ность, нарушения менструального цикла, рак шейки матки и тела матки. Кровоте¬ чения составляют более половины всех вызовов скорой помощи к гинекологичес¬ ким больным. Прерывание беременности ранних сроков — это наиболее частая причина кровотечений. Оно может быть спонтанным (самопроизвольный аборт) и инду¬ цированным (криминальный, артифициальный аборт). Этиология самопроиз¬ вольного аборта разнообразна. В ранние сроки он, как правило, обусловлен гене¬ тическими и гормональными причинами, тяжелым инфекционным поражением плода (вирусная, микоплазменная, хламидийная и другая инфекция), реже — со¬ матическими заболеваниями, отравлениями и др. Выделяют следующие клинические стадии внебольничного аборта: 1) угрожающий аборт; 2) начавшийся аборт; 3) аборт «в ходу»; 4) неполный аборт; 5) полный аборт. Нередко внебольничный аборт осложняется воспалительным процессом (ин¬ фицированный аборт), причем в него вовлекаются только плодное яйцо (хорио- амнионит) или еще миометрий (метроэндометрит), миометрий с придатками (мет- роэндометрит, сальпингоофорит) или развивается генерализованная инфекция (сепсис, инфекционно-токсический шок). При артифициальном аборте (т. е. выполненном в условиях гинекологического стационара) причиной кровотечения после выписки могут быть остатки плодного яйца, скопление в полости матки крови (гематометра), нераспознанная перфора¬ ция матки, воспаление матки (метроэндометрит, метротромбофлебит). Клиническая картина аборта прежде всего проявляется кровоотделением разной интенсивности из половых путей — от небольших сукровичных пятен до обильного, приводящего к анемизации больной. Кровоотделение сопровождается болями ноющего, тянущего или схваткообразного характера. При значительном кровотечении больные жалуются на слабость, головокружение. При осложнении аборта воспалительным процессом наблюдаются ознобы, лихорадка, особенно
586 РазделУ. Неотложная акушерско-гинекологическая помощь высокая при инфицировании грамотрицательными бактериями. Отмечаются ги¬ перемия или, напротив, сероватый оттенок кожи лица. При тяжелом течении вос¬ палительного процесса наблюдаются акроцианоз, снижение объема мочи, артери¬ альная гипотензия (предвестники и симптомы инфекционно-токсического шока), поносы, метеоризм, вздутие живота, отделяемое из матки от значительного до обиль¬ ного, с запахом. Диагноз маточного кровотечения в связи с абортом устанавливается на основа¬ нии анамнеза (задержка менструации), а также при бимануальном исследовании (при сроках до 12 недель беременности) или при пальпации матки через переднюю брюшную стенку: при сроке 11-12 недель беременности дно матки определяется на уровне верхнего края лобковой кости, при сроках 13-14 недель — выше лобко¬ вой кости. Матка обычно безболезненна при неосложненном аборте и болезненна при сопутствующем воспалительном процессе, на пальпацию отвечает изменени¬ ем консистенции — становится более плотной. Диагностировав беременность, следует дифференцировать стадию аборта и его характер. Угрожающий самопроизвольный аборт характеризуется тянущими и ноющими болями внизу живота на фоне задержки менструации. В этой связи важно выяс¬ нить дату последней менструации, наличие сомнительных признаков беременно¬ сти (тошнота, рвота, другие диспепсические явления, непереносимость запахов и пр.), случаи самопроизвольных абортов в прошлом, отклонения в течении менст¬ руального цикла, характерные для гормональных нарушений в репродуктивной системе и др. Кровоотделение в этой стадии аборта может отсутствовать, чаще оно незначительное, в виде скудных мажущих выделений, реже — более интенсивное. Его выраженность зависит от срока беременности, локализации плодного яйца, перехода в следующую стадию аборта и других причин. Начавшийся аборт сопровождается усилением схваткообразных болей внизу живота, болями в пояснице, более интенсивными кровянистыми выделениями, иногда с мелкими сгустками. Дифференцировать угрожающий и начавшийся аборт без специального гинекологического исследования не всегда возможно. Аборт «входу» характеризуется довольно четкой клинической картиной: боли внизу живота становятся очень интенсивными, носят схваткообразный характер. Кровотечение может быть обильным и сопровождаться симптомами нарастающей анемии (слабость, бледность кожи, тахикардия, артериальная гипотензия). Неполный аборт характеризуется выделением из половых путей (рождением) частей плодного яйца и кровотечением различной интенсивности, но чаще — зна¬ чительным. Полный аборт сопровождается скудной симптоматикой. Больная отмечает про¬ изошедший аборт. После полного отторжения плодного яйца боли прекращаются, кровянистые выделения скудные, мажущие. Диагноз криминального внебольничного аборта устанавливается на основании указаний на имевшее место вмешательство с целью прерывания беременности (ко¬ торые не всегда удается получить). Клиническая картина в этих случаях нередко сопровождается отмеченными выше признаками воспаления. Диагноз осложнен¬ ного артифициального аборта устанавливается на основании анамнестических указаний об имевшемся аборте, кровоотделения из половых путей, болей внизу
Глава 48. Кровотечения в гинекологической практике 587 живота разной интенсивности и характера. При нераспознанной перфорации обыч¬ но имеются признаки раздражения брюшины вплоть до клинической картины перитонита, лихорадка. Тактика врача скорой помощи. Во всех случаях аборта показана срочная госпитализация больной в стационар. В зависимости от выраженности клиничес¬ кой картины транспортировка до машины скорой помощи и от нее до приемного отделения больницы может быть осуществлена пешком и на носилках; последнее необходимо при значительном кровотечении, ухудшении общего состояния за счет кровопотери, сопутствующей инфекции и других причин. В случаях интенсивного кровотечения и аборта, сопровождающегося клинической картиной сепсиса, инфек¬ ционно-токсического шока, необходима очень срочная госпитализация в гинеко¬ логическое отделение. О транспортировке такой больной следует поставить в из¬ вестность персонал больницы и передать ее непосредственно дежурному врачу. При оказании помощи на догоспитальном этапе больным с угрожающим и начавшимся абортом можно ввести 10-15 мл 25% раствора магния сульфата (обес¬ печивает токолитический эффект, т.е. снимает повышенный тонус миометрия). При аборте «в ходу», неполном аборте с кровоостанавливающей целью можно приме¬ нить внутривенно 10 мл 10% раствора кальция хлорида, 250-500 мг дицинона. Назначение сокращающих средств не показано, так как при неопорожненной мат¬ ке может усилиться кровотечение из сосудов миометрия. В случаях полного аборта перед транспортировкой больной в стационар ей внутримышечно следует ввести окситоцин, 1 мл (5 ЕД), или эрготамин — 200 мкг внутривенно. Лечение в стационаре. При угрожающем аборте беременность может быть сохранена, но успех во многом зависит от своевременной госпитализации и пра¬ вильного лечения. Беременной необходим постельный режим в течение 2-3-х не¬ дель и более. С 6-7-й недели беременности назначают прогестерон и его синтети¬ ческие аналоги. Продолжительность лечения гормональными препаратами зави¬ сит от показаний, которые определяются данными кольпоцитограммы и других исследований. Кроме того, назначают токоферола ацетат по 100-200 мг/сут, токолитики (мета- цин в таблетках, в более поздние сроки — адреномиметики: гинипрал, партусис- тен и др.). Для создания лечебно-охранительного режима целесообразно назначе¬ ние седативных и снотворных средств (настой пустырника, фенобарбитал и др.). В последние годы более широко внедряется немедикаментозное лечение угрожаю¬ щего и начавшегося аборта (иглорефлексотерапия, абдоминальная декомпрессия и др.). Лечение начавшегося аборта проводят так же, как и угрожающего. Сохранение беременности при начавшемся аборте возможно, но менее вероятно, чем при угро¬ жающем. Обязательным условием лечения угрожающего и начавшегося аборта является предварительное ультразвуковое исследование беременной матки, при котором уточняется тяжесть повреждения плодного яйца (степень отслойки, на¬ личие неразвивающейся беременности и др.). В случаях аборта «в ходу», неполного аборта, неразвивающейся беременности показано выскабливание полости матки, которое способствует быстрому ее опо¬ рожнению и прекращению кровотечения. При полном аборте также производят выскабливание полости матки, поскольку в этом случае никогда нельзя исключить
588 Раздел V. Неотложная акушерско-гинекологическая помощь возможность задержки частей плодного яйца, которые в дальнейшем могут явить¬ ся причиной воспалительного процесса или повторного кровотечения. Если аборт сопровождается большой кровопотерей, то применяют инфузионно-трансфузи- онное лечение по общепринятым правилам. Лечение больных с инфицированным абортом зависит от клинической карти¬ ны и их состояния. Учитывая возможность генерализации инфекции при выскаб¬ ливании полости матки, к этой операции следует относиться крайне осторожно, производить ее только по жизненным показаниям (обильное кровотечение). В пос¬ ледние годы для опорожнения полости матки при инфицированном аборте широ¬ ко используют вакуум-экскохлеацию. После опорожнения матки осуществляют ее дренирование через цервикальный канал с последующим постоянным промыва¬ нием антисептическими растворами (нитрофураны, хлоргексидин и др.). При тя¬ желой клинической картине (сепсис, инфекционно-токсический шок) выполняют экстирпацию матки с трубами и дренирование брюшной полости. Одновременно назначают антибактериальные препараты широкого спектра действия, дезинток- сикационную, десенсибилизирующую и общеукрепляющую терапию, объем кото¬ рой зависит от тяжести воспалительного процесса и поэтому определяется инди¬ видуально. При осложнении артифициального аборта лечение проводят с учетом характе¬ ра осложнения: при остатках плодного яйца, гематометре показано повторное выскабливание полости матки, при перфорации матки — срочное оперативное лечение, объем которого зависит от характера повреждения матки и соседних ор¬ ганов, давности перфорации, наличия перитонита и других причин. Воспалитель¬ ные осложнения артифициального аборта лечат, как правило, консервативно, объем зависит от тяжести воспалительного процесса. Шеечная беременность является хотя и редким, но исключительно тяжелым осложнением беременности: плодное яйцо имплантируется не в теле, а в шейке матки, которая и становится плодовместилищем. В шейке матки быстро разви¬ вается коллатеральная сосудистая сеть. Шейка матки резко увеличивается в объе¬ ме и деформируется. Мышечные волокна истончаются и подвергаются перерас- тяжению. На определенных сроках, чаще — ранних (до 15-16-ти недель), начи¬ нается отслойка плодного яйца, которая сопровождается профузным, вплоть до смертельного, кровотечением. Попытки выскабливания ведут к усилению кро¬ вотечения. Диагноз шеечной беременности труден и на догоспитальном этапе его устанав¬ ливают сравнительно редко. Больные отмечают задержку менструации, субъек¬ тивные признаки беременности. Очень грозным клиническим симптомом являет¬ ся внезапно развивающееся профузное кровотечение. При вызове к такой больной врач обязан обеспечить самую срочную госпитализацию в ближайший гинеколо¬ гический стационар. Транспортировку производят только на носилках, если воз¬ можно — минуя приемное отделение. О предстоящей доставке больной следует за¬ ранее информировать дежурную бригаду, которой непосредственно больную и передают. Единственным методом лечения в этих случаях является экстирпация матки. На догоспитальном этапе необходимо обеспечить быстрый постоянный доступ к вене и начать струйное внутривенное введение любых кровезаменителей, включая изотонический раствор натрия хлорида. На низ живота кладут пузырь со
Глава 48. Кровотечения в гинекологической практике 589 льдом. При необходимости следует пережать кулаком брюшной отдел аорты во время транспортировки. Травмы половых органов развиваются вследствие падений, особенно на ост¬ рые и колющие предметы, при половом акте, при введении во влагалище и полость матки твердых и острых предметов, инструментов (бужи, металлические катете¬ ры, расширители и др.). Травма наружных половых органов проявляется кровотечением, формирова¬ нием гематомы, часто обширной, в области больших и малых половых губ, в обла¬ сти влагалища. При повреждении клитора, где имеется обширная сосудистая сеть, кровотечение может быть очень обильным. Повреждения при падении на острые, колющие предметы, при половом акте обычно представляют собой рваные раны с обширными повреждениями стенок, а нередко и сводов влагалища, с образованием гематом, распространяющихся на клетчатку малого таза. Перфорация сводов влагалища острыми инструментами также сопровождается формированием колото-рваных ран. При этом возможно повреждение органов малого таза — мочевого пузыря, кишки. Повреждение верх¬ ней трети влагалища также обычно сопровождается значительным кровотечением. Клиническая картина травм малого таза разнообразна: в зависимости от тяже¬ сти повреждения состояние больных может быть от удовлетворительного до кол- лаптоидного. Из половых путей кровоотделение — от незначительного до сильно¬ го. В случае травмы наружных половых органов при осмотре определяют размоз- жение, разрывы, гематомы. Диагноз уточняют при сборе анамнеза (указания на введение инструментов для плодоизгнания и др.). На догоспитальном этапе при обильном кровотечении из раневых участков на наружных половых органах показано наложение давящей Т-образной повязки. При массивной кровопотере, шоке следует срочно начинать введение кровезамещаю¬ щих растворов, витаминов (аскорбиновая кислота), сердечных препаратов. Это же лечение продолжается в процессе транспортировки больной. Во всех случаях травматизма половых органов обязательна срочная госпита¬ лизация в гинекологическое отделение, поскольку без специального гинекологи¬ ческого исследования трудно правильно оценить тяжесть повреждения. Транспор¬ тировку больной необходимо осуществлять на носилках с последующей передачей ее непосредственно врачу стационара. Лечение травм половых органов, как правило, хирургическое. Оно заключает¬ ся в тщательной обработке раны, остановке кровотечения путем лигирования со¬ судов или с помощью тампонады. Реже производят наложение швов на разрыв (при условии свежей «незагрязненной» раны). При повреждениях, проникающих во влагалищные своды, показана лапаротомия. Одновременно выполняют противо¬ шоковые мероприятия, вводят противостолбнячную сыворотку, обеспечивают профилактику и лечение воспалительного процесса. Нарушения менструального цикла в виде дисфункциональных маточных кро¬ вотечений встречаются в молодом возрасте — у девушек в виде ювенильных крово¬ течений, у женщин старшего возраста в виде климактерических кровотечений. У женщин репродуктивного возраста дисфункциональные маточные кровотечения чаще всего возникают на фоне эндометриоза, воспалительных процессов половых органов.
590 РазделУ. Неотложная акушерско-гинекологическая помощь Причины дисфункциональных маточных кровотечений многообразны: миома матки, воспалительные заболевания половых органов, но наиболее часто — орга¬ нические и функциональные изменения в гипоталамо-гипофизарно-яичниковой системе. Как правило, при этом наблюдается персистенция фолликула с постоян¬ ной эстрогенной стимуляцией, гиперплазией и последующим длительным оттор¬ жением эндометрия. Клиническая картина дисфункциональных маточных кровотечений харак¬ теризуется кровоотделением, начинающимся в срок менструации или после раз¬ личной длительности задержки менструации. Кровоотделение может быть незна¬ чительным (кровомазанье), но очень длительным (1-2 месяца и дольше), а иногда настолько обильным, что быстро приводит к анемизации, требует срочной хирурги¬ ческой помощи — выскабливания полости матки. При повторных кровотечениях развивается хроническая постгеморрагическая железодефицитная анемия. В этих случаях обращает на себя внимание внешний вид больных — бледность кожи, не¬ здоровый цвет лица, общая одутловатость, пастозность. Иногда дисфункциональ¬ ным маточным кровотечениям сопутствует ожирение. Диагноз дисфункционального маточного кровотечения несложен. Его устанав¬ ливают на основании данных анамнеза (кровотечение после задержки менструа¬ ции или в срок менструации, повторение подобных кровотечений, диагностичес¬ кие процедуры в прошлом, включая выскабливание полости матки в связи с нару¬ шением менструального цикла, и др.) и клинической картины — кровоотделения из половых путей разной интенсивности, иногда сопровождающиеся ухудшением общего состояния, хронической или острой анемией. При кровотечении больные подлежат срочной госпитализации. По состоянию их транспортируют до машины «скорой помощи» и затем до приемного отделения пешком или на носилках с передачей дежурному врачу стационара. При скудном кровоотделении и исключении другой его причины (аборт, внематочная беремен¬ ность) больная может быть оставлена дома. В этом случае ей рекомендуют холод на низ живота, применение таблетированных сокращающих средств (эргометрин 0,0002 мкг, 2-3 раза в день или эрготамин 0,001 мкг, 2-3 раза в день и др.) и по воз¬ можности скорейшее посещение врача женской консультации. В случае обильного кровотечения на догоспитальном этапе перед транспор¬ тировкой больной подкожно или внутримышечно вводят сокращающие средства: окситоцин, 1 мл (5 ЕД) и др. Рак шейки и тела матки может также явиться причиной значительного крово¬ течения. Эта патология чаще возникает у женщин старше 40 лет, хотя наблюдает¬ ся много случаев развития злокачественных новообразований шейки и тела матки в более молодом возрасте. Клиническую картину рака шейки матки определяют контактные, т. е. возни¬ кающие от легкой травмы (половой акт, дефекация, спринцевание и др.), крово¬ течения. При прогрессировании злокачественного роста и разрушении сосудов кровоистечение принимает постоянный характер — от небольших мажущих выде¬ лений до обильного, многократно повторяющегося кровотечения. Ему сопутству¬ ют бели, вначале обильные, водянистого характера, затем гнойные или цвета «мяс¬ ных помоев» с ихорозным запахом. Отмечаются боли внизу живота, иррадиирую- щие в крестец, поясницу, в прямую кишку. При IV клинической стадии появляются
Глава 48. Кровотечения в гинекологической практике 591 симптомы со стороны мочевого пузыря (неполное его опорожнение, тяжелый цис¬ тит) и прямой кишки (запоры, примесь крови в каловых массах). Клиническая картина прогрессирующего рака тела матки также характеризует¬ ся длительными кровянистыми выделениями, от незначительных до интенсивных, обильными гнойными белями и болевым синдромом. Диагностике помогают анам¬ нестические указания на лечение у гинеколога, онколога по поводу «эрозии» шей¬ ки матки, получение курсов лучевой или паллиативной терапии. Лечение больных раком шейки и тела матки проводят в гинекологических отде¬ лениях онкологических стационаров. Оно включает оперативное вмешательство и лучевую терапию. Тактика врача скорой помощи при вызове к больной раком шейки или тела матки в III—IV клинической стадии зависит от характера кровоотделения и имею¬ щихся жалоб: при обильном кровотечении показана госпитализация в гинеколо¬ гическое отделение многопрофильной больницы, но обязательно изолированное от акушерского стационара. В силу присоединения к опухолевому процессу вто¬ ричной инфекции онкологические больные не должны размещаться в одном зда¬ нии (даже на разных этажах) с незащищенным контингентом новорожденных и родильниц. Перед транспортировкой объем неотложной помощи зависит от состо¬ яния больной. Целесообразно ввести 2 мл 50% раствора анальгина или другие бо¬ леутоляющие средства. При незначительных кровянистых, кровянисто-гнойных выделениях и при от¬ сутствии других показаний к госпитализации больную можно оставить дома. В этом случае следует провести необходимую в конкретной ситуации терапию (обезболи¬ вающие, седативные, сердечные и другие средства), при необходимости осуще¬ ствить повторный выезд; передать активный вызов в поликлинику по месту жи¬ тельства.
Гпава 49 Острый живот в гинекологии Репина М.А. Причинами острого живота у гинекологических больных являются кровотечение в брюшную полость (внематочная беременность, апоплексия яичника), перекрут ножки кистомы яичника, перфорация гнойных образований придатков (пиосаль- пинкс, тубоовариальный абсцесс, кистома яичника), тазовый перитонит (пельвио- перитонит). Внематочная (эктопическая) беременность — это беременность, развивающа¬ яся вне физиологического плодовместилища,— в маточной трубе (преимуществен¬ ная локализация), в рудиментарном маточном роге, в яичнике, в брюшной полос¬ ти. В последние десятилетия отмечен рост частоты внематочной беременности, что связано с нарушением функционального состояния маточных труб и яичников вследствие повторных абортов, воспалительных процессов в придатках, примене¬ ния гормональных и внутриматочных противозачаточных средств, т.е. одним из главных этиологических факторов внематочной беременности является изменение анатомического строения и функции маточных труб. Помимо указанных выше причин развитию данной патологии способствуют инфантилизм, гипотрофичес- кое состояние полового аппарата при нарушенной функции яичников или на фоне длительной лактации. В числе причин не исключаются повышение активности трофобласта, что способствует привитию плодного яйца до его попадания в по¬ лость матки, а также нарушение механизма восприятия яйцеклетки с ее миграци¬ ей в брюшную полость и др. Клиническая картина прогрессирующей внематочной беременности вначале сходна с таковой при нормальной беременности: наблюдаются физиологическая аменорея, нагрубание молочных желез. Наружные половые органы, влагалище и влагалищная часть шейки матки цианотичны. За счет гипертрофии миометрия происходит увеличение размеров матки до 5-6-недельного срока беременности. Если беременность прогрессирует и дальше, то рост эктопического плодовмести¬ лища опережает рост матки, что заставляет заподозрить внематочную беремен¬ ность. Чаще же на 5-7-й неделе (а нередко и раньше) развитие эктопической бере¬ менности нарушается. Этот процесс протекает в двух клинических вариантах: по типу трубного аборта (внутренний разрыв плодовместилища) и по типу разрыва трубы (наружный разрыв плодовместилища). В первом случае происходит отслойка плодного яйца от стенки трубы и начи¬ нается кровотечение в полость трубы. В результате сокращений трубы плодное яйцо изгоняется в ампулярный конец, т.е. в сторону брюшной полости. Кровь из трубы также вытекает в брюшную полость — в маточно-прямокишечное углубле¬
Глава 49. Острый живот в гинекологии 593 ние, где скапливается и формирует заматочную гематому. Иногда происходит скоп¬ ление крови вокруг трубы (перитубарная гематома) или внутри трубы (гемато- сальпинкс). Кровотечение может быть достаточно интенсивным, способствовать анемизации больной, появлению симптомов раздражения брюшины. Сокращения трубы вызывают сильные боли схваткообразного характера. В случае гибели плод¬ ного яйца начинается отторжение децидуально превращенного эндометрия, что сопровождается длительным постоянным кровомазаньем. При разрыве трубы (ее разрушении ферментами трофобласта) — чаще он воз¬ никает при имплантации плодного яйца в маточном отделе — как правило, разви¬ вается обильное кровотечение. Это связано с повреждением сосудов сравнительно большого диаметра, интенсивно васкуляризирующих маточную часть трубы. В клинической картине преобладают симптомы внутрибрюшного кровотечения и геморрагического шока: слабость, бледность кожи, холодный пот, тахикардия, не¬ достаточное наполнение пульса, артериальная гипотензия. Живот мало участву¬ ет (или не участвует) в акте дыхания, болезненен при пальпации и перкуссии. Имеются положительные симптомы раздражения брюшины. В отлогих частях живота при перкуссии определяется притупление. Перемена положения больной, попытка подняться вызывают развитие обморочного состояния вплоть до коллапса. При гинекологическом исследовании, которое обычно очень болезненно в этих слу¬ чаях, определяется несколько увеличенная в размерах, болезненная при пальпа¬ ции и «плавающая» в жидкости матка. Задний свод влагалища выпячен или сгла¬ жен, также резко болезненен при пальпации. Подчеркнем, что гинекологическое исследование может ухудшить состояние больной. Поэтому его допустимо выпол¬ нять для уточнения диагноза при развернутой операционной только у больной, подготовленной к операции. Несмотря на четкую симптоматику внематочной беременности и большое чис¬ ло ее клинических признаков, диагноз нередко устанавливают с опозданием, на фоне крайне тяжелого, а иногда и терминального состояния больной. Ошибки в диагно¬ стике чаще всего связаны с неумением дифференцировать внематочную беремен¬ ность от другой патологии органов брюшной полости — острого панкреатита, прободной язвы желудка и двенадцатиперстной кишки, острого аппендицита, пе- рекрута ножки кистомы яичника и др. Вместе с тем о возможности внематочной беременности следует всегда помнить у женщин репродуктивного возраста. Диагностике помогают указания на задерж¬ ку менструации (имеются не во всех случаях), наличие сомнительных признаков беременности, кровоотделение из половых путей разной продолжительности и интенсивности, наличие признаков внутрибрюшного кровотечения (анемия, кол¬ лапс, симптомы раздражения брюшины в сочетании с симптомами наличия жид¬ кости в брюшной полости и др.)- Значительно облегчает своевременную диагнос¬ тику ультразвуковое исследование внутренних половых органов, при котором легко устанавливают локализацию эктопической беременности, особенности ее течения (прогрессирует, нарушена), появление свободной жидкости в брюшной полости (внутрибрюшное кровотечение). При проведении дифференциальной диагностики необходимо учитывать сле¬ дующее: при остром панкреатите боли очень сильные, локализуются в надчревной области, иногда пациентки сообщают о нарушении режима питания, наличии хро¬
594 Раздел V. Неотложная акушерско-гинекологическая помощь нической патологии органов пищеварения. Отсутствует задержка менструации. Такие же симптомы характерны для перфорации язвы желудка и двенадцатипер¬ стной кишки. Кроме того, при острой патологии органов пищеварения резче вы¬ ражено напряжение брюшной стенки, чем при нарушенной внематочной беремен¬ ности. При перекруте ножки кистомы яичника и остром аппендиците нет симпто¬ мов внутреннего кровотечения, отсутствуют указания на задержку менструации, возможную беременность, нет кровоотделения из половых путей. Больные с внематочной беременностью нуждаются в неотложной врачебной помощи. Любая задержка с началом лечения может привести к их гибели. Един¬ ственным методом лечения внематочной беременности является срочная операция, поэтому больная должна быть немедленно госпитализирована в гинекологическое отделение многопрофильной больницы с передачей ее непосредственно дежурно¬ му гинекологу. При наличии симптомов внутрибрюшного кровотечения (анемия, коллапс и др.) больную госпитализируют в ближайший гинекологический стаци¬ онар, по возможности — минуя приемное отделение. Госпитализацию осуществля¬ ют только на носилках. Прогноз при внематочной беременности определяют два лечебных мероприя¬ тия — остановка кровотечения и срочное возмещение кровопотери, поэтому глав¬ ными способами стационарного лечения больной являются чревосечение, при ко¬ тором выбирается соответствующий объем операции (тубэктомия, резекция тру¬ бы, пластика трубы), и трансфузионно-инфузионная терапия, включая реинфузию крови, введение противошоковых растворов, эритроцитарной массы и др. При вызове к больной с подозрением на внематочную беременность все усилия врача должны быть направлены на ее скорейшую госпитализацию. В случае удов¬ летворительного состояния женщины при этом не требуется никаких медикамен¬ тозных назначений или они должны быть минимальными (1-2 мл 5% раствора аскорбиновой кислоты и 200-500 мг дицинона внутримышечно). При коллапто- идном состоянии, вызванном массивным внутрибрюшным кровотечением, следу¬ ет наладить постоянный доступ в вену и приступить к введению любого из доступ¬ ных кровезамещающих растворов (изотонический раствор натрия хлорида, жела- тиноль, реополиглюкин и др.), которое необходимо продолжать в процессе транспортировки больной вплоть до передачи ее дежурному врачу. Апоплексия яичника (разрыв яичника, инфаркт яичника, гематома яичника) — острое нарушение его целости с кровоизлиянием в яичник и кровотечением в брюшную полость. Встречается почти в 2% всех чревосечений, произведенных в связи с диагнозом внематочной беременности и острого аппендицита. Апоплексию яичника связывают с нарушением нейроэндокринной регуляции в организме, в частности с усилением секреции лютеинизирующего гормона гипо¬ физа, способствующего развитию кровоизлияний в строму яичника. Предраспо¬ лагают к апоплексии яичника склерокистоз, варикоз, воспалительные процессы. В патогенезе заболевания определенная роль принадлежит физическому напря¬ жению, прерванному или редкому половому акту и другим моментам. Чаще всего апоплексия яичника развивается в середине менструального цикла—в период ову¬ ляции или во вторую фазу — в период васкуляризации и расцвета желтого тела. Клиническая картина апоплексии яичника напоминает таковую при внема¬ точной беременности. Апоплексия яичника чаще возникает в репродуктивном воз¬
Глава 49. Острый живот в гинекологии 595 расте, а именно — в возрасте 20-35 лет, сопровождается болевым синдромом: ост¬ рые боли внизу живота, на стороне пораженного яичника (чаще возникает спра¬ ва), которые развиваются внезапно, остро, иррадиируют в крестец, прямую киш¬ ку, бедро. Нередко сопутствует клиническая картина кровотечения в брюшную по¬ лость. При значительном кровотечении (анемическая форма апоплексии яичника) развиваются коллаптоидное состояние, тахикардия, артериальная гипотензия, отмечаются бледность видимых слизистых оболочек и кожи, холодный пот и др. При перкуссии живота можно определить притупление в его отлогих частях за счет скопления крови. Брюшная стенка напряжена, могут наблюдаться френикус-сим- птом, локальные признаки раздражения брюшины. При выраженном болевом син¬ дроме не исключены тошнота и рвота. Диагноз апоплексии яичника сложен и нередко устанавливается только в ходе операции. Эту патологию следует дифференцировать от внематочной беременно¬ сти и острого аппендицита. В отличие от внематочной беременности при анеми¬ ческой форме апоплексии яичника отсутствуют задержка менструации и другие признаки беременности. Заболевание чаще возникает на 11-22-й день менструаль¬ ного цикла. Иногда имеются анамнестические данные о нарушении менструаль¬ ного цикла в прошлом. Болевую форму апоплексии правого яичника следует диф¬ ференцировать от острого аппендицита по указанным выше признакам (фаза мен¬ струального цикла, с которой совпало развитие заболевания, дисфункциональные маточные кровотечения в анамнезе), а также по наличию нормальной температу¬ ры тела, слабой выраженности симптомов раздражения брюшины, отсутствию симптомов острого аппендицита (Ситковского, Ровзинга и др.). Тактика врача скорой помощи определяется не столько постановкой точного диагноза апоплексии яичника, сколько наличием признаков внутрибрюшного кро¬ вотечения и острого болевого синдрома: в любом случае показана срочная госпи¬ тализация больной в гинекологическое отделение многопрофильной больницы с доставкой ее на носилках, по состоянию и по возможности — минуя приемное отде¬ ление, с передачей непосредственно дежурному персоналу. Лечение апоплексии яичника оперативное — зашивание разрыва, резекция яичника. На догоспитальном этапе тактика врача зависит от состояния больной: при отсутствии симптомов внутрибрюшного кровотечения осуществляют только сроч¬ ную транспортировку в стационар. При внутрибрюшном кровотечении необходи¬ мо наладить доступ в вену и начать введение кровезамещающих растворов. Перекрут ножки кистомы яичника — острое осложнение опухоли яичника, приводящее к нарушению питания новообразования и развитию клиники острого живота. Кистомы яичника относятся к наиболее часто встречающимся опухолям у жен¬ щин. Они имеют разное гистологическое строение (псевдомуцинозная, цилио- эпителиальная, дермоидная и др.) и в Х/А-Х/3 всех случаев — первичный или вто¬ ричный злокачественный рост. Поэтому абсолютным правилом является удале¬ ние опухоли яичника, как только она диагностирована. Задержка с оперативным лечением способствует повышению риска развития не только злокачественного но¬ вообразования, но и других тяжелых осложнений: нагноения и перфорации опухо¬ ли в свободную брюшную полость, в мочевой пузырь, в прямую кишку, перекрута ножки опухоли яичника.
596 Раздел V. Неотложная акушерско-гинекологическая помощь Ножка опухоли яичника состоит из собственной связки, подвешивающей связ¬ ки, мезовария, иногда еще и маточной трубы. В ней проходят яичниковая арте¬ рия, ветви маточной артерии, вены, лимфатические сосуды. Патогенез перекру- та ножки кистомы разнообразен: резкое изменение положения тела, изменение внутрибрюшного давления (беременность, роды), нарушение гемодинамики в сосудах ножки кистомы и др. Перекрут может произойти остро, быстро или раз¬ виваться исподволь — в течение нескольких часов и даже дней. Он может быть частичным и полным (даже многократным). При этом происходит постепенное или резкое нарушение кровоснабжения с отеком опухоли, кровоизлиянием и не¬ крозом. Клиническая картина сопровождается постепенно нарастающими или остры¬ ми болями внизу живота — со стороны опухоли, появлением напряжения передней брюшной стенки, симптомов раздражения брюшины. Возможны тошнота, рвота, метеоризм, парез кишечника и другие симптомы острого живота. Температура тела обычно субфебрильная, но при длительном процессе лихорадка может быть выра¬ женной. Тахикардия. Кожа бледная, иногда с сероватым или синюшным оттенком. Диагностике помогают анамнестические указания на наличие у больной опухоли яичника. Тактика врача скорой помощи. Больная должна быть срочно госпитализи¬ рована в гинекологическое отделение многопрофильной больницы. Транспорти¬ ровку осуществляют на носилках. На догоспитальном этапе лечение не проводят. Лечение оперативное. Объем операции (удаление опухоли, экстирпация мат¬ ки с придатками и резекция сальника и др.) определяют в процессе лапаротомии, в зависимости от характера опухоли (доброкачественная, злокачественная). Перфорация гнойных образований придатков — осложнение гнойного воспа¬ ления маточных труб (пиосальпинкс), яичников (инфицирование с нагноением опухоли яичника, пиовар), маточных труб, яичников и связочного аппарата (ту- боовариальный абсцесс). Воспалительные заболевания женских половых органов занимают ведущее место в гинекологической патологии. Пути инфицирования — интраканаликуляр- ный, восходящий гематогенный (наиболее частый) и лимфогенный. Воспаление может быть специфическим (этиологические факторы — гонококки, микобактерии туберкулеза и др.) и неспецифическим, вызываемым любыми условно-патогенны¬ ми штаммами: патогенным и непатогенным стафилококком, протеем, Е. coli, клеб- сиеллами, неклостридиальными анаэробами, роль которых в этиологии воспали¬ тельных процессов в последние годы возрастает, и др. Однако микробная флора лишь определяет формирование очага воспаления и первую симптоматику забо¬ левания, а в дальнейшем течении воспалительного заболевания решающее значе¬ ние приобретают нарушения иммунитета, эндокринопатии, аутоиммуноагрессия и нарушения периферического кровообращения. Клиническая картина воспалительных заболеваний женских половых орга¬ нов, в частности придатков матки, в настоящее время нередко стертая, малосим- птомная. Преобладают подострые и хронические формы воспаления, которые от¬ личаются длительностью и упорством течения, сопровождаются вовлечением в процесс смежных органов и других систем организма. Воспалительный процесс половых органов превращается в полисистемное заболевание с нарушением фун¬
Глава 49. Острый живот в гинекологии 597 кции нервной системы, эндокринных органов, мочевыделительной системы и др. Влияние микробного фактора при этом снижается до минимума. Воспаление маточных труб сопровождается гиперемией, отеком тканей, усилен¬ ной экссудацией. В трубах формируются замкнутые полости, в которых содержит¬ ся экссудат, иногда — гнойный. Полости соединяются, маточный и ампулярный концы труб закрываются за счет интенсивного слипчивого процесса. Труба растя¬ гивается гнойным содержимым (пиосальпинкс). В ее стенках происходят некро¬ тические изменения с вовлечением в процесс брюшины. Образуются обширные сращения с органами малого таза, яичником. При вовлечении в процесс яичника формируется единый воспалительный конгломерат, в состав которого входят тру¬ ба, яичник, широкая связка матки; анатомические границы между этими органами разрушаются (тубоовариальный абсцесс). Иногда наблюдается изолированный гнойный процесс в яичнике с формированием его абсцесса (пиовар). Данное обра¬ зование в яичнике обычно имеет плотную капсулу, поэтому его перфорация про¬ исходит редко. Клиническая картина пиосальпинкса, тубоовариального абсцесса характери¬ зуется постоянными болями внизу живота, которые локализуются преимуществен¬ но со стороны воспаления. Характерны ознобы, высокая лихорадка, сменяющаяся периодами субфебрильной температуры тела. Отмечаются ухудшение общего со¬ стояния, слабость, недомогание. Боли иррадиируют в нижнюю конечность, крес¬ тец, поясницу, в паховые отделы. Пульс учащен. Живот мягкий, может быть уме¬ ренно вздут. При пальпации в области очага воспаления определяется выражен¬ ная болезненность. Симптомов раздражения брюшины нет. Язык, как правило, обложен. Иногда возникают тошнота, задержка стула и газов. Из половых путей может выделяться гнойное или серозно-гнойное содержимое. При специальном гинекологическом исследовании с одной или обеих сторон определяются придат¬ ки матки, часто значительно увеличенные, эластической консистенции, резко бо¬ лезненные при пальпации. Клиническая картина пиовара еще более тяжелая: силь¬ ные боли внизу живота с иррадиацией в прямую кишку и крестец, ознобы, высокая постоянная лихорадка, резкая интоксикация, тахикардия и другие симптомы, ха¬ рактерные для сепсиса. Необходимо помнить, что иногда гнойный процесс в придатках приобретает подострое, хроническое течение. В этих случаях боли усиливаются во время менст¬ руации, менструальный цикл нарушается. Боли имеют постоянный характер, ста¬ новясь тупыми, с нечеткой локализацией, с иррадиацией в поясницу, паховые об¬ ласти и таз. Отмечаются субфебрильная температура тела, бессонница, нараста¬ ющая анемия и другие симптомы общей интоксикации. Постоянны жалобы на диспепсические явления: тошноту, отсутствие аппетита, иногда отрыжку, запоры. При перфорации гнойных образований придатков уже в первые часы появля¬ ются симптомы перитонита, которые наслаиваются на клинику тяжелого воспа¬ лительного процесса. Отметим, что в отдельных случаях перитонита вследствие перфорации гнойного образования придатков матки болевой синдром не выражен (или маловыражен), в клинической картине преобладают высокая лихорадка, оз¬ нобы, одышка и другие гриппоподобные симптомы. Это обстоятельство является причиной ошибочных диагнозов гриппа, ОРВИ и, как следствие, неправильной тактики врача скорой помощи, что ведет к отказу больной в госпитализации, реко¬
598 РазделУ. Неотложная акушерско-гинекологическая помощь мендации лечения в домашних условиях вместо срочной транспортировки в ста¬ ционар. Поэтому необходимо помнить, что клиническая картина перитонита при перфорации гнойного образования придатков несколько отличается от таковой при «хирургических» перфорациях (язва желудка и двенадцатиперстной кишки и др.). Она протекает более стерто, вяло, что стало причиной возникновения неправиль¬ ного суждения о более благоприятном течении гинекологического перитонита по сравнению с хирургическим. Клиническую картину отличают следующие особен¬ ности: 1) отсутствие частой рвоты; она либо может отсутствовать вообще, либо — 1-2-кратная; 2) длительное сохранение перистальтики; возможен стул — самосто¬ ятельный или после клизмы, наблюдается метеоризм; 3) меньше выражено обез¬ воживание, так как нет частой рвоты, меньше потоотделение; 4) нередко возника¬ ют болезненное мочеиспускание и жидкий стул; 5) отсутствует параллелизм меж¬ ду тяжестью состояния больной и картиной крови, лейкоцитоз может быть слабовыраженным, изменения в лейкоцитарной формуле — минимальны. В целом клиническая картина перитонита следующая: боли внизу живота вы- раженнее со стороны очага воспаления, они могут быть резкими, интенсивными, а иногда — ноющими, нечеткими. Боли по всему животу отсутствуют. Ознобы, иног¬ да повторные, высокая лихорадка, частый пульс. Тахипноэ. Последние симптомы иногда предшествуют перфорации, но также и сопутствуют перитониту. Наблю¬ даются тошнота, иногда рвота, вздутие живота, напряжение передней брюшной стенки, которое может быть выражено в основном над очагом деструкции. Симп¬ томы раздражения брюшины вначале локальные, в дальнейшем распространяются по всему животу, но больше выражены в подвздошной области. Диагноз заболевания устанавливают на основании указанной выше симптома¬ тики и данных анамнеза (указания на хронический или острый воспалительный процесс в придатках матки с его амбулаторным, стационарным лечением и др.). Тактика врача скорой помощи. При остром гнойном воспалительном процессе в придатках матки и тем более при его перфорации с последующим развитием пе¬ ритонита больные подлежат срочному лечению в условиях гинекологического ста¬ ционара. Транспортировку осуществляют на носилках. При подозрении на пер¬ форацию с развитием перитонита больная должна быть доставлена в отделение, по возможности минуя приемный покой, и передана непосредственно дежурному врачу. Перфорация гнойных образований придатков и опухолей яичника требует не¬ медленного оперативного лечения. Объем операции — дренирование очага дест¬ рукции, удаление маточной трубы, удаление придатков, надвлагалищная ампута¬ ция или экстирпация матки с маточными трубами, с придатками матки — зависит от конкретной ситуации (тяжесть состояния больной, технические возможности проведения операции, сопутствующая гинекологическая патология и др.). Одно¬ временно должна быть обеспечена адекватная инфузионная терапия для устране¬ ния интоксикации, восстановления водно-электролитного баланса и др. В после¬ операционном периоде проводят антибактериальное, дезинтоксикационное, десен¬ сибилизирующее, общеукрепляющее и другое лечение. На догоспитальном этапе для уменьшения неблагоприятного влияния транс* портировки на организм тяжелобольной целесообразно применить комплекс ви¬ таминов (1-2 мл 5% раствора аскорбиновой кислоты внутримышечно, 1 мл 3%
Глава 49. Острый живот в гинекологии 599 раствора витамина В) внутримышечно, 100-150 мг кокарбоксилазы внутримышеч¬ но и др.). При необходимости приступают к инфузионной терапии, используя изо¬ тонический раствор натрия хлорида, 5-10% раствор глюкозы с инсулином, синте¬ тические кровезаменители — стабизол, рефортан. Категорически недопустимо вве¬ дение наркотических анальгетиков. Тазовый перитонит (пельвиоперитонит) является формой местного распрос¬ траненного перитонита. Заболевание, как правило, возникает вторично — при рас¬ пространении инфекции из матки, придатков (см. выше) на тазовую брюшину. В полости малого таза скапливается экссудат, фибринозное содержимое которого ускоряет образование спаек и отграничение очага воспаления. Изоляции полости малого таза от остальной брюшной полости способствуют прилегающие петли кишки и сальник, которые вовлекаются в местный спаечный процесс. Экссудат — серозно-фибринозный, гнойный — обычно скапливается в маточно-прямокишеч¬ ном углублении (абсцесс маточно-прямокишечного углубления) или, что реже, в одном из боковых карманов — в зависимости от локализации первичного очага воспаления. Клиническая картина пельвиоперитонита характеризуется симптомами об¬ щей интоксикации, ознобами, высокой лихорадкой постоянного типа. Отмечают¬ ся тахикардия, артериальная гипотензия. Боли интенсивные, локализуются вни¬ зу живота, иррадиируют в крестец, прямую кишку, нижние конечности. При фор¬ мировании абсцесса маточно-прямокишечного углубления боли преимущественно иррадиируют в прямую кишку, появляется чувство давления на кишку. При боко¬ вой локализации пельвиоперитонита боли больше выражены со стороны пораже¬ ния, могут иррадиировать к лону. Возникает тошнота, реже — рвота (нечастая). Стул и газы задержаны. При исследовании живота определяют локальное напря¬ жение передней брюшной стенки и локальные симптомы раздражения брюшины. Течение заболевания зависит от защитных возможностей организма, виру¬ лентности микробной флоры. При хорошей сопротивляемости больной, раннем начале лечения (до формирования абсцесса) удается ликвидировать воспаление тазовой брюшины без оперативного лечения. В этом случае на месте воспаления формируются обширные и плотные сращения, что в дальнейшем приводит к по¬ стоянному болевому синдрому, нарушению функции кишечника, бесплодию и др. При прогрессировании заболевания возможен прорыв гноя в свободную брюшную полость с развитием разлитого перитонита. Диагностика пельвиоперитонита нередко трудна. Ограниченность процесса, схожесть клинической картины пельвиоперитонита и гнойных образований при¬ датков матки осложняют дифференциальную диагностику. Уточнению диагноза помогают результаты специального гинекологического исследования, при кото¬ ром определяют нависание и резкую болезненность заднего свода в случаях абс¬ цесса маточно-прямокишечного углубления или резкую болезненность и форми¬ рование опухолевидного образования у дна матки, над лобком со стороны пораже¬ ния — в случаях скопления экссудата в боковых карманах. Тактика врача скорой помощи аналогична таковой при гнойных образова¬ ниях придатков матки: немедленная госпитализация в гинекологическое отделе¬ ние, которую осуществляют только на носилках. Больную следует передать непос¬ редственно дежурному врачу.
600 Раздел V. Неотложная акушерско-гинекологическая помощь Лечение пельвиоперитонита в стадии абсцесса — оперативное. В случае абсцес¬ са маточно-прямокишечного углубления производят рассечение заднего свода (кольпотомию) с введением дренажа и оставлением его на несколько суток. При абсцессе другой локализации производят лапаротомию с опорожнением и дрени¬ рованием абсцесса. Одновременно назначают антибактериальное, десенсибилизи¬ рующее, дезинтоксикационное, общеукрепляющее лечение. В отдельных случаях (отсутствие четких клинических данных о наличии абсцесса, начало заболевания) проводят консервативное лечение. На догоспитальном этапе целесообразно применение лекарств, которые помо¬ гут больной перенести транспортировку (витамины, аналептические препараты). Категорически недопустимо введение длительно действующих обезболивающих средств. Рекомендуемая литература Айламазян Э.К., Рябцева И.Т. Неотложная помощь при экстремальных состо¬ яниях в гинекологии.— 2-е изд.— М.: Медицинская книга, 2003.— 183 с. Айламазян Э. К, Новиков Б. Н., Павлова Л. П. и др. Неотложная помощь при экстремальных состояниях в акушерско-гинекологической практике: Руко¬ водство, 3-е изд.— СПб.: Научная литература, 2002.— 432 с. Айламазян Э. К., Новиков Б. Н., Павлова Л. П. и др. Акушерство. Учебник для мед. вузов. 5-е изд.— СПб: Спецлит, 2005.— 527 с. Кулаков В. И., Серов В. Н. Рациональная фармакотерапия в акушерстве и ги¬ некологии. Руководство для врачей.— М.: Литтера.— 2005,1150 с. Репина М. А. Преэклампсия и материнская смертность.— СПб.: Издат. дом СПбМАПО, 2005.-207 с. Репина М. А. Разрыв матки.— М.: Медицина, 1984.— 208 с. Серов В.Н., Маркин С. А. Критические состояния в акушерстве. Руководство для врачей.— М.: Медиздат, 2003.— 702 с. Уитфилд Ч.Р. Руководство Дьюхерста по акушерству и гинекологии для пос¬ ледипломного обучения: Пер. с англ.— М.: Медицина, 2003.— 795 с.
Раздел VI НЕОТЛОЖНЫЕ НЕВРОЛОГИЧЕСКИЕ И ПСИХИАТРИЧЕСКИЕ СОСТОЯНИЯ
Гпава 50 Неотложные состояния при поражениях нервной системы Виленский Б. С., Случек Н. И. Неотложные состояния вследствие поражений нервной системы наблюдаются у 3-10% общего числа госпитализированных больных. В подавляющем большинстве случаев первая помощь данной категории пациентов оказывается медицинским персоналом, не имеющим специальной неврологической подготовки (врачи линей¬ ных бригад скорой помощи и отделений неотложной помощи, участковые терапев¬ ты, а иногда фельдшера), в связи с чем нередко допускаются диагностические ошиб¬ ки и не полностью используются возможности современных методов лечения. Главная особенность остро возникающей неврологической патологии — бы¬ строе нарушение функций не только нервной системы но и других органов и си¬ стем, и, прежде всего — дыхания и кровообращения, а также нарушение гумораль- ^ ного гомеостаза, грубые нарушения черепной иннервации, моторики, координа- I ции и чувствительности. Остро развивающиеся поражения спинного мозга характеризуются резкими нарушениями движений нижних, а иногда и верхних конечностей изменениями чувствительности и нарушением функции тазовых ор¬ ганов. Таким образом, неотложные состояния неврологического профиля отличают¬ ся быстрым и часто одновременным нарушением ряда функций организма. Про¬ гноз нередко определяется объемом оказанной экстренной помощи, направленной, прежде всего на нормализацию жизненно важных функций - дыхания и кровооб¬ ращения. Диагностика и терапия неотложных состояний вследствие ряда первичных по¬ ражений ЦНС и неврологических осложнений при различных интоксикациях и заболеваниях внутренних органов осуществляется врачами многих специальнос¬ тей. Однако наибольшие трудности при решении диагностических и лечебных за¬ дач испытывает врач, оказывающий первую помощь. Клиническая картина нео¬ тложных состояний неврологического профиля своеобразна и их диагностика на догоспитальном этапе нередко сопряжена со значительными трудностями. Опре¬ делить конкретную их причину — сложная задача. Течение и продолжительность неотложных состояний зависят от причины, вызвавшей заболевание, и индивидуальных особенностей пациента. Рекомендации относительно того, что за неотложное состояние следует принимать «первые дни болезни» или «острый период заболевания», неоправданны как не отражающие сущность понятия «неотложное состояние», ибо оно может закончиться смертью
Глава 50. Неотложные состояния при поражениях нервной системы 603 или регрессировать. Исход во многом зависит от объема и качества оказываемой помощи. Состояние, расцениваемое как «неотложное», — этап заболевания, на про¬ тяжении которого нарастают или стойко сохраняются выраженные нарушения витальных функций и/или жизненно опасные неврологические расстройства, чре¬ ватые гибелью. Термином неотложное состояние определяется современная точка зрения не¬ врологов на принципы организации помощи при остро развивающихся пораже¬ ниях головного и спинного мозга. Клинические формы неотложных состояний неврологического профиля. 1. Острые нарушения мозгового кровообращения — ишемический инсульт, кро¬ воизлияние в мозг, субарахноидальное кровоизлияние, острая гипертоничес¬ кая энцефалопатия. 2. Посттравматические внутричерепные гематомы вследствие своевременно нераспознанной закрытой черепно-мозговой травмы, проявляющейся пос¬ ле «светлого промежутка» между травмой и появлением признаков пораже¬ ния мозга. 3. Острые воспалительные заболевания мозга и его оболочек — менингиты, ме- нинго энцефалиты, субдуральная эмпиема, эпидуральный абсцесс. 4. Тромбоз мозговых вен и синусов твердой мозговой оболочки. 5. Экзогенные интоксикации с резким преобладанием неврологической пато¬ логии - отравления этиловым и метиловым спиртами, острая алкогольная энцефалопатия Гайе-Вернике, отравления анальгетиками, снотворными, ат¬ ропином и атропинсодержащими препаратами, антигистаминными препа¬ ратами, психотропными средствами, хлоридами углеводорода, углерода мо¬ нооксидом (угарным газом), антихолинэстеразными веществами и препара¬ тами, этиленгликолем, цианидами. 6. Острая неврологическая патология при метаболических нарушениях - де¬ компенсация диабета, острые нарушения функции почек, печени, надпочеч¬ ников и щитовидной железы, острая интермиттирующая порфирия, острый панкреатит. 7. Остро возникающие состояния обездвиженности - миастенические кризы и миастенические синдромы, миоплегия и миоплегические синдромы. 8. Остро манифестирующие опухоли и абсцессы головного мозга. 9. Эпилептический синдром — эпилептический статус, часто повторяющиеся серии судорожных припадков. 10. Острые инфекционно-аллергические заболевания нервной системы - ост¬ рый полирадикулоневрит Гийена-Барре, острый рассеянный энцефаломие¬ лит, поствакцинальные энцефалиты. 11. Злокачественный нейролептический синдром. 12. Ботулизм. 13. Столбняк. 14. Мигренозный статус. Мигренозный инсульт. Симптоматические формы мигрени. 15. Псевдоинсульт - различные формы соматической патологии и нейроинфек¬ ций, имитирующие клиническую картину инсульта.
604 Раздел VI. Неотложные неврологические и психиатрические состояния 16. Поражения спинного мозга — первичные и дисциркуляторно-компрессион- ные. Необходимо подчеркнуть, что ряд перечисленных выше патологических про¬ цессов требует экстренной нейрохирургической помощи, а именно осложнения закрытой черепно-мозговой травмы (внутричерепные гематомы), некоторые фор¬ мы цереброваскулярной патологии (доступные хирургическому вмешательству разорвавшиеся аневризмы, латеральные «спонтанные» гематомы), остро прояв¬ ляющиеся опухоли и абсцессы мозга, некоторые остро развивающиеся спиналь¬ ные патологические процессы. В подавляющем большинстве случаев пациентам с острой нейрохирургической патологией первичная помощь оказывается врачами скорой помощи. Таких больных после установления диагноза госпитализируют в нейрохирургические отделения. Принципы организации помощи и врачебная тактика при неотложных состояниях В нашей стране функционирует двухэтапная (догоспитальный и стационарный) система последовательной помощи пациентам с неотложными неврологическими состояниями. На догоспитальном этапе первую помощь оказывают врачи линейных бригад скорой помощи, участковые терапевты, а в крупных городах — специализиро¬ ванные бригады скорой помощи (неврологические, токсикологические, кардиоло¬ гические, реанимационно-хирургические и другие). На втором этапе - стационар¬ ном — лечение осуществляется в больницах скорой помощи, многопрофильных больницах, медико-санитарных частях, имеющих реанимационные и специализи¬ рованные отделения различного профиля (неврологические, нейрохирургические, нейротравматологические, токсикологические и др.), а в сельской местности — в крупных центральных районных больницах. На базе этих лечебных учреждений может быть оказана необходимая комплексная помощь с использованием совре¬ менных диагностических и лечебных методов. Первоочередные мероприятия догоспитального этапа: 1. Выявление нарушений дыхания, кровообращения и принятие мер к их экст¬ ренной коррекции. При эпилептическом статусе или часто повторяющихся судорожных припадках — введение противосудорожных средств; 2. На основании диагноза или ведущего синдрома определить, нуждается ли пациент в экстренной нейрохирургической помощи; 3. При наличии в городе специализированных отделений, расположенных в различных лечебных учреждениях, определить профиль госпитализации исходя из диагноза или преобладающего синдрома. На догоспитальном этапе врач непосредственно на месте оказания первой по¬ мощи за минимально короткий срок должен сориентироваться в обстоятельствах заболевания: собрать анамнез у больного, опросить (если это возможно) родных, близких или свидетелей, выяснить обстоятельства и провести обследование. В подобных условиях чрезвычайно важно четко спланировать процесс экспресс-ди¬ агностики и ограничиться минимумом неотложных лечебных мероприятий, необ¬ ходимых до транспортировки в стационар. Все больные с неотложными состояни¬
Глава 50. Неотложные состояния при поражениях нервной системы 605 ями, возникшими на улице или в общественных местах, подлежат экстренной гос¬ питализации. Внедрение в практику современных достижений интенсивной терапии способ¬ ствует постепенному сужению круга противопоказаний к транспортировке в ста¬ ционар больных, у которых неотложные состояния развились дома. Овладение врачами скорой помощи основными реанимационными приемами и оснащение бригад портативной дыхательной аппаратурой, а также необходимыми медикамен¬ тами обеспечивает возможность корригировать нарушения дыхания и кровообра¬ щения, как на месте оказания первой помощи, так и во время транспортировки больных в стационар. Пациентов в состоянии комы при должном реанимационном обеспечении сле¬ дует экстренно транспортировать в стационар. Такая тактика обоснована тем, что в ряде случаев коматозные состояния (в частности, вызванные отравлениями) об¬ ратимы, а быстрая и щадящая транспортировка, как правило, не ухудшает состо¬ яния больных. Меры по нормализации дыхания и кровообращения предпринима¬ ют незамедлительно, непосредственно на месте оказания первой помощи (догос¬ питальный этап) и продолжают выполнять в наиболее полном объеме в стационаре. Коррекция нарушений функций мозга и других органов осуществля¬ ется в основном в лечебных учреждениях. Отметим, что врачи, оказывающие первую помощь, но не имеющие специаль¬ ной неврологической подготовки, не должны назначать препараты, о действии которых у них нет достаточно четкого представления. Если первую помощь ока¬ зывают неврологи или врачи, прошедшие специальную подготовку, то они имеют право (по соответствующим показаниям) вводить препараты для лечения отека мозга и вазоактивные лекарства. В зависимости от причин, вызывающих неотложные состояния, интенсивная терапия может носить медикаментозный («консервативный») характер, либо не¬ обходимо экстренное нейрохирургическое вмешательство. Медикаментозная тера¬ пия может быть дополнена (по показаниям) интубацией, трахеостомией, ИВЛ, рядом инвазивных манипуляций, в том числе внутриартериальным, внутривен¬ ным, эндолюмбальным введением лекарств, длительной катетеризацией мочевого пузыря, введением зонда в желудок и др. Не существует единых, стандартных схем интенсивной терапии, но разра¬ ботаны ее общие принципы и направления. Определяемая конкретной клини¬ ческой ситуацией интенсивная терапия может проводиться в двух направлени¬ ях. 1. Применение методов, обеспечивающих поддержание жизненно важных фун¬ кций и/или гомеостаза. При этом используют приемы интенсивной респи¬ раторной терапии, проводится коррекция водного и электролитного балан¬ са, кислотно-основного состояния. Вводят препараты, купирующие или предупреждающие развитие отека мозга, и неспецифические десенсибили¬ зирующие средства. Данная форма интенсивной терапии применяется при заболеваниях, специфического лечения которых не существует (полиомие¬ лит, тяжелые формы вирусных энцефалитов и др.). 2. Сочетание перечисленных выше методов терапии с этиотропным лечением или препаратами, активно влияющими на патогенетические механизмы. Не¬
606 Раздел VI. Неотложные неврологические и психиатрические состояния которые из компонентов медикаментозной интенсивной терапии назначают на догоспитальном этапе, на месте оказания первой помощи. Эффективность интенсивной терапии во многом определяется ее динамичнос¬ тью, то есть соответствием проводимых мероприятий изменяющемуся состоянию больного. Система помощи при неотложных состояниях Особенности диагностики и терапии неотложных состояний. 1. Оказание помощи в возможно более короткий срок от момента заболевания. 2. Обследование необходимо начинать с определения состояния жизненно важ¬ ных функций — дыхания и кровообращения. 3. При резкой выраженности нарушений жизненно важных функций и эпилеп¬ тическом статусе обследованию должны предшествовать соответствующие неотложные лечебные мероприятия. В зависимости от конкретной ситуации обследование, направленное на выяснение причин неотложного состояния, проводят одновременно с экстренной терапией или немедленно после ее за¬ вершения. 4. В силу своеобразия клинической характеристики некоторых неотложных состояний (невозможность собрать анамнез, быстрое прогрессирование на¬ рушений функций ряда органов и систем) нередко сразу поставить диагноз нельзя, поэтому при неотложных состояниях допустима и оправдана перво¬ начальная синдромологическая диагностика. 5. Конкретные схемы обследования и очередность диагностических процедур определяются клинической характеристикой неотложного состояния, собран¬ ным объемом информации об обстоятельствах заболевания и техническим оснащением для проведения лабораторных и инструментальных исследова¬ ний на догоспитальном этапе. 6. В зависимости от конкретной клинической ситуации используются различ¬ ные приемы врачебной тактики: а) исходя из степени опасности для жизни обнаруживаемых нарушений и ха¬ рактера необходимых лечебных мероприятий, больных подразделяют на три категории: — нуждающихся в безотлагательной интенсивной терапии в связи с нару¬ шением жизненно важных функций и наличием эпилептического стату¬ са; — нуждающихся в нейрохирургических вмешательствах; — нуждающихся в медикаментозной интенсивной терапии; б) пациентов дифференцируют в зависимости от преимущественной лока¬ лизации патологического процесса (повреждение полушарий, ствола моз¬ га или и мозжечка либо же токсико-метаболические поражения, характе¬ ризующиеся симметричными нарушениями в полушариях и одновремен¬ ным угнетением функций ствола мозга). 7. В тех случаях, когда первоначально возможна лишь синдромологическая оценка неотложного состояния, обследование должно предусматривать выяснение со¬ стояния основных органов и систем, поскольку причиной ряда неврологических
Глава 50. Неотложные состояния при поражениях нервной системы 607 нарушений могут служить самые различные экстрацеребральные патологичес¬ кие процессы. Иногда необходимо выяснить, какой патологический процесс яв¬ ляется причиной неотложного состояния — острый или хронический. 8. В результате обследования должны учитываться клинические проявления (синдромы), обусловленные: а) основным патологическим процессом, вызвавшим неотложное состояние; б) соматоневрологическим фоном, на котором развилось неотложное состо¬ яние (текущее заболевание или инфекция; остаточные проявления ранее перенесенных заболеваний и травм; хронические заболевания внутренних органов или мозга; возрастные изменения, хронические интоксикации); в) действием ранее назначавшихся лекарств или применявшихся лечебных мероприятий. Для обеспечения четкой преемственности диагностических и терапевтических мероприятий на догоспитальном этапе и в стационаре, все данные о пациенте не¬ обходимо тщательно документировать, обращая особое внимание на динамику состояния больного в период его наблюдения на догоспитальном этапе помощи и на степень эффективности проводившейся терапии. Основные принципы обследования больных При обследовании больных с неотложными состояниями действия врача должны быть максимально четкими. При сборе анамнеза и контакте с лицами, которым из¬ вестны обстоятельства заболевания, врач должен активно выявлять интересую¬ щие его сведения. В первую очередь нужно получить сведения, относящиеся непос¬ редственно к данному заболеванию, и факты, имеющие прямую связь с ним. Глав¬ ная задача врача — правильно вести опрос, одновременно в тактичной форме отвергая, посторонние, не относящиеся к делу сведения. Необходимо также макси¬ мально использовать все имеющиеся в распоряжении врача средства для полного обследования с учетом степени тяжести состояния больного. Единственный тактический принцип, позволяющий избежать диагностических ошибок — четко спланированное в зависимости от характера патологического процесса обследование пациента, сочетаемое с неотложными лечебными мероприятиями. С деонтологической точки зрения, при неотложных состояниях особенно опас¬ на диагностика «по первому впечатлению». Обычно такой диагноз основан на переоценке значимости какого-либо одного или нескольких симптомов, домини¬ рующих в клинической картине. Недопустимо, исходя из первого впечатления о больном, прекращать дальнейшее обследование. Возникающие при этом диагнос¬ тические ошибки чаще всего имеют место при выраженном алкогольном опьяне¬ нии. В подобных случаях безосновательно предполагается, что именно оно являет¬ ся единственной причиной нарушения сознания или судорожного синдрома. В дей¬ ствительности не исключено сочетание проявлений сильной алкогольной интоксикации с патологическими процессами, требующими экстренных вмеша¬ тельств (нейрохирургической операции, активной дезинтоксикации и др.). Таким образом, при всех неотложных состояниях необходимо планомерное и завершен¬ ное комплексное обследование, обеспечивающее возможность обнаружения различ¬ ных заболеваний, травм и интоксикаций.
608 Раздел VI. Неотложные неврологические и психиатрические состояния Важность динамического наблюдения за состоянием больного после заверше¬ ния обследования несомненна. Она обусловлена быстрым изменением клиничес¬ ких проявлений при неотложных состояниях. Приходится учитывать возможность как положительной динамики в результате проводимого лечения, так и ухудше¬ ния состояния больного. Итак, генеральная тактика при неотложных неврологических состояниях — активный врачебный контроль за состоянием больного, комплексная терапия име¬ ющихся нарушений и профилактики возможных осложнений (ухудшений). Из-за недостатка информации о больном в практике оказания экстренной по¬ мощи при неотложных состояниях вначале нередко ограничиваются установлением характера основного, преобладающего по выраженности синдрома — синдрома, определяющего тяжесть состояния больного и требующего экстренных лечебных мероприятий. Установление характера основного синдрома часто именуют «син¬ дромологическим диагнозом». Разница между болезнью и синдромом аналогична таковой между сущностью и явлением. Но, учитывая специфические особенности неотложных состояний (необходимость предпринять максимум усилий для оказа¬ ния неотложной помощи при минимуме информации о больном), синдромологи¬ ческая характеристика при этом оправдана. Синдромологический диагноз — первая диагностическая гипотеза, на основе которой осуществляется экстренная терапия и формируется план дальнейшего обследования для выяснения причин и условий возникновения синдрома, т.е., для установления окончательного диагноза. В практике неотложной неврологии указанный патофизиологический фено¬ мен представлен двумя наиболее часто встречающимися синдромами — угнетен¬ ным или измененным сознанием и синдромом острого повышения внутричереп¬ ного давления. Нередко к ним присоединяется судорожный синдром. Они наблю¬ даются при остро возникающей неврологической патологии самого различного генеза (черепно-мозговая травма, инсульт, остро проявляющиеся опухоли моз¬ га, инфекционные и интоксикационные поражения ЦНС). Реже выявляется та¬ кой тип общепатологической реакции, как повышение температуры тела. Гипер¬ термия может возникать вследствие разных причин — непосредственного пора¬ жения гипоталамических структур или рефлекторной их ирритацией, проявлениями инфекции и др. Обследование с целью выяснения характера патологического процесса предус¬ матривает учет двух важных обстоятельств. 1. Клиническая картина неотложных состояний часто обусловлена сочетанием двух или нескольких синдромов, непосредственно вызванных внутричереп¬ ной патологией. Например, коматозное состояние и судорожный синдром при внутричерепной гематоме; синдром угнетенного сознания и синдром пора¬ жения ствола мозга при обширных геморрагических очагах или опухолях, вызывающих ущемление височной доли в вырезку намета мозжечка. 2. Клиническая картина неотложных состояний нередко обусловлена сочета¬ нием синдромов, развивающихся в результате соматических заболеваний или интоксикации, и вторичных неврологических поражений. Например, гемор¬ рагическая сыпь, высокая температура тела, низкое артериальное давление и коматозное состояние с оболочечным синдромом при менингококковой
Глава 50. Неотложные состояния при поражениях нервной системы 609 инфекции; выраженная гипогликемия и синдром угнетенного сознания при острой декомпенсации диабета; мерцательная аритмия и острая сердечная недостаточность в сочетании с угнетенным сознанием и бульбарным синд¬ ромом вследствие острой ишемии ствола мозга (стволовом инсульте) при выраженном атеросклерозе. Фактором, определяющим исход заболевания в практике неотложной невро¬ логии, является оказание срочной лечебной помощи. Поэтому в подавляющем боль¬ шинстве случаев экстренные терапевтические мероприятия, направленные, преж¬ де всего на коррекцию нарушения жизненно важных функций, осуществляются од¬ новременно с диагностическими процедурами. В зависимости от конкретной клинической ситуации объем и направленность лечения могут быть различными. В случае непосредственной угрозы жизни боль¬ ного с неустановленным диагнозом, но ярко выраженным синдромом, предприни¬ маются экстренные меры по купированию (коррекции) указанного синдрома, ис¬ пользуются симптоматические средства; диагноз, установленный в кратчайший срок, предполагает назначение соответствующей патогенетической терапии и не¬ обходимых симптоматических средств. Степень тяжести состояния больного к моменту, оказания ему медицинской помощи, зависит от ряда причин. Первостепенное значение имеют особенности развития самого патологического процесса («молниеносное», острое, постепенное) и промежуток времени от начала заболевания до оказания помощи. Названные обстоятельства в немалой мере влияют на прогноз и обуславливают различную врачебную тактику. Сведения об обстоятельствах развития неотложного состояния При неотложных состояниях выяснение обстоятельств патологического процесса имеет важнейшее значение. При некоторых формах неотложных состояний удает¬ ся собрать достаточно полный анамнез, а при других приходится пользоваться косвенными и часто неточными, скудными сведениями. Информация, полученная непосредственно на месте оказания больному первой помощи, позволяет врачу сориентироваться в причинах случившегося и немедленно приступить к осуществ¬ лению экстренной интенсивной терапии. Сбор информации относительно обстоятельств, проявлений и возможных при¬ чин заболевания подразумевает получение ответов на следующие вопросы: 1. Кто? 2. Где? 3. Когда? 4. Что произошло? 5. Из-за чего? 6. Что было раньше? Такая схема опроса обеспечивает максимальную целенаправленность получа¬ емых сведений при минимуме затраты времени (см. стр.610). При непосредственном контакте с больным могут быть установлены сведения, не выявляемые ни инструментальными, ни лабораторными методами исследо¬ вания. Анамнестические данные удается выяснить у большинства пациентов с остро возникающими гипокинетическими, оболочечными синдромами и синдро¬ мом острого повреждения спинного мозга. При опросе необходимо обратить са¬ мое серьезное внимание на факты, которым больные обычно не придают значе¬ ния или которые легко забываются (особенно пожилыми людьми и лицами, сис¬
61 о Раздел VI. Неотложные неврологические и психиатрические состояния тематически злоупотребляющими алкоголем). К таковым относятся нетяжелые травмы черепа и позвоночника без явных последствий; похожие состояния в про¬ шлом, но меньшей выраженности; «мелкие» операции по поводу якобы доброка¬ чественных опухолей; постоянный прием каких-либо лекарств. Эти сведения помогут врачу исключить (или подтвердить) неотложное состояние, обусловлен¬ ное эпидуральной или субдуральной гематомой, развивающимся инсультом, ос¬ тро проявляющейся метастатической опухолью головного мозга, передозиров¬ кой лекарственных препаратов. 1. Личность заболевшего Фамилия, имя, пол, возраст, род занятий 2. Место заболевания Дома, на улице, на работе, в общественном месте, в гостях и др. 3. Время появления Минуты, часы, сутки от начала заболевания первых признаков заболе¬ вания 4. Признаки нарушений Краткая характеристика имевшихся нарушений (параличи, судороги, потеря сознания, боли, рвота, повышение температуры тела, изменение пульса, дыхания, глотания и др.) 5. Обстоятельства Явное злоупотребление алкоголем, травмы, тяжелые и ситуации, непосредст- телесные повреждения, тяжелые психические потря- венно предшествовавшие сения, пребывание в больнице, заболевания, перене- данному заболеванию сенные без обращения к врачу (уточнить диагноз), перегревание, резкое ухудшение настроения, укусы насекомых, животных, прививки и т.п. 6. Изменение состояния Краткое описание темпа развития и последователь- с момента начала заболе- ности возникших нарушений — внезапное или посте- вания до времени обследо- пенное начало, увеличение или уменьшение их вы- вания раженности. 7. Лечебные меры, прово- Принятые лекарства (применявшиеся лечебные лившиеся с момента забо- мероприятия) и степень их эффективности, левания до первого осмотра 8. Хронические недуги, которыми страдал до дан- Диабет, психические заболевания, заболевания сер¬ ного заболевания (назна- дечно-сосудистой системы и др. Названия применяв- чавшиеся лекарства) шихся лекарств. 9. Наличие в прошлом Время возникновения, признаки и симптомы забо- подобных состояний. леваний, (диагнозы), их продолжительность, требо¬ валась ли стационарная помощь, чем закончились. Особенностью обследования больных с неотложными неврологическими состо¬ яниями является невозможность собрать полноценный анамнез. Такая ситуация возникает при нарушении сознания (кома, сопор, выраженное оглушение, эпилеп¬ тические автоматизмы с сумеречным сознанием), нарушении речи (различные типы афазий, дизартрическая спутанность), нарушении памяти (после эпилепти¬ ческих припадков, при корсаковском синдроме, вследствие деменции).
Глава 50. Неотложные состояния при поражениях нервной системы 611 Анамнез может быть вымышленным или крайне недостоверным у лиц с наруше¬ ниями психики. Больные истерией и психопатические личности нередко сообщают выдуманные, а иногда заведомо извращенные анамнестические сведения (в частно¬ сти, в мотивах отравлений, характере и количестве принятых токсических веществ). Лица с тяжелыми формами психических заболеваний могут включать в рассказ о своем заболевании бредовые идеи (о попытках их убить, отравить и т.п.), излагать анамнез так, что у врача создается впечатление об остром развитии заболевания (тог¬ да как в действительности имеет место длительно текущий патологический процесс). Специфика неотложных состояний диктует необходимость скорейшего получе¬ ния максимально достоверных сведений об обстоятельствах заболевания на месте первичного осмотра больного. При отсутствии анамнеза или невозможности его использования в полной мере нужно собрать самую подробную информацию о больном посредством опроса его родных, близких, а также и других лиц, находя¬ щихся с ним, и тщательного осмотра помещения или места, где пребывает боль¬ ной, поиска и изучения медицинских документов и предметов, позволяющих выяс¬ нить причину развития неотложного состояния. Если больной в бессознательном состоянии обнаружен один в квартире и до¬ быть сведения о том, как развилось заболевание неоткуда, врач должен оценить ряд обстоятельств. Прежде всего, следует обратить внимание на необычные запахи в помещении. Запах газа, открытые краны газовых аппаратов заставляют заподоз¬ рить утечку бытового газа. Сам по себе бытовой газ малотоксичен. Однако нередко лица, пытающиеся покончить, с собой принимают большие дозы снотворных или транквилизаторов, а затем открывают краны газовых аппаратов. Необычный запах может указать на вероятность отравления (случайного или преднамеренного) средствами бытовой химии (моющие средства, пятновыводите¬ ли, растворители), инсектицидами (средства для борьбы с домашними паразита¬ ми), гербицидами (средства для борьбы с сорняками и вредными растениями). Подтверждение тому — обнаруженные в комнате, где находится пострадавший, или в соседних помещениях (ванная, туалет, кладовая) сосуды, тюбики и пакеты из-под указанных химических средств. Об этом же свидетельствует соответствующий за¬ пах изо рта пострадавшего. Если больной лежит на полу, значит, нарушение сознания у него развилось крайне быстро, если в постели — значит более постепенно или во время сна. Нали¬ чие и характер лекарств или пустых упаковок из-под них (снотворные, психотроп¬ ные, сердечные, диабетические), найденных возле постели больного или в комнате, могут в определенной мере служить указанием на причину внезапно возникающе¬ го патологического процесса — отравления, острой сердечно-сосудистой недоста¬ точности или диабетической комы. Обнаружение остатков алкогольных напитков, суррогатов алкоголя и даже запах алкоголя изо рта никоим образом не должны расцениваться как доказатель¬ ство того, что именно эти жидкости стали непосредственной и единственной при¬ чиной остро возникшего патологического состояния. Часто прием больших доз алкоголя провоцирует развитие гипогликемической комы и инсультов; лица в со¬ стоянии резкого опьянения могут получить тяжелые закрытые травмы черепа. Необходимо помнить о комбинированных интоксикациях — алкоголем и его сурро¬ гатами в сочетании с седативными, снотворными и психотропными препаратами.
612 Раздел VI. Неотложные неврологические и психиатрические состояния Весьма содействуют распознаванию причин возникшего заболевания медицин¬ ские справки (документы), лекарства, обнаруженные возле постели больного, на столе, в карманах одежды, кошельке, бумажнике, хозяйственной сумке и т.д. При оказании экстренной помощи тем, кому вдруг сделалось плохо на улице или в об¬ щественном месте, в случаях, когда из-за тяжести состояния нельзя получить анам¬ нестические сведения, медицинский персонал должен осмотреть личные вещи и одежду пострадавшего с целью поисков медицинских справок, документов или ле¬ карств, которые могут свидетельствовать о заболевании диабетом, эпилепсией, наличии сердечно-сосудистой патологии и др. Обследование больного Обследование больного на месте оказания первой помощи направлено прежде всего на выявление нарушений жизненно важных функций и включает четыре этапа. 1. Определение состояния жизненно важных функций — дыхания и кровообра¬ щения: — проходимости дыхательных путей; — характера дыхания, выявление патологических форм дыхания; — частоты и наполнения пульса, нарушения сердечного ритма; — определение артериального давления. 2. Оценка состояния сознания. 3. Осмотр больного на предмет выявления: — признаков травмы; — кровотечения (гноетечения, ликвореи) из ушей и носа; — периокулярных, заушных гематом; — состояния кожного покрова; — необычного запаха изо рта; — повышенной (пониженной) температуры тела; — признаков, отличающих остро развивающуюся неврологическую патоло¬ гию от обострения хронических заболеваний. 4. Неврологичесское исследование: — определение функции черепных нервов; — выявление вегетативных нарушений; — оценка состояния двигательной сферы, тонических феноменов; — проверка рефлексов; — выявление синдрома раздражения мозговых оболочек. Первоочередное внимание при неотложных состояниях уделяют диагностике и коррекции нарушений дыхания и кровообращения, потому что при самых различ¬ ных остро развивающихся патологических процессах в мозге быстро нарушается нейрогенная и метаболическая регуляция дыхания и кровообращения, что в свою очередь, способствует еще более резкому угнетению функций мозга. Вне зависимости от причин, вызывающих нарушения дыхания, первый этап по¬ мощи при неотложных состояниях включает меры, направленные на предупреж¬ дение повреждающего воздействия гипоксии на мозг. На догоспитальном этапе оценка степени выраженности нарушений дыхания и выбор неотложных мероп¬
Глава 50. Неотложные состояния при поражениях нервной системы 613 риятий основываются в подавляющем большинстве случаев только на клиничес¬ ких данных. При остро развивающейся неврологической патологии угнетение сознания, как правило, сочетается с дыхательной недостаточностью. При оказании первой по¬ мощи необходимо выявить формы нарушений дыхания, которые требуют незамед¬ лительного восстановления проходимость верхних дыхательных путей или выпол¬ нения интубация трахеи - с целью обеспечения вентиляции легких. Клиническая характеристика дыхательной недостаточности, обусловленной нарушением про¬ ходимости верхних дыхательных путей, приемы и методы ее устранения, а также показания к интубации трахеи описаны в главе 6. При неотложных состояниях вследствие поражения головного мозга чаще всего наблюдаются дыхание Чейна- Стокса, нейрогенная гипервентиляция, апнейстическое дыхание, биотовское ды¬ хание, «хрипящее» дыхание, дыхание «групповыми вдохами». Отдельные типы резких нарушений дыхания могут иногда чередоваться друг с другом. При оказания первой помощи экстренные лечебные мероприятия обычно необ¬ ходимы при острой сосудистой недостаточности, острой сердечной недостаточно¬ сти, синдроме выраженной артериальной гипертензии (см. главы 36, 37). Нарушения сознания и их оценка Нарушения сознания — один из ведущих симптомов при большинстве неотлож¬ ных состояний, возникающих вследствие поражений нервной системы. Степень на¬ рушений сознания нередко играет определяющую роль в исходе ряда форм острой неврологической патологии. В неврологической практике нарушения сознания принято подразделять на 2 группы. 1. Угнетение сознания — непродуктивные формы («количественные изменения») по типу дефицита психической активности со снижением уровня бодрство¬ вания, отчетливым угнетением интеллектуальных функций и двигательной активности. К ним относятся оглушение, сопор, кома. Угнетение сознания наблюдается при многих формах острой неврологической патологии и ред¬ ко проявляется в психиатрической практике. При выраженном угнетении сознания нарушаются жизненно важные функции. 2. Изменение сознания — продуктивные формы («качественные изменения»), развивающиеся на фоне бодрствования; характеризуются дезинтеграцией психических функций, извращенным восприятием окружающей среды и соб¬ ственной личности; обычно не сопровождаются обездвиженностью. К ним относятся делирий, онейроидный синдром, аменция, сумеречные расстрой¬ ства сознания. Названные формы принадлежат к ведущим проявлениям боль¬ шинства психических заболеваний и не сопровождаются неврологической симптоматикой. В практике экстренной неврологии к нарушениям сознания приводит ряд при¬ чин, изложенных ниже. 1. Критическое снижение артериального давления (систолическое давление ниже 60 мм рт.ст.), возникающее вследствие различных причин и сопровож¬ дающееся угнетением сознания из-за остро наступающей гипоксии мозга и
614 Раздел VI. Неотложные неврологические и психиатрические состояния нарушения метаболизма нейрональных структур. Степень и длительность утраты сознания зависят в таких случаях от ряда факторов: выраженности и длительности нарушений системного кровообращения; характера пора¬ жения сосудистой системы мозга (формирование тромбов, явления ангио¬ пареза), а также возможности частичного восстановления функций пора¬ женных областей мозга за счет «включения» коллатерального кровообра¬ щения. 2. Критическое повышение артериального давления, оказывающее поврежда¬ ющее воздействие на мозг. Угнетение сознания при этом вызвано различны¬ ми патофизиологическими механизмами: — при состояниях, квалифицируемых как «острая гипертоническая энцефа¬ лопатия», угнетение сознания обусловлено в основном быстро наступаю¬ щей дезорганизацией функций лимбико-ретикулярного комплекса в усло¬ виях резкого «выброса» катехоламинов; — быстрое и резкое повышение артериального давления — один из основных факторов, способствующих разрыву аневризм сосудов мозга. Выражен¬ ность и длительность нарушений сознания определяются интенсивностью и распространенностью патологической импульсации, объемом выброса катехоламинов. 3. Эмболии сосудов мозга приводят к ишемии тканей мозга в бассейне поражен¬ ного сосуда, а также рефлекторному ангиоспазму в ответ на внезапное раз¬ дражение интимы эмболом. 4. Внезапная утрата сознания вследствие черепно-мозговой травмы обуслов¬ лена остро возникающим комплексом обратимых и необратимых изменений. Среди них особое значение имеют быстрое перемещение спинно-мозговой жидкости («ликворный удар»), быстрый и значительный подъем артериаль¬ ного давления, острый выброс катехоламинов, формирование микрогемор¬ рагий в мозге, ирритация стволовых структур. 5. При обширных очаговых поражениях мозга (быстро формирующиеся спон¬ танные и посттравматические гематомы, остро проявляющиеся опухоли и аб¬ сцессы мозга) существенную роль в постепенном развитии угнетения созна¬ ния играют отек, дислокация и ущемление ствола мозга, способствующие повреждению ретикулярной формации. 6. При эпилепсии в мозге имеются так называемые «эпилептические очаги» — группы клеток с измененным мембранным потенциалом и необычной харак¬ теристикой биоэлектрической активности. Эти очаги оказывают десинхро¬ низирующее действие на соседние с ним клеточные структуры, формируя состояние «эпилептической готовности». При самых различных патологи¬ ческих воздействиях на центральную нервную систему происходят гиперсин¬ хронизация эпилептического очага, вовлечение в процесс патологической ак¬ тивности нейронов значительных областей мозга, возникновение эпилепти¬ ческих разрядов. При быстром распространении патологической гиперсинхронной активности на большие участки мозга сознание утрачива¬ ется. Если десинхронизация ограничивается определенной зоной, развива¬ ются фокальные судорожные припадки, не сопровождающиеся утратой со¬ знания (джексоновские и кожевниковские припадки).
Глава 50. Неотложные состояния при поражениях нервной системы 615 7. При дисметаболических процессах, характеризующихся выраженной гипок¬ сией, гипер- или гипоосмоляльностью сыворотки крови, ацидозом, алкало¬ зом, нарушениями электролитного баланса, а также при дефиците тиамина (витамин нарушения сознания обусловлены прежде всего снижением биологической активности нейротрансмиттеров, «регуляторов возбуждения» нервной системы. 8. При резкой гипогликемии (уровень глюкозы в крови до 0,5-1 ммоль/л) угне¬ тение сознания возникает вследствие непосредственного критического дефи¬ цита глюкозы. При гипергликемии (уровень глюкозы в крови 15 ммол/л и более) функция мозга поражается за счет повышения осмотического давле¬ ния сыворотки крови. 9. Экстремальная гипертермия (температура тела выше 41 °С) или гипотер¬ мия (температура ниже 34 °С) вызывают угнетение сознания преимуще¬ ственно за счет резких неспецифических изменений метаболизма в нервных клетках. 10. Нарушение сознания, вызванное отравлением алкоголем, барбитуратами, бромидами, препаратами группы фенотиазинов, обусловлены непосред¬ ственным угнетением нейрональной активности. Утрата сознания, возникающая при болевом, травматическом, психическом шоке, как правило, непродолжительна, не сопровождается появлением симптомов органического поражения нервной системы. Потеря сознания в этих случаях обус¬ ловлена экстренной мобилизацией нейротрансмиттеров (норадреналин, эпинеф- рин, серотонин, адреналин), выброс которых невозможно компенсировать цент¬ ральными нейровегетативными структурами. Степень и динамика нарушений сознания — важнейшие критерии, позволяю¬ щие судить о тяжести поражения и о том, насколько имеющаяся патология опасна для жизни больного. Для оценки уровня угнетения сознания в экстренных ситуациях используется шкала Глазго (табл. 50.1). Методика проста и основана на количественной оценке трех клинических при¬ знаков: — открывании глаз; — двигательной активности; — характере словесных ответов. Каждой конкретной клинической ситуации соответствует конкретное количе¬ ство баллов. Для получения информации о степени угнетения сознания следует суммировать три цифровые показателя, характеризующие эти три функции. Пу¬ тем повторных исследований с помощью шкалы Глазго можно оценить динамику состояния сознания под влиянием лечения и в определенной мере прогнозировать исход заболевания. Самой глубокой степенью угнетения сознания является кома. Кома в переводе с греческого означает «глубокий сон». Однако при коме, в от¬ личие от сна и сопора, никакие раздражители (словесные, болевые, сильные звуко¬ вые и зрительные) не возвращают сознания больного.
616 Раздел VI. Неотложные неврологические и психиатрические состояния Шкала Глазго Таб л и ца 50.1 Клинический признак Характер реакции Оценка в баллах Открывание глаз Спонтанное 4 В ответ на обращенную речь 3 В ответ на болевое раздражение 2 Отсутствует 1 Двигательная Выполняет команды 6 активность Отталкивает болевой раздражитель 5 Отдергивает конечность в ответ на боль 4 Тоническое сгибание на боль 3 Тоническое разгибание на боль 2 Отсутствует 1 Речевая реакция Правильная речь 5 Спутанная речь 4 Непонятные слова 3 Нечленораздельные звуки 2 Отсутствует 1 Сумма баллов: 15 —ясное сознание; 13-14 —оглушение; 9-12 —сопор; 4-8 — кома (8 — легкая степень, 7-6 — средняя, 4-5 — тяжелая); 3 — смерть мозга Кома — опасное для жизни состояние. Любая кома является следствием пора¬ жения головного мозга. Однако в одних случаях она осложняет течение заболева¬ ния самого мозга (цереброгенная кома); в других — вызвана болезнями внутрен¬ них органов и иными внемозговыми причинами (соматогенная кома). Цереброгенная кома характеризуется, кроме утраты сознания, наличием выра¬ женной очаговой симптоматики с признаками нарушения функций черепных не¬ рвов, гемиплегией, односторонними джексоновскими судорожными припадками и другими проявлениями очагового, а не только общего поражения мозга. Причины возникновения цереброгенной комы — мозговой инсульт, черепно-мозговая трав¬ ма, менингоэнцефалит, абсцесс мозга, опухоль мозга с ее осложнениями, эпилеп¬ тический статус. Соматогенная кома протекает без выраженной очаговой и асимметричной не¬ врологической симптоматики; обычно обнаруживаются общие диффузные призна¬ ки глубокого нарушения функций мозга: утрата сознания, симметричное, одина¬ ковое с обеих сторон, снижение или исчезновение поверхностных (кожных, подо¬ швенных) и глубоких (сухожильных, периостальных) рефлексов и мышечного тонуса, иногда наблюдаются двухсторонние патологические подошвенные рефлек¬ сы (симптом Бабинского). Главный признак очагового поражения мозга — асим¬ метрия расстройств — отсутствует. Соматогенная кома развивается в результате либо эндогенной интоксикации (диабетическая, гипогликемическая, уремическая, печеночная, хлоропривная и др.), либо экзогенной интоксикации (алкогольная, бар¬ битуровая и др.).
Глава 50. Неотложные состояния при поражениях нервной системы 617 По глубине угнетения функций головного мозга коматозные состояния подраз¬ деляют на три степени - легкую, среднюю, глубокую. Для экстренной диагностики целесообразно выделить 4 группы церебральных патологических процессов. 1. Быстрое угнетение сознания и возникновение очаговых неврологических сим¬ птомов наблюдается при наиболее тяжелых формах кровоизлияний в мозг и массивной эмболии мозговых сосудов, черепно-мозговой травмы. 2. Быстрое угнетение сознания, не сопровождающееся очаговыми неврологи¬ ческими симптомами, развивается при эпилептическом припадке, нетяжелой черепно-мозговой травме, кардиогенном, болевом, психогенном шоке, тяже¬ лой электротравме с преимущественным поражением нервной системы. 3. Постепенное угнетение сознания при рано появляющихся отчетливых синд¬ ромах очагового поражения головного мозга и (или) оболочечных симпто¬ мах возникает при обширных, быстро формирующихся инфарктах мозга и внутримозговых кровоизлияниях, но не при тяжело протекающих геморра¬ гиях, остро манифестирующих опухолях и абсцессах мозга; при посттравма- тических гематомах, проявляющихся клинически после «светлого промежут¬ ка», тяжело протекающих формах менингитов, менингоэнцефалитов. К этой же категории относится спинальный шок, при котором постепенное наруше¬ ние сознания наступает спустя некоторое время после развития тетраплегии (тетрапареза) или нижней параплегии (парапареза) 4. Постепенно развивающиеся явления нарушения сознания, при отсутствии отчетливых признаков очагового поражения мозга и (или) оболочечных сим¬ птомов, а также без судорожных припадков на первых этапах заболевания возникают при резком повышении артериального давления с синдромом острой гипертонической энцефалопатии; гипогликемии и гипергликемии; острой почечной, печеночной, тиреоидной и надпочечниковой недостаточно¬ сти; остром панкреатите; порфирии; отравлениях различными лекарствами, угарным газом, средствами бытовой химии, инсектицидами; анафилактичес¬ ком и септическом шоке, резком переохлаждении. Подчеркнем, что для этой категории патологических процессов характерно отсутствие выраженных очаговых и оболочечных симптомов, а также судорожных припадков только в ранний период болезни. Осмотр больного Признаки травмы. У пациентов с угнетенным сознанием особое внимание обра¬ щают на следы недавних («свежих») травм — ссадины, кровоподтеки, участки кожи синюшной окраски, отечность на лице и на голове, в том числе на участках, при¬ крытых волосами. Свод черепа необходимо тщательно, но осторожно пропальпи- ровать на предмет наличия подапоневротических гематом, могущих сочетаться с переломами костей свода и внутричерепными травматическими гематомами. Кровотечение из уха часто указывает на перелом основания черепа; в этом слу¬ чае нужно исключить повреждение наружного слухового прохода. Еще более убе¬ дительное тому подтверждение — истечение спинномозговой жидкости из наруж¬ ного слухового прохода.
618 Раздел VI. Неотложные неврологические и психиатрические состояния Обнаружение гноя в наружном слуховом проходе свидетельствует об отите, ко¬ торый может служить причиной менингита (или абсцесса мозга), протекающего в форме неотложного состояния. Периокулярные гематомы («очки») указывают на перелом основания черепа обычно в области передней черепной ямки, а гематомы в области сосцевидных от¬ ростков (заушные гематомы) — на повреждение костей задней черепной ямки. Очень важно помнить, что истинные периокулярные и заушные гематомы появ¬ ляются примерно через сутки после травмы. Кровотечение из носа наблюдается в результате повреждения костей лицевого черепа или перелома основания черепа. В последнем случае при осмотре ротоглот¬ ки отмечается стекание крови по ее задней стенке. При истечении крови изо рта нужно с помощью роторасширителя и ларингос¬ копа определить характер кровотечения. Свежие прикусы языка нередко свиде¬ тельствуют о предшествующем общесудорожном припадке. Если одновременно с признаками, указывающими на только что или недавно перенесенный общесудо¬ рожный припадок, обнаруживаются следы повреждений на голове или на тулови¬ ще, скорее всего у пациента имеется травматическая внутричерепная гематома. Следы множественных травм различных участков тела (особенно у мужчин, а также при наличии признаков злоупотребления алкоголем) заставляют в первую очередь подозревать внутричерепную гематому. При низком артериальном давлении (шоке) необходимо исключить сочетанную травму (повреждение черепа и органов живота, грудной клетки, конечностей). Особую осторожность необходимо соблюдать при подозрении на повреждение (перелом, вывих) шейных позвонков с поражением спинного мозга (см. гл. 55). Кожный покров. Обнаружение на передней поверхности бедер (реже — живо¬ та) множественных следов инъекций и инфильтратов чаще всего свидетельствует о введении самим больным инсулина. Рубцы в области коленных чашечек и на пе¬ редней поверхности большеберцовой кости обычно наблюдаются у пожилых лю¬ дей, часто внезапно падающих при возникновении приступов острой ветреброба- зилярной недостаточности. Следы от инъекций на внутренних поверхностях пред¬ плечий в области локтевых вен — как правило, результат частых инъекций у наркоманов или у больных, страдающих тяжелой сердечно-сосудистой патологи¬ ей или почечной недостаточностью. Геморрагическая (петешалъная) сыпь нередко встречается при менингококко- вом и герпетическом менингитах, зачастую сочетаясь с герпетическими высыпа¬ ниями на слизистой оболочке губ. Тургор кожи резко ослаблен при быстро наступившем обезвоживании организ¬ ма и /или электролитном дисбалансе. Генерализованная пастозность кожного покрова — частый симптом анафилактического шока, а в сочетании с симптомами почечной недостаточности указывает на уремию. Резкий гипергидроз отмечается при остро наступившей гипогликемии и харак¬ терен для острой сосудистой недостаточности. Изменения окраски кожного покрова при неотложных состояниях носят раз¬ личный характер и в сочетании с другими симптомами иногда имеют определен¬ ное дифференциально-диагностическое значение. Розовато-вишневая окраска кожи у больного с резко угнетенным сознанием характерна для отравлений угар¬
Глава 50. Неотложные состояния при поражениях нервной системы 619 ным газом или интоксикации атропином и содержащими его лекарствами. Жел- тушность кожи наблюдается в тех случаях, когда причиной изменений сознания является хроническое поражение печени. При уремии кожа имеет желтовато-пе- пельный оттенок, а на губах появляется беловатый, похожий на пудру налет. Рез¬ кая бледность кожного покрова — признак выраженной анемии, коллапса (шока), а иногда — внутреннего кровотечения. Запах изо рта при уремии - гнилостный, при диабетическом ацидозе — похож на яблочный. Запах миндаля указывает на отравление цианидами: но чаще всего при неотложных неврологических состояниях обнаруживается запах алкоголя. Повышение температуры происходит вследствие различных причин. Основой развития гипертермии могут быть три механизма: реакция организма на воспали¬ тельный (инфекционный) процесс, избыточная двигательная активность; резкая дисфункция центральных терморегулирующих центров в гипоталамусе. При нео¬ тложных состояниях из-за острой церебральной патологии последний из указан¬ ных механизмов имеет наибольшее значение. Такая гипертермия плохо купирует¬ ся медикаментозными средствами, Стойкое повышение температуры — один из факторов, способствующих необратимым поражениям мозга за счет подавления ферментативной активности и денатурации белковых компонентов мозговых кле¬ ток. Гипертермия центрального генеза может наблюдаться и при токсических по¬ ражениях ствола и гипоталамуса в результате тиреотоксических кризов, отравле¬ ний атропином, трициклическими антидепрессантами, амфетаминами. Гипертер¬ мия — частый симптом выраженной алкогольной абстиненции и быстро наступившего обезвоживания. Механическое поражение ствола мозга и гипотала¬ муса, вызванное сдавлением гематомами, излившейся в субарахноидальное про¬ странство кровью, а также при сдавлении и вклинении ствола мозга в условиях нарастающего отека мозга, острого повышения внутричерепного давления, также чревато развитием гипертермии. При различных формах гнойного менингита, тромбозе мозговых вен и синусов, остро развивающемся энцефалите гипертермия возникает вследствие общеинфек¬ ционного процесса — острой бактериальной интоксикации. Гипертермия, обусловленная избыточной двигательной активностью, наблю¬ дается после судорожных припадков и особенно при эпилептическом статусе. Резкое повышение температуры — один из симптомов теплового (солнечного) удара. Подъем температуры тела до 41 °С и выше может стать причиной генерали¬ зованных судорог. Прогрессирующая гипертермия — плохой прогностический при¬ знак. Понижение температуры тела отмечается при отравлениях барбитуратами, небарбитуровыми снотворными, транквилизаторами, на фоне гипотиреоидных кризов, в результате общего охлаждения организма. При температуре ниже 34 °С наблюдается мышечное дрожание, нарастающая мышечная ригидность, угнетение дыхания и сердечной деятельности. Необходимо дифференцировать остро возникающую патологию от внезапно¬ го обострения уже имевшегося патологического процесса. В решении этой пробле¬ мы большую роль играет анамнез, наличие медицинских справок, рецептов, ле¬ карств, обнаруживаемых на месте оказания первой помощи. При отсутствии тако¬ вых приходится ориентироваться на данные, получаемые в результате осмотра. На
620 Раздел VI. Неотложные неврологические и психиатрические состояния ранее перенесенный инсульт указывают стойкие гемиплегические контрактуры. Косвенные признаки давнишнего парапареза (параплегии) — атрофии мышц и не¬ подвижность ног при полной или относительной сохранности движений в руках. Если рядом с постелью больного находится инвалидная коляска, костыли или палка, значит, имела место выраженная инвалидизация еще до развития неотложного состояния. Наличие у пациента признаков различных хронических заболеваний не исключает возможности их сочетаний с симптомами, возникающими вследствие остро развившейся неврологической патологии. Установлению правильного диагноза способствует оценка только всего комп¬ лекса клинических признаков, выявляемых при обследовании функции нервной системы и внутренних органов. Обследование нервной системы У пациентов с нарушенным сознанием детальное неврологическое обследование трудно выполнимо. В таких случаях врач вынужден ограничиться приемами, не требующими активного участия больного (сокращенное обследование). Исследование зрачков — определение их величины, равновеликости, реакции на свет. В норме при оптимальном освещении диаметр зрачка примерно равен ширине радужной оболочки (около 2-2,5 мм). При анизокарии, когда диаметр зрач¬ ков неодинаков, этот параметр помогает уточнить, какой зрачок расширен (или сужен). Различают зрачки обычного диаметра, суженные (миоз) и расширенные (мидриаз). Изредка зрачки имеют необычную форму — пятна с неправильными очертаниями или в форме круга с зазубринами. Степень изменения иннервации коррелирует со степенью угнетения сознания. Исследование состояния зрачков способствует уточнению локализации патологи¬ ческого процесса, а в динамике позволяет судить об эффективности (или неэффек¬ тивности) реанимационных мероприятий. Сохранность содружественной реакции на свет, то есть сужение не реагирую¬ щего на свет зрачка в ответ на световое раздражение зрачка на противоположной стороне, говорит о поражении зрительного нерва. Отсутствие прямой и содруже¬ ственной реакции — четкое указание на повреждение глазодвигательного нерва или его ядер в среднем мозге. Односторонний миоз может быть проявлением начальной стадии вклине¬ ния ствола в вырезку мозжечкового намета, по мере усугубления которого миоз быстро сменяется расширением зрачка (мидриаз) на стороне вклинения и по¬ степенным полным угасанием реакции на свет. Односторонний миоз, сочетаю¬ щийся с сужением глазной щели и энофтальмом (синдром Горнера), — признак поражения латерального отдела спинного мозга на уровне нижнешейных сег¬ ментов. Двухстороннее резкое сужение зрачков (точечный зрачок) — признак не¬ посредственного поражения нижних отделов среднего мозга и моста или вторич¬ ной компрессии ствола мозга вследствие быстрого повышения внутричерепного давления. Наблюдается также при острых отравлениях антихолинэстеразными ве¬ ществами, резерпином, опиатами, транквилизаторами, при быстро нарастающем тромбозе основной артерии, при сдавлении ствола нетравматическими (спонтан¬
Глава 50. Неотложные состояния при поражениях нервной системы 621 ными) кровоизлияниями и травматическими гематомами, развивающимися на основании мозга. Одностороннее резкое расширение зрачка (до 5-6 мм) с утратой реакции на свет при одновременном внезапном угнетении сознания, а также тахикардии (арит¬ мии), артериальной гипо- или гипертензии, изменениях частоты и ритма дыхания, гипо- или гипертермии свидетельствует о прогрессирующей компрессии ствола мозга. Самая частая причина такой клинической ситуации — быстро нарастающие внутричерепные гематомы («спонтанные» или травматические), и/или острые дислокационные синдромы при опухолях мозга (проявления до того бессимптом¬ но протекавших внутричерепных новообразований). Двухстороннее расширение зрачков с утратой реакции на свет, обнаружива¬ емое у больных в коматозном состоянии, у которых при этом отсутствуют резкие изменений частоты пульса и артериального давления, с наибольшей вероятнос¬ тью указывает на тяжелое отравление барбитуратами или небарбитуровыми снот¬ ворными. При одновременной тахикардии следует заподозрить интоксикацию большими дозами фенотиазиновых препаратов или атропина. Аналогичная кар¬ тина может развиться при выраженной гипоксии и через некоторое время после генерализованных эпилептических припадков. Глазодвигательные нарушения. После исследования зрачков определяется положение глазных яблок. Различают две категории глазодвигательных нарушений — необычное поло¬ жение глазных яблок и парез взора. Необычное положение глазных яблок из-за поражения глазодвигательных не¬ рвов может быть односторонним или двухсторонним. Уклонение глазного яблока кнаружи вниз, расширение зрачка, отсутствие его реакции на свет, птоз (поражение ствола глазодвигательного нерва — 3-й пары че¬ репных нервов) наблюдаются при переломах основания черепа, разрывах анев¬ ризм в переднем отделе виллизиева круга, остро проявляющихся опухолях височ¬ ной доли. Одностороннее поражение отводящего нерва (6-я пара) выражается уклонени¬ ем глазного яблока кнутри. При выпадении функции обоих отводящих нервов выявляется сходящееся косоглазие, что свидетельствует о локализации обширно¬ го патологического процесса на границе моста и продолговатого мозга, возникаю¬ щего в результате быстрого повышения внутричерепного давления. Поражение блокового нерва (4-я пара) не удается выявить, если больной не выполняет инструкций. У пациентов, способных следовать указаниям врача, парез взора выражается невозможностью осуществить сочетанные движения глазных яблок в стороны, вверх или вниз. По направлению патологической установки взора определяют локализацию патологического очага. При патологических процессах в полушарии и подкорко¬ вых узлах (надъядерные поражения) взор уклонен в сторону патологического оча¬ га («больной отворачивается от парализованных конечностей»). При поражении одной половины моста мозга вблизи ядра отводящего нерва взор уклоняется в про¬ тивоположную очагу сторону («больной смотрит на парализованные конечное-
622 Раздел VI. Неотложные неврологические и психиатрические состояния ти»). При патологических очагах в области четверохолмия наблюдается парез взора вверх или вниз по отношению горизонтальной оси. Кроме пареза взора при выраженном угнетении сознания может иметь место еще один патологический глазодвигательный феномен — «плавающий» («блуж¬ дающий») взор. Отсутствие или снижение корнеального рефлекса (при отсутствии пареза ли¬ цевой мускулатуры) указывает на поражение в стволе мозга. Резкие поражения функции мимической мускулатуры, иннервируемой 7-й парой черепных нервов, определяются по неполному смыканию глазной щели, «па¬ русящей» щеке, опущению угла рта на стороне поражения. При одностороннем поражении языкоглоточного нерва (9-я пара) опущена со¬ ответствующая дужка мягкого неба, а язычок уклонен в противоположную сторо¬ ну. При двухстороннем поражении 9-й пары обе дужки мягкого неба не реагируют на прикосновение шпателем — отсутствует глоточный рефлекс. Функцию глота¬ ния исследуют посредством медленного введения в полость рта минимального количества (не более 5 мл) жидкости. Резкие нарушения глотания выражаются незамедлительно возникающим кашлем, поперхиванием, психомоторным возбуж¬ дением. Нарушение вегетативных функций. Наличие вегетативных нарушений сви¬ детельствует о дисфункции ствола мозга. К симптомам данной категории относят¬ ся: — изменения частоты пульса (брадикардия или тахикардия) и сердечного рит¬ ма; — артериальная гипотензия или гипертензия; — изменения частоты и характера дыхания; — гиперсаливация; — выраженный гипергидроз; — гипергликемия или гипогликемия; — полиурия. Характер и выраженность вегетативной дисфункции не позволяют судить о точной локализации патологического процесса в стволе мозга. Исследование двигательной сферы у больных, способных выполнять инструк¬ ции врача, не сопряжено с трудностями. Если больной не реагирует на словесное обращение, сторону поражения и наличие монопареза (моноплегии), гемипареза (гемиплегии) можно обнаружить по неодинаковым скорости пассивного опуска¬ ния конечностей, и реакции на болевое раздражение. Врач поочередно исследует все конечности. Парализованная рука падает быстрее, «как плеть», согнутая в ко¬ ленном суставе нога не удерживается в приданном положении, падает и распрям¬ ляется; кроме того, стопа парализованной ноги ротирована кнаружи. Нарушение моторики (по гемитипу, монопарез, нижний парапарез) нередко выявляется при наблюдении за спонтанно возникающими тоническими феноменами — децеребра- ция, декортикация и горметония. При резком угнетении сознания сторону пора¬ жения, как правило, определяют по большей выраженности защитных рефлексов в парализованных конечностях, а также по менее отчетливой автоматической же¬ стикуляции. При грубом ограничении движений в одной конечности, сопровожда¬ ющемся болевой реакцией, необходимо исключить местную травму.
Глава 50. Неотложные состояния при поражениях нервной системы 623 По изменениям мышечного тонуса судить о стороне поражения трудно, так как для тяжело протекающих патологических процессов характерны колебания мы¬ шечного тонуса: быстрая смена гипер- и гипотонии на протяжении короткого пе¬ риода как на стороне патологического процесса, так и на противоположной. Фе¬ номен «меняющегося тонуса» особенно характерен для обширных патологических процессов в области лобной доли и подкорково-стволовых структур. Горметония — синдром, наблюдающийся при массивных стволовых кровоиз¬ лияниях с прорывом в желудочковую систему мозга. Проявляется своеобразным двигательным феноменом — спонтанно возникающими перемежающимися тони¬ ческими судорогами мышц туловища, верхних и нижних конечностей, сопровож¬ дающимися аритмией дыхания и меняющимся мышечным тонусом. Результаты исследования сухожильных рефлексов при резком угнетении сознания, а тем более при выраженных изменениях мышечного тонуса сами по себе мало информативны для определения стороны поражения. Односторонние патологические стопные симптомы (Бабинского, Оппенгейма), обнаруживаемые непосредственно после развития неотложного состояния, указы¬ вают на поражение противоположного полушария, а двухсторонние — на пораже¬ ние ствола; их появление спустя 6-12 ч свидетельствует о массивном поражении полушарий, сопровождающемся прогрессирующим отеком и дислокацией мозга. В процессе исследования двигательной сферы и рефлексов необходимо учиты¬ вать возможность диссоциации нарушений моторики и состояния рефлексов верх¬ них и нижних конечностей. Сохранность или относительно меньшая выраженность пареза верхних конечностей при одновременном параличе (парезе) нижних конеч¬ ностей — серьезное указание на вероятность острого поражения спинного мозга. Исследование мозжечковых функций у пациента с угнетением сознания прак¬ тически неосуществимо. О поражениях мозжечка в таких случаях судят по косвен¬ ным признакам, к каковым относятся нистагм и симптомы резкого угнетения фун¬ кции ствола мозга (то есть прилежащих к мозжечку структурных образований). Синдром раздражения мозговых оболочек. При неотложных состояниях важ¬ ное значение для диагностики имеет непостоянство развития оболочечных симп¬ томов. Так, в первые часы почти не наблюдается зависимость между степенью вос¬ палительных изменений в оболочках мозга, количеством излившейся в субарахнои- дальное пространство крови, массивностью отека и выраженностью оболочечного синдрома. При крайне тяжелой степени угнетения сознания, даже если патологи¬ ческий процесс грубо поразил оболочки мозга и вызвал резкое повышение внутри¬ черепного давления, обол очечный синдром может отсутствовать. Таким образом, если при неотложном состоянии не определяются менингеальные симптомы, это отнюдь не свидетельствует об отсутствии патологического процесса, оказывающего непосредственное воздействие на мозговые оболочки. Обнаружение указанных симптомов — одно из дополнительных подтверждений поражения или раздраже¬ ния мозговых оболочек. Подробное описание исследования менингеального симптомокомплекса — см. главу 52. Данные обследования больного на догоспитальном этапе способствуют про¬ фильной госпитализации и дальнейшей целенаправленной терапии.
Гпава 51 Острые сосудистые заболевания головного мозга Виленский Б.С., Случек Н.И. К острым сосудистым заболеваниям головного мозга относятся инсульт (геморра¬ гический или ишемический), транзиторная ишемическая атака, субарахноидаль- ное кровоизлияние и острая гипертоническая энцефалопатия. Инсульт — это быстро развивающееся фокальное или глобальное нарушение функций мозга, длящееся более 24 часов или приводящее к смерти и вызванное причинами сосудистого характера (определение ВОЗ). Транзиторная ишемическая атака (ТИА), или преходящее нарушение моз¬ гового кровообращения (ПНМК), — состояние, при котором очаговая симпто¬ матика подвергается полному регрессу за период менее 24 часов. Диагноз ставится ретроспективно. В России ежегодно переносят инсульт около 400 000-450 000 человек. В течение года от начала заболевания 46-48% из них умирают. Из оставшихся в живых лишь 12-15% возвращается к труду, остальные до конца жизни остаются инвалидами, причем 20% из них нуждаются в постороннем уходе. В повышении качества помощи больным с инсультом существенную роль иг¬ рают мероприятия по оказанию экстренной медицинской помощи на догоспиталь¬ ном этапе. Именно в первые 3 — 6 часов с момента развития инсульта, в период так называемого «терапевтического окна», активное лечение на догоспитальном эта¬ пе, правильная и срочная транспортировка в нейрососудистые отделения в наи¬ большей степени способствуют уменьшению тяжести медико-социальных послед¬ ствий острых нарушений мозгового кровообращения (ОНМК). Выделяют ишемический (атеротромботический, эмболический, лакунарный, гемодинамический и по типу гемореологической микроокклюзии) инсульт, крово¬ излияние в мозг (геморрагический инсульт) и субарахноидальное кровоизлияние. Излагаемые далее материалы необходимы врачам догоспитального этапа, а также врачам приемных отделений и неврологам стационаров. Ишемический инсульт (ИИ) Ишемический инсульт — заболевание, приводящее к уменьшению или прекраще¬ нию артериального кровоснабжения определенного отдела мозга и формированию инфаркта. Существуют три основные причины развития ишемического инсульта.
Глава 51. Острые сосудистые заболевания головного мозга 625 Атеросклеротические поражения — стенозы и окклюзии экстракраниальных (прецеребральных) и интракраниальных сосудов (единичные, чаще множествен¬ ные); извитость и петлеобразование сонных и позвоночных артерий; гиалиноз артериол вследствие артериальной гипертензии; диабетическая ангиопатия; ар¬ терииты различной этиологии (септические, на почве узелкового периартериита и ревматизма, болезни Такаясу и мойа-мойа); височный (гигантоклеточный) ар¬ териит; инфекционный гранулематозный артериит (проявления туберкулеза, си¬ филиса, малярии, грибковых и некоторых других заболеваний); болезнь Нисимо- то (сетевидная облитерация дистальных отделов артериальных стволов); фибро¬ мышечная дисплазия, расслаивающая аневризма аорты. Артерио-артериальные и кардиоцеребральные эмболии, обусловленные заносом в артериальную систему мозга фрагментов атеросклеротических бляшек, мелких септических, микотических, опухолевых конгломератов при резких изменениях центральной гемодинамики, мерцательной аритмии, инфаркте миокарда, инфек¬ ционном или марантическом эндокардите, незаращении овального отверстия. Поражения системы крови — эритроцитоз, тромботическая тромбоцитопения, гемобластозы, коагулопатии, полицитемия, паранеобластические поражения, уг¬ нетения гемоглобинообразования и газотранспортной функции крови. Симптоматика ишемического инсульта неоднородна и зависит от морфологи¬ ческих изменений, имевшихся к моменту развития острой церебральной ишемии и характера причин, ее вызвавших. У людей пожилого и старческого возраста, у ко¬ торых наблюдаются выраженные атеросклеротические поражения мозга, ИИ чаще развивается на фоне ишемической болезни сердца, сердечно-сосудистой недоста¬ точности, а нередко и диабета; у лиц молодого возраста - вследствие васкулита или заболеваний системы крови. Топическая характеристика симптомов ишемическо¬ го инсульта при всем многообразии причин и декомпенсирующих механизмов, при¬ водящих к развитию инфаркта мозга, соответствует поражению определенного сосудистого бассейна. В большинстве случаев инфаркты мозга происходят а бас¬ сейне внутренних сонных артерий (частота возникновения инфарктов в этой зоне превышает таковую в вертебрально-базилярном бассейне в 5-6 раз). Клиническая картина ишемического инсульта характеризуется постепенным (на протяжении нескольких часов) нарастанием очаговых симптомов, соответст¬ вующих пораженному сосудистому бассейну. Отличительная особенность ИИ — преобладание очаговых симптомов над общемозговыми. Возникающие одновре¬ менно общемозговые симптомы (угнетение сознания, головная боль, рвота), как правило, менее выражены, чем очаговые симптомы. Такой тип развития наиболее характерен при нормальном или низком АД. В зависимости от того, насколько долго сохраняется неврологический дефект, выделяют малый ИИ — полное восстановление функции происходит за срок более 24 часов, но меньше одной недели; пролонгированную ишемическую атаку с обрат¬ ным развитием — общемозговые и очаговые симптомы полностью регрессируют в течение больше 24 ч, но меньше, чем за три недели; прогрессирующий ИИ — нара¬ стание общемозговых и очаговых симптомов в течение часов или 2-3 суток с после¬ дующим их неполным регрессом; завершившийся (тотальный) ИИ — сформиро¬ вавшийся инфаркт мозга со стабильным или неполно регрессирующим невроло¬ гическим дефектом
626 Раздел VI. Неотложные неврологические и психиатрические состояния Диагностика. Существенное значение имеют данные относительно темпа разви¬ тия инсульта, а также соотношение между скоростью появления и выраженностью общемозговых и очаговых симптомов. Острое развитие ИИ с быстрой утратой со¬ знания и одновременным возникновением очаговых симптомов — клинический ва¬ риант, характерный для эмболии. Тромбозам и инсультам, протекающим по меха¬ низму сосудисто-мозговой недостаточности, присуще постепенное появление обще¬ мозговых симптомов с последующим присоединением очаговой симптоматики. Дифференциальная диагностика. Дифференциация ИИ от патологических процессов иной природы — геморрагического инсульта, опухоли мозга, посттрав- матической гематомы, остро проявляющегося абсцесса мозга — основана на том, что топическая характеристика симптомов ИИ соответствует поражению опреде¬ ленного сосудистого бассейна, а при перечисленных патологических процессах симптомы развиваются постепенно, по типу «масляного пятна». Кроме того, в ус¬ ловиях стационара дифференциальная диагностика базируется на результатах лабораторно-инструментальных исследований, в первую очередь, компъюторной томографии. Часто ИИ приходится дифференцировать от «псевдоинсульта» — состояния, при котором развивается картина ИИ, а при аутопсии не обнаруживается макро¬ скопических, морфологических изменений в мозге, наличие которых могло бы объяснить клинические проявления. Причиной псевдоинсульта обычно является декомпенсация кровообращения в определенном сосудистом бассейне, обусловлен¬ ная различными формами тяжело протекающей хронической соматической пато¬ логии. Уточнить характер и степень выраженности поражений соответствующих систем и органов, а также степень вероятности развития псевдоинсульта возмож¬ но лишь в результате тщательного клинико-лабораторного и инструментального обследования в условиях стационара; при этом непременно учитывают анамнес¬ тические сведения. Современные диагностические методы. Компьютерная и магнитно-резонанс¬ ная томография (КТ и МРТ) позволяют избежать осложнений люмбальной пунк¬ ции. КТ в 92-95% случаев позволяет в ранние сроки отличить кровоизлияние от инфаркта мозга. Исследование спинномозговой жидкости выполняется с целью уточнения типа инсульта (ишемический, геморрагический). Необходимо иметь в виду, что при не¬ больших по объему паренхиматозных кровоизлияниях кровь проникает в желу¬ дочковую систему и/ или субарахноидальное пространство только спустя 24-48 часов после кровоизлияния. При резком угнетении сознания и явных признаках вклинения проведение люмбальной пункции крайне опасно. Транскраниальная ультразвуковая допплерография — неинвазивный метод, наиболее информативный для диагностики стенозирующих поражений маги¬ стральных артерий головы и артериальной системы мозга. Ее результаты позволяют только ориентировочно отличить очаги ишемии от геморрагии, выявить ангиоспазм, определить характер коллатерального кровообращения. Позитронно-эмиссионная томография (ПЭТ) — метод, посредством которого получают «метаболические изображения» мозга, то есть количественно оценива¬ ют состояние метаболизма мозга. ПЭТ дает возможность диагностировать ише¬ мию еще до формирования инфаркта, выявляемого при КТ или МРТ.
Глава 51. Острые сосудистые заболевания головного мозга 627 Электроэнцефалография (ЭЭГ) при инфарктах корковой локализации над зо¬ ной поражения способна обнаруживать замедление биоэлектрической активнос¬ ти. Нормальная ЭЭГ при соответствующей клинической картине обычно свиде¬ тельствует в пользу мелкого глубинно расположенного (лакунарного) инфаркта. Сцинтиграфия головного мозга выявляет скопление изотопа в области инфарк¬ та спустя лишь 4-5 суток с момента развития ИИ; необходимость в сцинтиграфии возникает редко. Эхоэнцефалоскопия. В самые ранние сроки с момента развития ИИ ее резуль¬ таты негативны. Смещение М-эха появляется только на 2-3 сутки в случаях фор¬ мирования массивных инфарктов и перифокального отека. Исследование крови включает общий анализ, определение реологических, коа¬ гуляционных характеристик, концентрации глюкозы, остаточного азота, мочеви¬ ны, диастазы и билирубина, осмоляльности сыворотки крови и концентрации элек¬ тролитов. При необходимости исследуются и другие показатели. Эхокардиография — метод, позволяющий обнаружить наличие тромбов в поло¬ стях сердца и поражений клапанов сердца. Более точно установить источник эм¬ болии мозговых сосудов помогает чреспищеводная эхокардиография, позволяю¬ щая выявить рыхлые пристеночные тромбы, клапанные вегетации, незаращение овального отверстия, изъязвленные атеросклеротические бляшки, которые подчас служат источником кардиоцеребральных эмболий. Опираясь на результаты Эхо- КГ, определяют профилактические меры, способные предотвратить повторные кардиоцеребральные эмболии. Кровоизлияние в мозг (геморрагический инсульт) Внутримозговая гематома Кровоизлияние в мозг — это клиническая форма острого нарушения мозгового кровообращения, обусловленного разрывом интрацеребрального сосуда и проник¬ новением крови в паренхиму мозга. Основные причины геморрагического инсульта — гипертоническая болезнь, артериальная гипертензия при заболевании почек, феохромоцитоме, узелковом периартериите; ангиомы; микроаневризмы артериальной системы мозга (врож¬ денные или формирующиеся после травмы черепа либо вследствие возрастных изменений артерий мозга); системные заболевания инфекционно-аллергической природы; геморрагический диатез и различные формы лейкоза, сопровождающи¬ еся гипокоагулянтностью крови; передозировка антикоагулянтов; кровоизлияния в первичную или метастатическую опухоль мозга. Клиническая картина зависит от объема излившейся крови, локализации инт- рацеребральной гематомы, темпа ее формирования. Неврологическая симптоматика обусловлена тремя основными факторами: — локализацией повреждения структур мозга вследствие кровоизлияния, на¬ рушением функции перифокальных отделов мозга и проводящих путей в результате их сдавления образовавшейся гематомой; — повышением внутричерепного давления, вызывающим дислокацию мозго¬ вых структур и последующее их вклинение — верхнее или/и нижнее;
628 Раздел VI. Неотложные неврологические и психиатрические состояния — прорывом крови в желудочки мозга и/или субарахноидальное пространство, развитием острой внутренней гидроцефалии. Провоцирующими факторами являются эмоциональные нагрузки, приводящие к резкому повышению артериального давления. Для любой локализации кровоизлияния в мозг характерны внезапное начало, резкая головная боль, угнетение сознания, рвота, а также судорожные припадки, возникающие, как правило, при ограниченных кровоизлияниях вблизи поверхно¬ сти полушария (латеральные гематомы). Скорость угнетения сознания и харак¬ тер очаговых симптомов позволяют судить о локализации патологического очага, а иногда и о прогнозе. Кровоизлияния в глубокие отделы (медиальные гематомы) поражают (в порядке убывания частоты) скорлупу, зрительный бугор, варолиев мост и мозжечок. Диагностика. Кровоизлияние в мозг проявляется внезапным одновременным возникновением резкого угнетения сознания и выраженного неврологического де¬ фицита, которые сопровождаются рвотой и быстрым появлением оболочечных симптомов. Отмечается значительное или быстрое повышение АД. Не исключены тахикардия или брадикардия, нарушения сердечного ритма. Патогномонична для геморрагического инсульта симптоматика по типу «масляного пятна» — выявляе¬ мые симптомы не соответствуют по топической характеристике поражению опре¬ деленного сосудистого бассейна, как это имеет место при ишемическом инсульте. Дифференциальную диагностику проводят, кроме ишемического инсульта (в частности, эмболического генеза), с внутричерепными посттравматическими гема¬ томами, особенно при наличии так называемого светлого промежутка, с остро ма¬ нифестирующими опухолями и абсцессами головного мозга, молниеносной фор¬ мой гнойного менингита; субарахноидальным кровоизлиянием; тромбозом мозго¬ вых вен и синусов. Дополнительные методы обследования. Примесь крови в ликворе при массив¬ ных кровоизлияниях в мозг обнаруживается уже на самых ранних этапах заболе¬ вания. Ее количество определяется локализацией гематомы по отношению к лик- воропроводящим путям, а также наличием или отсутствием прорыва гематомы в субарахноидальное пространство или желудочковую систему. При ограниченных лобарных гематомах небольшого объема, локализованных на отдалении от лик- ворной системы, примесь крови к спинномозговой жидкости в минимальных ко¬ личествах обнаруживается только спустя 2-3 суток с момента развития кровоиз¬ лияния. Возможные осложнения при люмбальной пункции те же, что и при ише¬ мическом инсульте. Эхоэнцефалоскопия при обширных супратенториальных гематомах уже в бли¬ жайшие часы позволяет обнаружить смещение срединных структур в сторону про¬ тивоположную пораженному полушарию, что обусловлено увеличением массы пораженной гемисферы за счет излившейся крови. (Напомним, что при эхоэнце¬ фалоскопии при ишемическом инсульте признаки смещения срединных структур появляются только на 2-3-и сутки от момента заболевания). При внутричерепных травматических гематомах также имеет место смещение М-эха, но эхоэнцефалос¬ копия не позволяет различать гематомы сосудистого и травматического происхож¬ дения. Врачебная тактика в обоих случаях одинакова и зависит от степени тяжести состояния больного.
Глава 51. Острые сосудистые заболевания головного мозга 629 КТ и МРТ дают возможность дифференцировать кровоизлияние от формирую¬ щегося инфаркта в структурах мозга, уточнить локализацию, размеры гематомы, характер ее воздействия на неповрежденные зоны мозга (дислокация и прорыв крови в ликворопроводящую систему). Излившаяся кровь и продукты ее распада выглядят по данным компьютерной и магнитно-резонансной томографии как зоны повышенной плотности. При КТ геморрагии объемом более 2-3 мм в диаметре вы¬ являются в первые часы их возникновения, а очаги меньшего объема — к концу первых, началу вторых суток. Для ишемических поражений характерны зоны по¬ ниженной плотности. Ангиография оправдана только после проведения КТ — или МРТ — исследова¬ ний, подтверждающих наличие ограниченных лобарных гематом, поддающихся удалению хирургическими методами. При обширных глубинно расположенных гематомах вопрос о целесообразности ангиографии решает нейрохирург, при этом необходимо учитывать степень перспективности и возможности проведения дре¬ нирования желудочковой системы. Для геморрагического инсульта характерны лейкоцитоз и сдвиг в лейкоцитар¬ ной формуле влево. Субарахноидальное кровоизлияние Субарахноидальное кровоизлияние — синдром, обусловленный проникновением крови в субарахноидальное пространство. Чаще всего развивается у лиц молодого возраста. Этиопатогенез. Различают нетравматические и посттравматические субарах- ноидальные кровоизлияния. Наиболее частая причина нетравматических субарах- ноидальных кровоизлияний — разрывы врожденных артериальных или артерио- венозных аневризм пиальных артерий. Редкие причины субарахноидальных кровоизлияний: — инфекционно-токсические, паранеобластические, грибковые поражения ар¬ терий, располагающихся в субарахноидальном пространстве; — артерииты различной этиологии; — заболевания крови (геморрагические диатезы, тромбоцитопения, гемофилия, некоторые формы лейкозов, коагулопатии); — тромбозы мозговых вен и синусов. Факторы, непосредственно провоцирующие субарахноидальное кровоизлияние: — значительное и быстрое повышение АД при сильном внезапном физическом напряжении во время подъема тяжести, дефекации, сильном кашле, крайнем эмоциональном напряжении, во время полового акта; — выраженное ухудшение венозного оттока во время ночного сна у больных, имеющих резко выраженные атеросклеротические поражения мозговых со¬ судов; — прорыв в субарахноидальное пространство крупных поверхностно располо¬ женных внутримозговых геморрагий; — тяжелая алкогольная интоксикация. Посттравматические субарахноидальные кровоизлияния обусловлены череп¬ но-мозговой травмой.
630 Раздел VI. Неотложные неврологические и психиатрические состояния Клиническая картина. В подавляющем большинстве случаев наличие аневриз¬ мы, вплоть до момента ее разрыва, остается бессимптомным. Разрыв аневризмы характеризуется внезапной резчайшей головной болью, нередко иррадиирующей вдоль позвоночника. Боль часто сходна с сильным ударом по голове («разрыва чего- то в голове»). Возможно угнетение сознания, иногда достигающее степени комы. Часто сознание постепенно восстанавливается, хотя сохраняется оглушение. В некоторых случаях сознание утрачивается внезапно, до возникновения головной боли. Иногда потере сознания предшествуют психомоторное возбуждение, голо¬ вокружение, потемнение в глазах, боли в области глазниц, шум в ушах. Оболочеч- ные симптомы обычно отмечаются через несколько часов, реже — в течение бли¬ жайших 1-1,5 суток от начала заболевания. У больных в коматозном состоянии оболочечные симптомы могут отсутствовать. Наблюдается повторная рвота, не¬ редки генерализованные или фокальные эпилептические припадки, особенно при разрывах артериальных аневризм. Рано диагностируются нарушения ритма дыхания или его патологические формы, повышение АД, изменения сердечного ритма (чаще брадикардия), гипер¬ гликемия. Температура обычно поднимается на 2-3-и сутки. Резкое ее увеличе¬ ние до 39 °С и выше — прогностически неблагоприятный признак. Наличие оча¬ говых симптомов на самых ранних этапах заболевания не характерно, но они могут появляться на 4-5-е сутки, что свидетельствует о развитии ангиоспазма, прежде всего в бассейне поврежденного сосуда. Выраженный некупируемый те¬ рапевтическими мероприятиями ангиоспазм приводит к развитию «отсрочен¬ ных» инфарктов в соответствующем артериальном бассейне. Повторные суба- рахноидальные кровоизлияния чаще происходят в интервалах 7-10-й день и 14- 21-й день. Причина рецидивов — лизис недостаточно сформировавшихся фибриновых масс на месте разрыва аневризмы, особенно при резких подъемах АД и выраженном ангиоспазме. Диагностика субарахноидального кровоизлияния основывается на анамнестичес¬ ких сведениях, оценке неврологических данных и подтверждается результатами ис¬ следования ликвора. Противопоказанием к проведению люмбальной пункции при¬ знано прогрессирующее ухудшение состояния больного, углубление нарушения жиз¬ ненно важных функций и резкое, быстрое угнетение сознания — симптомы, свидетельствующие об отеке мозга и угрозе вклинения. О массивности субарахнои¬ дального кровоизлияния судят по интенсивности окрашивания ликвора кровью, а о давности (с определенной степенью точности) — по выраженности ксантохромии. Вопрос о необходимости и перспективности экстренного хирургического вме¬ шательства — решается исходя из степени тяжести состояния больного Для оценки степени тяжести состояния пациента чаще всего используют клас¬ сификацию БА.Самотокина и ВАХилъко, согласно которой существуют три сте¬ пени тяжести состояния больных: -1-я степень — сохраненное сознание; умеренно выраженная головная боль, слабо выраженные оболочечные симптомы; из очаговых симптомов имеют место лишь глазодвигательные; клинические и ангиографические признаки ангиоспазма отсутствуют; — 2-я степень — сомноленция или сопор, выраженные оболочечные и очаговые симптомы, вегетативные нарушения.
Глава 51. Острые сосудистые заболевания головного мозга 631 — 3-я степень — быстрое развитие комы, из которой больные выходят только в редких случаях; при ангиографическом исследовании обнаруживаются вы¬ раженные явления церебрального ангиоспазма.. Компьютерная томография позволяет в большинстве случаев выявить наличие крови в субарахноидальном пространстве уже в первые сутки от начала заболева¬ ния, диагностировать отек мозга, паренхиматозное или внутрижелудочковое кро¬ воизлияние, гидроцефалию, но не дает возможности определить точную локали¬ зацию источника и этиологию субарахноидального кровоизлияния. Магнитно-резонансная томография позволяет диагностировать субарахноидаль¬ ное кровоизлияние, обусловленное разрывом артериовенозной мальформации. Краниографию назначают для исключения травматической этиологии субарах¬ ноидального кровоизлияния. Иногда этот метод помогает обнаружить кальцифи¬ цированные артериовенозные мальформации. Ангиография в различных технических модификациях, а также МРТ с контрас¬ тированием артериальной системы мозга — важнейший метод диагностики суба¬ рахноидального кровоизлияния, предоставляющий возможность выявить или исключить наличие артериальных или артериовенозных аневризм, установить их форму, величину и локализацию, а также обнаружить ангиоспазм, уточнить его распространенность и оценить особенности мозгового кровотока. С помощью этих методов исследования диагностируют одновременные поражения вещества мозга (субарахноидально-паренхиматозные кровоизлияния), а при артериовенозных аневризмах выявляют источники их кровоснабжения, что оказывает весьма суще¬ ственное значение при выборе хирургической тактики. Эхоэнцефалоскопия мало информативна для диагностики субарахноидальных кровоизлияний. Транскраниальная ультразвуковая допплерография позволяет определить сте¬ пень выраженности и распространенности церебрального ангиоспазма, а также состояния объемного кровотока и коллатерального кровоснабжения. Посредством этой методики ангиоспазм обнаруживается еще до появления вызываемых им не¬ врологических симптомов. Дифференциальную диагностику проводят с менингитом, прорывом содержимо¬ го латентно протекающих абсцессов мозга в субарахноидальное пространство, гипер- тензионно-гидроцефальными кризами, вызванными опухолью мозга, а также други¬ ми процессами, резко нарушающими ликвороциркуляцию, с некоторыми остро развивающимися и тяжело протекающими экзогенными и эндогенными интоксика¬ циями, сопровождающимися оболочечными симптомами на фоне угнетения сознания. Лечение при острых сосудистых заболеваниях мозга Один из определяющих факторов, влияющих на исход инсульта, — это максимально раннее начало лечения — в период «терапевтического окна», (первые 6, лучше 3 часа с момента заболевания). Именно в это время терапия наиболее перспективна в от¬ ношении позитивного прогноза. Лечение должно начинаться на догоспитальном этапе и продолжаться в усло¬ виях специализированных нейрососудистых отделений для лечения больных с ос¬ трыми нарушениями мозгового кровообращения.
632 Раздел VI. Неотложные неврологические и психиатрические состояния Лечебные мероприятия преследует две основные цели. 1. Купирование, компенсация патологических процессов, приведших к разви¬ тию инсульта или возникающих в качестве рефлекторной реакции на мозго¬ вую катастрофу. 2. Ограничение морфофункциональных изменений, непосредственно обуслов¬ ленных поражением мозговых структур. Адекватный объем помощи обеспечивается сочетанием базисной и дифферен¬ цированной терапии. Базисная (недифференцированная) терапия направлена, прежде всего, на ку¬ пирование нарушений жизненно важных функций и эпилептического статуса. Ее выполняют безотлагательно, до определения типа инсульта, а также в случае, ког¬ да тип инсульта остается неуточненным. Дифференцированная терапия — это мероприятия, назначение которых определяется исходя из ишемической или гемор¬ рагической природы инсульта. Ее проведение возможно только в условиях стаци¬ онара после уточнения характера (вида) инсульта под контролем свертывающей системы крови. Базисная терапия включает три тесно взаимосвязанных компонента. 1. Меры, направленные на экстренную коррекцию нарушений жизненно важ¬ ных функций — нормализацию дыхания, гемодинамики, глотания, купиро¬ вания эпилептического статуса. 2. Меры, направленные на устранение нарушений гомеостаза, возникающих вследствие инсульта — снижение внутричерепного давления, коррекцию водно-электролитного баланса, кислотно-основного состояния, предупреж¬ дение инфекции и осложнений; устранение вегетативных гиперреакций, пси¬ хомоторного возбуждения, рвоты, икоты. 3. Метаболическая защита, направленная на купирование дисфункции мозга, вызванной острым нарушением церебрального кровообращения: примене¬ ние антигипоксантов, антиоксидантов, антагонистов кальция, нейротрофи- ческих и мембраностабилизирующих препаратов, антагонистов глутамата. К базисной терапии относятся специальные меры по уходу за больным с инсуль¬ том. Нормализация дыхания достигается рядом последовательных процедур. Преж¬ де всего, осуществляют туалет верхних дыхательных путей и ротоглотки. При его неэффективности пациентам с сохраненным самостоятельным дыханием вводит¬ ся эластичный воздуховод, предупреждающий западение языка и облегчающий отсасывание слизи. Если после установки воздуховода у больных с тяжело проте¬ кающими формами инсульта дыхание остается неадекватным, им назначают обыч¬ ную премедикацию и выполняют интубацию трахеи с последующей санацией тра¬ хеобронхиального дерева. При резкой, не поддающейся вышеназванным терапев¬ тическим мероприятиям, дыхательной недостаточности возникает необходимость перевода больного на ИВЛ (см. гл. 6). Нормальный уровень гемодинамики поддерживают на основе динамическо¬ го контроля АД, частоты сердечных сокращений и сердечного ритма. У пациентов с резким повышением АД его необходимо снизить до привычных для данного па¬ циента, так называемых, «рабочих» цифр или до уровня 150-160/80-90 мм рт. ст. Препаратами выбора считаются лекарства, практически не обладающие побочны¬
Глава 51. Острые сосудистые заболевания головного мозга 633 ми действиями: ингибиторы ангиотензинпревращающего фермента (каптоприл, эналаприл, аллопрессин, доприл, тензиомин); блокаторы кальциевых каналов (нифедипин, коринфар, адалат, кордафен, прокардий); адреноблокатор — лабета- лол; спазмолитик — натрия нитропруссид; ганглиоблокатор — арфонад. При ме¬ дикаментозной коррекции следует стремиться к поддержанию АД на уровне +15 (20) мм рт. ст. для систолического и + 5 (10) мм рт. ст. для диастолического к циф¬ рам возрастной или индивидуальной нормы (привычным, «рабочим» цифрам). От экстренного парентерального введения антигипертензивных препаратов следует воздержаться, если систолическое АД не превышает 200 мм рт. ст., а диастоличес¬ кое — 110 мм рт. ст., среднее АД не превышает 130 мм рт. ст. Одномоментно не сле¬ дует снижать АД более чем на 15-20% от исходной величины. Предпочтительно использовать препараты, не угнетающие ауторегуляцию мозгового кровотока: — ингибиторы АПФ — каптоприл (капотен) 25-50 мг сублингвально или внутрь, эналаприл (энап и др.) 5-10 мг сублингвально или внутрь — блокаторы кальциевых каналов - нифедипин (коринфар, адалат, кордафен) 5-10 мг сублингвально или 10 мг внутрь; — (5-блокаторы — анаприлин 0,02-0,04 сублингвально или внутрь (противо¬ показаны при бронхиальной астме, брадикардии, AV-блокаде, облитериру- ющем атеросклерозе сосудов нижних конечностей; с осторожностью при са¬ харном диабете); — при АД превышающем 200/110 или среднем АД выше 130 следует использо¬ вать нитропруссид натрия 30 мг в 400 мл 0,9% раствора натрия хлорида внут¬ ривенно капельно медленно или лабеталол 200 мг внутривенно капельно. При отсутствии этих препаратов можно использовать 0,5-1 мл 0,01% раство¬ ра клонидина (клофелина) в 10 мл 0,9% раствора натрия хлорида внутри¬ венно или внутримышечно или 1-2 таблетки сублингвально (при необходи¬ мости введение препарата можно повторить), или пентамин — не более 0,5 мл 5% раствора внутривенно медленно в том же разведении под контролем АД или 0,5-1,0 мл внутримышечно; При выраженной артериальной гипотензии показано внутривенное капельное введение дофамина — 100 мг препарата в 200 мл. 5% глюкозы или изотонического раствора натрия хлорида со скоростью от 3-6 до 10-12 капель в минуту. Препарат действует кратковременно, при необходимости инфузию повторяют. Артериаль¬ ная гипотония может являться следствием гиповолемии, развивающейся в резуль¬ тате обезвоживания организма при нарушении глотания или у больных, находив¬ шихся несколько суток без помощи (чаще одиноко проживающих). Купирование эпилептического статуса или серии эпилептических при¬ падков осуществляется медленным внутривенным введением 10 — 20 мг седуксена (реланиума) в 10 мл изотонического раствора натрия хлорида. При отсутствии эффекта повторно вводят такую же дозу через 5 минут. При продолжающихся су¬ дорожных припадках — дальнейшие мероприятия см. главу 53. Внутричерепное давление снижают введением осмотических диуретиков, са- луретиков, кортикостероидных гормонов. Показанием к назначению препаратов, снижающих внутричерепное давление, служит быстро нарастающая неврологи¬ ческая симптоматика, свидетельствующая об угрожающей (начинающейся) дис¬ локации и особенно о признаках вклинения (см. гл. 54).
634 Раздел VI. Неотложные неврологические и психиатрические состояния Величина ликворного давления, определяемая при люмбальной пункции, не является однозначным показателем повышения внутричерепного давления. Повы¬ шение внутричерепного давления не коррелирует со степенью угнетения сознания, так как последнее может быть обусловлено иными причинами. В стационаре возможно назначение глицерина, вводимого в виде 10% раствора на изотоническом растворе натрия хлорида из расчета 1-2 мл /кг за 2 часа. Глице¬ рин может назначаться внутрь по 30 мл через 4-6 часов, препарат следует смеши¬ вать с фруктовыми соками. Другие осмотические диуретики (маннитол, сорбитол) менее эффективны и обладают «феноменом отдачи» после отмены. Салуретики (лазикс, урегит) следует применять после осмотических диуретиков. Диакарб уси¬ ливает экскрецию калия. Применение глюкозы в любой концентрации не снижает внутричерепного давления. При подозрении на внутримозговое или субарахноидальное кровоизлияние не рекомендуется назначать осмодиуретики, так как быстрое уменьшение объема мозга за счет резкой дегидратации может способствовать увеличению геморрагического очага, усилению или возобновлению диапедеза. Дегидратация противопоказана у обезвоженных больных. Невозможность приема жидкости вследствие угнетения сознания и/или нарушение глотания приводит к прогрессирующей гиперосмии и гипернатриемии. Гиперосмию (осмоляльность сыворотки крови выше 280 ммоль/ л) купируют введением 5% раствора глюкозы в суточной дозе 300-500 мл. Необхо¬ димо учитывать, что отек мозга мгновенно не развивается, для этого необходимо время. Поэтому на догоспитальном этапе, особенно в первые часы от начала раз¬ вития инсульта назначение салуретиков не показано. Вегетативные гиперреакции и психомоторное возбуждение.купируют на¬ значением седуксена внутривенно, внутримышечно или перорально в таблетках в дозе 10-20 мг до 2-3 раз в сутки. Можно вводить внутривенно медленно натрия оксибутират в 5% растворе глюкозы в дозе 30-50 мг/кг массы тела. Гипертермию купируют внутримышечным введением диклофенака натрия (вольтарена) по 5 мл. 1-2 раза в сутки. Показан аспизол (растворимая форма ацетилсалициловой кис¬ лоты), внутримышечно в дозе 1 г сухого вещества в 10 мл 0,9% раствора натрия хлорида (назначают только при исключении стрессорных (пептических) язв). Для купирования упорной рвоты и икоты применяют этаперазин в таблетках, галопе- ридол в каплях или внутримышечно, дроперидол внутривенно или внутримышеч¬ но, реланиум (седуксен), метоклопрамид (церукал, реглан), внутривенно или внут¬ римышечно, торекан в свечах. Использование других нейролептиков, кроме эта- перазина, галоперидола и дроперидола, при инсультах категорически противопоказано из-за их резкого и часто необратимого угнетающего действия на функции ствола мозга. У пациентов с утраченным сознанием при частой повтор¬ ной рвоте рекомендуется введение желудочного зонда для предотвращения аспи¬ рации рвотных масс. Меры по уходу направлены на предупреждение осложнений — пневмонии, про¬ лежней, контрактур, тромбофлебитов. Необходимо регулировать деятельность ки¬ шечника; при нарушениях мочеиспускания в уретру вводится постоянный катетер. Метаболическая защита мозга. Тяжелые нарушения метаболизма в струк¬ турах мозга развиваются не только при острых ишемиях, но также при внутри- мозговых и субарахноидальных кровоизлияниях. С целью метаболической защи¬
Глава51. Острые сосудистые заболевания головного мозга 635 ты используются препараты, корригирующие энергетический обмен в структурах мозга; антиоксиданты; лекарства, обладающие нейротрансмиттерным, нейротро- фическим и нейромодуляторным действием. Коррекция энергетического обмена в структурах мозга достигается назначени¬ ем антигипоксантов или препаратов, стимулирующих мозговой метаболизм. Они уменьшают повреждающее действие острых нарушений мозгового кровообраще¬ ния, тормозят дезорганизацию метаболизма и способствуют возможному приспо¬ соблению мозговых структур к дефициту формирования макроэргов, обеспечива¬ ющих функцию нейронов. Наиболее эффективен реланиум (седуксен). Антигипок- сическим эффектом обладает оксибутират натрия в дозе 25-30 мг/кг, который вводится медленно внутривенно в 5% раствор глюкозы. Антигипоксантным эффектом обладают также препараты, уменьшающие ин¬ тенсивность свободнорадикального и перекисного окисления липидов — унитиол (вводится внутривенно по 5 мл 5% водного раствора 1-2 раза в сутки), аевит (вво¬ дится в подогретом виде внутримышечно 1-2 раза в сутки или назначается в кап¬ сулах по 2-3 капсулы 3 раза в день), витамин Е (назначается аналогично аевиту). Антиоксидант актовегин (солкосерил) вводят внутривенно капельно в первые 3-5 дней в дозе 800-1200 мг в 200-400 мл 0,9% раствора натрия хлорида со скоро¬ стью 45-60 кап/мин (можно в два приема). Препарат противопоказан при сопут¬ ствующем инсульту отеке легких, декомпенсации сердечно-сосудистой недостаточ¬ ности и олигурии. Метаболическая защита достигается также использованием препаратов, обла¬ дающих нейротрансмиттерным, нейротрофическим и нейромодуляторным дей¬ ствием. К препаратам нейротрофического действия относятся церебролизин, гли- атилин, нейромедин. Церебролизин обладает активным нейропротективным дей¬ ствием за счет сочетания метаболической регуляции, нейромодуляции и нейротрофического эффекта. Нейромодуляторное действие реализуется благода¬ ря высокому содержанию в нем пептидов и аминокислот. 80% вводимого препара¬ та проникает через гематоэнцефалический барьер. Препарат вводится ежедневно внутривенно капельно: при легкой и средней степени тяжести оптимальная суточ¬ ная доза 10 мл церебролизина в 100-150 мл 0,9% раствора натрия хлорида за 45- 60 мин.; при тяжело протекающих инсультах с выраженной общемозговой и очаго¬ вой симптоматикой — 20 мл церебролизина в 250-300 мл 0,9% раствора натрия хлорида в течение 60-90 мин. Больным в крайне тяжелом состоянии целесообраз¬ но вводить до 30 мл препарата в сутки внутривенно капельно в 300-500 мл 0,9% раствора натрия хлорида в течение 90-120 мин. Действие глиатилина и нейромедина характеризуется высокой регенеративно- репаративной активностью. Церебролизин и глиатилин, назначаемые в первые часы после развития инсульта, быстро вызывают «пробуждающий» эффект. Гли¬ атилин нормализует функции ствола мозга и тем самым уменьшает выраженность нарушений дыхания и кровообращения. Эффективность обоих препаратов, назна¬ чаемых на самом раннем этапе формирования инсульта и отсутствие геморраги¬ ческих осложнений, является основанием для их использования на догоспиталь¬ ном этапе. К препаратам, назначаемым с учетом степени тяжести инсульта, отно¬ сятся эуфиллин и папаверин. При тяжело протекающих инсультах их применение
636 Раздел VI. Неотложные неврологические и психиатрические состояния вызывает синдром внутримозгового обкрадывания и, следовательно, они проти¬ вопоказаны. Данные препараты рекомендуется назначать лишь при нетяжелых формах инсульта, у больных без угнетения сознания и выраженных общемозговых симптомов. Но и в этих случаях положительный эффект возможен только при мед¬ ленном внутривенном капельном введении — 10 мл. 2,4% раствора эуфиллина в 100-150 мл изотонического раствора натрия хлорида за 30-45 мин. Инфузии мож¬ но повторять 2-3 раза в сутки. Если в течение первых суток препарат не оказывает отчетливого положительного эффекта, дальнейшее его использование прекращают. Препараты, применение которых неэффективно или противопоказано — нейролептики, (кроме этаперазина, галоперидола в малых дозах, дроперидола), тиопентал-натрия, ксантинола-никотинат, дибазол в больших дозах, фентанил, гипертонический раствор глюкозы. Нельзя применять фуросемид (лазикс) у па¬ циентов с признаками обезвоживания, обусловленного длительной неспособнос¬ тью самостоятельно восполнять необходимый объем жидкости; в этой ситуации введение фуросемида усугубляет гиперосмию и гипернатриемию, резко утяжеляя состояние больных. Максимального терапевтического эффекта достигают сочетанием базисной и дифференцированной терапии. Дифференцированную терапию назначают толь¬ ко после определения типа инсульта; наиболее надежный диагностический метод -КТ. Дифференцированная терапия ишемического инсульта Динамика изменений, возникающих вследствие острой церебральной ишемии, дик¬ тует следующую последовательность назначения терапевтических мероприятий, соответствующую срокам проявления патологических процессов, осложняющих инсульт: комплексная базисная терапия (изложена выше), реперфузионная тера¬ пия, нейропротекция, регенеративно-репаративная терапия. В качествереперфузионной терапии рассматривается тромболизис медикамен¬ тозными средствами и реканализация с использованием микрохирургической тех¬ ники. Реперфузии способствуют также антикоагулянты, антиагреганты, препара¬ ты, нормализующие упруговязкие свойства крови, а также средства, нормализую¬ щие функции гематоэнцефалического барьера (ГЭБ). Для тромболизиса применяют рекомбинантный активатор тканевого плазминогена — актилизе. Его можно назначать с учетом строгих показаний и противопоказаний только (!) в течение первых 6-ти (лучше 3-х) часов с момента развития ишемического инсуль¬ та; в более поздние сроки появляется отчетливый риск геморрагической трансфор¬ мации формирующегося инфаркта. Препарат в дозе 0,9 мг/кг (максимум 90 мг) вво¬ дится внутривенно за 60 мин; 10% общей дозы вводится болюсом в течение 1-й ми¬ нуты. Гепарин — антикоагулянт прямого действия — назначается в острой стадии ин¬ сульта; синкумар, фенилин, омефин и др. — препараты непрямого действия — в более поздние сроки. Гепарин обладает, помимо свойства ингибировать свертывающие факторы, еще и гипотензивным, мембраностабилизирующим и антиагрегантным действием; оказывает положительный эффект при тромботическом и эмболичес¬ ком вариантах ишемического инсульта. Назначают не более 4-5 суток внутривен¬
Глава 51. Острые сосудистые заболевания головного мозга 637 но по 5 000-7 500 ЕД. каждые 4 часа под контролем времени свертывания, которое не должно превышать исходного более чем в 2-2,5 раза. Гепарин противопоказан при коме любой степени, крайне высоких показателях АД, язвенной болезни же¬ лудка и двенадцатиперстной кишки в анамнезе, почечной недостаточности, различ¬ ных формах геморрагического диатеза с наклонностью к спонтанным кровотече¬ ниям. После отмены гепарина назначаются антикоагулянты непрямого действия. Гепариноиды — родственные гепаринам по структуре сульфатированные моно¬ сахариды, обладающие специфическими особенностями действия. Сулодексид (Вес- сел Дуэ Ф) обладает выраженным ангиопротективным действием на микроцирку- ляторном уровне, поддерживает оптимальный уровень гипокоагуляции, сохраня¬ ет структуру ГЭБ и оказывает отчетливый положительный клинический эффект при ишемическом инсульте. Назначают внутривенно или внутримышечно по 600 LSU 2 раза в сутки в течение 6 дней, затем перорально по 250 LSU 2 раза в день до 21-го дня. Антиагреганты — ацетилсалициловая кислота, пентоксифиллин (трентал, агапурин), тиклопедин (тиклид), дипиридамол (курантил). Ацетилсалициловая кислота, назначаемый непосредственно после развития ишемического инсульта в дозах 150-300 мг/сут, предупреждает повторные эпизоды на протяжении меся¬ ца после ишемического инсульта. В ряде стран Западной Европы ацетилсалици¬ ловая кислота считается единственным патогенетически обоснованным сред¬ ством лечения ишемического инсульта и используется в большинстве случаев в качестве рутинной монотерапии благодаря простоте и дешевизне. Трентал (пен¬ токсифиллин, агапурин) оказывает антиагрегантное действие, в определенной мере, улучшает реологические свойства крови, увеличивает пластичность эрит¬ роцитов и тромбоцитов и, таким образом, нормализует микроциркуляцию на ка¬ пиллярном уровне. Препарат вводится внутривенно капельно в дозе 0,1 г. (одна ампула) в 200-300 мл 0,9% раствора натрия хлорида за 90-180 мин. (60-80 ка¬ пель/мин.). Трентал противопоказан при остром инфаркте миокарда, стойком повышении АД, а также пациентам с сахарным диабетом. В восстановительном периоде инсульта трентал назначается перорально в дозе по 150-200 мг 3 раза в сутки перед едой. Препарат не сочетается с другими антиагрегантами, а также антикоагулянтами. Гемодилюция корригирует упруговязкие свойства крови, может оказывать по¬ ложительное действие только при соблюдении четырех обязательных условий: — гемодилюция показана при повышении показателя гематокрита выше 40%; — объем проводимой гемодилюции обеспечивает снижение показателя гематок¬ рита до 35%; — успешная гемодилюция может быть достигнута при дифференциации ее объе¬ ма в зависимости от уровня АД; — минутный объем кровообращения (МОК) не должен быть менее 3,5 л/мин (норма 4-6 л/ мин). Для гиперволемической гемодилюции используются низкомолекулярные дек¬ страны — реополиглюкин или реомакродекс. Гемодилюция противопоказана при сердечной и почечной недостаточности, признаках гипертрофии миокарда левого желудочка стенокардии и геморрагической трансформации инфаркта.
638 Раздел VI. Неотложные неврологические и психиатрические состояния При невозможности проведения тромболизиса с целью реперфузии назначает¬ ся вазоактивная терапия. К этой группе препаратов относятся кавинтон (вин- поцетин), сермион, стугерон. Накопившийся в последние годы опыт их примене¬ ния требует пересмотра целесообразности их использования в острой стадии ише¬ мического инсульта, так как они обладают в ряде случаев крайне нежелательным действием - снижают АД, иногда уменьшают МОК и тем самым способствуют еще большей ишемизации пораженных зон мозга. Кавинтон (винпоцетин) повышает уровень усвояемости кислорода структура¬ ми мозга, способствуя, таким образом, повышению порога переносимости гипок¬ сии. Более эффективен при полушарной локализации очага ишемии. Вводится только внутривенно капельно медленно на протяжении первых 3-5 дней с мо¬ мента развития по 10 мг (2мл. 0,5% раствора) в 400 мл 0,9% раствора хлорида натрия за 90-120 мин. В последующие дни препарат назначают внутрь по 5-10 мг (1-2 таблетки) 3 раза в день на протяжении 3-х недель. Препарат противопо¬ казан пациентам с выраженными формами ишемической болезни сердца и арит¬ миями. Кавинтон вызывает гипокоагуляцию, что исключает возможность его од¬ новременного назначения с антикоагулянтами и фибринолитическими препара¬ тами. Сермион (ницерголин) тормозит негативное влияние избыточной активности ка¬ техоламинов на адренегрические рецепторы и ограничивает повреждение мито¬ хондрий, увеличивает скорость кровотока в экстра- и интрацеребральных арте¬ риях, уменьшает сосудистое сопротивление. Влияние препарата на центральную гемодинамику сопряжено с отчетливым снижением АД, уменьшением МОК, воз¬ никновением брадикардии. На этом основании назначение сермиона наиболее оправдано при гиперкинетическом типе гемодинамики пациентам с высоким АД, под строгим контролем АД во время инфузии и после введения. Препарат вводят внутривенно капельно в дозе 4 мг (1 флакон) в 100 мл 0,9% раствора натрия хлори¬ да со скоростью 45-60 кап/мин в течение 3-4-х дней, затем внутримышечно в той же дозе или перорально (15-30 мг за несколько приемов). Стугерон (циннаризин) - нормализует мозговой кровоток (преимущественно в вертебро-базилярном бассей¬ не), его назначают при легко протекающих формах инсульта по 1 таблетке (25 мг) 3 раза в день сублингвально в первые 5-7 суток. Иногда вызывает сонливость. Нейропротективная терапия включает ряд препаратов, относящихся к раз¬ личным фармакологическим классам. Различают первичную и вторичную нейро¬ протекцию. Первичная нейропротекция направлена на прерывание самых ранних про¬ цессов ишемического каскада, разворачивающихся в пределах «терапевтического окна». Она должна начинаться с первых минут развития ишемии и продолжаться в течение первые 3 дней, особенно активно в первые 12 часов. На положительный результат можно рассчитывать только при назначении терапии не позднее 6 часов после развития инсульта и продолжительности лечения не менее 5 дней. Глицин — активатор тормозной нейротрансмиссии - назначают сублингвально 1-2 г/сут (10-20 табл.). Нейропротективная активность глицина создает благоприятные условия для реализации эффекта реперфузионной терапии, положительно влия¬ ет на функциональное состояние специализированных (двигательных и сенсор¬ ных) систем и неспецифических структур мозга и тем самым предотвращает фор¬
Глава 51. Острые сосудистые заболевания головного мозга 639 мирование стойкого неврологического дефицита. Магнезия (магния сульфат) — неконкурентный антагонист глутаматных NMDA-рецепторов - вводится внутри¬ венно капельно в дозе 5-10 мл 25% раствора в 100-200 мл 0,9% раствора натрия хлорида. Препарат противопоказан при артериальной гипотонии, нарушениях дыхания. Вторичная нейропротекция ориентирована на уменьшение выраженности последствий ишемии - на блокаду провоспалительных цитокинов, молекул кле¬ точной адгезии, торможение активности прооксидантных ферментов, на усиление трофического обеспечения мозга и прерывание апоптоза. Ее следует начинать спу¬ стя 3-6 дней после развития ишемического инсульта и продолжать не менее 7 дней. Имеются достоверные данные об эффективности следующих препаратов: эбселен, эмоксипин, мексидол (антиоксиданты); семакс и церебролизин (нейропептиды); кронассиал (ганглиозид). Эбселен ограничивает зону инфаркта и достоверно улучшает функциональные исходы. Наиболее эффективен при назначении в первые 6 часов перорально в дозе 150-300 мг/сут. Эмоксипин способствует более быстрому регрессу неврологичес¬ кого дефицита. Назначают внутривенно капельно (20-30 кап/мин) по 15 мл 1% раствора в 200 мл 0,9% раствора натрия хлорида в течение 10 дней, а затем внутри¬ мышечно по 5 мл 1% раствора в течение 14 дней. Мексидол оказывает выраженный антиоксидантный эффект, повышая активность эндогенной антиоксидантной системы и уменьшая выраженность свободнорадикаль¬ ных процессов. Обладает гиполипидемическим и антиагрегантным действием. Вво¬ дят внутривенно капельно в дозе от 100 до 1000 мг/сут (2-20 мл 5% раствора) в 200- 400 мл 0,9% раствора натрия хлорида, возможно и внутримышечное введение. Семакс — эндогенный регулятор функций ЦНС, обладает нейромодуляторной и нейропротективной активностью, выраженным ноотропным эффектом. Досто¬ инством препарата является возможность его интранозального введения — через 4 мин он проникает через ГЭБ и терапевтическое действие при однократном введе¬ нии длится 20-24 часа. Оптимальной дозой препарата при инсультах средней тя¬ жести является 12 мг/сут, а при тяжелых инсультах — 18 мг/сут. Церебролизин — гидролизат головного мозга молодых свиней, содержащий 85% аминокислот и 15% пептидов, быстро проникает через ГЭБ и активно включается в метаболизм нейронов головного мозга. Дозы и способы введения см. выше (ба¬ зисная терапия, метаболическая защита мозга). Противопоказан при эпилептичес¬ ких припадках и почечной недостаточности. Кронассиал состоит из ганглиозидов 4 групп, в наибольшем количестве содер¬ жащихся в ткани мозга. Достоверно эффективен только при ишемическом инсуль¬ те средней тяжести, вводят в дозе 100 мг/сут внутривенно капельно. Регенеративно-репаративная терапия существенно дополняет и усилива¬ ет действие вторичных нейропротекторов. Используются препараты различных фармакологических классов. Глиатилин (холина альфосцерат) содержит 40% хо- лина, способного проникать через ГЭБ, и являющегося донором для биосинтеза ацетилхолина в пресинаптических мембранах холинергических нейронов, обеспе¬ чивает пластичность и плотность нейронов, а также улучшает мозговой кровоток. Режим назначения препарата зависит от тяжести инсульта:
640 Раздел VI. Неотложные неврологические и психиатрические состояния — при инсульте средней тяжести в течение первых 5 суток утром и вечером внут¬ ривенно медленно по 1 г (4 мл в ампуле) в 15-20 мл 0,9% раствора натрия хлорида, в последующем перорально 2 капсулы утром (каждая капсула 400 мг) и 1 капсула днем в течение 6-8 недель. — при тяжело протекающих формах инсульта, сопровождающихся резким уг¬ нетением сознания, нарушениями жизненно важных функций — 4-5 г (16- 20 мл) в 400 мл 0,9% раствора натрия хлорида внутривенно медленно капель¬ но со скоростью 30 кап/мин. Пирацетам (ноотропил, луцетам) относится к препаратам, назначение которых в острой стадии ишемического инсульта нецелесобразно. Аплегин (карнитина хлорид) улучшает метаболизм в структурах мозга и его кровоснабжение, способствует удовлетворению энергетических потребностей мозга в условиях гипоксии, снижает уровень анаэробного гликолиза и уменьшает выра¬ женность лактоацидоза, способствует восстановлению ауторегуляции в системе церебральных сосудов и нормализации микроциркуляции в зоне ишемии. Вводят в суточной дозе 7-15 мг/кг (1 мл препарата содержит 100 мг) в 100 мл 0,9% раство¬ ра натрия хлорида в течение первых 7-10 дней. Препарат оказывает «пробуждаю¬ щий» эффект у тяжело больных, ускоряет регресс очаговых неврологических сим¬ птомов и нарушений психических функций. Наиболее отчетливый позитивный эффект — при назначении в первые сутки, но и при позднем применении (со 2-3 — го дня заболевания), проявляется его положительное действие. Милдронат имеет частичное структурное сходство с карнитином. Вводится внутривенно или внут¬ римышечно по 500 мг (5 мл 10% раствора) 1 раз в сутки в течение 10 дней, затем переходят на пероральный прием по 1 капсуле (250 мг) 2-3 раза в сутки в течение 3-х недель. Цитофлавин — нейрометаболический цитопротектор — комплексный препарат, содержащий янтарную кислоту, инозин, никотинамид, рибофлавина мононуклео¬ тид натрия. Обладает антигипоксическим и антиоксидантным действием, оказы¬ вает положительный эффект на процессы энергообразования в клетке, уменьшает продукцию свободных радикалов, восстанавливает активность ферментов анти- оксидантной защиты, снижает выброс нейротрансмиттеров в условиях ишемии. Назначается внутривенно капельно медленно 1-2 раза в сутки 10 мл препарата в 200 мл 5% раствора глюкозы (у больных сахарным диабетом в 0,9% растворе на¬ трия хлорида) в течение 10 дней. Хирургическое лечение в острой стадии ИИ наиболее оправдано при фор¬ мировании обширных инфарктов в мозжечке, сопровождающихся быстрым раз¬ витием отека и гидроцефалии. При этом проводится наложение вентрикулярного дренажа или декомпрессия. Эффективность подобных операций определяется сте¬ пенью тяжести состояния пациента, в первую очередь — степенью угнетения со¬ знания. Перспективность эндартерэктомии с целью удаления тромбов из просве¬ та внутренней сонной артерии не позднее 24 часов с момента развития инсульта неоднозначна, и в каждом конкретном случае должна тщательно оцениваться не¬ врологами и нейрохирургами с учетом состояния центральной и церебральной ге¬ модинамики.
Глава 51. Острые сосудистые заболевания головного мозга 641 Дифференцированная терапия при кровоизлиянии в мозг Экстренную базисную терапию при этой наиболее тяжело протекающей форме инсульта проводят с максимальной полнотой и интенсивностью. Особое внима¬ ние уделяют снижению обычно повышенного в таких случаях АД. Три основные направления дифференцированной терапии — гемостаз, уменьшение проницае¬ мости сосудистой стенки и применение антиферментных препаратов. Меры, стимулирующие гемостаз, включают раннее назначение антифибри- нолитических препаратов — аминокапроновой кислоты, транексамовой кислоты, гемофобина и желатина, стимулирующих процессы фибринообразования и фор¬ мирования фибриновых масс в области образовавшейся гематомы. Аминокапро¬ новую кислоту (АКК) назначают внутривенно капельно по 100-150 мл. 5% раство¬ ра за 60 мин 1-2 раза в сутки в течение 5-7 дней, а затем внутрь по 3 г каждые 3-4 часа; общая продолжительность лечения до 3-х недель. Транексамовую кислоту назначают внутривенно в дозе 6-10 г в сутки по той же методике, что и АКК, в те¬ чение 5-7 дней, а затем внутрь на протяжении 2-х недель дробными дозами из рас¬ чета 6-10 г в сутки. Гемофобин — раствор пектинов с добавлением кальция хлори¬ да вводят внутримышечно по 5 мл 2-3 раза в сутки в течение 8-10 дней. Желатин — внутривенно или внутримышечно в подогретом виде по 20-40 мл 5% или 10% раствора. Для уменьшения проницаемости артериальной стенки используют дици- нон (этамзилат) и дексазон в небольших дозах. Дицинон вводят внутривенно или внутримышечно, начальная доза — 1-2 ампулы (в одной ампуле содержится 250 мг действующего вещества), в дальнейшем — по 1 ампуле через 4-6 часов; общая продолжительность лечения 5-6 дней, а затем назначают внутрь по 2 таблетки че¬ рез 6 часов. Дексазон вводят по 4 мг внутривенно или внутримышечно 3-4 раза в сутки при нормальных или повышенных показателях осмоляльности. Антиферментные препараты — контрикал (трасилол), гордокс — применя¬ ют для купирования декомпенсированного фибринолиза после окончания внут¬ ривенного введения АКК. Контрикал и гордокс используются только в условиях стационара при тщательном лабораторном контроле коагуляционных показате¬ лей. Растворы препаратов кальция (хлорид и глюконат), рутин, викасол, аскор¬ биновая кислота не оказывают действия и должны быть исключены из перечня средств, используемых при кровоизлияниях в мозг. Необходимость хирургического вмешательства (открытый, стереотаксичес- кий методы с тромболизисом и без последующего тромболизиса, эндоскопический метод) и время операции определяются локализацией, объемом гематомы и степе¬ нью тяжести состояния больных. Нейрохирургами учитываются результаты КТ- исследования, степень повышения внутричерепного давления, темп формирова¬ ния острой окклюзионной гидроцефалии. В настоящее время все больше внима¬ ния уделяют ранним хирургическим вмешательствам — удалению гематом с целью уменьшения внутричерепного давления путем краниотомии или стереотаксичес- ким методам, наложению наружного дренажа или вентрикулярного шунта при острой обструктивной гидроцефалии, особенно после прорыва крови в желудоч¬ ковую систему. При кровоизлиянии в мозжечок операция, как правило, является единственным методом спасения больного.
642 Раздел VI. Неотложные неврологические и психиатрические состояния Дифференцированную терапию субарахноидалъного кровоизлияния осуще¬ ствляют как медикаментозными, так и хирургическими методами. Медикаментозное лечение используется во всех случаях, когда не удается, выя¬ вить источник кровоизлияния или не представляется возможным удалить этот источник хирургическим путем из-за слишком тяжелого состояния больных. За¬ дачи медикаментозного лечения: приостановка кровоизлияния в субарахноидаль- ное пространство, нормализация АД у больных с артериальной гипертензией, предупреждение развития ангиоспазма или мер по его купированию, предотвра¬ щение рецидивов кровоизлияния. Для приостановки кровоизлияния в субарахноидальное пространство назна¬ чают те же гемостатические препараты, обладающие антифибринолитической активностью, что и при кровоизлиянии в мозг. Однако тактика применения этих препаратов при субарахноидальном кровоизлиянии отличается от методов, исполь¬ зуемых при кровоизлиянии в мозг. Наиболее оправдано их назначение в меньших, чем при кровоизлиянии в мозг, дозах; главная же особенность лечения — обязатель¬ ное сочетание гемостатических средств с препаратами, предупреждающими и ку¬ пирующими ангиоспазм, возникающий у большинства больных после развития субарахноидального кровоизлияния. 5% раствор аминокапроновой кислоты вво¬ дят по 50-70 мл 2-3 раза в сутки внутривенно капельно за 60 мин. в течение 4-5 дней, а затем препарат назначают по 3 г внутрь через 6-8 часов, не менее 15дней; транексамовую кислоту вводят по 4-8 г в сутки по той же методике, что и амино¬ капроновую кислоту, в течение 3-4 дней, а затем препарат назначают в дозе 2-4 г в сутки через 12 часов, не менее 15 дней. Гемофобин вводят по 2-5 мл внутримы¬ шечно 1-2 раза в сутки в течение 15 дней. Необходимость применения перечислен¬ ных препаратов на протяжении не менее 15 дней диктуется тем, что именно в этот период времени наиболее значителен риск повторных субарахноидальных крово¬ излияний у больных, не подвергшихся оперативным вмешательствам. Мероприя¬ тия по нормализации АД те же, что и при кровоизлиянии в мозг. Предупреждение развития ангиоспазма или меры по его купированию предполагают назначение лекарств, блокирующих кальциевые каналы, а именно нимотопа (нимодипина), верапамила (изоптина, финоптина) и коринфара (ни- федипина, адалата). Особенно эффективен нимотоп, так как он быстро подавляет спазм церебральных артерий и предупреждает развитие «отсроченного инфарк¬ та» в бассейне пораженного сосуда, резко утяжеляющего состояние больных. В на¬ стоящее время препарат считается методом выбора при субарахноидальном кро¬ воизлиянии. Наиболее оправдано раннее (не позднее 4 суток с момента развития субарахноидального кровоизлияния) начало постоянной внутривенной инфузии и ее непрерывное продолжение в течение 12-24 дней (период, когда чаще всего воз¬ никает и достигает максимальной выраженности ангиоспазм). Доза нимотопа за¬ висит от массы тела и вводится с помощью инфузомата. Дозы и режим введения определены инструкцией фирмы изготовителя. В дальнейшем переходят на при¬ ем препарата внутрь. Убедительных доказательств эффективности купирования церебрального ангиоспазма с помощью других блокаторов кальциевых каналов пока нет. Меры, предупреждающие рецидив кровоизлияния: строгий постельный ре¬ жим в течение минимум 3 недель, исключение натуживания, напряжения во время
Глава 51. Острые сосудистые заболевания головного мозга 643 дефекации, кашля. При психомоторном возбуждении назначают реланиум (седук¬ сен), при эпилептических припадках — противосудорожные препараты (релани¬ ум, натрия оксибутират, тиопентал-натрия). Хирургическое лечение направлено на предупреждение рецидивов субарах- ноидального кровоизлияния посредством устранения его источника (разрывы артериальных или артериовенозных аневризм) и на предупреждение развития острой гидроцефалии. В случаях, когда источник кровотечения выявить не удает¬ ся, ограничиваются медикаментозной терапией. Предпочтительной признается тактика, в соответствии с которой операции проводятся в ранние сроки с момента развития субарахноидального кровоизлияния и в условиях, когда состояние боль¬ ных соответствует I—II степеням тяжести по классификации Б.А.Самотокина и В.А.Хилько. Тактика. К больным, находящимся дома, у которых диагностирован инсульт, врач скорой помощи должен в первые часы заболевания обязательно вызвать спе¬ циализированную неврологическую (нейрореанимационную) бригаду для оказа¬ ния экстренной специализированной помощи и определения профиля госпитали¬ зации. Таким больным показаны госпитализация на носилках в многопрофиль¬ ную больницу, имеющую в своем составе реанимационное и нейрососудистое (неврологическое) отделения и экстренная консультация нейрохирурга. При от¬ казе больного или его родственников от госпитализации нужно вызвать невроло¬ га из поликлиники и, в случае необходимости, назначить активное посещение вра¬ чом неотложной помощи через 3-4 часа для динамического наблюдения. Больные в глубокой атонической коме (5-4 балла по шкале Глазго) с некупиру- емыми резкими нарушениями дыхания, больные у которых наблюдается нестабиль¬ ная гемодинамика и быстрое, неуклонное ухудшение состояния, больные у кото¬ рых после купирования отека легких прошло менее 2-х часов, нетранспортабель¬ ны. Прогноз. Исход инсульта зависит от многих факторов, важнейшими из кото¬ рых являются степень тяжести заболевания, тип инсульта, локализация патоло¬ гического очага, промежуток времени от начала заболевания до оказания первой помощи, интенсивность лечения в стационаре, соматический фон, на котором раз¬ вился инсульт. У пациентов, перенесших инсульт, более благоприятному прогнозу способству¬ ют: — неотложная адекватная первая помощь на месте заболевания; — профильная госпитализация и правильная, исходя из степени тяжести со¬ стояния, внутригоспитальная сортировка (в отделение интенсивной терапии или нейрососудистое отделение); — адекватное лечение при сопутствующих инсульту заболеваниях; — полноценный уход; рано предпринимаемая реабилитация и должный ее уро¬ вень. Исход инсульта во многом зависит от уровня организации помощи. Так, часто¬ та летальных исходов при ИИ в отделениях интенсивной терапии составляет 12-15%, а в нейрососудистых и неврологических отделениях обычного профиля — 26-28%. Исход ИИ полушарной локализации менее благоприятен, чем таковой при ИИ субтенториальной локализации.
644 Раздел VI. Неотложные неврологические и психиатрические состояния На частоту летальных исходов при кровоизлиянии в мозг в значительной мере влияет внедрение в систему лечебных мероприятий ранних хирургических вмеша¬ тельств, к каковым принадлежат эвакуация полушарных гематом, дренирование желудочковой системы и др. В условиях консервативной терапии показатель ле¬ тальных исходов при кровоизлиянии в мозг остается весьма высоким — 72-85%,(а при субарахноидальных кровоизлияниях — 32-35%). Явно улучшают прогноз ранние хирургические вмешательства (в течение первых 2-3 суток) при субарах- ноидальном кровоизлиянии у больных, чье состояние оценивается как I—II степень тяжести по классификации Б.А.Самотокина и В.А.Хилько. Острая гипертоническая энцефалопатия Острая гипертоническая энцефалопатия — синдром, возникающий вследствие быстрого резкого подъема артериального давления у пациентов с атрериальной гипертензией любого генеза. При этом могут появляться множественные мелкие очаги геморрагий и ишемий и отек головного мозга. Диагностика. Для клинической картины характерна прежде всего выражен¬ ная общемозговая симптоматика — быстро нарастающая головная боль давя¬ щего или распирающего характера, тошнота, рвота, головокружение, ухудше¬ ние зрения, «мелькание мушек», пелена перед глазами. К перечисленным симп¬ томам присоединяются психомоторное возбуждение, оглушение, сонливость, дезориентировка в месте и времени. При крайне высоком АД (260-300/150-180 мм рт. ст.) не исключены утрата сознания, общие судорожные припадки, появле¬ ние оболочечных симптомов. Ярко выражены вегетативные нарушения: гипере¬ мия или бледность лица, гипергидроз, боли в области сердца, сердцебиение, су¬ хость во рту. Очаговые микросимптомы чаще отсутствуют. АД значительно пре¬ вышает привычные для пациента цифры и нередко достигает уровня 260-300/ 150-180 мм рт.ст. Дифференциальную диагностику проводят с геморрагическим инсультом (при выявлении очаговой симптоматики) и субарахноидальным кровоизлиянием (особенно при наличии менингеального симптомокомплекса). Неотложная помощь. — добиться постепенного снижения АД до уровня 150/100 мм рт.ст. Для этого используют клофелин (клонидин) 0,01% — 1,0 мл в 10 мл 0,9% раствора на¬ трия хлорида внутривенно или 1-2 таблетки сублингвально, при необходи¬ мости введение препарата можно повторить (см. также гл.37). — для уменьшения выраженности отека мозга и снижения внутричерепного дав¬ ления внутривенно вводят дексазон 12-16 мг (или 90-120 мг преднизолона) с 10 мл 0,9% раствора натрия хлорида; внутривенно лазикс (фуросемид) 20- 40 мг в 10 мл 0,9% раствора натрия хлорида. — для купирования судорожных припадков и психомоторного возбуждения вво¬ дят диазепам (реланиум, седуксен) 2,0-4,0 мл в 10 мл. 0,9% раствора натрия хлорида внутривенно медленно или внутримышечно. — при повторных эпизодах рвоты применяют церукал (реглан) 2 мл внутри¬ венно в 0,9% растворе натрия хлорида или внутримышечно; витамин В6 5% — 2-3 мл внутривенно в 10 мл 0,9% раствора натрия хлорида.
Глава 51. Острые сосудистые заболевания головного мозга 645 Тактика. Пациенты, у которых диагностирована острая гипертоническая энце¬ фалопатия, нуждаются в экстренной транспортировке на носилках в стационар, где имеются терапевтическое и неврологическое отделения. При отказе от госпи¬ тализации необходимо после оказания первой помощи активное посещение больно¬ го через 3-4 часа с последующей его передачей под наблюдение участкового врача. Порядок проведения неотложной базисной помощи на догоспитальном этапе Инсульт Неотложная помощь: Базисная (недифференцированная) терапия: — экстренная коррекция жизненно важных функций — восстановление прохо¬ димости верхних дыхательных путей (при необходимости — интубация тра¬ хеи, искусственная вентиляция легких); — нормализация показателей гемодинамики и сердечной деятельности; — при артериальном давлении, значительно превышающем обычные величи¬ ны, требуется снизить его до уровня, на 10-15% превышающего «рабочее», привычное для данного больного давление (при отсутствии такой информа¬ ции — до уровня 160/90 мм рт. ст.). Для этого используют 0,5-1 мл 0,01% раствора клонидина (клофелина) в 10 мл 0,9% раствора натрия хлорида внутривенно или внутримышечно или 1-2 таблетки сублингвально (при необходимости инъекцию препарата повторяют), либо пентамин — не более 0,5 мл 5% раствора внутривенно в том же разведении или 0,5-1 мл внутри¬ мышечно или нифедипин (коринфар) — 10 мл (или одна таблетка) сублинг¬ вально; — для купирования судорожных припадков, психомоторного возбуждения исполь¬ зуют диазепам (реланиум, седуксен, сибазон) — 2-4 мл 0,5% раствора в 10 мл 0,9 % раствора натрия хлорида внутривенно медленно либо рогипнол — 1-2 мл внутримышечно; при неэффективности — натрия оксибутират 20% раствор (из расчета 70 мг/кг массы тела) в 5 или 10% растворе глюкозы внутривенно мед¬ ленно; тиопентал-натрия (в условиях специализированной бригады); — в случае повторной рвоты показан церукал (реглан) — 2 мл в 10 мл 0,9 % ра¬ створе натрия хлорида внутривенно или внутримышечно; витамин В6 — 2 мл 5 % раствора внутривенно; дроперидол — 1-3 мл 0,25 % раствора (с учетом массы тела больного); — при головной боли вводят 2 мл 50 % раствора анальгина или 5 мл баралгина внутривенно либо внутримышечно; трамал — 2 мл. Острая гипертоническая энцефалопатия Неотложная помощь Снизить АД до уровня 160/90 мм рт. ст. Для этого используют клонидин (клофе- лин) 0,01 % — 1,0 мл в 10 мл 0,9 % раствора натрия хлорида внутривенно или 1-2 таблетки сублингвально (при необходимости инъекцию препарата повторяют).
646 Раздел VI. Неотложные неврологические и психиатрические состояния Для уменьшения выраженности отека мозга и снижения внутричерепного дав¬ ления назначают дексаметазон (дексазон) — 12-16 мг (или 90-120 мг преднизоло- на) в 10 мл 0,9% раствора натрия хлорида внутривенно; фуросемид (лазикс) — 20-40 мг в 10 мл 0,9% раствора натрия хлорида внутривенно. Для купирования судорожных припадков и психомоторного возбуждения при¬ меняют диазепам (реланиум, седуксен, сибазон) — 2-4 мл 0,5% раствора + 10 мл 0,9% раствора натрия хлорида внутривенно медленно или внутримышечно либо рогипнол 1-2 мл внутримышечно; при неэффективности — натрия оксибутират 20% раствор (из расчета 50-70 мг/кг массы тела) на 5-10% глюкозе внутривенно медленно. В случае повторной рвоты показан церукал (реглан) — 2 мл на 0,9% растворе натрия хлорида внутривенно или внутримышечно; витамин В6 5% — 2 мл внутри¬ венно в 10 мл 0,9% раствора натрия хлорида.
Гпава 52 Инфекционные заболевания нервной системы Виленский Б.С., Случек Н.И. Частота обращения населения в службу скорой помощи по поводу инфекционных заболеваний нервной системы колеблется в широких пределах и зависит от эпиде¬ мической обстановки в данной местности. Во внеэпидемический период она состав¬ ляет 3-4% случаев от общего числа таких обращений. Необходимость оказания эк¬ стренной помощи при инфекционных (бактериальных и вирусных) заболеваниях нервной системы обусловлена быстрым нарастанием отека мозга и внутричереп¬ ной гипертензии, что проявляется помрачением или утратой сознания, бульбар¬ ными расстройствами с нарушением глотания, дыхания и сердечной деятельнос¬ ти, а также параличом дыхательной мускулатуры. К таким нейроинфекционным заболеваниям относятся менингиты, энцефалиты, острая воспалительная демие- линизирующая полирадикулопатия Гийена-Барре, полиомиелит, острый герпе¬ тический радикулоганглионеврит (опоясывающий лишай) и некоторые другие. Менингиты В зависимости от этиологии менингиты подразделяют на следующие категории: — бактериальные (менингококковый, пневмококковый, стафило- стрептокок¬ ковый, туберкулезный и др.); — вирусные (острый лимфоцитарный хориоменингит); — энтеровирусные, вызванные вирусами Коксаки, ЭСНО, полиовирусом, па- ротитные и др.); — грибковые (торулезные, при кандидамикозе и др.). В зависимости от последовательности развития: — первичные (например, менингококковый эпидемический); — вторичные (туберкулезный). В зависимости от преимущественной локализации процесса: — конвекситальные; — базальные; — цереброспинальные. В зависимости от течения: — острые; — подострые; — хронические.
648 Раздел VI. Неотложные неврологические и психиатрические состояния По характеру воспаления все формы менингита подразделяют на две группы: — гнойные; — серозные. При эпидемических менингитах проникновение возбудителя в организм про¬ исходит воздушно-капельным или глоточно-кишечным путем с дальнейшим гема¬ тогенным распространением и обсеменением мозговых оболочек. При вторичных гнойных менингитах кроме гематогенного пути проникновения инфекции в суба¬ рахноидальное пространство, возможно ее контактное, периневральное и лимфо¬ генное распространение. Патогенетические механизмы, обусловливающие клини¬ ческие проявления менингита, включают воспаление и отек мозговых оболочек и (нередко) прилегающей ткани мозга, нарушение кровотока в мозговых и оболо- чечных сосудах, гиперсекрецию ликвора и задержку его резорбции, что вызывает водянку головного мозга и повышение внутричерепного давления, раздражение оболочек мозга и корешков черепных и спинальных нервов и, наконец, общую ин¬ токсикацию. Вирусные менингиты обычно характеризуются остро развивающимся отеком мозга и мозговых оболочек и расширением ликворных пространств. При туберку¬ лезном, сифилитическом и микотическом менингитах специфические изменения часто обнаруживаются в мозговых оболочках в области основания мозга и в сосу¬ дистых сплетениях мозговых желудочков, что приводит уже в начальной стадии болезни к поражению нервов, в области основании черепа (параличи глазодвига¬ тельных мышц, мимической мускулатуры, нарушения зрения и слуха). Диагностика и клиническая картина. Общий (недифференцированный) ди¬ агноз менингита устанавливается на основании сочетания триады синдромов: оболочечного (менингеального) симптомокомплекса, общеинфекционных симпто¬ мов, воспалительных изменений спинномозговой жидкости (СМЖ). Выявление какого-либо одного из трех синдромов не подтверждает диагноз. Так, оболочечные симптомы при неизмененной СМЖ могут быть проявлением раздра¬ жения мозговых оболочек при отеке головного мозга и при острой гипертоничес¬ кой энцефалопатии, выраженной интоксикации, различных тяжело протекающих инфекциях («менингизм»). Диагноз уточняется после получения результатов исследований СМЖ и с по¬ мощью бактериологических, вирусологических и иных методов диагностики ин¬ фекционных заболеваний. При этом необходимо учитывать эпидемическую обста¬ новку и особенности клинической картины. На догоспитальном этапе диагностика базируется на анамнестических и кли¬ нических данных. Развитию менингита предшествуют различной длительности (от несколь¬ ких часов до нескольких суток) продромальные явления общеинфекционного характера (озноб, чувство жара, повышение температуры тела, миалгии, кож¬ ные высыпания, различные инфекционно-соматические симптомы). Острое развитие менингита обычно сопровождается общемозговыми симптомами, воз¬ никающими вследствие повышения внутричерепного давления и раздражения болевых рецепторов мозговых оболочек. Появляется быстро усиливающаяся головная боль распирающего, диффузного характера. Нередко в течение не¬ скольких минут или часов боль становится настолько мучительной и нестер¬
Глава 52. Инфекционные заболевания нервной системы 649 пимой, что больные держатся руками за голову, стонут или кричат («гидроце- фальный крик») даже находясь в бессознательном состоянии. На высоте интен¬ сивности головной боли без предшествующей тошноты наблюдается обильная фонтаном рвота («мозговая рвота»). При тяжелом течении менингита возмож¬ ны нарушения сознания и психические расстройства — бред, галлюцинации, психомоторное возбуждение. Оболочечные (менингеальные) симптомы подразделяют в зависимости от па¬ тофизиологических механизмов возникновения и методов их определения на три группы: 1-я — реактивные болевые феномены; 2-я — симптомы локальной и общей гиперестезии; 3-я — мышечные тонические напряжения или контрактуры ( ригидность заты¬ лочных мышц; симптом Кернига, симптомы Брудзинского, симптомы Гордона и Германа, поза «легавой собаки» или «взведенного курка»). Изменения СМЖ имеют решающее значение в установлении диагноза менин¬ гита и при дифференциации его от других заболеваний, сопровождающихся ме- нингизмом. Люмбальную пункцию на догоспитальном этапе выполняет только врач невролог неврологической (нейрореанимационной) бригады. Люмбальная пункция противопоказана при подозрении на объемный процесс головного мозга (внутричерепная гематома, опухоль мозга, абсцесс мозга), признаках дислокации мозга и нарушении жизненно важных функций. При менингитах жидкость из пункционной иглы вытекает под повышенным давлением; она прозрачная или слегка опалесцирует при серозном менингите; мутная и имеет желтовато-зеленый цвет — при гнойном менингите. Лабораторное исследование спинномозговой жидкости возможно лишь в усло¬ виях стационара. На догоспитальном этапе ранней диагностике менингитов способствует выяв¬ ление оболочечных симптомов и их сочетание с общеинфекционными признака¬ ми. Необходимо помнить, что у детей, а также больных пожилого и преклонного возраста при нарушениях сознания наблюдается отсутствие одних оболочечных симптомов при наличии других. Тщательное обследование пациента позволяет выявить все перечисленные выше оболочечные симптомы. Острое начало — с внезапного озноба, повышения температуры тела, резких и нарастающих по интенсивности головных болей с тошнотой и рвотой — указыва¬ ет на вероятность наличия эпидемического гнойного менингита. Геморрагическая сыпь заставляет предполагать менингококковую инфекцию. Очаговые инфекци¬ онно-гнойные процессы (пневмония, хронический отит, параназальный синусит, мастоидит) нередко свидетельствуют в пользу вторичного гнойного (пневмокок¬ кового, отогенного и др.) менингита. Достоверной информацией для диагностики могут быть эпидемиологические данные — наличие сходных по клинической картине заболеваний у нескольких че¬ ловек; эпидемические вспышки болезни в организованных коллективах (ясли, дет¬ ские сады, школы и др.). Определенное значение имеет сезонность: бактериальные менингиты во внеэпидемический период чаще всего возникают зимой, менингиты при эпидемическом паротите — в конце зимы и весной, энтеровирусные — летом и ранней осенью;
650 Раздел VI. Неотложные неврологические и психиатрические состояния Без исследования СМЖ распознать менингит, дифференцировать гнойный от серозного или субарахноидального кровоизлияния практически невозможно. Этим обстоятельством объясняется абсолютная необходимость экстренной госпитали¬ зации больных при малейшем подозрении на менингит. Люмбальная пункция с немедленным исследованием СМЖ помогает отличить гнойный менингит от субарахноидального кровоизлияния и от многочисленных заболеваний, протекающих с явлениями менингизма. Гнойные менингиты бактериального происхождения. К таковым относятся менингококковый, пневмококковый менингиты и менингит Афанасьева-Пфейфера (на долю этих трех наиболее тяжелых форм приходится до 70% всех бактериальных менингитов), стафилококковый, стрептококковый, вызванный синегнойной палочкой, бациллой Фридлендера и колибактериальный менингиты. На догоспитальном этапе определить этиологию гнойного менингита можно лишь предположительно. Главная тактическая задача врача — оценить тяжесть состояния пациента для проведения неотложной патогенетической, а в ряде случа¬ ев и этиотропной терапии. В этой обстановке можно выделить два типа течения гнойных менингитов: 1-й тип — молниеносный (фульминантный), или скоротечный, при котором в течение менее чем 24 часов формируется развернутая картина заболевания, часто — со смертельным исходом; 2-й тип — более медленное (типичное) формирование картины болезни с отно¬ сительно благоприятным, по крайней мере, в первые часы и сутки, течением и прогнозом. При мениигококковой инфекции чаще всего наблюдаются два грозных ос¬ ложнения — инфекционно-токсический шок, проявляющийся острой надпочеч¬ никовой недостаточностью и отек головного мозга с вклинением височной доли в вырезку мозжечкового намета или ствола мозга в большое затылочное отвер¬ стие. Осложнения характеризуются быстрым возникновением оболочечного синдро¬ ма с высокой температурой тела, резко выраженными общемозговыми симптома¬ ми, угнетением сознания, геморрагической сыпью на коже (сочетание менингита с менингококкемией). При молниеносном типе течения менингита часто развивается отек мозга, уг¬ рожающий синдромами упомянутого вклинения. Основными признаками этих прогностически неблагоприятных синдромов являются резкое угнетение сознания, неукротимая рвота, двигательное беспокойство, общие клонико-тонические судо¬ роги, брадикардия, быстро сменяющаяся тахикардией, повышение артериального давления, одышка и аритмия дыхания типа Чейна-Стокса. Грозное осложнение мениигококковой инфекции — инфекционно-токсический шок. Чаще всего шок отмечается при сочетании менингита с менингококкемией. Шок сопровождается оглушенностью или сопором, выраженной адинамией, дос¬ тигающей степени прострации, резким побледнением кожного покрова, цианозом. Артериальное давление быстро снижается, иногда до нуля (коллапс), пульс ста-
Глава 52. Инфекционные заболевания нервной системы 651 новится нитевидным или не определяется. Выявляется анурия с «пустым» моче¬ вым пузырем. Четко дифференцировать два названных осложнения на догоспитальном эта¬ пе необходимо по двум причинам. Во-первых, малейшее промедление с оказанием неотложной медицинской помощи угрожает жизни больного; экстренные патоге¬ нетические лечебные мероприятия обязательно проводят на месте оказания пер¬ вой помощи, до транспортировки больного в лечебное учреждение. Во-вторых, неотложная патогенетическая помощь при этих состояниях принципиально раз¬ лична: при отеке и набухании мозга нужна срочная дегидратация, а при инфекци¬ онно-токсическом шоке — активная инфузионная терапия с одновременным вве¬ дением больших доз глюкокортикоидных гормонов. Клиническая картина пневмококкового менингита имеет сходство с проявле¬ нием менингококкового менингита, но характеризуется еще большей тяжестью. Рано обнаруживаются полиморфные симптомы очагового поражения мозга, кло- нико-тонические судороги, — то есть симптомы, свидетельствующие о менингоэн- цефалите. Определяются признаки тяжелого токсикоза с обезвоживанием. Часто диагностируются пневмония, трахеобронхит, гнойный отит (предшествующие менингиту или возникающие одновременно с ним). У детей грудного возраста воз¬ можна и молниеносная форма менингита. Серозные менингиты бактериального происхождения — туберкулезный, си¬ филитический, бруцеллезный, лептоспирозный, листериозный. В большинстве случаев этим формам менингита присущи постепенное начало, подострое или хро¬ ническое течение, в связи с чем они редко требуют скорой или неотложной меди¬ цинской помощи. Исключение составляют острые формы серозных менингитов с быстрым развитием сопора или комы. Серозные менингиты вирусного происхождения Наиболее частые возбудители — вирус эпидемического паротита и группа энтеро¬ вирусов вызывающих около 2/3 всех этиологически изученных вирусных менин¬ гитов. Известны также острый лимфоцитарный хориоменингит, гриппозный, па- рагриппозный, герпетический, аденовирусный и некоторые другие вирусные ме¬ нингиты. Клиническая картина. Вирусные менингиты начинаются остро, с резких го¬ ловных болей нарастающей интенсивности, тошноты и рвоты при умеренном (обычно не выше 38-39 °С) подъеме температуры, нередко в виде двух-трех-вол- новой лихорадки без каких либо существенных воспалительных изменений крови и, как правило, без выраженных признаков общей интоксикации. Преобладают обо- лочечный синдром и внутричерепная гипертензиия. Наряду с общими клиническими признаками удается выявить и специфичес¬ кие для конкретной этиологии формы. Так, менингит при эпидемическом пароти¬ те в 70-80% случаев сопровождается одновременным, предшествующим или пос¬ ледующим поражением железистых органов (слюнных, поджелудочной железы) и приблизительно у 1/3 заболевших осложняется орхитом. Менингиты энтеровирус- ной этиологии нередко сочетаются с герпангиной, появлением мелкопятнистой макуло-папулезной сыпи на туловище и конечностях и развитием жестоких мы¬
652 Раздел VI. Неотложные неврологические и психиатрические состояния шечных болей (»плевралгия«, »эпидемическая миалгия«) преимущественно в об¬ ласти прямых мышц живота. Гриппозные менингит и менингоэнцефалит (в отли¬ чие от нейротоксического синдрома, наблюдающегося в первые один-два дня забо¬ левания), развиваются позже, на 4-6 день болезни и характеризуются стойкими или нарастающими оболочечными и очаговыми симптомами. Заподозрить адено¬ вирусный менингит позволяют присущие этому виду инфекции симптомы, связан¬ ные с размножением аденовирусов в эпителии дыхательных путей (ринофарин- гит, тонзиллит, ринофаринготрахеит, ларинготрахеобронхит, пневмония), в эпи¬ телии конъюнктивы (пленчатые и фолликулярные конъюнктивиты), в лимфатической системе (увеличение периферических лимфатических узлов). Гер¬ петические менингиты обычно сопровождаются типичными высыпаниями на коже и слизистых оболочках. В первичной клинической диагностике вирусных менингитов существенную помощь оказывают эпидемиологические сведения. Микотические менингиты как изолированные формы поражения нервной си¬ стемы практически не встречаются. Обычно они протекают на фоне поражения других органов и систем, чаще кожи и легких, слизистых оболочек носоглотки. Кандидозные и криптококкозные менингиты являются осложнением кожно¬ висцеральных форм микозов. Клиническая картина и изменения спинномозговой жидкости в начале болезни напоминают таковые при туберкулезе и туберкулез¬ ном менингите. Установить правильный диагноз помогают наличие типичных со¬ матических проявлений глубокого микоза и обнаружение в ликворе дрожжевых кле¬ ток, а в центрифугированном осадке спинномозговой жидкости — скоплений гри¬ бов. Неотложная помощь на догоспитальном этапе. При большинстве форм менин¬ гита необходимо оказание экстренной помощи в первые-вторые сутки от начала заболевания. Исключение составляют скоротечные формы менингитов с быстро развивающимся отеком головного мозга и угрозой симптомов вклинения либо рано проявляющимся инфекционно-токсическим шоком. В этих случаях диагностику и неотложную помощь необходимо провести в считанные часы с момента возникно¬ вения первых симптомов менингита. При инфекционно-токсическом шоке лечение начинают с внутривенного ка¬ пельного введения 400-800 мл реополиглюкина; 20-24 мг дексазона (120-150 мг преднизолона) и 1,0 левомицетина (вводят внутривенно струйно). Если на фоне проводимой терапии АД остается ниже 60 мм рт.ст., то вводят дофамин 200 мг в 400 мл 5% раствора глюкозы внутривенно капельно, увеличивая скорость вливания с 5 мкг/(кг мин) до достижения минимально возможного уровня артериального дав¬ ления. Если АД выше 60 мм рт.ст., то продолжают инфузию кристаллоидных ра¬ створов (см. главу 44). При наличии признаков отека мозга и начинающегося вклинения при нор¬ мальном АД внутривенно вводят 20-40 мг лазикса, 10 мл 2,4% раствора эуфилли- на в 10 мл 0,9% раствора натрия хлорида. При неосложненном течении менингококкового менингита на догоспиталь¬ ном этапе внутримышечно вводят до 6 млн. ЕД. пенициллина. Для купирования судорог и психомоторного возбуждения внутривенно вводят седуксен (реланиум, диазепам) 2-4 мл 0,5% раствора с 10 мл 40% раствора глюко¬
Глава 52. Инфекционные заболевания нервной системы 653 зы или 0,9% раствора натрия хлорида. При неэффективности введение седуксена (реланиума, диазепама) можно повторить или использовать 20% раствор натрия оксибутирата из расчета 70 мг/кг массы тела с 5-10% раствором глюкозы. Лече¬ ние продолжают в стационаре. Тактика. При подозрении на вирусный серозный менингит основные положе¬ ния врачебной тактики на догоспитальном этапе сводятся к дифференцированию его с туберкулезным менингитом и к проведению неотложной патогенетической терапии по показаниям (дегидратация, купирование судорожного синдрома и пси¬ хомоторного возбуждения). Все больные менингитом подлежат экстренной госпитализации в инфекцион¬ ное либо специализированное нейроинфекционное отделения. Транспортируют больных на носилках. В приемном отделении больного осмат¬ ривает дежурный врач, а при необходимости — другие специалисты (инфекцио¬ нист, невролог, окулист). Пациентов в крайне тяжелом состоянии помещают в ре¬ анимационную палату, где им проводят интенсивную патогенетическую терапию, люмбальную пункцию с исследованием СМЖ и назначают этиотропную терапию. Реанимационные мероприятия требуются реже. При острых серозных менингитах вирусной этиологии неотложная помощь в приемном отделении заключается, главным образом, в применении дегидратиру¬ ющих средств и симптоматического лечения. При установлении вирусной этиоло¬ гии показаны ферменты — нуклеазы, при подозрении на туберкулезный менингит — противотуберкулезные препараты. Пациенты с вторичными гнойными менингитами на фоне хронического отита, синуита, мастоидита госпитализируются в ЛОР-отделение. Энцефалиты Острые вирусные энцефалиты — клещевой и комариный (японский) — отличают¬ ся природной очаговостью, эндемичностью; они возникают только в теплое время года. Эти формы заболевания имеют наибольшее значение в практике врача до¬ госпитального этапа. Клинические проявления представлены общеинфекционны¬ ми (как правило, лихорадкой), и общемозговыми симптомами (головные боли, тошнота, рвота и др.), нарушениями сознания (сопор, кома) и психики (бред, гал¬ люцинации), а также очаговыми симптомами поражения мозга в виде парезов и параличей, нарушений глотания, речи, эпилептических припадков. В связи с вов¬ лечением в воспалительный процесс мозговых оболочек, выявляются, кроме того, выраженные менингеальные симптомы. Клещевой весенне-летний (таежный) энцефалит Острое первичное вирусное заболевание, характеризующееся внезапным нача¬ лом, лихорадкой, выраженными симптомами поражения ЦНС. Непосредствен¬ но заразиться от больного клещевым энцефалитом невозможно. Природные оча¬ ги распространения клещевого энцефалита — Дальний Восток (Приамурье, Ха¬ баровский район), Сибирь, Урал, многие области Европейской части России (Карелия, Ленинградская область). Излюбленные места обитания клещей — ста¬
654 Раздел VI. Неотложные неврологические и психиатрические состояния рые леса с высокой травой и кустарником, составляющим хорошо выраженный подлесок. Заболевание имеет выраженный сезонный характер, что непосредственно свя¬ зано с периодом активности иксодовых клещей, приходящимся на первые теплые месяцы года — апрель, май, июнь, июль, иногда август. Укус клеща безболезнен, но вскоре обычно появляется зуд в месте его присасывания. Существует и другой путь проникновения инфекции — алиментарный (при употреблении в пищу сырого ко¬ зьего молока). Не исключено заражение при попадании вируса на слизистую обо¬ лочку рта с загрязненных рук, например при раздавливании клеща. Далеко не все клещи являются носителями вируса, поэтому заболевание энцефалитом наблюда¬ ется не после любого укуса клеща. Инкубационный период — 7-21 день, при алиментарном способе заражения — 4-7 дней. Заболевание, как правило, начинается остро, с резкого подъема температуры до 39-40 °С, озноба, сильной головной боли, тошноты и рвоты, миалгий различной степени выраженности. Сознание сохранено, однако в более тяжелых случаях воз¬ можна оглушенность, делириозное состояние. Затем присоединяются выраженные менингеальные симптомы, развиваются параличи периферического типа в мыш¬ цах шеи, плечевого пояса и проксимальных отделов рук (обычно им предшествуют выраженные миалгии). Из-за слабости мышц шеи развивается симптом свисаю¬ щей головы». Нередко возникает бульбарный синдром с дизартрией, дисфагией, атрофией языка, нарушением дыхания. В зависимости от выраженности опреде¬ ленных симптомов выделяют менингеальную (преобладающую в Ленинградской области), лихорадочную, полиомиелитическую, полирадикулоневритическую и менингоэнцефалитическую (преобладающую на Дальнем Востоке и в Сибири, дающую до 30% летальности) формы. В диагностике клещевого энцефалита существенную роль играет выяснение эпидемиологических данных, информация о пребывании больного в эндемическом очаге в весенне-летний период. Исключительно важно наличие указаний на укус клеща. Уточнение диагноза основывается на результатах серологических иссле¬ дований в стационаре. Самый оперативный прием диагностики заболевания — ме¬ тод флюоресцирующих антител. Неотложная помощь на догоспитальном этапе сводится к симптоматической терапии. При выраженной внутричерепной гипертензии необходимы дегидрата¬ ция, при нарушении дыхания — интубация трахеи и перевод на ИВЛ. Показана экстренная госпитализация в неврологическое (нейроинфекционное) отделение или в отделение реанимации. Транспортировка больного на носилках. При нару¬ шении глотания пациента укладывают в стандартном боковом положении, без по¬ душки — для предотвращения аспирации слюны, глоточной слизи, рвотных масс. При обнаружении присосавшегося клеща его очень аккуратно, не раздавливая, удаляют. Для облегчения этой манипуляции место укуса предварительно смазы¬ вают кремом или капают на клеща немного растительного масла. Все, кто подвер¬ гся укусу клеща, должны обратиться в инфекционную больницу или санэпидем¬ станцию для исследования клеща на наличие в нем вируса или боррелы (возбуди¬ тель клещевого боррелиоза или болезни Лайма, который также передается через укусы иксодовых клещей). На начальной стадии заболевание не сопровождается
Глава 52. Инфекционные заболевания нервной системы 655 неврологической патологией. В случае обнаружения вируса клещевого энцефали¬ та рекомендуется с целью профилактики внутримышечное введение противокле- щевого иммуноглобулина, при обнаружении боррелы — профилактически курс тет¬ рациклина. Комариный (японской) энцефалит Инфицирование происходит вследствие укусов зараженных вирусом комаров, как правило, в летне-осеннее время. Эндемические очаги болезни — Дальний Восток, Приморье. Наиболее характерные клинические проявления — острое (или острей¬ шее) начало с возникновением головной боли, лихорадки, миалгий, фарингита и гастроинтестинальных нарушений. Затем присоединяется тремор пальцев, губ, языка, атаксия, расстройство тазовых функций, менингеальный симптомокомп- лекс; в тяжелых случаях — делирий, ступор или кома. Терапия и тактика те же, что и при клещевом энцефалите. Острая воспалительная демиелинизирующая полирадикулоневропатия Гийена-Барре Острая воспалительная демиелинизирующая полирадикулоневропатия (ОВДП) — заболевание, обусловленное иммунологическими нарушениями, приводящими к диффузной первичной сегментарной демиелинизации, в первую очередь в пере¬ дних корешках и проксимальных отделах спинномозговых нервов, сплетениях, нервах конечностей и вегетативных узлах. Частота заболеваемости ОВДП — 1,7 на 100 ООО, ОВДП встречается равномерно в разных регионах, в любом возрасте; у мужчин чаще, чем у женщин. Этиология заболевания неизвестна, иногда она ассо¬ циируется с перенесенными воздушно-капельными инфекциями. Клиническая картина. Примерно у половины больных за 1-3 недели до появ¬ ления первых неврологических симптомов наблюдаются заболевания верхних дыхательных путей, ангина, преходящие острые кишечные расстройства. У 50% пациентов в начале заболевания возникают парестезии в стопах, миалгии в ногах; нередко — двухсторонний парез мимических мышц, бульбарные и глазодвигатель¬ ные нарушения. Ведущий симптом — вялые параличи. Мышцы поражены диффуз¬ но и симметрично. Мышечная слабость чаще распространяется в восходящем на¬ правлении, проявляясь вначале в мышцах ног и тазового пояса, а затем туловища, шеи, дыхательной мускулатуре. Мышечная слабость прогрессирует, как правило, в течение 2-3 недель (средний срок 7-15 дней), однако иногда в течение несколь¬ ких часов или суток может развиться тетраплегия. В первые дни болезни часто на¬ блюдаются миалгии, обычно ликвидирующиеся через неделю без лечения. При про¬ грессировании заболевания вероятно развитие дыхательной недостаточности и бульбарные нарушения, в связи с чем возникает необходимость перевода больных на ИВЛ и зондовое питание. Характерны мышечная гипотония, гипо- или ареф- лексия; нарушения чувствительности выражены менее резко, чем двигательные, и проявляются парестезиями, болью, гипалгезией, гиперестезией в дистальных от¬ делах конечностей. Длительное время сохраняются симптомы натяжения нервных стволов (Ласега, Нери). Иногда отмечаются ортостатическая гипотензия, тахикар-
656 Раздел VI. Неотложные неврологические и психиатрические состояния дня, пароксизмальная аритмия. Дифференциальную диагностику осуществля¬ ют с дифтерийной полиневропатией. Неотложная помощь на догоспитальном этапе. При развитии признаков ды¬ хательной недостаточности больные нуждаются в ИВЛ и подлежат экстренной госпитализации в многопрофильный стационар, где имеются реанимационное и неврологическое отделение. В настоящее время лечение ОВДП кортикостероидами не рекомендуется, по¬ скольку их использование не облегчает течения заболевания и даже может способ¬ ствовать рецидиву. В стационаре наиболее эффективны плазмаферез и внутривен¬ ное введение иммуноглобулина. Полиомиелит Полиомиелит — острое инфекционное заболевание вирусной этиологии, возбуди¬ тель которого, попадая в нервную систему, селективно поражает клетки передних рогов спинного мозга. В результате развивается заболевание со специфической клинической картиной, характеризующейся возникновением вялых параличей и мышечных атрофий. Вирус распространен повсеместно. В последние 30 лет в свя¬ зи с широким внедрением профилактических прививок число случаев заболевания резко снизилось. Врач скорой помощи, как правило, имеет дело с паралитическими формами, протекающими по типу восходящего паралича с угрожающими для жизни нару¬ шениями дыхания. Больным полиомиелитом требуется экстренная госпитализация. При развитии нарушений дыхания и бульбарного паралича необходимы перевод на ИВЛ и зон- довое питание. Опоясывающий лишай В последние годы во всем мире увеличивается частота заболеваний, этиологичес¬ ки связанных с вирусами группы герпеса. Опоясывающий лишай (Herpes zoster) развивается в результате вирусного поражения вегетативных ганглиев различных уровней. Возбудитель — вирус ветряной оспы, обладающий дерматотропным и ней- ротропным свойствами. После перенесенной ветряной оспы вирус многие годы персистирует в узлах ЦНС (тройничный, гассеров узел, спинномозговые узлы). Реактивация вируса возникает спонтанно или на фоне иммунодефицитных состо¬ яний (злокачественная опухоль, действие ионизирующей радиации, проведение химиотерапии), хирургических вмешательств и травм, диабета, стероидной тера¬ пии и др. В типичных случаях неосложненный опоясывающий лишай начинается как общеинфекционный процесс. Затем в зоне вовлеченных дерматомов появляются односторонние корешковые боли и парестезии, локальные пузырьковые высыпа¬ ния, болезненность регионарных лимфатических узлов. В этой же зоне обнаружи¬ вается, несмотря на выраженный болевой синдром, полоса сниженной или утра¬ ченной кожной чувствительности. Обычно вовлекаются симпатические узлы - один — два смежных спинномозговых или гассеров узел, обеспечивающий вегетативную
Глава 52. Инфекционные заболевания нервной системы 657 иннервацию тройничного нерва, чаще в области лба, верхнего века, иногда с пора¬ жением роговицы. По окончании острого периода не исключено развитие постгерпетической не¬ вралгии; при этом боли сохраняются в течение многих месяцев. Постгерпетичес- кая невралгия несколько чаще встречается у женщин, а у больных старше 60 лет наблюдается в 50% случаев. Неотложная помощь на догоспитальном этапе заключается главным образом в купировании резкого болевого синдрома. Как и при купировании невралгий любого генеза, проводят следующие лечеб¬ ные мероприятия: — корешковые и периневральные новокаиновые блокады; — применение анальгетиков; — применение антигистаминных препаратов; — применение транквилизаторов и нейролептиков; — применение снотворных средств. Для лечения герпетических поражений периферической нервной системы на¬ значают ацикловир (зовиракс) внутрь, а у пациентов с иммуносупрессией — внут¬ ривенно. В стационаре вводят дезоксирибонуклеазу внутримышечно, Местно при¬ меняют бриллиантовый зеленый, а также местно и парентерально - зовиракс.
Гпава 53 Эпилептический статус и другие судорожные состояния Виленский Б.С., Случек Н.И Общая характеристика судорожных состояний Эпилептический синдром относится к числу состояний, часто встречающихся в практике неотложной неврологии, а, следовательно, и врача скорой помощи и мо¬ жет возникать вследствие самых различных причин. Судорожный синдром — одна из универсальных реакций организма на раз¬ личные воздействия. Он наблюдается при эпилепсии (эпилептическая болезнь — самостоятельная нозологическая форма, характеризующаяся сочетанием различ¬ ных пароксизмальных состояний с постепенно развивающимися изменениями лич¬ ности), а также может быть симптомом травматических поражений головного моз¬ га, острых нарушений мозгового кровообращения, гипертонической энцефалопа¬ тии, опухолей и абсцессов мозга, острых и хронических нейроинфекций и инфекционно-аллергических поражений мозга, экзогенных интоксикаций (алко¬ голем и его суррогатами, инсектицидами, средствами бытовой химии, некоторыми лекарствами и т.д.), дисметаболических процессов (диабет, порфирия, алкоголь¬ ная абстиненция, острая надпочечниковая или тиреоидная недостаточность), ост¬ ро возникающей гипоксии, а также некоторых соматических заболеваний и общих инфекций, протекающих с явлениями интоксикации и гипертермии. Встречается при синдроме Морганьи-Адамса-Стокса, фибрилляции желудочков, эклампсии. За скорой помощью часто обращаются родные и близкие пациентов с эпилеп¬ тическими автоматизмами (сумеречные нарушения сознания) и аффективными припадками — эквивалентами припадков, при которых имеются выраженные и длительные психические нарушения. В таких случаях необходима срочная психи¬ атрическая помощь. Клинические формы. Генерализованный общий судорожный припадок про¬ является тонико-клоническими судорогами в конечностях, сопровождающимися ут¬ ратой сознания, пеной у рта, часто — прикусом языка, непроизвольным мочеиспус¬ канием, иногда дефекацией. В конце припадка наблюдается резко выраженная аритмия дыхания. Вероятны длительные периоды апноэ. Припадок длится 2-3 мин,
Глава 53. Эпилептический статус и другие судорожные состояния 659 сменяется коматозным состоянием, переходящим затем в сопор и далее — в глубо¬ кий сон. По окончании припадка зрачки максимально расширены, реакция на свет отсутствует, кожа цианотичная, нередко влажная. Если постприпадочная кома не сменяется сном, то сознание постепенно восстанавливается. Первой к больному возвращается ориентировка в собственной личности, затем — в месте, значитель¬ но медленнее и позднее — ориентация во времени. У многих отмечается полная амнезия припадка. Не исключено развитие сумеречного расстройства сознания, требующее экстренной психиатрической помощи. Во время припадка больные вследствие внезапного падения и судорог подчас получают ушибы тела, а иногда и более серьезную травму. Парциальные судорожные припадки без утраты сознания проявляются кло- ническими или тоническими судорогами в определенных группах мышц. Парциальные бессудорожные припадки — эпизодические изменения поведе¬ ния, когда больной теряет контакт с окружающим миром. Началом подобных при¬ падков может быть аура (обонятельная, вкусовая, зрительная, ощущение «уже ви¬ денного», микро- и макропсии). Во время припадков может наблюдаться тормо¬ жение двигательной активности либо чмокание губами, глотание, бесцельное хождение, обирание собственной одежды (автоматизмы), психомоторное возбуж¬ дение. По окончании припадка отмечается амнезия происходившего. Эпилептический статус — фиксированное эпилептическое состояние, обус¬ ловленное продолжительным эпилептическим припадком или припадками, повто¬ ряющимися через короткие интервалы времени. Эпилептический статус и часто повторяющиеся судорожные припадки опасны для жизни. Они могут возникать у больных эпилепсией и при судорожных синдромах, сопровождающих различные заболевания, а также при их сочетаниях, в частности: — при алкогольной интоксикации на фоне самовольного прекращения приема противосудорожных средств при эпилепсии; — при резкой передозировке снотворных на фоне общеинфекционного заболе¬ вания, протекающего с высокой температурой; — при алкогольной абстиненции у лиц, страдающих гипертонической болез¬ нью с признаками энцефалопатии. Поскольку у больного может быть несколько причин эпилептического статуса, необходимо комплексное обследование. Судорожная форма статуса — состояние при котором больной не приходит в сознание между серией эпилептических припадков или наблюдается постоянная фокальная двигательная активность даже без изменений сознания. При судорож¬ ной форме различают первично-генерализованный, вторично-генерализованный и фокальный статус. Первично-генерализованный статус (внезапно возникающие тонико-клони- ческие, тонические, миоклонические судороги) наиболее характерен для сформи¬ ровавшейся эпилепсии. Наблюдается при отмене лечения, после интеркуррентных заболеваний или алкогольной интоксикации, других острых интоксикациях. Как правило, имеются данные о ранее наблюдавшихся у больного судорожных припад¬ ках. Выявляемые при этом нарушения дыхания носят смешанный характер: во время тонической фазы диагностируется резкое брадипноэ или апноэ, а в клонической фазе или после припадков или в коротких промежутках между ними — выражен¬
660 Раздел VI. Неотложные неврологические и психиатрические состояния ное гиперпноэ или дыхание Чейна-Стокса. Такое чередование патологических форм дыхания — один из факторов, провоцирующих повторение припадков, усугубле¬ ние эпилептического статуса. Результат нарушения дыхания - обильное скопле¬ ние жидкого и слизистого секрета в трахеобронхиальном дереве, чреватое рефлек¬ торной остановкой дыхания и смертельным исходом. Не исключено развитие оте¬ ка легких. Резчайшая двигательная активность во время судорог является одной из причин артериальной гипертензии. При статусе генерализованных припадков сразу же или очень быстро утрачивается сознание. Гипоксия в сочетании с увели¬ ченной перфузией мозга, интенсивным метаболизмом при нарушенной ионной проницаемости клеточных мембран формирует «порочный круг». В итоге быстро повышается внутричерепное давление, вызывающее отек мозга. Вторично-генерализованный статус - припадки начинаются с «парциаль¬ ных» судорог в определенных мышечных группах; в последующем происходит ге¬ нерализация судорожных проявлений, чаще имеет место при симптоматической эпилепсии, то есть при очаговом поражении мозга, основу которого составляют различные виды патологии (опухоль, сосудистые аномалии и др.). Структура эпи¬ лептического синдрома в значительной мере зависит от локализации эпилепти¬ ческого очага и варианта формирования эпилептической системы. Статус фокальных (джексоновских) эпилептических припадков — посто¬ янные судороги в определенной группе мышц (лицо, одна конечность, судороги по гемитипу). Наличие такой формы припадков — признак очагового поражения мозга. Бессудорожная форма статуса — длительный период бессудорожных при¬ ступов (малых эпилептических приступов -petit mal), а также продолжительное сумеречное состояние сознания — наблюдается почти исключительно при эпилеп¬ сии (эпилептической болезни). Клиническая симптоматика многообразна — от за¬ медления эмоциональной и двигательной активности с относительной сохранно¬ стью реакций на окружающее до отсутствия какой-либо спонтанной активности. Неотложная помощь. После одиночного судорожного припадка с целью про¬ филактики повторных припадков внутримышечно вводят 2 мл (10 мг) 0,5% раство¬ ра диазепама (седуксен, реланиум, сибазон). При серии судорожных припадков, прежде всего, предпринимают меры, пре¬ дупреждающие травматизацию головы и туловища больного, а также возможность аспирации. Под голову подкладывают подушку или свернутую одежду; между ко¬ ренными зубами для предупреждения прикуса языка вводят роторасширитель (при его отсутствии используют ручку ложки, обернутую платком). Одежду на больном нужно расстегнуть для облегчения дыхания. По возможности обеспечивают прохо¬ димость дыхательных путей, не допускают западения языка. В промежутках между судорогами следует извлечь съемные зубные протезы (если таковые имеются) и вве¬ сти воздуховод (предварительно аспирировав слизь из полости рта и глотки). Средство выбора для купирования судорожного синдрома — диазепам (седук¬ сен, реланиум, сибазон): препарат вводят внутривенно медленно в дозе 2-4 мл (10- 20 мг) 0,5% раствора в 10 мл 0,9% раствора натрия хлорида или внутримышечно. Применяют также рогипнол 1-2 мл внутримышечно. Для купирования развива¬ ющегося отека мозга после эпилептического статуса и серии судорожных припад¬ ков показана умеренная противоотечная терапия — фуросемид (лазикс) в дозе 20- 40 мл в 10 мл 0,9% раствора натрия хлорида внутривенно.
Глава 53. Эпилептический статус и другие судорожные состояния 661 При необходимости через 5-10 мин можно повторить введение диазепама в той же дозе. Преимущество диазепама (седуксена) состоит в его нерезком угнетающем дей¬ ствии на сознание после прекращения судорог. Последовательность выполнения мероприятий при экстренной терапии: — нормализация дыхания и кровообращения; — купирование судорожного синдрома; — коррекция нарушений функций организма, возникающих вследствие эпилеп¬ тического статуса. Диагностирование причин эпилептического синдрома и патогенетическую те¬ рапию осуществляют, как правило, во время проведения экстренных мероприятий по купированию судорог, а не до начала лечения. Такая нетрадиционная последо¬ вательность лечения и диагностики диктуется опасностью ситуации для жизни. Предупреждение травматизации головы и туловища и восстановление прохо¬ димости дыхательных путей (см. выше) являются очень важными мероприятия¬ ми. К купированию эпилептического статуса приступают, как и при серии судо¬ рожных припадков, с введения 2-4 мл (10-20мг) диазепама (реланиум, седуксен, сибазон) в 10 мл 0,9% раствора натрия хлорида. При необходимости (возобновле¬ ние судорог, неполное купирование статуса) инъекцию диазепама (седуксена) внут¬ ривенно повторяют через 5-10 минут в дозе 2-4 мл (10-20 мг). Обязательна про- тивоотечная терапия — фуросемид (лазикс) 40-80 мг (см. выше). При отсутствии эффекта внутривенно вводят препарат второго ряда — натрия оксибутират (цен¬ тральный миорелаксант, который в дозировке из расчета 70 мг/кг массы тела не угнетает дыхание; одна ампула объемом 10 мл содержит 2000 мг натрия оксибути- рата) в 5 или 10% растворе глюкозы. Обязательна противоотечная терапия — фу¬ росемид (лазикс) 20-40 мг (см. выше). При отсутствии эффекта — внутривенное введение тиопентала натрия, имея наготове аппарат для вспомогательной венти¬ ляции легких или для ИВЛ, так как возможно угнетение дыхания. При неэффек¬ тивности упомянутой медикаментозной терапии проводится ингаляционный нар¬ коз закисью азота в смеси с кислородом (соотношение 2:1). Действие тиопентала натрия сопряжено с вероятностью быстрого резкого уг¬ нетения дыхания и артериальной гипотензии, при которой возникает необходи¬ мость в экстренном назначении кардиотонических средств (барбитураты несовме¬ стимы с адреналином). Вот почему назначать эти препаратв на догоспитальном этапе имеют право только врачи специализированных реанимационных бригад. 1 г тиопентала натрия растворяется 10 мл 0,9% раствора натрия хлорида; 10% раствор вводится внутримышечно из расчета не более 1 мл на 10 кг массы тела. Наиболее эффективно внутривенное введение препарата. Для этого 2 мл «маточного раство¬ ра» разводят 20 мл 0,9% раствора натрия хлорида (1% раствор). Препарат вводят медленно! При поступлении в стационар больных с продолжающимся эпилептическим статусом помещают в отделения (палаты) интенсивной терапии. Если же по ка¬ ким-либо причинам на догоспитальном этапе противосудорожные средства не вводились, лечение начинают с введения седуксена по указанной выше схеме. При неэффективности — используется тиопентал-натрия, общая доза тиопентала на¬
662 Раздел VI. Неотложные неврологические и психиатрические состояния трия не должна превышать 60-80 мл 1% раствора, максимальная суточная доза — 1 г. Если посредством всех перечисленных выше лечебных мероприятий купировать статус не удается, реаниматологи в отделении интенсивной терапии проводят боль¬ ному длительный ингаляционный наркоз в сочетании с миорелаксантами и начи¬ нают ИВЛ в сочетании с введением миорелаксантов. В стационаре в полном объеме выполняет обследование пациентов и осуществ¬ ляют лечение основного заболевания, приведшего к эпилептическому статусу. На всех этапах лечения эпилептического статуса противопоказано назначение препаратов, обладающих свойством вызывать судороги: камфоры, сульфокамфо- каина, коразола, кордиамина, бемегрида, стрихнина, амидопирина, прозерина. Особой тактика требует купирование эклампсии — судорожного статуса у бе¬ ременных (см. главу № 47). Тактика. Пациента, у которого судорожный припадок случился первый раз в жизни, необходимо госпитализировать для выяснения его причины. В случае от¬ каза больного от госпитализации при быстром восстановлении сознания и отсут¬ ствии общемозговой и очаговой неврологической симптоматики рекомендуется срочное обращение к неврологу поликлиники по месту жительства для амбулатор¬ ного обследования. Если же сознание возвращается медленно и к тому же обнару¬ живается общемозговая и (или) очаговая симптоматика, значит, больной нужда¬ ется в вызове специализированной неврологической (нейрореанимационной) бри¬ гады, а при ее отсутствии — в осмотре врачом через 2-5 часов. При купировании судорожного синдрома известной этиологии, а также и пост¬ припадочных изменений сознания больного можно оставить дома при условии последующего наблюдения неврологом поликлиники. Пациентов с купированным эпилептическим статусом или серией судорож¬ ных припадков госпитализируют в многопрофильный стационар, где имеются неврологическое и реанимационное отделения. А пациентов, у которых судорож¬ ный синдром вызван предположительно черепно-мозговой травмой, — в нейрохи¬ рургическое отделение. Некупируемый эпилептический статус или серия судорожных припадков служат показанием к вызову специализированной неврологической (нейрореани¬ мационной) бригады. В случае отсутствия таковой больной подлежит госпитали¬ зация. При нарушении деятельности сердечно-сосудистой системы, приведшем к су¬ дорожному синдрому, показана соответствующая терапия или вызов специализи¬ рованной кардиологической бригады. При экзогенной интоксикации — действие по соответствующему стандарту. Истерический судорожный припадок может развиться после волнения, в эмоционально-напряженной, конфликтной ситуации, затрагивающей интересы больного. Припадок представляет собой «театрализованное представление», рас¬ считанное на зрителя. Больной падает, но не разбивается. Лицо у него красное, потное, возбужденное. Глаза плотно закрыты, при попытке поднять веки — сопро¬ тивление, «закатывание» глазных яблок вверх. Реакция зрачков на свет живая. Судороги носят характер сложных движений, сопровождаются стоном, рыдания¬ ми, оживленной и разнообразной мимикой. Иногда больные рвут на себе одежду,
Глава 53. Эпилептический статус и другие судорожные состояния 663 кусают губы, царапают лицо, принимают вычурные позы. Не бывает прикусыва- ния языка. При оказании неотложной помощи важно удаление посторонних из помещения. Дать вдыхать пары нашатырного спирта через нос, предварительно плотно при¬ крыв рот больного полотенцем и сопровождая эти действия директивным внуше¬ нием. Добиться контакта с больным. В некоторых случаях приходится внутримы¬ шечно ввести диазепам (седуксен, реланиум, сибазон), дающий хороший седатив¬ ный эффект. Судорожный синдром при тетании (гипокальциемии) часто наблюдается у детей и молодых людей, а также при тяжелых нарушениях усвоения кальция из пищи (гипопаратиреоз). Типичный его признак — симметричные так называемые кар¬ попедальные тонические судороги: кисти и пальцы рук приобретают положение «руки акушера», стопы находятся в эквиноварусной позиции с согнутыми пальца¬ ми. Одновременно в судорожном состоянии находятся и мышцы лица: из-за тони¬ ческого напряжения круговой мышцы рта губы вытягиваются вперед, как при по¬ пытке свиснуть («рот карпа»). При постукивании согнутым пальцем кпереди от слухового прохода отмечается сокращение лицевой мускулатуры с этой же сторо¬ ны (симптом Хвостека). Из-за судорог мышц туловища и дыхательной мускула¬ туры могут отмечаться нарушения дыхания с цианозом (особенно у детей). Для купирования судорог вводят 10-20 мл 10% раствора кальция глюконата или —стро¬ го внутривенно (!) 10 мл 10% раствора кальция хлорида (дозы для взрослых). До¬ полнительно препараты кальция можно назначить и внутрь. Судороги при гипокалиемии носят тонический характер, резко болезненны, не сопровождаются утратой сознания, обычно возникают в икроножных мышцах, реже — в четырехглавых мышцах бедер. Причина таких судорог — низкое содержа¬ ния калия в плазме крови, обусловленное быстрым и резким обезвоживанием (по¬ нос, рвота) или бесконтрольным прием калийвыводящих диуретиков. Неотлож¬ ная помощь: используют 10 мл панангина (аспаркама) внутривенно или 10 мл 4% калия хлорида внутривенно капельно. Панангин (аспаркам) можно назначать внутрь. Рекомендуется употреблять в пищу продукты, богатые калием — бананы, курагу, изюм, печеный неочищенный картофель.
Гпава 54 Черепно-мозговая травма Михайлович В. А. Черепно-мозговая травма (ЧМТ) — это собирательное понятие, которое включа¬ ет в себя механическое повреждение кожного покрова, сухожильных растяжений, мышц и костей черепа, а также головного мозга, кровеносных сосудов, желудочков мозга, ликворопроводящих путей и черепно-мозговых нервов. На ЧМТ приходит¬ ся 30-50% всех травм. Частота вызова скорой помощи по поводу повреждений го¬ ловного мозга — 2,14:1000 чел. в год. В 44-62% случаев ЧМТ происходит на фоне алкогольного опьянения, что значительно утяжеляет состояние больного и затруд¬ няет раннюю диагностику повреждений. Выделяют закрытую и открытую ЧМТ. К закрытой ЧМТ относят поврежде¬ ния, не сопровождающиеся нарушением целостности кожного покрова головы или апоневроза. К открытой ЧМТ — переломы костей свода или основания черепа, со¬ провождающиеся кровотечением или ликвореей, а также ранения головы с повреж¬ дением апоневроза. При повреждении твердой мозговой оболочки говорят о про¬ никающем характере открытой травмы. Выделяют также сочетанную и комбинированную форму ЧМТ. ЧМТ сочета¬ ется с травмой груди (34%), голени (25%), таза (11%), ключицы (17%). Комбинированная форма, когда ЧМТ сочетается с другими видами поврежде¬ ний — химическим, термическим, токсическим — встречается гораздо реже. Следует иметь в виду, что головной мозг повреждается не только в зоне прило¬ жения травмирующего усилия, но и в результате противоудара, удара об отростки твердой мозговой оболочки, а также от воздействия гидродинамических колебаний спинномозговой жидкости. При ЧМТ страдает, помимо больших полушарий, стволовая часть мозга, в ко¬ торой расположены центры, регулирующие работу жизненно важных органов и систем, а также обменные процессы. Все перечисленные обстоятельства делают чрезвычайно важной правильную, своевременную диагностику, определяют тактику врача скорой помощи и объем необходимых лечебных мероприятий на догоспитальном этапе. Клиническая картина. Со времени известного французского хирурга Пти (1773) принято выделять три основные формы ЧМТ — сотрясение (commotio), ушиб (contusio) и сдавление (compressio) мозга. Сотрясение головного мозга — наиболее легкая форма ЧМТ, для которой ха¬ рактерно развитие общемозговых функциональных, полностью обратимых по¬ вреждений. Клинически проявляется потерей сознания, иногда очень кратковре¬ менной (несколько секунд), иногда — продолжительной (до 30 мин). При этом, а
Глава 54. Черепно-мозговая травма 665 также после восстановления сознания у больных наблюдаются тошнота, рвота, го¬ ловокружение, головная боль, ретроградная амнезия; пострадавшие обычно нега¬ тивно реагируют на внешние раздражители (шум, свет), склонны к недооценке своего состояния, нередко отказываются от госпитализации. Очаговая неврологи¬ ческая симптоматика при сотрясении головного мозга, как правило, отсутствует, но иногда отмечаются асимметрия глубоких рефлексов, а также парез мимической мускулатуры, снижение выраженности брюшных рефлексов. Пациент с диагнозом сотрясения головного мозга нуждается в госпитализации в неврологический ста¬ ционар; транспортировку больного осуществляют на носилках. Пациентам с чрез¬ мерным возбуждением назначают седативные средства. Ушиб головного мозга характеризуется сочетанием общемозговых симптомов, свойственных сотрясению головного мозга, и местной, очаговой, симптоматики, зависящей от локализации ушиба. При ушибе легкой степени утрата сознания продолжается от нескольких минут до 1-2 ч и протекает по типу оглушения или сопора. Могут регистрироваться крат¬ ковременное нарушение речи, несколько более стойкие, чем при сотрясении, асим¬ метрия глубоких рефлексов, парез мимической мускулатуры, проходящие моно- и гемипарезы. Возможны нарушения дыхания из-за западения корня языка или ас¬ пирации желудочного содержимого. При ушибе головного мозга средней тяжести длительность утраты сознания составляет несколько часов. Возможно развитие психоэмоционального возбужде¬ ния. К описанным выше симптомам присоединяются снижение реакции зрачков на свет, роговичных рефлексов, иногда наблюдаются нистагм, нарушения дыха¬ ния и кровообращения. В дальнейшем — вялость, сонливость, оглушение. При от¬ сутствии значительной кровопотери — артериальная гипертензия, тахикардия или тенденция к брадикардии. При ушибе головного мозга тяжелой степени утрата сознания продолжается многие сутки и протекает по типу сопора или комы. Реакция на боль может сохра¬ няться. Глазодвигательные нарушения — расходящееся косоглазие, плавающие движения глазных яблок, отсутствие или ассиметрия окулоцефалического рефлек¬ са, нарушение зрачковых реакций, размера и формы зрачка. Изменения тонуса мышц и положения конечностей — повышение тонуса сгибателей рук и разгибате¬ лей ног (или наоборот). Снижение мышечного тонуса вплоть до атонии. Ассимет¬ рия глубоких рефлексов, патологические стопные знаки. Может наблюдаться су¬ дорожный синдром. Выраженные нарушения дыхания по центральному типу — гипер- или гиповентиляция, периоды апноэ, дыхание Чейна-Стокса. Гемодинами¬ ка характеризуется артериальной гипертензией, бради- или тахикардией. На догоспитальном этапе не всегда удается точно определить степень ушиба головного мозга. Основной признак, позволяющий в подобных условиях поставить диагноз «ушиб головного мозга»,— наличие перелома свода или основания черепа, параличей конечностей, поражения черепных нервов. Отметим, что больные с лег¬ кой и средней степенью тяжести ушиба мозга подлежат госпитализации в нейрохи¬ рургические стационары, а с тяжелой формой — в отделение реанимации и интен¬ сивной терапии стационара, где имеется нейрохирургическое отделение. Сдавление головного мозга на фоне ушиба тяжелой степени возникает в 60% случаев. Чаще всего сдавление мозга обусловлено развитием внутричерепной ге¬
666 Раздел VI. Неотложные неврологические и психиатрические состояния матомы (64%), отломками костей свода черепа (11%), отеком мозга (11%) или со¬ четанием этих причин (11%). Уточнить причины сдавления и локалазацию гематомы на догоспитальном этапе — задача весьма сложная. Однако врач скорой помощи должен уметь диагно¬ стировать у больного наличие внутричерепной гематомы, поскольку в такой ситу¬ ации пациенту необходима экстренная госпитализация в нейрохирургический ста¬ ционар для выполнения ему неотложного оперативного вмешательства. Гематома проявляется синдромом внутричерепной гипертензии. Развивается гомолатеральная анизокория (у 55-75 таких больных), контрлатеральный геми¬ парез (у 15-35%), ассиметрия глубоких рефлексов (у 42%), эпилептические при¬ падки (у 8-16%), брадикардия (у 38% больных). Ососбо опасны признаки дисло¬ кации головного мозга — анизокория, экстензии верхних конечностей, парез взора вверх, брадикардия, артериальная гипертензия. Одним из симптомов нарастающей внутричерепной гематомы является нали¬ чие светлого промежутка — периода полного или относительного клинического благополучия между моментом травмы и возникновением общемозговых симпто¬ мов. Светлый промежуток — важный, но в то же время коварный симптом внутри¬ черепной гематомы. Трагические ошибки в диагностике внутричерепных гематом на догоспитальном этапе происходят из-за незнания или недооценки данного сим¬ птома. Нередко врач скорой помощи видит пациента, пострадавшего от ЧМТ, имен¬ но тогда, когда у него наступил светлый промежуток. Недостаточность анамнес¬ тических сведений, неадекватное поведение больного (отказ от госпитализации, осо¬ бенно если травма получена в состоянии алкогольного опьянения) становятся причиной неправильного диагноза. Посттравматическая внутричерепная гематома способна развиваться без кли¬ нических признаков сдавления головного мозга, то есть без первичного расстрой¬ ства сознания (синдром «чистого» сдавления), или на фоне вышеописанных кли¬ нических форм ушиба. Продолжительность светлого промежутка, интенсивность развития клинических симптомов сдавления головного мозга зависят от скорости поступления крови в полость черепа, иначе говоря — от источника кровотечения. При артериальном источнике кровотечения светлый промежуток исчисляется по¬ рой минутами, при венозном — часами. Существует концепция, согласно которой большинство посттравматических внутричерепных гематом формируются в тече¬ ние 3 ч после травмы. Сложность оценки состояния больного в светлый промежу¬ ток обусловлена наслоением симптомов сдавления на симптомы ушиба головного мозга. При этом определяющими симптомами служат анизокория, нарастание глубины расстройств сознания, дыхания, кровообращения. К другим значимым симптомам сдавления головного мозга принадлежат психомоторное возбуждение (если ему предшествует удовлетворительное состояние пациента), нарастание головной боли, фокальные или генерализованные судорожные припадки, возник- новение экстензорных судорог. Присоединение брадикардии и артериальной ги¬ пертензии укрепляет уверенность врача в том, что внутричерепное давление на¬ растает. Чем короче светлый промежуток и интенсивнее нарастание очаговых и обще¬ мозговых симптомов, тем скорее больному должна быть оказана нейрохирургичес¬
Глава 54. Черепно-мозговая травма 667 кая помощь. Тактика ведения больных в этих случаях такая же, как и при внут- рибрюшинном кровотечении. Необходимые реанимационные мероприятия им оказывают в ходе транспортировки в специализированный стационар. Как пра¬ вило, сочетание трех-четырех описанных клинических симптомов дает основание диагностировать внутричерепную гематому в 90% случаев. Самый информативный способ обнаружения внутричерепной гематомы — эхо- энцефалография, которая позволяет поставить правильный диагноз в 95-99% слу¬ чаев. Особенно трудна диагностика ЧМТ на фоне алкогольного опьянения, которое либо затушевывает клинические проявления травмы, либо усугубляет их. Точная диагностика возможна только при динамическом наблюдении за пациентом после устранения у него алкогольной интоксикации. Для предотвращения ошибок в со¬ мнительных случаях диагноз всегда должен склоняться в пользу ЧМТ с последу¬ ющим выполнением соответствующих мероприятий. Следует отметить, что оценку глубины нарушений сознания можно осуществить, используя шкалу Глазго (см.стр.616). Лечение. ЧМТ, как правило, осложняется развитием внутричерепной гипер¬ тензии, которая может быть обусловлена не только образованием внутричерепной гематомы и сдавлением отломками черепа, но и отеком головного мозга. Отек го¬ ловного мозга, в свою очередь, формируется обычно после травмы в результате нарушения газообмена — гипоксии и гиперкапнии, что влечет за собой усиление мозгового кровотока, повышение проницаемости гематоэнцефалического барьера и накопление жидкости в ткани мозга. Внутричерепная гипертензия (в том числе не связанная с травмой) проявляет¬ ся также головной болью, тошнотой, рвотой, артериальной гипертензией, бради- кардией, нарушениями психики, а в тяжелых случаях — нарушениями дыхания и кровообращения. Для профилактики внутричерепной гипертензии и ее повреждающих головной мозг последствий на догоспитальном этапе применяют осмотические диуретики, салуретики, возможно и применение глюкокортикоидных гормонов. Глюкокортикоидные гормоны предупреждают развитие внутричерепной гипер¬ тензии за счет стабилизации проницаемости гематоэнцефалического барьера и уменьшения транссудации жидкости в ткань мозга. Они способствуют спадению перифокального отека в области травмы. На догоспитальном этапе целесообраз¬ но внутривенное или внутримышечное введение преднизолона в дозе 30 мг. Одна¬ ко следует иметь в виду, что из-за сопутствующего минералокортикоиднош эффек¬ та преднизолон способен задерживать в организме натрий и усиливать элимина¬ цию калия, что неблагоприятно сказывается на общем состоянии больных с ЧМТ. Поэтому предпочтительнее использование дексаметазона в дозе 4-8 мг, который практически не обладает минералокортикоидными свойствами. Для снижения внутричерепного давления используется быстродействующий са- луретик — лазикс в дозе 20-40 мг (2-4 мл 1% раствора), а при угрозе дислокации мозга — осмотический диуретик — маннитол — 0,5 г/кг массы тела в виде 20% ра¬ створа. В стационаре терапию, направленную на профилактику и устранение внутри¬ черепной гипертензии — отека мозга, расширяют посредством введения ингиби¬
668 Раздел VI. Неотложные неврологические и психиатрические состояния торов протеолитических ферментов, применения искусственной гипервентиляции легких и других методов и средств, стабилизирующих обменные процессы в голов¬ ном мозге. Ганглиоблокирующие препараты при высокой степени внутричерепной гипер¬ тензии противопоказаны, так как при снижении системного кровяного давления может развиться полная блокада мозгового кровотока за счет сдавления капилля¬ ров мозга отечной мозговой тканью. Для снижения внутричерепного давления — как на догоспитальном этапе, так и в стационаре — не следует пользоваться осмотически активными веществами (ман- нит), ибо при поврежденном гематоэнцефалическом барьере создать градиент их концентрации между веществом мозга и сосудистым руслом не удается и вероятно ухудшение состояния больного из-за быстрого вторичного повышения внутричер- пного давления. Исключение — угроза дислокации головного мозга, сопровожда¬ ющаяся тяжелыми нарушениями дыхания и кровообращения. В этом случае целе¬ сообразно внутривенное введение маннита (маннитола) из расчета 0,5 г/кг массы тела в виде 20% раствора. Нарушения дыхания при ЧМТ нередко требуют проведения интенсивной терапии на догоспитальном этапе. При ЧМТ нарушения дыхания подразделяют на два вида — периферические и центральные. Периферические нарушения дыхания обусловлены обструкцией дыхательных путей, развивающейся вследствие аспирации желудочного содержимого при рво¬ те или регургитации и гиперсекреции железистого аппарата трахеобронхиально¬ го дерева. Данные нарушения периферическими являются только по механизму развития, а по генезу связаны с центральными нарушениями мышечного тонуса пищеварительного тракта, механизмов глотания, кашля и секреции. Дыхание, как правило, хриплое, шумное, неравномерное по глубине и частоте, происходит с участием вспомогательной мускулатуры. При выраженной обструкции дыхатель¬ ных путей быстро развиваются гипоксия и гиперкапния, для коррекции которых необходима дыхательная реанимация уже на догоспитальном этапе (освобожде¬ ние полости рта от пищевых масс, интубация, санация трахеобронхиального дере¬ ва, а подчас и ИВЛ). Эти меры должны осуществляться в соответствии с реко¬ мендациями, описанными в главе 6. Санацию и интубацию выполняют с осто¬ рожностью, чтобы избежать смещения костных отломков черепа. Центральные нарушения дыхания подразделяют, в свою очередь (в зависимос¬ ти от природы повреждения), на два вида — первичные и вторичные. Первичные нарушения связаны с непосредственным поражением центров, регулирующих дыхание, протекают длительно и порой требуют продолжительной заместитель¬ ной терапии. Вторичные нарушения возникают в результате механического воз¬ действия на эти центры мозга отломками костей, гематомой, отечным мозгом. Та¬ кие нарушения ликвидируют посредством своевременного устранения причин, их вызвавших. Характер центральных нарушений дыхания зависит от уровня пре¬ имущественного поражения мозга. Корковые (полушарные) нарушения характеризуются асимметрией дыхатель¬ ных движений, причем амплитуда дыхания снижается, как правило, на стороне, противоположной поврежденному полушарию. Не исключено возникновение на¬ рушений ритма. Однако нарушений газообмена при этом обычно не наблюдается,
Глава 54. Черепно-мозговая травма 669 и в дыхательной реанимации и интенсивной терапии больные с такими наруше¬ ниями не нуждаются. Диэщефалъные нарушения, имеющие место при преимущественном поражении промежуточного мозга, проявляются одышкой. Частота дыхания иногда достига¬ ет 60 в 1 мин. Нередко в акт дыхания включаются резервные объемы, и тогда дыха¬ тельный объем становится равным величине жизненной емкости легких. Развива¬ ются не только тахипноэ, но и полипноэ. Обеспечение крови кислородом при этом не нарушается, но возможна гипоксия в результате избыточного выведения угле¬ кислого газа, возникновения газового алкалоза и увеличения сродства гемоглоби¬ на к кислороду, что сопровождается уменьшением перехода последнего в ткани. На догоспитальном этапе изолированные диэнцефальные нарушения дыхания не требуют лечения. В стационаре легочную вентиляцию нормализуют с помощью средств, снижающих возбудимость головного мозга, уменьшающих потребность организма в кислороде, нормализующих обменные процессы, а также ИВЛ в ре¬ жиме умеренной гипервентиляции. При мезэнцефальных нарушениях (поражение среднего мозга) отмечается вол¬ нообразное («машинное») дыхание при равной продолжительности вдоха и выдо¬ ха. Одышка не такая тяжелая, как при поражении промежуточного мозга, и нару¬ шения газообмена обычно не развиваются. Бульбарные (нижнестволовые) нарушения проявляются редким, часто поверх¬ ностным, неравномерным дыханием. Возможно возникновение патологических ритмов (дыхание Чейна-Стокса). Такие нарушения сопровождаются, как прави¬ ло, выраженной гиповентиляцией, гипоксией, гиперкапнией, и уже на догоспиталь¬ ном этапе для их устранения необходимы интубация трахеи и ИВЛ. Разумеется, на практике центральные и периферические нарушения дыхания могут сочетаться, что значительно утяжеляет состояние больного и осложняет его ведение. При сочетанной (черепно-мозговой и соматической) травме присоединяются и нарушения дыхания, связанные с повреждением грудной клетки, а также тех или иных элементов дыхательного аппарата, чем и диктуется соответствующая лечеб¬ ная тактика (см. гл. 6 и 7). Нарушения кровообращения. Характер нарушений кровообращения при изолированной ЧМТ, также как и нарушений дыхания, зависит от преимуществен¬ ной локализации повреждения. Если в большей степени страдают верхние отделы ствола, что сопровождается повышенной возбудимостью промежуточного мозга, где располагаются высшие центры симпатической иннервации, то развиваются тахикардия, спазм периферических кровеносных сосудов, артериальная гипертен¬ зия и, как следствие, нарушение трофики тканей. На догоспитальном этапе такие нарушения не требуют врачебного вмешатель¬ ства. В условиях стационара для снижения возбудимости диэнцефальной области используют гипотензивную терапию, фармакологическую защиту мозга, часто вместе с лечебной гипотермией. При повреждении нижних отделов ствола (мост, продолговатый мозг) в резуль¬ тате возбуждения центров парасимпатической иннервации возникают брадикар- дия и прогрессирующая гипотензия. В терапии таких нарушений главная роль отводится средствам, улучшающим сократительную функцию сердца и повыша¬
670 Раздел VI. Неотложные неврологические и психиатрические состояния ющим тонус сосудов (сердечные гликозиды, глюкоза, глюкокортикоидные гормо¬ ны). При угрожающем падении артериального давления возможно применение допамина или норадреналина. Нарушения функции желудочно-кишечного тракта на фоне ЧМТ обна¬ руживаются, как правило, уже в стационаре, но врач скорой помощи должен иметь о них представление, так как на догоспитальном этапе он может применять меры, способствующие их предупреждению или, во всяком случае, облегчению их тече¬ ния. Причина нарушения функции ЖКТ — возникновение эрозий слизистой оболоч¬ ки, острых язв и желудочно-кишечных кровотечений, обусловленных усилением выработки желудочного, кишечного и панкреатического секретов, происходящих под влиянием возбуждения вегетативной нервной системы, повышения активнос¬ ти протеолитических ферментов и спазма сосудов слизистой оболочки; последний вызывает ухудшение кровоснабжения желудка и кишечника, что усиливает повреж¬ дающее действие пищеварительных соков. Для профилактики этих явлений на догоспитальном этапе возможно исполь¬ зование атропина (0,75-1 мг), блокаторов Н2-рецепторов — ранитидина (150 мг) или циметидина (300 мг), уменьшающих секрецию, и спазмолитических средств (дроперидол, но-шпа, никошпан, папаверин). В стационаре к этой терапии добав¬ ляют ингибиторы протеолитических ферментов (контрикал), а также прибегают к промыванию желудка с введением антацидов и раннему назначению энтераль¬ ного питания (у больных в бессознательном состоянии его осуществляют через же¬ лудочный зонд). Нарушения водно-электролитного баланса, также как и дисфункция же- лудочно-кишечного тракта, чаще всего проявляются при пребывании больного в стационаре. Отметим, что у таких пациентов не исключена гипогидратация, со¬ провождающаяся гипернатриемией, причем содержание натрия во внеклеточной жидкости повышается до 160-180 ммоль/л (в норме — 125-145 ммоль/л). Причины гипогидратации: увеличение перспирационных потерь жидкости при одышке и гипертермии, нарушение механизма жажды, развитие полиурии в резуль¬ тате повреждения гипофиза и уменьшения секреции антидиуретического гормо¬ на. Полиурия может быть и осмотического генеза (следствие белкового гиперката¬ болизма), а также как следствие избыточного (из опасения развития отека мозга) назначения диуретиков. Причиной гипернатриемии является гиперсекреция альдо- стерона — минералокортикоидного гормона надпочечников, который усиливает выведение калия и задерживает натрий в организме, снижает секрецию антидиу¬ ретического гормона. Гиперсекреция альдостерона может вызывать и гипокалие- мию. На догоспитальном этапе врач лишен возможности обоснованно воздействовать на вышеперечисленные нарушения. В стационаре эффекта достигают устранени¬ ем причин и тщательным контролем за водно-электролитным балансом организ¬ ма. Необходимо отметить, что вероятно возникновение и противоположного, более опасного (в связи с возможностью развития отека головного мозга) нарушения — гипергидратации. В свою очередь, к гипергидратации приводят избыточная секре¬ ция антидиуретического гормона при травматическом раздражении гипофиза,
Глава 54. Черепно-мозговая травма 671 олигурия, вызванная спазмом почечных сосудов, или системная гипотензия. Этот вид нарушения требует патогенетического лечения, основные мероприятия кото¬ рого определяются причиной, его вызвавшей. Лечение включает ограничение вве¬ дения жидкостей, назначение диуретиков, вазодилататоров или вазопрессоров и средств, снижающих возбудимость промежуточного мозга. Нарушения кислотно-основного состояния при ЧМТ обусловлены дыхатель¬ ными или метаболическими расстройствами. В начальном периоде травмы преобладают дыхательные нарушения: ацидоз при нижнестволовых и периферических дисфункциях дыхания и алкалоз при диэнце- фальной гипервентиляции. Тяжелые расстройства кровообращения сопровожда¬ ются, как правило, метаболическим ацидозом, но если возникает потеря калия, не исключен и гипокалиемический метаболический алкалоз. На догоспитальном этапе диагностика и лечение этих нарушений сопряжены с существенными трудностями. Дыхательный ацидоз устраняют искусственной вен¬ тиляцией легких. Другие нарушения кислотно-основного состояния диагностируют и корректи¬ руют в условиях стационара. Дыхательный алкалоз корректируют посредством устранения одышки, а метаболический алкалоз — посредством нормализации со¬ держания калия и назначения диакарба (фонурита). Как уже упоминалось выше, тяжелый ушиб головного мозга чреват развитием двух основных синдромов — диэнцефало-катаболического и мезэнцефало-бульбар- ного. Диэнцефало-катаболический синдром отмечается при повреждении проме¬ жуточного мозга — надбугорной области (эпиталамуса), зрительного бугра (тла- муса) и подбугорой области (гипоталамуса). Возникает при первичной травме или вторичном воздействии (отек, сдавление) на эти мозговые образования, а также при затеке крови в 3-й желудочек мозга. Проявляется утратой сознания по типу мерца¬ ния или сопора, тахикардией, повышением сосудистого тонуса и артериальный ги¬ пертензией, расстройствами дыхания (тахипноэ и полипноэ), гипертермией (до 40- 41 °С), гиперкатаболизмом, дистрофическими изменениями тканей (пролежни). Неврологическая симптоматика: двигательное возбуждение на ранних этапах, сохранение реакции на болевое раздражение (по крайней мере, в окружности рта, на тыльной поверхности стоп, внутренней поверхности бедер); при этом зрачко¬ вые и роговичные рефлексы частично сохранены; глотание нарушено, но не пол¬ ностью подавлено. В условиях стационара пациентам с диэнцефало-катаболическим синдромом обязательно проводят комплексное лечение. При правильном лечении таких больных выздоровление наступает в 75-80% случаев. Мезэнцефало-бульбарный синдром возникает при повреждении среднего (ножки мозга, четверохолмие) и ромбовидного (мост, мозжечок, продолговатый мозг) мозга вследствие первичной травмы этих мозговых образований, вторично¬ го воздействия на них, а также при затеке крови в сильвиев водопровод или в 4-й желудочек мозга. Синдром наблюдается уже в раннем периоде травмы, еще на до¬ госпитальном этапе. Проявляется утратой сознания по типу комы, сопровождает¬ ся депрессией кровообращения и дыхания, подавлением роговичных и зрачковых
672 Раздел VI. Неотложные неврологические и психиатрические состояния реакций, брюшных рефлексов, реакций на болевые раздражители, наличием па¬ тологических стопных рефлексов. Возможны стволовые экстензивные судороги. При развитии синдрома на догоспитальном этапе необходимо выполнение ме¬ роприятий дыхательной и сердечно-сосудистой реанимации и интенсивной тера¬ пии, которые продолжают в стационаре. Стационарное лечение включает: 1) защиту мозга средствами, не оказывающи¬ ми депрессорного влияния на кровообращение (пипольфен, натрия оксибутират); 2) меры, способствующие нормализации водного, электролитного баланса, КОС, а также глюкокортикоидную терапию. При проведении последней используют препараты, обладающие минимальной минералокортикоидной активностью,— дексаметазон, метилпреднизолон. Мезэнцефало-бульбарный синдром протекает тяжело; летальность при данной форме поражения достигает 75-80%. При открытой ЧМТ с повреждением покровов черепа необходимо обработать рану и наложить стерильную повязку. Как указывалось выше, ЧМТ достаточно часто сочетается с повреждениями других органов и систем, в результате чего ее течение отягощается нарушениями вентиляции легких, кровообращения и обменных процессов, сопровождающих со¬ матическую травму. При сочетанной травме шок нередко протекает более тяжело и нетипично (отсутствие эректильной фазы) вследствие травмирования тех отде¬ лов головного мозга, которые отвечают за реализацию ответа на повреждение и нарушение механизма компенсаторных реакций. При оказании помощи пациентам с сочетанной травмой прибегают к тем же мерам врачебной помощи и интенсивной терапии, что и при изолированных че¬ репно-мозговой и соматической травмах. Последовательность мер оказания неотложной помощи на догоспитальном этапе При сотрясении головного мозга неотложная помощь не требуется. При избыточ возбуж, 2-4 мл 0,5% раствора седуксена (реланиум, сибазон) внутривенно; транспортировка в стационар (в неврологическое отделение). При ушибе и сдавлении головного мозга. В случае развития терминального состояния - сердечно-легочная реанимация (см. раздел «Внезапная сердечная смерть»). В остальных случаях порядок оказания скорой медицинской помощи зависит от преобла, 1. Стабилизация дыхания: обеспечение проходимости дыхательных путей введение воздуховода; — вспомогательное дыхание с помощью плотной маски; — оксигенотерапия: ингаляция кислорода (100%) через носовые канюли, плот¬ ную маску или интубационную трубку. Всем пострадавшим, находящимся в коматозном состоянии показана интуба¬ ция трахеи.
Глава 54. Черепно-мозговая травма 673 Условия интубации трахеи: — стабилизация шейного отдела позвоночника — легкое вытяжение руками, а затем мягким воротником; — прием Селликка.; — применение тройного приема Сафара - недопустимо; — 0,1% раствор атропина — 0,5 мл внутривенно; — анальгезия — см. ниже; — миорелаксанты короткого действия — сукцинилхолин-хлорид (дитилин, листенон) 1-2 мг/кг внутривенно, применяются только врачами специа¬ лизированных бригад. Искусственная вентиляция легких ручным или аппаратным способом в режиме умеренной гипервентиляции (12-14 л/мин для больного с массой тела 75-80 кг). 2. Стабилизация кровообращения: Подержание систолического АД на уровне не ниже 120 мм рт.ст. и не выше 160 мм рт.ст. (у нормотоников). 2.1. При снижении АД ниже 120 мм рт.ст.: — внутривенная инфузия 0,9% раствора натрия хлорида струйно, при не¬ обходимости, в две вены; — внутривенное введение допамина — 200 мг в 400 мл 0,9% раствора на¬ трия хлорида со скоростью, обеспечивающей поддержание АД на уров¬ не 120-140 мм рт.ст.; — при неэффективности — внутривенное введение 30-90 мг преднизоло¬ на или другого глюкокортикоидного гормона в эквивалентных дозах; — при неэффективности — капельное внутривенное введение норадрена¬ лина — 2 мл 0,2% раствора в 500 мл 0,9% раствора натрия хлорида. 2.2. При повышении АД выше 160 мм рт.ст.: — внутривенное капельное введение 0,1 мг клофелина (клонидина) до сни¬ жения АД 160-140 мм рт.ст.; — при неэффективности - капельное внутривенное введение 30 мг нитро- пруссида натрия в 300 мл 0,9% раствора натрия хлорида. 3. Седатация и обезболивание. Использование препаратов короткого действия с целью возможности полно¬ ценного обследования больного в стационаре. Варианты (внутривенное введение): 3.1. Пропофол— 1-2 мг/кг Фентанил — 2-5 мкг/кг Атропин — 0,1% — 0,5 мл Сукцинихолин-хлорид (дипилин, листенон) 1-2 мг/кг для обеспечения интубации трахеи используют только врачи специализированных бри¬ гад. 3.2. Тиопентал натрия 3-5 мг/кг (вместо пропофола) Стадол 2-4 мг (вместо фентанила). Атропин 0,1% — 0,5 мл 3.3. При реакции на интубационную трубку или необходимости проводить ИВЛ (мышечное напряжение): — пропофол 0,5-1,0 мг/кг каждые 10 мин и ардуан 4 мг (или любой другой миорелаксант недеполяризующего типа действия в соответствующей дозе). 4. Коррекция судорожного синдрома.
674 Раздел VI. Неотложные неврологические и психиатрические состояния — внутривенное введение: 2-4 мл 0,5% раствора диазепама, или 15-20 мл 70% раствора натрия оксибутирата, или мидазолама в дозе 0,1-0,2 мг/кг, (вра¬ чи специализированных бригад могут использовать тиопентал натрия в дозе 3 мг/кг). 5. Коррекция внутричерепной гипертензии: — внутривенное введение маннитола в дозе 0,5 г/кг, 2-4 мл 1% раствора фуросемида (при декомпенсированной кровопотере не вводить!; — искусственная гипервентиляция легких 6. При ранах головы и наружном кровотечении: — туалет раны, антисептическая повязка (см. гл.15). 7. Экстренная госпитализация: — пострадавших с сотрясением головного мозга госпитализируют в стацио¬ нар, имеющий нейрохирургическое отделение; — пострадавших с ушибом головного мозга госпитализируют в специализи¬ рованные нейрохирургические отделения, обеспечив стабилизацию шей¬ ного отдела позвоночника; — пострадавших, которые находятся на искусственной вентиляции легких госпитализируют в общие или специализированные нейрохирургические реанимационные отделения, минуя приемное отделение.
Гпава 55 Повреждения позвоночника и спинного мозга Марусанов В.Е. Травма позвоночника и спинного мозга относится к категории тяжелых поврежде¬ ний, которые в подавляющем числе случаев вызывают стойкую утрату трудоспо¬ собности или летальный исход (летальность, в зависимости от тяжести поврежде¬ ния, составляет от 20,2 до 94,5%). В условиях мирного времени на травмы позво¬ ночника и спинного мозга приходится 1-4% от всех видов повреждений. Повреждения позвоночника и спинного мозга в основном связаны с травмами на производстве, в сельском хозяйстве и на транспорте. В х/ъ случаев причиной травмы служит падение с высоты, в */4 случаев — придавливание тяжелыми пред¬ метами. Около 15% всех закрытых повреждений позвоночника обусловлены транс¬ портной травмой и 10% — нырянием в мелководье. Пациенты с травмой позвоноч¬ ника и спинного мозга — преимущественно люди молодого возраста. Самый распространенный механизм возникновения закрытой травмы позво¬ ночника — чрезмерное его сгибание в наиболее подвижных отделах. Воздействие травмирующего фактора, превышающее максимально возможный объем физио¬ логического сгибания, приводит к повреждению костных структур позвоночника. Чаще травмируются TXI-TXII, Lr-Ln, CV-CV1I позвонки, как самые подвижные и соответствующие точке приложения силы. Все острые травмы позвоночника и спинного мозга принято делить на откры¬ тые (с нарушением целости кожного покрова в месте травмы) и закрытые (без нарушения целости кожного покрова). К открытым повреждениям позвоночника и спинного мозга относятся огне¬ стрельные и колото-резаные ранения. Они, в свою очередь, подразделяются на проникающие, когда кожная рана сообщается с субдуральным пространством, и непроникающие, когда кожная рана не сообщается с субдуральным пространством. При закрытых повреждениях позвоночника и спинного мозга различают по¬ вреждения без нарушения функции спинного мозга, а также с нарушением функции спинного мозга и его корешков без травмы позвоночника. В зависимости от уровня выделяют повреждения шейного, грудного, пояснич- но-крестцового отделов позвоночника, спинного мозга и «конского хвоста». Кроме того, любое повреждение позвоночника и спинного мозга должно классифициро¬ ваться по степени нарушения проводимости спинного мозга: повреждения с пол¬ ным нарушением проводимости спинного мозга, с частичным ее нарушением и с отсутствием нарушений проводимости.
676 Раздел VI. Неотложные неврологические и психиатрические состояния По характеру повреждений анатомических образований позвоночника выде¬ ляют повреждения связочного и связочно-суставного аппарата с вывихами и под¬ вывихами позвонков; повреждения щели межпозвонковых дисков и их смещение; повреждения тел позвонков в виде трещин, переломов (компрессионных, осколь- чатых и поперечных); переломы дужек, суставных, поперечных и остистых отро¬ стков; комбинированные переломы тел и дужек со смещением и без смещения отломков. Тяжелобольных с комбинированными повреждениями позвоночника, спинно¬ го мозга и внутренних органов грудной и брюшной полостей, внутренними и на¬ ружными кровотечениями, скелетной и черепно-мозговой травмой относят в осо¬ бую группу. Тяжесть состояния таких больных и серьезность прогноза определя¬ ются не только степенью тяжести спинальнои травмы, но и серьезностью сопутствующих ей повреждений: массивностью кровотечения, выраженностью травматического шока, видом черепно-мозговой травмы. Комплексу патофизио¬ логических изменений в организме при травме спинного мозга присвоено назва¬ ние травматическая болезнь спинного мозга. Она делится на четыре периода: Острый период продолжается 2-3-е суток. Характеризуется типичной клини¬ ческой картиной спинального шока. Ранний период длится 2-3 недели. Характеризуется возникновением синдрома нарушения проводимости спинного мозга в результате его анатомического повреж¬ дения (сформировавшийся спинальный шок). Промежуточный период длится до 2-3-х месяцев. Характеризуется исчезнове¬ нием явлений спинального шока и установлением истинного характера поврежде¬ ния спинного мозга. Поздний период начинается с 3-4-го месяца и длится неопределенно долго. Ха¬ рактеризуется очень медленным восстановлением функций спинного мозга, ав¬ томатизма ниже уровня поражения. На догоспитальном этапе врач скорой помощи в основном имеет дело с пациен¬ тами, находящимися в остром периоде травматической болезни спинного мозга, обусловленном развитием спинального шока. Понятие «спинальный шок» введено в 40-х годах XIX столетия Маршаллом Холлом и означает торможение функции спинного мозга ниже уровня его пораже¬ ния. Спинальный шок — особое состояние спинного мозга, когда длительное и чрез¬ мерное его раздражение вызывает утомление и истощение нервных клеток с пос¬ ледующим охранительным торможением в них. Одновременно развивается и па¬ рабиоз проводников. Клинически это выражается в нарушении проводниковой и рефлекторной деятельности спинного мозга ниже места повреждения в виде паре¬ зов, параплегии, анестезий и гипостезий, расстройств функций тазовых органов. Глубина и продолжительность спинального шока зависят от тяжести и уровня травмы спинного мозга. В среднем спинальный шок длится от нескольких дней до 2-8 недель. Однако при наличии в области травмы всякого рода раздражителей (гематомы, костные отломки, инородные тела и т.д.) явления спинального шока могут сохраняться в течение многих месяцев и даже лет. Перечисленные очаги раздражения поддержи¬ вают состояние запредельного торможения дистальнее места повреждения спин¬ ного мозга, что обусловливает длительность спинального шока. Под влиянием
Глава 55. Повреждения позвоночника и спинного мозга 677 постоянного и сильного раздражителя парабиоз может стать необратимым со стой¬ кой потерей возбудимости и гибелью элементов спинного мозга. Наиболее тяжелый и продолжительный шок наблюдается при полном анато¬ мическом перерыве спинного мозга и характеризуется резким снижением тонуса мускулатуры парализованных конечностей, исчезновением рефлексов, нарушением функций тазовых органов. Повреждаются как проводящие пути, несущие импуль¬ сы к ЦНС, так и те, по которым осуществляется регулирующее действие коры го¬ ловного мозга, что в значительной мере сказывается на функции внутренних орга¬ нов. При травме позвоночника и спинного мозга в первую очередь страдает сердеч¬ но-сосудистая система. Поражение структур спинного мозга становится причиной серьезных функциональных расстройств, что нередко сопровождается нарушени¬ ями сердечно-сосудистой деятельности, а иногда и ее декомпенсации. Наибольшие изменения сердечной деятельности наблюдаются при травме в нижнешейном и верхнегрудном отделах спинного мозга; они выражаются в виде нарушений сер¬ дечного ритма, признаков перегрузки левого желудочка, дистрофических измене¬ ний в миокарде, а иногда и повреждении сердечной мышцы. Характерно, что нарушения сердечной деятельности развиваются уже в первые часы после травмы и в дальнейшем прогрессируют. Заметные изменения при спи¬ нальной травме претерпевает и сосудистый тонус. При повреждениях позвоноч¬ ника и спинного мозга, сопровождающихся возникновением спинального шока, периферический сосудистый тонус понижается в 1,5-2 раза по отношению к долж¬ ному, что приводит к увеличению емкости сосудистого русла, перераспределению крови на периферию и несоответствию сниженного объема циркулирующей кро¬ ви возросшей емкости сосудистого русла, что еще больше усугубляет расстройство кровообращения. При повреждении позвоночника и спинного мозга выделяют два типа наруше¬ ний дыхания: центральный и периферический. Чем выше уровень травмы, тем глуб¬ же нарушения дыхания. При высокой травме, особенно в шейном отделе, возможен восходящий отек спинного мозга, приводящий к компрессии жизненно важных центров, ответственных за дыхание, с последующей гиповентиляцией, гипоксией и гиперкапнией, то есть нарушением дыхания по центральному типу. Дыхательная недостаточность, развивающаяся по периферическому типу, на¬ блюдается при травме, сопровождающейся нарушением иннервации межреберных мышц, множественными переломами ребер, гемо- и пневмотораксами, выражен¬ ным угнетением кашлевого рефлекса, и обусловлена обструкцией дыхательных путей и нарушением дренажной функции бронхов. Описанные типы нарушения дыхания связаны между собой и могут взаимо- усугублять друг друга. Так, при нарушении дренажной функции бронхов при пе¬ риферическом типе дыхательной недостаточности возникают гиповентиляция, гипоксия и гиперкапния, которые увеличивают сосудистую проницаемость и этим усиливают отек спинного мозга, компрессию дыхательного и диафрагмального центров. В результате функция внешнего дыхания угнетается в еще большей сте¬ пени. При травме позвоночника и спинного мозга отмечаются значительные изме¬ нения в функционировании и других внутренних органов: многочисленные кли¬ нические и лабораторные исследования свидетельствуют о нарушениях моторики
678 Раздел VI. Неотложные неврологические и психиатрические состояния желудка, кишечника, функций поджелудочной железы, надпочечников, своеобраз¬ ных цирротических изменениях в печени, множественных кровоизлияниях и ост¬ рых язвах желудка и кишечника, отеке легких и пневмониях. Клиническая картина определяется тяжестью, уровнем травмы и периодом травматической болезни. В остром и раннем периодах тяжелые повреждения спин¬ ного мозга характеризуются развитием картины спинального шока, которая про¬ является симптоматикой физиологического перерыва спинного мозга, синдромом полного нарушения проводимости ниже уровня повреждения. Клиническая кар¬ тина морфологического перерыва спинного мозга в остром и раннем периоде сход¬ на с таковой при физиологическом его перерыве. При этом, особенно на догоспи¬ тальном этапе, чрезвычайно трудно отличить по клинической картине физиоло¬ гический перерыв спинного мозга от морфологического. Следует отметить, что в остром периоде картина полного нарушения проводи¬ мости может наблюдаться при разных формах повреждения спинного мозга — от сотрясения до его сдавления. Она представлена вялым симметричным параличом мышц ниже уровня повреждения, выпадением всех видов чувствительности по проводниковому типу и всех рефлексов. Кроме того, отмечаются тяжелые наруше¬ ния функций тазовых органов в виде задержки стула и мочи. Синдром частичного нарушения проводимости спинного мозга возникает при менее тяжелом его повреждении и характеризуется неполным выпадением той или иной функции. При этом двигательные нарушения проявляются парезом мышц различной степени выраженности, а расстройства чувствительности весьма раз¬ нообразны. К наиболее часто встречающимся клиническим формам повреждения спинного мозга относятся сотрясение, ушиб и сдавление. В основе патофизиологических изменений сотрясения спинного мозга лежат его обратимые нарушения по типу парабиоза и запредельного торможения, что про¬ является синдромом частичного или полного нарушения проводимости с проходя¬ щими парезами или параличами, расстройствами чувствительности, иногда по типу парестезии, временными нарушениями функций тазовых органов. Однако через 3-5 суток данные нарушения регрессируют и наступает практическое выз¬ доровление больного. Анализ спинномозговой жидкости при сотрясении спинно¬ го мозга — без признаков патологии. Полное восстановление нарушенных функ¬ ций спинного мозга отличает сотрясение мозга от его ушиба. Ушиб спинного мозга чаще всего наблюдается при закрытых повреждениях по¬ звоночного столба и проявляется в виде необратимых морфологических измене¬ ний (некроз, кровоизлияние и т.д.) в сочетании с изменениями обратимого харак¬ тера, то есть спинальным шоком. Клинически ушиб спинного мозга чаще всего представлен синдромом полного нарушения проводимости, уточнить характер которого в остром периоде травмы практически невозможно. Спинномозговая жидкость при ушибе порой имеет кровянистую окраску вследствие повреждения сосудов спинного мозга и возникновения субарахноидального кровоизлияния. Восстановление нарушенных функций при ушибе спинного мозга идет парал¬ лельно с выходом из состояния спинального шока и уменьшением отека. Сроки вос¬ становления функций зависят от тяжести ушиба и глубины морфологических изме¬ нений спинного мозга. При тяжелом ушибе частичное возвращение двигательной,
Глава 55. Повреждения позвоночника и спинного мозга 679 чувствительной функций и функций тазовых органов наступает к концу 3-8-й неде¬ ли. Сначала появляются сухожильные и патологические рефлексы; сниженный мышечный тонус парализованных конечностей сменяется спастическим параличом. Сдавление спинного мозга принадлежит к наиболее серьезным его повреждени¬ ям. Спинной мозг сдавливается при закрытых и открытых травмах позвоночника со смещением отломков дужек или тел позвонков, острых грыжевых выпадениях дисков, огнестрельных ранениях и внедрении металлических инородных тел. Эпи- дуральную гематому подозревают при посттравматическом постепенном нарас¬ тании двигательных и чувствительных расстройств. В этом случае больной непос¬ редственно после получения травмы еще способен передвигаться самостоятельно, однако по мере увеличения гематомы у него усугубляются явления парезов или параличей, отмечаются резкая болезненность, рефлекторное напряжение мышц и ограничение подвижности на уровне повреждения позвоночника. По степени выраженности различают сдавление с полным или частичным на¬ рушением функции проводимости. Будучи постоянным источником раздражения, сдавливающий мозг субстрат не только вызывает спинальный шок, но и поддер¬ живает и углубляет его в течение длительного времени. На догоспитальном этапе дифференцировать острое сдавление спинного моз¬ га от его ушиба крайне трудно, а порой и невозможно по причине развития в обоих случаях спинального шока. При травме позвоночника и спинного мозга иногда происходит кровоизлияние в серое вещество мозга с последующим сдавлением проводящих путей. Кровоизли¬ яние может нарастать в течение первых суток после травмы и привести к гибели спинного мозга в поперечнике, так как на месте гематомы образуется рубец. Дан¬ ный процесс в спинном мозге получил название гематомиелия. Основные признаки гематомиелии — диссоциированные расстройства чувстви¬ тельности, имеющие сегментарный характер, в сочетании с парезами и паралича¬ ми соответственно пораженным сегментам, а порой и расстройствами функций тазовых органов. В зависимости от величины кровоизлияния гематомиелия в остром периоде травмы, также как и ушиб мозга, проявляется синдромом либо полного, либо ча¬ стичного нарушения проводимости. Диагностика должна складываться из анамнестических данных и результатов клинического исследования. Уже на догоспитальном этапе очень важно определить уровень и степень повреждения спинного мозга, уточнить, имеют ли место полное или частичное нарушение его проводимости, сочетанные повреждения головного мозга, органов грудной и брюшной полостей, таза или конечностей. Тщательно собранный анамнез позволяет установить время, обстоятельства и механизмы повреждения, динамику возникших патологических изменений, вероятность их взаимосвязи с имевшимися ранее или перенесенными заболеваниями, которые могут быть усугублены травмой. Обследование больного на догоспитальном этапе предполагает оценку общего статуса, состояния сердечно-сосудистой системы, органов грудной и брюшной по¬ лостей. Кроме того, врач скорой помощи обязан провести неврологическое обсле¬ дование, изучить состояние позвоночника посредством его осмотра, пальпации и перкуссии. Напомним, что все исследования при травме позвоночника и спинного
680 Раздел VI. Неотложные неврологические и психиатрические состояния мозга должны выполняться в положении больного лежа на животе или на боку во избежание смещения отломков и дополнительного повреждения спинного мозга. После тщательного осмотра больного и исключения необходимости в реанима¬ ционных мероприятиях приступают к оценке деятельности сердечно-сосудистой системы: измеряют артериальное давление, частоту пульса, исследуют цвет кож¬ ного покрова. Значительное снижение артериального давления, частый и мягкий пульс, блед¬ ность кожного покрова у пациента с повреждением позвоночника и спинного моз¬ га свидетельствуют о наличии сочетанной травмы с явлениями травматического шока или кровотечения. «Чистая» спинальная травма практически никогда не со¬ провождается травматическим шоком. Весьма нередко травматический шок раз¬ вивается при сочетанных повреждениях позвоночника и органов брюшной или грудной полостей или конечностей. При повреждении позвоночника в грудном отделе во многих случаях наблюдаются переломы ребер, травма легких или гемо- и пневмоторакс. При скрупулезном обследовании органов грудной полости удает¬ ся уже на догоспитальном этапе диагностировать, повреждены они или нет. Необ¬ ходимо определить частоту дыхательных движений, степень проходимости дыха¬ тельных путей и причину нарушения вентиляции. Повреждение органов брюшной полости при сочетанной травме может маскиро¬ ваться симптомами повреждения спинного мозга, сглаживающими клиническую кар¬ тину травмы органов брюшной полости. В данном случае только картина нарастаю¬ щей кровопотери и травматического шока (при отсутствии наружного кровотечения) заставляет думать о травме внутренних органов и внутреннем кровотечении. Неврологическое обследование пациента с травмой позвоночника и спинного мозга позволяет уточнить уровень и степень повреждения спинного мозга за счет обнаружения двигательных, чувствительных и рефлекторных нарушений. Уровень повреждения спинного мозга устанавливают исходя из характера и объема нару¬ шений движений и чувствительности. Нарушение движений в верхних и нижних конечностях свидетельствует о повреждении шейного отдела спинного мозга, тог¬ да как только в нижних конечностях — о поражении спинного мозга ниже шейного отдела. Более точную локализацию повреждения спинного мозга устанавливают по уровню расстройства чувствительности. Известно, что кожа рук иннервирует¬ ся в основном 5-7-м шейными сегментами, уровень сосков соответствует иннерва¬ ции 5-го грудного сегмента, область верхнего края реберной дуги — зоне иннерва¬ ции 7-8-го грудных сегментов, а кожа паховой складки и ног — 1-5-м поясничны¬ ми сегментами. Уточнив уровень расстройств чувствительности, легко определить и местоположение травмы позвоночника. При наличии явлений спинального шока минимальный ответ больного на грубые раздражения тканей в зоне выпадения чувствительности свидетельству¬ ет в пользу функциональных, а не морфологических расстройств спинного моз¬ га. Во время осмотра в области травмы обращают внимание на локализацию, характер и обширность повреждений и их соотнесенность проекции позвоноч¬ ника, на отклонение оси средней линии и возможную деформацию. При повреж¬ дении грудного отдела позвоночника необходимо осмотреть и область грудной клетки на предмет обнаружения повреждения ребер. Пальпация позвоночника позволяет выявить болезненность, а иногда и патологическую подвижность и
Глава 55. Повреждения позвоночника и спинного мозга 681 крепитацию костных отломков, полную эмфизему при сочетанной травме орга¬ нов грудной полости. Несоблюдение основных принципов оказания помощи на догоспитальном эта¬ пе чревато дополнительной травмой спинного мозга, а нередко и гибелью постра¬ давшего. Основные причины преждевременной смерти таких больных — дефекты в проведении интенсивной терапии и реанимации, неправильная иммобилизация и транспортировка, несвоевременная диагностика сочетанной травмы и т.д. Главная особенность реанимации при тяжелой травме — необходимость быст¬ рого установления диагноза с последующим незамедлительным устранением рас¬ стройств дыхания и кровообращения, грозящих гибелью пациента. В первую очередь врач скорой помощи должен оценить тяжесть состояния боль¬ ного, определить, нуждается ли он в реанимационных мероприятиях, и, если на¬ добности в таковых нет, решить, нарушения каких жизненно важных функций требуют безотлагательной коррекции. Далее следует выяснить, имеет ли место «чистая» спинальная травма или же она сочетается с другими повреждениями. При сочетанной травме необходимо принять меры, направленные на устранение пато¬ логии, сопутствующей спинальной травме: остановить кровотечение, ликвидиро¬ вать острую дыхательную недостаточность, компенсировать угрожающую жизни больного гиповолемию. У пациентов с острой дыхательной недостаточностью критической степени показано экстренное восстановление проходимости дыхательных путей и, если нужно, обеспечение адекватного газообмена. Отметим, что интубацию трахеи при спинальной травме следует выполнять на фоне спонтанного дыхания (без применения мышечных релаксантов), а при час¬ тично сохраненном сознании — в условиях наркоза, выполненного натрия окси- бутиратом или седуксеном. При травме позвоночника и спинного мозга в шейном и верхнегрудном отделах манипуляции по восстановлению проходимости дыхательных путей осуществля¬ ют с крайней осторожностью во избежание повторного смещения костных отлом¬ ков и дополнительной травмы спинного мозга. У категории пациентов с вышеопи¬ санной патологией вместо эндотрахеальной интубации более целесообразна сроч¬ ная трахеостомия или же (что значительно проще) коникотомия. Апноэ, терминальный тип дыхания, тахипноэ свыше 40-50 дыхательных движений в 1 мин и брадипноэ ниже 10 в 1 мин — однозначные показания к переводу больного на искусственную вентиляцию легких, выполняемую через маску наркозного аппа¬ рата, эндотрахеальную трубку, трахеостому или коникотом. Практически одновременно приступают к устранению опасных расстройств кровообращения, связанных, как правило, с кровотечением при сопутствующей травме, острым снижением объема циркулирующей крови или же крайним угне¬ тением сердечной деятельности в результате глубокой гипоксии (см. гл. 7 «Шок»). При кровопотере на фоне спинального шока для поддержания резко сниженно¬ го периферического сосудистого тонуса вводят вазопрессоры (норадреналин, ме- затон, допамин и т.д.) и глюкокортикоидные гормоны; на догоспитальном этапе из глюкокортикоидов предпочтителен метилпреднизолон в дозе 20-40 мг, так как он уменьшает неврологический дефицит у больных со спинальной травмой, если ис¬ пользуется в течение 8 часов после травмы.
682 Раздел VI. Неотложные неврологические и психиатрические состояния В случае развития терминального состояния необходима сердечно-легочная реанимация в сочетании с экстренной ликвидацией дефицита объема циркулиру¬ ющей крови. Завершающий этап оказания помощи включает меры по эффективному обез¬ боливанию, качественную иммобилизацию и бережную укладку больного на но¬ силки в функционально выгодном положении тела. Принципы обезболивания при спинальной травме мало чем отличаются от таковых при травме других органов и систем. С успехом применяются закись азо¬ та, кеталар, анальгин, наркотические анальгетики, а при длительной транспорти¬ ровке — натрия оксибутират и бензодиазепины. Наркотические анальгетики (осо¬ бенно морфин) в силу присущей им способности угнетать дыхательный центр на фоне восходящего отека спинного мозга при травме в верхнегрудном и шейном отделах нужно назначать с большой осторожностью. Кроме того, от наркотичес¬ ких анальгетиков воздерживаются в сомнительных (в плане диагностики сопут¬ ствующей травмы) случаях, чтобы не завуалировать клиническую картину. Транспортировка пациента с травмой позвоночника и спинного мозга должна осуществляться только при обеспечении иммобилизации. С целью иммобилиза¬ ции при переломах грудного и поясничного отделов позвоночника для транспор¬ тировки с места травмы в стационар используют жесткие носилки и различного рода щиты, на которые больного укладывают на спину или на живот. Во избежа¬ ние смещения отломков позвонков и дополнительного повреждения спинного моз¬ га недопустима транспортировка в положении больного на боку. Очень важный момент в оказании помощи пациенту с травмой позвоночника и спинного мозга — бережная его укладка на носилки. Поднимать больного и перекладывать на носил¬ ки необходимо сразу, в один прием (делать это должны 3-5 человек), обязательно поддерживая голову больного (особенно при травме в шейном отделе). Нежела¬ тельно повторное, тем более многократное перекладывание. В практической дея¬ тельности скорой помощи необходимо соблюдать правило: пострадавшего с трав¬ мой позвоночника и спинного мозга укладывают на носилки лишь один раз; вто¬ рое перекладывание допустимо только в постель с операционного стола. При травме позвоночника и спинного мозга в поясничном и грудном отделах более атравматична при наличии щита транспортировка в положении больного на спине, а при отсутствии щита — в положении на животе. При травме в шейном отделе позвоночника транспортировка должна осуществляться в положении боль¬ ного на спине, независимо от наличия щита. При травме позвоночника и спинного мозга хорошую иммобилизацию обес¬ печивает специальный матрац-носилки, изготовленный из плотной прорезинен¬ ной ткани и заполненный мелкими гранулами из пенополистирола. При опуска¬ нии на матрац тело пострадавшего оставляет отпечаток, напоминающий таковой от лежания на снегу. При создании вакуума в матраце последний становится плот¬ ным, повторяя рельеф тела больного. Наибольшие трудности отмечаются при необ¬ ходимости иммобилизации шейного отдела позвоночника. Применяемые для этой цели различного рода проволочные и деревянные шины, гипсовые лангетки не обеспечивают достаточной иммобилизации; иногда в процессе их наложения про¬ исходят повторное смещение костных отломков позвонков и дополнительная трав¬ ма спинного мозга.
Глава 55. Повреждения позвоночника и спинного мозга 683 При повреждении шейного отдела позвоночника наиболее эффективна иммо¬ билизация с помощью шейного воротника. Больные с «чистой» спинальной травмой транспортируются в нейрохирурги¬ ческий стационар, а с сочетанной травмой — в многопрофильное лечебное учреж¬ дение. Алгоритм оказания срочной медицинской помощи при травме позвоночника и спинного мозга на догоспитальном этапе Основные принципы: — лечение сопутствующих опасных для жизни повреждений, восстановление свободной проходимости дыхательных путей, а при острой дыхательной недостаточности — искусственная вентиляция легких; — обезболивание, транспортная иммобилизация, поддержание сниженного периферического сосудистого тонуса, ранняя глюкокортикоидная терапия метилпреднизолоном. Травма позвоночника без повреждения спинного мозга Неотложная помощь: — баралгин, 5 мл внутривенно или внутримышечно; — анальгин 50%, 2 мл внутривенно; — закись азота с кислородом в соотношении 2:1 через маску наркозного аппара¬ та; — шейный воротник (независимо от уровня повреждения позвоночника); — бережное укладывание пострадавшего на носилки (это делают 3-5 человек); — транспортировка в травматологическое или нейрохирургическое отделение. Травма позвоночника с повреждением спинного мозга — исключение сопутствующей травмы (напряженный гемоторакс, пневмото¬ ракс, травма органов брюшной полости, внутреннее и наружное кровотече¬ ние). При нарастающей дыхательной недостаточности вследствие напряженного пневмоторакса: — срочная пункция и катетеризация плевральной полости во втором межребе- рье по среднеключичной линии. При нарастающей острой дыхательной недостаточности вследствие гемоторакса: — срочная пункция и катетеризация плевральной полости в шестом-седьмом межреберье по задней аксиллярной линии; — восстановление свободной проходимости верхних дыхательных путей (по необходимости) вплоть до коникотомии и эндотрахеальной интубации. При травме в шейном отделе позвоночника эндотрахеальную интубацию вы¬ полняют крайне осторожно, не запрокидывая голову больного. В данном случае более целесообразна коникотомия с использованием специального коникотома. При наличии ОДН после восстановления проходимости дыхательных путей и при количестве дыхательных движений свыше 40-50 в 1 минуту или менее 10 в 1 минуту показана искусственная вентиляция легких.
684 Раздел VI. Неотложные неврологические и психиатрические состояния Остановить наружное кровотечение. При продолжающемся внутреннем кровотечении и уровне АД ниже 30 мм рт. ст. (см. также гл. 7 «Шок»): — полиглюкин, препараты гидроксиэтилкрахмала, полиионные растворы (ди¬ соль, трисоль, хлосоль, ацесоль, раствор Гартмана и т. д.); скорость и объем инфузии подбирают так, чтобы обеспечить АД на уровне 90 мм рт. ст.; — вазопрессоры (норадреналин, допамин); — гидрокортизон 125 мг, метилпреднизолон внутривенно — до 30-40 мг за вре¬ мя оказания помощи; — баралгин, 5 мл внутривенно; — закись азота с кислородом в соотношении 2 :1 через маску наркозного аппа¬ рата; — кеталар, 0,5-1,0 мг/кг массы тела внутривенно или 2-4 мг внутримышечно; — седуксен (реланиум, диазепам), 0,2 мг/кг массы тела + натрия оксибутират 60- 80 мг/кг массы тела внутривенно (при транспортировке больного более 2 ч); — шейный воротник (независимо от уровня повреждения позвоночника); — бережное укладывание больного на носилки (это делают 3-5 человек); — транспортировка пациента в многопрофильный стационар (нейрохирур¬ гическое или реанимационное отделение) при восстановлении АД не ниже 90 мм рт. ст. и адекватной вентиляции легких. Интенсивная терапия при травме позвоночника и спинного мозга в стационаре Основные принципы: — поддержание газообмена в легких и гемодинамики на адекватном уровне; — противоотечная терапия; — профилактика и лечение осложнений (острая пневмония, уросепсис, наруше¬ ние сердечного ритма, пролежни). При острой дыхательной недостаточности критической степени (Ра02 — менее 60 мм рт. ст., РаС02 — более 60 мм рт. ст.) — перевод на искусственную вентиляцию легких. При снижении уровня артериального давления показано назначение вазопрес- соров, глюкокортикоидных гормонов и инфузионной терапии. Из глюкокортико¬ идных гормонов предпочтительнее использовать метилпреднизолон, продолжив терапию, начатую на догоспитальном этапе (4-8 мг в сутки). Для инфузионной терапии применяют препараты, повышающие коллоидно-осмотическое давление (КОД) плазмы (высокомолекулярные декстраны, альбумин, концентрированная плазма и т.д.). Противоотечная терапия — метилпреднизолон, салуретики и плазмозамещаю¬ щие растворы, повышающие КОД плазмы крови. Профилактика и интенсивная терапия острой пневмонии при спинальной трав¬ ме осуществляется по общепринятой схеме (см. гл. 40 «Острая пневмония»). С целью профилактики уросепсиса следует обеспечить постоянное промыва¬ ние мочевого пузыря через систему Монро. Обязательные мероприятия: тщательнаэжя обработка кожного покрова спины, ягодиц, поворачивание больного через каждые 30 мин, общий массаж тела.
Гпава 56 Острые психические расстройства Аронович О.М. Закон Российской Федерации «О психиатрической помощи и гарантиях прав граж¬ дан при ее оказании» от 2 июля 1992 г. является основным документом, регламен¬ тирующим работу всех психиатрических учреждений страны, и обязателен для исполнения всеми медицинскими и юридическими ее организациями. Закон пре¬ дусматривает четыре основные задачи. 1. Защита прав и законных интересов граждан при оказании психиатрической помощи от необоснованного вмешательства в их жизнь. 2. Защита больных от необоснованной дискриминации их в обществе по при чине имеющегося у них психиатрического диагноза или их обращения за пси¬ хиатрической помощью. 3. Защита общества от возможных опасных действий лиц, страдающих психи¬ ческими расстройствами. 4. Защита медицинского персонала психиатрических учреждений. В соответствии с Законом понятия «психическое заболевание» и «душевноболь¬ ной» исключены. Вместо них применяется формула: «лица, страдающие психичес¬ кими расстройствами». Началом оказания психиатрической помощи считается психиатрическое осви¬ детельствование пациента при добровольном обращении его за помощью или с согласия законных представителей пациента (опекунов), если он ранее был при¬ знан недееспособным. Несовершеннолетние (до 15 лет включительно) могут быть осмотрены психи¬ атром только с согласия родителей или опекунов. Психиатрическое освидетельствование без согласия лица или его законных представителей может быть проведено в случаях, когда обследуемый совершает действия, дающие основания предполагать наличие у него тяжелого психического расстройства, которое обусловливает: — его непосредственную опасность для себя или окружающих; — его беспомощность, то есть неспособность самостоятельно удовлетворять ос¬ новные жизненные потребности; — существенный вред здоровью пациента вследствие ухудшения психического состояния, если он будет оставлен без психиатрической помощи (статья 23).
686 Раздел VI. Неотложные неврологические и психиатрические состояния При добровольной госпитализации в психиатрический стационар пациент дает расписку специального образца о своем согласии на госпитализацию и лечение. Недобровольная госпитализация (без согласия пациента или его опекунов) проводится только врачом-психиатром или комиссией врачей-психиатров (ста¬ тья 29, а - опасность больного для себя или окружающих). Освидетельствование пациентов и госпитализация в недобровольном порядке в случаях беспомощности и потенциальной опасности ухудшения психического состояния допустимы только по санкции суда (статья 29, б, в.). В соответствии со ст.2 и 10 Закона РФ «О милиции» от 18.04.1991 г. №1026-1 и ст.ЗО ч.З Закона РФ «О психиатрической помощи» сотрудники милиции обязаны оказывать содействие медицинским работникам при осуществлении недоброволь¬ ной госпитализации и обеспечивать безопасные условия для доступа к госпитали¬ зируемому лицу и его осмотру. Закон гарантирует соблюдение всех прав пациента в случае его недоброволь¬ ной госпитализации. Значительная часть больных с острыми психическими расстройствами — па¬ циенты скорой и неотложной помощи. Главная причина обращения окружающих больного лиц за медицинской помощью для него — неправильное его поведение, вызванное острыми психическими расстройствами, возникшими впервые или раз¬ вивающимися вследствие декомпенсации или обострения имеющихся психических заболеваний. Основной аргумент при обращении за медицинской помощью — опас¬ ность больного для себя и для окружающих. Опасность для себя проявляется в аутоагрессии (аутоагрессия — стремление причинить вред себе под влиянием гал¬ люцинаций, бредовых и иных переживаний и суицидные действия и намерения по болезненным мотивам), опасность для окружающих — в агрессии по отношению к ним и в разрушительных действиях. Задачи врача скорой помощи при выезде к пациенту с психическими расстрой¬ ствами: — оказать симптоматическую медицинскую помощь; — купировать возбуждение; — решить вопрос о необходимости госпитализации; — обеспечить безопасность больного, окружающих его лиц и медперсонала. Доставка пациента в психиатрическую клинику врачами неспециализирован¬ ной бригады скорой помощи допустима лишь при условии согласия больного и окружающих его лиц (как правило, с улицы, из общественных мест или из чужой для пациента квартиры) и только в том случае, если пациент ранее наблюдался у психиатра. Если пациент или находящиеся вместе с ним лица отказываются от госпитализации его в психиатрическую лечебницу, только психиатр скорой помо¬ щи или психдиспансера имеет право на принудительную доставку больного в при¬ емный покой (при необходимости — с привлечением милиции), при этом психиатр должен неукоснительно соблюдать вышеупомянутый закон. Тактика врача на месте вызова определяется названными задачами. При удач¬ ной попытке вступить с больным в контакт следует, не привлекая его внимания, убрать все предметы, которые он способен использовать как орудие нападения или аутоагрессии, но при этом надо помнить, что состояние больного может изменить¬
Глава 56. Острые психические расстройства 687 ся в любую минуту. Сочувствие, сопереживание, умение убедить больного в наме¬ рении врача облегчить его муки гарантируют успех визита. Беседу с пациентом и его осмотр проводят в ярко освещенном помещении, поскольку темнота и полумрак усугубляют чувство тревоги и страха, усилива¬ ют галлюцинаторные «видения». Недопустимо «профилактическое» ограниче¬ ние больного, так как он усматривает в этом «обман», «предательство» и реаги¬ рует агрессией или бегством. Некоторые пациенты под влиянием галлюцина¬ ций или бредовых переживаний вооружаются. При неудачной попытке убедить вооруженного больного в искренности намерений помочь ему следует вызвать милицию. Перед транспортировкой в стационар родственники в присутствии врача ос¬ матривают одежду, в которой поедет больной. Одевается больной не покидая ком¬ наты, где за ним присматривает врач. Все пуговицы и застежки верхней одежды должны быть застегнуты. По пути к машине пациента поддерживают под руку (предлог «чтобы не поскользнулся», «вдруг закружится голова»). При выходе из квартиры на площадку, при входе в кабину лифта и при выходе из подъезда на улицу у напряженных больных (особенно у тех, кто находится в состоянии делирия) уси¬ ливаются тревога, страх и возбуждение. Именно в этих местах наиболее вероятна возможность побега. Сопровождение больного родственниками желательно во всех случаях, за исключением тех, когда у самого пациента отмечается негативное к ним отношение. В машине врач или фельдшер сидят в салоне рядом с пациентом. В вечернее и ночное время включают освещение. Больного принято укладывать на носил¬ ки. В редких случаях пациенту разрешается сидеть на заднем сиденье, вдали от дверей. Беседа с пациентом в пути на любые темы отвлекает его от болезнен¬ ных переживаний и является необходимым компонентом психиатрической де¬ онтологии. В приемном отделении больного передают «с рук на руки» персоналу лечеб¬ ницы. Все деньги, ценности и документы описываются в акте. В сопроводитель¬ ном талоне нужно указать все обстоятельства, связанные с вызовом врача, изве¬ стные анамнестические данные, особенности поведения больного во время осмот¬ ра на месте вызова и при транспортировке. Поскольку данные, содержащиеся в направлении на госпитализацию, часто служат для врача стационара единствен¬ ным источником информации о больном, они должны быть максимально полны¬ ми. Преемственность в лечении больного на всех этапах — обязательное и неотъемле¬ мое условие его эффективности. С момента приезда врача к пациенту последнего ни на минуту нельзя оставлять без медицинского наблюдения. Сотрудникам ми¬ лиции или психиатру скорой помощи врач, вызвавший их по указанному адресу, должен лично изложить причины и обстоятельства, заставившие его прибегнуть к таким мерам. Если больной не нуждается в госпитализации и оставлен дома, в психиатричес¬ кий диспансер или кабинет передают активный вызов для посещения пациента участковым психиатром на следующий день.
688 Раздел VI. Неотложные неврологические и психиатрические состояния Основные психопатологические синдромы Изучение динамики психических заболеваний позволило выявить общие законо¬ мерности их развития — от более простых синдромов к более сложным, от менее глубоких невротических расстройств и неврозоподобных состояний — до психоор¬ ганического синдрома. Позитивные (патологически продуктивные, преходящие) синдромы находятся в неразрывном единстве с негативными (дефицитарными, стойкими) синдромами. Сочетание позитивных и негативных расстройств опре¬ деляет нозологическую самостоятельность и специфичность болезни, а в каждый данный момент — ее статус, «поперечник». В условиях скорой помощи оценка со¬ стояния больного с психическими расстройствами на синдромальном уровне наи¬ более правомочна как для медикаментозного купирования возбуждений и ближай¬ шего прогноза динамики психических расстройств, так и для первичной диагнос¬ тики эндогенных заболеваний. Позитивные синдромы Невротические: астенические (неврастенические) состояния с гипо- и гиперсте- нией; истерические (истериформные) синдромы с сенсомоторными, вегетативно¬ висцеральными или поведенческими нарушениями с демонстративными суицид¬ ными попытками или высказываниями; навязчивые мысли, чувства, сомнения, вос¬ поминания, страхи (фобии), действия, влечения; сенестопатические состояния (неприятные и мучительные для больного ощущения в различных частях тела); ипохондрический синдром; деперсонализация (расстройство самосознания, при котором больные ощущают измененность внутреннего мира, мыслей и чувств); дереализация (иное, чем прежде, восприятие окружающего мира); невротическая депрессия. Психотические: маниакальные и депрессивные синдромы; тревожно-страхо- вые состояния, дисфории, бредовые и галлюцинаторно-бредовые синдромы, кото¬ рые включают острый параноидный синдром, острый вербальный галлюциноз, острый и затяжной галлюцинаторно-параноидные синдромы, в том числе депрес¬ сивно-параноидный синдром и синдром Кандинского-Клерамбо (псевдогаллюци¬ нации, бред преследования и воздействия, психические автоматизмы); парафрен- ный синдром (фантастический бред величия, преследования и воздействия с явле¬ ниями психического автоматизма на фоне повышенного или пониженного аффекта); кататонические синдромы (нарушения в двигательной сфере в виде за¬ торможенности до ступора или хаотичного и импульсивного возбуждения); синд¬ ромы помрачения сознания (онейроидный — сноподобное, фантастически-бредо- вое помрачение сознания; делириозный; аментивный — острая растерянность, бес¬ связность мышления, нечеткое осознание своего *я>, аффект недоумения; сумеречное расстройство сознания); психоорганический (энцефалопатический) синдром — состояние общей психической беспомощности, расстройства памяти (особенно на текущие события), ослабление воли и понимания, недержание аффек¬ тов. На фоне психоорганического синдрома возникают (или нередко предшеству¬ ют ему) судорожные синдромы — генерализованные или полиморфные (большие и малые припадки).
Глава 56. Острые психические расстройства 689 Негативные синдромы К таковым относятся большое количество расстройств — от истощаемости психи¬ ческой деятельности и изменения личности до слабоумия и психического маразма. Приобретенное слабоумие (деменция) подразделяется на парциальное и тоталь¬ ное. При парциальном слабоумии сохраняются приобретенные навыки, но затруд¬ нены психическая деятельность, речь, моторика; типичны эмоциональная несдер¬ жанность, слезливость, беспомощность, различные виды ослабления памяти. При тотальном слабоумии резко снижаются все формы познавательной деятельности вплоть до полной их утраты, извращаются психическая активность и эмоциональ¬ ная сфера, нивелируются характерные черты личности вплоть до распада ее ядра. Психический маразм выражается в тотальном слабоумии, распаде речи, утрате всех интересов, навыков и влечений (за исключением пищевого инстинкта). Маразм сопровождается тяжелым физическим истощением и возникновением трофических нарушений кожи. Для наиболее острых психотических состояний свойственны быстрый темп развертывания, разнообразие и изменчивость психопатологической симптомати¬ ки, яркость и насыщенность аффективных расстройств (страх, тревога, депрессия, мания); поведение больных грубо нарушено в связи с изменчивостью сознания либо целиком определяется бредовыми или галлюцинаторными переживаниями. У ча¬ сти больных поведение носит характер «бегства от преследователей» или защиты от них (пациенты обороняются, вооружаются, нападают). Всегда существует опас¬ ность реализации их бредовых замыслов и галлюцинаторных обманов, импуль¬ сивного (внезапного, непредсказуемого) действия; имеют место расторможенность влечений до сексуальных и агрессивно-садистских действий, обострение система¬ тизированного бреда преследования, ревности. Возбуждение при психических расстройствах Практика скорой помощи показывает, что непосредственным поводом к вызову врача обычно служит возбуждение больного. Возбуждение — одно из проявлений болезни, «узловой» ее момент, в котором отражаются специфические для каждого заболевания особенности. Аффективная окраска возбуждения позволяет судить, насколько остро протекает само заболевание. Ярко выраженное, аффективно ок¬ рашенное возбуждение свойственно остро протекающим расстройствам, прогнос¬ тически более благоприятно и лучше поддается купированию. Возбуждение — сложное патологическое состояние; оно слагается из отдель¬ ных компонентов: речевого, двигательного, психического (ускоренное течение ас¬ социаций), растерянности, тревоги, страха, бреда. Состояния возбуждения неспе¬ цифичны, и их клинико-психопатологическое своеобразие сохраняется лишь до известной степени. При нарастании возбуждения различия между отдельными его типами стираются, оно может становиться хаотичным, а мышление бессвяз¬ ным, аффект достигает максимальной напряженности. Возбуждение ведет к зна¬ чительным метаболическим изменениям, расходованию энергетических и плас¬ тических ресурсов организма вплоть до общего физического и психического ис¬ тощения; возбуждение способствует возникновению вторичной гипоксии мозга,
690 Раздел VI. Неотложные неврологические и психиатрические состояния декомпенсации и острых расстройств сердечно-сосудистой, дыхательной и дру¬ гих систем. В условиях скорой помощи часто встречаются состояния возбуждения, сформи¬ ровавшиеся на фоне острой черепно-мозговой травмы, острых нарушений мозго¬ вого кровообращения, прекоматозных состояний, отравлений (например, фосфо- рорганическими инсектицидами), инфекционных болезней, инфаркта миокарда. Недооценка соматического состояния в этих случаях чревата неправильными так¬ тическими действиями, в результате которых больной, нуждающийся в экстрен¬ ной терапевтической, хирургической и иных видах помощи, получит ее с большим опозданием. Неверное представление о причине возбуждения грозит необоснован¬ ным применением психотропных средств или назначением слишком высоких их доз и способно вызвать значительные, иногда критические расстройства жизнен¬ но важных функций. Купирование возбуждения у лица, страдающего психическими расстройства¬ ми, — это начало его лечения, независимо от того, будет ли он госпитализирован или нет. Купирование снижает остроту патологического процесса и темп его про- гредиентности; при этом редуцируются отдельные симптомы и синдромы, вероя¬ тен обрыв развития психоза. «Психофармакологическое связывание» не только ус¬ траняет возбуждение, но и сводит к минимуму опасность больного для самого себя и производственной травматизации персонала скорой помощи и приемных отде¬ лений психиатрических стационаров. При купировании возбуждений лучше обеспечивается преемственность в звене «скорая помощь — стационар». Пациенты более позитивно воспринимают факт госпитализации, становятся доступнее для процедуры приема и первых лечебных мероприятий в отделении, быстрее выходят из острых психотических состояний. Купирование возбуждения психиатрами скорой помощи на ранних стадиях обо¬ стрения или рецидива при условии действенной преемственности с психдиспансе¬ ром позволяет лечить больного в абмулаторных условиях, в привычном для него социальном окружении. Устранение или уменьшение выраженности психомоторного возбуждения осо¬ бенно показано пациентам, которым предстоит длительная транспортировка. Оно позволяет в меньшей степени использовать меры удержания (фиксации, иммоби¬ лизации), принятые в психиатрической практике, а нередко и полностью избежать их. К мерам физического стеснения прибегают только в тех случаях, формах и на тот период времени, когда, по мнению психиатра, иными способами невозможно предотвратить действия пациента, представляющие опасность для него и для дру¬ гих лиц. О формах и времени применения мер физического стеснения делается запись в медицинской документации. Врачам скорой помощи надо иметь в виду, что купирование возбуждений с помощью психотропных средств до осмотра паци¬ ента психиатром практически во всех случаях вызывает медикаментозное оглуше¬ ние сознания, которое, особенно в ситуациях с так называемыми «первичными» больными, делает невозможным объективное психиатрическое освидетельствова¬ ние в течение 12-15 часов. Фармакотерапия возбуждения. Каждый психотропный препарат имеет свой спектр активности, включающий общий антипсихотический эффект (воздействие на психоз в целом, обрывающее психоз действие) и избирательный эффект на от¬
Глава 56. Острые психические расстройства 691 дельные «симптомы-мишени» (на тревогу, страх, галлюцинации, бред, кататони¬ ческие расстройства и т. д.). Спектр активности психотропных средств охватыва¬ ет психотические или невротические расстройства. Кроме того, все они влияют на различные органы и системы организма и способны изменять эмоциональную сферу психической деятельности человека. Препараты неотложной психиатрической помощи, эффективно действующие преимущественно на психотическом уровне расстройств (нейролептики). 1. Аминазин, тизерцин, хлорпротиксен, пропазин — обладают общим седатив¬ ным (успокаивающим, купирующим возбуждение) действием. 2. Триседил, галоперидол, стелазин, аминазин, пропазин — обладают избира¬ тельным воздействием на галлюцинации и бред. 3. Мажептил, стелазин, галоперидол, френолон, аминазин, хлорпротиксен, ти¬ зерцин, пропазин — оказывают общее антипсихотическое (редуцирующее, глобальное, обрывающее психоз) действие. 4. Стелазин, мажептил, френолон, галоперидол, триседил — обладают избира¬ тельным антипсихотическим действием. Препараты, эффективные преимущественно при невротических расстройствах и при невротических синдромах в рамках психотических состояний (транквили¬ заторы): феназепам, седуксен (реланиум), эуноктин. Близок к ним натрия оксибу- тират. При купировании возбуждений с целью «психофармакологического связыва¬ ния» предпочтительно использовать препараты 1-й и 2-й групп вместе, так как общеседативное действие препаратов 1-й группы углубляется и усиливается дей¬ ствием препаратов 2-й группы, вызывающих частичную редукцию и дезактуа¬ лизацию галлюцинаций и бреда даже при однократном введении. Препараты 3-й и 4-й групп (мажептил, стелазин, френолон) применяются в условиях скорой пси¬ хиатрической помощи для обрыва развивающегося психоза (пререцидивы, ре¬ цидивы, обострения) и для поддерживающей терапии больных, не подлежащих срочной госпитализации. Одновременно с ними назначают психокорректор цик- лодол. Седативные средства, применяемые бригадами скорой помощи: психотропные — аминазин, пропазин, тизерцин, галоперидол, пипольфен (дипразин), седуксен; прочие седативные — димедрол, магния сульфат, хлоралгидрат; при старческой и невротической бессоннице — пипольфен, седуксен:— димедрол, магния сульфат, хлоралгидрат, как исключение — пропазин. Минимально эффективные и максимальные разовые дозы психотропных средств, вводимых внутримышечно: аминазин (или пропазин), 2,5% раствор 50- 150 мг; тизерцин, 2,5% раствор — 25-75 мг; талоперидол, 0,5% раствор 5-10 мг; триф- луперидол (триседил), 0,1 % раствор — 1,25-5 мг; хлорпротиксен (труксал), 2,5% раствор — 25-100 мг; стелазин (трифтазин), 0,2% раствор — 4-6 мг; френолон (ме- тофеназин), 0,5% раствор — 5-10 мг; тиопроперазин (мажептил), 1% раствор — 5- 10 мг; антидепрессант мелипрамин (имизин), 1,25% раствор — 25-75 мг; седуксен (реланиум), 0,5% раствор — 10-30 мг. Таблетированные препараты, применяемые для оказания скорой психиатри¬ ческой помощи: феназепам (0,0005 г) — 0,5-3 мг; эуноктин (0,01 г), радедорм (0,005 г); циклодол (артан, паркопан, ромпаркин) (0,002 г) — 2-10 мг.
692 Раздел VI. Неотложные неврологические и психиатрические состояния Алгоритм купирования возбуждений при оказании скорой помощи: — квалифицировать тип возбуждения, его место в структуре основного синдро¬ ма; компоненты возбуждения и фон, на котором оно протекает (тревога, страх, бессонница, астения); — определить уровень расстройств и подобрать препараты, спектр психотроп¬ ной активности которых соответствует уровню расстройств; — оценить физический и соматический статус больного (пол, возраст, телосло¬ жение, масса тела, общий тонус, наличие острых или хронических заболева¬ ний, состояние сердечно-сосудистой и дыхательной систем с обязательным измерением артериального давления, характера и частоты пульса); — в соответствии с задачей, стоящей перед врачом, выбрать препараты, их дозы и комбинации. Для купирования возбуждения с целью «психофармакологи¬ ческого связывания» у соматически здорового пациента назначают ударные дозы, то есть максимально допустимые при разовом использовании, что по¬ зволяет достичь требуемого эффекта в минимальный срок. При возбуждениях сложного генеза (галлюцинаторно-бредовое, депрессивно-параноидное и др.) предпочтительно комплексное применение психотропных средств, при кото¬ ром седативное и антипсихотическое действие препаратов взаимно потенци¬ руется, расширяется спектр их действия, а дозы каждого из них не достигают токсичных. При возбуждении, обусловленном глубокими метаболическими расстройствами (интоксикации, тяжелые инфекции и др.) или протекающем на их фоне, показаны минимальные дозы нейролептиков или транквилизато¬ ры в сочетании с непсихотропными седативными средствами. Аналогичный подход имеет место при купировании возбуждений у детей, подростков, сома¬ тически ослабленных больных и у пациентов преклонного возраста; — по показаниям при наличии соматической патологии назначают симптома¬ тическую терапию; — для профилактики ортостатических осложнений одновременно с психотроп¬ ными средствами вводят кордиамин или близкие к нему по действию препа¬ раты; — оптимальный путь введения психотропных препаратов при купировании возбуждений — внутримышечный, хотя иногда используют и другие спосо¬ бы: внутривенный, пероральный, через прямую кишку; — абсолютные противопоказания для назначения психотропных средств — ос¬ трые заболевания печени и почек, критические расстройства деятельности сердечно-сосудистой и дыхательной систем, любые степени алкогольного и наркотического опьянения. Классификация возбуждений основана на том, что почти при всех заболева¬ ниях в рамках ведущих синдромов можно выделить наиболее характерные для них типы возбуждения, название которых дано по главному синдрому и его вариантам. Типы возбуждения (приводятся в порядке убывания частоты в практике скорой помощи) Делириозное возбуждение. Наблюдается при делириях различной этиологии: алкогольном, интоксикационном, инфекционном, травматическом и др. Характер¬
Глава 56. Острые психические расстройства 693 ны волнообразное течение; наплыв иллюзий и галлюцинаций (зрительных, так¬ тильных и слуховых) на фоне тревоги и страха. Сознание спутано. Купирование: седуксен, феназепам, тизерцин, галоперидол, как исключение — аминазин; дезин- токсикационная терапия. Галлюцинаторно-бредовое возбуждение. Наблюдается при шизофрении, эпи¬ лепсии, органических заболеваниях головного мозга, инволюционном психозе, алкогольном галлюцинозе. Галлюцинации устрашающего, угрожающего и импе¬ ративного характера; бред преследования, воздействия и отравления. Выражены аффект страха и тревоги, реже ~. растерянность и депрессия. Степень возбужде¬ ния определяется характером бреда и галлюцинаций. Часто происходят нападе¬ ние на окружающих и аутоагрессия. Больные напряжены, подозрительны, злоб¬ ны. Для пациентов с галлюцинаторно-параноидным возбуждением в рамках син¬ дрома Кандинского-Клерамбо характерны «отгороженность» и недоступность, которые внезапно прерываются бурными, нередко нелепыми и хаотичными дви¬ гательными актами; аффект напряженный, злобный. Купирование: тизерцин, хлорпротиксен, триседил, мажептил, стелазин, галоперидол, аминазин. Депрессивно-параноидное возбуждение наблюдается при параноидной и пе¬ риодической шизофрении. При общей параноидной настроенности для возбужде¬ ния характерны тревожная ажитация, идеи самообвинения, иллюзорный галлю¬ циноз, галлюцинации, связанные с идеями виновности; возможны кататонические проявления и онейроидные эпизоды с соответствующим возбуждением. Купирование: тизерцин, хлорпротиксен, триседил, мажептил; аминазин — толь¬ ко для «психофармакологического связывания». Меланхолическое возбуждение наблюдается при маниакально-депрессивном психозе, встречается при шизофрении, эпилепсии органических поражениях голов¬ ного мозга, при соматических психозах. На фоне депрессивного синдрома разви¬ ваются приступы двигательного возбуждения со стонами, заламыванием рук, са¬ мообвинениями, тоскливостью и растерянностью, которые проявляются в мими¬ ке. Не исключены разрушительные действия, поскольку больной ищет выход своей безмерной тоске и внутреннему напряжению. Чрезвычайно высока опасность суи¬ цидных попыток, изощренно и тщательно подготовленных. Купирование: тизер¬ цин, галоперидол, седуксен. Психопатическое и истерическое возбуждение наблюдается у больных психо¬ патией, неврозами, простой шизофренией, у психопатизированных пациентов с органическими поражениями головного мозга. Для психопатического возбуждения характерно несоответствие эмоциональной реакции (крайне бурной) силе и каче¬ ству раздражителя (часто минимального); возбуждение двигательное, с криком, бранью, злобой, сопротивлением осмотру и собеседованию; нередко отмечаются агрессия, аутоагрессия, разрушительные действия; возбуждение сначала целенап¬ равленное — на реализацию влечения или установки, затем — глобальное, с суже¬ нием сознания. Истерическое возбуждение обычно психогенно обусловлено, всегда демонстративно, театрально, с истерическим насильственным смехом, сменяющим¬ ся истерическими рыданиями и припадками; по мере нарастания возбуждения со¬ знание еще более сужается, иногда до истерических q/меречных состояний с наплы¬ вом ярких галлюцинаций, замещающих реальную обстановку. Купирование: се¬ дуксен, аминазин, феназепам, магния сульфат.
694 Раздел VI. Неотложные неврологические и психиатрические состояния Суетливое старческое возбуждение наблюдается при выраженном атероскле¬ розе мозговых сосудов и атрофических процессах в головном мозге у пожилых и старых людей. Развивается на фоне старческой бессонницы при наплыве тревож¬ ных мыслей и опасений. Характерны «симптом стереотипного усердия» (больные с озабоченным видом совершают бесцельные действия) и двигательное беспокой¬ ство (больных не удержать в постели и в комнате; они куда-то суетливо собирают¬ ся, полуодетыми хотят выйти на улицу, при попытке остановить их оказывают довольно активное сопротивление, обижаются, плачут, бранятся, становятся аг¬ рессивными). При старческом «ложном делирии» (поведение больного определя¬ ется сформировавшейся у него ложной амнестической дезориентировкой — сдвиг ситуации в прошлое), характерны «ложное узнавание», «деловитость» поведения. Купирование: седуксен, феназепам, радедорм, магния сульфат, пропазин, пиполь¬ фен, димедрол; при гипертензии — гипотензивные и сосудорасширяющие средства, витамины группы Е; ингаляция кислорода в смеси с воздухом. Своеобразный вариант суетливого возбуждения — возбуждение при психо- фармакотоксической энцефалопатии, развившейся как один из побочных эффек¬ тов психофармакотерапии. Чаще наблюдается у женщин. Протекает на фоне тре¬ воги. Больные топчутся на месте, принимают вычурные позы, приплясывают, раз¬ брасывают в стороны руки. Возбуждение вынужденное, но с налетом театральности. Купирование: циклодол, аминазин, седуксен, кальция глюконат + платифиллин, внутривенно глюкоза с витаминами группы В и аскорбиновой кислотой. Эпилептическое и эпилептиформное, возбуждение наблюдается у пациентов с эпилепсией и органическими поражениями головного мозга. Протекает обычно на фоне сумеречного расстройства сознания и по интенсивности превосходит все другие типы возбуждений, встречающиеся в психиатрической практике. Характер¬ на крайняя степень агрессивности, направленной на окружающих. Сумеречное сознание исключает возможность контакта с больным и критику больного к своим действиям. Нередки галлюцинации — яркие, устрашающего характера, с карти¬ нами пожаров, убийств, мировых катастроф, льющейся крови; больной слышит сто¬ ны, крики, угрозы; отмечаются речевые и двигательные автоматизмы. При дисфорическом возбуждении наблюдаются сочетание тоски, раздражитель¬ ности и злобы, часто — агрессия и аутоагрессия как разрядка аффекта; сознание сохранено, реже — сужено. Купирование: аминазин, галоперидол, седуксен, маг¬ ния сульфат, лазикс. Кататоническое возбуждение наблюдается при шизофрении, органических поражениях головного мозга, затяжных симптоматических психозах. «Немое» (безмолвное) возбуждение хаотично, бессмысленно, с агрессией, ярос¬ тным сопротивлением окружающим; аутоагрессия (часто). Для «импульсивного» возбуждения свойственны неожиданные, внешне немо¬ тивированные поступки: больные внезапно вскакивают, куда-то бегут, с бессмыс¬ ленной яростью нападают на окружающих, застывают на какое-то время и вновь возбуждаются. «Экстатический» вариант: больные принимают театральные позы, читают сти¬ хи, поют. Речь непоследовательная, выспренная, со стереотипиями.
Глава 56. Острые психические расстройства 695 «Гебефренное» возбуждение: дурашливое поведение с элементами клоунады (гримасничанье, кривлянье, вычурные позы, плоские шутки); при пуэрильном варианте — речевое возбуждение, детски капризное поведение. Купирование: гми- назин, тизерцин, галоперидол, хлорпротиксен, мажептил. Аментивное возбуждение наблюдается при тяжело протекающих соматичес¬ ких, инфекционных заболеваниях и интоксикациях. У больного на фоне острой растерянности и бессвязности мышления и речи развивается беспорядочное воз¬ буждение; на высоте его возможны отдельные делириозные эпизоды и кататонопо- добные состояния со ступором; появление хореиформных гиперкинезов свидетель¬ ствует о начинающемся отеке мозга. Купироваиие: седуксен, пропазин в малых дозах, непсихотропные седативные препараты, симптоматическая терапия. Реактивно-обусловленное возбуждение. Возникает как реакция на психотрав¬ мирующую ситуацию. Больной мечется, куда-то стремится, не реагирует на воп¬ росы, совершает бессмысленные поступки; движения его хаотичны, он повторяет одни и те же фразы, имеющие прямое отношение к психотравмирующей ситуации. Переживания замыкаются вокруг «я»: «Как же я?», «Что же теперь со мной?» Купироваиие: седуксен, хлорпротиксен, аминазин, феназепам. В случаях массовых поражений (землетрясение, катастрофы на транспорте, пожар и др.), связанных с угрозой для жизни, или в постэкстремальной ситуации вероятны фугиформные реакции, обычно как взаимное индуцирование у лиц с истероидными чертами характера: больные мечутся, куда-то бегут, часто навстре¬ чу опасности; преобладает аффект ужаса и страха, сознание может быть изменено по сумеречному типу; характерны вегетативные нарушения. Одна из задач врача, помимо оказания помощи,- обнаружение «лидера» (или группы «лидеров») пани¬ ки и незамедлительное удаление его (их) из очага с помощью милиции. Маниакальное возбуждение наблюдается при маниакально-депрессивном психозе. Встречается при шизоаффективных психозах, органических заболевани¬ ях головного мозга, при лечении стероидными гормонами и при отравлении акри¬ хином. Типичное маниакальное возбуждение возможно в виде «веселой» (эйфори¬ ческой) мании, «спутанной» мании, когда беспорядочная двигательная активность сопровождается бессвязностью мышления и речи, и «гневливой» мании — с раз¬ дражительностью, злобностью, агрессией, разрушительными действиями. При маниакальноподобном возбуждении у больных шизофренией поведение хаотично, бессмысленно, движения однообразны, речь бессвязная, эмоциональный фон «не заразителен» для окружающих (как при «чистой» мании). Купирование: галоперидол, тизерцин, аминазин. Рекомендуемая литература Авруцкий Г. Я., Недува А. А. Лечение психически больных.— М.: Медицина, 1981.-496 с. Берснев В.П., Давыдов В .А., Кондаков Е.Н. Хирургия позвоночника, спинного мозга и периферических нервов. СПб.: Мед.издат., 1998.— 365 с. Болезни нервной системы: Руководство для врачей / Под ред. Н. Н. Яхно, Д. Р. Штульмана, П. Б. Меньничука.— М.: Медицина, 1995.— 656 с.
696 Раздел VI. Неотложные неврологические и психиатрические состояния Виленский Б. С. Неотложные состояния в невропатологии,— СПб.: Фолиант, 2004.-509 с. Виленский Б. С. Современная тактика борьбы с инсультом.— СПб: Фолиант, 2005,-283 с. Дудаев А.К., Шаповалов В.М., Гайдар Б.В. Закрытые повреждения позвоноч¬ ника грудной и поясничной локализации,— СПб.: ВМА, 2000.— 142 с. Карлов Б. А. Эпилепсия,— М.: Медицина, 1990,— 335 с. Клиническое руководство по черепно-мозговой травме/Под. ред. А. Н. Конова¬ лова.— М.: Антидор, 1998.— 550 с. Кондаков Е.Н., Кливецкий В.В. Черепно-мозговая травма.— СПб.: Спецлит, 2002,-270 с. Кондратьев А.Н., Ивченко И.М. Анестезия и интенсивная терапия травмы ЦНС,— СПб.: Медицинское издательство, 2002,— 128 с. Лобзин Б. С. Менингиты и арахноидиты,— Л.: Медицина, 1983,— 191 с. Руководство по психиатрии/Под ред. А. Б. Снежневского,— М.: Медицина, 1983,-480 с.
Раздел VII Острые отравления
Гпава 57 Обследование больных при острых отравлениях Афанасьев В.В., Климанцев С.А. В диагностике острых отравлений используют общепринятые, в клинической прак¬ тике методы, но ее основа — тщательный сбор анамнеза и осмотр пострадавшего («с головы до пят»). Токсический агент может оказывать избирательное действие на системы и орга¬ ны человека. При этом важно принимать во внимание токсичность вещества, путь его введения, дозу и время экспозиции яда. На динамику отравления подчас оказы¬ вают существенное влияние условия окружающей среды, возраст больного и мно¬ гие другие факторы. Необходимо отметить, что при большинстве отравлений су¬ ществует определенный промежуток времени, скрытый период, когда клинические проявления действия яда отсутствуют. Исключение составляют отравления чрез¬ вычайно токсичными соединениями или возникшие после внутривенного введения ядовитого вещества. Клиническая картина отравления непостоянна, так как концентрация яда в организме человека со временем изменяется. Токсикокинетику удается изменить назначением лекарственных препаратов (например, антагонистов) или проведе¬ нием инфузионной терапии. Врач догоспитального этапа — это специалист перво¬ го контакта, т.е. он первый начинает оказание помощи пациенту. Этот этап наибо¬ лее важен в диагностике отравлений и всей системе мероприятий по оказанию ме¬ дицинской помощи. Он во многом определяет течение и исход интоксикации. Вместе с тем диагностические и лечебные возможности догоспитального этапа ограниче¬ ны, что диктует необходимость особой тактики в действиях врача. Обследование начинается с анализа токсической ситуации на месте происше¬ ствия, сбора анамнеза, определения состояния пострадавшего, диагностики веду¬ щего синдрома. Необходимо помнить, что при любом вызове по поводу отравле¬ ния, особенно если поступили сведения об ингаляционном воздействии ядовитого вещества, врач догоспитального этапа и его бригада должны соблюдать осторож¬ ность, чтобы самим не получить отравление. По прибытии бригады скорой помо¬ щи необходимо: 1. Оценить общую ситуацию, т. е. условия, в которых произошло отравление; место, где находится пострадавший, запахи, исходящие от него или присут¬ ствующие в воздухе (табл. 57.1). Среди современных приборов, предназна¬ ченных для химико-токсикологических исследований, нет ни одного, способ¬ ного работать по принципу обонятельного анализатора человека. Распозна¬
Глава 57. Обследование больных при острых отравлениях 699 вание запаха может сыграть неоценимую роль в постановке диагноза. Нуж¬ но помнить, что окружающая обстановка может представлять опасность для персонала бригады скорой помощи! При выявлении случая массового отрав¬ ления немедленно проинформировать ответственных дежурных лиц служ¬ бы скорой медицинской помощи, определить необходимые силы и средства и действовать по алгоритму работы в очаге чрезвычайной ситуации. Та б л и ца 57.1 Запах, исходящий от человека при некоторых состояниях и отравлениях Вещество, вызвавшее отравление Запах Цианиды Горького миндаля Сероводород, меркаптаны, тетурам Тухлыхяиц Цикута Моркови Никотин Табака Фенол, креозот Дезинфицирующих средств Фосфор, теллур, селен, таллий, Чеснока мышьяк Марихуана, опий Горелой травы Этанол «Алкогольный» Хлороформ, трихлорэтилен, Ацетона (сладкий, фруктовый) хлористый метил, изопропанол Уремия Аммиачный Диабет, кетоацидоз Фруктовый 1. Токсикологическую настороженность необходимо соблюдать в ситуациях, когда: — пострадавший находится в бессознательном состоянии, в замкнутом, плохо вентилируемом помещении, в которое нельзя входить без средств индивиду¬ альной защиты; — имеются пострадавшие с однотипными проявлениями медиаторных и кли¬ нических симптомов и синдромов поражения; — у персонала скорой помощи, находящегося на месте происшествия, остро раз¬ виваются какие-либо симптомы — головокружение, головная боль, затрудне¬ ние дыхания, одышка, раздражение глаз, носоглотки, кашель, тошнота, нару¬ шение координации движений, немотивированное изменение настроения; — при проливах летучих жидкостей неизвестного происхождения; ядовитые вещества, не имеющие запаха, раздражающего действия и других предупреж¬ дающих об опасности свойств, могут вызывать тяжелые отравления после скрытого периода; оказание помощи при отравлении такими соединениями требует применения мероприятий по индивидуальной защите; — следует помнить, что пары и газы веществ, плотность которых больше возду¬ ха, скапливаются в низких местах. 2. Собрать токсикологический анамнез у больного или у его друзей, родствен¬ ников, окружающих лиц (свидетелей) с целью установления вида и количе¬ ства введенного или принятого яда, способа и времени его введения, а также цели отравления.
700 Раздел VII. Острые отравления 3. Собрать вещественные доказательства: упаковки из-под лекарств, шприцев, порошков; биосреды для химико-токсикологического или судебно-химичес¬ кого исследования. При этом необходимо избегать прямого контакта с ток¬ сическими материалами, инъекционными иглами; рвотные массы нужно не¬ медленно изолировать, так как они могут содержать яд или продукты его превращений, (иногда под действием кислой среды желудочного сока рвот¬ ные массы могут выделять токсичные газы, например HCN из солей синиль¬ ной кислоты). При загрязнении одежды пострадавшего ее необходимо снять (желательно на максимально близком расстоянии от места поражения) и упаковать в маркированный пластиковый мешок. Во избежание загрязнения салона машины скорой помощи пострадавшего укладывают на полиэтиле¬ новую пленку. 4. Оценить тяжесть состояния больного и зарегистрировать основные симпто¬ мы и синдромы, в момент прибытия бригады, т.е. до начала оказания медика¬ ментозной помощи (см. гл. 58). 5. Определить медиаторные синдромы и зарегистрировать их. Медиаторные синдромы возникают при действии веществ на рецепторы. Наи¬ более важными из них являются синдромы раздражения (или угнетения) холинер- гической (парасимпатической) и адренергической (симпатической) частей вегета¬ тивной нервной системы. Влияние этих систем на многие органы-эффекторы про¬ тивоположно, и по реакции последних можно оценить природу ядовитого соединения и его преимущественное действие во времени. Так, вещества холинергического действия снижают АД и ЧСС; адренергичес¬ кие соединения увеличивают их. Следовательно, адреноблокаторы и холиномиме- тики, а также соединения со сходным механизмом действия (например, сердечные гликозиды, опиаты, резерпин и т.д.) будут вызывать брадикардию и гипотензию. Адреномиметики и холиноблокаторы будут вызывать тахикардию и гипертен¬ зию (табл. 57.2). Т а б л и ц а 57.2 Влияние различных веществ на гемодинамику Брадикардия,гипотензия Тахикардия,гипертензия Холинергические Симпатолити- Антихолинерги- Адренергическая вещества ческие вещества ческие вещества вещества Пилокарпин Клофелин Алкалоиды белла Эфедрин Мускарин Пропранолол донны Амфетамины Алкалоиды вера- Верапамил Циклодол Кокаин, ЛСД трина Хинидин Димедрол Амитриптилин*, Сердечные Резерпин леводопа гликозиды Вальпроат натрия * В ранней фазе действия. Изменения гемодинамики могут сопровождаться тяжелыми нарушениями рит¬ ма сердца и проводимости.
Глава 57. Обследование больных при острых отравлениях 701 Известно, что вещества, вызывающие тахикардию (синусовую, суправентри- кулярную), действуют на адренергические синапсы, или стимулируют н-холи- норецепторы, или блокируют м-холинорецепторы. Среди веществ, увеличиваю¬ щих ЧСС и снижающих АД, наибольшая аритмогенность присуща амитриптили- ну и хлорпротиксену, при отравлениях которыми наблюдаются смешанные формы образования и проведения импульса, а наиболее опасным нарушением ритма яв¬ ляется желудочковая тахикардия. У исходно здоровых людей она может возникать вследствие прямой стимуляции (сенсибилизации) адренорецепторов (например, при отравлении галогенированными углеводородами, кокаином). Наличие забо¬ леваний сердца (синдром CLC, WPW, болезнь Эбштейна, АВ-блокады и т.д.) яв¬ ляются отягощающим фактором при отравлении кардиостимулирующими веще¬ ствами. При установлении этиологии тахикардии необходимо исключить крово- потерю, дегидратацию, лихорадку, инфекции. Вещества, вызывающие брадикардию, блокируют p-адренореактивные или н- холинореактивные системы, или же стимулируют а-адренореактивные, или м-хо- линореактивные. Они угнетают насосную функцию сердца, приводят к возникно¬ вению гипокинетического синдрома и быстрой декомпенсации гемодинамики. Для интоксикации веществами, снижающими ЧСС и АД, нарушения ритма в наиболь¬ шей степени характерны при отравлениях дигоксином, хинидином, верапамилом, резерпином, героином; они проявляются в виде проксимальных блокад 1-й и 2-й степени, а также замещающих ритмов. Прогрессирующая брадикардия может приводить к угрожающему снижению АД и закончиться асистолией (например, при отравлении «чемеричной водой»). При действии брадикардитических ядов могут возникать блоки проведения им¬ пульса, опасные развитием фибрилляции желудочков. Вещества, вызывающие расширение QRS и увеличение QT Расширение комплекса QRS Увеличение интервала QT Пропранолол, хлорохин, сердечные гликозиды, димедрол, флекаинид, тиоридазин, пропоксифен.хинидин, амитриптилин Амиодарон, астемизол, хинин, хинидин, тиоридазин и другие фенотиазины, амитриптилин, соли мышьяка и таллия Снижение ЧСС отмечается при гиперкалиемии, ишемии миокарда, инфаркте миокарда, гипотиреозе, внутричерепной гипертензии. Гипертензивные состояния развиваются вследствие симпатической стимуляции (эфедрин), антихолинергического действия (атропин), вазоконстрикторного эф¬ фекта ((p-адреноблокаторы), а также при отравлении веществами, стимулирую¬ щими н-холинореактивные системы (ФОС). Многих людей можно отнести к ги¬ потоникам, имеющим обычно функциональный уровень АД в пределах 90-100 мм рт. ст., но тяжело переносящим его подъем даже до 120-140 мм рт. ст. Данное обсто¬ ятельство становится причиной того, что гипертензию часто «просматривают», особенно если она умеренная и возникает на фоне нарушений, отвлекающих вни¬ мание врача (например, судорожный или галлюцинаторно-бредовой синдромы). Увеличение АД на фоне брадикардии встречается редко и/или длится кратковре¬
702 Раздел VII. Острые отравления менно, часто регистрируется только на догоспитальном этапе (например, при от¬ равлении» клофелином или p-адреноблокаторами, особенно с внутренним симпа- томиметическим действием). Гипотензия возникает вследствие вазодилатации (празозин), депонирования крови (пахикарпин), снижения сократимости миокарда (пропранолол), малого сердечного выброса (верапамил), гипотермии (этанол), а также, иногда, рефлек- торно при промывании желудка. Важным признаком отравления веществом, воздействующим на холинореак- тивные системы, является изменение величины зрачков. Отметим, что субарахноидальное кровоизлияние, кровоизлияние в зоне ниж¬ них отделов среднего мозга, моста и ствола мозга, тепловой удар могут сопровож¬ даться развитием миоза вследствие преобладния холинергической регуляции. При двустороннем поражении среднего мозга, постгипоксической энцефалопатии, после генерализованных судорожных припадков и при абстинентных синдромах чаще возникает мидриаз Врач должен обязательно оценить состояние перистальтики кишечника, а так¬ же цвет, влажность, тургор кожного покрова. Вещества, изменяющие диаметр зрачков Вызывают миоз Вызывают мидриаз Клофелин, опиаты, вальпроат натрия, никотин, ФОС, пилокарпин, мускарин, резерпин, сердечные гликозиды Амфетамины, кокаин, леводопа, ЛСД-25, ингибиторы МАО, никотин (редко), антигистаминные средства, атропиноподобные вещества, антидепрессанты трициклические Характерная совокупность клинических признаков, как правило, соответству¬ ет отравлению определенным веществом. Так, вещества холинотропного действия снижают ЧСС и АД, при этом они усиливают моторику кишечника, повышают тонус бронхов и гладкой мускулатуры других органов, вызывают миоз и гипер¬ гидроз кожи. Антихолинергические вещества оказывают противоположное дей¬ ствие: увеличивают ЧСС и АД, снижают моторику кишечника, понижают тонус бронхов, вызывают мидриаз, приводят к сухости кожи и слизистых оболочек. Ха¬ рактеристики пульса, динамика АД, диаметр зрачков, состояние кожного покрова, изменение перистальтики кишечника при отравлении антихолинергическими яда¬ ми напоминают симптомы, наблюдаемые при токсическом действии адреномиме- тиков, и, наоборот, отравлению адреноблокаторами присущи симптомы, напоми¬ нающие таковые при передозировке холиномиметиков. Отравление адреноблока¬ торами и холиномиметиками, а также сходными с ними по действию веществами (например, сердечными гликозидами, резерпином и др.) вызывают примерно оди¬ наковые клинические проявления. Токсическое действие пропранолола (адреноб- локатор) и аминостигмина (холиномиметик) сопровождается развитием одинако¬ вого синдрома. Такие синдромы называют медиаторными.
Глава 57. Обследование больных при острых отравлениях 703 Тщательный осмотр пострадавшего и анализ симптомов до проведения меди¬ каментозной терапии позволяют с большей вероятностью установить групповую принадлежность яда, вызвавшего острое отравление. Ниже приведена характеристика некоторых медиаторных синдромов, обуслов¬ ленных изменениями функций адренергической системы. Адренергический синдром: мидриаз или размер зрачков не изменен, гипертензия, рефлекторная брадикардия (при возбуждении а-адренергических систем), тахи¬ кардия (при возбуждении p-адренергических систем), тоны сердца громкие, ритм галопа, II тон на аорте и на легочной артерии (табл. 57.3), сухие слизистые обо¬ лочки, бледная влажная кожа (при возбуждении а-адренергических систем), пе¬ ристальтика кишечника снижена, тонус поперечнополосатой мускулатуры повы¬ шен. Такая клиническая картина наблюдается при отравлении кокаином, эфедро- ном, амитриптилином (в ранней фазе действия), средствами от насморка, содер¬ жащими адреномиметики, синтетическими амфетаминами, эуфиллином, кофеином, фенциклидином, производными лизергиновой кислоты, ингибиторами МАО, ти- реоидными гормонами. Симпатолитический синдром: миоз, гипотензия, брадикардия, тоны сердца глу¬ хие, раздвоены, угнетение дыхания, перистальтика кишечника снижена, гипото¬ ния мышц. Кожа бледная, «мраморная», влажная, холодная при блокаде Р-адре- нергических систем. При блокаде а-адренергических систем наблюдаются тахи¬ кардия и мидриаз. Вещества, при отравлении которыми возникает симпатолитический синдром: симпатолитики, клофелин, p-адреноблокаторы, блокаторы кальциевых каналов, резерпин, опиаты и их гомологи (в поздней фазе действия). Клинические проявления медиаторных синдромов, обусловленных изменения¬ ми функций холинергической системы, различны. Холинергический синдром: миоз, «туман в глазах», спазм аккомодации, бради- кардия/тахикардия, тоны сердца глухие, бронхорея, хрипы в легких, диарея, влаж¬ ная кожа и слизистые оболочки, слезотечение, саливация, дефекация, мочеиспус¬ кание, миофибрилляции, судороги. К веществам, вызывающим холинергический синдром, относятся: холиномиме- тики (ФОС, карбаматные инсектициды), холиносенсибилизирующие средства (барбитураты, резерпин, сердечные гликозиды, метионин). Антихолинергический синдром: возбуждение, делирий, мидриаз, паралич акко¬ модации, тахикардия, тоны сердца усилены, часто определяется III тон на аорте, нормотензия, слизистые оболочки и кожные покровы сухие, кожа теплая, розовая (иногда у детей повышается температура тела), перистальтика кишечника сниже¬ на, отток мочи нарушен. Вещества, вызывающие антихолинергический синдром: антигистаминные сред¬ ства, антидепрессанты, нейролептики, седативные, холиноблокаторы, алкалоиды белладонны, амитриптилин (табл. 57.3). В большинстве случаев отравления возникают при приеме нескольких ле¬ карств, которые могут оказывать разнонаправленное действие на автономную нервную систему. В результате в клинической картине отравления присут¬ ствуют «несочетаемые» признаки (например, брадикардия, мидриаз и сухая
704 Раздел VII. Острые отравления кожа), что скорее всего свидетельствует об отравлении несколькими вещества¬ ми. Та б л и ца 57.3 Характеристика синдромов при острых отравлениях Название синдрома и Пульс Давление Зрачок Кожа и Перисталь¬ вызывающие его слизистые тика вещества (влажность) Хронопозитивные синдромы (ЧСС увеличена или находится в пределах верхних границ нормы) Антихолинергический (димедрол, циклодол, атропин и др.) Адренергический (эфедрин, кокаин, амфетамины, мели- прамин, эуфиллин, ингибиторы МАО и амитриптилин* и др.) а-Адренолитический (аминазин, лепонекс, пахикарпин, амитрип- тилин** и др.) т гг гг и тг ттт ттт Т- тг и т п 44 -4, 44 Хрононегативные синдромы (ЧСС снижена или находится в пределах нижних границ нормы) Холинергический (холиномиметики, сердечные гликозиды, барбитураты, героин*, резерпин* и др.) и 4 ш гг ГГ Р-Адреноблокирующий (Р-блокаторы, хинидин, хинин, делагил и др.) 444 4 т т- Симпатолитический (резерпин, октадин, клон идин, верапамил, кордарон, героин** и др.) ш ш -1 4 >1- Т—увеличение эффекта; 4- — снижение эффекта; — эффект не выражен либо непредсказуем. * При короткой экспозиции (4-12 ч). ** При длительной экспозиции (более суток). Если яд продолжает действовать, отмечается его общетоксическое действие, раз¬ виваются гипоксия, нарушения КОС и электролитные расстройства, что изменя¬ ет специфическую картину интоксикации и затрудняет постановку диагноза, ко¬ торый иногда формулируют как «отравление неизвестным ядом». Отметим, что
Глава 57. Обследование больных при острых отравлениях 705 даже на фоне коматозного состояния специфические признаки отравления меди- аторными ядами сохраняются, хотя они не столь яркие. Отравления циклодолом и димедролом вызывают развитие антихолинергиче- ского синдрома (тахикардия + нормо- или гипертензия), при котором незначитель¬ но снижаются ОПС и У О, а АДсист, АДдиаст и пульсовое давление изменяются мало. В ранней фазе отравления эфедрином (эфедроном), мелипрамином, амит- риптилином развивается типичный адренергический синдром (тахикардия + ги¬ пертензия). При этом в большей степени активируются а-, а не Р-адренорецепто- ры, что существенно увеличивает ОПС и У О. Это состояние может сопровождать¬ ся возрастанием АДсист, АДдиаст и снижением АДпульс. При продолжительном действии адреномиметики существенно снижают У О, что может сопровождаться снижением АДсист. Чем больше время действия этих веществ, тем более выражены нарушения. Снижение АДсист на фоне тахикардии является прогностически неблагоприятным признаком и предвестником развития осложнений. Отравления аминазином, финлепсином, пахикарпином, препаратами других фармакологических групп сопровождаются возникновением а-адреноблокирующе- го синдрома (тахикардия + гипотензия). Его специфическая особенность — выра¬ женное уменьшение ОПС, которое может сопровождаться существенным снижени¬ ем АДсист и, особенно, АДдиаст. Если больной поступает в стационар через сутки после приема яда, то а-адреноблокирующий синдром присущ острым отравлениям многими веществами — амитриптилином, финлепсином, опиатами и др. Его нали¬ чие может свидетельствовать о развитии экзотоксического шока. При отравлении веществами, вызывающими брадикардию (дигоксин, резерпин, флуспирилен, баклофен и др.), состояние гемодинамики характеризуется гипоки¬ нетическим типом кровообращения. Однако артериальное давление снижается незначительно. Вещества брадикардитического действия, снижающие сократи¬ тельную способность миокарда (кордарон, верапамил, клофелин, героин, хинидин и др.), могут вызывать падение артериального давления, обусловленное кардио- генным шоком. При отравлении дигоксином и Р-адреноблокаторами с внутренним симпато- миметическим действием (например, отравление вискеном) может возникать крат¬ ковременная тахикардия. Особенностью отравлений полными Р-адреноблокато- рами (пропранолол) является увеличение ОПС при глубоком угнетении сократи¬ тельной способности миокарда, что сопровождается выраженным снижением АДпульс при низком АДсист. Таким образом, оценка токсической ситуации и определение типа медиаторно- го синдрома у пациента — это важные элементы обследования больных с острыми отравлениями. Они позволяют установить на догоспитальном этапе групповую принадлежность яда.
Гпава 58 Основные синдромы, возникающие при отравлениях Афанасьев В.В., Климанцев С.А. Под воздействием токсических веществ происходят повреждения органов и систем, которые клинически проявляются определенными синдромами. Ниже приводит¬ ся описание основных синдромов, возникающих при острых отравлениях, а также методы их коррекции, рекомендуемые для применения на догоспитальном этапе линейными и специализированными бригадами скорой помощи. Перед оказанием специализированной токсикологической помощи (промыва¬ ние желудка, введение антидотов, использование эфферентных методов лечения) необходимо стабилизировать витальные функции, в том числе гемодинамику и функцию внешнего дыхания (см. гл. 6). Синдромы поражения нервной системы Данные синдромы включают токсическую кому, нарушения терморегуляции, су¬ дорожный, болевой синдромы, поражение периферических нервов, а также инток¬ сикационные психозы. Токсическая кома — это наиболее частое и тяжелое проявление острых отрав¬ лений. Характеризуется утратой сознания, угнетением всех рефлексов и наруше¬ нием жизненно важных функций организма. Глубину комы оценивают по шкале Глазго (см. гл. 50). Кома может возникать при отравлении депрессантами ЦНС, антихолинер- гическими веществами, симпатолитиками, соединениями, вызывающими тка¬ невую гипоксию, а также органотропными лекарственными средствами (гли¬ козиды, p-адреноблокаторы, гипогликемические препараты). Иногда кома воз¬ никает после судорожного синдрома, вызванного ядами-конвульсантами. На догоспитальном этапе основной причиной смерти при токсической коме явля¬ ется угнетение дыхания. К другим осложнениям комы относятся гипотензия, гипо-или гипертермия, трофические расстройства, рабдомиолиз. При длитель¬ ной утрате сознания возникают гипоксия и отек мозга, усугубляющие токси¬ ческую кому. При дифференциальном диагнозе исключают ЧМТ, внутричерепное кровоте¬ чение, гипергликемию, нейроинфекции (менингит, энцефалит), действие факто¬ ров окружающей среды (переохлаждение, перегревание), поражение печени и по¬ чек. Удобно мнемоническое запоминание основных причин, вызывающих разви¬
Глава 58. Основные синдромы, возникающие при отравлениях 707 тие коматозных состояний (аббревиатура — АТОМИК, где А — алкоголь, Т — трав¬ ма, О — отравление, М — метаболические нарушения, И — инфекция, К — углерода окись, карбон). Вещества, при отравлении которыми развивается кома Класс препаратов Представители Вещества, угнетающие ЦНС Симпатолитики Токсичные газы, вызывающие тканевую гипоксию Другие вещества Барбитураты, бензодиазепины, этанол, карбамазепин, натрия вальпроат, антидепрессанты с седативным действием (амитриптилин), опиаты Клофелин, метилдопа, резерпин Углерода оксид, цианиды, сероуглерод, сероводород, оксиды азота, натрия азид Антабус, инсулин, литий и его соли, салицилаты При коматозном состоянии, возникшем в ранней токсикогенной фазе, как прави¬ ло, отсутствует стойкая очаговая неврологическая симптоматика. Лечение комы на догоспитальном этапе включает несколько обязательных при¬ емов. После проведения необходимых мероприятий по стабилизации состояния больного нужно применить налоксон 1 мл (0,4 мг), глюкозу 40% 40 мл (16 г), тиа¬ мин 2 мл (100 мг); препараты вводят внутривенно. При отсутствии эффекта на¬ локсон вводят повторно через 1-2 мин в дозе 2 мл (0,8 мг) внутривенно. Если и в этом случае улучшения состояния не произошло и велика вероятность отравления героином (у пациента отмечаются миоз, апноэ, гипотензия и брадикардия), налок¬ сон назначают в максимальной дозе (вплоть до 10-20 мг). Использование вышеприведенной схемы позволяет решать одновременно ле¬ чебные и диагностические задачи, поскольку налоксон является антагонистом ге¬ роина, клофелина и этанола. Однако препарат может вызвать гиперергический аб¬ стинентный (героиновый) синдром, особенно опасный, если героин был введен, в сочетании с амфетаминами или другими веществами возбуждающего действия. Повторно можно назначать налоксон капельно — 1-2 мл в 400 мл 0,9% раствора натрия хлорида. Для лечения бензодиазепиновой комы применяют избиратель¬ ный конкурентный антагонист бензодиазепинов флумазенил; пирацетам 20% 5 мл, из расчета 50 мг/кг, особенно при коме продолжительностью более суток, но толь¬ ко если у пострадавшего нет предвестников развития судорог. Показано внутри¬ венное введение цитопротектора — раствора цитофлавина 20 мл в 400 мл 5% ра¬ створа глюкозы. В составе инфузионной терапии препаратом выбора является полиглюкин (реополиглюкин), особенно при артериальной гипотензии. При уг¬ рожающем снижении артериального давления дополнительно назначают вазоп- рессоры — норадреналин (4 мг в 400 мл 5% раствора глюкозы), в том числе вместе с допамином (200 мг в 400 мл 5% раствора глюкозы), особенно при коме, вызван¬ ной антидепрессантами и нейролептиками. При алкогольной коме инфузионную терапию предпочтительно начинать с внутривенного введения 400 мл 5% (10%)
708 Раздел VII. Острые отравления раствора глюкозы. Очень важно нормализовать температуру тела. Во время транс¬ портировки нужно обеспечить контроль за проходимостью дыхательных путей, состоянием гемодинамики и своевременно осуществлять их коррекцию или проте¬ зирование функций. Нарушения терморегуляции могут проявляться снижением или повышением температуры тела. Гипотермия возникает вследствие действия яда или как осложнение отравле¬ ния. Температура тела снижается из-за вазодилатации, уменьшения интенсивности обмена веществ и мышечного термогенеза. Даже умеренная гипотермия сопровож¬ дается возникновением брадикардии и гипотензии. При понижении температуры тела до 32 °С пульс, АД и рефлексы могут не определяться, возникает опасность развития фибрилляции желудочков или Холодовой остановки сердца. Вещества, при отравлении которыми возникает гипотермия Причина гипотермии Вещества Отравление лекарственными препаратами Отравление промышленными ядами Барбитураты, фенотиазины, галоперидол, бензо диазепины, Р-адрено¬ блокаторы, общие анестетики, гипоглике- мические средства, вазодилататоры, опиаты Углерода оксид, цианиды, сероводород, фенол, тетраэтилсвинец Необходимо помнить, что гипотермия может возникнуть при инфекционных заболеваниях (сепсис, менингит, малярия, милиарный туберкулез, бруцеллез), эндокринных расстройствах (болезнь Аддисона, микседема, гипогликемия, алко¬ гольный кетоацидоз), ЧМТ, опухоли мозга. Главное при лечении гипотермии — это согревание больного, в том числе мето¬ дом инфузионной терапии. Необходимо снять мокрую (сжимающую) одежду, обес¬ печить ингаляцию кислорода (по возможности теплого, увлажненного 70%, со ско¬ ростью 10-15 л/мин). Назначают внутривенно подогретые до 43 °С растворы Рингер-лактата (400-1000 мл) или 0,9% раствора натрия хлорида (400-1000 мл). Введение лекарственных препаратов, в том числе противоядий, и детоксика- ционные мероприятия осуществляют после нормализации температуры тела. Объем манипуляций должен быть минимальным, чтобы не спровоцировать воз¬ никновение фибрилляции желудочков. Обязательным является определение уров¬ ня глюкозы в крови доступным методом (тест-система или глюкометр) и насыще¬ ния крови кислородом (оксиметрия). Важно помнить, что при согревании, а также во время транспортировки в стаци¬ онар могут возникать опасные для жизни нарушения ритма сердца. При фибрил¬ ляции желудочков в условиях гипотермии проведение дефибрилляции малоэффек¬ тивно, более действенно введение под контролем ЭКГ бретилия тосилата в дозе 5 мг/кг массы тела. Гипертермия также является опасным для жизни осложнением отравлений. Повышению температуры тела часто сопутствуют ригидность мышц, метаболи¬
Глава 58. Основные синдромы, возникающие при отравлениях 709 ческий ацидоз и угнетение сознания (так называемые «злокачественный нейролеп¬ тический синдром» и «серотониновый» синдром, возникающие вследствие приема нейролептиков и антидепрессантов). Нарушение терморегуляции, происходящее при назначении сукцинилхолина и некоторых анестетиков (галотана) обусловле¬ но наследственными причинами. Гипертермия может вызывать артериальную гипертензию, рабдомиолиз, на¬ рушения свертывающей системы крови, тепловое поражение печени, почек, мозга. Дифференциальный диагноз проводят с делирием, тепловым ударом, истоще¬ нием, тиреотоксикозом, нейро- и другими инфекциями. Вещества, при отравлении которыми развивается гипертермия Класс препаратов Представители Противоинфекционные средства Антидепрессанты Нейролептики Противоэпилептические средства Антихолинергические средства Другие Промышленные яды Сульфаниламиды, нитрофураны, полусинтетические пенициллины Амитриптилин,доксепин Аминазин, тизерцин Карбамазепин Атропин, скополамин Тиреоидные гормоны, салицилаты, циметидин Пары солей тяжелых металлов, борная кислота, динитофенол, этаноламин Лечебные мероприятия на догоспитальном этапе направлены на предотвраще¬ ние теплового разрушения мозга. Необходимо снижать температуру тела любым доступным способом: проводить общее наружное охлаждение (влажные оберты¬ вания, пузыри со льдом в проекции крупных сосудов, обтирания кожных покровов водой, уксусом, другими испаряющимися жидкостями), промыть желудок холод¬ ной водой. При возникновении дрожи, при которой повышается теплопродукция, назначить диазепам 0,1 -0,2 мг/кг массы тела или другие бензодиазепины (не ней¬ ролептики!), никотиновую кислоту, дибазол. Провести инфузию холодных глю¬ козосодержащих растворов, в ходе которой ввести концентрированный раствор глюкозы 40% 20 мл (40 мл). При возникновении судорог, возбуждения, ригиднос¬ ти мышц назначают диазепам (или мидазолам) 0,2 мг/кг внутривенно медленно; для усиления их действия применяют натрия оксибутират из расчета 70 мг/кг массы тела. При сочетании гипертермии с ригидностью мышц наиболее эффективны миорелаксанты (панкуроний 0,1 мг/кг, векуроний 0,1 мг/кг), однако их назначают при возможности обеспечения интубации трахеи и ИВЛ. Из новых средств фар¬ макотерапии злокачественной гипертермии рекомендуют дандролен от 1 до 10 мг/ кг внутривенно; ципрогептадин по 4 мг внутрь; метисергид по 2 мг внутрь каждые 6 ч. Судорожный синдром считают основной причиной гибели человека при от¬ равлениях. Судороги могут быть единичными и кратковременными или множе¬ ственными генерализованными вплоть до судорожного статуса.
710 Раздел VII. Острые отравления Вещества, при отравлении которыми возникает судорожный синдром Г руппа Представители Симпатомиметики Антидепрессанты и нейролептики Противоинфекционные средства Другие Промышленные яды Амфетамины, кокаин, фенциклидин, эуфил¬ лин Галоперидол, фенотиазины, амитриптилин, доксапин Изониазид, цефалоспорины, циклосерин Камфора, лидокаин, салицилаты, бутадион, никотин, димедрол, стрихнин, ботулинический токсин Фенол, этиленгликоль, ФОС, метанол, метил-бромид, соединения фтора, свинец, борная кислота, оксид углерода, цианиды Вследствие судорог возможно возникновение апноэ, аспирации, метаболичес¬ кого ацидоза (лактатацидоз), гипертермии, рабдомиолиза, гипоксии мозга, острой сердечной недостаточности. Дифференциальный диагноз проводят с другими формами нарушения мы¬ шечного тонуса и ригидности (см. ниже), судорогами, вызванными метаболичес¬ кими нарушениями (гипогликемия, гипонатриемия, гипокальциемия), гипоксией мозга, отравлениями наркотиками, ЧМТ, эпилепсией, нейроинфекциями и аб¬ стинентными синдромами. К препаратам выбора при лечении судорог относят бензодиазепины: диазепам (10 мг/мл) из расчета 0,1-0,2 мг/кг массы тела, мидазолам (2 мг/мл) из расчета 0,1-0,2 мг/кг, а также натрия оксибутират (20% 10 мл) из расчета 70 мг/кг массы тела. При сочетанном введении этих препаратов дозы каждого снижают вдвое. Эф¬ фективным средством устранения судорог являются ингаляционный наркоз заки¬ сью азота в смеси с кислородом (2 :1) и миорелаксанты. При непрекращающемся судорожном синдроме назначают специфические антиконвульсанты-антагонисты. При отравлении изониазидом, гидразинами (компонентами ракетного топлива), этиленгликолем и циклосерином назначают пиридоксин (витамин В6) от 10 до 25 мг/кг внутривенно. При отравлении циклосерином максимальная доза пири- доксина составляет 300 мг/сут. Если имеются объективные данные о том, что судо¬ роги вызваны гипоксией вследствие отравления опиатами, назначают налоксон в насыщающей дозе 1 мл (0,4 мг) внутривенно медленно в 20 мл 40% раствора глю¬ козы и поддерживающей дозе 4 мл (1,6 мг) в 400 мл 5% раствора глюкозы внутри¬ венно капельно со скоростью 30-40 капель/мин. Налоксон, введенный по поводу отравления наркотическими анальгетиками, может провоцировать возникновение судорог после эффекта пробуждения больного. При отсутствии последнего скорость введения насыщающей дозы налоксона увеличивают медленно. При отравлении ФОС, протекающем с судорожным синдромом, назначают 2 мл 15% раствора ди- пироксима (или пралидоксима) (см. гл. 59). При отравлении эуфиллином назна¬ чают рибоксин 2% раствор 5 мл по 5-10 мг/кг. После купирования судорожного синдрома вводят внутривенно 300 мл 3% ра¬ створа натрия гидрокарбоната и проводят противоотечную терапию лазиксом
Глава 58. Основные синдромы, возникающие при отравлениях 711 (20-40 мг внутривенно в концентрированном растворе глюкозы 40% 20-40 мл); а также тиамин (100 мг внутривенно). При транспортировке в стационар необходимо принимать меры по предупреж¬ дению травм головы, туловища и т.д., если у пострадавшего возобновился судорож¬ ный синдром. Болевой синдром возникает при отравлении коррозивными ядами (кислота¬ ми, щелочами, растворителями), газами раздражающего и прижигающего дей¬ ствия, при героиновом абстинентном синдроме, отравлении кокаином (боль за грудиной), а также при острых дистонических реакциях, вызванных отравления¬ ми нейролептиками. Лечение болевого синдрома включает применение анальгетиков (промедол 2 % 1,0 мл внутривенно медленно и анальгин 50% 2 мл внутримышечно), атропина (0,1% 2 мл) или димедрола (1% 1 мл). Действие этих препаратов целесообразно потенци¬ ровать назначением седативных средств (реланиум 2-4 мл внутримышечно). Поражение периферических нервов в виде острой сенсорной и моторной нейропатии возникает при отравлении металлами (таллием, свинцом), сероугле¬ родом, этанолом, антабусом, изониазидом, ФОС, а также пиридоксином, введен¬ ным в большой дозе. Лекарственные препараты чаще вызывают отсроченные ней¬ ропатии, обычно возникающие при их повторном введении. Лечение нейропатии — длительное; на догоспитальном этапе необходимо толь¬ ко устранить болевой синдром. Острые интоксикационные психозы первично возникают в токсикогенной фазе отравления при действии веществ стимулирующего типа либо депримирую- щих средств, отравление которыми проходит фазу антихолинергического синд¬ рома. Интоксикационный психоз может осложнять течение абстинентных синд¬ ромов. Вещества, отравление которыми сопровождается развитием интоксика¬ ционного психоза Синдром оглушения, делирий Преимущественно ажитация, психоз Антихолинергические и антигистаминные средства, Н2-гистаминоблокаторы, антабус, леводопа, соли лития, салицилаты, свинец, оксид углерода Амфетамины, кокаин, ЛСД, фенцик¬ лидин, эуфиллин, циклосерин Психозы проявляются онейрическим синдромом с нарушением восприятия; галлюцинациями, преимущественно слуховыми (при функциональных психозах, вызванных передозировкой стимуляторами ЦНС) или зрительными (при мета¬ болических энцефалопатиях и делириозных расстройствах сознания при алкого¬ лизме); ажитацией, агрессивным поведением, судорогами и гипертермией. Дифференциальную диагностику лекарственного психоза проводят с нару¬ шениями сознания при гипоксии, гипогликемии, гипонатриемии, алкогольном абстинентном синдроме, тиреотоксикозе, менингите и гипертермии. Лечение включает минимизацию действия внешних раздражителей (света, зву¬ ка), назначение бензодиазепинов (диазепам по 0,1-0,2 мг/кг), антипсихотических
712 Раздел VII. Острые отравления нейролептиков (галоперидол 0,1-0,2 мг/кг). При выраженном антихолинер- гическом (или адренергическом) синдроме — галантамин до 25-30 мг внутривен¬ но + аминостигмин 1 мг внутримышечно. Другие нарушения ЦНС включают экстрапирамидные синдромы и их элемен¬ ты. Различают острые дистонические реакции в виде сильных непроизвольных болезненных сокращений различных групп мышц, при которых возникает харак¬ терный внешний вид больного: тортиколиз (сокращение мышц шеи с поворотом головы), протрузия языка, тризм жевательных мышц, маскообразное лицо; дис- кинезии мышц в виде внезапных повторяющихся движений мелких мышечных групп, фокальные миоклонусы мышц, общее возбуждение больного и ригидность мышц, которая часто сопровождается гипертермией, ацидозом и нарушением со¬ знания. Ниже представлены вещества, вызывающие перечисленные нарушения. К осложнениям указанных процессов относятся рабдомиолиз, неуправляемая гипертермия, дыхательная недостаточность, декомпенсация ацидоза, развитие тонзилокардиального рефлекса из-за протрузии языка и сдавливания миндалин, который может вызвать аритмии и остановку сердца. Вещества, при отравлении которыми возникают дистония, дискинезия и ригидность мышц Тип патологии Вещества Дистония Дискинезия Ригидность мышц Галоперидол, метоклопрамид Амфетамины, антихолинергические средства, карбамазепин, кокаин, кетамин, леводопа, соли лития, фенциклидин Соли лития, ингибиторы МАО, стрихнин, яд паука «черная вдова», нейролептики Дифференциальный диагноз проводят с кататоническим синдромом при ши¬ зофрении, тетанусом при столбняке, острым нарушением мозгового кровообраще¬ ния, паркинсонизмом. Для лечения дистонии используют антихолинергические средства и димедрол, который рекомендуется вводить вместе с реланиумом. Действие обоих препаратов усиливает рибоксин (2% 5,0 мл) в дозе 5-10 мг/кг. При дискинезии антихолинер¬ гические средства не вводить! Назначают бензодиазепины любого типа в комби¬ нации с рибоксином. При ригидности мышц, возникшей после укусов насекомых (пауков), вводят кальция глюконат и начинают проведение инфузионной терапии, включающей щелочные растворы (400 мл 5% раствора глюкозы + 300 мл 3% раствора натрия гидрокарбоната). Во всех случаях острых отравлений, протекающих с поражением ЦНС, необхо¬ дима госпитализация больных в специализированные отделения или отделения реанимации и интенсивной терапии многопрофильных больниц.
Глава 58. Основные синдромы, возникающие при отравлениях 713 Синдром нарушения дыхания Развивается при тяжелых отравлениях различными веществами. Напомним, что во всех случаях, когда у пострадавшего отмечаются симптомы нарушения внеш¬ него дыхания, бригаде скорой помощи необходимо заподозрить наличие отрав¬ ления. Нарушения легочной вентиляции могут возникать вследствие прямого угнете¬ ния дыхательного центра (барбитураты и другие седативно-гипнотичесие сред¬ ства, клофелин, этанол, опиаты), из-за слабости дыхательных мышц (стрихнин, ФОС, столбняк, ботулинический токсин), пневмонии и отека легких. Отдельным синдромом дыхательных расстройств является бронхоспазм. Вещества, при отравлении которыми возникает бронхоспазм Г руппа Представители Холиномиметики и холинотропные средства, Р-адреноблокаторы Соединения хлора, оксиды азота Углеводороды, кислоты, щелочи ФОС Изоцианаты Тяжелые металлы Вещества, вызывающие сенсибили¬ зацию Мускарин, пилокарпин, сердечные глико¬ зиды, резерпин, аспирин, пропранолол Хлор, соляная кислота, хлорамин Бензин,керосин Карбофос, хлорофос Метил(этил)изоцианаты Никель, кадмий Пенициллины, цефалоспорины, циметидин Наиболее опасный вариант поражения дыхательной системы возникает при термической и химической травмах, особенно при отравлении дымами, горячими парами при авариях на производстве. Представленные в таблице газы могут быть компонентами промежуточных технологических циклов, многих «нехимических» производств. Такие газы, как хлор, аммиак, акролеин, слезоточивые средства способны быс¬ тро растворяться в секрете желез глаз, носа, рта, верхних дыхательных путей и при взаимодействии с водой образовывать кислоты. При действии высоких концент¬ раций подобных веществ смерть развивается практически мгновенно. При дифференциальной диагностике необходимо исключить вирусную, бакте¬ риальную пневмонию, травму грудной клетки, инфаркт миокарда, бронхиальную астму, инфекции (дифтерия, коклюш). Помощь на догоспитальном этапе заключается в эвакуации пораженного из очага химического заражения, назначении кислорода, бронходилататоров, предот¬ вращении или лечении отека легких (см. гл. 6 и 8). Болевой синдром купируют диазепамом (0,5% раствор 2-4 мл), так как приме¬ нение наркотических анальгетиков не рекомендуется из-за опасности усугубления бронхоспазма и депрессии дыхания. Инфузионную терапию проводят применени¬ ем реополиглюкина (400 мл). При проведении деконтаминации (обработка кожи, глаз и т.д.) необходимо строго соблюдать меры собственной безопасности!
714 Раздел VII. Острые отравления Токсичные дымы и газы, вызывающие синдромы нарушения дыхания Группа Проявления Представители Дымы Г азы раздражающего действия Газы, вызывающие асфиксию Вещества системного гипоксического действия Отек(обструкция)верхних дыхательных путей, ларин- госпазм, трахеобронхит Повреждение эпителия верхних дыхательных путей различной степени тяжести, трахеобронхит, отек легких Нетоксичны, но замещают кислород в окружающем воздухе Тканевая гипоксия, наруше¬ ние транспортных свойств крови или потребления кислорода тканями Дым при любых возгора¬ ниях Хлор, аммиак, акролеин, оксиды азота, фосген Углекислый газ, азот СО, HCN, H2S, CS2, арсин, метгемоглобинобразова- тели Синдром нарушений гемодинамики Возникает вследствие токсического поражения миокарда (отравление (3-адрено- блокаторами, хлорохином, верапамилом), паралитической вазодилатации при действии а-адреноблокаторов (аминазин), блокаторов кальциевых каналов (ко¬ ринфар), гипертензии (амфетамины, эфедрин) и редких вариантов нарушения гемодинамики в виде брадикардии с гипертензией. Гипертензия, возникающая в ранний период после приема стимуляторов ЦНС и антидепрессантов, может при¬ водить к снижению сердечного выброса и острой сердечной недостаточности. При отравлении депримирующими средствами (нейролептики, ганглиолитики) возни¬ кает выраженная периферическая вазодилатация. Клинически это проявляется тахикардией и гиповолемией. Кардиотоксические средства (клофелин, верапамил, соли двухвалентных металлов) избирательно снижают сердечный выброс и созда¬ ют условия для развития кардиогенного шока. Опасные нарушения гемодинами¬ ки могут быть обусловлены сердечными аритмиями, которые возникают вследствие прямого нарушения возбудимости и проводимости миокарда и за счет изменения ионного состава вне- и внутриклеточной жидкости. Лечебные мероприятия при развитии тахикардии и гипертензии включают назначение реланиума в дозе 20 мг внутривенно, введение которого при неэф¬ фективности первой дозы повторяют через 15-20 мин до устранения гипертензии и успокоения больного. Лечение брадикардии и гипертензии проводят миотропны- ми спазмолитиками (папаверин 2-4 мл, но-шпа 2-4 мл) в сочетании с атропином, который вводят после них (0,1% 1,0 мл и больше до возникновения компенсатор¬ ной тахикардии), либо эуфиллином (2,4% 10 мл) в комбинации с рибоксином (5% 20 мл и больше). При отсутствии эффекта дополнительно назначают дроперидол в дозе 0,1 мг/кг внутривенно, очень медленно. Для устранения гипотензии вводят реополиглюкин (400 мл). При брадикардии и гипотензии к раствору рео-полиглю- кина добавляют допамин из расчета 10-15 мкгДкг • мин).
Глава 58. Основные синдромы, возникающие при отравлениях 715 Следует помнить, что отравление средствами, вызывающими брадикардию, чаще сопровождается гиперкалиемией, отравление тахикардитическими средства¬ ми — снижением концентрации внеклеточного калия. При всех типах нарушений гемодинамики лечение обязательно проводят под контролем ЭКГ, на которой оценивают ритм сердечных сокращений, комплекс QRS, интервал Q-Т и другие показатели. Если нарушения ритма сердца не влияют на системную гемодинамику, антиаритмические средства вводить не следует, так как они могут вызывать гипотензию. При расширении комплекса QRS более 0,10-0,12 sec необходимо назначить натрия гидрокарбонат, который устраняет хинидино- подобный эффект антидепрессантов, нейролептиков, сердечных гликозидов, p-адреноблокаторов, хинина и т.д. При отсутствии эффекта от применения лекарственных препаратов, сложных нарушений ритма и проводимости, нестабильной гемодинамики следует вызвать в помощь кардиологическую бригаду. Все мероприятия по деконтаминации про¬ водят только после стабилизации состояния больного. На догоспитальном этапе вводят антидоты кардиотоксических веществ (см. гл. 59). Синдром острой почечной недостаточности (ОПН) Развивается после приема нефротоксических соединений, воздействующих на различные участки нефрона. Формы ОПН при острых отравлениях и некоторые ее причины Форма ОПН Яды и состояния, приводящие к ОПН Преренальная Ренальная Постренальная Уксусная кислота, мышьяк, нафталин и другие гемолитические яды, сульфаниламиды Ртути хлорид, хлорированные углеводороды, многоатомные спирты, гликоли, тяжелые металлы и их соли, аманитотоксин, антибиотики (аминогликозиды, цефалоспорины) Вещества, нарушающие отток мочи за счет повышения тонуса сфинктера мочевого пузыря или камнеобразования (сульфани¬ ламиды, НПВС, антидепрессанты трициклические, антибиотики — фторхинолоны и др.) При острых отравлениях врачи догоспитального этапа встречаются с наибо¬ лее опасным периодом ОПН — олигоанурией, ранним осложнением которой явля¬ ется гиперкалиемия. Некоторые вещества способны увеличивать концентрацию калия в плазме крови (вазопрессоры, p-блокаторы, сердечные гликозиды, блока¬ торы ангиотензинпревращающего фермента, соли лития) или снижать ее (р-адре- номиметики, кофеин, эуфиллин, диуретики). Лечение больных с острой почечной недостаточностью см. в главе 11. Синдром острой печеночной недостаточности Проявляется болями в правом подреберье, увеличением печени, желтушной окрас¬ кой кожи и слизистых оболочек, нарушением функции ЦНС. Токсическое действие
716 Раздел VII. Острые отравления веществ обусловлено прямым повреждением гепатоцитов (токсин бледной поганки, препараты железа, фенолы), действием токсичных метаболитов, образующихся при биотрансформации (парацетамол, хлорированные углеводороды), тромбозом пече¬ ночных вен и холестазом (пирролидины, фенотиазины, этанол), нарушением мик¬ роциркуляции (уксусная кислота, метгемоглобинобразователи). Поражение пече¬ ни при острых отравлениях может возникнуть уже к концу первых суток; печеноч¬ ная энцефалопатия при отсутствии лечения развивается через 5-7 дней. Лечение на догоспитальном этапе направлено на прекращение действия токси¬ канта, если он известен, борьбу с эндотоксикозом, выведение токсических метабо¬ литов, улучшение антитоксической функции печени (см. гл. 12). Методы выведения яда из организма При острых отравлениях большое значение имеют мероприятия по деконтамина¬ ции, направленные на удаление яда из организма. К ним относят стимуляцию рво¬ ты, промывание желудка (кишечника), проведение форсированного диуреза и эф¬ ферентные методы детоксикации. Необходимо обязательно удалить ядовитое вещество с поверхности кожи, сли¬ зистых оболочек и конъюнктив глаз. Некоторые яды, особенно коррозионные, даже при непродолжительном контакте с кожным покровом резорбируются и оказыва¬ ют общетоксическое действие. Некоторые коррозионные яды, оказывающие системное действие при попадании на кожу Название Общетоксическое действие Формальдегид Метиленхлорид Фосфор Фенол Пикриновая кислота Нитратсеребра Плавиковая кислота Декомпенсированный ацидоз, образование формиатов После резорбции преобразуется в СО: угнетение сознания, нарушение ритма сердца Почечная и печеночная недостаточность Судороги, кома, токсическая гепатопатия Почечная недостаточность Метгемоглобинемия Г ипокальциемия, гиперкалиемия При проведении мероприятий по удалению яда следует принять меры по предот¬ вращению отравления бригады скорой помощи, особенно при ингаляционном по¬ ражении (см. гл. 57). При попадании ядовитого вещества в глаза их необходимо как можно быстрее промыть большим количеством воды или изотонического раствора натрия хлорида (не менее 1 л на каждый глаз). Не применять нейтрализующие жид¬ кости! Закапать в конъюнктивальные мешки растворы местных анестетиков. Стимулировать рвоту можно только у больных, находящихся в сознании, если известно, что яд не является коррозионным. Больному дают выпить максималь¬ ное количество воды (без добавления соды, соли, калия перманганата, мыла, гор¬ чицы и т.д.), после чего пальцем (или черенком ложки) раздражают заднюю стен¬ ку глотки, что приводит к рвоте. Процедуру можно повторять до «чистой воды».
Глава 58. Основные синдромы, возникающие при отравлениях 777 Спонтанная или вызванная рвота не заменяет последующего промывания желуд¬ ка. У детей и пожилых людей рвоту вызывать не рекомендуют. Промывание желудка — обязательная часть первой врачебной помощи. Эту процедуру временно откладывают при судорожном синдроме, декомпенсирован- ной недостаточности кровообращения, а также на время проведения мероприятий по стабилизации состояния больного. Если пострадавший в коме, то перед промы¬ ванием желудка проводят интубацию трахеи и раздувают манжету с целью пре¬ дупреждения попадания промывных вод в дыхательные пути. При отравлении коррозионными ядами желудок допустимо промывать только в ранние сроки пос¬ ле их приема, в более поздние сроки содержимое желудка отсасывают (зонд вводят осторожно, смазывают его вазелином и/или анестезиновой пастой). Повторное промывание проводят, если: — яд участвует в энтерогепатической циркуляции и вновь поступает в желудок (алкалоиды, амитриптилин, морфин, бутадион, резерпин, ФОС и другие про¬ мышленные яды); — яд был в таблетках и при промывании удалены их фрагменты; — для инактивации яда были применены специальные, как правило, вяжущие вещества (например, таннин), действие которых временное и их следует уда¬ лять. При промывании предпочтительнее пользоваться орогастральным зондом, положение которого необходимо часто менять. Удобен зонд в модификации Е. А. Мошкина. Первую порцию промывных вод, которую лучше отсосать для того, чтобы в желудок не попадал воздух, собирают в стеклянный сосуд для химико-токсико¬ логических исследований. Далее в воду для промывания добавляют энтеросорбен¬ ты (из расчета 1 г/кг массы тела для активированного угля; 0,1 -0,5 г/кг массы тела для лигнина). Сорбенты смешивают с водой в соотношении не менее 1:4. Суспен¬ зия должна быть тщательно размешана! Объем жидкости для промывания состав¬ ляет не менее 10-15 л. Температура раствора должна быть комнатной. При отрав¬ лении коррозионными ядами используют холодную воду. По окончании процеду¬ ры в желудок целесообразно ввести солевое (осмотическое) слабительное (30 г магния сульфата, растворенного в 200 мл воды). Зонд пережимают зажимом и из¬ влекают. У коматозных больных при отравлении промышленными ядами зонд оставляют в желудке для повторного промывания и введения энтеросорбентов. При возникновении самопроизвольной рвоты назначают противорвотные средства: метоклопрамид (10 мг внутривенно), галоперидол (5 мг внутривенно в 20 мл 40% раствора глюкозы). Гемодилюция и форсированный диурез — два метода детоксикации, проведе¬ ние которых начинают на догоспитальном этапе. Если больной в сознании, ему на¬ значают обильное питье, так как оно способствует подавлению секреции вазо- прессина и усиливает диурез (в среднем через 30 мин после назначения). Парал¬ лельно проводят изоосмотическую гемодилюцию (5% раствором глюкозы 400 мл, 800 мл или раствором Рингера). В стационаре проводят форсированный диурез назначением 4-8 л полиионных растворов. На догоспитальном этапе специализи¬ рованные бригады могут проводить детоксикационную гемосорбцию, с помощью которой можно быстро удалить яд из кровяного русла.
Гпава 59 Оказание помощи при наиболее часто встречающихся острых отравлениях Афанасьев В.В., Климанцев С.А. Отравления ацетоаминофеном Ацетоаминофен (парацетамол) применяется в качестве нестероидного противо¬ воспалительного средства, а также входит в состав комбинированных лекарствен¬ ных препаратов (солпадеина, викодила, колдрекса). Токсичность. Метаболиты парацетамола являются гепато- и нефротоксичны- ми ядами. Поражения печени могут наступать после приема 4-7 г препарата. Груп¬ пу риска составляют лица с алкогольным анамнезом, алиментарными расстрой¬ ствами, авитаминозами, а также пациенты, принимающие изониазид, ри-фампи- цин, фенотиазины. Интоксикация сначала развивается бессимптомно, иногда больные отмечают потерю аппетита и тошноту. Спустя 24-48 ч возникают боли в правом подреберье, рвота, печень увеличивается и повышается активность трансаминаз в крови. Не¬ кроз гепатоцитов возникает спустя 48-72 ч после приема яда. Тяжелое поражение печени сопровождается желтухой, ростом содержания билирубина в плазме, сни¬ жением протромбинового времени, энцефалопатией, метаболическим ацидозом, комой. Неблагоприятным прогностическим признаком считается снижение актив¬ ности трансаминаз и одновременное снижение протромбина крови на фоне тяже¬ лого состояния больного. Диагностика и дифференциальная диагностика. Крайне важны данные анам¬ неза о состоянии пациента до приема парацетамола. Нередко больных, имеющих признаки развернутой гепатопатии (желтуха, развитие комы), госпитализируют в инфекционный стационар. Неотложные лечебные мероприятия включают прекращение рвоты церукалом (начиная с дозы 10-20 мг внутривенно однократно до общей дозы 1-2 мг/кг) или ондансетроном (по 0,4-0,8 мг однократно внутрь). Необходимо промыть желудок и ввести энтеросорбент. В качестве антидота используют ацетилцистеин внутрь
Глава 59. Оказание помощи при наиболее часто встречающихся острых отравлениях 719 по 140 мг/кг, в начальной (насыщающей) дозе. Проводят инфузионную терапию кристаллоидными растворами с целью гемодилюции и лечения печеночной не¬ достаточности. Больных госпитализируют в специализированный стационар, где продолжа¬ ют введение ацетилцистеина из расчета 70 мг/кг каждые 4 ч (поддерживающая доза) до нормализации показателей печеночных проб и проводят инфузионную терапию. Отравления аммонием (аммиак, нашатырный спирт, поташ, известь) Используется в качестве хладоагента и очистителя. Аммиак — это хорошо раство¬ римый в воде газ. Водные растворы аммиака имеют щелочную реакцию, их кор¬ розионное действие зависит от концентрации. На производстве применяют 25-30%, в быту 5-10% растворы аммония. Последние оказывают раздражающее действие, без ожога поверхности. Раствор более высокой концентрации вызывает глубокий колликвационный некроз. Аммония гипохлорид может выделять хлорамин — ве¬ щество раздражающего действия. Токсичность. Порог восприятия для аммиака составляет 3-5 мг/м3, порог раз¬ дражающего действия — 50 мг/м3, слезотечение возникает при концентрации 100 мг/м3, смертельный уровень составляет 300 мг/м3. Клиническая картина зависит от пути поступления яда. При ингаляции раз¬ виваются болевой синдром, жжение в глазах, носу, ротоготке, резкий кашель. Пос¬ ле глубокого вдоха паров возникают обструкция верхних дыхательных путей, стри- дор, бронхоспазм, отек легких. Прием внутрь сопровождается резкой болью, выз¬ ванной ожогом желудочно-кишечного тракта. Глубокое поражение тканей может сопровождаться кровотечением и прободением стенки пищевода и желудка. При всех путях поступления яда развивается гипоксия, клинические признаки которой (цианоз, тахикардия, возбуждение) проявляются при Ра02 ниже 80-70 мм рт. ст. Неврологические расстройства (угнетение сознания, судороги) отмечаются при Ра02 ниже 55-45 мм рт. ст. Для диагностики и дифференциальной диагностики важное значение имеют данные анамнеза, наличие в окружающей среде характерного запаха аммиака, ис¬ ходящего от больного. Ожоги кожи лица, поверхности шеи, глаз, слизистых оболо¬ чек, верхних отделов желудочно-кишечного тракта сопровождаются развитием пузырей коричневой окраски. Отек верхних дыхательных путей вызывает стридо- розное дыхание, осиплость голоса, «лающий» кашель. Неотложные лечебные мероприятия. После ингаляционного поражения про¬ водят непрерывную ингаляцию увлажненного кислорода. Вводят медленно аналь¬ гетики (фентанил по 0,1 мг, или промедол 30 мг, или буторфанол 2 мг в 20 мл 40% раствора глюкозы), седативные средства (реланиум 10 мг в 20 мл 40% раствора глюкозы), начинают противоотечную терапию преднизолоном (30-120 мг внут¬ ривенно) и лазиксом (20 мг внутривенно). Преднизолон противопоказан при пер¬ форации органов желудочно-кишечного тракта. Лазикс можно вводить по 20 мг только после проведения полноценной гемодилюции. Вводят внутривенно спаз¬ молитики (атропин 0,1% 1-2 мл), антигистаминные препараты (димедрол 1% 1 мл, кальция глюконат 10% 10 мл) и бронходилатирующие средства (эуфиллин
720 Раздел VII. Острые отравления 2,4% 10 мл). При ожоге и нарастающем отеке верхних дыхательных путей, проте¬ кающих с нарушением внешнего дыхания, интубируют трахею и начинают ИВЛ. При трудной интубации трахеи вследствие выраженного отека нижних отделов глотки, гортани, надгортанника существует опасность травмати-зации и перфо¬ рации мягких тканей. В этом случае проводят коникотомию или трахеотомию. При попадании внутрь раствора щелочи высоких концентраций немедленно дать выпить воды для ее разведения в желудке. Рвоту не вызывать! Провести отса¬ сывание содержимого желудка тонким зондом, затем промыть желудок водой. Ак¬ тивированный уголь в желудок не вводят, так как он щелочи не адсорбирует. При попадании яда на кожу и слизистые оболочки необходимо снять одежду, поражен¬ ные участки промыть водой и обработать водным раствором местного анестетика. При болевом синдроме или возбуждении назначить промедол, реланиум и седатив¬ ные средства. Начать проведение гемодилюции кристаллоидными и коллоидны¬ ми растворами. В инфузионную терапию целесообразно включать растворы, по¬ вышающие онкотическое давление крови (10% раствор альбумина). Госпитализировать пострадавшего в специализированный стационар. Отравления аминазином и другими седативными нейролептиками Препараты этой группы (тизерцин, тиоридазин и др.) применяют для лечения пси¬ хических заболеваний. Клозапин используют также с криминальными целями, поскольку он вызывает ретроградную амнезию. Токсичность. При приеме даже терапевтических доз могут возникать экстра- пирамидные нарушения, ортостатическая гипотензия. Угнетение сознания, наруше¬ ния гемодинамики и экзотоксический шок развиваются при приеме 3-5 г (в пере¬ счете на аминазин). Клиническая картина. При отравлениях легкой и средней степени тяжести отмечаются головокружение, слабость, психо-вегетативные и психо-вестибуляр- ные расстройства. На фоне делирия возникает слабовыраженный миоз. Тонус мышц повышен, возможны экстрапирамидные нарушения, чаще возникающие по типу дистонических реакций (тортиколиз, окулогирный криз, опистотонус и др.), акатизии и паркинсонизма. При тяжелых отравлениях развиваются гипотензия, угнетение сознания, вплоть до комы; могут возникать гипертермия, ригидность мышц и депрессия дыхания. Основную опасность при отравлениях любой степе¬ ни тяжести представляют нарушения ритма сердца и проводимости, обусловлен¬ ные хинидиноподобным действием нейролептиков (особенно при отравлении ти- оридазином), а также увеличение интервала Q-Т (при отравлении рисперидоном). Диагностика и дифференциальная диагностика осуществляется по признакам антихолинергического синдрома, а-адренолитического синдрома (см. гл. 58), уве¬ личению комплекса QRS, экстрапирамидным нарушениям. Сложными для диаг¬ ностики являются случаи, при которых гипертермия сочетается с ригидностью мышц затылка. Препараты фенотиазиновой группы рентгеноконтрастны, поэто¬ му после промывания желудка целесообразно в стационаре проводить рентгено¬ скопию брюшной полости для выявления фрагментов таблеток.
Глава 59. Оказание помощи при наиболее часто встречающихся острых отравлениях 721 Неотложные лечебные мероприятия. При коме, судорогах, гипертермии сле¬ дует проводить соответствующую терапию (гл. 58). При гипотензии вводят рео- полиглюкин (400 мл внутривенно) и аскорбиновую кислоту (5% 10 мл) внутри¬ венно; если артериальное давление остается низким, дополнительно — норадре- налин (4—8 мг развести в растворе реополиглюкина внутривенно капельно медленно, до стабилизации АД на минимально возможном уровне). При расшире¬ нии комплекса QRS более 0,12 sec ввести натрия гидрокарбонат, который устраня¬ ет хинидиноподобное действие фенотиазинов. Его раствор необходимо точно до¬ зировать из расчета 1-2 мэкв/кг массы тела (3% раствор натрия гидрокарбоната содержит 38 мэкв НСО~3 в 100 мл; 4% — 47,9 мэкв НСО~3 в 100 мл; 5% — 59,5 мэкв НСО“3 в 100 мл). Таким образом, больному с массой тела 50 кг следует ввести 131 мл (из расчета 1 мэкв) или 262 мл (из расчета 2 мэкв) 3% раствора натрия гидро¬ карбоната (внутривенно быстро, под контролем ЭКГ). Внутривенно вводят цитоп¬ ротектор цитофлавин 20 мл в 400 мл 5% раствора глюкозы. Экстрапирамидные нарушения купируют циклодолом (по 1-4 мг внутрь), или тремблексом (по 1 мл внутривенно в 10 мл 0,9% раствора натрия хлорида), или рибоксином (до 50 мл 5% раствора внутривенно). Дополнительно назначают ре¬ ланиум по 20 мг в 20 мл 40% раствора глюкозы внутривенно. При делирии и анти- холинергическом синдроме назначают галантамин (нивалин) — 0,5% 4-8 мл внут¬ ривенно (до купирования делирия) и аминостигмин 0,1% 1-2 мл внутримышечно однократно. Если комплекс QRS шире 0,12 sec, аминостигмин не вводят. После перечисленных мероприятий необходимо промыть желудок (рвоту не вызывать!), внутрь ввести энтеросорбенты (полифепан) и солевое слабительное. Больных госпитализируют в специализированный стационар, где проводят форсированный кислотный диурез, экстракорпоральную детоксикацию, устраня¬ ют гипотензию и экстрапирамидные нарушения. Отравления амфетаминами (фенамин, экстази, риталин) Препараты применяют с целью снижения массы тела, а также в качестве психо¬ стимуляторов и галлюциногенов. Токсичность. У большинства амфетаминов низкий терапевтический индекс и дозы, превышающие 1 мг/кг, могут вызывать тяжелое отравление; однако у людей зависимых к ним быстро формируется толерантность. Механизм действия. Фенаминоподобные препараты активируют моноами- нозависимые (дофамин, серотонин, норадреналин) структуры в ЦНС. Психотроп¬ ная активность веществ зависит от избирательности действия. Клиническая картина интоксикации характеризуется эйфорией, говорливос¬ тью, возбуждением. При внутривенном введении возникают ажитация, аффектив¬ ное поведение, приступы паники, психоз, судороги, гипертермия. На этом фоне развиваются гипертензия (АДсист 160 мм рт. ст. и выше), тахикардия (более 100 уд/мин). Кожа пациента бледная, влажная, отмечается мидриаз, т.е. развивается клиническая картина адренергического синдрома. Осложнения при отравлении амфетаминами включают адренергический криз, сердечные аритмии, кровоизли¬ яние в мозг, судороги, токсическое поражение печени.
722 Раздел VII. Острые отравления Диагностика основана на данных анамнеза и клинических признаках адренер¬ гического синдрома. Неотложные лечебные мероприятия. Специфических антидотов к фенамину и его гомологам нет. Лечение направлено на купирование возбуждения, галлюцина¬ ций, тахикардии и гипертензии. Лечение традиционными антигипертензивными средствами (клофелином, а-адреноблокаторами, ганглиоблокаторами) может утяжелить состояние больного из-за специфических механизмов действия амфе¬ таминов. Наиболее безопасно назначать реланиум (по 10 мг с интервалом 15 мин внутривенно) до снижения АД и купирования возбуждения. Если гипертензия со¬ храняется, назначают нитроглицерин (по 1-2 табл. или 1-2 дозы нитроспрея под язык, в положении больного лежа). При резистентной к нитроглицерину гипер¬ тензии применяют коринфар (по 10-20 мг внутрь) или фентоламин (по 0,5 мл в 20 мл 40% раствора глюкозы внутривенно медленно под контролем АД). При нео¬ сложненном течении отравления тахикардия исчезает по мере достижения седа- ции и нормотензии. При приеме нескольких наркотических средств (амфетамины + кокаин; амфетамины + героин; амфетамины + фенциклидин и т. д.) на догоспи¬ тальном этапе вводят только реланиум (или другие бензодиазепины) до развития седативного эффекта. При судорогах, нарушении дыхания, гипертермии проводят соответствующую терапию (см. гл. 58). Если известно, что препараты были приняты внутрь, необ¬ ходимо промыть желудок, но только после успокоения больного. Госпитализация — в специализированный стационар или отделение реанима¬ ции. При транспортировке больной должен постоянно находиться в поле зрения врача; необходимо максимально ограничить внешние раздражающие воздействия. Отравления местными анестетиками (анестезин, лидокаин, новокаин, меновазин) Препараты применяют для местного обезболивания, они входят в состав растира¬ ний (анестезин) и комплексных лекарственных средств от кашля (бензоат-натрия) и зубной боли (содержат 6,3% раствор бензокаина). Токсичность. Системные эффекты могут возникать при увеличении суточных и даже разовых доз (для лидокаина 300 мг, тетракаина 15 мг, бупивакаина 400 мг, анестезина 500 мг). Механизм действия. Препараты блокируют натриевые каналы нервных воло¬ кон, снижая их проводимость. При увеличении терапевтических доз угнетается ЦНС и появляются кардиотоксические эффекты. Опасным осложнением отравле¬ ния анестезином и бензокаином являются метгемоглобинемия, гемолиз и обуслов¬ ленные ими нарушения функции почек и печени. Клиническая картина интоксикации проявляется головной болью, паресте¬ зиями лица, невнятной речью, мышечными подергиваниями, судорогами, угнете¬ нием ЦНС вплоть до комы и остановки дыхания. Нарушения сердечно-сосудистой системы включают гипотензию, АВ-блокаду, обусловленные слабостью синусового узла, остановку сердца. Метгемоглобинемия характеризуется одышкой и циано¬ зом, выраженность которых зависит от ее тяжести. Гемолиз развивается спустя несколько суток после приема метгемоглобинобразователей.
Глава 59. Оказание помощи при наиболее часто встречающихся острых отравлениях 723 Для диагностики важны данные анамнеза и клиническая картина интоксика¬ ции. Большое значение имеет химико-токсикологическое исследование крови. Метгемоглобинемия, равная 30-40%, характерна для средней степени тяжести отравления, 50-70% — тяжелой степени, при которой кожа становится темно-ко¬ ричневого цвета. Неотложные лечебные мероприятия включают проведение деконтаминации и гемодилюции, устранение метгемоглобинемии и сердечной аритмии. Местные анестетики хорошо сорбируются, поэтому к растворам для промыва¬ ния желудка добавляют энтеросорбенты из расчета 1-2 г/кг массы тела. При мет¬ гемоглобинемии проводят изоосмотическую гемодилюцию 5% раствором глюко¬ зы (400 мл) и назначают метиленовый синий (1 мл 0,1% раствора на 1 кг массы тела) в 40% растворе глюкозы. Указанная доза вводится двумя порциями с интерва¬ лом в 10-15 мин. Повторно назначать препарат по указанной схеме можно не ра¬ нее чем через 1 ч, так как около 10% гемоглобина под влиянием метиленового сине¬ го превращается в метгемоглобин. Вслед за метиленовым синим вводят аскорби¬ новую кислоту (5% 20 мл внутривенно). При брадикардии и слабости синусового узла назначают атропин — 0,1% 1- 2 мл внутривенно медленно в 10 мл 40% раствора глюкозы. Даже при отсутствии нарушений ритма необходимо проводить мониторинг ЭКГ в течение 6 ч. Для ускорения выведения анестетиков проводят гемосорбцию. Больного госпитализируют в специализированный стационар, где продолжа¬ ют мероприятия по устранению метгемоглобинемии и нарушений ритма сердца. Отравления антихолинергическими средствами (атропин, димедрол, нейролептики, амитриптилин, белена, соланин, циклодол, амизил, аэрон, глипин, тремблекс) Токсичность и механизм действия веществ этой группы обусловлены их липо- фильностью и высоким аффинитетом к холинорецепторам. Чем сильнее выраже¬ ны эти два параметра, тем дольше длится психотическое состояние и сохраняются его последствия (например, при отравлении глипином). Некоторые вещества сни¬ жают судорожный порог и оказывают ганглиоблокирующее действие (димедрол) или вызывают седативный эффект (аэрон). Клиническая картина проявляется генерализованным холинолитическим син¬ дромом при легких и средних степенях тяжести интоксикации и а-адренолити- ческим синдромом — при тяжелой. Осложнения: длительный рецидивирующий делирий (циклодол, глипин, амизил), судороги (димедрол), острая сердечная не¬ достаточность, особенно у пожилых лиц, и кома. Отравления амитриптилином сопровождаются возникновением сердечных аритмий вследствие их хинидино- подобного действия. Диагностика и дифференциальная диагностика направлены на выявление антихолинергического синдрома и определение реакции больного на введение галантамина (антихолинергический синдром при отравлении нейролептиками и эфедроном более устойчив к действию препарата). Судороги возникают, как пра¬ вило, при отравлениях антидепрессантами и димедролом.
724 Раздел VII. Острые отравления Неотложные лечебные мероприятия. Делирий лечат антидотами: галантами- ном (нивалином) 0,5% 4-8 мл внутривенно (до купирования признаков делирия) и аминостигмином 0,1% 1-2 мл внутримышечно однократно. При введении ами- ностигмина необходим мониторинг ЧСС и АД, а также ЭКГ (см. «Отравление аминазином»). Вводят реланиум из расчета 20 мг в 20 мл 40% раствора глюкозы внутривенно медленно, при необходимости введение реланиума повторяют. На¬ значают внутривенное введение раствора цитофлавина 10 мл в 200 мл 5% раство¬ ра глюкозы. Промывание желудка разрешается проводить только после купиро¬ вания делирия, у больных в состоянии комы — после интубации трахеи с вспомога¬ тельной вентиляцией легких или ИВЛ. В жидкость для промывания желудка добавляют сорбенты, однако надо помнить, что все антихолинергические средства угнетают моторику кишечника, что увеличивает время пассажа яда в кишечнике. Специфическим антагонистом хинидиноподобного действия амитриптилина яв¬ ляется натрия гидрокарбонат (см. «Отравление аминазином»). Госпитализировать больного следует в специализированный стационар. Отравления ацетоном Ацетон — это органический растворитель, который применяется наркоманами при экстракции героина. Подростки нередко нюхают ацетон с целью достижения нар¬ котического опьянения. Токсичность и механизм действия. Ацетон взаимодействует с липидными ком¬ понентами биологических мембран, вызывая нарушение их проницаемости. Аце¬ тон обладает депримирующим действием и длительно выводится из организма. Минимальная токсичная доза при попадании внутрь составляет 1,2 мл/кг. Клиническая картина обусловлена угнетением ЦНС. Пострадавший находит¬ ся в состоянии опьянения, отмечаются атаксия, нистагм, угнетение рефлексов. Могут возникать рвота, диарея. Особенно опасны депрессия дыхания и гемодина¬ мики. Первоначально возникает одышка, затем развиваются депрессия дыхания, гипотензия и тахикардия (а-адренолитический синдром). Диагностика и дифференциальная диагностика. Ацетон имеет специфичес¬ кий запах, который становится «фруктовым» в выдыхаемом пациентом воздухе. Специфические признаки, сопутствующие а-адренолитическому синдрому,— это гипергликемия и кетонемия. Опьянение напоминает таковое при отравлении спир¬ тами, при котором, однако, возникает гипогликемия. Диагностику облегчает опре¬ деление кетоновых тел и ацетона в моче и глюкометрии. Неотложные лечебные мероприятия. Назначить ингаляцию 70% увлажнен¬ ного кислорода. После промывания желудка и энтеросорбции проводится инфу¬ зионная терапия — 400 мл 5% раствора глюкозы и 300 мл 3% раствора натрия гид¬ рокарбоната. Перед инфузией глюкозы ввести внутривенно 100 мг тиамина. При транспортировке больного в стационар контролировать проходимость дыхательных путей, параметры гемодинамики и дыхания. В стационаре продол¬ жают гемодилюцию и проводят форсированный диурез. Ацетон выводится медлен¬ но, поэтому больной должен находиться под наблюдением в стационаре не менее 30 часов.
Глава 59. Оказание помощи при наиболее часто встречающихся острых отравлениях 725 Отравления барбитуратами (фенобарбитал, этаминал натрий, нембутал, циклобарбитал, фенадорм, тиопентал) Применяются как снотворные средства, при лечении судорог, а также наркомана- ми, для усиления действия других соединений. Токсичность и механизм действия. Препараты вызывают синаптическое тор¬ можение в стволовых структурах и коре головного мозга. В больших дозах угнета¬ ют сосудодвигательный центр и снижают сократительную способность миокарда. При превышении доз, вызывающих сон, в 5-10 раз может развиться кома. Клиническая картина. При отравлениях легкой и средней степени тяжести характерны возникновение сонливости, невнятности речи, оглушения, умеренной гипотензии. Часто и быстро развиваются трофические повреждения кожи в виде буллезного дерматита, некротизирующего дерматомиозита, быстро развиваю¬ щихся пролежней. При тяжелых отравлениях возникают глубокая гипотензия, ги¬ потермия, гипорефлексия (сухожильные и зрачковый рефлексы исчезают послед¬ ними), кома и остановка дыхания. При быстром развитии комы некоторое время сохраняется миоз. Особенно опасна гипотермия у лиц, обнаруженных на улице в холодное время года. У них, как правило, определяется брадикардия и существует опасность развития коллапса. Диагностика и дифференциальная диагностика. При отравлении барбитура¬ тами больные не реагируют на введение налоксона, однако пробу с введением на- локсона необходимо провести для исключения отравления героином, этанолом, ФОС и клофелином, при которых также возникают миоз, гиперсаливация, гипо¬ тензия (см. «Отравление опиоидами»). Неотложные лечебные мероприятия включают санацию верхних дыхатель¬ ных путей, ингаляцию кислорода, промывание желудка и инфузионную терапию, в первую очередь растворами натрия гидрокарбоната, поскольку в условиях ал¬ калоза барбитураты выводятся почками. Показано внутривенное введение цитоф- лавина 20 мл в 400 мл 5% раствора глюкозы. Желудок промывают 5% раствором натрия гидрокарбоната (из расчета 3 мл/кг). Обязательно назначают энтеросор¬ бенты. Последние значительно уменьшают период полувыведения барбитуратов, однако на продолжительность комы проведение повторной энтеросорбции не вли¬ яет. При транспортировке больного в стационар необходимо проводить мониторинг функции внешнего дыхания и гемодинамики, при необходимости проводить ино- тропную и респираторную поддержку. В стационаре продолжают инфузионную терапию, применяют экстракорпоральную детоксикацию (гемодиализ, гемосорб¬ цию, плазмаферез), проводят раннюю антибактериальную терапию. Отравления бензодиазепинами (диазепам, седуксен, реланиум, мидазолам, реладорм) Эти препараты относятся к транквилизаторам, они оказывают седативное и снот¬ ворное действия. Токсичность и механизм действия. Бензодиазепины — активируют ГАМК- ергическую систему, что приводит к возникновению сонливости, релаксации мышц,
726 Раздел VII. Острые отравления угнетению ЦНС. Длительность действия зависит от периода полувыведения и образования активных метаболитов. Клиническая картина. Скрытые периоды интоксикации у препаратов разные и могут составлять несколько часов. Развиваются оглушение, атаксия, невнятная речь, гипорефлексия, миоз при легких отравлениях, которые сменяются сопором, комой и мидриазом при тяжелых интоксикациях. При тяжелых интоксикациях серьезную опасность представляют периоды апноэ, которые могут приводить к полной остановке дыхания, особенно у пожилых людей. Чем короче длительность действия бензодиазепина, тем более вероятна остановка дыхания при отравлении им. Отметим, что при быстром введении бензодиазепинов в вену может произойти остановка сердца, вызванная угнетением ЦНС и прямым токсическим действием растворителя бензодиазепинов — полиэтиленгликоля. Дифференциальная диагностика проводится с отравлениями барбитуратами, опиатами, этанолом, при которых может возникать холинергический синдром. Неотложные лечебные мероприятия направлены на стабилизацию состояния больного и включают промывание желудка, энтеросорбцию и проведение инфу¬ зионной терапии коллоидными и кристаллоидными растворами. Больных госпитализируют в отделения интенсивной терапии. Отравления опиоидами (героин, морфин, фентанил, кодеин, ханка, опий, суфентанил) Опиоиды являются растительными производными опия (морфин, омнопон, гид¬ рокодон), опиаты — его синтетическими производными (фентанил, меперидин, метадон, героин). Токсичность и механизм действия. Препараты стимулируют специфические опиатные рецепторы ЦНС, что сопровождается снижением болевой чувствитель¬ ности, седацией, угнетением дыхания и снижением АД. К этим веществам развива¬ ются привыкание и химическая зависимость. Клиническая картина. При отравлениях легкой и средней степени тяжести снижаются АД, ЧД, ЧСС и ослабляется перистальтика кишечника. Зрачки точеч¬ ные, кожа влажная, тонус мышц не изменен, коленные рефлексы усилены. При отравлении большими дозами развивается кома и возможна остановка дыхания, при длительной экспозиции часто возникает паралич мышц. При соче¬ танном воздействии опиатов и других средств (димедрола, циклодола, психости¬ муляторов) могут развиваться судороги и психозы. Вещества этой группы оказыва¬ ют кардиотоксический эффект, сходный с тем, который наблюдается при отравле¬ ниях антидепрессантами и хинидином (особенно пропоксифеном). Отравления бупренорфином и нальбуфином иногда сопровождаются возбуждением, при кото¬ ром отмечается мидриаз. Диагностика и дифференциальная диагностика. Клиническая картина весь¬ ма специфична, однако для уточнения диагноза проводят пробу с налоксоном (см. ниже), который оказывает пробуждающее действие практически во всех случаях отравления наркотическими анальгетиками. На наличие зависимости указывают следы инъекций на руках (ногах) пациента.
Глава 59. Оказание помощи при наиболее часто встречающихся острых отравлениях 727 Неотложные лечебные мероприятия включают интубацию трахеи и ИВЛ, если больной в сопоре или коме, затем следует ввести налоксон по 2-4 мл внутривенно медленно. Возможно введение налоксона в интубационную трубку с предваритель¬ ным разведением его в изотоническом растворе натрия хлорида. При неэффектив¬ ности первой дозы введение повторять каждые 2-3 мин до восстановления спон¬ танного дыхания. Необходимо помнить, что длительность действия налоксона со¬ ставляет в среднем 1-2 ч, после чего может наступить рецидив комы. Поэтому при достижении пробуждающего действия от налоксона его продолжают вводить толь¬ ко в поддерживающих дозах (1-2 мл в 250 мл 5% раствора глюкозы). При отсут¬ ствии эффекта проводят ИВЛ в режиме гипервентиляции. При повторном введе¬ нии налоксона в условиях интоксикации анальгетиками может развиваться некар- диогенный отек легких. При положительной реакции на налоксон рекомендуется наблюдать больного не менее 6-12 ч, а при отравлении метадоном — не менее суток. Гомолог налоксона более длительного действия — налмефен — назначают по 0,1-2 мг внутривенно до суммарной дозы 10 мг. Инфузионную терапию проводят реополиглюкином (400 мл) и любыми имею¬ щимися кристаллоидными растворами. При отравлении пропоксифеном (оказы¬ вает хинидиноподобное действие, которое проявляется расширением комплекса QRS и развитием аритмии) в состав инфузионной терапии включают натрия гидрокарбонат из расчета 1-2 мэкв/кг массы тела (3% раствор натрия гидрокар¬ боната содержит 38 мэкв в 100 мл). После стабилизации состояния и введения антидотов больному промывают желудок и проводят энтеросорбцию, поскольку метаболиты наркотических аналь¬ гетиков повторно всасываются из кишечника. Рвоту с целью выведения препара¬ тов не вызывают, она может привести к аспирации, судорогам и апноэ. Больных госпитализируют в отделения реанимации. Отравления фосфорорганическими соединениями (ФОС) Основными представителями этой группы являются карбофос и хлорофос, кото- рые используют в качестве пестицидов. В настоящее время известно несколько тысяч ФОС различной токсичности, среди которых выделяют класс чрезвычайно токсичных (октаметил) и высокотоксичных (фталофос) веществ. Токсичность и механизм действия. Эти яды являются быстродействующими и необратимыми ингибиторами холинэстеразы, в результате чего фермент утра¬ чивает способность гидролизовать ацетилхолин, который оказывает мускарино- подобное и никотиноподобное действие. Посредством активации холинергических систем эти яды влияют на многие органы, длительно нарушая их функции даже при благоприятном исходе отравления. Клиническая картина. Симптомы отравления могут возникать через 5 мин после приема яда, однако скрытый период иногда длится несколько часов. Легкие отравления характеризуются беспокойством, возбуждением, головокру¬ жением, общей слабостью, нарушением зрения («туман в глазах»), затруднением дыхания, но больные не утрачивают способность к самостоятельному передвиже¬ нию.
728 Раздел VII. Острые отравления При отравлениях средней степени тяжести возбуждение быстро сменяется за¬ торможенностью, в отдельных случаях развивается коматозное состояние. К хо- линергическому синдрому присоединяется никотиноподобный синдром — гипер¬ тензия, гипертонус мышц, миофибрилляции, судороги. При миофибрилляциях (миофасцикуляциях) происходит значительная потеря внутриклеточного калия. В этой стадии отравления особенно опасны нарушения дыхания. Грудная клет¬ ка ригидна, ее экскурсия ограничена. Сжатые челюсти, выраженный цианоз лица, гиперсаливация и бронхорея, как бы застывшая на вдохе грудная клетка — при¬ знаки, при которых показаны интубация трахеи и перевод больного на ИВЛ. При отравлении хлорофосом характерны нарушения ЭКГ в виде увеличения интерва¬ лов Q-T, Р-Q (с 0,22 мм до 0,30 sec), возможны появления периодов Самойлова- Венкебаха. Однако наиболее опасны желудочковые экстрасистолы, желудочковая тахикардия по типу веретенообразной аритмии, которые могут закончиться фиб¬ рилляцией желудочков. Больные средней степени тяжести самостоятельно пере¬ двигаться не могут. При тяжелых отравлениях сознание отсутствует, возникают атония мышц, арефлексия, аритмия дыхания на фоне миоза, влажной кожи, стойкой гипотензии. Смерть наступает из-за острой сердечно-сосудистой недостаточности и остановки дыхания. Выделяют крайне тяжелую степень отравления ФОС, когда возбуждение быс¬ тро сменяется комой, параличом дыхательной мускулатуры, коллапсом. Такое отравление возникает при аспирации рвотных масс, содержащих яд, или действии чрезвычайно токсичных соединений. Диагностика и дифференциальная диагностика основана на данных анамне¬ за (факт потребления яда), характерных симптомах и синдромах интоксикации, специфическом запахе, исходящем от больного, а также результатах фармаколо¬ гической пробы с атропином или реактиваторами холинэстеразы. В условиях ста¬ ционара можно определить активность холинэстеразы в плазме крови. Ее сниже¬ ние на 10-20% свидетельствует о легкой степени отравления ФОС, на 20-50% — о средней, на 50-80% — о тяжелой. Неотложные лечебные мероприятия. Необходимо помнить, что ФОС могут быть в газообразной и аэрозольной формах. Поэтому по прибытии на место про¬ исшествия бригада скорой помощи должна соблюдать правила личной безопасно¬ сти. При проведении деконтаминации необходимо избегать контакта с одеждой, кожным покровом и биологическими жидкостями пострадавшего. Необходимо стабилизировать состояние больного (санировать верхние дыха¬ тельные пути, осуществлять быструю интубацию трахеи, и начать ИВЛ с подачей в дыхательный контур кислорода; обеспечить надежный доступ к вене и монито¬ ринг витальных функций). Снять загрязненную одежду, обработать пораженные участки кожи (мыльной водой, содовым раствором), промыть глаза. Перед атро- пинизацией промыть желудок. Зонд вводить осторожно, предварительно смазав его вазелином. Рвоту не вызывать, так как многие ФОС растворены в веществах, прижигающего действия. Ввести атропин — 0,1% раствор по 3 мл внутривенно с интервалом в 5-10 мин, до появления признаков переатропинизации (расширение зрачков, появление су¬ хости кожи и слизистых оболочек). При судорогах, миофибрилляциях атропин не
Глава 59. Оказание помощи при наиболее часто встречающихся острых отравлениях 729 эффективен; назначают реактиваторы холинэстеразы — дипироксим (или аллок- сим) внутривенно по 1 мл 15% раствора при легкой степени тяжести, по 2 мл при средней степени, по 3 мл при тяжелой степени отравления ФОС. В состав инфузи¬ онной терапии включают растворы глюкозы (400 мл 5% раствора), натрия хлори¬ да (400 мл 0,9% раствора) и панангин по 10-20 мл внутривенно. При коллапсе вво¬ дят реополиглюкин и вазопрессоры (допамин из расчета 10-15 мг/(кг х мин). Су¬ дороги купируют бензодиазепинами. Отметим, что натрия гидрокарбонат, деполяризующие миорелаксанты, кальция хлорид усиливают токсическое действие ФОС. Важным компонентом интенсивной терапии является проведение ранней (в ближайшие часы после отравления) детоксикационной гемосорбции. Больного госпитализируют в специализированный стационар. Отравления клофелином Клофелин (гемитон, катапрес, комбипрес, дискарит) используют для лечения гипертонической болезни и ее осложнений, глаукомы, абстинентных синдромов и других заболеваний. Препарат также используют с криминальными целями для приведения человека в беспомощное состояние. Механизм действия клофелина заключается в стимуляции пресинаптических а2-адренорецепторов ЦНС, в результате чего угнетается активность симпатичес¬ кого звена периферической нервной системы. Как следствие возникают гипотен¬ зия, брадикардия, мышечная гипотония, гипотермия и угнетение ЦНС, вплоть до комы. Препарат может кратковременно стимулировать периферические арадре- норецепторы, что сопровождается гипертензивной реакцией, особенно при быст¬ ром введении клофелина в вену. Клиническая картина отравления. Больные жалуются на резкую слабость, головную боль, ощущение тяжести в голове, нарушения зрения. Внешне они «заг¬ ружены» и обездвижены. В большинстве случаев пострадавшие обращаются за медицинской помощью спустя сутки и более после отравления. Объективно опре¬ деляются миоз с сохраненной реакцией зрачков на свет, сухость слизистых оболо¬ чек, гипергидроз, холодные кожные покровы, гипотермия, снижение перистальти¬ ки кишечника, брадикардия, ортостатическая гипотензия и снижение частоты ды¬ хания. У детей возможно апноэ. На фоне этих изменений возникают гиперкалиемия и гипергликемия. Диагностика и дифференциальная диагностика проводится на основании данных анамнеза, жалоб больного, признаков угнетения ЦНС и гемодинамики и характерных симптомов, описанных выше. При дифференциальной диагностике следует исключить нарушение мозгового кровообращения, ЧМТ, гипогликемию, а также отравления героином, этанолом, барбитуратами, сердечными гликозидами, а-адреноблокаторами и антагониста¬ ми кальция. Большое значение имеют фармакологические пробы с антагониста¬ ми: налоксоном, атропином и церукалом (см. ниже). Редким вариантом интокси¬ кации клофелином считается развитие гипертензии на фоне брадикардии. Неотложные лечебные мероприятия. Больные с отравлением клофелином хорошо реагируют на проведение инфузионной терапии и препараты-антагонис¬
730 Раздел VII. Острые отравления ты. Фармакологическими антагонистами клофелина являются налоксон, который вводят внутривенно по 0,4-0,8 мг (1-2 мл), и церукал — по 40-60 мг (8-12 мл) и более внутривенно капельно в 400 мл 5% раствора глюкозы. Перспективными пре¬ паратами являются новые селективные серотониноблокаторы, в частности, зоф- ран, который применяют внутривенно по 0,4-0,8 мг в 20 мл 40% раствора глюко¬ зы. При брадикардии вводят атропин по 1 мг внутривенно в 20 мл 40 % раствора глюкозы. Общий недостаток антагонистов клофелина — это кратковременность их действия, поэтому в период транспортировки больного не исключены рециди¬ вы угнетения сознания, брадикардии и гипотензии. В таких случаях введение ан¬ тагонистов следует повторить. В качестве инфузионной терапии применяют реополиглюкин, растворы крис¬ таллоидов, 10% раствор глюкозы. Инфузию проводят из расчета 10-20 мл раство¬ ра на 1 кг массы тела. В инфузионные растворы добавляют аскорбиновую кислоту (2 г на 1 объем вводимого раствора). При коллапсе вводят допамин со скоростью 15-20 мкгДкг х мин) до стабилизации давления на минимально допустимом уровне (АД сист. не менее 70-90 мм. рт. ст.). При артериальной гипотензии назначают преднизолон (по 30-60 мг внутри¬ венно до стабилизации артериального давления). Необходимо промыть желудок, провести энтеросорбцию активированным уг¬ лем (или другим энтеросорбентом) из расчета 60-100 г на одно введение взрослым. Энтеросорбенты целесообразно назначать вместе со слабительными средствами (магния сульфат, 30 г на прием). Эфферентные методы детоксикации включают гемосорбцию на догоспиталь¬ ном этапе, в стационаре — плазмаферез. Больного госпитализируют в отделение интенсивной терапии в лежачем по¬ ложении, поскольку существует опасность развития ортостатического коллапса. Отравления хлорированными углеводородами (хлористый метил, дихлорэтан, трихлорэтилен, углерода тетрахлорид) Вещества этой группы используют в металлургической, холодильной, кожевенной промышленности, в производстве лаков и красок. Токсичность и механизм действия. Хлорированные углеводороды — липо- фильные летучие соединения, которые оказывают раздражающее действие при попадании на кожу и слизистые оболочки, окисляют ненасыщенные жирные кис¬ лоты клеточных мембран, особенно паренхиматозных органов и нейронов голов¬ ного мозга, блокируют активность ферментов. Наиболее токсичным веществом группы является дихлорэтан, смертельные дозы которого могут составлять от 4 до 16мл. Клиническая картина. После кратковременного периода возбуждения (опья¬ нение, эйфория) происходит угнетение сознания, вплоть до наркотической комы. В ранней фазе отравления возникают тошнота, рвота, жидкий стул, боли в живо¬ те, снижается артериальное давление, вплоть до коллапса, впоследствии очень быстро формируется синдром полиорганной недостаточности. Может отмечаться период «мнимого благополучия», когда сознание проясняется и самочувствие улуч¬ шается, но затем развивается кома.
Глава 59. Оказание помощи при наиболее часто встречающихся острых отравлениях 731 Диагностика и дифференциальная диагностика. Быстрое угнетение сознания, гипотензия, расстройство стула, характерный запах, исходящий от больного, ик- теричность склер могут стать основой для постановки диагноза. В дифференци¬ альной диагностике важны данные анамнеза и быстрое получение результатов химико-токсикологического исследования биосред больного. Неотложные лечебные мероприятия включают нормализацию гемодинами¬ ки и дыхания, промывание желудка (15-20 л воды), назначение энтеросорбентов (до 100 г) совместно с солевыми слабительными. Масло, молоко, белки в желудок не вводить! В качестве антагонистов применяют левомицетина гемисукцинат (1 г внутривенно в 10 мл 0,9% раствора натрия хлорида и 1 г внутримышечно в 5 мл 0,5% раствора новокаина) и ацетилцистеин, начальная доза которого составляет 140 мг/кг массы тела, внутрь. В состав инфузионной терапии включают пол игл ю- кин (1000 мл), реамберин (1,5% — 800 мл), ацесоль (400 мл). Также назначают преднизолон 60-120 мг внутривенно или гидрокортизон до 1 г внутривенно. Не¬ обходимо применять донаторы SH-групп: натрия тиосульфат внутривенно по 20 мл 20% раствора и унитиол из расчета 0,3 мл/кг массы тела. Эффективно проведе¬ ние ранней гемосорбции. Больного госпитализируют в специализированный стационар, где продолжа¬ ют инфузионную терапию, проводят форсированный диурез и экстракорпораль¬ ную детоксикацию (перитонеальный диализ, гемодиализ). Отравления кислотами Отравления кислотами могут происходить при суицидальных попытках и при проглатывании «пуговичных» батареек для микрокалькуляторов, часов, игрушек. Механизм действия. Степень поражения при отравлении кислотами зависит от их pH, константы диссоциации, объема выпитой кислоты и экспозиции (дли¬ тельности контакта со слизистыми оболочками внутренних органов). Сильные кислоты (серная, азотная, соляная) оказывают выраженное местное (прижигаю¬ щее) действие. Слабые кислоты (уксусная, хлорноватистая, щавелевая) слабо дис¬ социируют, поэтому помимо ожога поверхностей оказывают резорбтивноое дей¬ ствие, которое сопровождается гемолизом с последующим развитием коагулопа¬ тии, нарушением функции почек и печени. Щавелевая кислота связывает кальций плазмы крови и тканей, что сопровождается коллапсом и судорогами. При больших объемах выпитой кислоты возникает рвота, которая приводит к повторному поражению пищевода и верхних дыхательных путей. Чем дольше кон¬ тактное действие кислоты, тем тяжелее острое отравление. Через поврежденную поверхность пищеварительных путей теряется плазма; это сопровождается гемо¬ концентрацией и нарушением реологических свойств крови. При глубоких ожогах могут возникать кровотечение, реактивное воспаление брюшины, прободение пи¬ щевода или желудка, вследствие чего развивается гнойный медиастинит и перито¬ нит. Ожог надгортанника осложняется гнойным трахеобронхитом, пневмонией. Сам ожог — чрезвычайно болезненный, иногда возможно развитие болевого шока. Клиническая картина. Из-за ожога кожи, ротоглотки, гортани, пищевода, же¬ лудка возникают острая боль по ходу пищеварительного тракта, рвота с приме¬ сью крови, гиперсаливация, ранние кровотечения, обусловленные аррозией сосу¬
732 Раздел VII. Острые отравления дов, кровавый понос, перитонеальные симптомы. Аспирация кислоты вызывает осиплость голоса вплоть до афонии, одышку, бронхоспазм, отек гортани и механи¬ ческую асфиксию, иногда отек легких (особенно при отравлениях «дымящимися» кислотами — азотной и соляной). Тяжесть состояния зависит также от нарушений гемодинамики, вызванных плазмо- и кровопотерей, болевого синдрома. У постра¬ давших определяются тахикардия, гипотензия, коллапс, судороги (особенно при отравлении щавелевой кислотой). При гемолизе моча становится красно-бурого цвета. Без лечения к исходу первых суток развиваются почечная и печеночная не¬ достаточность. Диагностика и дифференциальная диагностика проводится по данным анам¬ неза, внешнему виду больного, цвету и объему мочи. Неотложные лечебные мероприятия. Необходимо стабилизировать состояние больного, купировать болевой синдром, провести противоотечную терапию, про¬ мыть желудок (мероприятия проводятся так же, как при отравлении щелочами). Промывание желудка раствором натрия гидрокарбоната категорически противо¬ показано! При отравлении щавелевой кислотой в желудок ввести кальция глюко- нат (20—30 мл 10% раствора), молоко, взвесь кальция карбоната. Провести энте¬ росорбцию, слабительные средства не назначать. В состав инфузионной терапии включают полиглюкин (400 мл), натрия гидрокарбонат 4% (400 мл), трисоль (250 мл), изотонический раствор натрия хлорида (400 мл). При отравлении щавелевой кислотой назначают кальция глюконат внутривенно по 20 мл 10% раствора каж¬ дый час. Больного госпитализируют в отделение реанимации, где продолжают гемоди- люцию, проводят форсированный диурез и лечение осложнений. Рекомендуемая литература Лужников Е. А. Клиническая токсикология.— М.: Медицина, 1994.— 365 с. Маркова И. В., Афанасьев В. В., Цыбулькин Э. К., Неженцев М. В. Клиничес¬ кая токсикология детей и подростков.— СПб.: Интермедика. Т. 1,1998.— 304 с., Т. 2,1999.-397 с. Куценко С. А. Основы токсикологии.— СПб.: Фолиант, 2004.— 715 с.
Раздел VIII Избранные главы неотложной педиатрии
Гпава 60 Диагностика неотложных состояний у детей на догоспитальном этапе Шайтор В.М. Условия работы врача скорой медицинской помощи (СМП) определяют особую специфику лечебно-диагностического процесса при оказании скорой и неотлож¬ ной помощи детям на догоспитальном этапе. Во-первых, отсутствует возможность активного, длительного наблюдения за ребенком, проведения общеклинических исследований (включая методы визуали¬ зации), дополнительного консультирования его у врачей-специалистов. Врач СМП не может использовать широкий ассортимент лекарственных препаратов, в том числе антибактериальных и противовирусных, а также — проводить специфичес¬ кое лечение, например, вводить противодифтерийную, противозмеиную сыворот¬ ки и т.д. Во-вторых, врачи СМП (в основном - общих выездных бригад) нередко испы¬ тывают трудности при проведении мануальных неотложных мероприятий детям и не обладают достаточными знаниями в вопросах анатомо-физиологических осо¬ бенностей развития детей, возрастной патологической физиологии, общей педи¬ атрии, неонатологии, детских инфекций. Часто тяжесть состояния больного ребенка и дефицит времени обязывают вра¬ ча СМП собрать только необходимые данные анамнеза, выработать адекватное и правильное тактическое решение, определить достаточный объем неотложных мероприятий. При этом, учитывается, что декомпенсация патологического состоя¬ ния у детей наступает значительно быстрее, чем у взрослых. Иногда, из-за неадек¬ ватного отношения и непонимания родителями серьезности прогноза состояния ребенка, возникают трудности при госпитализации больных детей, требующих продолжения неотложных мероприятий и постоянного медицинского наблюдения. В случаях, когда ребенок в состоянии декомпенсации остается дома из-за отказа родителей или опекуна от госпитализации, необходимо доложить об этом старше¬ му врачу станции СМП и правильно оформить отказ от госпитализации в уста¬ новленной законом форме. При этом, необходимо обеспечить продолжение лече¬ ния ребенка на дому с активным динамическим посещением больного педиатром амбулаторно-поликлинического учреждения и врачом СМП. При постановке диагноза врач СМП, в отличие от большинства врачей других специальностей, должен идти от следствия к причине.
Глава 60. Диагностика неотложных состояний у детей на догоспитальном этапе 735 Первоочередной задачей осмотра больного ребенка врачом СМП является вы¬ явление и оценка степени нарушения витальных функций, определение состояния центральной нервной системы (уровень сознания, наличие общемозговой симпто¬ матики, судорожного синдрома), центральной гемодинамики, дыхания. Исследо¬ вание функций жизненно важных органов и систем, а также коррекция их наруше¬ ний у детей и взрослых принципиальных различий не имеют. При этом сохраня¬ ются основные принципы пропедевтики, но каждый этап имеет свою специфику. Так, если состояние ребенка тяжелое, то врач СМП вначале оценивает степень нарушения витальных функций и проводит экстренные лечебные мероприятия по жизненным показаниями, а затем приступает к сбору анамнеза и обработке рук. Различия в диагностике неотложных состояний у детей и взрослых существенно уменьшаются по мере роста ребенка, и к школьному возрасту они становятся ми¬ нимальными. При исследовании ЦНС, уровень сознания, при невозможности словесного кон¬ такта из-за возраста пациента, определяют по активности ребёнка, а именно, как он следит за вами и предметами, играет ли он с игрушкой, какой характер крика или плача (монотонный крик характерен для менингита). Дети склонны к диффузным общемозговым реакциям, у них чаще возникает судорожный синдром (фебрильные судороги), а также неспецифические токси¬ ческие энцефалопатии (нейротоксикоз). При подозрении на менингит, у ребенка часто выявляются ригидность затылочных мышц, гиперестезия на все раздра¬ жители, элементы позы «легавой собаки», монотонный крик и симптом «подве¬ шивания» (согнутые нижние конечности ребенка при его удержании за подмы¬ шечные области). Необходимо помнить, что у детей до 3-х месяцев жизни симп¬ том Кернига является физиологическим, а симптомы Брудзинского у них определяются редко. Если состояние ЦНС, центральной гемодинамики и дыхания достаточно ста¬ бильны, то врач приступает к типичному обследованию больного. Анамнез. Важной составляющей экстренной диагностики на догоспитальном этапе является анамнез. Ограниченность времени заставляет врача СМП собрать только необходимые данные для выработки своевременного тактического решения и определения объема неотложных мероприятий. Ребенок раннего возраста мало жалуется, фантазирует, а родители часто не имеют достаточной наблюдательности, опыта и идут на поводу вопросов врача. Кроме того, один из родителей может заведомо искажать сведения, особенно, если что-то (например, травма) случилось по его недосмотру. В анамнезе болезни у детей раннего возраста особое внимание необходимо об¬ ратить на изменение поведения ребёнка, гиподинамию, вялость или гиперактив¬ ность, изменение аппетита, нарушение сна. Ребенок грудного возраста на различ¬ ные патологические воздействия может отвечать однотипными реакциями — кри¬ ком, беспокойством, нарушениями сна и бодрствования, срыгиванием и рвотой, изменением стула и т.д. Тревожным признаком является сонливость и вялость у обычно активного ребёнка. Это может быть симптомом угнетения ЦНС. Срыгива- ния, рвота, одно-, двукратный жидкий стул у маленьких детей не является обяза¬ тельным признаком инфекционного поражения желудочно-кишечного тракта, это может быть началом любого заболевания.
736 Раздел VIII. Избранные главы неотложной педиатрии В анамнезе важно выявить наличие последствий перинатальной патологии нервной системы для исключения ее манифестирования. Выясняется течение бе¬ ременности матери и родов, а также, наблюдается ли ребёнок у специалистов. Чем младше ребёнок, тем вероятнее, что данное заболевание связано или развивается на фоне перенесенной внутриутробной инфекции, гипотрофии, рахита, перина¬ тальной патологии, врождённых пороков развития и т.д. Обязательно собирают¬ ся сведения о произведенных прививках, поствакцинальных реакциях, контактах с инфекционными больными. Особое внимание уделяется аллергологическому анамнезу. Основная же часть диагностических мероприятий, сбора анамнеза и объективного обследования у детей раннего возраста не имеет принципиальных различий от таковых в других возрастных группах. Физикалыюе обследование. В отличие от взрослых у детей раннего возраста диагноз почти в 50% случаев ставится по данным анамнеза и только в 30% случаев — по результату физикального обследования. Сложность оценки физикального обследования детей раннего возраста обусловлена особенностями их анатомо-фи- зиологического, психомоторного и речевого развития. Так, новорожденные пере¬ живают ряд пограничных состояний (физиологическую убыль массы тела, желту¬ ху, диспепсию и т.д.), имеют физиологические тахикардию (120-140 в 1 мин) и та- хипноэ (40-60 в 1 мин) и т.д. При нарушении нормального образа жизни и развития у ребёнка первого года жизни быстро снижаются компенсаторно-приспособительные возможности, что увеличивает вероятность возникновения критического состояния по причине, не вызывающей значительной патологической реакции у взрослого человека. Осмотр кожи начинают с оценки цвета кожного покрова. Ребенка необходимо полностью раздеть, обязательно в теплом помещении. Бледность кожного покрова чаще всего обусловлена анемией, интоксикаци¬ ей, церебральной гипоксией, врожденными пороками сердца бледного типа, ве- гетососудистой дистонией, спазмом периферических сосудов (определяется «мра¬ морный» рисунок кожи). После исключения анемии выясняют причину сосудис¬ того спазма, возможены токсикоз различного генеза или гиповолемия. Для гиповолемии с общей дегидратацией тканей характерны сухость слизистых обо¬ лочек, медленное расправление кожной складки, западение большого родничка, снижение диуреза. Цианоз может быть локальный и разлитой, постоянный и транзиторный. Цианоз губ, видимых слизистых полости рта является ведущим симптомом при врожденных пороках сердца с шунтированием крови справа налево. Разлитой цианоз чаще наблюдается в стадии декомпенсации врожденного порока сердца или при тяжелых врожденных комбинированных пороках сердца синего типа (напри¬ мер, тетрада Фалло). Сыпь на коже (экзантема) имеет важное значение для постановки диагноза, оценки тяжести состояния ребенка и прогноза заболевания. Любая сыпь с гемор¬ рагическими элементами требует дифференцирования с менингококковой инфек¬ цией. Пальпация большого родничка помогает диагностировать наличие дегидрата¬ ции, оценить ее степень, выявить синдром повышения внутричерепного давления, что характерно для гидроцефалии, менингита и т.д.
Глава 60. Диагностика неотложных состояний у детей на догоспитальном этапе 737 Сердечно-сосудистая и дыхательная системы. Осмотр детей принципиально не отличается от такового у взрослых. Для детей первого года жизни характерны физиологические тахикардия и тахипноэ (табл. 60.1). Та б л и ца 60.1 Возрастные нормы частоты пульса, уровня артериального давления, частоты дыхания Показатель Возраст 1 месяц 1 ГОД 5 лет 14 лет Частота пульса,уд/мин АД (систолическое), 140 120 100 Норма взрослого человека мм рт. ст. 80 90 95 Норма взрослого человека Число дыханий в 1 мин 40 30 20-25 Норма взрослого человека Пульсовое давление во всех возрастных группах составляет 40-45 мм рт. ст.; у детей дошкольного возраста границы относительной сердечной тупости, больше чем у школьников. Болевой синдром. При болевом синдроме у ребенка отмечаются беспокойство, плач, нарушение сна, иногда срыгивания, снижение аппетита. Особенности диагностики боли у детей первого года жизни следующие: — для головной боли, повышения внутричерепного давления, отека мозга ха¬ рактерны монотонный крик, тремор подбородка и конечностей, пульсация большого родничка, положительный симптом Грефе, срыгивания, рвота; при изменении положения головы ребенка происходит усиление беспокойства, крика и плача; — при боли в конечности определяется ограничение объема активных движе¬ ний, ребенок ее щадит; — при боли в животе — ребенок сучит ножками, поджимает их к животу, кричит, прерывисто сосет соску, срыгивает. Абдоминальная боль у детей раннего возраста возникает вследствие наруше¬ ний режима питания, метеоризма, запоров, инвагинации кишечника, язвенно-не¬ кротического энтероколита. Боль при инвагинации кишечника появляется с возникновением крупных пе¬ ристальтических волн, периодичностью 10-15 мин. Ребенок внезапно начинает беспокоиться, кричать, сучить ножками. После прекращения перистальтической волны боль стихает. Постоянная боль в животе характерна для острого аппендицита, когда проис¬ ходит резкое уменьшение перистальтики кишечника, что приводит к вздутию жи¬ вота. У старших детей выраженный абдоминальный синдром нередко наблюдается на ранней стадии сахарного диабета. Постановка диагноза на догоспитальном этапе связана с определением тяжес¬ ти угрожающего состояния, которая диктует необходимый объем экстренных ле- чебно-тактических мероприятий, и выделения ведущего патологического синдро¬
738 Раздел VIII. Избранные главы неотложной педиатрии ма, определяющего содержание первой помощи. Решающее значение имеет не но¬ зологическая форма заболевания, а выделение ведущего угрожающего жизни син¬ дрома. В случае, если таких синдромов выделено несколько, то лечение начинают с основного и наиболее тяжелого. Оценка ведущих патологических синдромов по¬ зволяет составить суммарное представление о степени тяжести угрожающего со¬ стояния. С практической точки зрения на догоспитальном этапе необходимо раз¬ граничивать лишь такие степени тяжести, как компенсация и декомпенсация па¬ тологического состояния. Знание семиотики угрожающих состояний у детей помогает врачу СМП в условиях дефицита времени увеличить эффективность физикального обследования и выработать правильную последовательность лечеб¬ но-тактических решений, в том числе - экстренность и направленность госпита¬ лизации больного, необходимость помощи специализированных бригад СМП и т.д.
Глава 61 Сердечно-легочная реанимация у детей Иванеев М.Д., Паршин Е.В. Общие принципы сердечно-легочной реанимации, ее цели и задачи, а также основ- ные понятия приведены в главе 5. Многие из них одинаковы для взрослых и детей, однако имеются и важные особенности реанимации и оказания помощи детям, на¬ ходящимся в критическом состоянии или в клинической смерти, которые и отра¬ жены далее. При клинической смерти необходимо как можно более точно зарегистрировать время наступления остановки дыхания или сердца. Это важно для принятия реше¬ ния о начале проведения СЛР, прогнозирования исхода и решения о прекращении реанимационных мероприятий в случае их неуспешности. Принципы оказания СЛР детям во внегоспитальных условиях. При органи¬ зации помощи в догоспитальных условиях необходимо обеспечить максимально безопасные условия для ребенка и лица, оказывающего медицинскую помощь, ус¬ транить дальнейшее воздействие повреждающего фактора. Инфекционная безо¬ пасность подразумевает применение защитных средств при искусственном дыха¬ нии «рот ко рту» самым простым из которых является неплотная ткань, пропи¬ танная спиртсодержащим раствором, а также использование резиновых (латексных) перчаток. Если состояние ребенка является угрожающим для жизни, требуется как можно раньше привлечь дополнительную помощь и вызвать брига¬ ду скорой медицинской помощи. Один человек, даже специалист, не сможет выпол¬ нить весь комплекс необходимых мероприятий жизнеобеспечения. Причины остановки дыхания и сердца у детей значительно отличаются от таковых у взрослых. Внезапная, первичная остановка сердца у детей встречается редко. Более часто несчастный случай или остро возникшее заболевание приводят к прогрессирующей дыхательной недостаточности, гипоксемии, ацидозу и после¬ дующей остановке сердца на фоне полного истощения резервов и компенсаторных защитных реакций организма. В настоящее время вне стационара многим детям вообще не оказывается реани¬ мационная помощь, так как спасатели или очевидцы боятся нанести ребенку вред. Это приводит к тому, что дети обречены на борьбу за самостоятельное выживание даже в тех случаях, когда им можно было бы эффективно помочь. Причинами первичной остановки дыхания у детей могут быть: острое пораже¬ ние ЦНС (наиболее часто — результат травматического повреждения), острая об¬ турация верхних дыхательных путей (обструкция инородным телом), общая про¬
740 Раздел VIII. Избранные главы неотложной педиатрии грессирующая гипоксия (утопление, другие причины асфиксии), прогрессирую¬ щая ДН при заболеваниях дыхательной системы (стенозирующий ларинготрахе- ит, пневмония и пр.), депрессия ЦНС при отравлении и иных причинах. Смерть новорожденных раньше ассоциировалась преимущественно с асфикси¬ ей в родах. В настоящее время в регионах с развитой неонатальной помощью изо¬ лированная асфиксия в родах успешно купируется. Однако если она сопровожда¬ ется массивной мекониальной аспирацией у новорожденного, или в случаях внут¬ риутробного поражения легких инфекцией, или при крайней степени незрелости плода — прогноз нередко представляется крайне серьезным. У младенцев (детей в возрасте до года) внезапная смерть чаще связана с ост¬ рым поражением дыхательной системы, приводящим к прогрессирующей дыха¬ тельной недостаточности. Другими причинами является синдром внезапной смер¬ ти, врожденные пороки развития и случайные несчастные случаи У детей старше года внезапная смерть чаще связана с несчастными случаями и травматическими повреждениями, сопровождающимися шоком. Таким образом, во всех возрастных группах у детей наиболее частой причиной внезапного развития критического состояния, приводящего к скоропостижной смерти, являются прогрессирующая дыхательная недостаточность и шок. Оста¬ новка сердца у детей во внегоспитальных условиях в преобладающем большинстве случаев сопровождается неблагоприятными исходом. Поэтому обеспечение прохо¬ димости дыхательных путей и оксигенотерапия, в совокупности с адекватной ин¬ фузионной терапией - основа жизнесберегающих мероприятий детям. Расширенная СЛР на догоспитальном этапе. По прибытии бригады скорой помощи комплекс мер жизнеобеспечения осуществляется с применением специаль¬ ного медицинского оборудования, кислорода и лекарственных препаратов. Для обеспечения проходимости дыхательных путей используются орофарин¬ геальные воздуховоды, ларингеальные маски, интубация трахеи. Искусственная вентиляция легких проводится саморасправляющимся дыхательным мешком или портативным аппаратом ИВЛ с обязательной кислородной поддержкой. Ранняя катетеризация периферической вены необходима для проведения инфузионной и медикаментозной терапии. Необходимость электрической дефибрилляции у детей возникает значительно реже, чем у взрослых, что связано с отличиями причин и типа остановки сердца. Если у взрослых причиной остановки сердца во внегоспитальных условиях чаще всего является фибрилляция желудочков (более 80%) на фоне ИБС, то у детей - асистолия на фоне нарастающего гипоксического синдрома (более 80%). Тем не менее, и у детей электроипульсная терапия является важным компонентом расши¬ ренной СЛР. Транспортировка в стационар для продолжения реанимационных меропри¬ ятий является заключительным этапом догоспитальной помощи детям в крити¬ ческом состоянии. При транспортировке необходимо продолжать проведение реа¬ нимационных мероприятий и контроля основных параметров жизнедеятельнос¬ ти - эффективности дыхания, частоты пульса/сердцебиений и насыщения крови кислородом (пульсоксиметрия). Догоспитальный этап помощи завершается пере¬ дачей ребенка персоналу приемного отделения стационара. При правильной орга¬ низации помощи реанимационная бригада должна встречать пациента в крити¬
Глава 61. Сердечно-легочная реанимация у детей 741 ческом состоянии в приемном отделении и сразу же продолжить комплекс мероп¬ риятий поддержания жизни, а при необходимости и реанимационных мероприя¬ тий. Последовательность обследования ребенка и правила проведения СЛР Прежде всего необходимо обеспечение безопасных условий для ребенка и ока¬ зывающего помощь. Далее следует определение наличия сознания у ребенка. Если сознание отсут¬ ствует, необходимо проверить наличие болевой чувствительности сдавлением моч¬ ки уха или надавливанием на основание ногтевого ложа. Отсутствие реакции на болевое раздражение является грозным симптомом, связанным с глубоким угнете¬ нием ЦНС. При отсутствии болевой чувствительности часто угнетены защитные рефлексы с трахеи и глотки, снижен мышечный тонус. Необходимо постоянно кон¬ тролировать проходимость дыхательных путей, которые могут быть обтурирова- ны при западении языка. Определение наличия спонтанного дыхания осуществляется после налажива¬ ния проходимости дыхательных путей. Видимая равномерная экскурсия грудной клетки свидетельствует об эффективном дыхании. При отсутствии или неэффективном внешнем дыхании — проведение 5 искус¬ ственных вдохов. Если искусственное дыхание оказывается неэффективным, сле¬ дует исключить обструкцию дыхательных путей. Определение наличие кровообращения пальпацией пульса на центральных артериях. У новорожденных и младенцев определяйте пульс на плечевой артерии в области внутренней поверхности плеча, у детей - на сонной артерии; При оценке наличия кровообращения следует учитывать дополнительные при¬ знаки, такие как любая двигательная активность, наличие рефлексов, в том числе защитных рефлексов с верхних дыхательных путей, динамику цвета кожных по¬ кровов. При отсутствии пульса и косвенных признаков наличия кровообращения, а также при стойкой брадикардии, не меняющейся при искусственном дыхании, не¬ обходимо сразу же начать закрытый массаж сердца с сочетании в ИВЛ в соотно¬ шении 15:2. Техника проведения искусственного дыхания ребенку старше 1 года. Сде¬ лав вдох, обхватите губами приоткрытый рот ребенка, зажав ему при этом ноздри двумя пальцами правой руки, одновременно запрокидывая ему голову основани¬ ем ладони этой же руки и поднимая подбородок пальцами левой руки. Медленно (в течение 1 сек) и равномерно без высокого давления, выдохните воздух, следя за грудной клеткой. Видимое ее поднятие свидетельствует о достаточном объеме вве¬ денного воздуха. Оторвите губы от лица ребенка и следите за пассивным выдохом (1 сек) при котором грудная клетка опускается, а воздух пассивно выходит из лег¬ ких. Повторите вдохи до общего числа 5. Если есть уверенность в наличии эффективного кровообращения - продолжайте искусственное дыхание до его восстановления. Помните, что определение пульса на сонной или плечевой артерии требует навыка. Учитывайте косвенные призна¬ ки наличия системного кровообращения. Особенности проведения искусственного дыхания младенцам. Визуально убедитесь в чистоте ротоглотки младенца. При необходимости аккуратно очисти¬
742 Раздел VIII. Избранные главы неотложной педиатрии те ее влажным тампоном или с помощью отсасывателя. Обхватите ртом нос и рот младенца и плотно прижмите свои губы к коже его лица. Медленно (в течение 1- 1,5 сек) равномерно вдыхайте воздух до видимого расширения грудной клетки. Столько же времени оставьте для пассивного выдоха (1-1,5 сек). Сделайте пять таких искусственных вдохов. Возможные ошибки и осложнения при проведении ИВЛ прямым контакт¬ ным способом. Нет видимого расширения грудной клетки при вдохе, при этом высокое сопро¬ тивление выдоху в ребенка. Это может быть обусловлено полной обструкцией вер¬ хних дыхательных путей (инородное тело?) или неправильной укладкой ребенка — недостаточное запрокидывание головы или поднятие подбородка. Переразгиба- ние в шейном отделе также может привести к затруднению поступления воздуха в легкие. Необходимо проверить правильность укладки ребенка и добиться свобод¬ ного поступления воздуха в легкие ребенка. Нет видимого расширения грудной клетки при вдохе, при этом низкое сопро¬ тивление выдоху в ребенка — не обеспечена герметичность дыхательных путей. Реаниматору необходимо плотно прижать свои губы к коже лица ребенка для обес¬ печения герметичности. Рвота является активным рефлексом, связанным с перераздуванием желудка или раздражением глотки или обусловлена иными причинами. Попадание воздуха в желудок при проведении искусственной вентиляции неизбежно, однако его можно уменьшить, если медленно и равномерно проводить искусственный вдох или при¬ менить прием Селлика (сдавление пищевода путем давления на щитовидный хрящ) или использовать устройства изоляции дыхательных путей (лицевая маска, инту¬ бация трахеи). Регургитация является пассивным вытеканием жидкости из желудка через пи¬ щевод в ротоглотку при атонии кардиального сфинктера вследствие глубокого угнетения ЦНС (кома). При этом возникает высокая вероятность попадания жид¬ кости в трахею и бронхиальное дерево, то есть развитие аспирационного синдро¬ ма. Техника компрессий грудной клетки у детей. У младенцев компрессия груд¬ ной клетки обычно выполняется двумя пальцами, у детей - в зависимости от их возраста одной или двумя руками с пальцами, замкнутыми в замок, как у взрос¬ лых. Компрессия проводится на нижнюю треть грудины при строго горизонталь¬ ном положении ребенка на спине в строго саггитальном направлении надавлива¬ ния. Во избежание случайной компрессии в области подреберья, всегда необходи¬ мо локализовать основание мечевидного отростка и проводить компрессии выше него на ширину одного пальца. Для эффективного закрытого массажа сердца (ЗМС) компрессии грудной клетки следует проводить приблизительно на глуби¬ ну 1 /3 передне-заднего размера грудной клетки. Не отрывая рук (пальцев) от груд¬ ной клетке, дайте грудной клетке свободно расправиться и продолжите компрес¬ сии-расслабления с частотой 100 в 1 мин. После 15 компрессий проведите два искусственных вдоха и снова продолжите компрессии грудной клетки. При появлении признаков кровообращения компрессии грудной клетки прекра¬ щаются и продолжается вспомогательная искусственная вентиляция легких.
Глава61. Сердечно-легочная реанимация у детей 743 При появлении эффективного внешнего дыхания искусственные вдохи прекра¬ щаются, но продолжается контроль и поддержание проходимости дыхательных путей. При появлении достаточного мышечного тонуса и защитных рефлексов с верхних дыхательных путей ребенок может самостоятельно контролировать ды¬ хание и его можно уложить в реабилитационное положение на боку при постоян¬ ном контроле эффективности функции внешнего дыхания и эффективности кро¬ вообращения. Методы обеспечения проходимости дыхательных путей и оксигенотерапии при расширенной реанимации у детей. Если у ребенка сохранено эффективное самостоятельное дыхание, кислород можно назначить через кислородную маску, что обеспечивает дыхание 35% — 60% кислородом. Пространство под маской неве¬ лико и кислород следует подавать потоком до 6-8 л/мин. Кислородные маски бывают разных размеров и подбираются индивидуально так, чтобы маска плотно крепилась на лице без давления на глаза и не выступала бы за подбородок. Если маска может менять контур, ее форму можно настроить на контуры лица и уменьшить утечку кислорода. Положение маски на лице младенца отражено на рисунке 61.1. Положение маски на лице ребенка отражено на рисунке 61.2. Рис. 61.1. Положение маски на лице младенца Рис. 61.2. Положение маски на лице ребенка Лицевые дыхательные маски предназначены для проведения искусственной вентиляции легких. Они состоят из резинового или пластикового корпуса, мягко¬ го ободка для плотного прилегания к коже лица и стандартного выхода (15 мм/22 мм),
744 Раздел VIII. Избранные главы неотложной педиатрии позволяющего соединить маску с дыхательным мешком или иным устройством для вентиляции легких. Для плотного прилегания маски к лицу большое значение имеет правильно выбранный размер маски. Маска должна закрывать рот и нос ребенка и плотно прилегать к лицу от переносицы (не накладываясь на глаза) до подбородка (не выступая за него). Для эффективной вентиляции под положительным давлением через маску необходима герметичность ее прилегания к коже лица. Воздуховоды предназначены для облегчения поступления воздуха и кислорода к входу в гортань при самостоятельном дыхании или при проведении искусствен¬ ной вентиляции легких мешком через лицевую маску. Через канал воздуховода можно проводить отсасывание из глотки. Орофарингеальные воздуховоды применяются у детей, находящихся без созна¬ ния. Воздуховоды различаются по размеру и выбор их размера производят, при¬ кладывая воздуховод к лицу ребенка. При этом площадка воздуховода располага¬ ется у губ (центральных резцов), а его конец должен доходить до угла нижней че¬ люсти. Если выбранный воздуховод слишком мал, он может не предотвратить отклонение языка назад, если слишком велик — он может вызвать обструкцию дыхательных путей, рвоту и вагус-рефлекс. Правильное положение орофаринге¬ ального воздуховода отражено на рисунке 61.3. Рис. 61.3. Правильное положение орофарингеального воздуховода Назофарингеальный воздуховод представляет собой трубку из мягкой резины или пластика, которая может использоваться для обеспечения проходимости вер¬ хних дыхательных путей у больных в сознании. В качестве воздуховода можно ис¬ пользовать эндотрахеальную трубку, которую следует обрезать после закрепле¬ ния. Приблизительная длина воздуховода соответствует расстоянию от кончика носа до козелка уха. Перед проведением воздуховода через носовой ход (как прави¬ ло, нижний), его следует смазать кремом или маслом. Введение воздуховода долж¬ но быть осторожным, но настойчивым в саггитально-каудальном направлении. При введении воздуховод может поранить ткань аденоидов и вызвать кровотече¬ ние. За свободной проходимостью воздуховода надо следить, при необходимости проводя отсасывание. Правильное положение орофарингеального воздуховода отражено на рисунке 61.4. Самонаполняющиеся дыхательные мешки предназначены для проведения вспо¬ могательной вентиляции через лицевую маску или эндотрахеальную трубку. Они выпускаются разных размеров для детей и взрослых. Дыхательные мешки для вен¬ тиляции новорожденных, младенцев и маленьких детей должны иметь минималь¬
Глава 61. Сердечно-легочная реанимация у детей 745 ный объем 450 мл. Эффективную вентиляцию младенцев можно проводить и пе¬ диатрическими, и большими (для взрослых) дыхательными мешками. При исполь¬ зовании мешков больших размеров, следует контролировать силу сжатия мешка, следя за тем, чтобы дыхательный объем был достаточен для наполнения легких, но не чрезмерен. Видимое расширение (экскурсия) грудной клетки при вдохе указы¬ вает на достаточное наполнение легких. На рисунке 61.5 отображен самонаполня- ющийся дыхательный мешок без емкости для кислорода. На рисунке 61.6 отобра¬ жен самонаполняющийся дыхательный мешок с емкостью для кислорода Рис. 61.4. Правильное положение орофарингеального воздуховода. Рис. 61.5. Самонаполняющийся дыхательный мешок без емкости для кислорода. Рис. 61.6. Самонаполняющийся дыхательный мешок с емкостью для кислорода. Для предотвращения возможной баротравмы дыхательные мешки для реани¬ мации должны иметь защитный клапан сброса, устанавливаемый на 30-45 см дав¬ ления водного столба. Однако иногда для адекватной вентиляции при сердечно- легочной реанимации требуемое давление может значительно превышать верхние пределы сброса клапана. У этих больных клапан сброса может не допустить раз¬ вития необходимого дыхательного объема и его следует удалить из контура. При проведении вентиляции дыхательным мешком очень важно ощущать сопротивля¬
746 Раздел VIII. Избранные главы неотложной педиатрии емость дыхательных путей больного и соизмерять с ними усилия, прикладывае¬ мые на вдохе. Если в самонаполняющиеся мешки дополнительно не подается кислород, они обеспечивают только дыхание атмосферным воздухом (21% кислорода). При по¬ даче кислорода в мешок без дополнительной емкости, больной получит кислород в концентрации 50-60%. Действительная концентрация поступающего больному кислорода непредсказуема из-за добавления атмосферного воздуха. Выдох происходит пассивно через нереверсивный клапан, находящийся с про¬ тивоположной стороны от разъема для эндотрахеальной трубки или лицевой мас¬ ки. Лучшим методом обеспечения проходимости дыхательных путей является ин¬ тубация трахеи. Однако интубация трахеи у детей — достаточно сложная и потен¬ циально опасная манипуляция. Попытку интубации трахеи должен предприни¬ мать только хорошо подготовленный медицинский работник, поддерживающий навык постоянной практикой. Воздушные пути ребенка более податливы, язык относительно большой, вход в гортань выше, и сами по себе дыхательные пути пропорционально уже, чем у взрослого. Так, наиболее узкое место дыхательных путей ребенка младшего возраста находится под голосовыми связками на уровне перстневидного хряща и может стать препятствием для прохождения эндотрахе¬ альной трубки. Для детей до 8 лет используются трубки без манжеты. Трубки с манжетой обычно используются для более старших детей. Показания к интубации трахеи: — неадекватная функция дыхательного центра; — функциональная или анатомическая обструкция дыхательных путей; — отсутствие защитных рефлексов с дыхательных путей; — чрезмерная работа дыхательной мускулатуры, ведущая к истощению; — необходимость высоких давлений на вдохе или положительного давления кон¬ ца выдоха для поддержания адекватного газообмена; — необходимость искусственной вентиляции легких; — потенциальная возможность перечисленных факторов, если предполагается транспортировка больного. Если имеется сосудистый доступ, перед выполнением интубации трахеи следу¬ ет ввести атропин в дозе 0,02 мг/кг внутривенно, что уменьшает вероятность реф¬ лекторной брадиаритмии. Однако в экстренных ситуациях, особенно у детей с ап- ное, интубацию не следует откладывать и тратить драгоценное время для налажи¬ вания сосудистого доступа и введения атропина. Перед интубацией трахеи всегда следует провести вентиляцию мешком через маску чистым кислородом. Попытки интубации не должны длиться более 30 сек. Частота сердцебиений должна постоянно контролироваться. Если развивается брадикардия (ЧСС меньше 80/мин у младенца и менее 60/мин у ребенка) или ухуд¬ шается цвет кожных покровов, интубация трахеи должна быть прекращена и про¬ ведена вентиляция мешком с маски чистым кислородом. Для интубации трахеи у младенцев и маленьких детей до 8 лет предпочтитель¬ нее использовать прямые клинки. При этом кончик клинка проводится до надгор¬ танника и устанавливается над входом в гортань. Затем клинком аккуратно отжи¬ мают корень языка и поднимают надгортанник, что открывает вход в гортань.
Глава 61. Сердечно-легочная реанимация у детей 747 Клинок и рукоятку ларингоскопа не следует использовать как подъемник или рычаг. Введение эндотрахеальной трубки (ЭТТ) можно проводить только тогда, когда виден вход в гортань. Если при интубации используется проводник, важно чтобы его конец на несколько миллиметров не доходил до дистального конца эн¬ дотрахеальной трубки (для предотвращения возможной травмы трахеи). Для визуализации гортани при прямой ларингоскопии у младенцев и детей требуется, чтобы голова была слегка запрокинута и подбородок поднят. Под плечи младенца надо положить свернутую пеленку, приподняв спину на 3-4 см. Этот прием приводит гортань в оптимальное положение для интубации. Если имеется или подозревается травма шейного отдела, позвоночник при интубации должен быть надежно фиксирован. После введения эндотрахеальной трубки и начала вентиляции легких под по¬ ложительным давлением, необходимо наблюдение за экскурсией грудной клетки и аускультация дыхательных шумов. Если трубка установлена правильно, грудная клетка должна симметрично подниматься при вдохе, и дыхательные шумы долж¬ ны отчетливо прослушиваться над обоими легочными полями и в подмышечных областях и отсутствовать в эпигастральной области. Если есть хоть малейшее со¬ мнение относительно положения трубки, следует удостовериться в правильности ее положении при прямой ларингоскопии. Документировать правильное положе¬ ние эндотрахеальной трубки можно рентгенограммой грудной клетки. После введения эндотрахеальной трубки голову ребенка необходимо удержи¬ вать в срединном положении. Любое движение головы может сместить эндотрахе¬ альную трубку. Сгибание шеи смещает трубку глубже в трахею, а разгибание шеи смещает трубку в проксимальном направлении. Введение орофарингеального воз¬ духовода препятствует сжатию трубки зубами и является профилактикой возмож¬ ной ее обструкции. В таблице 61.1 приведены рекомендуемые размеры эндотрахеальных трубок и катетеров для отсасывания из трахеи для детей разного возраста. Табл и ца61.1 Рекомендуемые размеры эндотрахеальных трубок и катетеров для отсасывания из трахеи для детей разного возраста Возраст Внутренний диаметр ЭТТ (мм) Глубина введения ЭТТ (см) Катетер для отса¬ сывания из трахеи Недоношенный 2,5-3,0 Вес (кг) + 6 Новорожденный 3,0-3,5 Вес (кг) + 6 6F-8F 6 месяцев 3,5-4,0 10 8F 1 ГОД 4,0-4,5 11 8F Старше года Возраст /4 + 4 Возраст /2+12 8-10F Альтернативой интубации трахеи является постановка ларингеальной маски, которые в последние годы доступны и все чаще используются на догоспитальном этапе. Преимуществом ларингеальной маски является простота ее установки, не¬ достатком - не столь полная герметизация дыхательных путей, как при интуба¬ ции трахеи.
748 Раздел VIII. Избранные главы неотложной педиатрии Если невозможно вентилировать пациента мешком с маски и не может быть выполнена интубация трахеи (например, из-за полной обструкции верхних дыха¬ тельных путей инородным телом, тяжелой лицевой травмы, повреждения горта¬ ни) или установка ларингеальной маски, может быть предпринята попытка кри- котиреотомии. Прокол выполняется через перстневидно-щитовидную мембрану строго по сре¬ динной линии при горизонтальном положении ребенка широкой иглой с катете¬ ром на ней (12-14 G), соединенной со шприцем. О правильном введении иглы сви¬ детельствует воздух, аспирируемый из иглы. Катетер продвигается в трахею на всю длину, а игла удаляется. К катетеру можно подсоединить коннектор эндотрахеаль- ной трубки. Вследствие узости катетера (по сравнению с эндотрахеальной трубкой), давление на вдохе должно быть высоким, а длительность вдоха значительной. Альтернативой является частое прерывистое дыхание (типа высокочастотной асцилляторной ИВЛ). Эта техника вентиляции обеспечивает достаточную ок- сигенацию, хотя выведение углерода диоксида при этом может быть снижено. Данный метод вентиляции следует рассматривать как временный, необходи¬ мый для проведения вентиляции легких в экстренной ситуации, и как выиг¬ рыш времени для более эффективного налаживания проходимости дыхатель¬ ных путей. Экстренное выполнение трахеостомии не входит в перечень манипуляций, ре¬ комендуемых международными стандартами в рамках проведения реанимации у детей на догоспитальном этапе. Оборудование и методы проведения ИВЛ у детей. Для проведения дыхания мешком через маску необходимо одновременно проводить приемы поддержания проходимости дыхательных путей, плотно удерживая маску на лице ребенка и сдав¬ ливать мешок для проведения вентиляции легких. Для этого требуется определен¬ ный навык и тренировка (рис. 61.7). Рис. 61.7. ИВЛ дыхательным мешком через маску младенцу. При проведении ИВЛ одним специалистом большим и указательным пальца¬ ми левой руки обеспечивается плотное прижатие маски к лицу ребенка, в то время как остальные пальцы этой руки используются для выведения нижней челюсти и поддержания проходимости дыхательных путей. Правая рука сжимает дыхатель¬ ный мешок. Намного проще вентиляцию мешком с маски проводить вдвоем. Один участ¬ ник двумя руками плотно прижимает маску к лицу больного и обеспечивает про¬ ходимость воздушных путей, другой сжимает мешок для вентиляции.
Глава 61. Сердечно-легочная реанимация у детей 749 Попадание воздуха в желудок — частое явление при проведении ИВЛ у детей. Это приводит к растяжению желудка и вздутию живота, ограничивая экскурсию диафрагмы. Кроме того, повышается вероятность рвоты или регургитации с воз¬ можной аспирацией желудочного содержимого в дыхательные пути. Поэтому для предупреждения названных осложнений и декомпрессии желудка при проведении ИВЛ с маски следует установить желудочный зонд. Неинвазивный мониторинг дыхания. Пульсоксиметрия позволяет проводить продолжительный контроль насыщения кислородом артериальной крови. Этот метод равно успешно применяется в стационаре и на догоспитальном этапе. Он может рано указать на развитие гипоксемии и надвигающейся дыхательной недо¬ статочности. Кроме насыщения крови кислородом пульсоксиметры регистриру¬ ют частоту сердечных сокращений и, многие из них, плетизмограмму. Оба эти па¬ раметра важны для оценки состояния гемодинамики ребенка. Методы поддержки кровообращения у детей Гиповолемия — наиболее частая причина шока у детей. Она часто развивается вследствие недостаточного поступления жидкости при увеличенных ее потерях, как бывает при диаррее, диабетическом кетоацидозе или рвоте, а также при больших потерях крови или плазмы при травме или ожогах. Хотя, так называемые перерас- предилительные формы шока (септический, анафилактический, нейрогенный) обычно не относятся к гиповолемическому шоку, при них имеется относительная гиповолемия вследствие вазодилатации, повышенной проницаемости капилляров и выхода плазмы в интерстициальное пространство, т.е. доминируют так называ¬ емые скрытые потери ОЦК. При всех формах шока, кроме кардиогенного, требуется восполнение объема в качестве начальной терапии. Поэтому необходимо сразу же обеспечить надежный сосудистый доступ для проведения инфузионной терапии. Периферические вены предоставляют приемлемый путь введения лекарств или жидкостей при реанимации. Поскольку дозы препаратов для детей малы, после введения лекарств следует промыть катетер, чтобы вся назначенная доза препара¬ та попала в кровоток. Катетеры на игле в настоящее время широко и наиболее часто применяются для катетеризации периферических вен. При венепункции срез иглы должен быть об¬ ращен вниз для облегчения вхождения в спавшиеся вены у больных с гиповолеми- ей и нарушением кровообращения. Для проведения начальной жидкостной и ме¬ дикаментозной терапии, катетеры на игле можно временно устанавливать в цент¬ ральные вены. Внутрикостный сосудистый доступ, описанный в 1940-х годах, до сих пор обес¬ печивает быстрый, безопасный и надежный путь введения лекарств, жидкостей и крови при реанимации. При этой технике применяется игла из твердых сплавов, желательно специальная внутрикостная или костномозговая игла типа Jamshidi. Если нет специальной иглы, можно использовать иглу с мандреном для спинно¬ мозговой пункции. Игла вводится в переднюю поверхность большеберцовой кос¬ ти, обеспечивая доступ к не спадающимся венозным сплетениям костного мозга. Внутрикостный сосудистый доступ обычно достигается за 30-60 секунд.
750 Раздел VIII. Избранные главы неотложной педиатрии Препараты для реанимации, инфузионные среды и кровь можно безопасно вво¬ дить внутрикостным путем. Продолжительные инфузии прессорных аминов так¬ же можно проводить внутрикостно. Начало действия и уровень концентрации ле¬ карств после внутрикостного введения сравнимы с внутривенным введением в центральные вены. Жидкости для быстрого восполнения объема и вязкие лекар¬ ства и растворы надо вводить под давлением для преодоления венозного сопро¬ тивления. Для успеха инфузионной терапии необходимо часто оценивать состояние боль¬ ного и проводить инфузию достаточного объема растворов для восстановления эффективной системной перфузии. При наличии признаков гиповолемического шока чрезвычайно важно как можно скорее наладить сосудистый доступ и сразу же начать заместительную инфузионную терапию. Внутривенно быстро (менее чем за 20 минут) вводятся кристаллоидные растворы в объеме 20 мл/кг массы тела и оценивается изменение состояния ребенка. Дополнительное введение жидкости 20 мл/кг с такой же скоростью требуется в случае, если системная перфузия не улуч¬ шилась и сохраняются очевидные признаки шока. Пока налаживается венозный доступ, можно использовать эндотрахеальный путь для введения жирорастворимых препаратов, таких как адреналин, атро¬ пин, лидокаин и налоксон. Не жирорастворимые препараты (например, бикар¬ бонат натрия и кальций) этим путем вводить нельзя. Оптимальная дозировка препаратов при эндотрахеальном введении не установлена, так как абсорбция может значительно варьировать. Считается, что доза адреналина, вводимого эндотрахеально, при реанимации детей должна быть увеличена до 10 раз по сравнению с дозой для внутривенного или внутрикостного введения. Дозы дру¬ гих препаратов для реанимации, при введении эндотрахеально, тоже следует увеличивать в несколько раз. При введении эндотрахеально, лекарства надо вводить как можно глубже в трахеобронхиальное дерево с помощью катетера, введенного за конец эндотрахеальной трубки. Разведение препаратов в 1-2 мл 0,9% раствора натрия хлорида облегчает доставку препарата в периферичес¬ кие воздушные пути. Электрическая дефибрилляция. Фибрилляция желудочков — относительно редкое явление у детей и регистрируется не более, чем у 10% детей с терминальны¬ ми нарушениями ритма. Однако если начальным нарушением ритма была фиб¬ рилляция желудочков, а не асистолия исход реанимации значительно лучше. Если у ребенка нет пульса, начальная терапия заключается в налаживании адекватной вентиляции, оксигенации и закрытом массаже сердца. Дефибрилляция должна проводиться только в том случае, если фибрилляция желудочков подтвер¬ ждена на ЭКГ. Желудочковая тахикардия без пульса лечится так же, как фибрил¬ ляция желудочков. Купирование фибрилляции желудочков заключается в срочной электрической дефибрилляции. Вентиляция 100% кислородом и закрытый массаж сердца долж¬ ны продолжаться до момента разряда. В идеале, следует наладить сосудистый до¬ ступ, но откладывать дефибрилляцию из-за этого нельзя. Для успеха дефибрилляции необходимо прохождение достаточного тока через сердце. Сила тока зависит от энергии разряда и трансторакального сопротивле¬ ния. Если трансторакальное сопротивление высокое, для прохождения через сер¬
Глава 61. Сердечно-легочная реанимация у детей 751 дце достаточного для успешной дефибрилляции или кардиоверсии тока, необхо¬ дима большая доза энергии. К факторам, определяющим трансторакальное сопро¬ тивление, относятся: размер пластин электродов, контактный материал между кожей и электродом, фаза дыхания, размер грудной клетки, сила давления элект¬ родов на грудную клетку. Электрическая дефибрилляция применяется при диагностированной фибрил¬ ляции желудочков или желудочковой тахикардии. Техника дефибрилляции такая же, как у взрослых, но применяются пластины электродов меньшего размера (пе¬ диатрические). Сила давления на электроды при разряде составляет 5 кг для детей и 3 кг для младенцев. Разряд проводится однократно с энергетической дозой 4 Дж/ кг. Даже в случае восстановления синусового ритма, после разряда проводится закрытый массаж сердца до появления центрального пульса. При неэффективно¬ сти разряда и сохранении фибрилляции желудочков, последующие разряды повто¬ рятся с такой же энергетической дозой. Медикаментозное обеспечение при СЛР описано в главе 5. Однако у детей имеются некоторые особенности, на которых следует остановиться. Адреналина гидрохлорид. Показаниями к введению адреналина являются оста¬ новка сердца, симптоматическая брадикардия, не проходящая при адекватной вен¬ тиляции и оксигенотерапии, гипотония, не связанная со снижением объема цирку¬ лирующей крови. При введении адреналина во время реанимации можно рассчитывать на повы¬ шение автоматизма сердца, увеличение частоты сердечных сокращений, повыше¬ ние сократимости миокарда, повышение системного сосудистого сопротивления, повышение артериального давления. Брадиаритмия является наиболее частым видом терминального ритма перед остановкой сердца у детей. Введение адреналина устраняет ее и способствует вос¬ становлению перфузии сердца. При лечении брадикардии используется доза адреналина 0,01 мг/кг (0,01 мл/ кг 0,1% раствора), вводимая внутривенно или внутрикостно, или доза 0,1 мг/кг (0,1 мл/кг 1% раствора) для эндотрахеального введения. Рекомендуемая начальная доза адреналина при реанимации ребенка с асисто¬ лией или отсутствием пульса составляет 0,01 мг/кг (0,01 мл/кг раствора 1:1000) внутривенно или внутрикостно. Повторная доза вводится каждые 3-5 мин. во вре¬ мя реанимации. Следует помнить о том, что адреналин вызывает тахикардию и может приво¬ дить к желудочковой экстрасистолии. Высокие дозы могут приводить к выражен¬ ной вазоконстрикции, нарушая кровоток в конечностях, брыжейке и почках. Атропина сульфат. Атропин используется при лечении симптоматической бра¬ дикардии, приводящей к нарушению перфузии или гипотонии, для предотвраще¬ ния или лечения вагусной брадикардии при интубации трахеи и при атриовент¬ рикулярном блоке (нехарактерном для детского возраста.) Поскольку сердечный выброс у маленьких детей преимущественно зависит от час¬ тоты сердечных сокращений, брадикардию с частотой сердцебиений менее 60/мин сопровождающуюся нарушением перфузии, необходимо купировать даже если артериальное давление нормально. Так как брадикардия у детей чаще всего связана с гипоксемией, в первую очередь требуется наладить оксигенацию и вентиляцию.
752 Раздел VIII. Избранные главы неотложной педиатрии Атропин вводится внутривенно, внутрикостно или эндотрахеально. Рекомен¬ дуется вводить атропин внутривенно в дозе 0,02 мг/кг с максимальной однократ¬ ной дозой 0,5 мг для ребенка и 1,0 мг для подростка. Введение можно повторить через 5 минут. Оптимальная доза для эндотрахеального введения не установлена, вероятно, она должна превышать дозу для внутривенного введения в 2-3 раза. Малые дозы атропина у младенцев могут сопровождаться парадоксальной бра- дикардией, поэтому разовая доза для детей всех возрастов не должна быть меньше 0,1 мг. После введения атропина развивается мидриаз, однако фотореакция на яр¬ кий свет сохраняется. Кальция хлорид. Введение препаратов кальция показано при лечении докумен¬ тированной или вероятной гипокальцемии и может быть рекомендовано при ги¬ перкалиемии, гипермагниемии и передозировке блокаторов кальциевых каналов. Препаратом выбора у детей является 10% раствор кальция хлорида (100 мг/мл соли кальция содержат 1,36 мэкв/л или 27,2 мг/мл простого кальция), так как он дает большую биологическую доступность кальция, чем глюконат кальция. Доза 0,2 мл/кг 10% кальция хлорида содержит 20 мг/кг соли и 5,4 мг/кг элементарного кальция. Доза вводится медленно и при необходимости повторяется через 10 мин. Дальнейшее введение должно быть основано на концентрации ионизированного кальция сыворотки крови. Быстрое введение препаратов кальция может вызвать значимую брадикардию и даже асистолию, особенно если больной получает дигоксин. При соединении с бикарбонатом натрия кальций образует нерастворимый осадок. Препараты каль¬ ция вводятся только внутривенно, так как при попадании в ткани кальций приво¬ дит к их некрозу. Глюкоза У младенцев велика потребность в глюкозе и малы запасы гликогена, которые могут быстро истощиться при сердечно-легочных нарушениях, приводя к гипогликемии. Подтвержденная гипогликемия должна лечиться инфузией раствора глюкозы. Доза 2,5-5,0 мл/кг 20% глюкозы (200 мг/мл) обеспечивает введение 0,5-1 г/кг глю¬ козы. Стойкую гипогликемию следует лечить постоянной инфузией раствора глю¬ козы. Если невозможно определить уровень глюкозы крови, но подозревается ги¬ погликемия, нужно назначить глюкозу в дозе 0,5-1,0 г/кг. Следует избегать болюсного введения гипертонических растворов глюкозы (более 10% раствора), так как это приводит к резкому повышению осмолярности сыворотки, вызывает осмотический диурез и ухудшает неврологический прогноз. Необходимо постоянно контролировать уровень сахара в крови тяжело больных и вводить глюкозу соответственно с ним. Новорожденным, особенно недоношенным детям, не рекомендуется вводить глюкозу в концентрации более чем 10% ввиду опасности развития внутрижелудоч¬ кового кровоизлияния. Натрия бикарбонат не является средством первого ряда при реанимации. Толь¬ ко после того, как налажена эффективная вентиляция, введен адреналин и прово¬ дится закрытый массаж сердца для максимального обеспечения кровообращения, у ребенка с длительной остановкой сердца можно использовать натрия бикарбо¬
Глава 61. Сердечно-легочная реанимация у детей 753 нат. Назначение этого препарата также можно рекомендовать в случаях, когда шок сопровождается декомпенсированным метаболическим ацидозом. Начальная доза натрия бикарбоната составляет 1мэкв/кг (2 мл/кг 4% раство¬ ра) внутривенно или внутрикостно. У новорожденных следует использовать раз¬ веденный раствор (2% = 0,25 мэкв/мл), но нет очевидности, что разведенный ра¬ створ имеет преимущества у младенцев или детей. Дальнейшее введение бикарбо¬ ната должно быть основано на анализе pH и газов крови. Если такое обследование невозможно, последующие дозы можно рекомендовать через каждые 10 мин при отсутствии сердечной деятельности. Прекращение СЛР. Несмотря на то, что нет четких критериев для окончания реанимации, через 30 минут после ее безуспешного проведения следует решить, имеет ли смысл продолжение СЛР. При этом необходимо учитывать обстоятель¬ ства и время наступления остановки дыхания, эффективность реанимационных ме¬ роприятий на этапах ее проведения. Безуспешность проведения СЛР более 30 мин - полное отсутствие двигатель¬ ной активности, отсутствие рефлексов — кашлевого, глотательного, роговичного, «молчание» на ЭКГ, мышечная атония, нарастающая гипотермия являются при¬ знаками биологической смерти.
Гпава 62 Травматический шок. Особенности тактики оказания помощи детям на догоспитальном этапе Бичун А.Б. Как известно, основной причиной смерти детей в развитых странах является тя¬ желая травма — при катастрофах она составляет около 25% пострадавших. Общие вопросы оказания помощи при травматическом шоке, изложены в главе 7. Здесь же приводятся особенности клинических проявлений шока, его диагности¬ ки и лечения, обусловленные анатомо-функциональными особенностями детского организма. Важнейшей особенностью детского организма является относительно больший, чем у взрослых ОЦК, отнесенный к массе тела. Так, у детей первого полугодия жизни ОЦК составляет 10% от массы тела. В возрасте от 1 года до 3 лет ОЦК составляет около 8,5% к массе тела, а в возрасте 7-10 лет — 7% массы тела. Соответственно, меньшая, по внешнему виду, кровопотеря у ребенка, может оказаться для него ле¬ тальной. Чувствительность детского организма к кровопотере обусловлена боль¬ шей, чем у взрослых, потребностью клеток и тканей в кислороде. Высокая актив¬ ность всех биохимических процессов быстро приводит к развитию метаболическо¬ го ацидоза при минимальной кислородной задолженности. Другой важной особенностью патогенеза шока у детей является длительная централизация кровообращения, даже несмотря на серьезную травму, и быстрая, подчас катастрофическая, смена в переходную и фазу децентрализации. Так, ха¬ рактерным для детского организма является способность длительно, до несколь¬ ких часов, поддерживать нормальный уровень артериального давления, даже в условиях выраженной гиповолемии, доходящей до 30-40% ОЦК. Срыв компенса¬ торных механизмов манифестируется резким падением сердечно-сосудистой дея¬ тельности. При этом переход в фазу децентрализации кровообращения у детей означает переход к декомпенсированному шоку, и очень часто к необратимому, вследствие развития полиорганной недостаточности. Костная система детей отличается высокой эластичностью и гибкостью, что связано с меньшим количеством минеральных солей в костях и хорошо развитой надкостницей. Эпифизы трубчатых костей соединены с метафизами широким эла¬
Глава 62. Травматический шок. Особенности тактики оказания помощи детям на догоспитальном этапе 755 стичным ростковым хрящем. Это обусловливает типичные для детского возраста переломы по типу «зеленой веточки», поднадкостничные переломы, апофизеоли- зы. У детей при закрытой травме груди без перелома ребер могут возникнуть по¬ вреждения легких, при травме позвоночника без его перелома может быть повреж¬ дение спинного мозга. Размеры головы у детей, соотнесенные к общим размерам тела больше, чем у взрослых. Поэтому, в случаях автотравм или падений с высоты практически всегда ребенок ударяется головой. Слизистые оболочки дыхательных путей склонны к отекам. Известно, что у де¬ тей в возрасте до 3-4 лет, отек подсвязочного пространства в 1 мм приводит к умень¬ шению его просвета на 50%. Кроме того, надо учитывать особенности психоэмоци¬ онального состояния детей. В условиях сохраненного сознания и отрыве от роди¬ телей, когда вокруг незнакомая обстановка и все это усугубляется болью, стрессогенность травматического шока во много раз увеличивается. В условиях дефицита времени на догоспитальном этапе исключен общеприня¬ тый в клинической практике метод динамического наблюдения. Принципиальное значение для успешного оказания помощи при травматическом шоке имеют ран¬ няя диагностика, терапия, опережающая развитие шока, а также сооблюдение пра¬ вила «золотого часа» Диагностика. Тяжесть травматического шока зависит от характера травмы, состояния ребенка до травмы и определяется на догоспитальном этапе, в первую очередь, по виду, характеру повреждения, затем по тяжести нарушений перифери¬ ческой и центральной гемодинамики, дыхания, величине кровопотери. Вне всяко¬ го сомнения, приоритетным правом обладает экспресс-оценка состояния ребенка. Стоит еще раз напомнить, что тяжелый шок у детей может быть и при временно повышенном или нормальном АД, поэтому оценивать тяжесть травматического шока и предпринимать соответствующие действия по степени нарушения гемоди¬ намики может оказаться слишком поздно. В приведенной ниже таблице 62.1 тяжесть травматического шока соотнесена с характером травмы, что может являться про¬ гностически важным для выбора терапии, соответствующей тяжести шока. Клиническая картина шока зависит от фазы нарушения гемодинамики. Так при централизации кровообращения ребенок возбужден или слегка заторможен; кож¬ ный покров бледный, с мраморностью, холодный, положительный симптом «бе¬ лого пятна» — проверяется на лбу ; тахикардия до +20-30% к возрастной норме; тахипноэ; систолическое АД не ниже 80-100 мм рт ст., пульс хорошего или средне¬ го наполнения на лучевой атрерии. При переходной фазе — сознание нарушено по типу оглушения на грани с сопо¬ ром, сопор; резкая бледность кожного покрова, акроцианоз; тахикардия + 40-60% к возрастной норме; тахипноэ, дыхание становится поверхностным; систоличес¬ кое АД ниже 80 мм рт.ст., нитевидный пульс на лучевой артерии. Децентрализация кровообращения характеризуется нарушением сознания по типу сопора на грани с комой, кома; разлитой цианоз, серый колорит кожного по¬ крова; тахикардия постепенно сменяется брадикардией; брадипноэ или патологи¬ ческие типы дыхания; систолическое АД менее 40 мм рт.ст., пульс только на сонной артерии. Неотложная помощь должна быть крайне четко организована и разделена на действия на месте происшествия — первичный осмотр и соответствующие ему ле-
756 Раздел VIII. Избранные главы неотложной педиатрии чебные мероприятия; действия по пути в стационар — вторичный осмотр и соот¬ ветствующие ему лечебные мероприятия. Т а б л и ц а 62.1 Оценка степени тяжести шока у детей Тяжесть шока Степень компенсации шока Шок I степени Как правило компенсиро¬ ванный Шок II степени Компенсиро¬ ванный, часто становится декомпенси- рованным, редко необра¬ тимым Дефицит ОЦК До 25% 25-35% JokIII степени Компенсиро ванный, быстро становится декомпенси- рованным и часто необра¬ тимым 35-40% и более Вариант нарушения гемодинамики Характер травмы при декомпен¬ сации шока и затем децент¬ рализацией кровообраще¬ ния Централизация J Изолированная трав¬ ма мягкихтканей, изолированные пере¬ ломы костей пред¬ плечья (плеча, голе¬ ни), тупая травма живота без повреж¬ дения внутренних органов, легкая ЧМТ и т.д. Централизация I Сочетание двух сменяется пере-1 видов травмы, харак- ходной фазой j терных для шока I степени,изолиро¬ ванные переломы бедра, костей таза, тупая травма живота с повреждением одного органа, тупая травма груди с уши¬ бом легких, ЧМТ средней степени тяжести и т.д. Централизация I Сочетание двух быстро сменя- видов травмы, ется переход- характерных для ной фазой при шока II степени, декомпенсации изолированные или шока и затем | в комбинации: отрь децентрализа- | конечности, перелс более 7 ребер с одной стороны, тупая травма живо с повреждением более одного оргг тупая травма гру/з с ушибом легких! цией крово¬ обращения сердца, тяжелая1 и т.д.
Глава 62. Травматический шок. Особенности тактики оказания помощи детям на догоспитальном этапе 7$7 На месте происшествия выполняются только жизнеспасающие мероприятия и манипуляции. Соблюдается следующий принцип — от простого действия, создаю¬ щего резерв времени, к сложному, которому и нужен резерв. Первичный осмотр производится на месте происшествия, занимает не более 3 минут и преследует цель; оценить жизненно важные функции, понять есть шок или нет. При этом осуществляется: — контроль проходимости дыхательных путей, иммобилизация шейного отде¬ ла позвоночника; — контроль дыхания; — контроль гемодинамики; — оценка состояния ЦНС: — ясное сознание (вербальный или четкий невербальный ответ); — сохраняется реакция на голос; — сохраняется реакция на боль; — нет реакции. Лечебные мероприятия, выполняемые после или в процессе первичного осмот¬ ра: — восстановление проходимости дыхательных путей и наложение шейного во¬ ротника; — оксигенотерапия; — ВИВ Л или ИВЛ при неэффективном дыхании либо его отсутствии; — временная остановка наружного кровотечения; — осуществление доступа к венозному руслу, катетеризация одной или двух, пе¬ риферических вен и начало инфузионной терапии по следующему алгорит¬ му: — травматический шок I степени - 20 мл/кг в час; — травматический шок II степени - 40 мл/кг в час; — травматический шок III степени - более 40 мл/кг в час. Состав инфузионных растворов определяется возможностью и обеспеченнос¬ тью, при этом, желательно соблюдать правило: первыми инфузируются коллоид¬ ные растворы (полиглюкин, желатиноль, макродекс, стабизол, гелофузин) и их общая доля составляет 40%, затем инфузируются кристаллоидные растворы и их доля составляет 60%. Обезболивание. При необходимости не только обезболивания, но и выключе¬ ния сознания (интубация трахеи и ИВЛ), только в условиях специализированных реанимационно-хирургических бригад возможно применение калипсола (кетамин, кеталар) из расчета 2-4 мг/кг - внутривенно, или 6-8 мг/кг — внутримышечно, после атропинизации — 0,01-0,02 мг/кг 0,1% атропина, внутривенно подъязычно; и введения реланиума или седуксена — 0,25-0,5 мг/кг веса внутривенно. Необхо¬ димо учитывать возможную кратковременную остановку дыхания «на конце иглы» при внутривенном введении калипсола. При явном влиянии болевого синдрома на увеличение шокогенности травмы — наркотические анальгетики (промедол — 0,1- 0,2 мг/кг, внутривенно, внутримышечно, фентанил 0,01-0,15 мг/кг внутривенно или 0,15-0,25 мг/кг, внутримышечно). Как и в случае с калипсолом при использо¬ вании наркотических анальгетиков необходимо учитывать возможное угнетение дыхания. Кроме того, после введения наркотических анальгетиков, возможно сни¬
758 Раздел VIII. Избранные главы неотложной педиатрии жение артериального давления из-за уменьшения симпатической стимуляции ад- ренорецепторов периферического сосудистого русла. В случае, когда травма не имеет ярко выраженного болевого компонента - трамал — 2-3 мг/кг, внутривен¬ но, внутримышечно, стадол 0,1 мл на год жизни или анальгин — 10 мг/кг внутривен¬ но, внутримышечно. Временная остановка кровотечения может быть выполнена: — путем пальцевого прижатия в области кровотечения; — пережатия артериального сосуда проксимальнее места кровотечения; — наложения давящей повязки; — наложения артериального жгута. При постановке диагноза травматический шок и выполнения терапии после первичного осмотра, как можно быстрее следует начать транспортировку в стаци¬ онар, имеющий отделение интенсивной терапии и реанимации и хирургическое отделение, желательно с опытом работы с торако-абдоминальной и черепно-моз¬ говой травмой. Вторичный осмотр выполняется в процессе транспортировки, занимает не бо¬ лее 10 минут и преследует цели уточнения диагноза (уточнение характера травма¬ тических повреждений), оценки реакции организма на начальную терапию для коррекции и проведения следующего этапа терапии. Осмотр производится в следующем порядке: — голова — признаки кровотечения, травмы; — шея — признаки напряженного пневмоторакса, травмы; — грудь — признаки напряженного пневмоторакса, травмы, переломов ребер; — живот — напряжение, болезненность; — таз — признаки травмы, переломов; — конечности — признаки травмы, переломов; — мягкие ткани — признаки травмы; — ЦНС — оценка активности сознания по шкале Глазго. Терапия, осуществляемая после вторичного осмотра, по пути в стационар: — иммобилизация при переломах, выполняется только после обезболивания; — инфузионная терапия — продолжение ранее назначенной инфузионной те¬ рапии, коррекция ее в зависимости от состояния гемодинамики. Решение вопроса о назначении или не использовании адреномиметиков. Дополнительная терапия: — гемостатическая — дицинон или этамзилат 1-2 мл, внутривенно; — гормонотерапия — преднизолон 5 мг/кг массы тела внутривенно, или гидро¬ кортизон — 15-25 мг/кг внутривенно; — 20-40% раствор глюкозы — 10-20 мл внутривенно. — терапия ацидоза — натрия гидрокарбонат 4% — 2 мл/кг массы тела, внутри¬ венно - только после того, как осуществлена адекватная вентиляция с окси- генотерапией и отсутствует положительная динамика на инфузионную те¬ рапию, дополненную введением адреномиметиков в течение 10 минут. Назначение адреномиметиков при травматическом шоке у детей определяется характером нарушения гемодинамики и реакцией ее на проводимую инфузионную терапию. В случае, если имеет место децентрализация кровообращения или доза инфузионной терапии более 40 мл/кг в час не приводит к положительной динами¬
Глава 62. Тревматический шок. Особенности тактики оказания помощи детям на догоспитальном этапе 759 ке — обязательно применение адреномиметических средств. Адреномиметики обыч¬ но дозируются путем титрования, что означает минимально возможное введение препарата при стабильном систолическом АД. Стандартно применяется 4% ра¬ створ допамина в дозировке 1-20 мкг/кг в мин. Контроль гемодинамики при под¬ боре дозы должен осуществляться каждые 2-3 минуты. Оптимальным является мониторизация показателей пульса, АД, оксигемоглобина. Не следует добиваться подъема систолического АД выше 90-100 мм рт.ст. из-за опасности внутренних кровотечений. Наверное, излишне упоминать, что все дети с травматическим шоком любой степени подлежат срочной госпитализации, иногда в ближайший хирургический стационар, по жизненным показаниям. Мировая практика оказания помощи де¬ тям при травматическом шоке однозначно свидетельствует: только соблюдение правила «золотого часа» дает максимальные шансы на выживание больного с тя¬ желым шоком.
Гпава 63 Лихорадка у детей Шайтор В.М. Как известно, 8 из 10 обращений к педиатру обусловлены повышением температу¬ ры тела ребенка. В последние годы проблема лихорадки в детском возрасте стано¬ вится более острой в связи с увеличением рождения маловесных, незрелых ново¬ рожденных и детей, перенесших перинатальные повреждения нервной системы. Частое повышение температуры тела в детском возрасте является причиной бес¬ контрольного применения жаропонижающих средств и антибиотиков. Исследования последних лет выявили риск возникновения побочных эффектов при использовании традиционных для отечественной медицины жаропонижаю¬ щих препаратов — ацетилсалициловой кислоты и анальгина. Все это привело к необходимости разработать адекватный алгоритм неотложных мероприятий при лихорадке в зависимости от клинико-анамнестических данных ребенка. Определение лихорадки. Лихорадка (febris, pyrexia; синонимы — жар, горяч¬ ка) является неспецифической защитной приспособительной реакцией высших теплокровных животных и человека, выработанной в процессе эволюции, представ¬ ляющей собой организованный и координированый ответ организма на болезнь или иное повреждение, которое характеризуется терморегуляторным повышени¬ ем температуры внутренней среды организма. В отличие от перегревания (гипертермии), когда организм не может сохранить температуру тела в пределах нормы, при лихорадке — все возможные механизмы терморегуляции направлены на усиленный нагрев тела за счет возрастания теп¬ лопродукции и ограничения теплоотдачи. Существует неоднозначное отношение врачей к срокам начала купирования лихорадки. В этом вопросе необходима гибкая врачебная тактика. Так, недопус¬ тим как необоснованный отказ от введения антипиретиков, так и подавление ли¬ хорадки в начале любого заболевания. Известно, что репродукция вирусов в организме человека при повышении тем¬ пературы тела уменьшается в 50 и более раз. В то же время усиливается фагоцитоз, выработка антител, образование интерферона. Поэтому, исходно здоровым детям с адекватной реакцией на инфекционный процесс при повышении температуры тела до 38,5 °С рекомендуется не назначать антипиретиков. Однако, при этом не¬ обходимо тщательно выяснить и уточнить преморбидный фон ребенка. Физиология терморегуляции. Нарушение терморегуляции здорового организ¬ ма бывает при резких изменениях температуры окружающей среды (например, при температуре воздуха 35 °С и выше в сочетании со 100% относительной влажнос¬ тью), при выполнении тяжелой физической работы. При таких условиях темпера¬
Глава 63. Лихорадка у детей 761 тура кожи изменяется примерно на 1,0 °С и на 0,4 °С температура гипоталамуса, что приводит к нарушению температурного гомеостаза, а в частном виде - к раз¬ витию лихорадочной реакции. Термофизиологи выделяют у человека две части, ответственные за постоянство температуры тела — «ядро» и «оболочку». Естественно, что эти понятия не морфо¬ логические, а функциональные. В «ядре» происходит образование тепла, а «обо¬ лочка» рассеивает его в окружающую среду. В состав ядра входят внутренние орга¬ ны (печень, кишечник, головной мозг, иногда скелетная мускулатура). Оболочку составляют кожа, подкожная жировая клетчатка, иногда скелетные мышцы. Гра¬ ницы «ядра» и «оболочки» относительные. Например, в холоде происходит суже¬ ние «ядра» и наоборот. Существуют два источника получения мозгом температурной информации. Первый — это периферические кожные терморецепторы и рецептороы слизистых оболочек (тепловые и холодовые), от которых температурная информация по аф¬ ферентным волокнам кожных нервов поступает в задние рога спинного мозга, за¬ тем по восходящему боковому спиноталамическому пути — в зрительный бугор (таламус), далее — в гипоталамус, где и происходит ее синтез. Вторым источником температурной информации является кровь, протекающая по сосудам гипотала¬ муса, который имеет специальные нейроны (центральные терморецепторы) вос¬ принимающие температуру омывающей их крови. Информация от периферичес¬ ких и центральных терморецепторов интегрируется в гипоталамусе и поступает в кору головного мозга. Если изменения температуры тела несущественны, то тер¬ морегуляция осуществляется без участия высших отделов мозга; в этом случае по эфферентным путям от гипоталамуса передаются регулирующие сигналы на ос¬ лабление или усиление теплоотдачи или теплопродукции. Способы измерения температуры. Известны разнообразные способы измере¬ ния температуры «ядра» тела человека: погружение термометра в прямую кишку (ректальный), в пищевод на уровне сердца, в область паховых складок ребенка, «под язык» (при этом необходима полная герметичность полости рта). Наиболее принятой является методика определения аксиллярной температу¬ ры. Следует заметить, что в открытой подмышечной впадине можно зарегистри¬ ровать только температуру «оболочки». Если прижать плечо к туловищу в тече¬ ние 10 минут, впадина достаточно прогревается и ее температура приближается к средней температуре тела. Именно этим и объясняется требование держать термо¬ метр в течение 10 минут в подмышечной впадине, а совсем не из-за инерционности ртутных термометров. Надо отметить, что у детей раннего возраста разница меж¬ ду ректальной и аксиллярной температурой в норме не превышает 0,5 °С. Особенности терморегуляции у детей. Температура тела доношенного и зре¬ лого новорожденного в первые часы жизни ниже нормальных показателей детей более старшего возраста. Суточных колебаний температуры тела в течение пер¬ вой недели жизни практически нет, но уже к месячному возрасту размах суточных изменений температуры тела у детей больше, чем у взрослых и составляет пример¬ но 1,7 °С. У детей соотношение площади поверхности тела и массы тела резко отличается от взрослого, поэтому для поддержания постоянной температуры тела интенсив¬ ность основного обмена у них выше примерно в 5 раз, чем у взрослого человека.
762 Раздел VIII. Избранные главы неотложной педиатрии Кожные терморецепторы новорожденного обладают повышенной чувствитель¬ ностью. Увеличение теплопродукции при охлаждении у новорожденного в первую очередь осуществляется за счет наличия бурой жировой ткани, и только потом — за счет мышечной дрожи (озноба), то есть работы скелетной мускулатуры. При повышении температуры окружающей среды возможности повысить теп¬ лоотдачу испарением у детей раннего возраста снижены, что проводит к быстрому повышению температуры тела. Незавершенность формирования гематоэнцефалического барьера у детей пер¬ вых 3-х лет жизни, его высокая проницаемость, приводит к тому, что одно и то же заболевание у ребенка протекает с большей температурной реакцией, чем у взрос¬ лого. Для детей первого года жизни быстрый подъем температуры тела при лихорадке вызывает опасность развития нарушений витальных функций в связи с высоким риском развития прогрессирующих метаболических изменений, отека головного мозга. У детей с хронической патологией органов дыхания и сердечно-сосудистой си¬ стемы лихорадка может привести к быстрой декомпенсации этих систем. Упорный субфебрилитет, часто неясного генеза, связан у детей с последствиями перинаталь¬ ных повреждений нервной системы (повреждение центров терморегуляции), а в более старшем возрасте — с симптоматикой вегетососудистой (нейроциркулятор- ной) дистонии. Клинические проявления лихорадки. Для правильной постановки диагноза важное значение имеет клиническая характеристика лихорадки. Врач должен вы¬ яснить характер начала лихорадки, ее выраженность и длительность, тип темпе¬ ратурной кривой, время появления и степень органных изменений, уточнить, ка¬ кие лекарственные средства уже использовались и насколько эффективно. Часто тип температурной кривой определяет диагноз. Различают следующие типы температурных кривых: — постоянная лихорадка (febris continua) — высокая температура тела, суточ¬ ный ее перепад не более 1 °С (паратифы, брюшной тиф, псевдотуберкулез и др-); — послабляющая лихорадка ( febris remittens) - суточные отклонения темпера¬ туры до 1-2 °С, при снижении температура тела не доходит до нормы (ге- моррагические лихорадки, орнитоз, клещевой риккетсиоз, вирусный энцефа¬ лит и др.); — перемежающаяся лихорадка (febris intermittens) - в течение суток темпера¬ тура тела колеблется до 3-4 °С, т.е. с высоких цифр падает до нормы и ниже (малярия, клещевой энцефалит, возвратный тиф); — возвратная лихорадка (febris recurres) — правильное чередование высоколи¬ хорадочных и безлихорадочных периодов длительностью до 2-7 суток (воз¬ вратный тиф); — волнообразная или ундулирующая лихорадка (febris undulans) — постепен¬ ное нарастание температуры тела до высоких цифр, затем такое же посте¬ пенное ее снижение до субфебрильной или нормальной, повторение цикла через 2-3 недели (бруцеллез, висцеральный лейшманиоз, лимфогранулема¬ тоз);
Глава 63. Лихорадка у детей 763 — истощающая (изнуряющая) лихорадка (febris hectica) - длительные и высо¬ кие подъемы температуры со снижениями до субнормальной (сепсис, гене¬ рализованные вирусные инфекции); — неправильная (атипичная) лихорадка (febris irregularis) - суточный ритм на¬ рушен. Имеются спады температуры вечером и утренние ее подъемы, нет никакой закономерности (сепсис). В практической медицине встречаются больные, у которых даже после стацио¬ нарного обследования этиология лихорадки остается невыясненной. В этих случа¬ ях используется термин «лихорадка неясного происхождения». Характерны сле¬ дующие ее признаки: продолжительность лихорадки более 3 недель или подъемы температуры в течение этого периода, наличие температуры тела 38,3°С и выше, неясность диагноза после стационарного общеклинического обследования. Известно, что в 75-85% случаев лихорадки неясного происхождения скрывает¬ ся «большая тройка» заболеваний: в 35-40% это инфекционные заболевания, 25-30% — злокачественные опухоли и 15% — диффузные заболевания соединитель¬ ной ткани. Дифференциальную диагностику при лихорадке неясного происхождения не¬ обходимо проводить со следующими заболеваниями: острыми (тифопаратифоз¬ ные заболевания, орнитоз, бруцеллез, генерализованный хламидиоз, ВИЧ-инфек- ция) и хроническими (токсоплазмоз, глистные инвазии, хронический гепатит) инфекциями; внелегочными формами туберкулеза, различной очаговой инфекци¬ ей (отогенной, синусогенной, инфекционным эндокардитом, холециститом, уроло¬ гической инфекцией); злокачественными опухолями (почек, печени, легких, желуд¬ ка, кишечника), лимфогранулематозом; иммуно-комплексными заболеваниями (системной красной волчанкой, системными васкулитами, узелковым периартери- итом и др.). Надо отметить, что 5-7% больных с лихорадкой неясного происхождения стра¬ дают на самом деле лекарственной лихорадкой на антибактериальные средства, антиаритмические сердечные препараты. Может наблюдаться вариант конституционально обусловленной гипоталамо- патии с расстройством терморегуляции, который передается по материнской ли¬ нии на фоне вегетососудистой дистонии. Клиническая классификация лихорадки у детей предусматривает два основных ее варианта, имеющих значение для определения тяжести состояния и прогноза: — «красная» («розовая», «теплая», «доброкачественная») лихорадка, при ко¬ торой кожа умеренно гиперемирована, на ощупь горячая, может быть влаж¬ ной (усилено потоотделение), поведение ребенка практически не меняется. Теплопродукция соответствует теплоотдаче, отсутствуют признаки центра¬ лизации периферического кровообращения. Этот вариант лихорадки про¬ гностически благоприятный. — «белая» («бледная», «холодная», «злокачественная») лихорадка сопровож¬ дается выраженными признаками централизации кровообращения. Кожа при этом бледная с «мраморным» рисунком и цианотичным оттенком губ, кончиков пальцев, конечности холодные. Сохраняется ощущение холода, часто озноб. Характерна тахикардия, одышка, могут быть судороги, у стар¬ ших детей и бред.
764 Раздел VIII. Избранные главы неотложной педиатрии Показания к терапии лихорадки. При выборе терапевтической тактики при лихорадке необходимо учитывать степень выраженности, длительность и клини¬ ческую картину ее проявлений, возраст ребенка, эффективность уже предприня¬ тых лечебных мероприятий, наличие в анамнезе сведений о перинатальной пато¬ логии нервной системы, судорожного синдрома (фебрильных судорог), врожден¬ ного порока сердца, гипертензионного и гидроцефального синдромов и других прогностически неблагоприятных факторов риска. Неотложная симптоматическая жаропонижающая терапия показана во всех случаях высокой лихорадки (39 °С и выше) вне зависимости от возраста ребенка. Такая же терапия проводится при умеренной лихорадке (38 °С) у детей с эпилеп¬ сией, судорожным синдромом (фебрильными судорогами), выраженным гипертен- зионным синдромом при перинатальной энцефалопатии и ее последствиях, дру¬ гих неблагоприятных факторах риска со стороны сопутствующей патологии, во всех случаях «бледной» лихорадки и при умеренной лихорадке у детей первых трех лет жизни. При «красной» лихорадке в качестве стартовой терапии используют парацета¬ мол в разовой дозе 10-15 мг/кг внутрь или ректально или ибупрофен в разовой дозе 5-10 мг/кг детям старше 6 месяцев; физические методы охлаждения (обтира¬ ние водой комнатной температуры, пузырь со льдом на голову) проводятся сразу после введения жаропонижающих препаратов. Однократное применение физичес¬ ких мер должно продолжаться не более 30-40 мин. Повторное использование па¬ рацетамола и ибупрофена возможно не ранее 4-5 часов после первого их приема. Если температура тела не снижается, то жаропонижающие препараты вводят внутримышечно: 50% раствор анальгина (метамизола) детям до 1 года из расчета 0,01 мл/кг, старше 1 года — 0,1 мл на год жизни в сочетании с 2,5% раствором пи- польфена детям до 1 года в дозе 0,01 мл/кг, старше 1 года — 0,1 мл/год жизни, но не более 1 мл; вместо последнего возможно использовать растворы тавегила или суп- растина. При неэффективности проведенной терапии в течение 30 мин неотлож¬ ные мероприятия проводят так же, как при «бледной» лихорадке. При «бледной» лихорадке можно использовать два варианта стартовой тера¬ пии: первый — внутримышечное введение 50% раствора анальгина из расчета 0,1 мл/год, 2% раствора папаверина детям до 1 года — 0,1-0,2 мл, старше года - 0,1-0,2 мл/год или раствора но-шпы в дозе 0,1 мл/год жизни (для детей школьного возраста — 1% раствора дибазола в дозе 0,1 мл/год жизни) в сочетании с 2,5% ра¬ створом пипольфена из расчета 0,1 мл/год жизни. Возможно использование ра¬ створов тавегила или супрастина; второй — внутримышечное введение анальгина (дозы указаны выше) и 1% раствора никотиновой кислоты из расчета 0,05 мл/кг. Последняя схема наиболее эффективна для детей старшего возраста. В случае не¬ эффективности одного из способов «стартовой» терапии можно использовать вто¬ рой вариант лечения. При нарастающих и выраженных признаках централизации кровообращения используют 0,25% раствор дроперидола из расчета 0,1-0,2 мл/кг (0,05-0,25 мг/кг) внутримышечно в сочетании с жаропонижающими средствами. Надо помнить, что после введения дроперидола возможны побочные реакции, проявляющиеся экстрапирамидными нарушениями с тоническими сокращениями мышц лица и шеи.
Глава 63. Лихорадка у детей 765 При наличии у больного признаков «судорожной готовности» или судорожно¬ го синдрома лечение лихорадки независимо от ее варианта начинают с введения анальгина и 0,5% раствора диазепама (реланиума) из расчета 0,1 мл/кг массы тела, но не более 2,0 мл однократно; в более тяжелых случаях эпилептических проявле¬ ний — вводят растворы анальгина и дроперидола. Обязательно необходимо про¬ водить оксигенотерапию. Если ребенок остается дома, то необходимо обеспечить врачебное наблюдение с оценкой динамики его состояния (активный вызов врача неотложной помощи или участкового педиатра). В дальнейшем, после обследования и осмотра невролога необходим подбор адекватной базисной антиконвульсантной терапии эпилепти¬ ческого синдрома (или эпилепсии). Терапия лихорадки считается эффективной, если отмечается снижение аксил- лярной температуры тела на 0,5 °С за 30 мин. Положительным эффектом при «блед¬ ной» лихорадке считают ее переход в «красную». Показаниями к экстренной госпитализации ребенка с лихорадкой являются неэффективное использование двух и более схем стартовой жаропонижающей те¬ рапии; неэффективное применения одного варианта стартовой терапии при «блед¬ ной» лихорадке у детей первого года жизни; сочетание устойчивой лихорадки и прогностически неблагоприятных факторов риска (судорожного, гипертензион- ного, гидроцефального синдромов и т.д.) и умеренная лихорадка в течение 5 дней, а также характер и течение основного заболевания ребенка. При купировании лихорадки у детей необходим дифференцированный выбор жаропонижающих препаратов, учитывая мировой опыт и рекомендации ВОЗ по использованию в качестве жаропонижающих средств при острых респираторно¬ вирусных заболеваниях парацетамола и ибупрофена. Надо помнить, что бесконт¬ рольное применение производных салициловой кислоты может сопровождаться развитием синдрома Рея (сочетание энцефалопатии и гепатодистрофии), а исполь¬ зование анальгина, хотя и редко, но может вызывать угнетение кроветворения, вплоть до развития фатального агранулоцитоза. Именно с этим связано запреще¬ ние и исключение из национальных фармакопей многих стран ацетилсалицило¬ вой кислоты и анальгина при ОРВИ у детей.
Гпава 64 Острая обструкция дыхательных путей Шайтор В.М., Бичун А.Б. Острый стенозирующий ларинготрахеит Острая обструкция дыхательных путей у детей возникает, в основном, по двум причинам - в результате развития острого стенозирующего ларинготрахеита или их закупорки инородным телом. Острый стенозирующий ларинготрахеит — это острое инфекционное заболе¬ вание гортани и трахеи, которое сопровождается их сужением и прогрессирующим развитием острой дыхательной недостаточности. В настоящее время самые распространенные заболевания у детей - это острые респираторные вирусные инфекции (ОРВИ). Если в предыдущие годы тяжелое течение ОРВИ чаще сопровождалось нейротоксикозом и пневмонией, то в после¬ днее время наблюдается прогрессирующий рост частоты острого стенозирующего ларинготрахеита (ОСЛТ). Причем, симптомы ларинготрахеита отмечаются у половины больных ОРВИ, из них до 75% случаев — с прогрессирующими явлени¬ ями стеноза гортани. В отечественной практической медицине ОСЛТ вирусной этиологии часто обо¬ значают термином «ложный круп», что достаточно ярко обозначает сущность кли¬ нических проявлений при этом заболевании (стридор, «лающий» кашель, осип¬ лость голоса). ОСЛТ чаще наблюдается у мальчиков (до 70%) и в раннем возрасте: от 6 до 12 месяцев — 15,5%, второго года — 34%, третьего — 21,2%, четвертого — 18%, старше 5 лет — 11,3%. Возникновение острой дыхательной недостаточности (ОДН) при острой об¬ струкции дыхательных путей связано с предрасполагающими факторами и ана- томо-физиологическими особенностями дыхательной системы у детей, которые перечислены ниже: — дыхательная система у детей первого года жизни не имеет значительных фун¬ кциональных резервов; — у детей первого полугодия жизни нижний носовой ход практически отсутству¬ ет, верхние дыхательные пути более узкие и короткие, дыхание осуществля¬ ется преимущественно через нос (из-за относительно маленького объема полости рта и относительно большого языка);
Глава 64. Острая обструкция дыхательных путей 767 — у детей сравнительно небольшой объем грудной клетки, где основное место занимает средостение (сердце), а объем легких (площадь альвеол) невелик, с малым резервом; — частый метеоризм, явления дисбактериоза приводят к подъему купола диаф¬ рагмы и сдавлению легких; — ребра у грудных детей расположены горизонтально, у детей раннего возрас¬ та преимущественно брюшной тип дыхания; — надгортанник у грудных детей мягкий, легко сгибается, теряя способность гер¬ метически закрывать вход в трахею, что создает угрозу аспирации содержи¬ мого желудка в дыхательные пути и развития аспирационной пневмонии; — небольшое расстояние между надгортанником и бифуркацией трахеи не по¬ зволяет вдыхаемому воздуху в достаточной степени увлажняться и согревать¬ ся, что способствует развитию воспалительных процессов; — у детей грудного возраста с перинатальными повреждениями ЦНС кашле- вой рефлекс может отсутствовать или снижен, что резко затрудняет отхар¬ кивание мокроты; — в области подскладкового пространства имеется физиологическое сужение дыхательных путей, что ускоряет развитие крупа; — хрящи трахеи мягкие, легко спадаются; — тяжесть течения ОСЛТ осложняется возможным наличием у ребенка врож¬ денного стридора, вследствие аномалии развития черпаловидных хрящей; — ребенок грудного возраста больше спит, занимая горизонтальное положение тела, что снижает вентиляцию легких; — склонность к возникновению спазма дыхательных путей; — высокая васкуляризация слизистых дыхательных путей; — для детей раннего возраста свойственна функциональная незрелость цент¬ ральных механизмов регуляции дыхания. Стеноз гортани чаще развивается у детей в возрасте от 6 месяцев до двух лет. Причины, приводящие к обструкции верхних дыхательных путей, можно раз¬ делить на две группы: первая — с преимущественным нарушением дыхания из-за развития патологических процессов в гортани и трахее, что приводит к возникно¬ вению первичной обструктивной ОДН (ларингоспазм при синдроме спазмофилии, аллергический отек гортани, инородное тело дыхательных путей, эпиглоттит, ОСЛТ при ОРВИ, истинный круп при дифтерии), и вторая — с преимуществен¬ ным нарушением глотания и возникновением вторичной дыхательной недостаточ¬ ности из-за поражения лимфатического аппарата и подкожной (подслизистой) клетчатки шеи (заглоточный и паратонзиллярный абсцессы, ангина Людвига, инфекционный мононуклеоз). Этиология. ОСЛТ может возникнуть при парагриппе (50%), гриппе (23%), аденовирусной инфекции (21%), риновирусной инфекции (5%) и т.д. Однако, эти¬ ологическая структура ОСЛТ может изменяться в зависимости от времени года, эпидемической обстановки, района проживания, возраста детей. Во время эпиде¬ мии гриппа ОСЛТ тяжелой степени является ведущей причиной высокой леталь¬ ности при этой инфекции. Патогенез. Патогенез ОСЛТ неразрывно связан с патогенезом ОРВИ: эпите- лиотропностью вирусов, их токсичностью и антигенным действием. ОСЛТ как
768 Раздел VIII. Избранные главы неотложной педиатрии осложнение ОРВИ возникает вследствие воспалительных процессов в верхних дыхательных путях, в основном в подскладковом пространстве и в области голосо¬ вых связок. Стенозирование просвета верхних дыхательных путей обусловлено тремя компонентами — отеком и инфильтрацией слизистой оболочки гортани и трахеи, спазмом мышц гортани, трахеи, бронхов и гиперсекрецией желез слизис¬ той оболочки дыхательных путей, скоплением слизисто-гнойного отделяемого. Одышка при ОСТЛ связана с появлением препятствий в гортани и трахее. При этом дыхание через нос меняется дыханием через рот, воздух не успевает нагреваться и увлажняться, слизистая оболочка дыхательных путей становится сухой, меняет¬ ся ее структура. Трахеобронхиальное содержимое становится вязким, что увели¬ чивает сопротивление дыханию. Нарастание стеноза приводит к нарушению ге¬ модинамики, накоплению в воспаленных тканях недоокисленных продуктов, ко¬ торые повышают проницаемость клеточных мембран, что приводит к усилению отека слизистой, а следовательно — к прогрессированию стеноза. Так возникает своеобразный порочный круг острого стенозирующего ларинготрахеита. Клинические классификации. В настоящее время ОСЛТ классифицируют по нескольким признакам. Прежде всего — по виду вирусной инфекции (грипп, пара- грипп и т.д.), по клиническому варианту (первичный, рецидивирующий), и далее по степени тяжести, где выделяют четыре стадии его развития — 1-я — компенси¬ рованная, 2-я — субкомпенсированная, 3-я -декомпенсированная (пред асфиксия) и 4-я — терминальная (асфиксия). Различают также три клинико-морфологические формы стеноза. Это отечная форма инфекционно-аллергического происхождения, характеризующаяся быст¬ рым нарастанием стеноза в остром периоде ОРВИ и редко — с признаками инток¬ сикации; инфильтративная - вирусно-бактериального происхождения, при кото¬ рой стеноз развивается медленно на 2-3-и сутки от начала ОРВИ, но прогресси¬ рует до тяжелой степени и обтурационная форма, проявляющаяся нисходящим бактериальным процессом по типу фибринозного воспаления трахеи и бронхов. Исходя из представленных классификаций, диагноз следует формулировать следующим образом: «Грипп, первичный острый ларинготрахеит, субкомпенсиро- ванный стеноз гортани, отечная форма». Клиническая картина. При оценке стадии стеноза верхних дыхательных пу¬ тей учитывают наличие инспираторной одышки в покое и при беспокойстве, уча¬ стие в дыхании вспомогательной мускулатуры, признаков гипоксии (цианоз, та¬ хикардия, бледность, артериальная гипер- или гипотензия, повышенная возбуди¬ мость или заторможенность). Высокая лихорадка не характерна для ОСЛТ. Для стеноза 1-й стадии характерны осиплый или охриплый голос, грубый «ла¬ ющий» кашель, умеренная инспираторная одышка и легкий пероральный цианоз, возникающий только при беспокойстве, плаче ребенка. В покое одышка отсутству¬ ет. При стенозе 2-й стадии учащается «лающий» кашель, одышка приобретает по¬ стоянный характер как при беспокойстве, так и в покое, сопровождается участием вспомогательной мускулатуры, выражены пероральный цианоз, который не исче¬ зает в покое, тахикардия, беспокойство, сильная потливость. Если ребенку не оказывается своевременная помощь, то стеноз переходит в 3-ю стадию, которая сопровождается резким ухудшением состояния больного: голова
Глава 64. Острая обструкция дыхательных путей 769 запрокинута назад, кожа бледная, цианотичная, дыхание слышно на расстоянии с выраженной инспираторной одышкой, глубоким втяжением на вдохе эпигастраль¬ ной области, межреберных промежутков, надключичных и яремной ямок. Пульс сначала учащается, затем становится парадоксальным. Ребенок мечется покрыва¬ ется холодным потом. Стеноз 4-й стадии — это прогрессирующий процесс с нарушением витальных функций, развитием гипоксической комы и заканчивающийся полной асфикси¬ ей. Особо надо отметить, что ухудшение состояния ребенка (прогрессирование сте¬ ноза) чаще отмечается в ночное время, во время сна. Дифференциальная диагностика проводится с дифтерией гортани, врожден¬ ным стридором, эпиглотитом, синдромом спазмофилии с ларингоспазмом, инород¬ ным телом верхних дыхательных путей, травмами гортани, ангиной Людвига, заг¬ лоточным и паратонзилярным абсцессами, мононуклеозом, папилломатозом гор¬ тани и трахеи. Неотложная помощь. Основной задачей является уменьшение отечного ком¬ понента стеноза и поддержание свободной проходимости дыхательных путей. Всем детям со 2-й по 4-ю стадии стеноза необходимо проводить оксигенотерапию. При стенозе 1-й стадии ребенку дают теплое, частое, щелочное питье, проводят ингаляцию 0,025% раствором нафтизина. При стенозе 2-й стадии эффективна ингаляция 0,025% раствором нафтизина длительностью до 5 мин с использованием ингалятора (или небулайзера). При невозможности проведения ингаляции (из-за отсутствия ингалятора, высокой тем¬ пературы тела ребенка и т.д.) показано интраназальное введение 0,05% раствора нафтизина из расчета 0,2 мл детям первого года жизни, прибавляя на каждый пос¬ ледующий год по 0,1 мл раствора нафтизина, но не более 0,5 мл. Рассчитанное ко¬ личество раствора нафтизина необходимо развести дистиллированной водой из расчета 1,0 мл на год жизни, но не более 5,0 мл. Разбавленный нафтизин вводят при помощи шприца (без иглы) в одну ноздрю ребенку в положении сидя с запро¬ кинутой головой. Об эффективности попадания раствора в гортань свидетельству¬ ет появление кашля. Если удалось полностью купировать стеноз, ребенка можно оставить дома с последующим обязательным активным врачебным наблюдением через 3 ч. Повтор¬ ное интраназальное введение нафтизина допустимо не более 2-3 раз в сутки с пере¬ рывом в 8 ч. В случае неполного купирования стеноза 2-й стадии и при отказе от госпитали¬ зации следует ввести дексаметазон в дозе 0,3 мг/кг или преднизолон 2 мг/кг внут¬ римышечно или внутривенно, необходимо активное врачебное наблюдение боль¬ ного через 3 ч. При стенозе 3-й стадии необходимо внутривенно ввести дексаметазон из расче¬ та 0,7 мг/кг или преднизолон 5-7 мг/кг, повторить ингаляцию или интраназаль- но ввести 0,05% раствор нафтизина. Больного ребенка следует экстренно госпита¬ лизировать в положении сидя, а при необходимости провести экстренную интуба¬ цию трахеи, быть готовым к проведению сердечно-легочной реанимации. По возможности — вызвать специализированную реанимационную бригаду скорой медицинской помощи.
770 Раздел VIII. Избранные главы неотложной педиатрии При стенозе 4-й стадии необходимо провести интубацию трахеи, при невозмож¬ ности ее проведения — коникотомию после введения 0,1% раствора атропина в дозе 0,05мл/год жизни внутривенно или в мышцы полости рта (при сохранении гло¬ точного рефлекса внутривенно ввести 20% раствор натрия оксибутирата из расче¬ та 0,4 мл/кг (80 мг/кг). Во время транспортировки следует поддерживать гемодинамику проведением инфузионной терапии, атропинизацией при брадикардии. Ребенка госпитализируют в стационар в сопровождении родственников, кото¬ рые его могут успокоить, так как страх и форсированное дыхание при крике и бес¬ покойстве способствуют прогрессированию стеноза. Надо отметить, что неэффективность интраназального введения нафтизина указывает на обтурационную форму стеноза, лечение которого должно проводить¬ ся только в условиях стационара с необходимостью введения противодифтерий¬ ной сыворотки. При длительном и неконтролируемом использовании нафтизина возможно появление слабости, брадикардии, резкой бледности кожи вследствие системного Р-адреномиметического действия препарата. При развитии указанной симптома¬ тики использование любых адреномиметических препаратов противопоказано. На догоспитальном этапе следует избегать введения седативных препаратов, так как возможно угнетение дыхания ребенка. Для детей с повторными ОСЛТ вследствие ОРВИ необходима ранняя проти¬ вовирусная терапия препаратами широкого спектра действия (интерфероны, ин¬ дукторы интерферона), иммунные средства (иммуномодуляторы), при необходи¬ мости — своевременная антибиотикотерапия (амоксициллины, цефалоспорины третьего поколения). Бронхиальная астма у детей Бронхиальная астма (БА) — одно из наиболее распространенных хронических заболеваний в детском возрасте, которым страдают от 3 до 12% детей. Обострения Б А снижают качество жизни больных детей, их семей, препятствуют посещению детьми дошкольных учреждений, являются причиной пропусков занятий в школе. Развитие тяжелых обострений Б А может угрожать жизни больного, причем тяже¬ лое обострение может развиваться при любой степени тяжести течения заболева¬ ния. Обострение бронхиальной астмы является частой причиной вызовов врача скорой и неотложной медицинской помощи, нередко с последующей госпитализа¬ цией больного и возможной его инвалидизацией. Бронхиальная астма — это аллергическое заболевание, характеризующееся повторными эпизодами обструкции бронхов, патогенетическую основу которого составляет иммунное воспаление дыхательных путей и гиперреактивность брон¬ хов. Обострение заболевания может протекать в виде острого приступа или затяж¬ ного состояния бронхиальной обструкции (астматического состояния). Приступ бронхиальной астмы — это остро развившееся и прогрессивно ухуд¬ шающееся экспираторное удушье, проявляющееся спастическим кашлем, чувством стеснения в груди, свистящими хрипами в легких, часто слышимыми на расстоя¬ нии, при резком снижении показателя пиковой скорости выдоха.
Глава 64. Острая обструкция дыхательных путей 77/ Во время астматического состояния, которое может продолжаться дни, не¬ дели, месяцы, могут повторяться острые приступы БА различной степени тя¬ жести. Неполностью купированные или частые повторные приступы БА у де¬ тей раннего возраста могут приводить к пролонгированию астматического со¬ стояния. Под астматическим статусом подразумевается затяжной, тяжелый приступ БА, выраженная обструкция дыхательных путей («немое легкое»), обусловленная об¬ турацией бронхов разного калибра слизистым и слизисто-гнойным секретом, оте¬ ком слизистой оболочки и бронхоспазмом. Факторы риска развития БА у детей. Развитие Б А тесно связано с воздействием как внутренних (генетических), так и внешнесредовых (экологических) факторов. К внутренним факторам относятся генетическая предрасположенность, атопия, гиперреактивность бронхов. Риск возникновения БА у ребенка, родители которо¬ го имеют признаки аллергии, в 2-3 раза выше, чем у ребенка, чьи родители ею не страдают. Атопия определяется способностью организма к выработке повышен¬ ного количества lgE-антител определенной специфичности в ответ на воздействие аллергенов и выявляется у 80-90% больных Б А детей. Гиперреактивность брон¬ хов у детей, являясь универсальной характеристикой БА, выражается в их повы¬ шенной реакции (бронхиальной обструкции) в ответ на раздражающее воздействие и значительно выше в детском возрасте, чем у взрослых. К внешним факторам, способствующим развитию БА, относятся домашние аллергены (домашняя пыль, аллергены животных, тараканов, грибки), внешние аллергены (пыльца, грибки), курение, воздушные поллютанты, респираторные и паразитарные инфекции, лекарства (салицилаты, анальгетики, сульфаниламиды, антибиотики, витамины), вакцинация, ожирение, социально-экономический ста¬ тус. Формирование различных видов сенсибилизации у детей происходит в опре¬ деленной последовательности. Так, наиболее частой причиной сенсибилизации у детей в возрасте до 1 года является пищевая и лекарственная аллергия. У детей в возрасте от 1 до 5 лет развитие Б А часто обусловлено бытовыми (клещи домашней пыли), эпидермальными (шерсть, пух, перо, экскременты животных, тараканов) и грибковыми аллергенами, при этом у детей старше 3-4 лет возрастает роль пыль¬ цевой сенсибилизации. БА чаще развивается у детей, перенесших коклюш, обструктивный бронхит, бронхиолит, круп. У детей, страдающих атопическим дерматитом, риск развития БА повышается в 2-3 раза. К факторам, вызывающим обострение Б А, относятся физическая нагрузка, хо¬ лодный воздух, резкие запахи, изменение метеоусловий, эмоциональная нагрузка, контакт с аллергенами и респираторно-вирусными инфекциями. Патогенез. Современная концепция патогенеза БА базируется на признании ведущей роли в ее развитии иммунных механизмов, приводящих к формированию аллергической реакции, составляющей патогенетическую основу этого заболева¬ ния, которая развивается в три фазы. Первая фаза — иммунологическая заключа¬ ется в том, что под влиянием внешнего и внутреннего аллергена (антигена) В-лим- фоцитами крови вырабатываются иммуноглобулины (антитела) и образуются соединения, называемые комплексом «антиген-антитело», которые фиксируются на базофилах крови и тучных клетках.
772 Раздел VIII. Избранные главы неотложной педиатрии Под воздействием комплекса «антиген-антитело» из этих клеток выделяются медиаторы аллергической реакции — гистамин, серотонин, простагландины и др., что составляет сущность второй, патохимической, стадии аллергической реакции. Третья — клиническая фаза проявляется различно. Для нас важно то, что эти ме¬ диаторы вызывают гиперсекрецию железистого аппарата и отек слизистых обо¬ лочек, а также спазм гладкой мускулатуры бронхов, что проявляется развитием их обструкции и развитием ОДН. Приступ Б А развивается через 10-20 минут после контакта с причинно-значи- мым аллергеном и обусловлен возникновением бронхоспазма, отеком слизистой оболочки бронхов и усилением секреции слизи. Диагностика. Наиболее практичной является классификация БА по степени ее тяжести. Выделение степени тяжести БА для врача СМП является ключевым моментом, так как определяет решение основных вопросов лечебной тактики. Степень тяжести приступа Б А оценивается на основе клинических симптомов и ряда функциональных параметров (табл. 64.1). Пиковая скорость выдоха, характеризующая функцию внешнего дыхания, оп¬ ределяется при помощи пикфлоуметров и включена в стандарты диагностики брон¬ хиальной астмы у детей старше 5 лет. Дифференциальную диагностику БА следует проводить с обструктивным бронхитом, муковисцидозом, аспирацией инородных тел, отравлениями фосфорор- ганическими соединениями, анафилактическим шоком и др. Перед проведением неотложных мероприятий необходимо уточнить объем ра¬ нее проводимого лечения, провести пикфлоуметрию (у детей старше 5 лет), по воз¬ можности — пульсоксиметрию (значима для детей дошкольного возраста). Фак¬ торами неблагоприятного исхода приступа Б А являются ее тяжелое течение, воз¬ раст 12-16 лет, сочетание с эпилепсией, плохие социально-бытовые условия. Неотложная помощь При легком приступе БА необходимо удалить причинно-значимые аллергены, затем ввести 2-4 дозы бронхоспазмолитических препаратов с помощью дозирован¬ ного аэрозольного ингалятора со спейсером (вентолин или другие формы сальбу- тамола, беродуал, беротек) или с помощью небулайзера. Небулайзер позволяет преобразовать жидкое лекарственное вещество в мелкодисперсный аэрозоль и ингалировать его в необходимой дозе в трахеобронхиальное дерево. Для этого ис¬ пользуют следующие растворы и дозы: вентолин-небулы 1,0—2,5 мл на ингаляцию; беротек в дозе 10-15 капель на ингаляцию, беродуал в дозе 10-20 капель на инга¬ ляцию, независимо от возраста. Общий объем раствора в чашечке небулайзера дол¬ жен составлять 2,5-3,0 мл. Разведение осуществляется 0,9% раствором натрия хло¬ рида. Эффективность бронхолитической терапии оценивается через 20 мин по умень¬ шению одышки, улучшению проведения дыхания при аускультации и увеличении показателей ПСВ на 15 и более процентов. При отсутствии или частичном эффекте ингаляционной терапии необходимо ввести 2,4% раствор эуфиллина в разовой дозе 0,15 мл/кг (4 мг/кг) внутривенно струйно медленно или капельно на 0,9% растворе натрия хлорида. Оценка эффек-
Глава 64. Острая обструкция дыхательных путей 773 Та б л и ца64.1 Определение степени тяжести приступа бронхиальной астмы Признаки Легкий приступ Приступ средней тяжести Тяжелый приступ Астматический статус Физическая активность Сохранена Ограничена Резко снижена, положение вынужденное Резко снижена или отсутствует Разговорная речь Сохранена Ограничена, произносит отдельные фразы Речьзатруднена Отсутствует Сфера сознания Не изменена, иногда воз¬ буждение Возбуждение Возбуждение, испуг «дыхате¬ льная паника» Спутанность сознания, коматозное состояние Частота дыхания Нормальная или дыхание учащенное до 30% нор¬ мы Выраженная экс¬ пираторная одыш¬ ка. Более 30-50% от нормы Резко выражен¬ ная экспиратор ная одышка более 50% от нормы Тахипноэили брадипноэ Участие вспо¬ могательной мускулатуры, втяжение яремной ямки Нерезко выражено Выражено Резко выражено Парадоксаль¬ ное торако- абдоминальное дыхание Частота пульса Увеличена Увеличена Резко увеличена Брадикардия Дыхание при аускультации Свистящие хрипы,обыч¬ но в конце выдоха Выраженное свис¬ тящее на вдохе и выдохе или мо¬ заичная картина дыхания Резко выражен¬ ное свистящее или ослабление проведения дыхания «Немое легкое», отсутствие дыхательных шумов Пиковая ско¬ рость выдоха в % от нормы или лучших значений больного 70-90% 50-70% Менее 50% Менее 50% Объем брон¬ хоспазмоли¬ тической терапии в последние сутки, особен¬ но в последние 4-6 часов Бронхоспазмолитическая тера¬ пия не проводилась или исполь¬ зовались низкие/средние дозы препаратов Использовались высокие дозы препаратов. Возможна передо¬ зировка адреномиметиков или теофиллина
774 Раздел VIII. Избранные главы неотложной педиатрии тивности терапии проводится вновь через 20 минут и, если приступ БА купиро¬ ван, то ребенка можно оставить дома, назначив терапию ингаляционными брон¬ хоспазмолитиками или эуфиллин внутрь в суточной дозе 15 мг/кг массы, разде¬ ленный на 4-6 приемов. Назначается активное посещение врача скорой медицин¬ ской помощи через 3-6 часов. При среднетяжелом приступе Б А — стартовая терапия осуществляется так же, как при купировании легкого приступа. Альтернативной терапией при отсутствии небулайзера является введение 2,4% раствора эуфиллина в дозе 5 мг/кг (0,15-0,2 мл/кг) на 0,9% растворе натрия хлорида внутривенно струйно медленно в течение 10-15 мин. Через 20 мин нужно оценить эффект терапии и при положительном результате — продолжить бронхоспазмолитическую терапию. Можно использо¬ вать дозирующий аэрозольный ингалятор со спейсером (по 1-2 ингаляции выше¬ названных растворов) каждые 4 часа. При наличии у пациента небулайзера мож¬ но рекомендовать применение бронхоспазмолитиков через небулайзер каждые 4 часа и проконсультироваться у аллерголога/пульмонолога для отработки базис¬ ной противовоспалительной терапии. В случае отрицательного эффекта стартовой терапии показана госпитализа¬ ция больного. При отказе родителей от госпитализации ребенку необходимо ввес¬ ти преднизолон внутримышечно в дозе 2 мг/кг или провести ингаляцию суспен¬ зии пульмикорт-небулы через небулайзер в дозе 1 мг независимо от возраста, за¬ тем повторить введение бронхоспазмолитика тем же способом. Повторение ингаляции суспензии пульмикорт-небулы и бронхоспазмолитиков проводится каж¬ дые 4-6 часов. При тяжелом приступе БА оказание неотложной помощи начинается с введе¬ ния преднизолона в дозе 2 мг/кг (или дексаметазона 0,4 мг/кг), внутримышечно или внутривенно. Несвоевременное введение глюкокортикостероидов повышает риск неблагоприятного исхода. Необходима оксигенотерапия (маска, носовые ка¬ тетеры) кислородовоздушной смесью с 50% содержанием увлажненного кислоро¬ да. В случае отсутствия признаков передозировки (32-агонистов назначают брон¬ хоспазмолитики через небулайзер. В случае ухудшения состояния больного при переходе тяжелого затяжного приступа Б А в стадию декомпенсации (астматичес¬ кий статус, гипоксическая кома) необходимо проведение ИВЛ в условиях работы специализированной реанимационной бригады СМП. Показана экстренная гос¬ питализация больного. При приступе БА противопоказаны антигистаминные препараты первого поколения (димедрол, супрастин, пипольфен, тавегил и др.), седативные препа¬ раты, фитопрепараты, горчичники, банки, препараты кальция, муколитики, ан¬ тибиотики (допустимы только при наличии пневмонии или другой бактериаль¬ ной инфекции), пролонгированные бронхоспазмолитики (пролонгированные препараты теофиллина, Р2-агонисты, кроме форадила).При купировании при¬ ступов Б А у детей нельзя применять эуфиллин внутримышечно, ингаляционно и в свечах. Госпитализации подлежат больные с тяжелым приступом Б А, особенно на фоне базисной терапии оральными стероидами; при отсутствии эффекта от бронхоли- тической терапии в течение 1-2 часов; при невозможности продолжения плановой терапии дома, плохих социально-бытовых условиях; при сопутствующих тяжелых
Глава 64. Острая обструкция дыхательных путей 775 соматических и неврологических заболеваниях и в случае беременности у подрос¬ тка. Транспортировку больного с Б А необходимо проводить в положении сидя с продолжением кислородотерапии. Инородные тела дыхательных путей Следует отметить, что наиболее часто, в 85-95% всех случаев, инородные тела дыхательных путей встречаются у детей в возрасте от 1,5 до 3 лет. Связано это с тем, что именно в этом возрасте ребенок начинает активно, сознательно и часто без контроля со стороны взрослых, познавать окружающий мир. Кроме того, этот воз¬ раст характеризуется тем, что все познается наощупь и через рот. Ребенок берет в рот все, до чего дотягивается рука и что имеет подходящий размер. В этом возрасте ребенка учат правильно жевать и глотать твердую пищу. Поэтому именно в этом возрасте максимальна опасность попадания мелких предметов в дыхательные пути. Маленький ребенок не всегда может сказать, что именно с ним произошло. Часто врачами ставится ошибочный диагноз инфекционного заболевания дыхательных путей и инородные тела выявляются слишком поздно. По механизму обструкции дыхательных путей инородные тела принято разде¬ лять на три вида: — необтурирующие просвет — воздух может свободно проходить мимо инород¬ ного тела, как на вдохе, так и на выдохе; — полностью обтурирующие просвет — воздух не проходит; — частично обтурирующие просвет по «клапанному «типу — на вдохе воздух проходит мимо инородного тела в легкое, а при выдохе инородное тело перекрыва¬ ет просвет, препятствуя выходу воздуха из легкого. По месту расположения инородные тела делятся на находящиеся в верхних дыхательных путях: носу, глотке, гортани, трахее, главных бронхах, а так же нахо¬ дящиеся в нижних дыхательных путях, ниже главных бронхов. По фиксации инородные тела делятся на фиксированные, которые практичес¬ ки не смещаются при дыхании и баллотирующие. Они не фиксированы и при ды¬ хании могут перемещаться из одних отделов дыхательной системы в другие. Для жизни наибольшую угрозу представляют инородные тела, располагаю¬ щиеся на уровне от глотки до бифуркации трахеи, фиксированные и полностью обтурирующие ее просвет. Если не оказать немедленную помощь, то в этой ситу¬ ации клиническая смерть наступает в пределах 5-10 минут. Так же опасны для жизни инородные тела частично обтурирующие просвет дыхательных путей и создающие клапанный механизм. Это может привести к нарастанию внутри- грудного давления и нарушениям дыхания и кровообращения. В таких случаях, в зависимости от высоты стояния клапана, клиническая смерть может наступить в пределах от 20 минут до нескольких часов. Баллотирующие инородные тела, в случае их смещения, могут приводить к развитию ларингоспазма. Это может происходить и при проведении мероприятий неотложной помощи, когда такое инородное тело прикасается к связкам голосовой щели снизу. В случае стойкого ларингоспазма, если не оказать помощь, клиническая смерть может наступить через 5-10 минут.
776 Раздел VIII. Избранные главы неотложной педиатрии Наименее опасны для жизни, однако очень опасны для здоровья инородные тела мелких бронхов. Часто они вообще никак себя не проявляют в первое время — не вызывают выраженных дыхательных расстройств, не влияют на самочувствие ребенка. Даже если родители и обеспокоены его состоянием, то без четких анамне¬ стических данных, указывающих на вероятность обструкции, педиатры склонны ставить ребенку диагноз ОРВИ, трахеобронхита, и т.д. Но спустя некоторое время (дни, недели, иногда месяцы и годы) ниже уровня инородного тела образуются бронхоэктазы, ведущие к развитию гнойных процессов и, нередко, к легочному кровотечению и пневмотораксу. Особенно часто это происходит при попадании в дыхательные пути органических инородных тел — семечек, кусочков орешков и т.п. Органические инородные тела, в отличие от неорганических, склонны вызывать в прилежащих тканях специфические воспалительные изменения и грануляцион¬ ные разрастания. Данные анамнеза, указывающие на высокую вероятность наличия инородных тел дыхательных путей: — внезапность происходящего; — полное здоровье до того, как внезапно изменилось состояние или самочув¬ ствие ребенка; конечно, имеется ввиду здоровье тех органов и систем, кото¬ рые могут оказаться затронуты инородными телами; — изменение состояния, кашель во время еды; — изменение состояния, кашель у ребенка, после того как он держал во рту, тро¬ гал губами, языком (просто держал в ручках) посторонний предмет. Симптоматика. Возможно выявление одного или нескольких симптомов: — кашель, часто приступообразный; — инспираторная одышка при инородных телах верхних дыхательных путей, экспираторная — при инородных телах мелких бронхов; — свистящее, слышное на расстоянии дыхание; — осиплость голоса или афония; — возможное кровохарканье — из-за повреждения инородными телами слизи¬ стой оболочки дыхательных путей; — ослабление дыхательных шумов с одной или обеих сторон; — тимпанит при перкуссии и одновременное ослабление дыхательных шумов при аускультации; — изменения активности и ясности сознания, окраски кожного покрова, пара¬ метров гемодинамики. Диагностику инородных тел у детей часто затрудняет невозможность установ¬ ления точного факта и времени аспирации, поэтому этот диагноз следует заподоз¬ рить у любого ребенка с развитием ОДН при наличии соответствующих данных анамнеза описанных выше. Тактика и неотложная помощь. Попытки извлечения инородных тел из дыха¬ тельных путей производятся на догоспитальном этапе только у пациентов с про¬ грессирующей ОДН, представляющей угрозу жизни ребенка. Если ОДН есть, но не нарастает и не представляет угрозу для жизни, требуется немедленная госпита¬ лизация в стационар, располагающий отделением торакальной хирургии и воз¬ можностью проведения бронхоскопии. При этом должна быть исключена всякая возможность тряски, резкого изменения положения тела ребенка.
Глава 64. Острая обструкция дыхательных путей 777 Если ОДН угрожает жизни и это отражается не только на параметрах дыха¬ ния, но и на активности сознания, состоянии гемодинамики, необходимо произве¬ сти действия в следующем порядке: — если инородное тело видно, то производятся попытки его извлечения с помо¬ щью подходящих для этого инструментов - корнцанга, хирургических зажи¬ мов, пинцета и т.п.; ребенок при этом фиксируется помощником врача, если это необходимо. — если инородное тело не визуализируется, тогда выполняется прием Геймла- ха (рис. 64.1). Рис. 64.1. Классическое выполнение приема Геймлаха у взрослого и подростка. Положение врача сзади пациента, грудь врача плотно прилегает к спине пациен¬ та. Врач, помещая одну из сжатых в кулак кистей на эпигастральную область паци¬ ента, в момент начала выдоха пациента, другой рукой производит резкое надавли¬ вание (удар, толчок) на нижележащую руку в поддиафрагмальном направлении (к себе и вверх). Данный прием необходимо выполнять четко и раздельно. Если паци¬ ент лежит на полу без сознания, прием Геймлаха выполняется иначе, (рис. 64.2). Рис. 64.2. Выполнение приема Геймлаха при положении пациента лежа на спине. Детям до года прием Геймлаха выполняется в следующей модификации (рис. 63-3): Врач помещает ребенка животом и грудью на свою ладонь, так чтобы голова
778 Раздел VIII. Избранные главы неотложной педиатрии ребенка была направлена к локтевому сгибу врача. Другой рукой врач выполняет похлопывание по спине ребенка. Рис. 64.3. Выполнение приема Геймлаха в модификации для детей до года. Прием Геймлаха выполняется до достижения проходимости дыхательных пу¬ тей, но не более 5 раз. В случае отсутствия эффекта от поддиафрагмальных толч¬ ков в той или иной модификации, выполняется коникотомия. У детей до 8 — летнего возраста выполняется пункционная коникотомия с исполь¬ зованием коникотома специального размера. Так же возможно выполнение конико¬ томии скальпелем. В качестве проводника воздуха хорошо подходят интубационные трубки малых размеров. При выполнении пункционной коникотомии проводником воздуха может являться катетер на игле. После пункции игла удаляется и ингаляция кислородом осуществляется через катетер. При этом давление кислорода или кисло¬ родовоздушной смеси должно быть достаточным для осуществления медленного, за 2 — 3 минуты вдоха. После этого дается возможность выдоха. У детей старше 8 лет манипуляция производится аналогично тому, как это вы¬ полняется взрослым пациентам. Если дыхательные пути остаются непроходимыми и после выполнения кони¬ котомии, это свидетельствует о том, что инородное тело локализуется ниже места выполнения коникотомии и жизненно необходимо предпринять попытку продви¬ жения инородного тела в правый главный бронх. Выполняется эта манипуляция следующим образом: пациент лежит на спине, голова в положении максимального разгибания и повернута налево. В трахею, через отверстие, выполненное в процес¬ се коникотомии, вводится длинный тонкий с тупым концом инструмент и осторожно продвигается вниз на длину, соответствующую расстоянию от места выполнения коникотомии до яремной вырезки плюс 2 см. Как правило, коникотомия не требует обезболивания, так как на это просто нет времени, и пациенты нуждающиеся в коникотомии, чаще всего находятся в состоянии прекоматозном или коматозном. После выполнения любой из вышеописанных манипуляций необходимо контро¬ лировать восстановление проходимости дыхательных путей. Если проходимость удалось восстановить, но ребенок не дышит, осуществляется ИВЛ. В том случае, если баллотирующее инородное тело привело к развитию ларин¬ госпазма, также выполняется коникотомия. Это необходимо из-за того, что нет времени на дифференцальную диагностику между ларингоспазмом и вклинива¬ нием ранее баллотирующего инородного тела.
Глава 64. Острая обструкция дыхательных путей 779 Госпитализация. Госпитализации подлежат все дети с подозрением или точ¬ ным диагнозом инородного тела дыхательных путей. Удавшаяся попытка извле¬ чения инородного тела на догоспитальном этапе не может являться основанием для отказа от госпитализации.
Гпава 65 Судорожный синдром у детей Шайтор В.М. Судорожный синдром - это неспецифическая реакция нервной системы на раз¬ личные эндо- или экзогенные факторы, проявляющаяся в виде повторяющихся приступов судорог или их эквивалентов (вздрагивания, подергивания, непроиз¬ вольные движения, тремор и т.д.), часто сопровождающаяся нарушениями созна¬ ния. Судорожный синдром сопутствует многим патологическим состояниям ребен¬ ка в стадии их манифестации, часто являясь первичной ответной реакцией при ухудшении витальных функций организма. У детей первого года жизни судорож¬ ные состояния отмечаются значительно чаще, чем у детей старших возрастных групп. Так, неонатальные судороги являются одним из основных неврологических синдромов периода новорожденности. Частота их, по разным данным, составляет от 1,1 до 16 на 1000 новорожденных. Существует клиническая классификация судорожных состояний у детей, по которой различают три варианта судорог. Первый — судороги как неспецифичес¬ кая реакция головного мозга (эпилептическая реакция или «случайные» судоро¬ ги) в ответ на различные повреждающие факторы (лихорадку, нейроинфекцию, травму, вакцинацию, интоксикации, метаболические нарушения). Такие судороги возможны в возрасте до 4-х лет. К этой группе судорожных состояний относятся фебрильные (на фоне лихорадки), интоксикационные (после ожогов, при кишеч¬ ной инфекции), гипоксические (при заболеваниях дыхательной системы, механи¬ ческой асфиксии и т.д.), аффективно-респираторные (при невропатиях, неврозах), обменные (синдром спазмофилии и гипервитаминоз витамина Д при рахите и др.), вегетососудисто-дистонические (при синкопальных состояниях). Второй вариант — симптоматические судороги при заболеваниях головного мозга (опухоли, абс¬ цессы, врожденные аномалии, арахноидит, кровоизлияния, детский церебральный паралич) и третий — судороги при эпилепсии, при которой они являются основ¬ ным синдромом заболевания. Одной из актуальнейших проблем педиатрической неврологии является эпи¬ лепсия. Эпилепсия составляет 19% среди всех заболеваний нервной системы. Де¬ бют эпилепсии наблюдается преимущественно в детском возрасте (около 75% всех случаев). Смертность больных эпилепсией в 2-3 раза превышает таковую в общей популяции лиц, сопоставимой по полу и возрасту. Частота заболевания эпилепси¬ ей составляет до 0,5-0, 75% детского населения, а фебрильных судорог — до 5%. Частота эпилепсии неуклонно увеличивается за счет симптоматических форм. Возникновение судорог у детей может быть обусловлено наследственной отягощен-
Глава 65. Судорожный синдром у детей 781 ностью по эпилепсии и психическими заболеваниями родственников, перинаталь¬ ными повреждениями нервной системы и последствиями черепно-мозговых травм и нейроинфекций. В патогенезе возникновения судорог ведущую роль играет изменение нейро¬ нальной активности головного мозга, которая под воздействием патологических факторов становится аномальной, высокоамплитудной и периодичной. Это сопро¬ вождается выраженной деполяризацией нейронов мозга, которая может быть ло¬ кальной (с реализацией парциальными судорогами) или генерализованной (ге¬ нерализованный приступ). Установлена существенная роль в патогенезе судорог процесса нарушения таламокортикального взаимодействия и изменение функци¬ онального состояния зубчатого ядра. Биохимической основой судорожных состоя¬ ний являются избыточное выделение возбуждающих нейротрансмиттеров (аспар- тата и глутамата) и недостаток тормозных нейромедиаторов, в основном ГАМК. Судорожный пароксизм сопровождается гиперперфузией, а в межприступном пе¬ риоде - гипоперфузией в эпилептическом очаге. Имеют значение различные меха¬ низмы, связанные с возбудимостью отдельных нейронов, функционированием их систем, энергетическим метаболизмом головного мозга и балансом нейротрансмит¬ теров. Судорожные состояния у детей отмечаются значительно чаще, чем у взрослых. Это обусловлено наличием возрастных анатомо-физиологических особенностей нервной системы ребенка. Так, вещество головного мозга ребенка первого года жизни богато водой, боковые желудочки мозга растянуты, относительно велики, лобная доля, мозжечок развиты слабо. Серое вещество плохо дифференцировано от белого, отростки нервных клеток короткие, нейроны плохо связаны между со¬ бой, практически отсутствует миелиновая оболочка. Кровоснабжение мозга луч¬ ше, чем у взрослого, но отток крови от мозга снижен, так как диплоические вены образуются лишь после закрытия родничков. Это создает условия для аккумули¬ рования токсичных веществ и метаболитов при инфекционных заболеваниях. Ве¬ лика проницаемость гематоэнцефалического барьера, регулирующего обмен ве¬ ществ между кровью, цереброспинальной жидкостью, головным и спинным моз¬ гом. Спинной мозг более зрелый, развит лучше, чем головной. Шейное и поясничное утолщения спинного мозга начинают контурироваться только после 3 лет жизни. Надо отметить, что продолговатый мозг вступает в большое затылочное отверстие в отличие от взрослого под углом, что при отеке мозга способствует быстрому его вклинению. Спинной мозг у детей раннего возраста длиннее, чем у взрослого. Это необходимо учитывать при выполнении спинномозговой пункции. Количество спинномозговой жидкости меньше, ее давление низкое. В ней много белка — до 0,4 - 0,8 г/л и мало сахара — 1,7 ммоль/л. Потребность детского мозга в кислороде значительно выше, чем у взрослых. Характерны несовершенство и незавершенность формирования механизмов центральной регуляции. Диагностика. Судороги представляют собой внезапные приступы непроизволь¬ ных сокращений скелетных мышц, часто сопровождающиеся изменениями созна¬ ния. Судороги могут быть локальными и генерализованными (судорожный при¬ падок), а по характеру участия скелетной мускулатуры — тоническими, клоничес- кими, тонико-клоническими и клонико-тоническими. Для эпилептического статуса характерны повторные припадки без полного восстановления сознания, сопровож¬
782 Раздел VIII. Избранные главы неотложной педиатрии дающиеся нарушениями дыхания, гемодинамики и развитием отека головного мозга. Прогностически неблагоприятным является нарастание глубины наруше¬ ния сознания и появление парезов и параличей после судорог. Эпилептический статус обычно провоцируется прекращением противосудорожной терапии, а так¬ же острыми инфекциями. Клиническая картина. Фебрильные судороги составляют 30-40% всех судорож¬ ных состояний у детей и характеризуются следующими признаками: судорожный разряд возникает обычно при температуре выше 38 °С на фоне подъема темпера¬ туры тела в первые часы заболевания (например, ОРВИ); продолжительность су¬ дорог в среднем от 5 до 15 минут; риск повторяемости до 50%. При электроэнцефа- лографическом обследовании детей, перенесших фебрильные судороги, в 40% слу¬ чаев выявляются диффузные изменения. Катамнестический анализ состояния детей, перенесших фебрильные судороги, выявил наличие у них легкой задержки психомоторного развития (6-8%), симп¬ томы минимальной мозговой дисфункции (25-33%). Обменные судороги при спазмофилии характеризуются наличием выраженных костно-мышечных симптомов рахита (в 17% случаев), связанных с гиповитамино¬ зом Д, снижением функции паращитовидных желез, что приводит к повышению содержания фосфора и снижению содержания кальция в крови, развиваются ал¬ калоз, гипомагниемия. Пароксизм начинается со спастической остановки дыхания, цианоза, наблюдаются общие клонические судороги, апноэ продолжительностью в несколько секунд, затем ребенок делает вдох и идет регресс патологических сим¬ птомов с восстановлением исходного состояния. Эти пароксизмы могут провоци¬ роваться внешними раздражителями — резким стуком, звонком, криком и т.д. В течение суток могут повторяться несколько раз. При осмотре очаговой симптома¬ тики нет, отмечаются положительные симптомы на «судорожную» готовность: симптом Хвостека — сокращение мышц лица на соответствующей стороне при поколачивании в области скуловой дуги; симптом Труссо - «рука акушера» при сдавливании верхней трети плеча; симптом Люста - одновременное непроизволь¬ ное тыльное сгибание, отведение и ротация стопы при сдавливании голени в вер¬ хней трети; симптом Маслова - кратковременная остановка дыхания на вдохе в ответ на болевой раздражитель. Аффективно-респираторные судорожные состояния - это моносимптомный невроз, иногда их называют судорогами «злости». Клинические проявления могут развиваться начиная с 4-месячного возраста, связаны с отрицательными эмоция¬ ми (недостатки ухода за ребенком, несвоевременное кормление, смена пеленок и т.д.). У ребенка, проявляющего свое недовольство продолжительным криком, на высоте аффекта развивается гипоксия мозга, что приводит к апноэ и тонико-кло- ническим судорогам. Пароксизмы обычно короткие, после них ребенок становится сонливым, слабым. Подобные судороги могут быть редко, иногда 1-2 раза в жизни. Неотложная помощь заключается прежде всего в обеспечении проходимости дыхательных путей и ингаляции увлажненного кислорода, а также проведении мер, направленных на предупреждение травм головы, конечностей, предотвращение прикусывания языка, аспирации рвотными массами. Основным медикаментозным средством стартовой терапия является 0,5% ра¬ створ диазепама (реланиума), который вводят из расчета 0,1мл/кг внутривенно
Глава 65. Судорожный синдром у детей 783 или внутримышечно, но не более 2 мл однократно. При затруднении внутривенно¬ го введения диазепам необходимо вводить в мышцы полости рта. При кратковре¬ менном эффекте или неполном купировании судорожного синдрома диазепам сле¬ дует вводить повторно в дозе, составляющей 2/3 от начальной через 15-20 мин. Суммарная доза 0,5% раствора диазепама от двукратного введения не должна пре¬ вышать 4 мл. В случае неполного купирования судорог дополнительно назначают 20% раствор натрия оксибутирата из расчета 80-100 мг/кг (0,3-0,5 мл/кг) внут¬ ривенно медленно на 10% растворе глюкозы или внутримышечно. При отсутствии выраженного эффекта дополнительно вводят раствор дроперидола 0,25% в дозе 0,05 мл/кг внутривенно или 0,1-0,2 мл/кг (0,05-0,25 мг/кг) внутримышечно. При продолжающемся эпилептическом статусе в условиях работы специали¬ зированной бригады скорой помощи показан перевод на ИВЛ с последующей гос¬ питализацией в реанимационное отделение. При судорожном синдроме со стойким нарушением сознания для предупрежде¬ ния отека мозга или при наличии гидроцефалии или гидроцефально-гипертензи- онного синдрома назначают лазикс 1-2 мг/кг и преднизолон 3-5 мг/кг внутри¬ венно или внутримышечно. При фебрильных судорогах проводят антигипертермическую терапию показан¬ ную при «бледной» лихорадке (см. главу 63). При отказе от госпитализации после купирования судорог внутрь назначают фенобарбитал 1-2 мг/кг в сутки. Показано активное посещение врачом скорой (нео¬ тложной) помощи через 3 ч. При гипокальциемических судорогах внутривенно медленно вводят 10% ра¬ створ кальция глюконата — 0,2 мл/кг (20 мг/кг) (после предварительного разве¬ дения 20% раствором глюкозы в 2 раза). При гипогликемических судорогах внутривенно струйно вводят 20% раствор глюкозы из расчета 1,0 мл/кг с последующей госпитализацией в эндокринологи¬ ческое отделение. Экстренной госпитализации подлежат дети первого года жизни, больные с су¬ дорогами неясного генеза, фебрильными судорогами и судорогами на фоне инфек¬ ционного заболевания. Надо отметить, что у детей грудного возраста и при эпилептическом статусе противосудорожные препараты могут вызвать остановку дыхания. При угрозе остановки дыхания в условиях некупирующихся судорог необходим вызов реани¬ мационной педиатрической бригады скорой помощи, перевод ребенка на ИВЛ с последующей транспортировкой в стационар в отделение реанимации. В настоящее время изменились положения лечения больных с судорожными состояниями. ВОЗ рекомендует начинать противоэпилептическую терапию только после повторного приступа. Назначение же противоэпилептической терапии после первого приступа воз¬ можно при наличии совокупности следующих признаков: наличие очаговых невро¬ логических симптомов, признаки снижения интеллекта, сведения об эпилепсии у родственников и четкие эпилептические паттерны на ЭЭГ. При назначении противосудорожного лечения рекомендуется принцип моно¬ терапии, Лечение начинают с базового препарата для конкретной, клинически обоснованной формы эпилепсии (табл. 65.1). Стартовая доза составляет пример¬
784 Раздел VIII. Избранные главы неотложной педиатрии но '/4 от средней терапевтической. При хорошей переносимости препарата дозу уве¬ личивают примерно до 3/4 от средней терапевтической в течение 2-3 недель. При отсутствии эффекта от терапевтической дозы в течение 1 месяца необходимо даль¬ нейшее постепенное увеличение дозы до получения выраженного положительного эффекта или появления побочных явлений. Т абл и ца65.1 Перечень основных антиэпилептические препаратов, применяемых в России Группа препаратов Названия препаратов дженериков Коммерческое название Средняя доза мг\кг в сутки Барбитураты Фенобарбитон. Примидон. Бензонал Фенобарбитал. Гексамидин, Майсолин, Бензонал 3-5 20 1-3 Гидантоиды Фенитоин Дифенин, Дифантоин 5-8 Сукцинимиды Этосуксимид Суксилеп, Морфолеп, Заронтин 15-20 Бензодиазепинь i Клоназепам, Клобазам Нитразепам Антелепсин, Ривотрил Радедорм 0,15-0,25 0,5-1,5 0,2-0,3 Карбамазепин Карбамазепин Финлепсин, Тегретол, Тимонил, Карбатол 15-30 Вальпроаты Вальпроат натрия Депакин, Конвулекс Орфирил, Энкорат, Дипромал, Эпилим Апилепсин Ацедипрол 30-50
Гпава 66 Острые отравления у детей Бичун А.Б. Наиболее часто отравления встречаются у детей в возрасте 2-5 лет. Отравления могут наблюдаться и у детей первых месяцев жизни при грудном вскармливании, если мать принимала лекарственные препараты. Преимущественный путь отрав¬ ления у детей — энтеральный, затем через кожу и слизистые, более редко встреча¬ ется ингаляционный и самый редкий — парентеральный. Самой распространенной причиной отравлений у детей является неосторож¬ ность. Родители, близкие часто «не успевают» за темпом психомоторного развития маленького ребенка. В результате дети получают доступ к опасным веществам. Современные лекарственные препараты, цветные, в красивых облатках, способ¬ ны привлечь внимание ребенка. А по меткому выражению детских психологов, лекарственные упаковки со специальной крышечкой «от детей» вызывают труд¬ ности с открыванием только у взрослых. К сожалению не редки случаи отравле¬ ний лекарствами в семьях медицинских работников, где дети играют в папу, маму — врача. Важной и опасной особенностью отравлений у детей является зачастую полное отсутствие анамнестических сведений о количестве и качестве отравляющего агента: — вкусовые параметры веществ не являются значимыми для ребенка; — часто, видя реакцию взрослых, дети скрывают сведения об отравляющем ве¬ ществе и количестве съеденного; — до лабораторных исследований биологических жидкостей никто не знает что и сколько съел ребенок. Указанный срыв анамнеза может вызвать ложноположительное заключение о благополучном состоянии ребенка, особенно в скрытый, латентный период отрав¬ ления. Менее опасными, но так же широко распространенными являются отравления, произошедшие по неосторожности, связанные с неправильной дозировкой лекар¬ ственных средств. Главным причинным фактором таких отравлений является не¬ соблюдение или незнание родителями предельно допустимых доз лекарственных средств, возможных к применению у детей разного возраста. По частоте отравлений из всех лекарствнных средств первое место занимают жаропонижающие (ацетилсалициловая кислота, парацетамол, НПВС), производ¬ ные имдазолина, антигистаминные средства, витамины. Наиболее опасными для жизни являются антиаритмические препараты всех классов, амитриптилин, железосодержащие препараты, сердечные гликозиды.
786 Раздел VIII. Избранные главы неотложной педиатрии В некоторых случаях родственники, работники детских учреждений в страхе перед ответственностью могут давать неполную, искаженную информацию. Оп¬ рос родителей или родственников, если отравление произошло дома, воспитате¬ лей и педагогов, если отравление произошло в детском учреждении необходимо проводить настойчиво, до получения ответов на все вопросы. Во всех случаях, если отравление было вне дома, требуется исключить возмож¬ ность группового приема токсичного вещества. Для поиска участников привлека¬ ют родителей, друзей и одноклассников с обязательным выяснением места нахож¬ дения и состояния всех подозреваемых в отравлении детей. В таких ситуациях же¬ лательно привлечение специальных служб — милиции и МЧС. Отравление с суицидальной целью встречается редко, в основном у девочек в пубертатном периоде, а так же у эмоционально неустойчивых подростков. Как правило, отравлению предшествует конфликтная ситуация в школе, дома, разрыв отношений со сверстниками. Отравления с парасуицидальной целью — желание вызвать к себе сочувствие, продемонстрировать свое несогласие, протест характер¬ ны для подростков. Во всех этих случаях дети ведут себя демонстративно: приняв токсичное вещество, тем или иным способом сообщают о своем поступке, иногда сами вызывают «скорую помощь», оставляют записки с объяснением причины отравления. Доза яда бывает невысокой, а характер химического вещества — не чрезвычайно опасным. Отдельной причиной отравлений у детей можно считать желание ребенка вы¬ лечиться от хронического заболевания. В таких случаях дети принимают большую дозу прописанного им препарата, надеясь на быстрое излечение. Широкое проникновение препаратов бытовой химии привело к учащению слу¬ чаев отравления ими детей. Основными компонентами препаратов бытовой химии являются спирты (этиловый, пропиловый, поливиниловый и т.д.), скипидар, ща¬ велевая и лимонная кислоты, аммиак, каустическая сода (натрия гидрооксид), фосфорорганические соединения (средства против бытовых насекомых). Опас¬ ность данных отравлений, как и в случае отравлений лекарственными средства¬ ми, заключается в частом срыве анамнеза. Отравление прижигающими ядами — крепкими кислотами (уксусная эссенция, аккумуляторная кислота) и щелочами скорее необходимо отнести к ожогам. Выра¬ женное раздражающее действие и боль, вызываемые уже первым глотком яда, как правило, вынуждают детей прекратить прием агрессивного агента. Отравления в большинстве случаев не развивается, но у ребёнка развивается химический ожог полости рта и пищевода. Такие дети нуждаются в немедленной госпитализации в детское ЛОР — отделение. Особенности диагностики отравлений у детей заключаются в сборе следую¬ щих необходимых сведений: — название отравляющего вещества, его количество; — путь введения; — время, прошедшее с момента контакта вещества с организмом до момента осмотра; — время, прошедшее от момента контакта вещества с организмом до появления первых признаков отравления; — характер и скорость изменения клинических признаков отравления;
Глава 66. Острые отравления у детей 787 — помощь, оказанная до прибытия врача; — в случае энтерального отравления — время последнего приема пищи и ее ха¬ рактер. Все эти сведения помогают врачу правильно оценить тяжесть отравления даже при отсутствии выраженных клинических проявлений — прогнозировать ближай¬ ший период развития отравления и выбрать оптимальную тактику. Осмотр проводится по стандартным правилам, с учетом того, что любое угро¬ жающее состояние, а отравления относятся к таковым, необходимо начинать с оцен¬ ки состояния жизненно важных функций организма - дыхания, кровообращения, сознания. Главной целью объективного осмотра при отравлении является обна¬ ружение ведущего синдрома поражения. Возможны следующие клинические про¬ явления отравлений со стороны различных систем организма: — ЦНС — изменения поведения, все степени угнетения сознания, психомотор¬ ное возбуждение, галлюцинации, делирий, судороги, изменения рефлексов (зрачковый, кашлевой, глотательный, роговичный); — сердечно-сосудистая система — тахикардия, брадикардия, аритмии, острая сосудистая недостаточность, острая сердечная недостаточность (лево- и(или) правожелудочковая), артериальная гипо- или гипертензия; — дыхательная система — проявления ДН различной степени, тахи-, брадип- ноэ, патологические типы дыхания, отек легких; — кожа и слизистые оболочки — изменения окраски и влажности; — мышечная система — изменения тонуса, судороги; — ЖКТ — тошнота, рвота, изменения перистальтики; — при поражении печени или почек развивается соответственно печеночная или почечная недостаточность. Неотложная помощь в первую очередь заключается в выявлении нарушений дыхания, кровообращения, сознания, поддержании или при необходимости восста¬ новлении жизненно важных функций. Удаление невсосавшегося яда выполняется только после того, как жизненно важные функции стабилизированы. Так, напри¬ мер, промывание желудка у ребенка в коматозном состоянии проводится только после интубации трахеи и поддержания (при необходимости восстановления или замещения) самостоятельного дыхания. Удаление отравляющих веществ с кожи и слизистых оболочек производят путем смывания проточной водой в течение не менее 20 минут. При попадании яда на конъюнктиву (роговицу) для смывания яда желательно использовать 0,9% раствор натрия хлорида. При энтеральном отравлении выполняют зондовое промывание желудка. Предпочтительное положение пациента при зондовом промывании — сидя. Один из родителей садится на стул, сажает ребенка к себе на колени; спина ребенка прижата к груди сидящего родителя; ноги родителя обхватывают ноги ребенка; левая рука его охватывает ребенка на уровне живота, фиксируя руки, вытянутые вдоль тела; правая рука фиксирует голову ребенка за лоб, прижимая ее затылком к правому плечу родителя. При нарушении сознания — положение ребенка лежа, голова повернута на бок. Глубину введения зонда определяют по расстоянию от резцов до мечевидного отростка через угол нижней челюсти или по выходу из зонда газа. В качестве от¬
788 Раздел VIII. Избранные главы неотложной педиатрии мывающей жидкости используется вода комнатной температуры, у детей до года - 0,9% раствор натрия хлорида. Количество жидкости для промывания — 1 л на год жизни (до чистых вод), но не более 10 л. Детям до года — 100 мл/кг массы тела, но не более 1 литра. После промывания желудка по зонду вводится энтеросорбент полифепан — 1 чайная ложка на год жизни. При подозрении на отравление препаратами холино- миметического действия, а также при брадикардии до промывания желудка внут¬ римышечно вводится 0,1% раствор атропина сульфата из расчета 0,1 мл на год жизни ребенка; детям до года — 0,1 мл. Зондовое промывание желудка является обязательной процедурой при подо¬ зрении на энтеральное отравление, и проводится в течение 24 часов с момента от¬ равления. В современных городских условиях, когда время прибытия скорой медицинс¬ кой помощи колеблется от 20 до 40 минут, важной частью неотложной помощи при отравлениях оказывается первая помощь со стороны близких и родственников. Диспетчер может посоветовать близким и родственникам пострадавшего — до приезда бригады скорой помощи вызвать у ребенка рвоту путем надавливания на корень языка. При этом рвоту нельзя вызывать у пациентов находящихся без со¬ знания, а так же при отравлении раздражающими жидкостями, продуктами нефти. При подозрении на ингаляционное отравление летучими веществами главным правилом было и остается соблюдение техники личной безопасности. Только спе¬ циальные службы, такие как — МЧС, милиция могут оценить степень безопаснос¬ ти работы бригады скорой помощи в очаге поражения без использования индиви¬ дуальных средств защиты — противогаз и др. Кратко технику личной безопаснос¬ ти можно сформулировать как требование не превращать себя и своих сотрудников в новые жертвы на месте происшествия. В том случае, если до прибытия специаль¬ ных служб необходимо срочно оказать помощь пострадавшим, при входе в поме¬ щение, где возможно ингаляционное отравление, надо оставить двери открытыми и как можно скорее открыть окна, т.е. создать возможность сквозняка. Если есть подозрение на отравление бытовым газом — нельзя пользоваться телефоном, элек¬ трическим звонком, освещением, зажигать спички в помещении, где ощущается за¬ пах газа, — это может привести к пожару или взрыву. При проведении ИВЛ жела¬ тельно использовать маску с самонаполняющимся дыхательным мешком. Если необходимо применять дыхание «рот в рот» (нет соответствующего оснащения), то вдох в рот или рот/нос пострадавшего нужно делать через смоченную водой марлевую салфетку, а при пассивном выдохе пострадавшего отклонять свою голо¬ ву в сторону, чтобы выдыхаемый газ не попал в легкие спасателя. После принятия возможных мер для предотвращения собственного отравления, необходимо как можно скорее вынести пострадавшего из зоны поражения. В дальнейшем — окси¬ генация увлажненным кислородом (30-60% кислородовоздушная смесь, при раз¬ витии признаков сердечно-сосудистой или дыхательной недостаточности - 100% кислород). Нельзя оставлять пострадавшего находящегося без сознания, в поло¬ жении, при котором может произойти нарушение проходимости дыхательных пу¬ тей вследствие рвоты или западения языка. Если нет иной возможности поддер¬ живать проходимость дыхательных путей и постоянно контролировать состояние необходимо положить пострадавшего (пострадавших) в «устойчивое положение
Глава 66. Острые отравления у детей 789 на боку». При этом нельзя укладывать пострадавшего на твердую поверхность, не подстелив чего-либо мягкого, так как уже спустя несколько часов могут образовать¬ ся пролежни. Особого внимания среди ингаляционных отравлений у детей заслуживает от¬ равление угарным газом (СО). Связано это с анатомо-функциональными особен¬ ностями детского организма. Так у детей повышенный, по сравнению с взрослым человеком, уровень метаболизма. И чем меньше ребенок по возрасту, тем актив¬ ность метаболизма выше. Соответственно, потребность в кислороде и его утилиза¬ ция у детей закономерно выше, чем у взрослых. Поэтому, дети более чувствитель¬ ны к отравлению угарным газом, чем взрослые. Отравление у них развивается раньше, быстрее и протекает тяжелее. При отравлениях целых семей, поводом к вызову часто служит неукротимая рвота, судороги у детей. На момент приезда врачебной бригады, когда у детей уже присутствует развернутая клиническая кар¬ тина отравления, у взрослых членов семьи могут проявляться только начальные признаки отравления угарным газом. В клинической картине отравлений угарным газом принято различать следу¬ ющие степени тяжести: — легкая степень — головная боль, тошнота, головокружение, жалобы на шум в ушах, усиление частоты сердечных сокращений, частоты и глубины дыхания, мышечная слабость, бледность кожи; — средняя степень — нарастающая мышечная слабость до потери возможности к самостоятельному передвижению, рвота, сонливость до частичной потери сознания — оглушения, затем возбуждение; тахикардия и одышка нараста¬ ют, иногда появляются ярко-красные пятна на лице и теле. Классическая вишнево-красная окраска кожных покровов встречается редко; — тяжелая степень — дыхание поверхностное, пульс частый и нитевидный, воз¬ буждение сменяется сопором и комой, возникают судороги, и наступает смерть от паралича дыхательного центра. Возможны ишемия и инфаркт миокарда. Медикаментозная терапия отравлений угарным газом включает в себя: — внутривенное введение 1% раствора метиленового синего в 25% растворе глю¬ козы (хромосмон), 1 мл на год жизни; — внутривенное введение 5% аскорбиновой кислоты, 1мл на год жизни; — внутривенное введение 10-20 мл 40% раствора глюкозы; — внутривенное введение 2,4% раствора эуфиллина, 7 мг/кг массы тела; Госпитализации подлежат все пострадавшие с отравлением угарным газом вне зависимости от степени тяжести. Это необходимо делать даже в тех случаях, когда, на первый взгляд, отравление протекает легко, т.к. через некоторое время (3-4 часа) может наступить резкое ухудшение состояния пострадавшего. Антидотная терапия отравлений проводится только при явно установленном характере отравляющего вещества и соответствующей клинической картине: — атропина сульфат 0,1% раствор внутривенно или внутримышечно до широ¬ ких зрачков при отравлении ФОС; — дефероксамин (десферал), 10-15 мг/кг.ч. внутривенно или внутримышечно при отравлении железосодержащими препаратами. Не вводить более 6 г в сутки! — церукал 0,05 мл/кг внутривенно или внутримышечно, не более 2 мл, при от¬ равлении клофелином;
790 Раздел VIII. Избранные главы неотложной педиатрии — аминостигмин 0,01 мг/кг внутривенно или внутримышечно при отравлении препаратами холинолитического действия; — циклодол 0,1 мг на год жизни внутрь при отравлении галоперидол- содержащими препаратами. Госпитализация проводится обязательно всех детей с подозрением на острое отравление. Госпитализация желательна в стационар с токсикологическим или, по крайней мере, с отделением интенсивной терапии и реанимации. Более полно проблема острых отравлений изложена в разделе 7 настоящего руководства. Рекомендуемая литература Баиров. Г.А. Детская травматология. 2-е издание, переработанное и дополнен¬ ное. — СПб.: Питер, 2001. — 384 с. Балаболкин М.И. Бронхиальная астма у детей. — М.: Медицина, 2003. Зенков Л.Р. Лечение эпилепсии.— М.: ИИА «Ремедиум», 2001.— 232 с. Иванеев М.Д., Кузнецова О.Ю. Паршин Е.В. Основы базисной и расширенной реанимации у детей,— СПб.: Издательский дом СПбМАПО, 2003.— 111с. Клиническая токсикология детей и подростков / Под ред. И.В. Марковой, В.В. Афанасьева, Э.К. Цибулькина.: В 2-х томах.— СПб.: Интермедика, Т.1.— 1998,- 302 с., Т. 2.-1999.- 399 с. Марьянович А.Т., Цыган В.Н., Лобзин Ю.В. Врачу о лихорадке,— СПб, 1999.— 120 с. Мухин К.Ю., Петрухин А.С. Эпилептические синдромы у детей: диагностика и лечение: Методич. пособие.— М., 2000.— 32 с. Рекомендации по оказанию скорой медицинской помощи детям на догоспиталь¬ ном этапе/Под ред. А.Г.Мирошниченко, В.М.Шайтор.— СПб.: Невский Диа¬ лект, 2005.— 128 с. Шайтор В.М. Лихорадка у детей. Учебное пособие.— СПб.: Издат. дом СПбМА¬ ПО, 2002,-22 с.
Предметный указатель А Аборт 177,179,180,362,571,576,585,586, 590,592 Абсцесс: века 327 заглоточный 352; малого таза 281; паратонзиллярный 351, 767; периаппендикулярный 281 АВ-блокада 414,435,438,442,452,484 Агония 86,90 Аксиология 42 Аневризма аорты 307 Аневризма аорты, расслаивающаяся 357,421,469,489,625 Анурия 133,181,246,356,362,365,534, 536,571,580,651 Апноэ 124,140,546,581,658,665,681,707, 726,782 Апноэ 109 Апоплексия яичника 592,594 Аппендицит: острый 255; положение червеобразного отростка 260 Аритмии: реперфузионные 421 Артериальная гипертензия: острая 476,469,477 судорожная форма 469,471,477 угрожающие жизни криз пр 468,627 Асистолия 106,231,426,438,460,484,528, 740,750 Аспиратор 79 Астма: бронхиальная 770; сердечная 410,430,462 Асфиксия: странгуляционная 170 Атака: транзиторная ишемическая 624 Ацидоз: метаболический 87,88,106,753 Б Беременность, шеечная 585,588 Болезнь Виллебранда 164 Ботулизм 529,537,539 Брадиаритмия 124,454 Бригада интенсивной терапии 23 В Васкулит, гемморагический 160 Введение: воздуховода 744 воздуховода 117,672; парентеральное 73,190,330,525 Венесекция, периферийная 78 Вентиляция легких, искусственная 122, 124,140,149,513,547,740,742 Вентиляция легких, искуственная 97, 645,673,683 Виновность врача 56 Внематочная беременность 590,592 Внутриартериальных введений 323 Возбуждение: аментивное 695; и эпилептиформное 694; кататоническое 694; психопатическое и истерическое 693; реактивно-обусловленное 695; суетливое старческое 694 галлюцинаторно-бредовое 692,693; депрессивно-параноидное 692,693;
792 Предметный указатель маниакальное 695; меланхолическое 693; при психических расстройствах 689; при психофармакотоксической 694 Воздуховод 70,71,96,116,140,221,248, 632,660,740,744 Возмещение затрат на оказание меди¬ цинской помощи г 52 Восстановление проходимости дыха¬ тельных путей 97,116,192,661,757 Выведение яда из организма 716 Вывих: и перелом зуба 389; полового члена 132,371 Г Гипертермия 385,522,524,541,608,615, 708,720 Гиповолемический шок при острых ки¬ шечных инфекциях 533 Гипоксемияигиперкапния 113 Гипоксия 93,105,110,113,153,165,187, 247,397,488,492,506,528,534,558,580, 660,668,677,704,706,719,740,782 Гипотермия искусственная 91; при отравлении 708; при отравлениях 708,725 Гипотензия 705,706; артериальная 87, 192, 408, 417, 422, 457,482,492,494,519,522,531,569,574, 586,593,622,768; ортостатическая 655,720,729 Гипотиреоз 162,527,701 Горметония 622 Голова: волосистая часть 556 Грипп 257, 280, 338, 352, 375, 505, 529, 541,767,768 Грыжа: Брока 285; Рихтера 283; паховая 480; ущемленная 283,284,286 Гемангиомы 159,342 Гемартроз 163,206 Гематома: внутримозговая 627 Гематомиелия 679 Гематурия 161,240,242,314,356,360 Гемодиализ, экстракорпоральный 92, 183,725,731 Гемодилюция и форсированный диурез 717 Гемокоагуляция и гемостаз при патоло¬ гии 153 Геморрагический диатез, тромбоцито- пенический 161 Гемосорбция 91,175,192,495 Гемостаз 151,219,269,305,323,372,392, 480,491,570,573,641 Гемофилия 163,339,629 Гестоз 154,558,569,570,571,579 Гиперкоагуляция 153,171,314,319,480 Гипертензия: артериальная 116,145,188,358,399, 417,469,527,581,627,665,666,768,787 д Дакриоцистит, острый 327 Деонтология 41 Дефибрилляция сердца, электрическая 103 Диабет, сахарный 331,375,377,385,400, 411,451,480,495,510,514,579,582,633, 637,640,737 Диатезы обусловленные поражением тромбоцитарного з 161 Диатезы сосудистого генеза, геморраги¬ ческие 159 Диагностика глубины (степени) ожога 245 Диагностика: дифференциальная 160,271,280,299, 314,335,373,401,407,416,430,456,459, 462,474,516,626,718,769 Диагностика и оказание неотложной помощи при полит 197 Диагностика инфаркта миокарда 412 Диссоциация при разрыве миокарда и тампонаде 95
Предметный указатель 793 Диссоциация при массивной тромбоэм¬ болии, электроме 94 Дифтерия 349,529,530,537,543,713 Дренаж, плевральный 77,234 Дренирование плевральной полости 77, 140 Дыхание, стридорозное 115 Дыхательный объем при ИВЛ 124 Ж Желчная колика 264 3 Задачи: отделения СМП 35 Задачи станции СМП 26 Задержка мочи 205,240,356,362,429,540 Заворот: желудка 292; поперечной ободочной кишки 291; сигмовидной кишки 291; слепой кишки 291; узлообразование 288,292; тонкой кишки 291 Заболевания: инфекционные 154,187,308,537,647, 763; нервной системы 603,647; тканей челюстно-лицевой области, воспальтельные 379 Закрытые повреждения органов живота 238 И Инвагинация кишок 293 Индекс Альговера 131 Инородное тело: в конъюнктивальном мешке 333; глотки и пищевода 346; гортани, трахеи, бронхов 120,347; дыхательных путей 767; носа 346; уха 348 Иммобилизация: верхних конечностей 209; голени 213; лестничной шиной 212; при повреждениях позвоночника 209; нижних конечностей 211; шеи 208; транспортная 76,175, 198, 208, 250, 683; шиной Дитерихса 211; шиной Крамера 210,212 плечевого пояса 209; таза 211 Инсульт: геморрагический 422,469,624,627; ишемический 363,603,624 Интубация трахеи 96,98,118,140,169, 234,513,545,613,645,654,669,728,740 Инфаркт миокарда 91,308,406,408,409, 440,455,479,488,515,713,789 Инфекция: менингококковая 529,531 Ирит и иридоциклит, острый 329 Исследование живота 278 Исследование зрачков 620 Кардиомиопатия, гипертрофическая 465,489 Кардиопамп 72,100 Катетеризация внутренней яремной вены 139 Кератит и кератоконъюнктивит 328 Кислородная терапия 122,123,511 Кишечная непроходимость, инвагина¬ ция, острая спаеч 289 Классификация политравм 196 Классификация ран 216 Коагулопатия 155,158,162,164 Коклюш 505,545,713,771 Колика, почечная 356 Кома: гипотиреоидная 514,527; диабетическая кетонемическая 514, 515,518; диабетическая некетонемическая ги- перосмолярная 518;
794 Предметный указатель соматогенная 616; токсическая 706; цереброгенная 616 Комитет, этический 50 Коникотомия 120,140,171,172,223,347, 502,681,683,778 Контузия глаз и их вспомогательных органов 335 Конъюнктивит, острый 328,652 Крапивница 500,502 Криз: гипертензивный 468,469,471; тиреотоксический 514,525 Крикотиреотомия 121 Критерии возникновения СЛР: прекра¬ щение 61 Критерии эффективности: восполнения кровопотери 140; ИВЛ 97 Кровоизлияние: субарахноидальное 469,603,624,629,702 Кровоизлияние в мозг 603,624,627,721 Кровообращение, вспомогательное 91 Кровотечения: акушерские 569; в гинекологической практике 585; в плевральную полость (гемоторакс) 229; гипо- и атонические 573; глотки 341; гортани 342; желудочно-кишечные 518; желудочон-кишечные, острые 302; носа 163,338,541; уха 342 Круп 537,543,544,546,766,767 Л Лабиринтит, острый 354 Ларингоскоп 118,618,747 Легкомыслие врача, претупное 54 Лечебные мероприятия: при отеке лег¬ ких 150 Лихорадка, гемоглобинурийная 552 Лицензирование 16 Лишай, опоясывающий 647,656 М Макрогематурия 361 Малярия 179,312,529,550,551,762 Массаж сердца 72,98,99,120,169,197, 566,741,750,751 Менингит 387,650 Местная гипотермия 248 Механизмы гемокоагуляции и гемоста¬ за, физиологичес 151 Миоз, односторонний 620 Модели организации СМП 22; зарубежные 23 Н Наложение артериального жгутов 758 Нарушение: дыхания 70,202,348; инструкций, вынужденное 58; кровообращения 455 Нарушение АВ-проведения 438, 451, 452,453 Нарушения: висцерального кровообращения, ос¬ трое и хроническое 306; внутрижелудочковой проводимости 171,415,426; гемостаза и гемокоагуляции 151; глазодвигательные 621,655,665; кислотно-основного состояния 87, 144,182,671; кровообращения 331; кровообращения в бассейне чревного ствола, острое 311; кровообращения в сосудах сетчатки и зрительного не 331; кровообращения, неокклюзионное 307,308; кровообращения, окклюзионное 307; легочного газообмена 86,129,228; мезентериального кровообращения 289,306;
Предметный указатель 795 мезентериального кровообращения, острое 307; менструального цикла 132,585,589; мозгового кровообращения, преходя¬ щее 624; прав больных 43,44,49; проходимости дыхательных путей 96,111,112,140,170,537; сознания и их оценка 613; транспортной функции гемоглобина 114; функции синусового узла 450; электролитного баланса 88,424,615 Небрежность врача, преступная 54 Невозможность информирования боль¬ ных 45 Недостаточность: гепатоцеребральная 189; глюкокортикоидная 89; надпочечников, острая 86, 514, 522, 523,532,650; острая дыхательная 110,111,154,227, 496,499,537; острая печеночная 90,185,308, 530, 547; острая сердечная 408, 426, 430, 455, 609,723,787 Недостаточность висцерального крово¬ обращения, хрон 306,315 Некомпетентность больного 46 Неоказание помощи больному 53,58 Непроходимость: динамическая 289; магистральных артерий конечнос¬ тей, острая 318; механическая 289; обтурационная кишечная 292; острая кишечная 283,288; спаечная 289,293; странгуляционная 283,285,291 Нефрит: карбункул, абсцесс почки, апостема¬ тозный 374; острый интерстициальный 181 О Обезвоживание легочной паренхимы 147 Обморок 488,493,541; ортостатический 489 Обработка ран 218,219,343 Обследование: больных при острых отравлениях 698; нервной системы 620; травматологических больных 201 Обструкция дыхательных путей 72,144, 229,467,719,746,766 Обтуратор, пищеводный 98 Обтурация верхних дыхательных путей 517,519 Обтурация воздухоносных путей 96,739 Обязанности врача бригады СМП 31 ОДН: вентиляционная 112; паренхиматозная 112 Одонтогенный: медиастинит 385; менингит 382,387 Ожог: век, термический 336; век, химический 336; глаз, термический 336; глаз, химический 337; Ожог век и глазного яблока 249 Ожоги: термические 244; химические 244 Ожоговый шок 246,254 Оказание медицинской помощи без со¬ гласия граждан 48 Окклюзии печеночных вен, острые 314 Оксигенация, гипербарическая 91,125, 169,191 Оксигенотерапия 123,405,430,456,466, 477,528,672,740,757 Олигоанурия, экстравазационная пост- ренальная 182 Опорожнение кишечника, ишемическое 308
796 Предметный указатель Определение: объема кровопотери 131; площади ожога 245; степени кровопотери 303 Организация: и структура службы СМП 16; работы отделения СМП 34,36; работы станции СМП 27 Освобождение от уголовной ответствен¬ ности 54 Осложнения: острого инфаркта миокарда 423; острой пневмонии 493; постреанимационного периода 107 Оснащение автомобиля СМП 62 Основания возмещения вреда, причи¬ ненного здоровью 51 Остановка: кровотечения 134,222,758; кровотечения, экстренная 225; сердца кардиогенной природы 93 Остеомиелит, одонтогенный 380 Острая почечная недостаточность 90, 176,177,308,460,530,550 Острый аппендицит: атипичная форма 259; деструктивный 256 Острый живот в гинекологии 592 Отвественность врача: дисциплинарная 43 Ответственность: гражданская 43, 50 Ответственность врача: административная 43; гражданская 51; за нарушение прав больных 49; за причинение вреда здоровью, уго¬ ловная 53; моральная 49; уголовная 43; юридическая 40 Отек Квинке 502 Отек легкиз: кардиогенный 461 Отек легких 111,112,142,166,246,410, 424,430,444,449,455,469,493,541,550, 719,727,787; кардиогенный 145; лечение 146; токсический 246 Отек мозга 168,518,631,650,660,706 Отказ больного от лечения 47 Отморожение 252; контактные 253 Оториноларингология, неотложная 338 Отравления: аминазином и другими седативными нейролептиками 720; аммонием (аммиак, нашатырный спирт, поташ, известь 719; амфетаминами (фенамин, экстази, риталин) 721; антихолинергическими средствами (атропин, димедрол 723; антихолинэстеразными веществами 620; ацетоаминофеном 718; ацетоном 724; барбитуратами (фенобарбитал, эта- минал натрий, немб 725; бензодиазепинами (диазепам, седук¬ сен, реланиум 725; кислотами 731; клофелином 729; местными анестетиками (анестезин, лидокаин, новока 722; опиоидами (героин, морфин, фента¬ нил, кодеин, ханка 726; углерода оксидом 247; фосфорорганическими соединения¬ ми (ФОС) 727; хлорированными углеводородами (хлористый метил) 730 Отравления, острые 785 Отравления, синдром: адренергический 703,705; антихолинергический 703,723; симпатолитический 703; холинергический 703 Отслойка плаценты, преждевременная 569,570 Охлаждение (замерзание), общее 252, 254
Предметный указатель 797 Оценка состояния новорожденного по шкале Апгар 564 Ошибки: при дефибрилляции 104; сердечно-легочной реанимации 101 П Панкреатит 267,268 Папиллит, некротический 374,375 Паралич диафрагмы 547 Параметры ИВЛ 124,125 Парафимоз 378 Патогенез ОДН 228 Пельвиоперитонит 279,599 Пеногашение 461,466 Передозировка антикоагулянтов 627 Перекрут: ножки кистомы яичника 595; яичка 286,373; яичка и семенного канатика 286 Перелом: верхней челюсти 389; полового члена 371; ребер 55,98,129,228,231; скуловой кости и скуловой дуги 392 Переломы: верхней челюсти 391; грудины 231; костей носа 343,393; нижней челюсти 388,389 Перитонит: местный 274,281; местный и ограниченный 281; острый 274; тазовый 599 Перфорация гнойных образований при¬ датков 592,596 Пиелонефрит, острый 179,357,374 Пионефроз 374,375 Пневмония, острая 491,684 Пневмоторакс 77,93,115,129,198,223, 227,229,233,243,351,484,512,677,680, 758,776 Повреждение: гортани и трахеи 223; груди 223,234; ключицы и лопатки 209; костей лицевого черепа 389; лучезапястного сустава и пальцев ки¬ сти 210; мочевого пузыря 368; мошонки и ее органов 372; мягких тканей лица и шеи 388; опорно-двигательного аппарата 199; открытое 196; пищевода 223; плеча 209; полового члена 371; предплечья 210; связок 200; тканей челюстно-лицевой области, механическое 388; травматическое 195,318 Повреждения: живота 224,238 Повязка Дезо 210 Повязка-воротник типа Шанца 209 Полиомиелит 656 Полирадикулоневропатия Гийена-Бар- ре 655 Полиурия 183,437,475,515,550,622,670 Положение: о враче выездной бригады СМП 31; об организации деятельности выезд¬ ной бригады СМП 30; об организации деятельности опера¬ тивного отдела СМ 28 Положения, нормативные 42 Помощь: обожженным 248; пострадавшему от электрического тока 251; при астматическом статусе 510; при внезапной смерти 104; при гипертензивных кризах 476; при отеке легких 427 Поражение: периферических нервов 711; холодом 252; электрическим током 103, 124, 142, 250
798 Предметный указатель Поражения: органов дыхания, ингаляционное 247; термическое 244; электрическим током 93 Порядок лечебных мер при шоке 141 Порядок лицензирования службы СМП 17 Пособие при тазовом предлежании пло¬ да, акушерское 565 Почечная недостаточность, острая 176, 177,460,550 Права врача бригады СМП 32 Права пациента 44 Предлежание плаценты 569 Прерывание беременности ранних сро¬ ков 585 Преэклампсия 581,582,584 Прием Селлика 118,172,742 Прикрепление и приращение плаценты 569 Прикрепление и приращение плаценты, плотное 571 Припадок: генерализованный общий судорож¬ ный 658 истерический судорожный 662; парциальный бессудорожный 659; парциальный судорожный 659; Приступ: бронхиальной астмы 770; глаукомы, острый 330; Морганьи-Адамса-Стокса 444 Причинение вреда здоровью больного 53,59 Проблемы СЛР 60 Промывание желудка 535,541,716,717, 724,787,788 Простатит 376 Простой аппендицит, острый 255 Процесс в придатках матки, воспали¬ тельный 260,598 Психоз, острый интоксикационный 711 Пункция: подключичной вены 137; сердца 102 Пункция и катетеризация бедренной вены 139 Пункция и катетеризация перикарда 234 Путь введения, внутрисердечный 101 Р Разделение ответственности 59 Разрыв: матки 576; перегородки сердца 428; сердца 428 Рак шейки и тела матки 590 Ранение: век и конъюнктивы 332 глазницы 335; глазного яблока 333; головы 220; живота, проникающее 224; конечностей 225; магистральных сосудов 225; остановка кровотечения 222; паренхиматозных органов 224; подключичной артерии и вены 222; половых органов 372 проникающее 227; роговицы, прободное 334; сердца 229; сонной артерии 222; шеи 222 Раны 215; груди 223; лица 388 непроникающие 217; проникающий 217 Расстройство, острое психическое 685 Растворы: коллоидные 136,757; кристаллоидные 136 Расширение: зрачка, двухстороннее 621; одностороннее резкое 621 Реакция: аллергическая 497; острая аллергическая 497;
Предметный указатель 799 острая дистоническая 712 Реанимация, сердечно-легочная 95,739 Регидратация при астме 511 РейерКК. 12 Реокклюзия коронарной артерии 421 Ригидность мышц 712 Риск медицинский: обоснованный 57 Роды 555 С Санация трахеобронхиального дерева 511 Сафара, тройной прием 96,116 Сдавление: головного мозга 665; спинного мозга 679 Сепсис: менингококковый 530,531; одонтогенный 384 Сертификация врачей 16 Симптом: Бабинского 616; Бергмана 303; Воскресенского 258,269; Гобие 272; Грекова 298; Грея-Турнера 269; Джексона 347; Дзбановского 298; кашлевый 257; Керте 269 Корочанского 309; Кохера-Волковича 257; Краснобаева 261; Малевича 393; Менделя 304; Мондора 309; мышечного напряжения 278; Мюсси 263; Ортнера 263; Промптова 260; Ризваша 257; Ровзинга 258; Ситковского 258; Щеткина-Блюмберга 239,258 Синдром: Бадда-Киари 306,314; болевой 737; бронхоспастический 505; Валя 289; гепатопульмональный 189; диссеминированного внутрисосудис- того свертывания 151,154; диэнцефало-катаболический 671; длительного сдавления (краш-синд- ром) 173; Иценко-Кушинга 523; Лайелла 501; Маллори-Вейсса 302,305; мезэнцефало-бульбарный 672; менингеальный 532; нарушений дыхания при отравлени¬ ях 713; нарушения гемодинамики при от¬ равлениях 714; негативный 689; острого легочного повреждения 90, 110,112,130,143; острой почечной недостаточности при отравлениях 715; позитивный 688; полиорганной недостаточности 156, 174,492,730; «полной тишины» 309; поражения нервной системы 706; при отравлении болевой 711; судорожный 658,735,780; Уотерхауса-Фридериксена 523; Шихана 523; «шокового легкого» 112 Система: бортового энергоснабжения машины СМП 65 Система крови: антикоагулянтная 152; свертывающая 151; фибринолитическая 153 СЛР критерии возникновения невроло¬ гических нарушен 107 Служба СМП в сельских районах 32 Смерть: внезапная 93;
800 Предметный указатель клиническая 90; мозга 108,109,616 Согласие, отсроченное 47 Состояние: гипогликемическое 514; преагональное 86; терминальное 85 при заболеваниях щитовидной желе¬ зы, неотложные 525; при поражениях нервной системы, неотложные 602 Сотрясение головного мозга 664 Спазм бронхов, снятие 508 Спинальный шок 676 Средства: контроля климата машины СМП 74; обеспечения функций мочеиспуска¬ ния 75; по поддержанию кровообращения 72; при реанимации, лекарственные 106 Средства искусственной вентиляции легких 97 Ссадина 216 Статус, эпилептический, судорожные состояния 658 Стеноз: аотральный 464; гортани, острый 349; митральнфй 144,464; Стенокардия 397; диагностика, электрокардиографи¬ ческая 403; помощь, неотложная 405 Степени ОДН 115 Столбняк 538 Сужение зрачков, двухстороннее 620 Т Тактика при неотложных неврологичес¬ ких состояниях, 604,608 Тампонада: носа 340; сердца 98,220,234 Тахикардия: атриовентрикулярная пароксиз¬ мальная 435; пароксизмальная 104,432; пароксизмальная желудочковая 440; предсердная пароксизмальная 432 Телеангиэктазия (болезнь Рандю-Осле- ра), геморрагич 159 Терапия артериальной гипотензии при пневмонии, инт 494 Техника: искусственной вентиляции легких методом «ото рта к 97; проведения трахеотомии 350 Тип дыхания, агональный 90 Тонометр 73 Травма: глотки 344; гортани 344; груди, сочетанная 227; изолированная 196; множественная 196; множественная сочетанная 196; носа 342; околоносовых пазух 343; органа зрения 332; позвоночника 675; позвоночника без повреждения спин¬ ного мозга 683; позвоночника с повреждением спин¬ ного мозга 683; половых органов 589; сочетанная 196; уха 344; черепно-мозговая 664 Травматизм 199; родовой 575 Травмы: почек 365; уретры 370 Трахеостомия 120 Требования: к медицинскому оснащению бригады скорой помощи 69;
Предметный указатель 801 к организации работы отделения СМП, основные 34 Требования к организации станций СМП, основные 25 Триада: Дъелафуа 258; Мондора 298 Тромбоз: брыжеечных вен 308; в артерии, острый 320; в системе воротной вены, острый 313 Тромбофлебит вен лица и шеи 383 Тромбоцитопатия 162 Тромбоэмболия: легочной артерии 479 Трубка, эндотрахеальная 70 Туалет новорожденного, первичный 564 У Уменьшение: отека бронхов 510; ОЦК 147 Уретроррагия 370 Урогематома, забрюшинная 366 Условия оказания помощи 54 Устранение спазма бронхов 249 Утопление: асфиксическое (сухое) 167; вторичное 168; синкопальное 167 Ушиб: головного мозга 665; и разрыв легкого 230; полового члена 371; сердца 230 Ущемление: каловое 283; полового чле¬ на 371 Ф Феномен «оглушенного миокарда» 421 Флегмона: века 327; глазницы 327; дна рта, гнилостно-некротическая (ангина Женсуля-Л 383; околочелюстная 382 Фибрилляция желудочков 94,103,231, 421,424,740,750 Фибрилляция и трепетание предсердий 446 Фонендоскоп 73 ФОС 701,789 Фурункул носа 351 Функции отделения СМП 35 Функции станции СМП 19 X Холецистит, острый 262 ц Цистит 375 Ш Шкала Глазго 615 Шина тарнспортная 208 Шок: аритмический 427; анафилактический 499; возмещение дефицита ОЦК 135; лечение 134; ледяной («крио») 167; кардиогенный 455; клиническая характеристика 130; индекс Альговера 131; инфекционно-токсический 530; обезболивание 134; патогенез 128; при менингите 652 степени 132; травматический 128 «Шоковая почка» 173 Э ЭКГ-признакимономорфнойЖТ 441 Электроофтальмия 336 Экзофтальм, пульсирующий 327 Эклампсия, коматозное состояние 584
802 Предметный указатель Эмболия: брыжеечных артерий 307; бифуркации аорты 319,321 Эндофтальмит и панофтальмит 330 Эпидермальный некролиз, синдром Лайелла, острый 501 Эпидидимит, острый 377 Эпиглоттит, острый 353,547 Энцефалит 653 Энцефалопатия, острая гипертоничес¬ кая 644 Эмфизема: подкожная 231; средостения 230 Этапы оротрахеальной интубации 119 Этика 41 Я Язва желудка и двенадцатиперстной кишки, прободная 297 Ятрогения 55
Практическое руководство Руководство для врачей скорой помощи под редакцией В. А. Михайловича, А. Г. Мирошниченко Редактор М. В. Русанова Верстка Д. Зарецкая. Подписано в печать 12.02.2007. Формат 70x100 У16. Бумага офсетная. Печать офсетная. Гарнитура PetersburgC. Уел. печ. л. 50,25. Тираж 5000 экз. Заказ 339 Отпечатано по технологии CtP в ОАО «Печатный двор» им. А. М. Горького 197110, Санкт-Петербург, Чкаловский пр., 15
Издание подготовлено при участии Обще¬ российской общественной организации «Рос¬ сийское общество скорой медицинской помощи» (РОСМП). Адрес правления РОСМП и редколлегии научно-практического журнала «Скорая меди¬ цинская помощь»: 193015, Санкт-Петербург, Кирочная ул., 41. Тел/факс: (812) 588-43-11 E-mail: mapo@mail.lanck.net
Руководство по скорой медицинской помощи. Для врачей и фельдшеров –
ОтложитьЧитал
Язык:
Русский (эта книга не перевод)
Опубликовано здесь:
2017-08-31
Файл подготовлен:
2022-10-10 22:27:12
Перед вами обновленное руководство по СМП, состоящее из трех основных разделов: клинических протоколов оказания скорой и неотложной медицинской помощи, лекарственных средств, входящих в состав укладок бригад скорой медицинской помощи в соответствии с Приказом Минздрава России от 28.10.2020 г. №1165н «Об утверждении требований к комплектации лекарственными препаратами и медицинскими изделиями укладок и наборов для оказания скорой медицинской помощи» и применяемых в лечении неотложных состояний, и дополнительных сведений, необходимых для оказания квалифицированной медицинской помощи при экстренных состояниях. Предназначено для врачей и фельдшеров СМП, а также для студентов медицинских вузов. Материал полностью обновлен в соответствии со стандартами, принятыми сегодня. Добавлена информация по интерпретации ЭКГ.
Полная версия
Видео

http://www.bestmedbook.com/

Глава 1
Организация и состояние службы скорой медицинской помощи
ИСТОРИЯ ВОЗНИКНОВЕНИЯ И СОВРЕМЕННОЕ СОСТОЯНИЕ СЛУЖБЫ СМП В РОССИИ
Тысячелетиями человечество накапливало опыт оказания срочной помощи людям, внезапно заболевшим, либо пострадавшим от несчастных случаев в быту, на производстве, в бесчисленных войнах и катастрофах, прежде чем осознать необходимость организации СМП в современных её формах.
ВРоссии первые станции СМП были открыты в Москве 28 апреля 1898 года при Сущёвском и Сретенском полицейских участках. Они были оснащены одной каретой с укладкой с медикаментами, инструментарием и перевязочным материалом. На каждой такой карете работал врач, фельдшер и санитар. Начиналось дежурство в 3 часа дня, заканчивалось в это же время на следующий день. В первом отчёте о двухмесячной работе двух станций СМП указано, что они осуществили 82 вызова и 12 перевозок, на что было затрачено 64 часа 32 минуты.
Вмае 1908 года по предложению профессора Московского университета П.И. Дьякова состоялось учредительное собрание Добровольного общества СМП с привлечением частного капитала. Общество ставило своей целью оказывать бесплатную медицинскую помощь пострадавшим от несчастных случаев. Так началась история развития современной службы СМП в России.
Внастоящий момент СМП в РФ — это социально значимая служба и один из самых массовых видов медицинской помощи. Служба СМП является частью первичного звена системы здравоохранения и представлена учреждениями (станциями, отделениями, больницами, институтами СМП), организуемыми органами власти субъектов РФ для оказания экстренной медицинской помощи взрослому и детскому населению при неотложных состояниях на догоспитальном этапе силами выездных бригад СМП вне зависимости от места происшествия (заболевания).
Следует отметить, что служба СМП в России ориентирована не только на простую транспортировку больного до стационара и поддержание жизненных функций, но и на комплексное и эффективное оказание помощи в неотложных ситуациях на догоспитальном этапе.
ВРФ оказание СМП осуществляется 3268 станциями и отделениями СМП и 47 больницами скорой помощи мощностью 27 915 коек. Основными ресурсами СМП являются: 12 490 общепрофильных бригад (30% общего

2■ Глава 1
количества бригад), 5380 специализированных бригад (13%), 1873 бригады интенсивной терапии (3%) и 22 233 фельдшерские бригады (53%).
По состоянию на середину 2006 г. в службе СМП работают 18 000 врачей и 90 000 фельдшеров. Укомплектованность службы врачами и фельдшерами составляет соответственно 88,3% и 96,9%.
За последние 10 лет число вызовов СМП увеличилось на 30%. В 2004 г. в России было произведено около 50 млн вызовов, обслужено 52,5 млн граждан, госпитализировано более 8 млн человек.
В структуре вызовов (по материалам станции СМП г. Екатеринбург) стабильным остаётся соотношение выездов на: внезапные заболевания (71,6– 72,9%) и несчастные случаи и травмы (9,4–9,7%); перевозки — 10,7%; вызовы на квартиры (88,2–89,4%) и улицы (4,2–5,6%); к детям (11,6–12,3%). Среди нозологических форм неизменно наиболее высокий удельный вес (как в пределах области, так и в городе) занимают вызовы к больным с сердечно-сосудистыми заболеваниями (18,4%) и с острой неврологической патологией (13,3%).
ОСНОВНЫЕ ПОНЯТИЯ
Неотложное состояние — внезапно возникшее патологическое изменение функций организма человека, угрожающее его жизни, здоровью или окружающим его лицам. Неотложные состояния классифицируются следующим образом.
■Состояния, угрожающие жизни, — патологические состояния, характеризующиеся нарушением жизненно важных функций (кровообращения и дыхания).
■Состояния, угрожающие здоровью, — патологические состояния с высоким риском развития нарушений жизненно важных функций или способные вызвать стойкие нарушения здоровья, которые могут наступить при отсутствии медицинской помощи в ближайшее время.
■Состояния, требующие срочного медицинского вмешательства в интересах окружающих лиц в связи с поведением больного.
Особым видом неотложных состояний считают роды. По сути, роды — физиологический акт, они могут быть разрешены без неотложного медицинского вмешательства. Вместе с тем из-за определённого риска осложнений, в том числе угрожающих жизни, необходимо отнести роды к неотложным состояниям и включить в сферу оказания СМП. Именно такой подход законодательно закреплён Программой государственных гарантий обеспечения граждан РФ бесплатной медицинской помощью.
Основные причины неотложных состояний перечислены ниже.
■Острые заболевания.
■Обострения хронических заболеваний.
■Травмы.
■Отравления.
■СМП (син. экстренная медицинская помощь) как вид медицинской помощи — комплекс осуществляемых безотлагательно лечебно-диа- гностических и тактических мероприятий, направленных на устранение внезапно возникшего патологического состояния, угрожающего жизни и здоровью человека (неотложного состояния) или окружающим его лицам на всех этапах лечения.

Организация и состояние службы скорой медицинской помощи ■ 3
■СМП как система — совокупность нормативов, структур и механизмов взаимодействия, обеспечивающих оказание СМП, её научное и методическое обеспечение и подготовку кадров. Определение СМП как системы имеет более широкое толкование, характеризующее все её компоненты, т.е. термин «система СМП» подразумевает и оказание экстренной медицинской помощи на всех её этапах, и научно-методи- ческое обеспечение, и подготовку специалистов, а потому включает, наряду со службами СМП (станциями, отделениями) и больницами СМП, специализированные научно-исследовательские институты (на-
учно-исследовательский институт скорой помощи им. Н.В. Склифосовского и научно-исследовательский институт скорой помощи им. И.И. Джанелидзе), центры подготовки специалистов СМП и центры медицины катастроф.
Больница СМП — лечебно-профилактическое учреждение стационарного типа, имеющее в своём составе отделение СМП.
Служба СМП взаимодействует со стационарами различного типа, оказывающими экстренную медицинскую помощь. Пациенты могут доставляться бригадами СМП в муниципальные, районные, областные (краевые, республиканские) больницы, институты скорой помощи и специализированные научно-практические учреждения.
Догоспитальный этап СМП — оказание экстренной медицинской помощи вне лечебного учреждения.
Основные принципы оказания СМП.
■Безотлагательный характер оказания СМП, обусловленный нарушением жизненно важных функций у больного (пострадавшего) или высоким риском их развития вследствие быстрого прогрессирования патологического состояния при отсутствии адекватного лечебного пособия.
■Безотказный характер оказания СМП при неотложных состояниях. Каждый гражданин вне зависимости от социальных, национальных, культурно-религиозных и иных особенностей, обратившийся в службу СМП и нуждающийся в срочном медицинском вмешательстве, имеет право на получение бесплатной экстренной медицинской помощи в соответствии со стандартами медицинской помощи. Однако пациент имеет право отказаться от медицинской помощи.
■Бесплатный характер получения помощи больными (пострадавшими) при неотложных состояниях.
■Государственное регулирование предполагает ответственность органов
исполнительной власти за организацию бесперебойного оказания СМП. Объём СМП — совокупность безотлагательных лечебно-диагностичес- ких мероприятий, направленных на устранение неотложного состояния. В зависимости от условий оказания помощи, обусловленных этапом её оказания, наличия специального медицинского оснащения и кадров, по-
мощь может оказываться в следующих объёмах.
■Первая помощь больным и пострадавшим в виде самопомощи и взаимопомощи.
■Медицинская помощь — помощь, оказываемая медицинскими работниками.

4■ Глава 1
Первая медицинская помощь — помощь, оказываемая медицинским работником при отсутствии условий для оказания квалифицированной помощи.
Квалифицированная медицинская помощь — достаточная медицинская помощь, оказываемая медицинским работником, имеющим базовое образование по необходимому профилю, в соответствующих условиях и с применением соответствующего оборудования.
Специализированная медицинская помощь — исчерпывающая медицинская помощь, оказываемая врачом, имеющим дополнительное образование (помимо базового), в соответствующих условиях и с использованием соответствующего оборудования. Обеспечение мероприятий по оказанию специализированной (санитарно-авиационной)
СМП по медицинским показаниями осуществляют лечебно-профи- лактическими учреждения субъекта РФ.
Перечень минимально необходимых лечебно-диагностических мероприятий каждого из объёмов экстренной медицинской помощи регламентирован соответствующими стандартами (протоколами). В зависимости от оперативной обстановки объём оказания СМП может быть неполным, что определяется соответствующими нормативными документами.
Алгоритм экстренной медицинской помощи — последовательность необходимых лечебно-диагностических мероприятий в типичных клинических ситуациях, соответствующий этапу и объёму оказания экстренной медицинской помощи.
Тактика экстренной медицинской помощи — средства и методы, применяемые для своевременного и эффективного оказания экстренной медицинской помощи на всех её этапах. На догоспитальном этапе правильный выбор тактики позволяет в каждом отдельном случае с учётом конкретной обстановки обеспечить наиболее верное достижение цели: своевременность и эффективность оказания экстренной медицинской помощи, безопасность транспортировки в стационар или преемственность наблюдения и лечения больного на дому. В отличие от других служб в здравоохранении, где лечебно-диагностический процесс основан на этапности его оказания (диагностика, а затем тактика ведения), в условиях оказания СМП тактика приобретает первостепенное значение. Это связано со специфичностью службы, условиями, когда провести диагностику затруднительно (катастрофы, криминальные обстоятельства), отсутствует возможность получить о больном и его болезни клиническую информацию (оказание помощи на улице и др.). Тактика СМП должна включать и превентивный компонент — предупреждение возможных жизнеопасных состояний и других критических ситуаций, обеспечивать безопасность как для больного, так и для окружающих лиц и медицинского персонала.
РЕЖИМЫ ФУНКЦИОНИРОВАНИЯ И ОРГАНИЗАЦИЯ СЛУЖБЫ СМП
Служба СМП функционирует в режиме повседневной работы и в режиме чрезвычайных ситуаций и выполняет следующие основные задачи.
■В режиме повседневной работы.
Организация и оказание скорой и неотложной медицинской помощи гражданам при состояниях, требующих срочного медицинского вмешательства, как на месте происшествия, так и во время транспор-

Организация и состояние службы скорой медицинской помощи ■ 5
тировки в стационар в адекватном объёме по показаниям, в соответствии с профилем бригады.
Проведение систематической работы по совершенствованию профессиональных знаний и практических навыков медицинского персонала.
Развитие и совершенствование организационных форм и методов оказания СМП населению, внедрение современных медицинских технологий, повышение и контроль качества работы медицинского персонала.
Обеспечение преемственности в работе с медицинскими учреждениями города по оказанию СМП населению.
Проведение мероприятий по подготовке к работе в чрезвычайных ситуациях, обеспечение постоянного неснижаемого запаса перевязочных средств и ЛС.
■В режиме чрезвычайной ситуации (выездные бригады специализированной СМП, вне зависимости от их вида и профиля, выполняют функции специализированных бригад постоянной готовности).
Станция СМП действует по указанию Территориального центра медицины катастроф [республиканского в составе РФ, краевого, областного, окружного, городского (г. Москва и г. Санкт-Петербург)], который руководствуется документами штаба (управления, комитета) по делам гражданской обороны и чрезвычайным ситуациям.
Направляет в зону чрезвычайной ситуации выездные бригады СМП согласно плану работы по ликвидации медико-санитарных последствий чрезвычайных ситуаций.
Проводит лечебно-эвакуационные мероприятия пострадавшим при ликвидации чрезвычайных ситуаций.
Вся система организации и оказания СМП состоит из двух взаимосвязанных этапов.
■догоспитального (станции СМП);
■госпитального (стационары различного уровня). Выделяют 3 уровня в организации работы СМП.
■Одноуровневая (фельдшерская) в сельской местности.
■2-уровневая (смешанная) в средних городах (врачебная бригада и фельдшерская бригада).
■3-уровневая (смешанная) в крупных городах (врачебная бригада, специализированная врачебная бригада и фельдшерская бригада).
Помимо этого необходимо разделение функций между станциями СМП и поликлиниками с целью не загружать станции СМП непрофильными вызовами при нежизнеопасных заболеваниях. Существуют два принципа подобного разделения.
■На основании определения тяжести повода для вызова (жизнеопасное, нежизнеопасное заболевание).
■На основании определения места происшествия (улица, квартира). Наиболее распространённой (почти повсеместно) формой разделения
функций между станциями СМП и амбулаторно-поликлиническими учреждениями в обслуживании больных в РФ служит построение работы этих учреждений по принципу определения тяжести повода. С учётом этого организация медицинской помощи больным с острыми и хроническими, но нежизнеопасными заболеваниями возлагается на поликлинику.

6■ Глава 1
Там создаются пункты «продлённого приёма на дому» (прежнее устаревшее название «пункты неотложной помощи»). Данная система оказания СМП укоренилась и по ней работают станции СМП как в сельской местности, так и в средних и крупных городах в течение более 80 лет.
Более редкой формой разделения функций (существующая, например, в г. Санкт-Петербург) является та, при которой для оказания помощи при жизнеопасных заболеваниях, независимо от места происшествия, выезжает бригада СМП, а для обслуживания вызова на квартиры — бригада неотложной помощи поликлиники.
Служба СМП может организовываться по следующим принципам.
■По географическому признаку: городские станции СМП и сельские пункты, отделения СМП.
■По принципу взаимоотношения со стационарами и типу административного управления (и финансирования): самостоятельные станции СМП и объединённые (работающие в составе больниц на правах подразделений) в городах с многопрофильными больницами, а в сельской местности — в составе центральной районной больницы.
■По принципу оказания скорой помощи «по месту происшествия» с организацией параллельной службы неотложной медицинской помощи при поликлиниках (с разделением, как было указано выше, функций между службами догоспитального этапа): улица — СМП, квартира — неотложная медицинская помощь.
■По принципу оказания скорой помощи по «степени тяжести повода» независимо от места происшествия (без создания службы неотложной медицинской помощи) силами и средствами только СМП.
■По принципу ведомственной принадлежности и финансирования и (или) делением на государственную и негосударственную службу СМП.
В настоящее время предусмотрено существование службы СМП в двух вариантах (Приказ Минздравсоцразвития РФ от 1 ноября 2004 г. №179).
■В населённом пункте с населением до 50 000 человек организуют отделения СМП в составе городских, центральных районных и других больницах. Это тем более целесообразно в том случае, если в населённом пункте имеется один стационар и его главный врач занимает должность руководителя здравоохранения данного населённого пункта или сельского района.
■В остальных случаях в населённых пунктах создаются самостоятельные
станции СМП.
Станция СМП — государственное или муниципальное учреждение здравоохранения, предназначенное для оказания СМП на догоспитальном этапе выездными бригадами и располагающее необходимыми для этого силами и средствами.
В составе станции СМП должны быть предусмотрены: оперативный отдел (диспетчерская) (для приёма вызовов), отдел связи (для осуществления взаимодействия между станцией и выездными бригадами СМП), отделение медицинской статистики с архивом, кабинет для приёма амбулаторных больных, помещение для хранения медицинского оснащения бригад СМП и подготовки к работе медицинских укладок, помещение для хранения запаса ЛС, оборудованное пожарной и охранной сигнализацией, комнаты отдыха для врачей, среднего медицинского персонала, водителей санитар-
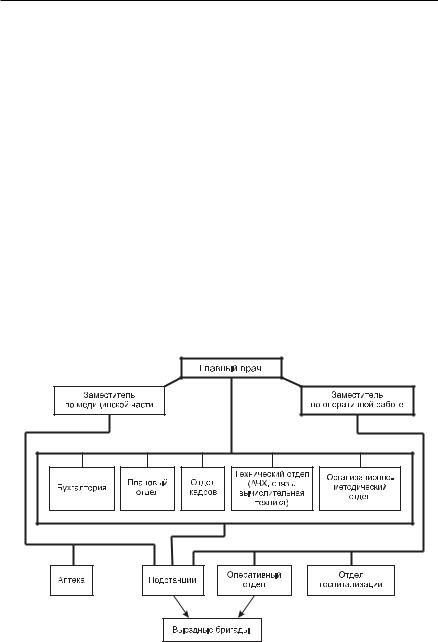
Организация и состояние службы скорой медицинской помощи ■ 7
ных автомобилей, помещение для приёма пищи дежурным персоналом, административно-хозяйственные и другие помещения, гараж, крытые сто- янки-боксы, огороженная площадка с твёрдым покрытием для стоянки автомобилей, соответствующая по размерам максимальному числу автомобилей, работающих одновременно. Автомобиль СМП должен систематически подвергаться дезинфекционной обработке, а в случаях, когда транспортом станции СМП перевезён инфекционный больной, автомобиль подлежит обязательной дезинфекции в установленном порядке. При необходимости проводят оборудование вертолётных площадок.
Взависимости от величины станции её структура формируется в соответствии с местными условиями, и штатное расписание утверждается местным органом управления здравоохранением. Станции СМП оснащаются санитарными транспортом, средствами связи и управления, посезонной форменной одеждой и обувью и другими средствами материально-техни- ческого обеспечения в соответствии с нормативами.
Вгородах с населением более 100 000 человек, с учётом протяжённости населённого пункта и рельефа местности, организуют подстанции СМП (как структурное подразделение станций) с расчётом 20-минутной транспортной доступности. Зоны обслуживания подстанций устанавливают в зависимости от численности, плотности, особенностей застройки, насыщенности района промышленными предприятиями, состояния транспортных магистралей, интенсивности движения. Границы зоны обслуживания условны, так как выездные бригады подстанции могут быть направлены при необходимости в зоны деятельности других подстанций.
Структура станции СМП может выглядеть следующим образом.
Рис. 1-1. Примерная структура станции скорой медицинской помощи.

8■ Глава 1
На рис. 1-1 представлена схема крупной станции СМП. Функционирование территориального центра медицины катастроф желательно в составе станции СМП. Целесообразность такой структуры обусловлена следующими обстоятельствами.
■При возникновении чрезвычайной ситуации первый сигнал обычно поступает в адрес станции СМП.
■В распоряжении территориального центра медицины катастроф имеются все выездные бригады СМП.
■Оптимизируется манёвр выездными бригадами с помощью оперативного отдела станции.
■Облегчается проведение учений и планирование ликвидации медицинских последствий чрезвычайной ситуации.
■Нет необходимости расходов на содержание отдельных выездных бригад территориального центра медицины катастроф.
Важнейшим звеном управления работой станции СМП является оперативный отдел.
Оперативный отдел (диспетчерская) станции СМП обеспечивает круглосуточный централизованный приём обращений (вызовов) населения, своевременное направление выездных бригад СМП, оперативное управление и контроль за их работой, организацию СМП в зависимости от сложившейся оперативной ситуации.
Основные функции оперативного отдела.
Приём вызовов от населения.
Передача вызовов на исполнение.
Оперативное управление выездными бригадами.
Обмен информацией с подстанциями по вопросам оперативной работы.
Взаимодействие с дежурными службами города (сельского района): милицией, ГИБДД, пожарной охраной, МЧС и т.д.
Срочная информация руководства станции о чрезвычайных и конфликтных ситуациях.
Информация о чрезвычайных ситуациях инстанций, определённых государственными органами управления здравоохранением.
Выдача населению информации справочного характера.
Основные элементы структуры оперативного отдела.
Отдел приёма вызовов.
Отдел направления.
Отдел госпитализации.
Информационно-справочный отдел.
Величиной станции СМП определяется структура оперативного отдела — от единственного круглосуточного поста фельдшера (медсестры) по приёму и передаче вызовов от населения до крупного оперативного отдела, работа которого в течение суток возглавляется старшим дежурным врачом и его помощниками-врачами. При наличии в городе нескольких стационаров создаётся также отдел госпитализации, который ведёт учёт коечного фонда и обеспечивает равномерную доставку больных в стационары в соответствии с наличием свободных мест, профилем стационара и местонахождением пациента. Для обеспечения экстренной госпитализации

Организация и состояние службы скорой медицинской помощи ■ 9
вводится круглосуточный диспетчерский пост, на котором дежурит фельдшер либо врач-эвакуатор (в зависимости от сложности работы).
Приём вызовов осуществляется средним медицинским работником. Алгоритм его действий определён в должностной инструкции.
Основные действия диспетчера при приёме звонка.
■Выслушать гражданина, обратившегося на «03».
■Решить вопрос о приёме вызова в соответствии с инструкцией.
■При сложности принятия решения — переключить телефонную линию на старшего врача.
■Если принято решение о приёме вызова, фиксировать данные:
адрес и телефон;
фамилия, имя и отчество, возраст пациента;
фамилия и телефон вызывающего, отношение к больному;
что случилось?
■На основании полученного ответа сформулировать повод к вызову (при работе вручную). При работе автоматизированной системы обработки вызовов повод к вызову формируется компьютерной программой.
■Передать данные в отдел направления.
Отдел направления осуществляет:
передачу вызовов выездным бригадам через подстанцию либо непосредственно по телефону или радиосвязи;
решение о профиле направляемой на вызов бригады;
связь между выездной бригадой и врачом (фельдшером) эвакуатором;
приём отчётов выездных бригад о выполнении вызовов;
сбор информации об укомплектованности и персональном составе выездных бригад и о выходе автотранспорта на линию;
контроль оперативной работы выездных бригад.
Взависимости от возможностей станции СМП обработка вызовов может вестись вручную или на основе автоматизированной системы.
■ Все рабочие места в оперативном отделе (диспетчерской) должны быть
компьютеризированы, оснащены средствами для записи разговоров и автоматическими определителями номеров телефонов.
■В оперативном отделе (диспетчерской) должна формироваться единая персонифицированная база данных пациентов, обратившихся за оказанием СМП.
■Приём вызовов и передача их выездным бригадам осуществляются фельдшером (медицинской сестрой) по приёму и передаче вызовов
оперативного отдела (диспетчерской) станции СМП.
Станции СМП дают устные справки при личном обращении населения или по телефону о месте нахождения больных и пострадавших, а при необходимости выдают справки произвольной формы с указанием даты, времени обращения, диагноза, проведённого обследования, оказанной медицинской помощи.
Основная структурная единица станции (отделения) СМП — выездная бригада, непосредственно оказывающая экстренную медицинскую помощь больным и пострадавшим. Работа выездных бригад обеспечивается различными подразделениями станции.












