Ирифрин® (Irifrin) инструкция по применению
📜 Инструкция по применению Ирифрин®
💊 Состав препарата Ирифрин®
✅ Применение препарата Ирифрин®
📅 Условия хранения Ирифрин®
⏳ Срок годности Ирифрин®
Описание лекарственного препарата
Ирифрин®
(Irifrin)
Основано на официальной инструкции по применению препарата, утверждено компанией-производителем
и подготовлено для печатного издания справочника Видаль 2022 года.
Дата обновления: 2021.11.22
Владелец регистрационного удостоверения:
Контакты для обращений:
СЕНТИСС РУС ООО
(Россия)
Код ATX:
S01FB01
(Фенилэфрин)
Лекарственные формы
| Ирифрин® |
Капли глазные 2.5%: фл. или фл.-капельница 5 мл рег. №: П N013268/01 |
|
|
Капли глазные 10%: фл. или фл.-капельница 5 мл рег. №: П N013268/01 |
Форма выпуска, упаковка и состав
препарата Ирифрин®
Капли глазные 2.5% в виде прозрачного раствора от бесцветного до светло-желтого цвета.
Вспомогательные вещества: бензалкония хлорид — 0.1 мг, динатрия эдетат — 1 мг, гипромеллоза — 3 мг, натрия метабисульфит — 2 мг, лимонная кислота — 1.16 мг, натрия цитрата дигидрат — 7.5 мг, вода д/и — q.s.
5 мл — флаконы темного стекла (1) с капельницей — коробки картонные.
5 мл — флаконы-капельницы пластиковые (1) — пачки картонные.
Капли глазные 10% в виде прозрачного раствора от бесцветного до светло-желтого цвета.
Вспомогательные вещества: бензалкония хлорид — 0.1 мг, динатрия эдетат — 1 мг, натрия гидроксид — 0.24 мг, натрия гидрофосфата дигидрат — 0.24 мг, натрия дигидрофосфат безводный — 1.1 мг, натрия метабисульфит — 3 мг, лимонная кислота — 2 мг, натрия цитрата дигидрат — 2 мг, вода д/и — q.s.
5 мл — флаконы темного стекла (1) с капельницей — коробки картонные.
5 мл — флаконы-капельницы пластиковые (1) — пачки картонные.
Фармакологическое действие
Фенилэфрин — симпатомиметик. Обладает выраженной альфа-адренергической активностью и при применении в обычных дозах не оказывает значительного стимулирующего влияния на ЦНС.
При местном применении в офтальмологии вызывает расширение зрачка, улучшает отток внутриглазной жидкости и сужает сосуды конъюнктивы.
Фенилэфрин обладает выраженным стимулирующим действием на постсинаптические α-адренорецепторы, оказывает очень слабое воздействие на β-адренорецепторы миокарда. Препарат обладает вазоконстрикторным действием, подобным действию норэпинефрина (норадреналина), при этом у него практически отсутствует хронотропное и инотропное действие на сердце. Вазопрессорный эффект фенилэфрина выражен слабее, чем у норадреналина, но является более длительным. Вызывает вазоконстрикцию через 30-90 сек после инстилляции, продолжительность действия — 2-6 ч.
После инстилляции фенилэфрин сокращает дилататор зрачка и гладкие мышцы артериол конъюнктивы, тем самым вызывая расширение зрачка. Мидриаз наступает в течение 10-60 мин после однократного закапывания. Продолжается после закапывания 2.5% раствора и сохраняется в течение 2 ч, 10% раствора — 3-7 ч. Мидриаз, вызываемый фенилэфрином, не сопровождается циклоплегией.
Фармакокинетика
Фенилэфрин легко проникает в ткани глаза, Cmax в плазме возникает через 10-20 мин после местного применения. Предварительная инстилляция местных анестетиков может увеличивать системную абсорбцию и пролонгировать мидриаз. Фенилэфрин выделяется с мочой в неизмененном виде (<20%) или в виде неактивных метаболитов.
Показания препарата
Ирифрин®
- иридоциклит (для профилактики возникновения задних синехий и уменьшения экссудации из радужной оболочки);
- диагностическое расширение зрачка при офтальмоскопии и других диагностических процедурах, необходимых для контроля состояния заднего отрезка глаза, при проведении лазерных вмешательств на глазном дне и витреоретинальной хирургии;
- проведение провокационного теста у пациентов с узким углом передней камеры глаза и подозрением на закрытоугольную глаукому;
- дифференциальная диагностика поверхностной и глубокой инъекции глазного яблока;
- синдром «красного глаза» (для уменьшения гиперемии и раздраженности слизистой оболочки глаза);
- профилактика астенопии и нарушений аккомодации у пациентов с высокой зрительной нагрузкой;
- лечение ложной миопии (нарушений аккомодации) и профилактика прогрессирования истинной миопии у пациентов с высокой зрительной нагрузкой;
- для расширения зрачка в офтальмохирургии, при лечении глаукомоциклитических кризов (применяют 10% раствор препарата).
Режим дозирования
При проведении офтальмоскопии применяют капли глазные 2.5% однократно в виде инстилляций. Как правило, для создания мидриаза достаточно введения в конъюнктивальный мешок 1 капли 2.5% препарата Ирифрин®. Максимальный мидриаз достигается через 15-30 мин и сохраняется на достаточном уровне в течение 1-3 ч. В случае необходимости поддержания мидриаза в течение длительного времени через 1 ч возможна повторная инстилляция препарата Ирифрин®.
У взрослых и детей старше 12 лет при недостаточном расширении зрачка, а также у больных с ригидной радужкой (выраженная пигментация) для диагностического расширения зрачка возможно применение капель глазных 10% в той же дозе.
Для снятия спазма аккомодации взрослым и детям старше 6 лет назначают капли глазные 2.5% по 1 капле в каждый глаз на ночь ежедневно в течение 4 недель.
В случае стойкого спазма аккомодации возможно применение капель глазных 10% у взрослых и детей старше 12 лет — по 1 капле в каждый глаз на ночь ежедневно в течение 2 недель.
Для проведения диагностических процедур однократная инстилляция препарата Ирифрин® капли глазные 2.5% применяется:
- в качестве провокационного теста у пациентов с узким профилем угла передней камеры и подозрением на закрытоугольную глаукому . Если разница между значениями внутриглазного давления до закапывания Ирифрина и после расширения зрачка составляет от 3 до 5 мм рт.ст., то провокационный тест считается положительным;
- для дифференциальной диагностики типа инъекции глазного яблока — если через 5 мин после закапывания отмечается сужение сосудов глазного яблока, то инъекция классифицируется как поверхностная, при сохранении покраснения глаза необходимо тщательно обследовать пациента на наличие иридоциклита или склерита, т.к. это свидетельствует о расширении более глубоколежащих сосудов.
При иридоциклитах Ирифрин® применяют в виде капель глазных 2.5% или 10% для предотвращения развития и разрыва уже образовавшихся задних синехий и для снижения экссудации в переднюю камеру глаза. С этой целью в конъюнктивальный мешок больного глаза (глаз) закапывают по 1 капле препарата 2-3 раза/сут.
При глаукомоциклитических кризах вазоконстрикторный эффект фенилэфрина способствует снижению внутриглазного давления, что наиболее выражено при применении 10% глазных капель. Для купирования глаукомоциклитических кризов Ирифрин® капли глазные 10% закапывают 2-3 раза/сут.
При подготовке к хирургическим вмешательствам за 30-60 мин до операции с целью достижения мидриаза производится однократная инстилляция препарата Ирифрин® капли глазные 10%. После вскрытия оболочек глазного яблока повторное закапывание препарата не допускается.
Капли глазные 10% не применяются для ирригации, пропитывания тампонов при оперативном вмешательстве и для субконъюнктивального введения.
Побочное действие
Местные реакции
Со стороны органа зрения: конъюнктивит, периорбитальный отек.
В некоторых случаях больные отмечают ощущение жжения в начале применения, затуманенность зрения, раздражение, ощущение дискомфорта, слезотечение, увеличение внутриглазного давления.
Фенилэфрин может вызвать реактивный миоз на следующий день после применения. Повторные инстилляции препарата в это время могут давать менее выраженный мидриаз, чем накануне. Этот эффект чаще проявляется у пожилых пациентов.
Вследствие значительного сокращения дилататора зрачка под воздействием фенилэфрина через 30-45 мин после инстилляции во влаге передней камеры глаза могут обнаруживаться частички пигмента из пигментного листка радужной оболочки. Взвесь в камерной влаге необходимо дифференцировать с проявлениями переднего увеита либо с попаданием форменных элементов крови во влагу передней камеры.
Системные реакции
Со стороны кожи: контактный дерматит.
Со стороны сердечно-сосудистой системы: учащенное сердцебиение, тахикардия, аритмия (в т.ч. желудочковая), повышение АД, желудочковая аритмия, рефлекторная брадикардия, окклюзия коронарных артерий, эмболия легочной артерии. В редких случаях после местного применения 10% раствора фенилэфрина возможно развитие серьезных нарушений со стороны сердечно-сосудистой системы, в т.ч. инфаркта миокарда, сосудистого коллапса и внутричерепного кровоизлияния.
Противопоказания к применению
- повышенная чувствительность к препарату;
- узкоугольная или закрытоугольная глаукома;
- препарат противопоказан пациентам пожилого возраста с серьезными нарушениями со стороны сердечно-сосудистой или цереброваскулярной системы;
- противопоказано использование препарата для дополнительного расширения зрачка в течение хирургических операций у больных с нарушением целостности глазного яблока, а также при нарушении слезопродукции;
- 10% раствор препарата противопоказан детям до 12 лет и пациентам с аневризмой артерий;
- 2.5% раствор препарата противопоказан у недоношенных;
- гипертиреоз;
- печеночная порфирия;
- врожденный дефицит глюкозо-6-фосфатдегидрогеназы.
Применение при беременности и кормлении грудью
Поскольку действие препарата Ирифрин® при беременности и в период лактации изучено недостаточно, применение препарата у этих пациентов возможно только в случаях, если ожидаемая польза терапии для матери превышает потенциальный риск для плода или грудного ребенка.
Применение при нарушениях функции печени
Противопоказано применение препарата при печеночной порфирии.
Применение у детей
Противопоказания: детский возраст до 12 лет (капли глазные 10%); недоношенные (капли глазные 2.5%).
Применение у пожилых пациентов
Противопоказано применение у пациентов пожилого возраста с серьезными нарушениями со стороны сердечно-сосудистой системы и мозгового кровообращения.
Особые указания
С осторожностью
У пациентов с сахарным диабетом – увеличение риска повышения АД, связанного с нарушением вегетативной регуляции.
У пожилых пациентов – увеличение риска реактивного миоза.
Одновременное применение с ингибиторами МАО (в т.ч. в течение 21 дня после прекращения их приема).
Превышение рекомендуемой дозы глазных капель 2.5% у пациентов с травмами, заболеваниями глаза или его придатков, в послеоперационном периоде, или со сниженной слезопродукцией (анестезия) может приводить к увеличению абсорбции фенилэфрина и развитию системных побочных эффектов.
Вследствие того, что вызывает гипоксию конъюнктивы — у пациентов с серповидно-клеточной анемией, при ношении контактных линз, после оперативных вмешательств (замедление заживления).
Передозировка
Симптомы: проявления системного действия фенилэфрина.
Лечение: применение альфа-адреноблокаторов (например, 5-10 мг фентоламина в/в). При необходимости можно повторить инъекцию.
Лекарственное взаимодействие
Мидриатический эффект фенилэфрина усиливается при его использовании в комбинации с местным применением атропина. Из-за усиления вазопрессорного действия возможно развитие тахикардии.
С осторожностью применять Ирифрин® 2.5% или 10% капли глазные одновременно с ингибиторами МАО или в течение 21 дня после прекращения, т.к. имеется риск развития неконтролируемого подъема АД.
Вазопрессорное действие адреномиметических средств может также потенцироваться при совместном применении с трициклическими антидепрессантами, пропранололом, резерпином, гуанетидином, метилдопой и м-холиноблокаторами.
Применение препарата Ирифрин® в форме капель глазных 10% в сочетании с системным применением бета-адреноблокаторов может привести к острой артериальной гипертензии.
Ирифрин® может потенцировать угнетающее влияние на деятельность сердечно-сосудистой системы при ингаляционном наркозе.
Применение совместно с симпатомиметиками может усиливать кардиоваскулярные эффекты фенилэфрина.
Условия хранения препарата Ирифрин®
Препарат следует хранить в недоступном для детей, защищенном от света месте при температуре до 25°C. Не замораживать.
Срок годности препарата Ирифрин®
Срок годности — 2 года; после вскрытия флакона — 1 месяц. Не использовать после истечения срока годности, указанного на упаковке.
Условия реализации
Препарат отпускают по рецепту.
Контакты для обращений
СЕНТИСС РУС ООО
(Россия)

|
|
115432 Москва, |
Если вы хотите разместить ссылку на описание этого препарата — используйте данный код

ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ. ВОЗМОЖНЫ ПОБОЧНЫЕ ЭФФЕКТЫ. НЕОБХОДИМА КОНСУЛЬТАЦИЯ СПЕЦИАЛИСТА.ИнсультЯзвы
Автор статьи
Диплом о фармацевтическом образовании: 105924 1197876, рег. номер 30353
Все авторы
Содержание статьи
- Пентоксифиллин: дозировка
- Пентоксифиллин: противопоказания
- Пентоксифиллин: побочные действия
- Пентоксифиллин и алкоголь: совместимость
- Пентоксифиллин: аналоги
- Трентал или Пентоксифиллин: что лучше
- Краткое содержание
- Задайте вопрос эксперту по теме статьи
Заболевания артерий нижних конечностей (ЗАНК) довольно часто встречаются у пациентов с атеросклерозом и сахарным диабетом. ЗАНК часто приводит к нарушению кровообращения в ногах. Его грозное осложнение — ампутация. Сахарный диабет повышает риск развития ЗАНК в 2-4 раза. Он есть у 12–20% пациентов с патологией периферических артерий. По данным, Фремингемского исследования СД повышает риск ПХ в 3,5 раза у мужчин и 8,6 раз у женщин.
Для улучшения кровообращения специалисты назначают прием специальных препаратов. Таким препаратом является Пентоксифиллин. Мы попросили провизора Наталью Зотину рассказать о нем подробнее: о его применении и дозировке, о противопоказаниях и побочных действиях, о применении с алкоголем. Привели несколько примеров препаратов аналогичных Пентоксифиллину и сравнили его с Тренталом.
Пентоксифиллин: дозировка
Пентоксифиллин — препарат на основе одноименного действующего вещества. Он снижает вязкость крови, несколько расширяет сосуды сердца и повышает силу сердечных сокращений. Препарат улучшает кровообращение и уменьшает симптомы ишемического инсульта. У пациентов с перемежающейся хромотой Пентоксифиллин уменьшает боль и судороги в икрах.
Пентоксифиллин выпускают в 2 формах:
- таблетки с дозировкой действующего вещества 100 мг,
- раствор для инъекций с дозировкой действующего вещества 20 мг.
Способ применения препарата зависит от его формы. Таблетки проглатывают целиком во время еды или после нее, запивая водой. Раствор Пентоксифиллин по инструкции ставят в капельницу.
Показания к применению у таблеток и у раствора для инъекций одинаковые:
- заболевания артерий конечностей, вызванные атеросклерозом или сахарным диабетом
- трофические язвы, гангрены, обморожения
- нарушения кровообращения мозга, ишемические и постинсультные состояния
- нарушения кровообращения сетчатки и оболочек глаза
- отосклероз, изменения при патологии сосудов внутреннего уха и снижение слуха
Пентоксифиллин при остеохондрозе
О применении препарата Пентоксифиллин при остеохондрозе нет информации ни в инструкции к средству, ни в клинических рекомендациях по лечению остеохондроза. Рекомендуем уточнить показания к применению в данном случае у вашего врача.
Пентоксифиллин: противопоказания
Противопоказания для таблеток и раствора для инъекций:
- повышенная чувствительность к компонентам лекарства
- массивные кровотечения
- кровоизлияния в сетчатку глаза
- кровоизлияния в головной мозг
- острый инфаркт миокарда
- выраженный атеросклероз сосудов сердца
- беременность и период лактации
- детский возраст до 18 лет
- непереносимость лактозы, глюкозо-галактозная мальабсорбция (для таблеток)
- неконтролируемая артериальная гипертензия (для раствора)
- тяжелые аритмии (для раствора)
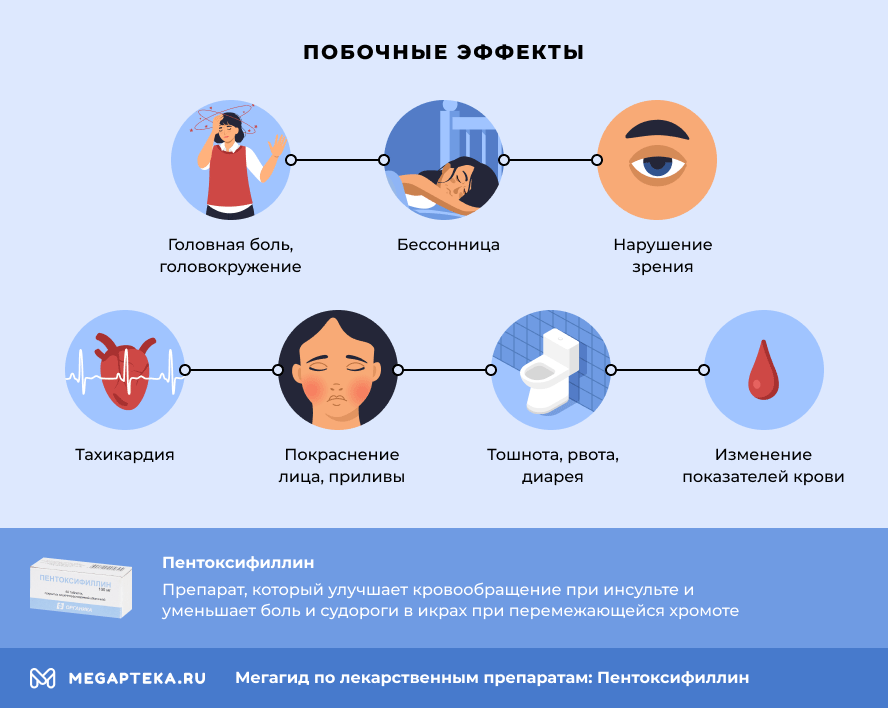
Пентоксифиллин: побочные действия
Лекарство Пентоксифиллин в обеих формах выпуска вызывает следующие побочные действия:
- головная боль, головокружение
- бессонница
- нарушение зрения
- тахикардия
- покраснение кожи лица, ощущение «приливов»
- тошнота, рвота, вздутие живота, диарея, тяжесть в животе
- изменение показателей крови
Обратитесь к врачу, если на фоне лечения препаратом вы заметили побочные эффекты.
Пентоксифиллин и алкоголь: совместимость
О совместном применении Пентоксифиллина и алкоголя производитель не указал информации. Поэтому мы рекомендуем соблюдать общепринятые правила и не употреблять алкоголь во время лечения.
Пентоксифиллин: аналоги
Пентоксифиллин имеет около 10 препаратов-аналогов с тем же действующим веществом, но в разных формах выпуска.
Перечислим основные:
- Агапурин — таблетки
- Трентал — концентрат для приготовления раствора, таблетки
- Флекситал — таблетки
- Вазонит — таблетки
- Тренпентал — раствор и концентрат
- Пентоксифиллин разных производителей: Эском, СЗ, Санофи, Зентива.
Трентал или Пентоксифиллин: что лучше
Трентал тоже содержит пентоксифиллин в качестве действующего вещества. Дозировки, показания, противопоказания и побочные эффекты совпадают с таковыми для Пентоксифиллина. Препараты различаются производителями: Трентал выпускают в Индии, а Пентоксифиллин — в России и Беларуси. Их можно заменять друг на друга.
Краткое содержание
- Пентоксифиллин — препарат на основе одноименного действующего вещества.
- Препарат выпускают в 2 формах: таблетки с дозировкой действующего вещества 100 мг; раствор для инъекций с дозировкой действующего вещества 20 мг.
- Пентоксифиллин противопоказан при массивных кровотечениях, кровоизлияниях в мозг и сетчатку, детям до 18 лет и при других состояниях.
- Из побочных эффектов могут быть: ощущение жара, покраснение лица и другие. При возникновении нежелательных побочных реакций нужно обратиться к врачу.
- Одновременный прием Пентоксифиллина и алкоголя не рекомендуется.
- Препарат имеет несколько аналогов. Его можно заменять на лекарства с тем же действующим веществом. Например, на Трентал.
Задайте вопрос эксперту по теме статьи
Остались вопросы? Задайте их в комментариях ниже – наши эксперты ответят вам. Там же Вы можете поделиться своим опытом с другими читателями Мегасоветов.
Поделиться мегасоветом
Понравилась статья? Расскажите маме, папе, бабушке и тете Гале из третьего подъезда
Дипромета — инструкция по применению
Синонимы, аналоги
Статьи
Регистрационный номер:
ЛП-006338
Торговое наименование препарата:
ДИПРОМЕТА
Международное непатентованное наименование:
бетаметазон
Лекарственная форма:
суспензия для инъекций
Состав:
1 мл (один преднаполненный шприц) содержит:
действующие вещества: бетаметазона дипропионат – 6,43 мг в пересчете на бетаметазон – 5,00 мг; бетаметазона натрия фосфат – 2,63 мг в пересчете на бетаметазон – 2,00 мг;
вспомогательные вещества: метилпарагидроксибензоат – 1,30 мг; пропилпарагидроксибензоат – 0,20 мг; бензиловый спирт – 9,00 мг; макрогол-4000 – 20,00 мг; кармеллоза натрия – 5,00 мг; натрия гидрофосфата додекагидрат – 5,04 мг; динатрия эдетат – 0,10 мг; натрия хлорид – 5,00 мг; полисорбат 80 – 0,625 мг; хлористоводородной кислоты раствор 1 М – до pH = 7,4±0,1; вода для инъекций – до 1,00 мл (1,0127 г).
Описание:
суспензия содержащая белые или почти белые частицы, легко ресуспендируемые, без формирования агломерата. Не содержит посторонних включений.
При легком встряхивании получается белая или слегка желтоватая суспензия.
Фармакотерапевтическая группа:
Глюкокортикостероид (ГКС)
Код ATX:
Н02АВ01
Фармакологические свойства
Фармакодинамика
Бетаметазон – синтетический ГКС, обладает высокой глюкокортикостероидной и незначительной минералокортикоидной активностью. Бетаметазон оказывает противовоспалительное, противоаллергическое и иммунодепрессивное действие, а также оказывает выраженное и разнообразное действие на различные виды обмена веществ.
Взаимодействует со специфическими цитоплазматическими рецепторами с образованием комплекса, проникающего в ядро клетки, и стимулирующего синтез матричной рибонуклеиновой кислоты, последняя индуцирует образование белков, в т.ч. липокортина, опосредующих клеточные эффекты. Липокортин угнетает фосфолипазу А2, подавляет высвобождение арахидоновой кислоты и подавляет синтез эндоперекисей, простагландинов, лейкотриенов, способствующих процессам воспаления, аллергии и др.
Белковый обмен: уменьшает количество белка в плазме крови (за счет глобулинов) с повышением коэффициента альбумин/глобулин, повышает синтез альбуминов в печени и почках, усиливает катаболизм белка в мышечной ткани.
Липидный обмен: повышает синтез высших жирных кислот и триглицеридов, перераспределяет жир (накопление жира преимущественно в области плечевого пояса, лица, живота), приводит к развитию гиперхолестеринемии.
Углеводный обмен: увеличивает всасывание углеводов из желудочно-кишечного тракта (ЖКТ), повышает активность глюкозо-6-фосфатазы, приводящей к повышению поступления глюкозы из печени в кровь, повышает активность фосфоенолпируваткарбоксилазы и синтез аминотрансфераз, приводящих к активации глюконеогенеза.
Водно-электролитный обмен: задерживает ионы натрия и воду в организме, стимулирует выведение ионов калия (минералокортикоидная активность), снижает всасывание кальция из ЖКТ, «вымывает» ионы кальция из костей и повышает их выведение почками.
Противовоспалительное действие связано с угнетением высвобождения эозинофилами медиаторов воспаления; индуцированием образования липокортина и уменьшением количества тучных клеток, вырабатывающих гиалуроновую кислоту; уменьшением проницаемости капилляров; стабилизацией клеточных мембран и мембран органелл (особенно лизосомальных).
Противоаллергический эффект развивается в результате подавления синтеза и секреции медиаторов аллергии, торможения высвобождения из сенсибилизированных тучных клеток и базофилов гистамина и других биологически активных веществ, торможение созревания и дифференцировки Т- и В-лимфоцитов и тучных клеток, снижения чувствительности эффекторных клеток к медиаторам аллергии, угнетения антителообразования, изменения иммунного ответа организма.
Повышает чувствительность бета-адренорецепторов бронхов мелкого и среднего калибра к эндогенным катехоламинам и экзогенным симпатомиметикам, снижает вязкость секрета слизистой оболочки бронхов за счет угнетения или сокращения его продукции.
Иммунодепрессивное действие обусловлено торможением высвобождения цитокинов (интерлейкина-1, интерлейкина-2, гамма-интерферона) из лимфоцитов и макрофагов. Подавляет синтез и секрецию АКТГ и вторично – синтез эндогенных ГКС.
Угнетает секрецию тиреотропного гормона (ТТГ) и фолликулостимулирующего гормона (ФСГ).
Подавляет высвобождение бета-липотропина, но не снижает содержание циркулирующего бета-эндорфина.
Тормозит соединительнотканные реакции в ходе воспалительного процесса и снижает возможность образования рубцовой ткани.
Бетаметазона натрия фосфат является легкорастворимым соединением, которое хорошо всасывается после парентерального введения в ткани и обеспечивает быстрый эффект. Бетаметазона дипропионат имеет более медленное всасывание. Комбинированием этих солей бетаметазона возможно создание лекарственного препарата как с кратковременным (но быстрым), так и длительным действием. В зависимости от способа применения (внутримышечно (в/м), внутриартикулярно, периартикулярно, внутрикожно (в/к)) достигается общий или местный эффект.
Фармакокинетика
Бетаметазона натрия фосфат хорошо растворим в воде и после внутримышечного введения быстро подвергается гидролизу и практически сразу абсорбируется из места введения, что обеспечивает быстрое начало терапевтического действия. Практически полностью выводится в течение одного дня после введения.
Бетаметазона дипропионат медленно абсорбируется из депо, метаболизируется постепенно, что обуславливает длительное действие препарата, и выводится в течение более чем 10 дней.
Бетаметазон хорошо связывается с белками плазмы (62,5%).
Метаболизируется в печени с образованием преимущественно неактивных метаболитов. Выводится преимущественно почками.
Показания к применению
Лечение у состояний и заболеваний, при которых терапия ГКС позволяет добиться необходимого клинического эффекта (необходимо учитывать, что при некоторых заболеваниях терапия ГКС является дополнительной и не заменяет стандартную терапию):
- Заболевания костно-мышечной системы и мягких тканей, в т.ч. ревматоидный артрит, остеоартроз, бурситы, анкилозирующий спондилоартрит, эпикондилит, кокцигодиния, кривошея, ганглиозная киста, фасциит.
- Аллергические заболевания, в т.ч. бронхиальная астма, сенная лихорадка (поллиноз), аллергический бронхит, сезонный или круглогодичный ринит, лекарственная аллергия, сывороточная болезнь, реакции на укусы насекомых.
- Дерматологические заболевания, в т.ч. атопический дерматит, монетовидная экзема, нейродермиты, контактный дерматит, выраженный фотодерматит, крапивница, красный плоский лишай, гнездная алопеция, дискоидная красная волчанка, псориаз, келоидные рубцы, обыкновенная пузырчатка, кистозные угри.
- Системные заболевания соединительной ткани, включая системную красную волчанку, склеродермию, дерматомиозит, узелковый периартериит.
- Гемобластозы (паллиативная терапия лейкоза и лимфом у взрослых; острый лейкоз у детей).
- Первичная или вторичная недостаточность коры надпочечников (при обязательном одновременном применении минералокортикоидов).
- Другие заболевания и патологические состояния, требующие системной терапии ГКС (адреногенитальный синдром, регионарный илеит, патологические изменения крови при необходимости применения ГКС).
Противопоказания
- гиперчувствительность к бетаметазону или любому из вспомогательных веществ препарата, или другим ГКС;
- системные микозы;
- внутривенное, подкожное, эпидуральное, интратекальное введение;
- введение непосредственно в сухожилия мышц;
- при внутрисуставном введении: нестабильный сустав, инфекционный артрит;
- введение в инфицированные полости и в межпозвоночное пространство;
- детский возраст до 3-х лет (наличие в составе бензилового спирта);
- нарушения коагуляции (в т.ч. лечение антикоагулянтами);
- период грудного вскармливания;
- одновременное введение иммуносупрессивных доз препарата с живыми и ослабленными вакцинами;
- тромбоцитопеническая пурпура (внутримышечное введение препарата);
- отек головного мозга вследствие черепно-мозговой травмы.
С осторожностью
- Паразитарные и инфекционные заболевания вирусной, грибковой или бактериальной природы (в настоящее время или недавно перенесенные, включая недавний контакт с больным) – простой герпес, опоясывающий герпес (виремическая фаза), ветряная оспа, корь; амебиаз, стронгилоидоз (установленный или подозреваемый); активный и латентный туберкулез. Применение при тяжелых инфекционных заболеваниях допустимо только на фоне специфической противомикробной терапии.
- Поствакцинальный период (период длительностью 8 недель до и 2 недели после вакцинации), лимфаденит после прививки БЦЖ.
- Иммунодефицитные состояния (в т.ч. СПИД или ВИЧ-инфицирование).
- Заболевания желудочно-кишечного тракта (ЖКТ): язвенная болезнь желудка и двенадцатиперстной кишки, эзофагит, гастрит, острая или латентная пептическая язва, недавно созданный анастомоз кишечника, язвенный колит с угрозой перфорации или абсцедирования, дивертикулит, абсцесс или другие гнойные инфекции.
- Заболевания сердечно-сосудистой системы, в т.ч. недавно перенесенный инфаркт миокарда (у пациентов с острым и подострым инфарктом миокарда возможно распространение очага некроза, замедление формирования рубцовой ткани и вследствие этого разрыв сердечной мышцы); декомпенсированная хроническая сердечная недостаточность; артериальная гипертензия, гиперлипидемия.
- Эндокринные заболевания – сахарный диабет (в т.ч. снижение толерантности к глюкозе), тиреотоксикоз, гипотиреоз, болезнь Иценко-Кушинга.
- Хроническая почечная и/или печеночная недостаточность, нефроуролитиаз, цирроз печени.
- Гипоальбуминемия и состояния, предрасполагающие к ее возникновению.
- Системный остеопороз, ожирение III-IV степени, миастения gravis, острый психоз, полиомиелит (за исключением формы бульбарного энцефалита), открыто- и закрытоугольная глаукома, заболевания глаз, вызванные Herpes simplex (из-за риска перфорации роговицы), беременность.
- У пациентов в пожилом возрасте в виду повышенной чувствительности к ГКС, особенно у женщин в постменопаузе (высокий риск остеопороза).
- При судорожном синдроме.
- Для внутрисуставного введения: общее тяжелое состояние пациента, неэффективность (или кратковременность) действия 2 предыдущих введений (с учетом индивидуальных свойств применявшихся ГКС).
Требуется соблюдение мер предосторожности у пациентов в пожилом возрасте ввиду повышенной чувствительности к ГКС, особенно у женщин в постменопаузе (высокий риск остеопороза); при судорожном синдроме.
Применение при беременности и в период грудного вскармливания
Беременность
В связи с отсутствием контролируемых исследований безопасности применения бетаметазона при беременности применение препарата Дипромета во время беременности или у женщин с сохраненным репродуктивным потенциалом показано только в том случае, когда ожидаемый терапевтический эффект для матери превышает риск возможного отрицательного влияния препарата на плод.
Следует тщательно контролировать состояние пациенток с задержкой жидкости или гестозами второй половины беременности (особенно тяжелой степени – преэклампсией, эклампсией).
ГКС проникают через плацентарный барьер и могут достигать высоких концентраций в организме плода. Новорожденные, матери которых получали терапевтические дозы ГКС во время беременности, должны находиться под медицинским контролем (для раннего выявления признаков надпочечниковой недостаточности).
Применение ГКС у беременных животных может вызывать пороки внутриутробного развития плода, включая расщелину неба («волчья пасть»), задержку внутриутробного развития плода, и оказывать влияние на рост и развитие головного мозга. Отсутствуют данные об увеличении на фоне применения ГКС у человека случаев развития врожденных пороков развития, таких как расщелина неба/губы. Однако при длительном или неоднократном применении во время беременности применение ГКС может увеличивать риск задержки внутриутробного развития плода. Теоретически после пренатального применения ГКС возможно развитие гипофункции надпочечников у новорожденных, которая, как правило, спонтанно проходит после рождения и в редких случаях является клинически значимой. При применении бетаметазона во время беременности у новорожденных были зарегистрированы случаи гипертрофии миокарда и гастроэзофагеального рефлюкса.
При системном применении у беременных женщин бетаметазон может привести к транзиторному уменьшению частоты сердечных сокращений (ЧСС) и угнетению биофизической активности плода, которые широко используются для оценки состояния плода. Данные характеристики могут включать снижение числа дыхательных движений, двигательной активности плода и ЧСС у плода.
Период грудного вскармливания
При необходимости применения бетаметазона в период грудного вскармливания, учитывая важность терапии ГКС для матери и возможность развития нежелательных эффектов у ребенка, грудное вскармливание следует прекратить.
Способ применения и дозы
Внутримышечные, внутрисуставные, околосуставные, интрабурсальные, внутрикожные, внутритканевые и внутриочаговые инъекции.
Незначительные размеры кристаллов бетаметазона дипропионата позволяют применять иглы небольшого диаметра (26 калибра) для внутрикожного введения и введения непосредственно в очаг поражения.
НЕ ВВОДИТЬ ВНУТРИВЕННО! НЕ ВВОДИТЬ ПОДКОЖНО!
Строгое соблюдение правил асептики обязательно при применении препарата Дипромета.
Шприц следует встряхнуть перед применением.
Режим дозирования и способ введения устанавливают индивидуально в зависимости от показаний, тяжести заболевания и реакции пациента.
При системной терапии начальная доза препарата Дипромета в большинстве случаев составляет 1-2 мл. Введение повторяют по мере необходимости, в зависимости от состояния пациента.
Внутримышечное (в/м) введение препарата следует осуществлять глубоко в мышцу, выбирая при этом крупные мышцы и избегая попадания в другие ткани (для предотвращения атрофических изменений тканей).
Препарат вводят в/м:
- при тяжелых состояниях, требующих принятия экстренных мер, начальная доза составляет 2 мл;
- при различных дерматологических заболеваниях, как правило, достаточно введения 1 мл препарата Дипромета;
- при заболеваниях дыхательной системы. Начало действия препарата наступает в течение нескольких часов после в/м введения препарата. При бронхиальной астме, сенной лихорадке, аллергическом бронхите и аллергическом рините существенное улучшение состояния достигается после введения 1-2 мл препарата Дипромета;
- при лечении острых и хронических бурситов в/м вводится 1 мл или 2 мл препарата Дипромета. При необходимости введение препарата можно повторить.
Если удовлетворительный клинический ответ не наступает через достаточный промежуток времени, препарат Дипромета следует отменить и назначить другую терапию.
При местном введении одновременное применение местноанестезирующего препарата необходимо лишь в редких случаях. Если оно желательно, то препарат Дипромета можно смешать в шприце с 1% или 2% раствором прокаина или лидокаина, не содержащими метилпарабена, пропилпарабена, фенола и других подобных веществ. В шприц с препаратом Дипромета забирают из ампулы местный анестетик и встряхивают в течение короткого периода времени.
При острых бурситах (субдельтовидном, подлопаточном, локтевом и преднадколенниковом) введение 1-2 мл препарата в синовиальную сумку облегчает боль и восстанавливает подвижность сустава в течение нескольких часов. После купирования обострения при хронических бурситах применяют меньшие дозы препарата.
При острых тендосиновитах, тендинитах и перитендинитах одна инъекция препарата Дипромета улучшает состояние пациента; при хронических – инъекцию повторяют в зависимости от реакции пациента. Следует избегать введения препарата непосредственно в сухожилие.
Внутрисуставное введение препарата Дипромета в дозе 0,5-2 мл снимает боль, уменьшает ограничение подвижности суставов при ревматоидном артрите и остеоартрозе в течение 2-4 ч после введения. Длительность терапевтического действия значительно варьирует и может составлять 4 и более недель.
Рекомендуемые дозы препарата при введениив крупные суставы (например, коленный или тазобедренный) составляют от 1 до 2 мл; в средние (например, локтевой) – 0,5-1 мл; в мелкие (например, суставы кистей) – 0,25-0,5 мл.
При дерматологических заболеваниях: препарат Дипромета следует вводить внутрикожно непосредственно в очаг поражения. Если не вводить препарат непосредственно в пораженную ткань, то в ответ на терапию возможно развитие легкого системного эффекта препарата. Препарат Дипромета вводится внутрикожно (не подкожно) в расчете 0,2 мл/см². Общее количество препарата Дипромета, вводимого на всех участки в течение каждой недели, не должно превышать 1 мл. Для введения в очаг поражения рекомендуется применять туберкулиновый шприц с иглой калибра 26 G.
Рекомендуемые разовые дозы (при интервале между введениями 1 неделя): бурситы под омозолелостями – 0,25-0,5 мл (как правило, эффективны 2 инъекции); бурсит под пяточной шпорой – 0,5 мл; бурситы при ограничении подвижности большого пальца стопы – 0,5 мл; синовиальная киста – 0,25-0,5 мл; тендосиновит – 0,5 мл; острый подагрический артрит – 0,5-1 мл.
Для большинства инъекций подходит туберкулиновый шприц с иглой калибра 25 G.
После достижения терапевтического эффекта поддерживающую дозу препарата подбирают путем постепенного снижения дозы, вводимой через соответствующие интервалы времени. Снижение продолжают до достижения минимальной эффективной дозы.
При возникновении (или угрозе возникновения) стрессовой ситуации, не связанной с существующим заболеванием, может возникнуть необходимость в увеличении дозы препарата Дипромета.
Отмену препарата после длительной терапии проводят путем постепенного снижения дозы.
Наблюдение за состоянием пациента осуществляют по крайней мере в течение одного года по окончании длительной терапии или применения препарата Дипромета в высоких дозах.
Побочное действие
Частота развития и выраженность нежелательных реакций (HP), как при применении и других ГКС, зависят от величины применяемой дозы и длительности применения препарата. Эти реакции обычно обратимы и могут быть устранены или уменьшены при снижении дозы.
Со стороны иммунной системы: аллергические или анафилактические реакции, включая анафилактический шок, ангионевротический отек.
Со стороны нервной системы: судороги, повышение внутричерепного давления с отеком диска зрительного нерва (обычно по окончании терапии), головокружение, головная боль, неврит, нейропатия, парестезии, при интратекальном введении – арахноидит, менингит, парез/паралич, сенсорные нарушения.
Со стороны психики: эйфория, изменения настроения, депрессия (с выраженными психотическими реакциями), личностные расстройства, повышенная раздражительность, бессонница.
Нарушения со стороны органа зрения: задняя субкапсулярная катаракта, повышение внутриглазного давления, глаукома, экзофтальм; нечеткость зрения; в редких случаях – слепота (при введении препарата в области лица и головы).
Нарушения со стороны сердца: хроническая сердечная недостаточность (у предрасположенных пациентов), нарушения ритма сердца, брадикардия, тахикардия, гипертрофическая миопатия у недоношенных детей, разрыв миокарда после недавно перенесенного инфаркта миокарда.
Нарушения со стороны сосудов: снижение артериального давления, повышение артериального давления, тромбоэмболические осложнения, васкулит.
Со стороны эндокринной системы: вторичная надпочечниковая недостаточность (особенно в период стресса при заболевании, травме, хирургическом вмешательстве); синдром Иценко-Кушинга; снижение толерантности к глюкозе; «стероидный» сахарный диабет или манифестация латентного сахарного диабета; повышение потребности в инсулине или пероральных гипогликемических препаратах; при применении во время беременности – нарушение внутриутробного развития плода; задержка роста и полового развития у детей; гирсутизм; гипертрихоз; угнетение функции надпочечников и гипофиза.
Нарушения со стороны обмена веществ и питания: гипернатриемия, повышение выведения калия, увеличение выведения кальция, гипокалиемический алкалоз, задержка жидкости в тканях, отрицательный азотистый баланс (из-за катаболизма белка), липоматоз (в т.ч. медиастинальный и эпидуральный липоматоз, которые могут вызвать неврологические осложнения), повышение массы тела, повышение аппетита.
Нарушения со стороны желудочно-кишечного тракта: эрозивно-язвенные поражения ЖКТ с возможной последующей перфорацией и кровотечением, панкреатит, метеоризм, икота, тошнота.
Нарушения со стороны печени и желчевыводящих путей: гепатомегалия, повышение активности «печеночных» ферментов (обычно обратимое).
Нарушения со стороны скелетно-мышечной и соединительной ткани: мышечная слабость, «стероидная» миопатия, потеря мышечной массы, усиление миастенических симптомов при тяжелой псевдопаралитической миастении, остеопороз, компрессионный перелом позвоночника, асептический некроз головки бедренной или плечевой кости, патологические переломы трубчатых костей, разрывы сухожилий, нестабильность суставов (при повторных внутрисуставных введениях).
Нарушения со стороны кожи и подкожных тканей: нарушение заживления ран, атрофия и истончение кожи, петехии, экхимозы, повышенное потоотделение, дерматит, «стероидные» угри, стрии, склонность к развитию пиодермии и кандидоза, снижение реакции при проведении кожных тестов, крапивница, сыпь, истончение волос на голове, аллергический дерматит, эритема.
Нарушения со стороны половых органов и молочной железы: нарушение менструального цикла, изменение подвижности и количества сперматозоидов.
Общие расстройства и нарушения в месте введения: редко – гипер- или гипопигментация, подкожная и кожная атрофия, асептические абсцессы, «прилив» крови к лицу после инъекции (или внутрисуставного введения), нейрогенная артропатия.
Передозировка
Симптомы
Острая передозировка бетаметазона не ведет к угрожающим жизни ситуациям. Введение высоких доз ГКС в течение нескольких дней не приводит к нежелательным последствиям (за исключением случаев применения очень высоких доз или при наличии у пациента сахарного диабета, глаукомы, обострения эрозивно-язвенных поражений ЖКТ или при одновременном применении сердечных гликозидов, непрямых антикоагулянтов или калийвыводящих диуретиков).
Лечение
Необходим тщательный медицинский контроль за состоянием пациента; следует поддерживать оптимальное потребление жидкости и контролировать содержание электролитов в плазме и в моче (особенно соотношение ионов натрия и калия). При необходимости следует провести соответствующую терапию.
Взаимодействие с другими лекарственными средствами
ГКС (включая бетаметазон) метаболизируются ферментом CYP3A4. Одновременное применение с сильными ингибиторами CYP3A4 (например, кетоконазолом, итраконазолом, кларитромицином, ритонавиром или препаратами, содержащими кобицистат) может приводить к увеличению экспозиции ГКС и, вследствие этого, к увеличению риска развития системных HP. Следует избегать совместного применения бетаметазона и сильных ингибиторов CYP3A4, если ожидаемая польза от проводимой терапии ГКС не превышает риск развития системных HP. В случае необходимости одновременного применения бетаметазона с сильными ингибиторами CYP3A4 следует проводить тщательный мониторинг состояния пациентов в отношение риска развития системных HP.
При одновременном применении фенобарбитала, рифампицина, фенитоина или эфедрина возможно ускорение метаболизма бетаметазона при снижении его терапевтической активности.
При одновременном применении бетаметазона и эстрогенов может потребоваться коррекция дозы бетаметазона (из-за риска передозировки).
При совместном применении бетаметазона и калийвыводящих диуретиков повышается вероятность развития гипокалиемии.
Одновременное применение ГКС и сердечных гликозидов повышает риск возникновения аритмии или дигиталисной интоксикации (из-за гипокалиемии). Бетаметазон может усиливать выведение калия, вызванное амфотерицином В.
При совместном применении бетаметазона и пероральных антикоагулянтов возможны изменения свертываемости крови, требующие коррекции дозы антикоагулянтов.
При комбинированном применении ГКС с нестероидными противовоспалительными препаратами (НПВП) или с этанолом (или этанолсодержащими препаратами) возможно повышение частоты развития или интенсивности эрозивно-язвенных поражений ЖКТ.
При совместном применении ГКС могут снизить концентрацию салицилатов в плазме крови.
Одновременное введение ГКС и соматропина может привести к замедлению абсорбции последнего (следует избегать введения доз бетаметазона, превышающих 0,3-0,45 мг/м поверхности тела в день).
ГКС могут влиять на азотный голубой тетразолевый тест на бактериальную инфекцию и вызывать ложноотрицательный результат.
Аминоглутетимид может вызвать усиление или ослабление подавления функции коры надпочечников, вызванного ГКС. Аминоглутетимид вызывает снижение секреции кортизола надпочечниками, с последующим повышением секреции гипофизарного адренокортикотропного гормона (АКТГ), который может нейтрализовать блокаду синтеза адренокортикальных стероидов аминоглутетимидом, приводя к усилению функции надпочечников. Следовательно, следует рекомендовать врачам ознакомиться с информацией об одновременном применении препарата Дипромета с аминоглутетимидом.
ГКС могут уменьшить эффект ингибиторов холинэстеразы, что может привести к развитию выраженной мышечной слабости у пациентов с миастенией gravis. По возможности, ингибиторы холинэстеразы должны быть отменены, по крайней мере, за 24 ч до начала терапии ГКС.
При одновременном применении ГКС и изониазида возможно снижение концентрации изониазида в плазме крови. Следует тщательно контролировать состояние пациентов, принимающих изониазид.
Одновременное применение циклоспорина и ГКС может привести к повышению концентрации циклоспорина и усилению действия ГКС. Существует высокий риск развития судорог.
При одновременном применении ГКС с антибиотиками группы макролидов возможно значительное уменьшение выведения ГКС.
При одновременном применении с колестерамином возможно увеличение выведения ГКС.
При применении бетаметазона у пациентов с сахарным диабетом может потребоваться коррекция гипогликемической терапии.
Особые указания
Сообщалось о тяжелых осложнениях со стороны нервной системы (вплоть до летального исхода) при эпидуральном и интратекальном введении ГКС (под рентгеноскопическим контролем или без него), включающих инфаркт спинного мозга, параплегию, квадриплегию, корковую слепоту и инсульт, но не ограничиваясь этим. Так как безопасность и эффективность при эпидуральном введении ГКС не установлены, этот способ введения не показан для данной группы лекарственных препаратов.
Рекомендованные способы введения указаны в разделе «Способ применения и дозы».
Необходимо избегать внутрисосудистого попадания препарата.
Из-за отсутствия данных относительно риска кальцификации введение препарата в межпозвонковое пространство противопоказано.
Редкие случаи развития анафилактоидных/анафилактических реакций (вплоть до развития анафилактического шока) были отмечены при парентеральном введении ГКС. Следует принять необходимые меры предосторожности перед введением препарата, особенно при наличии у пациента в анамнезе сведений о наличии аллергических реакций на ГКС.
Режим дозирования и способ введения устанавливают индивидуально, в зависимости от показаний, тяжести заболевания и реакции пациента.
Доза должна быть как можно меньше, а период применения как можно короче. Начальную дозу подбирают до тех пор, пока не будет достигнут необходимый терапевтический эффект. Затем постепенно снижают дозу препарата Дипромета до минимально эффективной поддерживающей дозы. При отсутствии эффекта от проводимой терапии или при его длительном применении препарат отменяют так же, постепенно снижая дозу.
При возникновении или угрозе возникновения стрессовой ситуации (не связанной с заболеванием) может возникнуть необходимость в увеличении дозы препарата Дипромета.
Наблюдение за состоянием пациента осуществляют по крайней мере в течение одного года по окончании длительной терапии или применения в высоких дозах.
Введение препарата в мягкие ткани, в очаг поражения и внутрисуставно может при выраженном местном действии одновременно привести к системному действию.
Препарат Дипромета содержит два действующих вещества – производных бетаметазона, одно из которых – бетаметазона натрия фосфат – быстро проникает в системный кровоток, в связи с чем следует учитывать его возможное системное действие.
На фоне применения препарата Дипромета возможно усиление имеющейся у пациента эмоциональной нестабильности или склонности к психозам.
При применении препарата Дипромета у пациентов с сахарным диабетом может потребоваться коррекция гипогликемической терапии.
Пациентов, получающих ГКС, не следует вакцинировать против оспы. Не следует проводить и другую иммунизацию у пациентов, получающих ГКС (особенно в высоких дозах), ввиду возможности развития неврологических осложнений и низкой ответной иммунной реакции (отсутствие образования антител). Однако проведение иммунизации возможно при проведении заместительной терапии (например, при первичной недостаточности коры надпочечников). Пациентов, получающих препарат Дипромета в дозах, подавляющих иммунитет, следует предупредить о необходимости избегать контакта с больными ветряной оспой и корью (особенно важно при применении препарата у детей).
Возможно подавление реакции при проведении кожных проб на фоне применения ГКС.
При применении препарата Дипромета следует учитывать, что ГКС могут маскировать признаки инфекционного заболевания, а также снижать сопротивляемость организма инфекциям.
Необходимо тщательно соблюдать правила асептики и антисептики при введении препарата.
Необходимо соблюдать осторожность при применении препарата у пациентов с высоким риском инфицирования (на гемодиализе или с зубными протезами). Применение препарата Дипромета при активном туберкулезе возможно лишь в случаях молниеносного или диссеминированного туберкулеза в сочетании с адекватной противотуберкулезной терапией. При применении препарата Дипромета у пациентов с латентным туберкулезом или положительной реакцией на туберкулин необходимо тщательное врачебное наблюдение ввиду опасности реактивации туберкулеза. При длительном применении ГКС такие пациенты должны получать специфическую химиотерапию. При профилактическом применении рифампицина следует учитывать ускорение печеночного клиренса бетаметазона (может потребоваться коррекция его дозы).
При наличии жидкости в суставной полости следует исключить септический процесс. Заметное усиление болезненности, отечности, повышение температуры окружающих тканей и дальнейшее ограничение подвижности сустава свидетельствуют о септическом артрите. Необходимо провести исследование аспирированной суставной жидкости. При подтверждении диагноза необходимо назначить соответствующую антибактериальную терапию. Применение препарата Дипромета при септическом артрите противопоказано.
Повторные инъекции в сустав при остеоартрозе могут повысить риск разрушения сустава. Введение ГКС в ткань сухожилия постепенно приводит к разрыву сухожилия.
После успешной внутрисуставной терапии пациенту следует избегать перегрузок сустава.
Длительное применение ГКС может привести к задней субкапсулярной катаракте (особенно у детей), глаукоме с возможным поражением зрительного нерва и может способствовать развитию вторичной глазной инфекции (грибковой или вирусной). Необходимо периодически проводить офтальмологическое обследование, особенно у пациентов, получающих препарат Дипромета более 6 месяцев.
Применение средних и высоких доз ГКС может привести к повышению артериального давления, задержке натрия и жидкости в организме и повышенному выведению калия из организма (эти явления менее вероятны в случае приема синтетических ГКС, если только они не применяются в высоких дозах). В этом случае следует рассмотреть необходимость назначения калийсодержащих препаратов и диеты с ограничением поваренной соли. Все ГКС усиливают выведение кальция.
При одновременном применении препарата Дипромета и сердечных гликозидов или препаратов, влияющих на электролитный состав плазмы, требуется контроль водно-электролитного баланса.
С осторожностью применяют ацетилсалициловую кислоту в комбинации с бетаметазоном при гипопротромбинемии.
Действие ГКС усиливается у пациентов с гипотиреозом и циррозом печени.
Развитие вторичной недостаточности коры надпочечников в связи со слишком быстрой отменой ГКС возможно в течение нескольких месяцев после окончания терапии. При возникновении или угрозе возникновения стрессовой ситуации в течение этого периода терапию препаратом Дипромета следует возобновить и одновременно назначить минералокортикоид (из-за возможного нарушения секреции минералокортикоидов). Постепенная отмена ГКС позволяет уменьшить риск развития вторичной надпочечниковой недостаточности.
На фоне применения ГКС возможно изменение подвижности и числа сперматозоидов.
При длительной терапии ГКС целесообразно рассмотреть возможность перехода с парентерального на пероральное применение ГКС, с учетом оценки соотношения «польза/риск».
Необходимо соблюдать осторожность при применении ГКС у пожилых пациентов; у пациентов с язвенным колитом при угрозе перфорации, с абсцессом или другими гнойными инфекциями, дивертикулитом, с наличием недавно созданных кишечных анастомозов, активной или латентной язвенной болезнью желудка и/или кишечника, почечной или печеночной недостаточностью, артериальной гипертензией, остеопорозом, миастенией, подтвержденными или подозреваемыми паразитарными инфекциями (например, стронгилоидозом).
При системном и местном (включая интраназальное, ингаляционное и внутриглазное) применении ГКС может возникать нарушение зрения. Если у пациента отмечаются такие симптомы, как нечеткость зрения или другие нарушения зрения, то следует решить вопрос о его направлении к офтальмологу для выявления возможных причин, включающих катаракту, глаукому или редкие заболевания, например, центральную серозную хориоретинопатию (ЦСХ), которые наблюдались в ряде случаев при системном или местном применении ГКС.
Применение в педиатрии
Дети, которым проводится терапия препаратом Дипромета (особенно длительная), должны находиться под тщательным медицинским наблюдением на предмет возможного отставания в росте и развития вторичной недостаточности коры надпочечников.
Применение у спортсменов
Пациентам, участвующим в соревнованиях под контролем Всемирного антидопингового агентства (WADA), перед началом лечения препаратом следует ознакомиться с правилами WADA, поскольку применение бетаметазона может повлиять на результаты допингового контроля.
Влияние на способность управлять транспортными средствами и механизмами
Данные о влиянии бетаметазона на способность к управлению транспортными средствами и механизмами отсутствуют. Однако, при появлении на фоне длительного лечения нежелательных реакций (нечеткость зрения, головокружение, бессонница) следует воздержаться от управления транспортными средствами и механизмами.
Форма выпуска
Суспензия для инъекций 7 мг/мл.
По 1,0 мл препарата в преднаполненном шприце вместимостью 2,25 мл из бесцветного стекла, оснащенном поршнем, штоком поршня и фланцем для управления.
На шприц наклеивают этикетку.
По одному шприцу помещают в контурную ячейковую упаковку из ПВХ, запечатанную немаркированной алюминиевой фольгой или фольгой из ПЭТ/ПЭ. По одному блистеру вместе с иглой (размером 0,8 х 40 мм) и инструкцией по применению помещают в пачку картонную.
Условия хранения
При температуре не выше 25 °С, в оригинальной упаковке (в пачке).
Хранить в недоступном для детей месте.
Срок годности
2 года.
Не применять по истечении срока годности!
Условия отпуска
Отпускают по рецепту.
Владелец Регистрационного удостоверения
К.О. Ромфарм Компани С.Р.Л.,
ул. Ероилор № 1А, Отопень, 075100, уезд Ильфов, Румыния.
Производитель
Производитель и фасовщик (первичная упаковка):
К.О. Ромфарм Компани С.Р.Л.,
ул. Друмул Гэрий № 52, Отопень, 075100, уезд Ильфов, Румыния.
Упаковщик (вторичная упаковка) и выпускающий контроль:
К.О. Ромфарм Компани С.Р.Л.,
ул. Ероилор № 1А, Отопень, 075100, уезд Ильфов, Румыния.
Организация, принимающая претензии потребителей
Представитель производителя в РФ:
ООО «Ромфарма», Россия
121596, г. Москва, ул. Еорбунова, д.2, стр. 3, эт. 6, пом. II, ком. 20-20А
Купить Дипромета в planetazdorovo.ru
*Цена в Москве. Точная цена в Вашем городе будет указана на сайте аптеки.
Комментарии
(видны только специалистам, верифицированным редакцией МЕДИ РУ)
Сигнифор — инструкция по применению
Синонимы, аналоги
Статьи
Регистрационный номер
ЛП-002254
Торговое наименование препарата
Сигнифор®
Международное непатентованное наименование
Пасиреотид
Лекарственная форма
раствор для подкожного введения
Состав
1 ампула содержит:
действующее вещество: пасиреотида диаспартат (соответствует пасиреотиду основанию) — 0,3762 мг (0,3 мг), 0,7524 мг (0,6 мг), 1,1286 мг (0,9 мг);
вспомогательные вещества: маннитол — 49,50 мг, 49,50 мг, 49,50 мг; винная кислота — 1,501 мг, 1,501 мг, 1,501 мг; натрия гидроксид — до pH 4,2, до pH 4,2, до pH 4,2; вода для инъекций — до 1 мл, до 1 мл, до 1 мл.
Описание
Прозрачный, бесцветный раствор.
Фармакотерапевтическая группа
Соматостатина аналог синтетический
Код АТХ
H01CB
Фармакодинамика:
Механизм действия
Пасиреотид — это новый аналог соматостатина для инъекционного применения, представляющий собой циклогексапептид. Как и природные пептидные гормоны соматостатин-14 и соматостатин-28 (которые подавляют секрецию гормона роста), а также другие аналоги соматостатина, пасиреотид оказывает фармакологическое действие, связываясь с рецепторами соматостатина.
Известно пять разных подтипов человеческого рецептора к соматостатину (SSTR): SSTR 1, SSTR 2, SSTR 3, SSTR 4 и SSTR 5. Аналоги соматостатина связываются с рецепторами соматостатина с разной аффинностью (Таблица 1).
Пасиреотид с высокой аффинностью связывается с четырьмя из пяти рецепторов соматостатина.
Таблица 1. Аффинность связывания соматостатина (SRIF-14), пасиреотида, октреотида и лантреотида с пятью разными подтипами человеческого рецептора SSTR (SSTR 1-5)
|
Вещество |
SSTR 1 |
SSTR 2 |
SSTR3 |
SSTR4 |
SSTR 5 |
|
Соматостатин (SRIF-14) |
0,93±0,12 |
0,15±0,02 |
0,56±0,17 |
1,5±0,4 |
0,29±0,04 |
|
Пасиреотид |
9,3±0,1 |
1,0±0,1 |
1,5±0,3 |
> 100 |
0,16±0,01 |
|
Октреотид |
280±80 |
0,38±0,08 |
7,1±1,4 |
> 1000 |
6,3±1,0 |
|
Лантреотид |
180±20 |
0,54±0,08 |
14±9 |
230±40 |
17±5 |
Представлены средние значения концентрации полумаксимального ингибирования (IC50) с учетом стандартной ошибки среднего значения (+СОС), выраженные в нмоль/л (нМ).
Фармакодинамика
Рецепторы к соматостатину экспрессируются во многих тканях, в особенности в нейроэндокринных опухолях, которые секретируют избыток гормонов, в том числе и адренокортикотропный гормон (АКТГ) при болезни Иценко-Кушинга.
Благодаря способности прочно связываться с рецепторами соматостатина, пасиреотид может применяться для лечения заболеваний, которые характеризуются экспрессией данных рецепторов в тканях-мишенях.
Исследования in vitro показали, что клетки АКТГ-продуцирующей опухоли гипофиза, удаленной у пациентов с болезнью Иценко-Кушинга, экспрессируют большое количество SSTR 5, в то время как другие подтипы рецепторов либо не экспрессируются вообще, либо экспрессируются в меньшем количестве.
Пасиреотид связывается с рецепторами соматостатина АКТГ-продуцирующих аденом гипофиза, что приводит к ингибированию секреции АКТГ. Высокое сродство к четырем из пяти подтипов рецепторов соматостатина, в особенности к SSTR5, обусловливает возможность применения пасиреотида для эффективного лечения пациентов с болезнью Иценко-Кушинга.
В клинических исследованиях пасиреотид уже через 1 месяц показал быстрое снижение средней суточной концентрации кортизола в моче, и этот эффект сохранялся с течением времени.
Отмечалось снижение систолического и диастолического артериального давления, индекса массы тела (ИМТ) и концентрации общего холестерина. Кроме того, на фоне лечения отмечено уменьшение клинической симптоматики: гиперемии лица, количества подключичной жировой клетчатки и жировой клетчатки в области спины.
Метаболизм глюкозы
При применении пасериотида в дозе 0,6 мг и 0,9 мг 2 раза в сутки у здоровых добровольцев было отмечено развитие гипергликемии со значительным снижением секреции инсулина и инкретиновых гормонов (например, глюкагоноподобного пептида 1 типа [ГПП-1] и глюкозозависимого инсулинотропного полипептида [ГИП]). Пасиреотид не влиял на чувствительность тканей к инсулину.
В другом исследовании у здоровых добровольцев влияние пасиреотида на концентрацию глюкозы в крови изучали, сравнивая группы участников исследования, получавших пасиреотид в монотерапии или в комбинации с гипогликемическим лекарственным препаратом (метформин, натеглинид, вилдаглиптин или лираглутид соответственно; препараты инсулина не были включены в исследование) на протяжении 7 дней. Гипогликемические препараты из группы агонистов рецепторов ГПП-1 и ингибиторов дипептидилпептидазы-4 были наиболее эффективны для лечения гипергликемии, ассоциированной с применением пасиреотида.
Влияние на электрофизиологию сердца
Эффект пасиреотида на длину интервала QT оценивали в двух открытых, контролируемых перекрестных исследованиях. Было показано, что пасиреотид влияет на интервал QTc, причем максимальное изменение средней длины этого интервала относительно исходного значения (после вычитания эффекта плацебо) наблюдалось через 2 ч после введения препарата.
На фоне применения пасиреотида наблюдалось снижение частоты сердечных сокращений; в случае применения пасиреотида в дозе 0,6 мг 2 раза в сутки максимальная разница по сравнению с плацебо наблюдалась через 1 ч (-10,39 мин-1), а в случае применения пасиреотида в дозе 1,95 мг 2 раза в сутки — через 0,5 ч (-14,91 мин-1). Преходящих или продолжительных эпизодов пируэтной тахикардии отмечено не было.
Удлинение интервала QT при применении пасиреотида не связано с влиянием препарата на калиевые каналы миокарда, кодируемые геном hERG (human ether-a-go-go-related gene). Эффект пасиреотида на процесс восстановления миокарда оценивался при 24-часовом электрокардиографическом мониторинге с целью определения способности препарата увеличивать риск возникновения аритмии.
Отмечено существенное улучшение параметров восстановления сердца при применении пасиреотида на фоне существующего удлинения интервала QT, что указывает на то, что обусловленное применением пасиреотида удлинение интервала QT не ассоциировано с риском развития аритмии.
Количественный анализ морфологических параметров Т-зубца не выявил изменений, указывающих на нарушение пространственной однородности процесса реполяризации миокарда.
Фармакокинетика:
Всасывание
У здоровых добровольцев пасиреотид быстро всасывается после подкожного (п/к) введения, и время достижения максимальной концентрации в плазме крови (Тmах) составляет 0,25-0,5 ч.
Максимальная концентрация (Сmах) и площадь под фармакокинетической кривой «концентрация-время» (AUC) приблизительно соответствуют дозе после однократного и многократного введения.
Исследования по оценке биодоступности пасиреотида у человека не проводились. Данные по биодоступности доклинических исследований на крысах и обезьянах показывают, что абсолютная биодоступность пасиреотида при п/к введении у человека будет полной.
Маловероятно, что прием пищи будет оказывать влияние па биодостунность пасиреотида в связи с тем, что он вводится парентерально.
Распределение
У здоровых добровольцев пасиреотид показал большой кажущийся объем распределения (Vz/F>100 л). Распределение между кровью и плазмой крови не зависит от концентрации, пасиреотид преимущественно распределяется в плазме крови (91%).
Пасиреотид умеренно связывается с белками плазмы крови (88%), причем связывание не зависит от концентрации.
Пасиреотид обладает низкой пассивной проникающей способностью, и вероятнее всего, является субстратом Р-гликопротеина. Ожидается, что влияние Р-гликопротеина на всасывание, распределение, метаболизм и экскрецию пасиреотида невелико. Пасиреотид не является субстратом BCRP (белка резистентности рака молочной железы), ОСТ1 (белка-переносчика органических катионов 1) или ОАТР (органических полипептидов — транспортеров анионов) 1В1, 1В3, 2В1.
Биотрансфомация/ Метаболизм
Пасиреотид практически не метаболизируется в печени и почках. У здоровых добровольцев пасиреотид обнаруживается в плазме крови, моче и кале, в основном, в неизмененном виде.
Выведение
Пасиреотид выводится главным образом через кишечник, и в небольших количествах почками. Было показано, что 55,9 ± 6,63% радиоактивной дозы выводится в первые 10 дней после приема, в том числе 48,3 ± 8,16% — через кишечник и 7,63 ± 2,03% — почками.
Клиренс (CL/F) пасиреотида у здоровых добровольцев и пациентов с болезнью Иценко-Кушинга составляет ~ 7,6 л/ч и ~ 3,8 л/ч, соответственно.
При многократном п/к введении пасиреотид демонстрирует линейную и дозозависимую фармакокинетику в диапазоне доз от 0,05 до 0,6 мг один раз в день у здоровых добровольцев, и 0,3 мг — 1,2 мг два раза в день у пациентов с болезнью Иценко-Кушинга.
Рассчитанный эффективный период полувыведения (Т1/2) у здоровых добровольцев составляет около 12 ч (в среднем от 10 до 13 ч для доз 0,05, 0,2 и 0,6 мг в день).
Популяционный анализ фармакокинетики (ФК) пасиреотида показал, что половая и расовая принадлежность не влияют на параметры ФК.
Особые категории пациентов
Пациенты в возрасте ≤ 18 лет
Эффективность и безопасность препарата Сигнифор® у пациентов младше 18 лет не установлена.
Пациенты ≥ 65 лет
Данные анализа применения препарата у пациентов с болезнью Иценко-Кушинга старше 65 лет дают основания полагать, что безопасность и эффективность применения препарата в данной популяции существенно не отличаются от применения у пациентов более молодого возраста.
Пациенты с нарушением функции почек
Почечный клиренс не играет существенной роли в выведении пасиреотида у человека.
В клинических исследованиях применение пасиреотида однократно в дозе 0,9 мг в виде п/к инъекции у пациентов с нарушением функции ночек легкой, средней или тяжелой степени, а также с терминальной почечной недостаточностью не оказывало значимого влияния на фармакокинетику пасиреотида.
Пациенты с нарушением функции печени
По данным клинического исследования при однократном п/к введении пасиреотида в дозе 0,6 мг пациентам с нарушением функции печени (класса А, В и С по классификации Чайлд-Пью), при применении пасиреотида фармакокинетические показатели были заметно выше, чем у пациентов с нормальной функцией печени: показатель AUCinf повышался на 60% и 79%, Сmax повышалась на 67% и 69%, a CL/F снижался на 37% и 44% соответственно.
Показания:
Лечение пациентов с болезнью Иценко-Кушинга, при невозможности проведения или неэффективности хирургического лечения.
Противопоказания:
— Повышенная чувствительность к пасиреотиду или любому другому компоненту препарата;
— тяжелое нарушение функции печени (класс С по Чайлд-Пью);
— детский возраст до 18 лет;
— период грудного вскармливания.
С осторожностью:
У пациентов с нарушением толерантности к глюкозе или сахарным диабетом; с заболеваниями сердца и/или факторами риска развития брадикардии (клинически значимая брадикардия или острый инфаркт миокарда в анамнезе, атриовентрикулярная блокада высокой степени, хроническая сердечная недостаточность (III или IV класса по классификации NYHA), нестабильная стенокардия, стойкая желудочковая тахикардия, фибрилляция желудочков, врожденный синдром удлинения интервала QT); у пациентов, принимающих антиаритмические средства или другие лекарственные средства, ведущие к удлинению интервала QT; у пациентов с гипокалиемией и/или гипомагниемией; у пациентов с нарушением функции печени; при беременности.
Беременность и лактация:
Применение пасиреотида у беременных женщин не изучалось. В доклинических исследованиях показано, что препарат может оказывать токсическое действие на плод и репродуктивную функцию. Потенциальный риск для человека неизвестен.
Пасиреотид следует применять при беременности лишь в крайних случаях, если потенциальная польза для пациентки превышает возможный риск для плода.
Влияние пасиреотида на родовую деятельность и исход родов у человека не изучалось. В доклинических исследованиях влияния на родовую деятельность и исход родов не выявлено.
В доклинических исследованиях пасиреотида при его п/к введении показано, что препарат проникает в молоко лактирующих животных.
Неизвестно, проникает ли пасиреотид в грудное молоко у человека. Поскольку риск для ребенка, находящегося на грудном вскармливании, исключить нельзя, в период грудного вскармливания применение препарата противопоказано.
Способ применения и дозы:
Рекомендуемая начальная доза препарата Сигнифор® составляет 0,9 мг п/к 2 раза в день.
У пациентов с нарушением толерантности к глюкозе или сахарным диабетом рекомендовано применение препарата в дозе 0,6 мг 2 раза в день.
Увеличивать дозу препарата следует, исходя из клинической эффективности и переносимости у конкретного пациента. При необходимости увеличение начальной дозы с 0,6 мг 2 раза в день до 0,9 мг 2 раза в день возможно при хорошей переносимости начальной дозы.
Индивидуальное снижение дозы возможно по решению лечащего врача у пациентов со стабильным терапевтическим ответом.
Следует проводить оценку эффективности лечения, которая проявляется в значимом снижении концентрации свободного кортизола в суточной моче и/или в уменьшении выраженности симптомов заболевания), при этом рекомендуется продолжать терапию пасиреотидом, пока сохраняется клинический эффект.
Как правило, максимальное снижение концентрации свободного кортизола в моче наблюдается через 2 месяца после начала терапии. При отсутствии ответа на проводимую терапию следует рассмотреть возможность ее прекращения.
При возникновении нежелательных явлений может потребоваться временное снижение дозы пасиреотида до 0,3 мг 2 раза в день.
При пропуске очередной дозы препарата последующую инъекцию проводят в соответствии с рекомендованным режимом дозирования. Не следует удваивать дозу с целью компенсировать пропущенную.
Применение у пациентов с нарушением функции почек
Коррекции дозы препарата не требуется.
Применение у пациентов с нарушением функции печени
Рекомендуемая начальная доза для пациентов с нарушением функции печени средней степени тяжести (класс В по Чайлд-Пью) составляет 0,3 мг 2 раза в сутки. Максимальная рекомендованная доза для пациентов с нарушениями функции печени средней степени тяжести (класс В по Чайлд-Пью) составляет 0,6 мг 2 раз в сутки.
У пациентов с нарушениями функции печени легкой степени (класс А по Чайлд-Пью) корректировать дозу препарата не требуется.
Применение препарата у пациентов с нарушением функции печени тяжелой степени (класс С по Чайлд-Пью) противопоказано.
Применение у пациентов в возрасте ≥ 65 лет
Коррекции дозы препарата не требуется.
Применение у пациентов в возрасте ≤ 18 лет
У детей и подростков с болезнью Иценко-Кушинга применение препарата Сигнифор® противопоказано, так как эффективность и безопасность препарата Сигнифор® у пациентов младше 18 лет не установлена.
Способ введения
Препарат Сигнифор® предназначен для самостоятельного п/к введения. Пациенты должны быть обучены врачом или другим медицинским работником технике введения препарата.
Вводить препарат 2 раза подряд в одно и то же место не рекомендуется. Препарат не следует вводить в те места, где имеются признаки воспаления или раздражения.
Предпочтительно выполнять п/к инъекции в кожу верхней трети бедер и живота (за исключением области пупка и талии).
Побочные эффекты:
Профиль безопасности препарата Сигнифор® существенно не отличается от других аналогов соматостатина, за исключением встречаемости гипокортицизма и степени гипергликемии.
Большинство нежелательных лекарственных реакций (НЛР) 3 и 4 степени тяжести были связаны с гипергликемией. Наиболее частыми НЛР (частота >10%) были диарея, тошнота, боль в животе, холелитиаз, гипергликемия. сахарный диабет, повышенная утомляемость и повышение концентрации гликированного гемоглобина (HbAlc). Летальных исходов в ходе исследования не было.
НЛР сгруппированы в соответствии с классификацией органов и систем органов MedDRA. В пределах каждой группы органов и систем органов НЛР перечислены в порядке уменьшения частоты встречаемости. В пределах каждой группы частоты встречаемости НЛР указаны в порядке уменьшения их тяжести.
Для оценки частоты использованы следующие критерии: очень часто (≥ 1/10); часто (≥1/100, <1/10); нечасто (≥1/1000, <1/100).
Нарушения со стороны крови и лимфатической системы: нечасто — анемия.
Нарушения со стороны эндокринной системы: часто — надпочечниковая недостаточность.
Нарушения со стороны обмена веществ и питания:очень часто — гипергликемия, сахарный диабет; часто — сахарный диабет 2 типа, снижение аппетита, нарушение толерантности к глюкозе.
Нарушения со стороны сердца: часто — синусовая брадикардия, удлинение интервала QT.
Нарушения со стороны сосудов: часто — артериальная гипотензия.
Нарушения со стороны нервной системы: часто — головная боль, головокружение.
Нарушения со стороны желудочно-кишечного тракта: очень часто — диарея, тошнота, боль в животе; часто — рвота, боль в верхних отделах живота.
Нарушения со стороны печени и желчевыводящих путей: очень часто — холелитиаз, часто — холецистит1, холестаз.
Нарушения со стороны кожи и подкожных тканей: часто — алопеция, кожный зуд.
Нарушения со стороны скелетно-мышечной и соединительной ткани: часто — миалгия, артралгия.
Общие расстройства и нарушения в месте введения: очень часто — реакция в месте введения, повышенная утомляемость.
Лабораторные и инструментальные данные: очень часто — повышение HbAlc; часто — повышение активности аланинаминотрансферазы (АЛТ), повышение активности аспартатаминотрансферазы (ACT), повышение активности гамма-глутамилтрансферазы, повышение активности липазы, повышение концентрации глюкозы в крови, повышение активности амилазы, увеличение протромбинового времени.
1 Холецистит, включая острый холецистит.
Описание отдельных нежелательных явлении
Нарушение метаболизма глюкозы
В исследовании у пациентов с болезнью Иценко-Кушинга повышение концентрации глюкозы плазмы крови натощак было наиболее частым лабораторным нарушением 3 степени (23,2% пациентов).
У пациентов с нормогликемией на момент включения в исследование средний показатель HbAlc увеличивался в меньшей степени, чем у пациентов с нарушением толерантности к глюкозе или сахарным диабетом.
В течение первого месяца лечения средние значения концентрации глюкозы плазмы крови натощак обычно увеличивались, а в последующие месяцы снижались и стабилизировались.
В течение 28 дней после отмены пасиреотида значения концентрации глюкозы плазмы крови натощак и HbAlc, как правило, снижались, но оставались выше исходных значений. Данные длительного наблюдения отсутствуют.
В ходе клинических исследований по причине развития гипергликемии препарат был отменен у 3,1% пациентов, по причине развития сахарного диабета — у 2,5%. Следует контролировать концентрацию глюкозы в крови у пациентов, получающих препарат Сигнифор® (см. раздел «Особые указания»).
Расстройства со стороны желудочно-кишечного тракта
Как и в случае других аналогов соматостатина, на фоне применения пасиреотида часто отмечались желудочно-кишечные расстройства. Обычно подобные явления характеризовались низкой степенью выраженности, не требовали вмешательства и разрешались на фоне продолжающегося лечения.
Реакции в месте введения
В клинических исследованиях у 13,6% пациентов отмечались реакции в месте введения препарата Сигнифор®, среди них: боль в месте инъекции, эритема, гематома, кровоизлияние и зуд. Данные явления разрешались самопроизвольно и не требовали вмешательства.
Активность ферментов печени
На фоне применения пасиреотида, также как и на фоне применения других аналогов соматостатина, отмечалось преходящее повышение активности ферментов печени. В большинстве случаев данные явления не сопровождались клинической симптоматикой, характеризовались низкой степенью выраженности и разрешались, несмотря на продолжение лечения. Было выявлено несколько случаев повышения активности АЛТ (в 3 раза выше верхней границы нормы) и концентрации билирубина (в 2 раза выше верхней границы нормы), которые возникали в течение первых 10 дней после начала применения препарата Сигнифор® и разрешались на фоне прекращения лечения. Случаев лекарственного гепатита отмечено не было.
Следует контролировать активность ферментов печени до, а также во время терапии препаратом Сигнифор® (см. раздел «Особые указания»).
Функция щитовидной железы
Гипотиреоз центрального генеза является частой сочетанной патологией при болезни Иценко-Кушинга.
Нарушение функции щитовидной железы также является типичной нежелательной реакцией при применении аналогов соматостатина. В исследовании было описано 7 случаев развития гипотиреоза, из которых в 2 случаях гипотиреоз был расценен исследователем как связанный с применением препарата. Однако у всех 7 пациентов на момент включения в исследование концентрация тиреогропного гормона (ТТГ) была вблизи или ниже нижней границы нормы, что не позволяет установить причинно-следственную связь нежелательного явления с применением препарата Сигнифор®.
Активность ферментов поджелудочной железы
В клинических исследованиях на фоне приема пасиреотида отмечалось повышение активности липазы и амилазы, не сопровождавшееся клинической симптоматикой. Данные явления характеризовались низкой степенью выраженности и разрешались на фоне продолжения лечения. Тем не менее развитие панкреатита следует считать возможной побочной реакцией аналогов соматостатина, так как желчнокаменная болезнь может быть ассоциирована с развитием острого панкреатита.
Если любые из указанных в инструкции побочных эффектов усугубляются, или Вы заметили любые другие побочные эффекты, не указанные в инструкции, сообщите об этом врачу.
Передозировка:
У пациентов, получавших препарат Сигнифор®, случаев передозировки отмечено не было. У здоровых добровольцев, получавших пасиреотид в дозах до 2,1 мг 2 раза в сутки, в качестве побочного явления часто отмечалась диарея.
В случае передозировки следует, основываясь на состоянии пациента, начать соответствующее симптоматическое лечение и проводить его до разрешения симптомов.
Взаимодействие:
Пасиреотид в умеренной степени связывается с белками плазмы, лишь в небольшой степени подвергается метаболизму.
Пасиреотид является субстратом Р-гликопротеина (Р-ГП), но не ингибитором или индуктором Р-ГП.
Нет данных, позволяющих предполагать, что в терапевтических концентрациях пасиреотид является:
— субстратом, ингибитором или индуктором цитохрома Р450;
— субстратом BCRP (белка резистентности рака молочной железы), ОСТ1 (транспортера органических катионов 1) или ОАТР (органические полипептиды — транспортеры анионов) 1В1, 1В3, 2В1;
— ингибитором UGT1A1 (уридиндифосфат-глюкуронилтрансферазы, изоформа 1А1), белков-переносчиков ОАТ1 или ОАТ3, ОАТР 1В1 или 1В3, ОСТ1 или ОСТ2, Р-ГП, BCRP, белка-переносчика (MRP2) или В SEP (экспортирующей помпы желчных кислот).
В исследовании влияния ингибитора Р-ГП на фармакокинетику пасиреотида при его подкожном введении одновременно с применением верапамила у здоровых добровольцев не отмечено изменения показателей биодоступности пасиреотида.
Фармакокинетические взаимодействия, влияющие на эффект пасиреотида
Существует риск увеличения концентрации (Сmах) пасиреотида, при одновременном применении его с другими ингибиторами Р-ГП (кетоконазол, циклоспорин, верапамил, кларитромицин), клинического подтверждения данного эффекта нет.
Фармакокинетические взаимодействия, влияющие на эффект сопутствующих лекарственных средств
Немногочисленные опубликованные данные свидетельствуют о том, что аналоги соматостатина опосредованно (через подавление секреции соматотропного гормона) могут снижать клиренс веществ, метаболизирующихся при участии изоферментов цитохрома Р450. Имеющиеся данные не позволяют исключить подобный эффект и у пасиреотида.
Пасиреотид следует с осторожностью применять одновременно с препаратами, имеющими узкий терапевтический индекс и метаболизирующимися преимущественно при участии изофермента CYP3A4 (хинидин, терфенадин).
В исследовании на собаках показано, что пасиреотид снижает концентрацию циклоспорина в крови за счет уменьшения всасывания последнего в кишечнике. Имеет ли место подобное взаимодействие у человека, неизвестно. В этой связи, в случае применения пасиреотида одновременно с циклоспорином может возникнуть необходимость в коррекции дозы циклоспорина.
Немногочисленные данные для других аналогов соматостатина позволяют предположить, что в случае применения пасиреотида одновременно с бромокриптином биодоступность последнего увеличивается.
Лекарственные средства, влияющие на интервал QT
Пасиреотид следует с осторожностью применять одновременно с антиаритмическими и другими препаратами, способными удлинять интервал QT: антиаритмические препараты (хинидин, прокаинамид, дизопирамид, амиодарон, дронедарон, соталол, дофетилид, ибутилид), отдельные антибактериальные препараты (эритромицин для внутривенного применения, кларитромицин, моксифлоксацин) отдельные антипсихотические препараты (хлорпромазин, тиоридазин, флуфеназин, галоперидол, тиаприд, амисульприд, сертиндол, метадон), некоторые блокаторы Н1-гистаминовых рецепторов (терфенадин, астемизол, мизоластин), противомалярийные препараты (хлорохин, галофантрин, лумефантрин), некоторые противогрибковые препараты (кетоконазол).
Рекомендуется также контролировать частоту сердечных сокращений (ЧСС) у пациентов, принимающих одновременно пасиреотид и препараты, вызывающие брадикардию: бета-адреноблокаторы (метопролол, пропранолол, соталол), м- холиноблокаторы (ипратропия бромид, оксибутинин), блокаторы «медленных» кальциевых каналов (верапамил, дилтиазем, бепридил) и антиаритмические препараты.
Инсулин и пероральные гипогликемические препараты
Пациентам, получающим инсулин или пероральные гипогликемические препараты, может потребоваться коррекция дозы (увеличение или уменьшение) данных препаратов после начала лечения пасиреотидом.
Особые указания:
В доклинических исследованиях показано, что пасиреотид оказывает токсическое действие на плод. Пациенткам с сохраненным репродуктивным потенциалом следует использовать надежные методы контрацепции во время применения пасиреотида.
В доклинических исследованиях показано, что применение пасиреотида в виде п/к инъекций оказывало влияние на фертильность особей женского пола, однако значимость этого влияния у человека не известна. Снижение или нормализация концентрации кортизола в плазме крови у пациенток с болезнью Иценко-Кушинга, получающих пасиреотид, может привести к повышению фертильности. Пациентку следует предупредить об этом.
Гипокортицизм
Лечение пасиреотидом приводит к быстрому снижению секреции АКТГ у пациентов с болезнью Иценко-Кушинга. Быстрая и полная или почти полная супрессия секреции АКТГ может приводить к снижению концентрации кортизола плазмы крови и к развитию преходящего гипокортицизма.
Случаи гипокортицизма были описаны у пациентов с болезнью Иценко-Кушинга в исследованиях фазы III; гипокортицизм развивался, как правило, в первые два месяца лечения. В большинстве случаев данное состояние купировалось за счет снижения дозы пасиреотида и/или добавления краткосрочной терапии небольшими дозами глюкокортикостероидов (ГКС).
Необходимо контролировать состояние и инструктировать пациентов относительно возможного возникновения симптомов гипокортицизма (например, слабость, утомляемость, тошнота, рвота, артериальная гипотензия, гипонатриемия или гипогликемия). В случае подтвержденного гипокортицизма может потребоваться временная заместительная терапия ГКС и/или снижение дозы пасиреотида, или перерыв в лечении.
Метаболизм глюкозы
У пациентов, получающих пасиреотид, возможно развитие гипергликемии (реже гипогликемии).
Развитие гипергликемии, по-видимому, связано с уменьшением секреции инсулина (особенно в промежуток времени после введения препарата) и инкретиновых гормонов (например, ГПП-1 и ГИП).
Гипергликемия сильнее выражена у пациентов, имевших до начала терапии нарушение толерантности к глюкозе или сахарный диабет. До начала применения пасиреотида следует оценить концентрацию глюкозы крови натощак и HbAlc. В течение первых 2-3 месяцев лечения пациенты должны самостоятельно контролировать концентрацию глюкозы в крови (натощак) с интервалами в одну неделю, а также в первые 2-4 недели после увеличения дозы препарата; впоследствии эти показатели должны контролироваться по мере клинической необходимости.
Если на фоне применения препарата Сигнифор® у пациента развивается гипергликемия, рекомендовано применение гипогликемических средств или коррекция схемы их применения.
При лечении гипогликемическими препаратами отмечалось снижение концентраций HbAlc <7% и глюкозы крови натощак <130 мг/дл (7,2 ммоль/л) у 43 и 72% пациентов с болезнью Иценко-Кушинга соответственно.
При стойкой гипергликемии, плохо поддающейся коррекции при адекватной гипогликемической терапии, требуется снижение дозы пасиреотида или его отмена.
У пациентов с болезнью Иценко-Кушинга и гипергликемией, плохо поддающейся коррекции (HbAlc >8% на фоне терапии гипогликемическими препаратами), повышен риск развития тяжелой гипергликемии и связанных с ней осложнений (например, кетоацидоза). У пациентов с гипергликемией, плохо поддающейся коррекции, перед началом применения пасиреотида следует усилить гликемический контроль и скорректировать терапию сахарного диабета.
Нарушения со стороны сердечно-сосудистой системы
На фоне применения пасиреотида отмечались случаи брадикардии. Необходимо тщательное наблюдение за пациентами с заболеванием сердца и/или факторами риска развития брадикардии (в частности у пациентов, в анамнезе которых имеется клинически значимая брадикардия или острый инфаркт миокарда, атриовентрикулярная блокада высокой степени, хроническая сердечная недостаточность (III или IV класса по классификации NYHA), нестабильная стенокардия, стойкая желудочковая тахикардия, фибрилляция желудочков). Может потребоваться коррекция дозы таких препаратов, как бета-адреноблокаторы, антагонисты кальция и др.
Пасиреотид следует с осторожностью применять у пациентов, у которых интервал QT либо уже удлинен, либо может быть удлинен с высокой вероятностью, в частности у пациентов:
- с врожденным синдромом удлинения интервала QT;
- с неконтролируемым или серьезным заболеванием сердца, в том числе, недавно перенесенным инфарктом миокарда, хронической сердечной недостаточностью, нестабильной стенокардией или клинически значимой брадикардией;
- принимающих антиаритмические лекарственные препараты или другие лекарственные препараты, ведущие к удлинению интервала QT;
- с гипокалиемией и/или гипомагниемией.
Рекомендуется контролировать длину интервала QTc на фоне применения пасиреотида: электрокардиографическое исследование рекомендуется проводить перед началом лечения, а затем по клиническим показаниям.
До начала терапии пасиреотидом у пациентов с гипокалиемией и гипомагниемией необходимо нормализовать содержание калия и магния в плазме крови; на фоне дальнейшего лечения следует периодически контролировать их концентрацию.
Биохимические показатели функции печени
Рекомендуется определять биохимические показатели функции печени (билирубин, активность «печеночных» ферментов) до начала терапии пасиреотидом, через 1-2 недели терапии, а затем ежемесячно на протяжении трех месяцев. Затем биохимические показатели функции печени исследуются по клиническим показаниям.
Терапию препаратом Сигнифор® следует прекратить, в случаях если:
- у пациента на фоне приема препарата Сигнифор® развилась желтуха или другие признаки выраженного нарушения функции печени;
- активность аспартатаминотрансферазы (ACT) или АЛТ повысилась до значений в 5 раз выше верхней границы нормы или выше;
- активность АЛТ и ACT достигла уровня в 3 раза выше верхней границы нормы, и концентрация билирубина достигла значений в 2 раза выше верхней границы нормы.
Если нарушение биохимических показателей функции печени предположительно связано с применением препарата, дальнейшее возобновление терапии препаратом Сигнифор® не рекомендуется.
Холелитиаз
Холелитиаз — установленный неблагоприятный побочный эффект, связанный с длительным применением аналогов соматостатина, в том числе, пасиреотида. Рекомендуется проводить ультразвуковое исследование желчного пузыря до начала применения пасиреотида и через каждые 6-12 месяцев его применения.
Наличие камней в желчном пузыре у пациентов, получающих пасиреотид, в большинстве случаев не сопровождается клиническими проявлениями.
Желчнокаменную болезнь, сопровождающуюся характерной клинической симптоматикой, следует лечить в соответствии с принятой клинической практикой.
Гормоны гипофиза
Поскольку по своей фармакологической активности пасиреотид напоминает соматостатин, нельзя исключить, что на фоне его применения будет подавляться синтез не только АКТГ, но и других гипофизарных гормонов. В связи с этим, как перед началом лечения пасиреотидом, так и в ходе лечения (по клиническим показаниям) следует контролировать функцию гипофиза (определение концентрации тиреотропного гормона, гормона роста и др.), а также свободного тироксина.
ИНСТРУКЦИЯ ПО ПРИМЕНЕНИЮ ПРЕПАРАТА СИГНИФОР®
В каждой ампуле содержится 1 мл раствора для п/к введения.
Перед самостоятельным введением препарата Сигнифор® пациент должен быть обучен технике введения препарата медицинским персоналом. Вскрывать ампулу следует непосредственно перед введением препарата. Оставшийся раствор должен быть утилизирован.
Препарат Сигнифор® следует вводить с использованием стерильных одноразовых шприцов и игл для инъекций.
Для уменьшения дискомфорта в месте инъекции следует доводить раствор препарата перед введением до комнатной температуры.
Перед тем как использовать ампулу, пожалуйста, внимательно прочтите информацию ниже. Если Вы не уверены, как правильно сделать инъекцию или у Вас есть какие-то дополнительные вопросы, обратитесь за помощью к врачу или медсестре.
Храните ампулы с препаратом Сигнифор® в соответствии с условиями хранения, указанными на упаковке.
ВАЖНАЯ ИНФОРМАЦИЯ ПО БЕЗОПАСНОСТИ
Внимание! Храните ампулы в месте, не доступном для детей.
Для самостоятельной п/к инъекции вам потребуются:
1. Одна ампула с препаратом Сигнифор®
2. Спиртовые или аналогичные салфетки
3. Один стерильный шприц (для н/к инъекции).
4. Одна стерильная игла (для п/к инъекции).
5. Контейнер для острых предметов или другой закрытый контейнер, изготовленный из твердого материала
Место инъекции
Место инъекции — это участок Вашего тела, куда Вы собираетесь провести инъекцию. Сигнифор® предназначен для п/к введения. Это означает, что инъекцию проводят с помощью короткой иглы в жировую ткань, расположенную под кожей.
П/к инъекцию удобно проводить в бедра и в живот.
Чтобы избежать боли и раздражения при следующей инъекции, не вводите препарат подряд в одно и то же место. Кроме того, не следует проводить инъекции в болезненные места и в места, кожа на которых раздражена (повреждена).
Подготовительный этап
Перед проведением инъекции:
- Тщательно вымойте руки водой с мылом. При проведении инъекции всегда используйте новые одноразовые иглу и шприц.
- Используйте шприц и иглу только один раз. Никогда не передавайте иглы и шприцы другим людям.
- Выньте ампулу из коробки. Внимательно осмотрите ампулу. НЕ ИСПОЛЬЗУЙТЕ ее, если она разбита или если содержимое выглядит мутным или содержит нерастворенные частицы.
Проверьте срок годности и дозу:
Проверьте срок годности, указанный на картонной коробке и на этикетке ампулы; также проверьте, что доза препарата в ампуле соответствует дозе, назначенной Вам врачом.
НЕ ИСПОЛЬЗУЙТЕ этот препарат, если срок годности истек или доза препарата в ампуле не соответствует дозе, назначенной вам врачом.
Как проводить инъекцию препарата Сигнифор®
Прежде чем перейти к Этапу 1, протрите выбранное место инъекции спиртовой салфеткой.
Этап 1: Раствор препарата Сигнифор® для инъекции находится в ампуле с отщелкивающимся верхом. Чтобы убедиться в том, что в верхней части откупориваемой ампулы нет жидкости, постучите по ней пальцем.
Этап 2: Откупорьте ампулу, отщелкнув ее верхнюю часть по линии, проведенной в узкой части ампулы. Поставьте открытую ампулу вертикально на чистую ровную поверхность.
Этап 3: Возьмите стерильный шприц и присоедините к нему иглу. Снимите с иглы защитный колпачок.
Этап 4: Опустите иглу в ампулу и оттяните поршень вверх, чтобы все содержимое ампулы оказалось в шприце.
Этап 5: Возьмите шприц одной рукой так, чтобы корпус шприца был зажат между двумя пальцами, а поршень упирался в большой палец. Постучите по шприцу пальцем, чтобы удалить пузырьки воздуха. Убедитесь в том, что в шприце не осталось пузырьков воздуха, для чего надавите на поршень, так чтобы из иглы начала выходить первая капля раствора.
Не касайтесь иглой никаких предметов. Теперь вы готовы к инъекции.
Этап 6: Аккуратно защипните кожу вокруг места инъекции и, удерживая иглу под углом примерно 45° (как показано на рисунке), введите ее в место инъекции.
Слегка потяните за поршень, чтобы проверить, что игла не попала в кровеносный сосуд. Если в шприце появилась кровь, выньте иглу и введите ее в другое место инъекции.
Этап 7: Продолжая удерживать кожу между пальцев, медленно нажмите на поршень до конца, чтобы ввести весь раствор.
Продолжая давить на поршень, удерживайте шприц на месте в течение 5 секунд.
Этап 8: Медленно освободите кожу и аккуратно выньте иглу. Снова наденьте на иглу защитный колпачок.
Этан 9: Сразу же выбросьте использованные шприц и иглу в контейнер для острых предметов или в другой закрытый контейнер, изготовленный из твердого материала. Неиспользованный препарат или отходы следует утилизировать в соответствии с нормами.
Влияние на способность управлять транспортными средствами и механизмами:
Исследования влияния препарата на способность управлять транспортными средствами и механизмами не проводились. Учитывая возможность развития некоторых побочных эффектов на фоне приема препарата Сигнифор® (головная боль, утомляемость), пациентам следует соблюдать осторожность при управлении транспортными средствами и занятиях другими потенциально опасными видами деятельности, требующими повышенной концентрации внимания.
Форма выпуска/дозировка:
Раствор для подкожного введения, 0,3 мг/мл, 0,6 мг/мл и 0,9 мг/мл.
Упаковка:
По 1 мл в ампулы из бесцветного стекла, на ампулу нанесена точка надлома или кольцо излома.
6 ампул помещены в картонный лоток и вместе с инструкцией по применению в картонную пачку.
Мультиупаковка. 3, 5 или 10 пачек по 6 ампул.
Условия хранения:
Хранить в защищенном от света месте при температуре не выше 30 °С.
Хранить в недоступном для детей месте.
Срок годности:
3 года.
Не применять по истечении срока годности.
Условия отпуска
По рецепту
Производитель
Новартис Фарма Штейн АГ, Schaffhauserstrasse, 4332 Stein, Switzerland, Швейцария
Владелец регистрационного удостоверения/организация, принимающая претензии потребителей:
Новартис Фарма АГ
Комментарии
(видны только специалистам, верифицированным редакцией МЕДИ РУ)

31.08.2022
Описание препарата ИНЪЕКТРАН® (раствор для внутримышечного и внутрисуставного введения, 100 мг/мл) основано на официальной инструкции, утверждено компанией-производителем в 2022 году
Дата согласования: 31.08.2022
Особые отметки:
Содержание
- Действующее вещество
- ATX
- Фармакологическая группа
- Нозологическая классификация (МКБ-10)
- Состав
- Описание лекарственной формы
- Фармакологическое действие
- Фармакодинамика
- Фармакокинетика
- Показания
- Противопоказания
- Применение при беременности и кормлении грудью
- Способ применения и дозы
- Побочные действия
- Взаимодействие
- Передозировка
- Особые указания
- Форма выпуска
- Производитель
- Условия отпуска из аптек
- Условия хранения
- Срок годности
- Заказ в аптеках Москвы
Действующее вещество
ATX
Фармакологическая группа
Состав
| Раствор для внутримышечного и внутрисуставного введения | 1 мл |
| активное вещество: | |
| хондроитина сульфат натрия (в пересчете на сухое вещество) | 100 мг |
| вспомогательные вещества: натрия дисульфит — 2 мг; метилпарагидроксибензоат — 0,5 мг; 1 М раствор натрия гидроксида — до рН 6–7,5; вода для инъекций — до 1 мл |
Описание лекарственной формы
Прозрачный бесцветный или со слегка желтоватым оттенком раствор.
Фармакологическое действие
Фармакологическое действие
—
противовоспалительное, хондростимулирующее, регенерирующее.
Фармакодинамика
Хондроитина сульфат — основной компонент протеогликанов, составляющих вместе с коллагеновыми волокнами хрящевой матрикс.
Оказывает хондростимулирующее, регенерирующее, противовоспалительное и анальгезирующее действие. Хондроитина сульфат участвует в построении основного вещества хрящевой и костной ткани. Обладает хондропротекторными свойствами; усиливает обменные процессы в гиалиновом и волокнистом хрящах и субхондральной кости; подавляет активность ферментов, вызывающих деградацию (разрушение) суставного хряща; стимулирует выработку хондроцитами протеогликанов; оказывает влияние на фосфорно-кальциевый обмен в хрящевой ткани, стимулирует ее регенерацию, участвует в построении основного вещества костной и хрящевой ткани. Обладает противовоспалительными и анальгезирующими свойствами, способствует снижению выброса в синовиальную жидкость медиаторов воспаления и болевых факторов через синовиоциты и макрофаги синовиальной оболочки, подавляет секрецию ЛТ и ПГ.
Препарат препятствует дегенерации соединительной ткани и снижает потерю кальция, ускоряет процессы восстановления костной ткани.
Хондроитина сульфат замедляет прогрессирование остеоартроза и остеохондроза. Способствует восстановлению суставной сумки и хрящевых поверхностей суставов, препятствует коллапсу соединительной ткани, нормализует выработку суставной жидкости.
Клинический эффект проявляется улучшением подвижности суставов, уменьшением интенсивности болей, при этом терапевтический эффект сохраняется длительное время после окончания курса терапии. При лечении дегенеративных изменений суставов, сопровождающихся вторичным синовитом, эффект наблюдается уже через 2–3 недели с момента начала курса.
Обладая структурной схожестью с гепарином, потенциально может препятствовать образованию фибриновых тромбов в синовиальном и субхондральном микроциркуляторном русле.
Фармакокинетика
Абсорбция. После в/м введения Cmax в плазме крови достигается через 1 ч, затем концентрация препарата постепенно снижается в течение 2 сут. После однократного внутрисуставного введения в дозе 2 мл Cmax хондроитина сульфата в плазме крови наблюдается через 1–2 ч и составляет 52,5–86,9 нг/мл.
Распределение. Хондроитина сульфат быстро распределяется после в/м введения: через 30 мин препарат в значительных концентрациях обнаруживается в крови; через 15 мин — в синовиальной жидкости. Накапливается главным образом в хрящевой ткани (Cmax в суставном хряще достигается через 48 ч); синовиальная оболочка не является препятствием для проникновения препарата в полость сустава. После внутрисуставного введения наблюдается удерживание хондроитина сульфата в тканях сустава и его постепенный выход в кровоток.
Элиминация. Выводится из организма в основном почками в течение 24 ч. Т1/2 при внутрисуставном введении составляет 2,5 ч.
Показания
Дегенеративно-дистрофические заболевания суставов и позвоночника:
- остеоартроз периферических суставов;
- межпозвоночный остеохондроз и остеоартроз.
Противопоказания
- повышенная чувствительность к хондроитина сульфату или любому из компонентов препарата;
- кровотечения, склонность к кровоточивости;
- тромбофлебиты.
При внутрисуставном введении:
- наличие активных воспалительных или инфекционных процессов в суставе;
- наличие активного заболевания кожи или кожной инфекции в области предполагаемой инъекции;
- беременность (отсутствуют данные по безопасности применения препарата во время беременности);
- период лактации (отсутствуют данные по безопасности применения препарата во время лактации);
- детский возраст до 18 лет (отсутствуют данные по эффективности и безопасности применения препарата в педиатрической практике).
Применение при беременности и кормлении грудью
Данные о безопасности применения препарата в настоящее время отсутствуют. Противопоказано применять ИНЪЕКТРАН® во время беременности и в период грудного вскармливания.
Способ применения и дозы
Реклама: ООО «РЛС-Патент», ИНН 5044031277, erid=4CQwVszH9pUkpHxmQQo
В/м, внутрисуставное введение.
В/м по 1 мл через день. При хорошей переносимости дозу увеличивают до 2 мл, начиная с 4-й инъекции. Курс лечения — 25–30 инъекций. При необходимости через 6 мес возможно проведение повторного курса лечения. Продолжительность повторных курсов лечения устанавливается врачом.
При остеоартрозе крупных суставов возможно сочетание внутрисуставного и в/м способов введения. Проводят до 5 внутрисуставных инъекций по 2 мл с перерывом 3 дня между введениями и 16 в/м инъекций по 2 мл с интервалом 1 день между введениями (через день). В зависимости от размера сустава, в суставную полость можно ввести до 2 мл препарата ИНЪЕКТРАН®.
После внутрисуставного введения препарата место прокола смазывают спиртовой салфеткой, накладывают бактерицидный пластырь. Внутрисуставное введение препарата осуществляется в асептических условиях специалистом, прошедшим обучение технике внутрисуставного введения!
Побочные действия
При применении у лиц с повышенной чувствительностью к препарату возможны реакции гиперчувствительности.
Со стороны иммунной системы: аллергические реакции (кожный зуд, эритема, крапивница, дерматит).
Общие нарушения и реакции в месте введения: геморрагии в месте инъекции.
Взаимодействие
Реклама: ООО «ВЕДАНТА», ИНН 7714886235, erid 4CQwVszH9pUkKJ7jUDd
Реклама: ООО «РЛС-Библиомед» ИНН 7714758963
Реклама: ООО «ВЕДАНТА», ИНН 7714886235, erid 4CQwVszH9pUkKJ7jUDd
Реклама: ООО «РЛС-Библиомед» ИНН 7714758963
Возможно усиление действия непрямых антикоагулянтов, антиагрегантов и фибринолитиков, что требует более частого контроля показателей свертывания крови при совместном применении.
Проявляет синергизм при одновременном применении с глюкозамином и другими хондропротекторами.
Передозировка
В настоящее время о случаях передозировки препарата Инъектран® не сообщалось. Вместе с тем, можно предположить, что при превышении суточной дозы возможно усиление проявлений побочного действия препарата.
Лечение: симптоматическое.
Особые указания
В состав препарата входит натрия дисульфит, который может вызывать тяжелые реакции гиперчувствительности и бронхоспазм.
Влияние на способность управлять транспортными средствами, механизмами. ИНЪЕКТРАН® не оказывает влияния на способность управлять транспортными средствами и работать с механизмами.
Форма выпуска
Раствор для внутримышечного и внутрисуставного введения, 100 мг/мл.
По 1 или 2 мл помещают в ампулы с точкой или кольцом излома нейтрального стекла марки НС-3 или стекла с классом сопротивления гидролизу HGA1 (первый гидролитический).
5 ампул помещают в контурную ячейковую упаковку из пленки ПВХ с фольгой алюминиевой или самоклеящейся пленкой, или без фольги и пленки.
1 или 2 контурные ячейковые упаковки вместе с инструкцией по применению помещают в пачку из картона.
5 или 10 ампул вместе с инструкцией по применению помещают в пачку из картона с гофрированным вкладышем.
На пачку дополнительно наносят две этикетки защитные перфорированные из полипропиленового двуосноориентированного материала с поверхностным покрытием (контроль первого вскрытия) или не наносят.
Упаковка для стационаров. 4, 5 или 10 контурных ячейковых упаковок вместе с инструкциями по применению в количестве, равном количеству контурных ячейковых упаковок, помещают в пачку из картона.
50 или 100 контурных ячейковых упаковок вместе с инструкциями по применению в количестве, равном количеству контурных ячейковых упаковок, помещают в коробку из картона гофрированного.
Производитель
ООО «Эллара». 601122, Владимирская обл., Петушинский р-н, г. Покров, ул. Франца Штольверка, 20, стр. 2.
Владелец регистрационного удостоверения и организация, принимающая претензии потребителей: ООО «Эллара». 601122, Владимирская обл., Петушинский р-н, г. Покров, ул. Франца Штольверка, 20.
Тел./факс: (49243) 6-42-22, (49243) 6-42-24.
Условия отпуска из аптек
По рецепту.
Условия хранения
В защищенном от света месте, при температуре не выше 25 °C.
Хранить в недоступном для детей месте.
Срок годности
3 года.
Не применять по истечении срока годности, указанного на упаковке.
Представленная информация о ценах на препараты не является предложением о продаже или покупке товара.
Информация предназначена исключительно для сравнения цен в стационарных аптеках, осуществляющих деятельность в
соответствии со статьей 55 Федерального закона «Об обращении лекарственных средств» от 12.04.2010 № 61-ФЗ.