Владелец регистрационного удостоверения:
Код ATX:
N01BB09
(Ропивакаин)
Лекарственные формы
| Наропин® |
Р-р д/инъекц. 2 мг/1 мл: контейнеры 100 мл 5 шт. рег. №: П N014458/01 |
|
|
Р-р д/инъекц. 2 мг/1 мл: амп. 10 мл 5 шт. рег. №: П N014458/01 |
||
|
Р-р д/инъекц. 2 мг/1 мл: амп. 20 мл 5 шт. рег. №: П N014458/01 |
||
|
Р-р д/инъекц. 7.5 мг/1 мл: амп. 10 мл 5 шт. рег. №: П N014458/01 |
||
|
Р-р д/инъекц. 7.5 мг/1 мл: амп. 20 мл 5 шт. рег. №: П N014458/01 |
||
|
Р-р д/инъекц. 10 мг/1 мл: амп. 10 мл 5 шт. рег. №: П N014458/01 |
||
|
Р-р д/инъекц. 10 мг/1 мл: амп. 20 мл 5 шт. рег. №: П N014458/01 |
Форма выпуска, упаковка и состав
препарата Наропин®
Раствор для инъекций прозрачный, бесцветный.
Вспомогательные вещества: натрия хлорид, хлористоводородная кислота или натрия гидроксид (до рН 4-6), вода д/и.
10 мл — ампулы пластиковые (5) — упаковки ячейковые контурные (1) — коробки картонные.
Раствор для инъекций прозрачный, бесцветный.
Вспомогательные вещества: натрия хлорид, хлористоводородная кислота или натрия гидроксид (до рН 4-6), вода д/и.
20 мл — ампулы пластиковые (5) — упаковки ячейковые контурные (1) — коробки картонные.
Раствор для инъекций прозрачный, бесцветный.
Вспомогательные вещества: натрия хлорид, хлористоводородная кислота или натрия гидроксид (до рН 4-6), вода д/и.
10 мл — ампулы пластиковые (5) — упаковки ячейковые контурные (1) — коробки картонные.
Раствор для инъекций прозрачный, бесцветный.
Вспомогательные вещества: натрия хлорид, хлористоводородная кислота или натрия гидроксид (до рН 4-6), вода д/и.
20 мл — ампулы пластиковые (5) — упаковки ячейковые контурные (1) — коробки картонные.
Раствор для инъекций прозрачный, бесцветный.
Вспомогательные вещества: натрия хлорид, хлористоводородная кислота или натрия гидроксид (до рН 4-6), вода д/и.
10 мл — ампулы пластиковые (5) — упаковки ячейковые контурные (1) — коробки картонные.
Раствор для инъекций прозрачный, бесцветный.
Вспомогательные вещества: натрия хлорид, хлористоводородная кислота или натрия гидроксид (до рН 4-6), вода д/и.
20 мл — ампулы пластиковые (5) — упаковки ячейковые контурные (1) — коробки картонные.
Раствор для инъекций прозрачный, бесцветный.
Вспомогательные вещества: натрия хлорид, хлористоводородная кислота или натрия гидроксид (до рН 4-6), вода д/и.
100 мл — контейнеры полипропиленовые.
Раствор для инъекций прозрачный, бесцветный.
Вспомогательные вещества: натрия хлорид, хлористоводородная кислота или натрия гидроксид (до рН 4-6), вода д/и.
200 мл — контейнеры полипропиленовые.
Раствор для инъекций прозрачный, бесцветный.
Вспомогательные вещества: натрия хлорид, хлористоводородная кислота или натрия гидроксид (до рН 4-6), вода д/и.
20 мл — ампулы пластиковые (5) — упаковки ячейковые контурные (1) — коробки картонные.
Раствор для инъекций прозрачный, бесцветный.
Вспомогательные вещества: натрия хлорид, хлористоводородная кислота или натрия гидроксид (до рН 4-6), вода д/и.
10 мл — ампулы пластиковые (5) — упаковки ячейковые контурные (1) — коробки картонные.
Фармакологическое действие
Местный анестетик амидного типа длительного действия. Обратимо блокирует вольтаж-зависимые натриевые каналы и, таким образом, препятствует генерации импульсов в окончаниях чувствительных нервов и проведению импульсов по нервным волокнам.
Продолжительность действия зависит от пути введения и дозы препарата.
Фармакокинетика
Всасывание
После введения ропивакаин полностью абсорбируется из эпидурального пространства. Абсорбция носит двухфазный характер. Концентрация ропивакаина в плазме крови зависит от дозы, пути введения и васкуляризации области инъекции. Фармакокинетика ропивакаина линейная, Cmax пропорциональна вводимой дозе.
Распределение
рКа ропивакаина равно 8.1; коэффициент распределения — 141 (n-октанол/фосфатный буфер рН 7.4).
Vd составляет 47 л. Полученный в эксперименте средний показатель печеночной экстракции — 0.4. Ропивакаин связывается в плазме крови в основном с α1-кислыми гликопротеинами, несвязанная фракция — около 6%.
Длительное эпидуральное введение ропивакаина приводит к повышению общего содержания ропивакаина в плазме крови, что обусловлено послеоперационным увеличением уровня α1-кислых гликопротеинов в крови. При этом концентрация несвязанной, фармакологически активной, формы ропивакаина в плазме крови меняется в гораздо меньшей степени, чем общая концентрация.
Ропивакаин хорошо проходит через плацентарный барьер. Связывание с белками плазмы крови у плода ниже, чем у матери.
Метаболизм
Активно биотрансформируется в организме, главным образом путем гидроксилирования. Основной метаболит — 3-гидрокси-ропивакаин.
Выведение
T1/2 имеет двухфазный характер и составляет 14 мин (α-фаза) и 4 ч (β-фаза). Общий плазменный клиренс — 440 мл/мин. После в/в введения около 86% дозы выводится с мочой, главным образом в виде метаболитов, и только около 1% дозы выводится с мочой в неизмененном виде. Около 37% 3-гидрокси-ропивакаина выводится с мочой в основном в конъюгированной форме.
Показания препарата
Наропин®
Анестезия при хирургических вмешательствах:
- эпидуральная блокада при хирургических вмешательствах, включая кесарево сечение;
- блокада крупных нервов и нервных сплетений;
- блокада отдельных нервов и местная инфильтрационная анестезия.
Купирование острого болевого синдрома:
- длительная эпидуральная инфузия или периодическое болюсное введение, например для устранения послеоперационной боли или обезболивания родов;
- блокада отдельных нервов и местная инфильтрационная анестезия.
Режим дозирования
Перед проведением анестезии необходимо провести оценку общего и физического состояния больного для выбора оптимальной дозы препарата.
Для взрослых дозы, рекомендуемые для наиболее распространенных блокад, приводятся в таблице. В целом для анестезии при хирургических вмешательствах (например, при эпидуральном введении) требуются более высокие дозы препарата и более концентрированные растворы; для обезболивания (например, эпидуральное введение для купирования острого болевого синдрома) рекомендуется использовать более низкие дозы и концентрации препарата.
Анестезия при хирургических вмешательствах
Купирование острого болевого синдрома
Дозы, указанные в таблице, считаются достаточными для выполнения надежной блокады у взрослых, однако табличные данные являются ориентировочными (т.к. существует индивидуальная вариабельность скорости развития блока и его длительности).
До введения и во время введения препарата (которое следует проводить медленно или путем увеличения последовательно вводимых доз со скоростью 25-50 мг/мин) для предотвращения попадания раствора в сосуд следует тщательно проводить аспирационную пробу. Случайное внутрисосудистое введение распознается по увеличению ЧСС, а случайное интратекальное введение по признакам спинальной блокады. При появлении симптомов интоксикации следует немедленно прекратить введение препарата. При эпидуральной блокаде во время операции однократное введение ропивакаина в дозе до 250 мг обычно хорошо переносится.
При проведении продолжительной блокады путем длительной инфузии или повторного болюсного введения следует учитывать возможность создания токсических концентраций анестетика в крови и местного повреждения нерва.
Установлено, что суммарная доза 800 мг ропивакаина, полученная в течение 24 ч, а также длительная эпидуральная инфузия со скоростью 28 мг/ч в течение 72 ч хорошо переносятся взрослыми.
Для купирования послеоперационной боли рекомендуется следующая схема применения препарата: если эпидуральный катетер не был установлен при оперативном вмешательстве, то после его установки выполняется эпидуральная блокада Наропином (7.5 мг/мл). Анальгезия поддерживается инфузией Наропина (2 мг/мл). Инфузия со скоростью 6-14 мл/ч (12-28 мг/ч) обеспечивает адекватную анальгезию с незначительной и непрогрессирующей двигательной блокадой. Данная методика позволяет в значительной степени уменьшить потребность в опиоидных анальгетиках. В клинических исследованиях показано, что при послеоперационном обезболивании эпидуральная инфузия Наропина (2 мг/мл) без фентанила или в смеси с ним (1-4 мкг/мл) может проводиться непрерывно в течение 72 ч. В последнем случае следует учитывать появление эффектов, связанных со стимуляцией опиоидных рецепторов.
Использование Наропина в концентрации свыше 7.5 мг/мл при кесаревом сечении не документировано.
Побочное действие
Аллергические реакции: кожные реакции, анафилактический шок.
Большинство побочных эффектов, возникающих при анестезии, связано не с воздействием используемого анестетика, а с техникой проведения регионарной анестезии. Наиболее часто (>1%) отмечались следующие неблагоприятные эффекты, которые были расценены как имеющие клиническое значение вне зависимости от того, была ли установлена причинно-следственная связь с использованием анестетика.
Со стороны сердечно-сосудистой системы: артериальная гипертензия, артериальная гипотензия, брадикардия, тахикардия.
Со стороны пищеварительной системы: тошнота, рвота.
Со стороны ЦНС и периферической нервной системы: головная боль, головокружение, парестезии.
Невропатия и нарушения функции спинного мозга (синдром передней спинальной артерии, арахноидит) обычно связаны с техникой проведения регионарной анестезии, а не с действием препарата.
Прочие: повышение температуры тела, озноб, задержка мочеиспускания.
Профиль побочных эффектов при применении Наропина аналогичен таковому при применении других местных анестетиков амидного типа. При правильном использовании препарата побочные эффекты встречаются весьма редко.
Противопоказания к применению
- повышенная чувствительность к местным анестетикам амидного типа.
Применение при беременности и кормлении грудью
Наропин можно применять при беременности только в том случае, если это оправдано клинической ситуацией. Однако в акушерстве использование препарата для анестезии или анальгезии хорошо обосновано.
Ропивакаин в небольшом количестве может проникать в грудное молоко, что следует учитывать при необходимости применения препарата в период лактации (грудного вскармливания).
Применение при нарушениях функции печени
С осторожностью следует вводить препарат больным с тяжелыми прогрессирующим циррозом печени.
Применение при нарушениях функции почек
С осторожностью следует вводить препарат больным со значительным нарушением функции почек.
Применение у детей
Не рекомендуется применять Наропин у детей в возрасте до 12 лет ввиду отсутствия достаточного количества клинических наблюдений.
Особые указания
Процедура регионарной анестезии должна проводиться опытными специалистами. Обязательно наличие оборудования и лекарственных препаратов для проведения реанимационных мероприятий. До начала выполнения больших блокад должны быть установлены в/в катетеры.
С осторожностью следует вводить препарат больным с тяжелыми сопутствующими заболеваниями (в т.ч. с частичной или полной блокадой сердца, прогрессирующим циррозом печени, значительным нарушением функции почек). Для снижения риска развития тяжелых побочных эффектов необходимо предварительное лечение сопутствующих заболеваний перед проведением больших блокад, а также коррекция используемой дозы анестетика. У больных с тяжелыми заболеваниями печени препарат следует применять с осторожностью; в некоторых случаях из-за нарушения элиминации может возникнуть необходимость уменьшения доз при повторных введениях препарата. Обычно у больных с нарушениями функции почек при однократном введении препарата или при кратковременной инфузии не требуется коррекции доз. Однако часто развивающиеся у больных с хронической почечной недостаточностью ацидоз и снижение концентрации белков в плазме крови могут повышать риск системного токсического действия препарата. В таких случаях дозы препарата должны быть снижены.
Использование в педиатрии
Не рекомендуется применять Наропин у детей в возрасте до 12 лет ввиду отсутствия достаточного количества клинических наблюдений.
Влияние на способность к управлению транспортными средствами и механизмами
Применение Наропина может приводить к временному нарушению двигательных функций, координации движений и скорости психомоторных реакций.
Период времени, через который можно заниматься потенциально опасными видами деятельности, требующими повышенного внимания, устанавливают индивидуально.
Передозировка
Симптомы: случайное внутрисосудистое введение анестетика может вызвать симптомы интоксикации, проявляющиеся немедленно или в отсроченный период.
Попадание избыточных количеств препарата в системный кровоток оказывает угнетающее действие на ЦНС и миокард (снижает возбудимость и автоматизм, ухудшает проводимость).
Неврологические проявления носят дискретный характер. Сначала появляются расстройства зрения и слуха, дизартрия, повышение мышечного тонуса, мышечные подергивания. При прогрессировании интоксикации возможны потеря сознания, приступы судорог продолжительностью от нескольких секунд до нескольких минут, что сопровождается быстрым развитием гипоксии и гиперкапнии и нарушением дыхания, вплоть до его остановки в тяжелых случаях. Респираторный и метаболический ацидоз потенцируют токсические эффекты анестетика.
Впоследствии из-за перераспределения анестетика из ЦНС и его последующего метаболизма и экскреции происходит восстановление функций, которое может произойти достаточно быстро, если только препарат не был введен в высокой дозе.
Нарушения функции сердечно-сосудистой системы в виде артериальной гипотензии и аритмии обычно следуют за начальными проявлениями неврологических нарушений, если только больному не проводится общий наркоз или не было премедикации бензодиазепинами или барбитуратами.
Лечение: при появлении первых признаков системной интоксикации следует немедленно прекратить введение препарата. При судорогах следует поддерживать адекватное поступление кислорода с помощью мешка или маски. Если спустя 15-20 сек судороги не прекращаются, следует использовать противосудорожные средства (в/в 100-120 мг тиопентала или 5-10 мг диазепама; после интубации и начала ИВЛ можно вводить суксаметоний). При угнетении деятельности сердечно-сосудистой системы (артериальная гипотензия, брадикардия) необходимо ввести в/в эфедрин в дозе 5-10 мг, при необходимости через 2-3 мин повторить введение. При остановке сердца следует проводить стандартные реанимационные мероприятия. Необходимо поддерживать оптимальный газовый состав крови с одновременной коррекцией ацидоза.
Лекарственное взаимодействие
При одновременном применении Наропина с другими местными анестетиками или препаратами, структурно схожими с местными анестетиками амидного типа, токсические эффекты могут суммироваться.
Фармацевтическое взаимодействие
Повышение рН раствора выше 6.0 может привести к образованию преципитата из-за плохой растворимости ропивакаина в этих условиях.
Условия хранения препарата Наропин®
Список Б. Препарат следует хранить при температуре не выше 30°С; не замораживать.
Срок годности препарата Наропин®
Срок годности препарата в пластиковых ампулах — 3 года, в пластиковых инфузионных мешках – 2 года.
Условия отпуска из аптек
Препарат отпускается по рецепту.
Наропин — инструкция по применению
Синонимы, аналоги
Статьи
Регистрационный номер:
П N014458/01
Торговое название:
Наропин® (Naropin®)
Международное непатентованное название:
ропивакаин
Химическое название:
(2S)-N-(2,6-Диметилфенил)-1-пропил-пиперидин-2-карбоксамида гидрохлорид моногидрат
Лекарственная форма:
раствор для инъекций
Состав на 1 мл
Активное вещество: ропивакаина гидрохлорид моногидрат, соответствующий 2,0 мг, 7,5 мг и 10,0 мг ропивакаина гидрохлорида.
Вспомогательные вещества: натрия хлорид 8,6 мг, 7,5 мг и 7,1 мг, соответственно, 2 М раствор натрия гидроксида и/или 2 М раствор хлористоводородной кислоты для доведения рН до 4,0 — 6,0, вода для инъекций до 1,0 мл.
Описание
Прозрачный бесцветный раствор.
Характеристика
Раствор препарата Наропин® представляет собой стерильный изотонический водный раствор, не содержит консервантов и предназначен только для однократного применения. рКа ропивакаина 8,1; коэффициент распределения – 141 (n-октанол/фосфатный буфер рН 7,4 при 25°С).
Фармакотерапевтическая группа:
местноанестезирующее средство
Код АТХ: N01BB09
ФАРМАКОЛОГИЧЕСКИЕ СВОЙСТВА
Фармакодинамика
Ропивакаин – первый местный анестетик амидного типа длительного действия, являющийся чистым энантиомером. Oбладает как анестезирующим, так и обезболивающим действием. Высокие дозы ропивакаина применяются для местной анестезии при хирургических вмешательствах, низкие дозы препарата обеспечивают анальгезию (сенсорный блок) с минимальным и не прогрессирующим моторным блоком. На длительность и интенсивность блокады, вызванной ропивакаином, добавление эпинефрина не влияет. Обратимо блокируя потенциалзависимые натриевые каналы, препятствует генерации импульсов в окончаниях чувствительных нервов и проведению импульсов по нервным волокнам.
Как и другие местные анестетики может оказывать влияние на другие возбудимые клеточные мембраны (например, в головном мозге и миокарде). Если избыточное количество местного анестетика достигает системного кровотока за короткий промежуток времени, возможно проявление признаков системной токсичности. Признаки токсичности со стороны центральной нервной системы предшествуют признакам токсичности со стороны сердечно-сосудистой системы, так как наблюдаются при более низких концентрациях ропивакаина в плазме (см. раздел «Передозировка»).
Прямое действие местных анестетиков на сердце включает замедление проводимости, отрицательный инотропный эффект и, при выраженной передозировке, аритмии и остановку сердца. Внутривенное введение высоких доз ропивакаина приводит к таким же эффектам на сердце.
Внутривенные инфузии ропивакаина здоровым добровольцам показали его хорошую переносимость.
Непрямые сердечно-сосудистые эффекты (снижение АД, брадикардия), которые могут возникать после эпидурального введения ропивакаина, обусловлены возникающей симпатической блокадой.
Фармакокинетика
Концентрация ропивакаина в плазме крови зависит от дозы, пути введения и степени вас-куляризации области инъекции. Фармакокинетика ропивакаина линейная, максимальная концентрация (Cmax) пропорциональна введенной дозе.
После эпидурального введения ропивакаин полностью абсорбируется. Абсорбция носит двухфазный характер, период полувыведения (T1/2) для двух фаз составляет соответственно 14 мин и 4 ч. Замедление элиминации ропивакаина определяется медленной абсорбцией, что объясняет более длительный T1/2 после эпидурального введения по сравнению с внутривенным введением.
Общий плазменный клиренс ропивакаина — 440 мл/мин, плазменный клиренс несвязанного вещества 8 л/мин, почечный клиренс 1 мл/мин, объем распределения в равновесном состоянии 47 л, показатель печеночной экстракции около 0,4, T1/2 — 1,8 ч. Ропивакаин интенсивно связывается с белками плазмы крови (главным образом с α1-кислыми гликопротеинами), несвязанная фракция ропивакаина составляет около 6%. Длительная эпидуральная инфузия ропивакаина приводит к повышению общего содержания препарата в плазме крови, что обусловлено увеличением содержания кислых гли-копротеинов в крови после хирургических операций, при этом концентрация несвязанной, фармакологически активной формы ропивакаина в плазме крови меняется в гораздо меньшей степени, чем общая концентрация ропивакаина.
Ропивакаин проникает через плацентарный барьер с быстрым достижением равновесия по несвязанной фракции. Степень связывания с белками плазмы крови у плода меньше, чем у матери, что приводит к более низким концентрациям ропивакаина в плазме плода по сравнению с общей концентрацией ропивакаина в плазме крови матери.
Ропивакаин активно метаболизируется в организме, главным образом путем ароматического гидроксилирования. 3-гидроксиропивакаин (конъюгированный + неконъюгированный) обнаруживается в плазме крови. 3-гидрокси и 4-гидроксиропивакаин обладают более слабым местноанестезирующим действием по сравнению с ропивакаином.
После внутривенного введения 86% ропивакаина выводится с мочой и только около
1% от выделяемого с мочой препарата выводится в неизмененном виде. Около 37% 3-
гидроксиропивакаина, основного метаболита ропивакаина, выводится с мочой
преимущественно в конъюгированной форме.
1-3% ропивакаина выводится с мочой в виде следующих метаболитов: 4-гидроксиропивакаина, N-дезалкилированных метаболитов и 4-гидрокси- дезалкилированного ропивакаина.
Нет данных о рацемизации ропивакаина in vivo.
ПОКАЗАНИЯ
Анестезия при хирургических вмешательствах:
– эпидуральная блокада при хирургических вмешательствах, включая кесарево сечение;
– блокада крупных нервов и нервных сплетений;
– блокада отдельных нервов и инфильтрационная анестезия.
Купирование острого болевого синдрома:
– продленная эпидуральная инфузия или периодическое болюсное введение, например,
для устранения послеоперационной боли или обезболивания родов;
– блокада отдельных нервов и инфильтрационная анестезия;
– продленная блокада периферических нервов;
– внутрисуставная инъекция.
Купирование острого болевого синдрома в педиатрии:
– каудальная эпидуральная блокада у новорожденных и детей до 12 летнего возраста
включительно;
– продленная эпидуральная инфузия у новорожденных и детей до 12 летнего возраста
включительно.
ПРОТИВОПОКАЗАНИЯ
Гиперчувствительность к компонентам препарата.
Известная повышенная чувствительность к местным анестетикам амидного типа.
С осторожностью:
ослабленные пожилые пациенты или пациенты с тяжелыми
сопутствующими заболеваниями, такими как блокады внутрисердечной проводимости II и
III степеней (синоатриальная, атриовентрикулярная, внутрижелудочковая), прогресси
рующие заболевания печени, тяжелая печеночная недостаточность, тяжелая
хроническая почечная недостаточность, при терапии гиповолемического шока. Для
данных групп пациентов регионарная анестезия часто является предпочтительной. При
проведении “больших” блокад с целью снижения риска развития тяжелых
неблагоприятных явлений рекомендуется предварительно оптимизировать состояние
пациента, а также скорректировать дозу анестетика.
Следует соблюдать осторожность при инъекции местных анестетиков в области головы и
шеи, в связи с возможной повышенной частотой развития серьезных побочных эффектов.
При внутрисуставном введении препарата следует соблюдать осторожность при подозрении на наличие недавней обширной травмы сустава или хирургической операции со вскрытием обширных поверхностей сустава, в связи с возможностью усиления абсорбции препарата и более высокой концентрации препарата в плазме.
Особое внимание следует уделять при применении препарата у детей до 6 месяцев в связи с незрелостью органов и функций.
Пациентам, находящимся на диете с ограничением натрия, необходимо принимать во внимание содержание натрия в препарате.
ПРИМЕНЕНИЕ ПРИ БЕРЕМЕННОСТИ И В ПЕРИОД ГРУДНОГО ВСКАРМЛИВАНИЯ
Беременность
Не выявлено влияния ропивакаина на фертильность и репродуктивную функцию, а также тератогенного действия. Не проводились исследования по оценке возможного действия ропивакаина на развитие плода у женщин.
Наропин® можно применять при беременности только, если ожидаемая польза для матери превышает потенциальный риск для плода (в акушерстве использование препарата для анестезии или анальгезии хорошо обосновано).
Исследования влияния препарата на репродуктивную функцию проводились на животных. В исследованиях на крысах ропивакаин не оказывал влияния на фертильность и репродукцию в двух поколениях. При введении максимальных доз ропивакаина беременным крысам наблюдалось увеличение смертности потомства в первые три дня после родов, что, возможно, объясняется токсическим эффектом ропивакаина на мать, приводящим к нарушению материнского инстинкта.
Исследования тератогенности на кроликах и крысах не выявили побочных эффектов ропивакаина на органогенез или развитие плода на ранних стадиях. Также в ходе перинатальных и постнатальных исследований на крысах, получавших максимально переносимую дозу препарата, не отмечалось побочных эффектов на поздние стадии развития плода, родовую деятельность, лактацию, жизнеспособность или на рост потомства.
Лактация
Не изучалось выделение ропивакаина или его метаболитов с грудным молоком. Исходя из экспериментальных данных, доза препарата, получаемого новорожденным, предположительно составляет 4% от дозы, введенной матери (концентрация препарата вмолоке/ концентрация препарата в плазме). Общая доза ропивакаина, воздействующая на ребенка при грудном кормлении, значительно меньше дозы, которая может попасть в
плод при введении анестетика матери при родах. При необходимости применения препарата в период грудного кормления следует рассмотреть соотношение потенциальной пользы для матери и возможного риска для младенца.
СПОСОБ ПРИМЕНЕНИЯ И ДОЗЫ
Наропин® должен использоваться только специалистами, имеющими достаточный опыт проведения местной анестезии, или под их наблюдением.
Взрослые и дети старше 12 лет:
В целом для анестезии при хирургических вмешательствах требуются более высокие
дозы и более концентрированные растворы препарата, чем при использовании анестетика с целью обезболивания. При использовании анестетика с целью обезболивания обычно рекомендована доза 2 мг/мл. Для внутрисуставного введения рекомендована доза 7,5 мг/мл.
Дозы, указанные в таблице 1, считаются достаточными для достижения надежной блокады и являются ориентировочными при использовании препарата у взрослых, так как существует индивидуальная вариабельность скорости развития блокады и его длительности.
Данные таблицы 1 является ориентировочным руководством по дозированию препарата для проведения наиболее часто используемых блокад. При подборе дозы препарата следует основываться на клиническом опыте с учетом физического состояния пациента.
Таблица 1. Рекомендации по дозированию препарата Наропин® для взрослых:
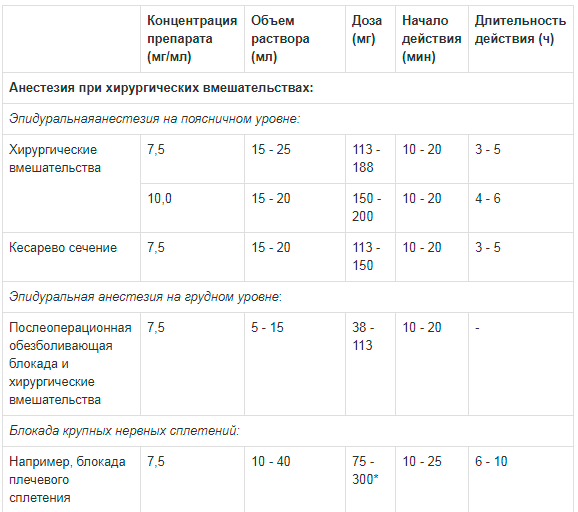
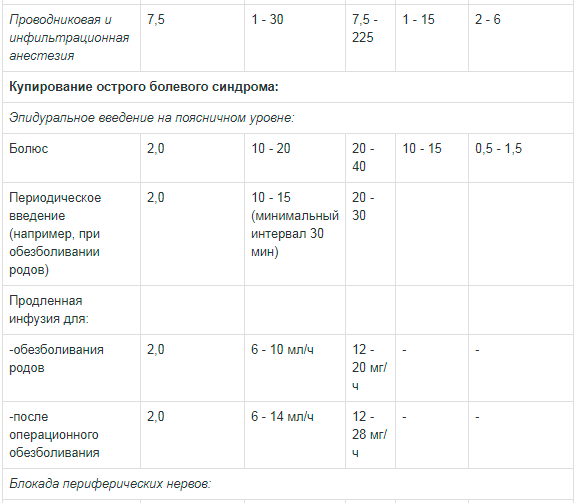
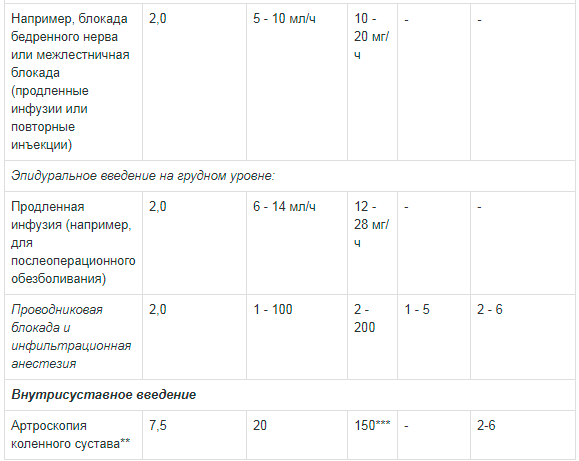
** Сообщалось о случаях хондролиза при послеоперационной продленной внутрисуставной инфузии местных анестетиков. Наропин® не следует применять для продленной внутрисуставной инфузии.Доза для блокады крупных нервных сплетений должна подбираться в соответствии с местом введения и состоянием пациента. Блокада плечевого сплетения межлестничным и надключичным доступом может быть сопряжена с высокой частотой серьезных побочных реакций вне зависимости от используемого местного анестетика.
*** Если Наропин® дополнительно использовался для других видов анестезии, максимальная доза не должна превышать 225 мг.
Для ознакомления с факторами, влияющими на метод выполнения отдельных блокад, и с требованиями, предъявляемыми к конкретным группам пациентов, следует использовать стандартные руководства.
Для предотвращения попадания анестетика в сосуд следует обязательно проводить аспирационную пробу до введения и в процессе введения препарата. Если предполагается использовать препарат в высокой дозе, рекомендуется ввести пробную дозу – 3-5 мл лидокаина с эпинефрином. Случайное внутрисосудистое введение распознается по временному увеличению частоты сердечных сокращений, а случайное интратекальное введение – по признакам спинального блока. При появлении токсических симптомов следует немедленно прекратить введение препарата.
До введения и во время введения препарата Наропин® (которое следует проводить медленно или путем увеличения вводимых последовательно доз препарата со скоростью 25-50 мг/мин) необходимо тщательно контролировать жизненно важные функции пациента и поддерживать с ним вербальный контакт.
Однократное введение ропивакаина в дозе до 250 мг при эпидуральной блокаде для проведения хирургического вмешательства обычно хорошо переносится пациентами. При блокаде плечевого сплетения с помощью 40 мл препарата Наропин® 7,5 мг/мл максимальные плазменные концентрации ропивакаина у некоторых пациентов могут достигать значения, характеризующегося легкими симптомами токсичности со стороны центральной нервной системы. Поэтому применение дозы выше 40 мл препарата Наропин® 7,5 мг/мл (300 мг ропивакаина) не рекомендовано.
При длительном проведении блокады путем продленной инфузии или повторного болюсного введения следует учитывать возможность создания токсических концентраций анестетика в крови и местного повреждения нерва. Введение ропивакаина в течение 24 ч в дозе до 800 мг суммарно при хирургических вмешательствах и для послеоперационного обезболивания, а также продленная эпидуральная инфузия после операции со скоростью до 28 мг/ч в течение 72 ч хорошо переносится взрослыми пациентами.
Для купирования послеоперационной боли рекомендуется следующая схема применения препарата: если эпидуральный катетер не был установлен при оперативном вмешательстве, после его установки выполняется эпидуральная блокада болюсной инъекцией препарата Наропин® (7,5 мг/мл). Анальгезия поддерживается инфузией препарата Наропин® (2 мг/мл). В большинстве случаев для купирования послеоперационной боли от умеренной до выраженной, инфузия со скоростью 6-14 мл/ч (12-28 мг/ч) обеспечивает адекватную анальгезию с минимальной не прогрессирующей двигательной блокадой (при использовании данной методики наблюдалось значительное снижение потребности в опиоидных анальгетиках).
Для послеоперационного обезболивания Наропин® (2 мг/мл) можно вводить непрерывно в виде эпидуральной инфузии в течение 72 ч без фентанила или в комбинации с ним (1-4 мкг/мл). При применении препарата Наропин® 2 мг/мл (6-14 мл/час) обеспечивалось адекватное обезболивание у большинства пациентов. Комбинация препарата Наропин® и фентанила приводила к улучшению обезболивания, вызывая при этом побочные эффекты, присущие наркотическим анальгетикам.
Использование препарата Наропин® в концентрации выше 7,5 мг/мл при кесаревом сечении не изучено.
Таблица 2. Рекомендации по дозированию препарата Наропин® для детей до 12 лет:
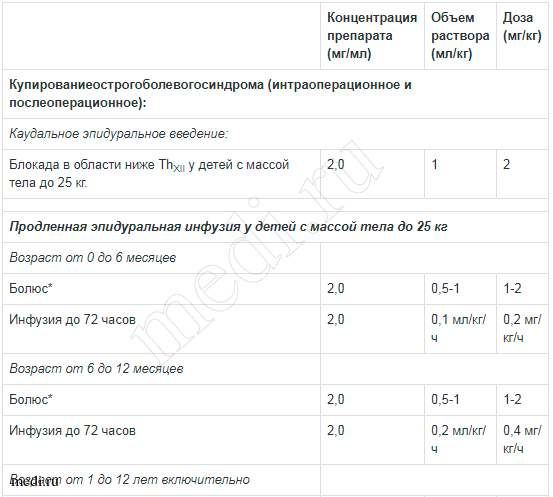

* Меньшие дозы из предлагаемого интервала рекомендуются для эпидурального введения на грудном уровне, в то время как большие дозы рекомендованы для эпидурального введения на поясничном или каудальном уровнях.
** Рекомендуется для эпидурального введения на поясничном уровне. Обоснованным является снижение дозы болюса для эпидуральной анальгезии на грудном уровне.
Дозы, указанные в таблице 2, являются руководством к использованию препарата в педиатрической практике. В тоже время существует индивидуальная вариабельность скорости развития блока и его длительности.
У детей с избыточной массой тела часто требуется постепенное снижение дозы препарата; при этом необходимо руководствоваться «идеальной» массой тела пациента. За справочной информацией о факторах, которые влияют на методы выполнения отдельных блокад и о требованиях, предъявляемых к конкретным группам пациентов, следует обращаться к специализированным руководствам. Объем раствора для каудального эпидурального введения и объем болюса для эпидурального введения не должны превышать 25 мл для любого пациента.
Для предотвращения непреднамеренного внутрисосудистого введения анестетика следует тщательно проводить аспирационную пробу до введения и в процессе введения препарата. Во время введения препарата необходимо тщательно контролировать жизненно важные функции пациента. При появлении токсических симптомов следует немедленно прекратить введение препарата.
Однократное введение ропивакаина в дозе 2 мг/мл (из расчета 2 мг/кг, объём раствора 1 мл/кг) для послеоперационной каудальной анальгезии обеспечивает адекватное обезболивание ниже уровня ThXII у большинства пациентов. Дети старше 4 лет хорошо переносят дозы до 3 мг/кг. Объем вводимого раствора для эпидурального введения на каудальном уровне может быть изменен с целью достижения различной распространенности сенсорного блока, что описано в специализированных руководствах. Независимо от типа анестезии, рекомендуется болюсное введение рассчитанной дозы препарата.
Применение препарата в концентрации выше 5 мг/мл, а также интратекальное применение препарата Наропин® у детей не исследовалось. Применение препарата Наропин® у недоношенных детей не изучалось.
Инструкции по применению раствора
Раствор не содержит консервантов и предназначен только для однократного применения. Любое количество раствора, оставшегося в контейнере после использования, должно быть уничтожено.
Невскрытый контейнер с раствором не должен быть автоклавирован. Невскрытая блистерная упаковка обеспечивает стерильность внешней поверхности контейнера и предпочтительна для использования в условиях, требующих стерильности.
ПОБОЧНОЕ ДЕЙСТВИЕ
Нежелательные реакции на Наропин® аналогичны реакциям на другие местные анестетики амидного типа. Их следует отличать от физиологических эффектов, возникающих из-за блокады симпатических нервов на фоне эпидуральной анестезии, таких как, снижение артериального давления, брадикардия, или эффектов, связанных с техникой введения препарата, таких как, местное повреждение нерва, менингит, постпункционная головная боль, эпидуральный абсцесс.
Побочные эффекты, присущие местным анестетикам
Со стороны центральнойи периферической нервной системы
Возможны нейропатия и нарушение функции спинного мозга (синдром передней спинномозговой артерии, арахноидит, синдром конского хвоста), обычно связаны с техникой проведения регионарной анестезии, а не с действием препарата.
В результате случайного интратекального введения эпидуральной дозы может произойти полный спинальный блок.
Возможны серьезные осложнения при системной передозировке и непреднамеренном внутрисосудистом введении препарата (см. раздел «Передозировка»).
Острая системная токсичность
Наропин® может вызывать острые системные токсические реакции при использовании
высоких доз или при быстром повышении его концентрации в крови при случайном
внутрисосудистом введении препарата либо его передозировке (см. раздел
«Фармакологические свойства» и «Передозировка»).
Наиболее часто встречающиеся побочные эффекты
Сообщалось о различных побочных эффектах препарата, подавляющее большинство которых было связано не с воздействием используемого анестетика, а с техникой проведения регионарной анестезии.
Наиболее часто (> 1%) отмечались следующие побочные эффекты, которые были расценены, как имеющие клиническое значение вне зависимости от того была ли установлена причинно-следственная связь с использованием анестетика: снижение артериального давления (АД)*, тошнота, брадикардия, рвота, парестезия, повышение температуры тела, головная боль, задержка мочеиспускания, головокружение, озноб, повышение артериального давления, тахикардия, гипестезия, беспокойство. Частота возникновения нежелательных эффектов представлена следующим образом: Очень часто (> 1/10); Часто (> 1/100, < 1/10); Нечасто (> 1/1000, < 1/100); Редко (> 1/10 000, < 1/1 000); Очень редко (< 1/10 000), включая отдельные сообщения.

* Снижение АД встречается у детей часто.
**Рвота встречается у детей очень часто.
ПЕРЕДОЗИРОВКА
Острая системная токсичность
При случайном внутрисосудистом введении при проведении блокад нервных сплетений или других периферических блокад наблюдались случаи возникновения судорог.
В случае неправильного введения эпидуральной дозы анестетика интратекально возможно возникновение полного спинального блока.
Случайное внутрисосудистое введение анестетика может вызвать немедленную токсическую реакцию.
При передозировке во время проведения регионарной анестезии симптомы системной токсической реакции появляются в отсроченном порядке через 15-60 мин после инъекции из-за медленного повышения концентрации местного анестетика в плазме крови.
Системная токсичность, в первую очередь, проявляется симптомами со стороны центральной нервной системы (ЦНС) и сердечно-сосудистой системы (ССС). Данные реакции вызываются высокими концентрациями местного анестетика в крови, которые могут возникнуть вследствие (случайного) внутрисосудистого введения, передозировки или исключительно высокой адсорбции из сильно васкуляризированных областей.
Реакции со стороны ЦНС схожи для всех местных анестетиков амидного типа, в то время как реакции со стороны сердечно-сосудистой системы в большей степени зависят от введенного препарата и его дозы.
Центральная нервная система
Проявления системной токсичности со стороны центральной нервной системы развиваются постепенно: сначала появляются расстройства зрения, онемение вокруг рта, онемение языка, гиперакузия, звон в ушах, головокружение. Дизартрия, тремор и мышечные подергивания являются более серьёзными проявлениями системной токсичности и могут предшествовать появлению генерализованных судорог (эти признаки не должны приниматься за невротическое поведение пациента). При прогрессировании интоксикации может наблюдаться потеря сознания, приступы судорог продолжительностью от нескольких секунд до нескольких минут, сопровождающиеся нарушением дыхания, быстрым развитием гипоксии и гиперкапнии из-за повышенной мышечной активности и неадекватной вентиляции. В тяжелых случаях может даже наступить остановка дыхания. Возникающие ацидоз, гиперкалиемия, гипокальциемия усиливают токсические эффекты анестетика.
Впоследствии, из-за перераспределения анестетика из ЦНС и его последующего метаболизма и экскреции, происходит достаточно быстрое восстановление функций, если только не была введена большая доза препарата.
Сердечно—сосудистая система
Расстройства со стороны сердечно-сосудистой системы являются признаками более серьезных осложнений. Снижение АД, брадикардия, аритмия и, в ряде случаев, даже остановка сердца могут возникать вследствие высокой системной концентрации местных анестетиков. В редких случаях остановка сердца не сопровождается предшествующей симптоматикой со стороны ЦНС. В исследованиях на добровольцах внутривенная инфузия ропивакаина приводила к угнетению проводимости и сократительной способности сердечной мышцы. Симптомам со стороны сердечно-сосудистой системы обычно предшествуют проявления токсичности со стороны ЦНС, которые можно не заметить, если больной находится под действием седативных средств (бензодиазепины или барбитураты) или под общей анестезией.
У детей ранние признаки системной токсичности местных анестетиков иногда сложнее выявить вследствие затруднений, испытываемых детьми при описании симптомов, или в случае применения регионарной анестезии в сочетании с общей анестезией.
Лечение острой токсичности
При появлении первых признаков острой системной токсичности следует немедленно прекратить введение препарата.
При появлении судорог и симптомов угнетения ЦНС больному требуется адекватное лечение, целью которого является поддержание оксигенации, купирование судорог,
поддержание деятельности сердечно-сосудистой системы. Следует обеспечить оксигенацию кислородом, а при необходимости – переход на искусственную вентиляцию легких. Если спустя 15-20 секунд судороги не прекращаются, следует использовать про-тивосудорожные средства: тиопентал натрия 1-3 мг/кг в/в (обеспечивает быстрое купирование судорог) или диазепам 0,1 мг/кг в/в (действие развивается медленнее по сравнению с действием тиопентала натрия). Суксаметоний 1 мг/кг быстро купирует судороги, но при его использовании требуется интубация и искусственная вентиляция легких.
При угнетении деятельности сердечно-сосудистой системы (снижение АД, брадикардия)
необходимо внутривенное введение 5-10 мг эфедрина, при необходимости через 2-
3 мин введение повторить. При развитии циркуляторной недостаточности или остановке
сердца следует немедленно начать стандартные реанимационные мероприятия.
Жизненно важно поддерживать оптимальную оксигенацию, вентиляцию и циркуляцию крови, а также корректировать ацидоз. При остановке сердца могут потребоваться более длительные реанимационные мероприятия.
При терапии системной токсичности у детей необходимо корректировать дозы соответственно возрасту и массе тела пациента.
ВЗАИМОДЕЙСТВИЕ С ДРУГИМИ ЛЕКАРСТВЕННЫМИ ПРЕПАРАТАМИ И ДРУГИЕ ФОРМЫ ЛЕКАРСТВЕННОГО ВЗАИМОДЕЙСТВИЯ
Возможно суммирование токсических эффектов при одновременном назначении с другими местными анестетиками или препаратами структурно сходными с местными анестетиками амидного типа.
Клиренс ропивакаина уменьшается до 77% при одновременном применении с флувоксамином, являющимся мощным конкурентным ингибитором изофермента CYP1A2, из-за возможности сходного взаимодействия следует избегать длительного применения Наропина® на фоне действия флувоксамина.
Повышение рН раствора выше 6,0 может привести к образованию преципитата из-за плохой растворимости ропивакаина при данных условиях.
Раствор Наропина® в пластиковых инфузионных мешках по своим химическим и физическим свойствам совместим со следующими лекарственными препаратами:
|
Концентрация Наропина: 1-2 мг/мл |
|
|
Добавляемый раствор |
Концентрация |
|
Фентанил |
1,0 — 10,0 мкг/мл |
|
Морфин |
20,0 — 100,0 мкг/мл |
Несмотря на тот факт, что полученные смеси сохраняют химическую и физическую стабильность в течение 30 дней при температуре не выше 30°С, исходя из данных по микробиологической чистоте, следует использовать полученные смеси растворов немедленно после приготовления.
ОСОБЫЕ УКАЗАНИЯ
Анестезия должна проводиться опытными специалистами. Обязательно наличие оборудования и лекарственных препаратов для проведения реанимационных мероприятий. До начала выполнения больших блокад должен быть установлен внутривенно катетер.
Персонал, обеспечивающий выполнение анестезии, должен быть соответствующим
образом подготовлен и знаком с диагностикой и лечением возможных побочных эффектов, системных токсических реакций и других возможных осложнений (см. раздел “Передозировка”).
Осложнением непреднамеренного субарахноидального введения может являться спинальный блок с остановкой дыхания и снижением АД. Судороги развиваются чаще при блокаде плечевого сплетения и эпидуральной блокаде, вероятно, вследствие случайного внутрисосудистого введения или быстрой абсорбции в месте инъекции. Выполнение блокад периферийных нервов может требовать введение большого объема местного анестетика в зоны с большим количеством сосудов, часто вблизи крупных сосудов, что повышает риск внутрисосудистого введения и/или быстрого системного всасывания, что может привести к высокой концентрации препарата в плазме.
Некоторые процедуры, связанные с применением местных анестетиков, такие как инъекции в области головы и шеи, могут сопровождаться повышенной частотой развития серьезных побочных эффектов, вне зависимости от типа применяемого местного анестетика. Необходимо соблюдать осторожность для предотвращения инъекции в область воспаления.
Следует соблюдать осторожность при введении препарата пациентам с блокадой внутрисердечной проводимости II и III степеней, пациентам с тяжелой почечной недостаточностью, пожилым и ослабленным пациентам.
Имеются сообщения о редких случаях остановки сердца при применении препарата Наропин® для эпидуральной анестезии или блокад периферических нервов, особенно после случайного внутрисосудистого введения препарата, у пожилых пациентов и у пациентов с сопутствующими сердечно-сосудистыми заболеваниями.
В ряде случаев реанимационные мероприятия были затруднительны. Остановка сердца, как правило, требует более длительных реанимационных мероприятий.
Поскольку Наропин® метаболизируется в печени, следует проявлять осторожность при применении препарата у больных с тяжелыми заболеваниями печени; в некоторых случаях из-за замедленной элиминации может возникнуть необходимость уменьшения повторно вводимых доз анестетика.
Обычно у больных с почечной недостаточностью при введении препарата однократно или при использовании препарата в течение непродолжительного периода времени не требуется корректировать дозу. Однако ацидоз и снижение концентрации белков в плазме крови, часто развивающиеся у больных с хронической почечной недостаточностью, могут повышать риск системного токсического действия препарата (см. раздел «Способ применения и дозы»). Риск системной токсичности также повышен при применении препарата у пациентов с пониженной массой тела и пациентов с гиповолемическим шоком.
Эпидуральная анестезия может приводить к снижению АД и брадикардии. Введение сосудосуживающих препаратов или увеличение объёма циркулирующей крови может уменьшить риск развития подобных побочных эффектов. Следует своевременно корректировать снижение АД путем внутривенного введения 5-10 мг эфедрина, при необходимости введение повторить.
При внутрисуставном введении препарата следует соблюдать осторожность при подозрении на наличие недавней обширной травмы сустава или хирургической операции со вскрытием обширных поверхностей сустава, в связи с возможностью усиления абсорбции препарата и более высокой концентрации препарата в плазме.
Пациенты, получающие терапию антиаритмическими препаратами III класса (например, амиадороном) должны находиться под тщательным наблюдением, рекомендуется ЭКГ-мониторинг в связи с риском усиления сердечно-сосудистых эффектов.
Следует избегать длительного применения препарата Наропин® у пациентов, принимающих мощные ингибиторы изофермента CYP1A2 (такие как, флувоксамин и эноксацин).
Следует учитывать возможность перекрестной гиперчувствительности при одновременном применении препарата Наропин® с другими местными анестетиками амидного типа.
Пациентам, находящимся на диете с ограничением натрия, необходимо принимать во внимание содержание натрия в препарате.
Применение препарата у новорожденных требует учета возможной незрелости органов и физиологических функций новорожденных. Клиренс несвязанной фракции ропивакаина и пипелоксилидина (ППК) зависит от массы тела и возраста ребенка в первые годы жизни. Влияние возраста выражается в развитии и зрелости функции печени, клиренс достигает максимального значения в возрасте около 1-3 лет. Период полувыведения ропивакаина составляет 5-6 часов у новорожденных и детей в возрасте 1 месяца по сравнению с 3 часами у детей более старшего возраста. В связи с недостаточным развитием функций печени системная экспозиция ропивакаина выше у новорожденных, умеренно выше – у детей от 1 до 6 месяцев по сравнению с детьми более старшего возраста. Значительные отличия в концентрациях ропивакаина в плазме крови новорожденных, выявленные в клинических исследованиях, позволяют предполагать повышенный риск возникновения системной токсичности в этой группе пациентов, особенно при продленной эпидуральной инфузии. Рекомендованные дозы для новорожденных основаны на ограниченных клинических данных.
При использовании ропивакаина у новорожденных необходимо мониторирование системной токсичности (контроль признаков токсичности со стороны центральной нервной системы, ЭКГ, контроль оксигенации крови) и местной нейротоксичности, которые следует продолжать после завершения инфузии из-за медленного выведения препарата у новорожденных.
Применение препарата в концентрации выше 5 мг/мл, а также интратекальное применение препарата Наропин® у детей не исследовалось.
Наропин® потенциально способен вызывать порфирию и может применяться у пациентов с диагнозом острая порфирия только в случаях, если нет более безопасной альтернативы. В случае повышенной чувствительности пациентов должны быть приняты необходимые меры предосторожности.
Сообщалось о случаях хондролиза при послеоперационной продленной внутрисуставной инфузии местных анестетиков. В большинстве описанных случаев, проводилась инфузия в плечевой сустав. Причинно-следственная связь с приемом анестетиков не установлена. Наропин® не следует применять для продленной внутрисуставной инфузии.
ВЛИЯНИЕ НА СПОСОБНОСТЬ УПРАВЛЯТЬ ТРАНСПОРТНЫМИ СРЕДСВАМИ И ДРУГИМИ МЕХАНИЗМАМИ
Помимо анальгезирующего эффекта, Наропин® может оказывать слабое транзиторное
влияние на двигательную функцию и координацию. Учитывая профиль побочных эффектов препарата, необходимо соблюдать осторожность при управлении транспортными средствами и выполнении других потенциально опасных видов деятельности, требующих повышенной концентрации внимания и быстроты психомоторных реакций.
ФОРМА ВЫПУСКА
Раствор для инъекций 2 мг/мл, 7,5 мг/мл и 10 мг/мл.
Раствор для инъекций 2 мг/мл:
По 20 мл в запаянные ампулы из полипропилена. Каждую ампулу помещают в контурную ячейковую упаковку. 5 контурных ячейковых упаковок с инструкцией по применению в картонной пачке с контролем первого вскрытия.
По 100 мл или 200 мл в полипропиленовые контейнеры (мешки), укупоренные бутилкаучуковой пробкой и листовидной алюминиевой пластинкой. Полипропиленовые контейнеры (мешки) индивидуально упакованы в контурную ячейковую упаковку из полипропилена/бумаги. По 5 контурных ячейковых упаковок в картонной пачке с инструкцией по применению.
Раствор для инъекций 7,5 мг/мл и 10 мг/мл:
По 10 мл в запаянные ампулы из полипропилена. Каждую ампулу помещают в контурную ячейковую упаковку. 5 контурных ячейковых упаковок с инструкцией по применению в картонной пачке с контролем первого вскрытия.
УСЛОВИЯ ХРАНЕНИЯ
Хранить при температуре не выше 30°С. Не замораживать. Хранить в местах, недоступных для детей.
СРОК ГОДНОСТИ
3 года. Не применять по истечении срока годности, указанного на упаковке.
УСЛОВИЯ ОТПУСКА
По рецепту.
ФИРМА-ПРОИЗВОДИТЕЛЬ
Раствор для инъекций 2 мг/мл, 7,5 мг/мл, 10 мг/мл (ампулы):
АстраЗенека АБ, SE-151 85 Содерталье, Швеция;
Раствор для инъекций 2 мг/мл (мешки):
АстраЗенека Пти Лтд, Австралия, 10-14 Картоум Роуд, Норт Райд, Новый Южный Уэльс 2113
Дальнейшая информация предоставляется по требованию:
Представительство компании АстраЗенека ЮК Лимитед, Великобритания в г. Москве и ООО АстраЗенека Фармасьютикалз
125284 г. Москва, ул. Беговая д. 3, стр. 1
Комментарии
(видны только специалистам, верифицированным редакцией МЕДИ РУ)
Состав
1 мл инъекционного раствора может включать 2 / 5 / 7.5 / 10 мг активного ингредиента гидрохлорида ропивакаина.
Дополнительные составляющие: хлорид натрия, гидроксид натрия или кислота хлористоводородная, вода д/ин.
Форма выпуска
Компания «AstraZeneca» выпускает Наропин в форме инъекционного раствора в ампулах по 10 или 20 мл №5 или в полипропиленовых контейнерах по 100 или 200 мл №1 или №5.
Фармакологическое действие
Местноанестезирующее.
Фармакодинамика и фармакокинетика
Наропин является анестетиком амидного ряда, предназначенным для проведения местной анестезии и обезболивания. Применение низких дозировок ропивакаина приводит к блокаде чувствительности определенного участка тела с непрогрессирующей ограниченной двигательной блокадой, а высоких дозировок – к хирургической анестезии. Эффективность ропивакаина проявляется вследствие его способности обратимо уменьшать проницаемость для ионов натрия мембран нервных волокон, благодаря чему наблюдается повышение порога возбудимости и снижение скорости деполяризации, что в свою очередь является причиной местной блокировки нервных импульсов. При применении завышенных доз Наропина отмечается подавляющее воздействие на ЦНС и сердечную мышцу (ухудшение проводимости, снижение автоматизма и возбудимости). Характерным для ропивакаина является длительность его действия, продолжительность которого регулируется применяемой дозировкой и путем введения препарата, в независимости от наличия вазоконстриктора.
При эпидуральном способе введения происходит полная двухфазная абсорбция ропивакаина из эпидурального пространства. Плазменная концентрация ропивакаина зависит от пути его введения, применяемой дозировки и васкуляризации инъекционной области.
Препарат обладает линейной фармакокинетикой, благодаря чему плазменная Cmax всегда пропорциональна вводимой дозе.
Vd ропивакаина равняется 47 литрам. Связь с плазменными белками (по большей части с α1-кислыми гликопротеинами) происходит приблизительно на 94%, несвязанная фракция (активная) равняется примерно 6%. Эпидуральное введение Наропина на протяжении длительного времени приводит к увеличению общей плазменной концентрации ропивакаина, что обусловлено повышением послеоперационного содержания в крови α1-кислых гликопротеинов. Вместе с тем уровень фармакологически активного несвязанного ропивакаина поддается изменению в гораздо меньшей мере по сравнению с его плазменным уровнем.
Ропивакаин подвергается активному метаболическому преобразованию в организме, большей частью благодаря процессу гидроксилирования с образованием основного продукта метаболизма – 3-гидрокси-ропивакаина.
В начальной фазе T1/2 равен 14-ти минутам, в терминальной – 4-м часам. Совокупный плазменный клиренс на уровне 440 мл/мин. При в/в пути введения ориентировочно 86% дозы экскретируется почками, преимущественно в форме продуктов метаболизма и лишь примерно 1% дозы выводится неизмененным. Около 37% основного метаболита выводится почками большею частью в виде конъюгатов.
Показания к применению
Проведение анестезии при хирургических оперативных вмешательствах:
- инфильтрационная анестезия и блокада отдельных нервных волокон;
- блокада нервных сплетений и крупных нервов;
- эпидуральная блокада с целью проведения хирургических операций, включая кесарево сечение.
Купирование симптоматики при остром болевом синдроме:
- внутрисуставные инъекции;
- пролонгированная блокада периферических нервов;
- инфильтрационная анестезия и блокада отдельных нервных волокон;
- периодичное болюсное введение или эпидуральная продленная инфузия, например, для предотвращения болей в послеоперационный период или с целью обезболивания родовой деятельности.
Купирование симптоматики при остром болевом синдроме в педиатрии:
- пролонгированная эпидуральная инфузия, у детей до 12-ти лет, включая новорожденных;
- каудальная эпидуральная блокада, у детей до 12-ти лет, включая новорожденных.
Противопоказания
- персональная гиперчувствительность к ропивакаину или прочим составляющим ЛС;
- персональная гиперчувствительность к анестетикам амидного ряда, наблюдаемая в прошлом.
Осторожного применения требуют пожилые ослабленные пациенты или больные с сопутствующими заболеваниями тяжелого характера, включая II и III степень блокады внутрисердечной проводимости (внутрижелудочковую, атриовентрикулярную, синоатриальную), патологии печени/почек прогрессирующего или тяжелого течения, а также пациенты, находящиеся в состоянии гиповолемического шока. Предпочтительной анестезией для этих групп пациентов является регионарная блокада. В случае необходимости проведения «крупных» блокад, для уменьшения риска формирования тяжелых негативных проявлений, рекомендуют предварительно стабилизировать состояние пациента и откорректировать дозировку анестетика.
Особого осторожного подхода требует введение местных анестетиков в районе шеи/головы, по причине повышенного риска частоты развития тяжелых побочных явлений.
Также осторожно следует вводить препарат внутрисуставно, в особенности при наличии подозрений на недавно перенесенные обширные травмы сустава или предыдущем хирургическом вмешательстве со вскрытием его обширных частей, так как это может привести к повышению абсорбции препарата и, как следствие, к увеличению его плазменной концентрации.
По причине недоразвитости органов и функций у детей до 6-ти месяцев проведению анестезии в этой возрастной группе следует уделять особое внимание.
При прохождении пациентом малонатриевой диеты необходимо учитывать наличие натрия в препарате.
Побочные действия
Отрицательные явления, наблюдаемые при применении Наропина, аналогичны таковым при применении прочих анестетиков амидного ряда. Необходимо отличать побочные эффекты от физиологических проявлений, возникающих по причине блокировки симпатических нервов при проведении эпидуральной анестезии (включая брадикардию, понижение АД) или проявлений, являющихся ответом на технику введения лекарственного средства (включая постпункционные головные боли, менингит, эпидуральный абсцесс, локальное повреждение нерва).
В ходе проведения анестезии со стороны нервной системы могут возникнуть нейропатия и нарушения функциональности спинного мозга (включая синдромы конского хвоста, спинальной передней артерии и арахноидит), которые, как правило, связаны с техникой проведения самой анестезии, а не с эффектами препарата.
В случае случайного введения эпидуральной дозы Наропина интратекально возможна полная спинальная блокировка.
Также возможны тяжелые осложнения при неумышленном внутрисосудистом введении ропивакаина и его системной передозировке.
Анестезия Наропином может стать причиной системных острых токсических проявлений, в случае применения завышенных дозировок или резкого увеличения плазменной концентрации ропивакаина, при неумышленном внутрисосудистом введении и системной передозировке.
Существуют сообщения о различных побочных явлениях, наблюдаемых при применении Наропина, большинство из которых возникало не из-за влияния самого препарата, а являлось следствием проведения процедуры анестезии.
Чаще всего, с частотой более 1% наблюдали следующие побочные явления, расцененные как клинически значимые независимо от происхождения (влияние анестетика или техника введения): понижение/повышение АД, озноб, тошноту, повышение температуры, брадикардию, головокружение, рвоту, гипестезию, парестезии, задержку мочеиспускания, головные боли, беспокойство, тахикардию.
Ниже приведены побочные эффекты Наропина, сгруппированные по частоте сообщений об их возникновении.
Очень часто (больше 1/10 эпизодов):
- тошнота;
- понижение АД.
Часто (меньше 1/10, но больше 1/100 эпизодов):
- рвота;
- гипертензия;
- парестезия;
- озноб;
- головокружение;
- брадикардия;
- головные боли;
- повышение температуры;
- тахикардия;
- боли в спине;
- задержка мочеиспускания.
Нечасто (меньше 1/100, но больше 1/1000 эпизодов):
- беспокойство;
- гипотермия;
- судороги;
- затрудненное дыхание;
- судорожные припадки;
- одышка;
- парестезии в околоротовой зоне;
- обморок;
- дизартрия;
- тремор;
- онемение языка;
- гипестезия;
- нарушения зрения;
- мышечные судороги;
- звон в ушах.
Редко (меньше 1/1000, но больше 1/10000 эпизодов):
- аритмия;
- крапивница;
- отек Квинке;
- анафилактические явления;
- остановка сердца.
Наропин, инструкция по применению
Проведением анестезии с использованием Наропина могут заниматься только квалифицированные специалисты.
Пациенты старше 12-ти лет
Проведение анестезии для хирургических оперативных вмешательств требует применения более концентрированных растворов и более высоких дозировок Наропина в сравнении с использованием анестетика для обезболивания, где рекомендуемая доза обычно составляет 2 мг/мл (при внутрисуставном введении — 7,5 мг/мл).
При подборе дозировок Наропина специалист проводящий анестезию должен руководствоваться собственным клиническим опытом проведения подобных процедур с учетом общих и индивидуальных параметров состояния организма пациента.
Ниже представленные дозировки считаются ориентировочно достаточными для достижения требуемого анестезиологического эффекта у взрослых пациентов.
Эпидуральное введение на поясничном уровне для хирургических вмешательств при применении 15-25 мл инъекционного раствора 7,5мг/мл должно обеспечить начало действия препарата через 10-20 минут с продолжительностью 3-5 часов, а при использовании 15-25 мл раствора 10мг/мл – через 10-20 минут с продолжительностью 4-6 часов.
Та же процедура для обеспечения анестезии при кесаревом сечении при применении 15-25 мл инъекционного раствора 7,5мг/мл должна обеспечить начало действия препарата через 10-20 минут с продолжительностью 3-5 часов.
Эпидуральное введение на грудном уровне для хирургических вмешательств и послеоперационной обезболивающей блокады при применении 5-15 мл инъекционного раствора приводит к наступлению эффекта через 10-20 минут.
Та же процедура с целью блокады крупных нервных сплетений (например, плечевого) при применении 10-40 мл инъекционного раствора 7,5мг/мл должна обеспечить начало действия препарата через 10-25 минут с продолжительностью 6-10 часов.
Инфильтрационная и проводниковая анестезия с использованием 1-30 мл раствора 7,5мг/мл приводит к наступлению эффекта через 1-15 минут с продолжительностью 1-6 часов.
Эпидуральное введение на поясничном уровне с целью купирования острого болевого синдрома при болюсном применении 10-20 мл раствора 2мг/мл должно обеспечить начало действия препарата через 10-15 минут с продолжительностью 0,5-1,5 часов.
Периодическое болюсное введение на поясничном уровне (например, для обезболивания родовой деятельности) проводят с использованием 10-15 мл раствора 2мг/мл с минимальным интервалом в 30 минут.
Инфузионное введение для обезболивания родовой деятельности проводят раствором для инфузий 2мг/мл в дозе 6-10 мл/ч; для послеоперационного обезболивания тем же раствором в дозе 6-14 мл/ч.
Блокаду периферических нервов (например, межлестничную блокаду или блокаду бедренного нерва) проводят в виде повторных инъекций или инфузий с применением раствора 2мг/мл в дозе 5-10 мл/ч.
Внутрисуставное введение (например, при проведении артроскопии коленного сустава) проводят с использованием 20 мл раствора 7,5мг/мл, что обеспечивает длительность эффекта анестезии на протяжении 2-6 часов.
Следует помнить
Дозировку Наропина, применяемую с целью блокады больших нервных сплетений, нужно подбирать, учитывая место введения и общее состояние пациента.
Проведение блокады плечевого сплетения с использованием надключичного и межлестничного доступа может сопровождаться серьезными побочными реакциями с высокой частотой их проявления, независимо от применяемого местного анестетика.
Существуют сведения о случаях хондролизиса при инфузионном введении местных анестетиков внутрисуставно. По этой причине не рекомендует применение Наропина для данной процедуры.
В случае параллельного использования Наропина для прочих видов анестезии его максимальная дозировка не должна быть выше 225 мг.
С целью изучения факторов, которые влияют на методику проведения отдельных блокад, а также требований, предъявляемых к отдельным группам пациентов, необходимо пользоваться стандартными руководствами.
Для предупреждения случайного введения анестетика в сосуд, пред началом инъекции, а также во время ее проведения, необходимо в обязательном порядке провести аспирационную пробу. В случае предполагаемого применения высоких дозировок анестетика рекомендуют предварительное пробное введение 3-5 мл комбинации Лидокаина с Эпинефрином. Введение препарата внутрисосудисто можно распознать по временному учащению ЧСС, а введение интратекально — по симптоматике спинального блока. В случае наблюдения токсического действия нужно безотлагательно прервать введение.
До начала применения и во время проведения анестезии Наропином (при медленном введении или введении путем последовательного увеличения дозировок раствора со скоростью 25-50 мг/мин) следует тщательнейшим образом следить за нормальной функциональностью жизненно важных систем и органов пациента, а также поддерживать с ним постоянный вербальный контакт.
Одноразовое введение 250 мг ропивакаина при эпидуральной блокаде с целью проведения оперативного вмешательства, как правило, переносится хорошо.
При проведении блокады плечевого сплетения с использованием 40 мл раствора Наропина 7,5 мг/мл у некоторых пациентов наблюдали критическое повышение плазменных концентраций ропивакаина, характеризующиеся легкими проявлениями токсичного действия на ЦНС. В связи с этим, применение Наропина сверх доз, указанных выше, не рекомендуется.
При повторном болюсном введении или длительной инфузии необходимо учитывать вероятность образования токсических плазменных концентраций анестетика, а также локального повреждения нерва. Обычно введение суточной дозы Наропина до 800 мг для послеоперационного обезболивания или оперативного вмешательства, как и послеоперационная эпидуральная инфузия, проводимая со скоростью до 28 мг/ч на протяжении 72 часов, не вызывали каких-либо осложнений.
Для предотвращения послеоперационного болевого синдрома рекомендуют использовать следующую схему применения Наропина. Установить эпидуральный катетер (если его установка не была осуществлена в ходе оперативного вмешательства) и провести болюсную эпидуральную блокаду раствором Наропина 7,5 мг/мл. Дальнейшую анальгезию поддерживают инфузионным раствором Наропина 2 мг/мл. Как правило, для купирования умеренной/выраженной послеоперационной боли достаточно инфузионного введения препарата со скоростью соответственно 6-14 мл/ч/12-28 мг/ч. При этом двигательная блокада является минимальной и не прогрессирующей. Также при применении этой методики отмечали значительное уменьшение потребности в использовании опиоидных анальгетиков.
С целью послеоперационного обезболивания можно вводить Наропин в дозе 2 мг/мл в виде эпидуральной непрерывной инфузии на протяжении 72 часов, с подключением Фентанила в дозе1-4 мкг/мл или без него. В случае применения инфузионного раствора Наропина 2 мг/мл со скоростью 6-14 мл/ч у большинства пациентов наблюдалось адекватное обезболивание. Комбинирование ропивакаина с Фентанилом приводило к усилению обезболивающего эффекта, при этом вызывая побочные явления, характерные для наркотических анальгетиков.
Применение дозировок Наропина более 7,5 мг/мл в случае его использования при кесаревом сечении не изучалось.
Пациенты младше 12-ти лет
Ниже представленные дозировки считаются ориентировочно достаточными (с персональной вариабельностью скорости блокировки и ее длительности) для достижения требуемого анестезиологического эффекта в педиатрической практике.
При каудальном эпидуральном введении с целью купирования острого (пред- и постоперационного) болевого синдрома детям с весом до 25 килограмм проводят блокаду в районе ниже ThXII инъекционным раствором 2 мг/мл в дозе 2 мг/кг.
Болюсное или эпидуральное инфузионное (до 72 часов) введение при весе детей до 25 кг поводят только раствором 2 мг/мл в дозировках согласно возрасту ребенка:
- до 6-ти месяцев – болюсно 1 мг/кг (на грудном уровне) 2 мг/кг (на поясничном или каудальном уровнях); инфузионно 0,2 мг/кг/ч;
- 6-12 месяцев – болюсно 1 мг/кг (на грудном уровне) 2 мг/кг (на поясничном или каудальном уровнях); инфузионно 0,4 мг/кг/ч.
Те же процедуры для возраста 1-12 лет проводятся с применением раствора 2 мг/мл в дозах:
- болюсно 2 мг/кг на поясничном уровне (на грудном уровне следует снизить дозу); инфузионно 0,4 мг/кг/ч.
Для детей, страдающих избыточным весом, часто практикуют постепенное уменьшение дозировки Наропина, при этом ориентируясь на «идеальный» вес ребенка.
С целью изучения факторов, которые влияют на методику проведения отдельных блокад, а также требований, предъявляемых к отдельным группам пациентов, необходимо пользоваться специализированными руководствами.
Для любого пациента максимальный объем Наропина, используемого как для болюсного эпидурального введения, так и для каудального эпидурального введения составляет 25 мл.
Для предупреждения случайного введения анестетика в сосуд, пред началом инъекции, а также во время ее проведения необходимо в обязательном порядке провести аспирационную пробу.
Во время введения Наропина следует тщательнейшим образом следить за нормальной функциональностью жизненно важных систем и органов пациента, а при обнаружении токсических эффектов незамедлительно прервать инъекцию.
Одноразовое введение раствора ропивакаина 2 мг/мл в дозе 2 мг/кг с целью проведения каудальной послеоперационной анальгезии у большинства пациентов, как правило, обеспечивает полное обезболивание области, находящейся ниже уровня ThXII. В возрасте более 4-х лет хорошо переносятся дозировки до 3 мг/кг. Объем используемого раствора при проведении эпидуральной анестезии на каудальном уровне можно корректировать для распространения сенсорного блока на различную площадь, что описано в специальной литературе.
В независимости от типа анестезии, советуют болюсное введение рекомендуемой дозы Наропина.
Использование дозировок ропивакаина выше 5 мг/мл, как и его интратекальное введение, в отношении детей не изучалось. Исследований эффектов препарата на недоношенных детей не проводилось.
Рекомендации по использованию раствора
Инъекционный раствор Наропина не включает консервирующих веществ, в связи с чем предназначен исключительно для однократного использования.
Невскрытые полипропиленовые контейнеры с препаратом не подлежат автоклавированию.
Любой объем неиспользованного раствора, оставшийся в контейнере, должен быть утилизирован.
Невскрытая вторичная упаковка служит гарантией стерильности внешних частей контейнера, что является предпочтительным для применения препарата в стерильных условиях.
Передозировка
Системная токсичность острого характера
В случае случайного введения ропивакаина в сосудистое русло при проведении периферических блокад отмечали развитие судорог.
При неправильном интратекальном введении эпидуральной дозировки анестетика возможно формирование полного спинального блока.
Непреднамеренная внутрисосудистая инъекция анестетика может стать причиной немедленной токсической реакции.
Передозировка ропивакаином при проведении регионарной анестезии вызывает отсроченные (через 15-60 минут) симптомы системной интоксикации, по причине медленного увеличения плазменного содержания местного анестетика. Токсичность системного характера в основном проявляется симптоматикой со сердечно-сосудистой и центральной нервной систем. Данные симптомы возникают из-за высоких концентраций анестетика в крови и являются следствием использования завышенных доз, непреднамеренного внутрисосудистого введения или значительной адсорбции ропивакаина из сильно васкуляризированных зон человеческого организма. Негативные явления со стороны ЦНС практически не отличаются для всех препаратов амидного ряда, тогда как отрицательные эффекты со стороны ССС по большому счету зависят от применяемого анестетика и его дозировки.
Симптоматика со стороны ЦНС
Симптомы системной интоксикации со стороны ЦНС характеризуются постепенным развитием. В первую очередь наблюдаются расстройства зрения, онемение языка и области вокруг рта, гиперакузия, головокружение и звон в ушах. Мышечные подергивания, тремор и дизартрия формируются позже, являются более тяжелыми симптомами интоксикации и могут быть первыми признаками возникновения генерализованных судорог (не стоит принимать данные проявления за невротическое поведение больного). В случае дальнейшего прогрессирования интоксикации фиксировали потерю сознания и судорожные приступы различной продолжительности (несколько секунд или минут), которые сопровождались нарушением дыхания, стремительным развитием гиперкапнии и гипоксии, по причине повышенной активности мышц, а также неадекватной вентиляцией. Особо тяжелые случаи интоксикации могут привести к остановке дыхания. Параллельно возникающие гиперкалиемия, ацидоз и гипокальциемия увеличивают токсическое действие ропивакаина.
Впоследствии происходит перераспределение ропивакаина из ЦНС, его дальнейшее метаболическое преобразование и экскреция, что приводит к достаточно быстрому восстановлению нормальных функций организма, за исключением введения слишком больших доз Наропина.
Симптоматика со стороны сердечно-сосудистой системы
Расстройства деятельности ССС являются симптомами более тяжелых состояний. Вследствие высокого системного уровня ропивакаина могут наблюдаться: брадикардия, понижение АД, аритмия, а в некоторых случаях даже остановка сердца, иногда не сопровождающаяся предшествующими проявлениями со стороны ЦНС. Проведенные добровольные исследования показали, что в/в инфузия Наропина могла стать причиной подавления сократительной способности и проводимости сердечной мышцы. Развитию симптомов со стороны ССС, как правило, предшествуют явления интоксикации со стороны ЦНС, могущие остаться без внимания в случае воздействия на пациента седативных препаратов (барбитураты или бензодиазепины) или общей анестезии.
В детском возрасте ранние симптомы системной интоксикации местными анестетиками в ряде случаев выявить намного сложнее, из-за возникающих затруднений у ребенка при описании испытываемых ощущений, а также при использовании регионарной анестезии в комплексе с общим наркозом.
Терапия острой интоксикации
При выявлении первых симптомов острой системной интоксикации следует незамедлительно прервать процедуру введения препарата.
В случае возникновения судорог и признаков подавления ЦНС пациенту необходимо назначить адекватную терапию, целью которой является поддержка нормальной оксигенации, сердечной деятельности и купирование судорог. Больного следует обеспечить постоянным поступлением кислорода, а в случае необходимости перевести на ИВЛ. Непрекращающиеся спустя 15-20 секунд судороги требуют применения противосудорожных препаратов. В таких случаях показано в/в введение Тиопентала натрия в дозе 1-3 мг/кг или Диазепама в дозе 0,1 мг/кг, действие которого наступает медленнее, чем у Тиопентала натрия. Также быстрое купирование судорог возможно при применении суксаметония в дозе 1 мг/кг, однако в этом случае больной должен быть интубирован и находиться на ИВЛ.
При подавлении функциональности ССС (брадикардия, понижение АД) показано в/в введение Эфедрина в дозе 5-10 мг, с возможным повтором инъекции через 2-3 минуты. В случае формирования циркуляторной недостаточности или признаков остановки сердца проводят срочные стандартные реанимационные процедуры. Жизненно важными факторами успешного лечения является нормальная вентиляция, оксигенация и циркуляция крови, а также своевременная корректировка ацидоза. Остановка сердца может потребовать проведения более длительной реанимации.
При лечении системной интоксикации в детском возрасте необходимо откорректировать назначаемые дозировки препаратов в соответствии с возрастом и весом ребенка.
Взаимодействие
Параллельное применение Наропина с прочими препаратами для местной анестезии или другими лекарственными средствами, схожими по своей структуре с анестетиками амидного ряда, может привести к суммированию их токсических эффектов.
Условия продажи
Приобрести Наропин можно исключительно по рецепту.
Условия хранения
Ампулы и полипропиленовые контейнеры следует хранить при температуре до 30 °C (не подвергать заморозке).
Срок годности
Для ампул – 3 года.
Для полипропиленовых контейнеров – 2 года.
Особые указания
Анестезия с использованием Наропина может проводиться только опытными врачами-анестезиологами. Обязательным является наличие лекарственных средств и специализированного оборудования для проведения мероприятий по реанимации. До начала проведения больших блокад следует предварительно установить катетер. Присутствующий при проведении анестезии медицинский персонал должен быть подготовлен соответствующим образом, свободно владеть методами и способами диагностирования и терапии возможных негативных проявлений, системных токсических симптомов и прочих осложнений.
При случайном субарахноидальном введении ропивакаина может сформироваться спинальный блок со снижением АД и остановкой дыхания. При эпидуральной блокаде и блокаде плечевого сплетения чаще развиваются конвульсии, наверное, вследствие непреднамеренного введения в сосудистое русло или быстрой абсорбции ропивакаина в месте проведения инъекции.
При блокировании периферических нервов часто требуется применение большого объема Наропина с его введением в зоны с большим числом сосудов или инъекцией в место прохождения крупных сосудов, что значительно увеличивает возможность внутрисосудистого введения и/или очень быстрого всасывания препарата и может стать причиной его высоких плазменных концентраций и токсичного действия.
Проведение некоторых процедур, связанных с использованием местных анестетиков, включая инъекции в районе шеи/головы, сопряжены с высокой частотой формирования тяжелых побочных явлений, независимо от выбранного лекарственного средства. В этой связи следует соблюдать особую осторожность для предупреждения проникновения препарата в область воспаления.
Также соблюдения осторожности введения требуют пациенты со II и III степенью блокады внутрисердечной проводимости, больные с тяжелыми патологиями почек и ослабленные пожилые люди.
Существуют редкие свидетельства случаев остановки сердца при использовании препарата Наропин при эпидуральной анестезии, а также блокаде периферических нервов, в особенности после непреднамеренного внутрисосудистого введения ропивакаина пациентам пожилого возраста и больным с сопутствующими заболеваниями сердечно-сосудистой системы. Иногда проведение реанимационных мероприятий в случаях остановки сердца было довольно затруднительным и требовало дополнительного времени.
В связи с тем, что Наропин спинальный подвергается метаболизму в печени, его назначение пациентам с тяжелыми патологиями печени следует проводить с осторожностью. По причине замедленной элиминации ропивакаина иногда может понадобиться корректировка повторных дозировок анестетика в сторону их снижения.
Как правило, пациенты с патологиями почек не требуют корректировки дозировок Наропина, в особенности при его однократном введении или применении на протяжении небольшого периода времени. Тем не менее, наличествующий ацидоз и уменьшение содержания плазменных белков, которые часто наблюдаются у больных с ХПН, могут усилить возможную системную интоксикацию. Повышенный риск формирования системной интоксикации также присущ больным с гиповолемическим шоком и пациентам с низкой массой тела.
Проведение эпидуральной анестезии может сопровождаться брадикардией и понижением АД. Увеличение ОЦК или применение сосудосуживающих ЛС может снизить риск возникновения данных подобных явлений. В ходе проведения анестезии необходимо своевременно регулировать показатели АД путем в/в инъекции эфедрина в дозе 5-10 мг, не исключено повторное введение эфедрина.
При внутрисуставном введении Наропина, в особенности при наличии подозрений на недавно перенесенные обширные травмы сустава или предыдущем хирургическом вмешательстве со вскрытием его обширных частей нужно проявлять осторожность, так как это может привести к повышению абсорбции препарата и как следствие к увеличению его плазменной концентрации.
При прохождении пациентом малонатриевой диеты следует учитывать содержание в Наропине натрия.
В тщательном наблюдении -нуждаются пациенты, проходящие лечение с применением антиаритмических лекарств III класса (Амиодарон). Для этой группы пациентов рекомендуется проведение постоянного ЭКГ-мониторинга по причине риска увеличения негативных сердечно-сосудистых проявлений.
Необходимо избегать продолжительного использования Наропина у пациентов, проходящих терапию с применением сильных ингибиторов Р4501А2 (Эноксацин, Флувоксамин).
Следует брать во внимание возможность возникновения перекрестной гиперчувствительности при параллельном применении ропивакаина и прочих местных анестетиков амидного ряда.
При назначении Наропина новорожденным нужно учитывать у них возможность незрелости внутренних органов и недоразвитости физиологических функций. Показатели клиренса пипелоксилидина (ППК) и несвязанной части ропивакаина в первые годы жизни зависят от возраста и веса ребенка. Влияние возраста ребенка выражается в формировании адекватной печеночной функции, максимального значения клиренс достигает в возрасте 1-3 лет. В возрасте до 30-ти дней T1/2 ропивакаина равняется 5-6 часам, у старших детей этот показатель равен 3 часам. По причине недостаточно сформированной печеночной функции самое высокое системное распределение ропивакаина (в сравнении со старшими детьми) наблюдается у новорожденных детей и несколько ниже у детей 1-6 месяцев. Вариабельность плазменных концентраций ропивакаина у новорожденных позволянт предположить у них повышенный риск развития системной интоксикации, в особенности при проведении эпидуральной инфузии.
Рекомендуемые дозировки Наропина для новорожденных составлены с использованием ограниченных данных его клинического применения.
Введение Наропина новорожденным должно сопровождаться тщательным и постоянным мониторированием возможной местной нейротоксичности и системной интоксикации (проведение ЭКГ, контроль оксигенации крови и токсичной симптоматики ЦНС). После окончания введения ропивакаина некоторое время продолжают контролировать состояние ребенка, так как выведение препарата у новорожденных замедленно.
Использование дозировок ропивакаина выше 5 мг/мл, как и его интратекальное введение, в отношении детей не изучалось.
Потенциально Наропин может вызывать порфирию, в связи с чем его назначение больным с диагностированной острой порфирией возможно только в случае отсутствия более безопасных альтернативных средств. При гиперчувствительности пациентов необходимо принять все соответствующие меры предосторожности.
Есть сообщения о случаях хондролизиса при проведении послеоперационного внутрисуставного (чаще всего в плечевой сустав) инфузионного введения местных анестетиков. В данном случае прямых свидетельств причинно-следственной связи с применением анестетиков нет и, тем не менее, назначать Наропин для проведения внутрисуставной инфузии не следует.
Аналоги
Совпадения по коду АТХ 4-го уровня:
- Артикаин;
- БлоккоС;
- Бупивакаин;
- Альфакаин СП;
- Брилокаин-адреналин;
- Лидокаин;
- Мепивакаин;
- Маркаин;
- Пиромекаин;
- Скандонест;
- Ультракаин;
- Тримекаин;
- Цитокартин;
- Хирокаин и т.д.
Детям
Наропин может назначаться детям с рождения, с учетом всех вышеописанных рекомендаций и согласуясь с персональным опытом врача-анестезиолога в проведении анестезии.
С алкоголем
Следует не допускать употребления алкогольных напитков перед использованием и после применения Наропина.
При беременности и лактации
Влияния ропивакаина на репродуктивную функцию, фертильность, а также его тератогенное действие не выявлено. Исследований возможного воздействия Наропина на формирование плода не проводилось.
Применение Наропина при беременности допускается в том случае, когда это оправдано с клинической точки зрения, например, использование препарата в акушерстве для проведения аналгезии или анестезии обосновано достаточно хорошо.
Выделение ропивакаина или продуктов его метаболизма с грудным молоком не изучалось. По данным экспериментов доза препарата, получаемая новорожденным, составляет примерно 4% от дозы, вводимой его матери. Совокупная доза ропивакаина, влияющая на ребенка при кормлении грудью, значительно ниже той, которую может получить плод при проведении анестезии при родах.
В случае необходимости использования Наропина при кормлении грудью следует соотнести все параметры риск/польза для плода/матери.
Отзывы
Как правило, отзывы о Наропине оставляют врачи-анестезиологи, и в подавляющем большинстве случаев эти отзывы положительные. Обобщая мнения врачей, данный анестетик можно охарактеризовать как надежный, испытанный и в меру доступный препарат без каких-либо особенных достоинств, но в тоже время и недостатков.
Цена, где купить
Средняя цена Наропина составляет:
- 2 мг/мл 20 мл №5 – 1100 рублей;
- 5 мг/мл 10 мл №5 – 1600 рублей;
- 7,5 мг/мл 10 мл №5 – 1100 рублей;
- 10 мг/мл 10 мл №5 – 1400 рублей;
- 2 мг/мл 100 мл №5 – 2800 рублей.
Наропин® (2 мг/мл по 20 мл)
МНН: Ропивакаин
Производитель: АстраЗенека АБ
Анатомо-терапевтическо-химическая классификация: Ropivacaine
Номер регистрации в РК:
№ РК-ЛС-5№012505
Информация о регистрации в РК:
18.03.2019 — бессрочно
Информация о реестрах и регистрах
Информация по ценам и ограничения
Предельная цена закупа в РК:
2 085.8 KZT
- Скачать инструкцию медикамента
Торговое название
Наропин
Международное непатентованное название
Ропивакаин
Лекарственная форма
Раствор для инъекций 2 мг/мл, 7.5 мг/мл и 10 мг/мл
Состав
1 мл раствора содержит
активное вещество — ропивакаина гидрохлорида моногидрат соответсвующий ропивакаина гидрохлорида – 2 мг, 7.5 мг или 10 мг,
вспомогательные вещества: натрия хлорид для инъекций, натрия гидроксид 2 М раствор или хлороводородная кислота (до рН 4-6), вода для инъекций
Описание
Прозрачный, бесцветный, стерильный, изотонический водный раствор для однократного применения
Фармакотерапевтическая группа
Анестетики. Анестетики местные. Амиды. Ропивакаин
Код АТХ N01BB09
Фармакологические свойства
Фармакокинетика
Концентрация ропивакаина в плазме крови зависит от дозы, пути введения и степени васкуляризации области инъекции. Фармакокинетика ропивакаина линейная, максимальная концентрация (Cmax) пропорциональна введенной дозе. После эпидурального введения ропивакаин полностью абсорбируется. Абсорбция носит двухфазный характер, период полувыведения (T1/2) для двух фаз составляет соответственно 14 мин и 4 ч. Замедление элиминации ропивакаина определяется медленной абсорбцией, что объясняет более длительный T1/2 после эпидурального введения по сравнению с внутривенным введением.
Общий плазменный клиренс ропивакаина – 440 мл/мин, плазменный клиренс несвязанного вещества 8 л/мин, почечный клиренс 1 мл/мин, объем распределения в равновесном состоянии 47 л, показатель печеночной экстракции около 0.4, T1/2-1.8 часа.
Ропивакаин интенсивно связывается с белками плазмы крови (главным образом с 1-кислыми гликопротеинами), несвязанная фракция ропивакаина составляет около 6%. Ропивакаин проникает через плацентарный барьер с быстрым достижением равновесия до несвязанной фракции. Степень связывания с белками плазмы у плода ниже, чем у матери, что влечет за собой более низкую общую концентрацию в плазме крови плода. Ропивакаин активно метаболизируется в печени, главным образом путем ароматического гидроксилирования до 3-гидрокси-ропивакаина с помощью цитохрома Р4501A2 и путем N-дезалкилирования до РРХ (N-депропилат ропивакаин — pipecoloxylidide) с помощью CYP3A4.
Около 37% 3-гидрокси-ропивакаина, основного метаболита ропивакаина, выводится с мочой как в связанном, так и в несвязанном виде. Экскреция с мочой PPX и других метаболитов составляет менее 3% всей дозы.
При эпидуральной инфузии основные метаболиты PPX и 3-гидрокси-ропивакаин выводятся с мочой. Общая концентрация PPX в плазме составляет около половины от общей концентрации ропивакаина, однако, значение концентрации несвязанного PPX в 7-9 раз выше, чем концентрация несвязанного ропивакаина при последующей непрерывной эпидуральной инфузии до 72 часов.
Нарушение функции почек не оказывает существенного влияния на фармакокинетику ропивакаина. Почечный клиренс PPX значимо коррелирует с клиренсом креатинина. Отсутствие корреляции между общей экспозицией, выраженной в AUC, и клиренсом креатинина указывает, что общий клиренс PPX включает внепочечную элиминацию в дополнение к почечной экскреции. У некоторых пациентов с нарушенной функцией почек может отмечаться повышение экспозиции PPX в результате низкого почечного клиренса. Из-за пониженной нейротоксичности PPX по сравнению с ропивакаином клинические последствия считаются незначительными при краткосрочном применении.
Свидетельства рацемизации ропивакаина in vivo отсутствуют.
Фармакодинамика
Наропин – первый местный анестетик амидного типа длительного действия, являющийся чистым энантиомером. Oбладает как анестезирующим, так и обезболивающим действием. Высокие дозы препарата применяются для местной анестезии при хирургических вмешательствах, низкие дозы препарата обеспечивают аналгезию (сенсорный блок) с минимальным и не прогрессирующим моторным блоком. На длительность и интенсивность блокады, вызванной ропивакаином, добавление адреналина не влияет. Обратимо блокируя вольтаж-зависимые натриевые каналы, препятствует генерации импульсов в окончаниях чувствительных нервов и проведению импульсов по нервным волокнам.
Наропин может оказывать влияние на другие возбудимые клеточные мембраны (например, в головном мозге и миокарде). Если избыточное количество местного анестетика достигает системного кровотока за короткий промежуток времени, возможно, проявление признаков системной токсичности. Признаки токсичности со стороны центральной нервной системы предшествуют признакам токсичности со стороны сердечно-сосудистой системы, так как наблюдаются при более низких концентрациях препарата в плазме крови.
Прямое действие местных анестетиков на сердце включает замедление проводимости, отрицательный инотропный эффект и, при выраженной передозировке, аритмии и остановку сердца. Внутривенное введение высоких доз Наропина приводит к таким же эффектам со стороны сердечно-сосудистой системы.
Непрямые сердечно-сосудистые эффекты (снижение АД, брадикардия), которые могут возникать после эпидурального введения ропивакаина, обусловлены возникающей симпатической блокадой.
Показания к применению
Анестезия при хирургических вмешательствах:
-
эпидуральная блокада при хирургических вмешательствах, в том числе при кесаревом сечении
-
блокада крупных нервов и нервных сплетений
-
блокада отдельных нервов и инфильтрационная анестезия
Купирование острого болевого синдрома:
-
продленная эпидуральная инфузия или периодическое болюсное введение, например, для устранения послеоперационной боли или обезболивания родов
-
блокада отдельных нервов и инфильтрация
-
продленная блокада периферических нервов
-
внутрисуставная инъекция
Купирование острого болевого синдрома в педиатрии:
-
каудальная эпидуральная блокада у новорожденных и детей до 12 летнего возраста включительно
-
блокада переферических нервов у детей с 1 до 12 летнего возраста включительно
-
продленная эпидуральная инфузия у новорожденных и детей до 12 летнего возраста включительно
Способ применения и дозы
Наропин должен использоваться только специалистами, имеющими достаточный опыт проведения регионарной анестезии.
Взрослые и дети старше 12 лет
В целом для анестезии при хирургических вмешательствах (например, при эпидуральном введении) требуются более высокие дозы и более концентрированные растворы препарата. При обезболивании (например, эпидуральное введение для купирования болевого синдрома) рекомендуются более низкие дозы и концентрации препарата.
Рекомендации по дозированию препарата Наропин для взрослых:
|
Концентрация препарата (мг/мл) |
Объем раствора (мл) |
Доза (мг) |
Начало действия (мин) |
Длитель-ность действия (ч) |
|
|
Анестезия при хирургических вмешательствах: |
|||||
|
Эпидуральная анестезия на поясничном уровне |
|||||
|
Хирургические вмешательства |
7.5 |
15 — 25 |
113 — 188 |
10 — 20 |
3 — 5 |
|
10.0 |
15 — 20 |
150 — 200 |
10 — 20 |
4 — 6 |
|
|
Кесарево сечение |
7.5 |
15 — 20 |
113 — 150 |
10 — 20 |
3 — 5 |
|
Эпидуральная анестезия на грудном уровне |
|||||
|
Послеоперационная обезболивающая блокада |
7.5 |
5 — 15 |
38 — 113 |
10 — 20 |
— |
|
Блокада крупных нервных сплетений |
|||||
|
Например, блокада плечевого сплетения |
7.5 |
10 — 40 |
75 — 300 |
10 — 25 |
6 – 10 |
|
Проводниковая и инфильтрационная анестезия |
7.5 |
1 — 30 |
7,5 — 225 |
1 — 15 |
2 — 6 |
|
Купирование острого болевого синдрома: |
|||||
|
Эпидуральное введение на поясничном уровне: |
|||||
|
Болюс |
2.0 |
10 — 20 |
20 — 40 |
10 — 15 |
0,5 – 1,.5 |
|
Периодическое введение (например, при обезболивании родов) |
2.0 |
10 – 15 (минимальный интервал -30 мин) |
20 — 30 |
||
|
Продленная инфузия для: — обезболивания родов |
2.0 |
6 — 10 мл/ч |
12 – 20 мг/ч |
— |
— |
|
-послеоперационного обезболивания |
2.0 |
6 — 14 мл/ч |
12 – 28 мг/ч |
— |
— |
|
Блокада периферических нервов |
|||||
|
Блокада бедренного нерва (инфузии или инъекции) |
2,0 |
5 — 10 мл/ч |
10– 20 мг/ч |
— |
— |
|
Эпидуральное введение на грудном уровне |
|||||
|
Продленная инфузия (например, для послеоперационного обезболивания) |
2.0 |
6 — 14 мл/ч |
12 – 28 мг/ч |
— |
— |
|
Проводниковая блокада и инфильтрация |
2.0 |
1 — 100 |
2 — 200 |
1 — 5 |
2 — 6 |
|
Внутрисуставное введение |
|||||
|
Однократная инъекция при артроскопии коленного сустава |
7.5 |
20 |
150 |
— |
2-6 |
Указанные в таблице дозы считаются необходимыми для надежной блокады и должны рассматриваться как руководство для применения у взрослых. Может наблюдаться индивидуальная вариабельность начала и продолжительности действия. Цифры отражают средний диапазон ожидаемых дозировок. Для справок о факторах, которые влияют на методы выполнения отдельных блокад и о требованиях, предъявляемых к конкретным группам пациентов, следует использовать стандартные руководства.
Дозировка для блокады крупных нервов должна быть скорректирована в зависимости от места введения и состояния пациента. Межлестничная и надключичная блокада плечевого сплетения может быть связана с большей частотой серьезных побочных реакций, независимо от местного анестетика (см. также раздел «Особые указания»).
Если Наропин дополнительно использовался для других видов анестезии, максимальная доза не должна превышать 225 мг.
Для предотвращения попадания анестетика в сосуд следует обязательно проводить аспирационную пробу до введения и в процессе введения препарата. Если предполагается использовать препарат в высокой дозе, рекомендуется ввести тест дозу — 3-5 мл лидокаина с адреналином. Случайное внутрисосудистое введение распознается по временному увеличению частоты сердечных сокращений, а случайное интратекальное введение — по признакам спинального блока.
До введения и во время введения Наропина (которое следует проводить медленно или путем увеличения вводимых последовательно доз препарата со скоростью 25-50 мг/мин) необходимо тщательно контролировать жизненно важные функции пациента и поддерживать с ним вербальный контакт. Однократное введение Наропина в дозе до 250 мг при эпидуральной блокаде для проведения хирургического вмешательства обычно хорошо переносилось пациентами. При появлении токсических симптомов следует немедленно прекратить введение препарата. При длительном проведении блокады путем продленной инфузии или повторного болюсного введения следует учитывать возможность создания токсических концентраций анестетика в крови и местного повреждения нерва. Введение Наропина в течение 24 ч в дозе до 800 мг суммарно при хирургических вмешательствах и для послеоперационного обезболивания, а также продленная эпидуральная инфузия после операции со скоростью 28 мг/ч в течение 72 ч хорошо переносится взрослыми пациентами.
Для купирования послеоперационной боли рекомендуется следующая схема применения препарата: если эпидуральный катетер не был установлен при оперативном вмешательстве, после его установки выполняется эпидуральная блокада Наропином (7.5 мг/мл). Анальгезия поддерживается инфузией Наропина (2 мг/мл). В большинстве случаев для купирования послеоперационной боли от умеренной до выраженной, инфузия со скоростью 6-14 мл/ч (12-28 мг/ч) обеспечивает адекватную анальгезию с минимальной непрогрессирующей двигательной блокадой (при использовании данной методики наблюдалось значительное снижение потребности в опиоидных анальгетиках). Для послеоперационного обезболивания Наропин (2 мг/мл) можно вводить непрерывно в виде эпидуральной инфузии в течение 72 ч без фентанила или в смеси с ним (1-4 мкг/мл). При применении Наропина 2 мг/мл (6-14 мл/час) обеспечивалось адекватное обезболивание у большинства пациентов.
Использование Наропина в концентрации выше 7.5 мг/мл при кесаревом сечении не изучено.
При длительной периферической блокаде с помощью непрерывной инфузии или путем повторных инъекций, следует учитывать риск достижения токсической концентрации препарата в плазме, а также локального повреждения нерва.
Рекомендации по дозированию препарата Наропин для детей до 12 лет:
|
Концентрация препарата (мг/мл) |
Объем раствора (мл/кг) |
Доза (мг/кг) |
|
|
Купирование острого болевого синдрома (пред-операционное и пост-операционное): |
|||
|
Каудальное эпидуральное введение: |
|||
|
Блокада в области ниже Т12 у детей с весом до 25 кг. |
2,0 |
1 |
2 |
|
Блокада периферических нервов у детей с 1 до 12 летнего возраста включительно: |
|||
|
(например, для блокады подвздошно-пахового нерва) |
5,0 |
0,6 |
3 |
|
Продленная эпидуральная инфзия у детей с массой тела до 25кг |
|||
|
Возраст от 0 до 6 месяцев |
|||
|
Болюс* |
2,0 |
0,5 — 1 |
1 — 2 |
|
Инфузия до 72 часов |
2,0 |
0,1мл/кг/час |
0,2мл/кг/час |
|
Возраст от 6 до 12 месяцев |
|||
|
Болюс* |
2,0 |
0,5 — 1 |
1 — 2 |
|
Инфузия до 72 часов |
2,0 |
0,2мл/кг/час |
0,4мл/кг/час |
|
Возраст от 1 до 12 лет включительно |
|||
|
Болюс** |
2,0 |
1 |
2 |
|
Инфузия до 72 часов |
2,0 |
0,2мл/кг/час |
0,4мл/кг/час |
*Меньшие дозировки из предлагаемого интервала рекомендуются для эпидурального введения на грудном уровне, в то время как большие дозы рекомендованы для эпидурального введения на поясничном или каудальном уровнях.
**Рекомендуется для эпидурального введения на поясничном уровнях. Обоснованным является снижение болюса для эпидуральной анальгезии на грудном уровне.
Дозы, указанные в таблице, считаются достаточными для достижения надежной блокады и являются руководством к использованию препарата в педиатрической практике. В то же время существует индивидуальная вариабельность скорости развития блока и его длительности.
У детей с избыточным весом часто требуется постепенное снижение дозы препарата; при этом необходимо руководствоваться «идеальным» весом пациента. Для справок о факторах, которые влияют на методы выполнения отдельных блокад и о требованиях, предъявляемых к конкретным группам пациентов, следует использовать стандартные руководства. Объем раствора для каудального эпидурального введения и объем болюса для эпидурального введения не должны превышать 25мл для любого пациента.
Для предотвращения непреднамеренного внутрисосудистого введения анестетика следует тщательно проводить аспирационную пробу до введения и в процессе введения препарата. Во время введения препарата необходимо тщательно контролировать жизненно важные функции пациента. При появлении токсических симптомов следует немедленно прекратить введение препарата.
Однократное введение ропивакаина в дозе 2 мг/мл (из расчета 2 мг/кг, объём раствора 1 мл/кг) для послеоперационной каудальной аналгезии обеспечивает адекватное обезболивание ниже уровня Т12 у большинства пациентов. Дети старше 4 лет хорошо переносят дозы до 3 мг/кг. Объем вводимого раствора для эпидурального введения на каудальном уровне может быть изменен с целью достижения различной распространенности сенсорного блока, что описано в стандартных руководствах.
Независимо от типа анестезии, рекомендуется дозированное введение рассчитанной дозы препарата. Применение препарата в концентрации выше 5 мг/мл, а также интратекальное применение Наропина у детей не исследовалось. Применение Наропина у недоношенных детей не изучалось.
Побочные эффекты
Очень часто (>1/10)
— гипотензия
— тошнота
Часто (>1/100)
— парестезия, головокружение, головная боль
— брадикардия, тахикардия
— гипертония
— рвота
— задержка мочеиспускания
— реакции в месте введения (повышение температуры, озноб, боль в спине)
Нечасто (>1/1000)
— беспокойство
— признаки интоксикации со стороны ЦНС (конвульсии, большой
эпилептический припадок, судороги, легкое головокружение, периоральная
парестезия, онемение языка, гиперакузия, звон в ушах, нарушение зрения,
дизартрия, мышечные подергивания, тремор), гипестезия
— синкопе
— одышка
— осложнения общего характера и реакции в месте введения (гипотермия)
Редко (>1/10000)
— остановка сердца, аритмия
— аллергические реакции (анафилактический шок, ангионевротический отек и
крапивница)
Наропин может вызывать острые системные токсические реакции при использовании высоких доз или при быстром повышении концентрации в крови при случайном внутрисосудистом введении препарата либо его передозировке.
Противопоказания
— известная повышенная чувствительность к местным анестетикам амидного типа
Лекарственные взаимодействия
Возможно суммирование токсических эффектов при одновременном назначении с другими местными анестетиками или препаратами структурно сходными с местными анестетиками амидного типа.
Взаимодействие ропивакаина и антиаритмических препаратов класса III (например, амиодарона) специально не изучалось, но следует соблюдать осторожность при совместном назначении.
Клиренс ропивакаина уменьшается на 77% при совместном назначении с флувоксамином, являющимся сильным конкурентным ингибитором цитохрома Р4501А2. Таким образом, одновременное применение сильнодействующих ингибиторов CYP1А2, таких как флувоксамин и эноксацин, с Наропином может послужить причиной метаболического взаимодействия, которое приводит к повышению концентрации ропивакаина в плазме крови. Поэтому пациентам, принимающим лечение сильными ингибиторами CYP1A2, такими как флувоксамин и эноксацин, не следует назначать продолжительное введение ропивакаина.
Повышение рН раствора выше 6.0 может привести к образованию преципитата из-за плохой растворимости ропивакаина при данных условиях.
Особые указания
Регионарная анестезия должна проводиться опытными специалистами. Обязательно наличие оборудования и лекарственных препаратов для проведения реанимационных мероприятий. До начала выполнения больших блокад должен быть установлен внутривенный катетер.
Персонал, обеспечивающий выполнение анестезии, должен быть соответствующим образом подготовлен и знаком с диагностикой и лечением возможных побочных эффектов, системных токсических реакций и других возможных осложнений.
Эпидуральная анестезия может приводить к снижению АД и брадикардии. Введение сосудосуживающих препаратов или увеличение объёма циркулирующей крови может уменьшить риск развития подобных побочных эффектов.
Имеются сообщения о единичных случаях остановки сердца у пожилых пациентов и у пациентов с сопутствующими сердечно-сосудистыми заболеваниями при применении Наропина для эпидуральной анестезии или блокад периферических нервов, особенно после случайного внутрисосудистого попадания препарата. В ряде случаев реанимационные мероприятия были затруднительны. Остановка сердца, как правило, требует более длительных реанимационных мероприятий. Поскольку Наропин метаболизируется в печени, следует проявлять осторожность при применении препарата у больных с тяжелыми заболеваниями печени; в некоторых случаях из-за замедленной элиминации может возникнуть необходимость уменьшения повторно вводимых доз анестетика.
Обычно у больных с почечной недостаточностью при введении препарата однократно или при использовании препарата в течение непродолжительного периода времени не требуется корректировать дозу. Однако, ацидоз и снижение концентрации белков в плазме крови, часто развивающиеся у больных с хронической почечной недостаточностью, могут повышать риск системного токсического действия препарата.
Следует своевременно корректировать гипотензию путем внутривенного введения 5-10 мг эфедрина, с повторным введением, при необходимости. Применение препарата у новорожденных требует учета возможной незрелости органов и физиологических функций, что особенно важно при продленной инфузии. Наропин – может являться порфириногенным и может применяться у пациентов с диагнозом острая порфирия только в случае, если нет более безопасной альтернативы.
Имеются сообщения о случаях хондролиза у пациентов, получавших послеоперационную внутрисуставную продленную инфузию. Большая часть этих сообщений касалась плечевого сустава. Из-за возможности влияния различных факторов и противоречивых литературных данных, точной причинно-следственной связи не установлено. Наропин не показан для продленной внутрисуставной инфузии.
С осторожностью: следует вводить препарат ослабленным пожилым пациентам или пациентам с тяжелыми сопутствующими заболеваниями, такими как блокады сердца (синоатриальная, атриовентрикулярная, внутрижелудочковая), прогрессирующий цирроз печени, тяжелая хроническая почечная недостаточность. Для данных групп пациентов регионарная анестезия является предпочтительной.
Беременность и лактация
Не выявлено влияния ропивакаина на фертильность и репродуктивную функцию, а также тератогенного действия. Не проводились исследования по оценке возможного действия ропивакаина на развитие плода у женщин.
Наропин можно применять при беременности только, если это оправдано клинической ситуацией (в акушерстве использование препарата для анестезии или аналгезии хорошо обосновано).
Экскреция ропивакаина и его метаболитов с грудным молоком не изучена. При необходимости применения препарата в период грудного кормления следует рассмотреть соотношение потенциальной пользы для матери и возможного риска для младенца.
Особенности влияния лекарственного средства на способность управлять транспортным средством или потенциально опасными механизмами
Необходимо воздерживаться от потенциально опасных видов деятельности, требующих повышенного внимания.
Передозировка
Симптомы: нарушение зрения и слуха, онемение вокруг рта, головокружение, парестезии, дизартрия, мышечный гипертонус, мышечные подергивания, аритмии; при прогрессировании интоксикации – снижение АД, брадикардия, аритмия, потеря сознания, генерализованные судороги, остановка сердца.
Лечение: при появлении первых признаков интоксикации следует прекратить введение; при развитии судорог поддерживают адекватное поступление кислорода с помощью кислородного мешка или маски, в/в вводят 100-120 мг тиопентала или 5-10 мг диазепама; после интубации и начала ИВЛ вводят суксаметоний. Необходимо поддерживать оптимальный газовый состав крови с одновременной коррекцией ацидоза.
Форма выпуска и упаковка
Раствор для инъекций 2 мг/мл по 20 мл, 7.5 мг/мл по 10 мл, 10 мг/мл по 10 мл, в запаянные ампулы из полипропилена. Каждая ампула помещается в контурную ячейковую упаковку. По 5 контурных ячейковых упаковок помещается в пачку картонную с инструкцией по применению на государственном и русском языках.
Условия хранения
Хранить при температуре не выше 25°С. Не замораживать.
Хранить в недоступном для детей месте!
Срок хранения
3 года
Не применять по истечении срока годности, указанного на упаковке.
Условия отпуска из аптек
По рецепту
Производитель
АстраЗенека АБ, SE 151 85 Содерталье, Швеция
Наименование и страна организации-упаковщика
АстраЗенека АБ, Швеция
Владелец регистрационного удостоверения
АстраЗенека АБ, Швеция
Наропин товарный знак – собственность группы компаний АстраЗенека
Адрес организации, принимающей претензии от потребителей по качеству продукции (товара) на территории Республики Казахстан
Представительство закрытой акционерной компании «АстраЗенека Ю-Кей Лимитед», в Республике Казахстан
Республика Казахстан, город Алматы, 05000, ул. Наурызбай батыра 31, Бизнес-Центр «Премиум», офис № 84
Телефон: +7 727 226 25 30, факс: +7 727 226 25 29
e-mail: Aigul.Doszhanova@astrazeneca.com
| 059223621477976719_ru.doc | 113 кб |
| 365844631477977869_kz.doc | 132 кб |
Отправить прикрепленные файлы на почту
Национальный центр экспертизы лекарственных средств, изделий медицинского назначения и медицинской техники

