Брюшной тиф у взрослых
Версия: Клинические рекомендации РФ 2021 (Россия)
Категории МКБ:
Брюшной тиф (A01.0)
Разделы медицины:
Инфекционные и паразитарные болезни
Общая информация
Краткое описание
Разработчик клинической рекомендации
Некоммерческое партнерство «Национальное общество инфекционистов» (ННОИ)
Клинические рекомендации
Брюшной тиф (инфекция, вызванная Salmonella Typhi) у взрослых
Возрастная группа: взрослые
Год утверждения: 2021
Определение заболевания или состояния (группы заболеваний или состояний)
Брюшной тиф (typhus abdominalis) — острое антропонозное инфекционное заболевание, вызываемое S. Enterica серотип Typhi, характеризующееся лихорадкой, симптомами общей интоксикации, бактериемией, язвенным поражением лимфатического аппарата преимущественно тонкой кишки, гепатолиенальным синдромом [1,2 ,3,4,5,11,12,18].
Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статистической классификации болезней и проблем, связанных со здоровьем
А01.0 – Брюшной тиф
Облачная МИС «МедЭлемент»
Классификация
Классификация заболевания или состояния (группы заболеваний или состояний)
1. манифестные формы
2. субманифестные (бессимптомные формы).
1. Типичная
2. Атипичная:
2.1. Стертая;
2.2. Абортивная.
3. Редкие формы (пневмотиф, менинготиф, нефротиф, колотиф, аппендикотиф, холангиотиф, тифозный гастроэнтерит).
По тяжести течения:
1. Легкая
2. Среднетяжелая
3. Тяжелая
1. Циклическое
2. Рецидивирующее
По наличию осложнений:
1. Неосложненный
2. Осложненный :
– специфические осложнения (кишечное кровотечение, перфорация кишечника);
– неспецифические (пневмония, эпидемический паротит, холецистит, тромбофлебит, отиты и др.).
Основными критериями оценки степени тяжести течения брюшного тифа являются гемодинамические показатели (пульс, АД), длительность лихорадки в разгаре болезни и осложнения. Степень тяжести определяют не менее трех клинических показателей– Приложение А3
При развитии осложнений степень тяжести оценивается как тяжелая вне зависимости от других клинических показателей.
Этиология и патогенез
Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
Возбудитель относится к семейству Enterobacteriaceae, роду Salmonella, виду enterica, подвиду I (enterica). Полное название возбудителя — Salmonella enterica serotype Typhi. В обычной практике возможно использование сокращенных вариантов названий: Salmonella ser. Typhi или Salmonella Typhi, или S. Typhi; [1, 2, 3, 4, 5, 12, 18].
Биологические свойства возбудителя: Популяция штаммов Salmonella enterica serotype Typhi включает подвижные грамотрицательные палочки, не образующие споры. Относятся к факультативным анаэробам, хорошо растут на обычных питательных средах. Вариабельно ферментируют ксилозу и арабинозу и по этой характеристике выделяют четыре ферментативных варианта S.Typhi (I-IV), которые служат эпидемиологическими маркерами штаммов [1, 2, 3, 4, 5, 12, 18]. При ее разрушении происходит освобождение эндотоксина. Антигенная структура S. Typhi представлена О-, Н- и Vi-антигенами, определяющими выработку соответствующих агглютининов. S. Typhi относительно хорошо сохраняется при низких температурах, чувствительна к нагреванию: при 56 °С погибает в течение 45–60 мин, при 60 °С — через 30 мин, при кипячении — за несколько секунд (при 100 °С почти мгновенно). Благоприятная среда для бактерий — пищевые продукты (молоко, сметана, творог, мясной фарш, студень), в которых они не только сохраняются, но и способны к размножению [1, 2, 3, 4, 5, 12, 18].
В организме человека бактерии, проникнув в клетки, под влиянием клеточных ферментов и других факторов трансформируются в L-формы. L-формы S. Typhi персистируют преимущественно в клетках костного мозга и ретикулоэндотелии. Иммуногенность L-форм резко снижена, что способствует пожизненному сохранению их в организме и формированию бактерионосительства [1, 2, 3, 4, 5, 12, 18].
Особенностью инфекционного процесса при брюшном тифе являются выраженный лимфотропизм S.Typhi, гиперергический характер воспаления в интестинальных очагах инфекции и высокая токсичность эндотоксина.
S. Typhi – относительно «молодой» возбудитель, характеризующийся высокой консервативностью генома и выраженной клональностью популяции. Глобальная популяция возбудителя брюшного тифа, включая штаммы S. Typhi, завозимые на территорию РФ, представлена устойчивыми к антибактериальным препаратам, производным хинолона штаммами — это является прогностическим признаком клинической неэффективности терапии тифа фторхинолонами. Возбудители с низким уровнем резистентности к фторхинолонам глобально распространились в последние 15 лет в различных регионах Азии: Таджикистане, Узбекистане, Вьетнаме, Индии, Пакистане, Бангладеш, а также в индустриально развитых странах – США и Великобритании, в которых большинство возникших случаев брюшного тифа связаны с посещением «эндемичных стран Азии». Более 80% штаммов S.Typhi, выделенных в 2005–2020 гг., характеризовались устойчивы к антибактериальным препаратам, производным хинолона , фторхинолонам [47, 48, 49]. Уровень устойчивости к антибактериальным препаратам, производным хинолона зависит от количества мутаций по типу олигонуклеотидных замен в хромосомных генах gyrA и parC, которые кодируют мишень действия хинолонов – топоизомеразы. Штаммы с единичной заменой (мутацией) имеют устойчивость низкого уровня. Штаммы с множественными мутациями — устойчивость высокого уровня. В целом, только 9,4% штаммов были чувствительными к антибактериальным препаратам системного действия; устойчивыми к антибактериальным препаратам, производным хинолона – 87,6%; фенотип множественной устойчивости (MDR) отмечен у 3,0% штаммов (антибактериальные препараты, производные хинолона, ампициллин**, хлорамфеникол**, ко-тримоксазол [сульфаметоксазол+триметоприм]** , тетрациклин).
Оценка филогенетической близости штаммов S.Typhi, завезенных в 2005–2020 гг. на территорию РФ, показала, что 80% российских штаммов принадлежали к «успешному международному азиатскому клону, относящихся к одной генетической группе « гаплотипу (генотипу) Н58 и с большой вероятностью происходили из стран Юго-Восточной и Южной Азии. Такие штаммы вызывали заболевания брюшной тиф в разные годы на многих территориях РФ [47, 48, 49].
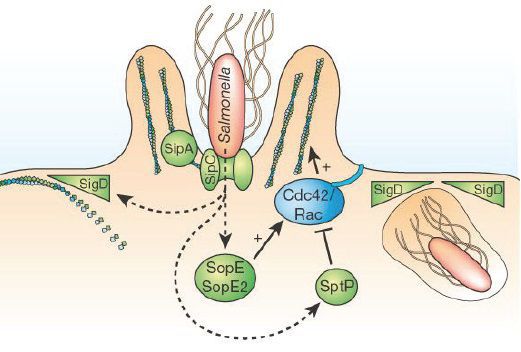
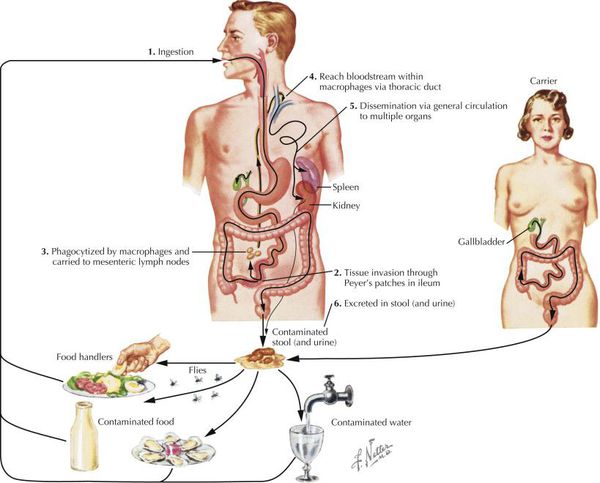
Для патогенеза брюшного тифа характерны цикличность и развитие определенных патофизиологических и морфологических изменений. Заражение происходит через рот, и первичным местом локализации возбудителей оказывается пищеварительный тракт. Особо следует отметить, что заражение не всегда влечет за собой развитие болезни. Возбудитель может погибнуть в желудке под влиянием бактерицидных свойств желудочного сока и даже в лимфоидных образованиях тонкой кишки. Преодолев желудочный барьер, возбудитель попадает в тонкую кишку, где происходят его размножение, фиксация солитарными и групповыми лимфоидными фолликулами с дальнейшим накоплением возбудителя, который по лимфатическим сосудам проникает в мезентериальные ЛУ. Эти процессы сопровождаются воспалением лимфоидных элементов тонкой, а нередко и проксимального отдела толстой кишки, лимфангитом и мезаденитом. Они развиваются в течение инкубационного периода, в конце которого возбудитель прорывается в кровяное русло, и развивается бактериемия, которая с каждым днем становится интенсивнее. Под влиянием бактерицидных систем крови лизируется возбудитель, высвобождаются ЛПС и развивается интоксикационный синдром, который проявляется лихорадкой, поражением ЦНС в виде адинамии, заторможенности, нарушений сна, поражением вегетативной нервной системы, характеризующимся бледностью кожных покровов, уменьшением частоты сердечных сокращений, парезом кишечника и задержкой стула. Этот период примерно соответствует первым 5–7 дням болезни. Воспаление лимфоидных элементов кишки достигает максимума и характеризуется как мозговидное набухание. Бактериемию сопровождает обсеменение внутренних органов, прежде всего печени, селезенки, почек, костного мозга, в них формируются специфические воспалительные гранулемы. Этот процесс сопровождается нарастанием интоксикации и появлением новых симптомов: гепатоспленомегалией, усилением нейротоксикоза, характерными изменениями картины крови. Одновременно происходят стимуляция фагоцитоза, синтез бактерицидных антител, специфическая сенсибилизация организма, резко возрастает выделение возбудителя в окружающую среду через желчь и мочевыделительную систему. Сенсибилизация проявляется появлением сыпи, элементы которой — очаг гиперергического воспаления в месте скопления возбудителя в сосудах кожи. Повторное проникновение возбудителя в кишечник вызывает местную анафилактическую реакцию в виде некроза лимфоидных образований. На третьей неделе отмечают тенденцию к снижению интенсивности бактериемии. Органные поражения сохраняются. В кишечнике происходит отторжение некротических масс и формируются язвы, с наличием которых связаны типичные осложнения брюшного тифа — перфорация язв с развитием перитонита и кишечное кровотечение. Следует подчеркнуть, что в развитии кровотечений существенную роль играют нарушения в системе гемостаза. На 4-й неделе резко снижается интенсивность бактериемии, активируется фагоцитоз, регрессируют гранулемы в органах, уменьшается интоксикация, снижается температура тела. Происходит очищение язв в кишечнике и начинается их рубцевание, острая фаза болезни завершается. Однако в силу несовершенства фагоцитоза возбудитель может сохраняться в клетках системы моноцитарных фагоцитов, что при недостаточном уровне иммунитета приводит к обострениям и рецидивам болезни, а при наличии иммунологической недостаточности — к хроническому носительству, которое при брюшном тифе рассматривают как форму инфекционного процесса. При этом из первичных очагов в системе моноцитарных фагоцитов возбудитель проникает в кровь, а затем в желчь и мочевыделительную систему с формированием вторичных очагов. В этих случаях возможны хронический холецистит, пиелит. Иммунитет при брюшном тифе длительный, но бывают повторные случаи заболевания через 20–30 лет. В связи с применением антибиотикотерапии и недостаточной прочностью иммунитета повторные случаи заболевания возникают в более ранние сроки [1, 2, 3, 4, 5, 12, 18].
Эпидемиология
Эпидемиология заболевания или состояния (группы заболеваний или состояний)
Российская Федерация не принадлежит к странам, эндемичным по БТ. На протяжении последних десятилетий эпидемиологическая ситуация оценивается как стабильная на фоне устойчивой тенденции к снижению заболеваемости.
В 2005–2020 гг. заболевания регистрировались в 63 субъектах в основном как спорадические единичные случаи. Ежегодно отмечается завоз брюшного тифа с эндемичных территорий иностранными туристами, студентами, обучающихся в российских ВУЗах, рабочими – мигрантами, россиянами, отдыхавшими в эндемичных странах (чаще Центральная, Южная и Юго-Восточная Азия). По суммарным данным в 2005–2020 гг. был установлен «завоз» брюшного тифа из 13 стран: Абхазия, Азербайджан, Бангладеш, Египет, Индия, Камбоджа, Кыргызстан, Мадагаскар, Непал, Объединенные Арабские Эмираты, Пакистан, Таджикистан, Узбекистан [47, 48, 49].
В 2017 – 2020 гг. в РФ были зарегистрированы 40 случаев брюшного тифа в шести ФО: Центральном – 20 случаев (2017-2019); Северо-Западном – 8 случаев (ежегодно в 2017- 2020); Южном – 1 случай (2019), Приволжском 2 случая (2017 и 2019); Уральском 3 случая (2017-2018); Сибирском – 6 случаев (2017-2018). Брюшной тиф в 2017–2020 гг. не регистрировался в двух ФО (Северо-Кавказском и Дальневосточном). Абсолютное число заболевших составило: в 2017 г. – 24; в 2018 г. – 9; в 2019 – 6; в 2020 – 1 [47, 48, 49].
Из 40 зарегистрированных случаев брюшного тифа 38 заболевших были взрослые, из них 37 человек проживали в городах, в сельской местности – 1. Два случая были зарегистрированы у детей школьного возраста (от 7 до 14 лет) в 2017 г. [47, 48, 49].
Сохраняется недооценка эпидемиологических и клинических данных на догоспитальном этапе, что требует усиления внимания к пациентам, посещавшим в пределах инкубационного периода страны с теплым и жарким климатом, эндемичные по брюшному тифу, а также к лицам без определенного места жительства, длительно лихорадящим больным с диарейным синдромом [47, 48, 49].
В 2017–2020 гг. заболеваемость брюшным тифом характеризовалась спорадическими случаями, регистрируемыми в течение года, без выраженной сезонности. [47, 48, 49].
Источником инфекции при брюшном тифе является человек: бактерионоситель, больной брюшным тифом; преимущественным механизмом передачи является фекально-оральный, реализуемый пищевым, водным и контактно-бытовым путями передачи возбудителя. Современной особенностью эпидемиологии брюшного тифа является резкое увеличение частоты заноса инфекции с территорий эндемичных по брюшному тифу из стран Юго-Восточной Азии. [1, 2, 3, 4, 5, 12, 13, 18].
При наблюдаемых в течение последних лет глобальной интенсивной трудовой миграции и росте популярности международного туризма, в том числе в страны с высоким уровнем заболеваемости брюшным тифом, в любой момент может произойти «завоз» инфекции в Российскую Федерацию и развитие групповых заболеваний брюшного тифа.
За последние 10 лет был отмечен «завоз» брюшного тифа с трудовыми мигрантами и туристами на территории России из 13 стран1.
Восприимчивость к брюшному тифу значительная. Индекс контагиозности составляет 0,4. Наиболее часто заболевают люди в возрасте от 15 до 40 лет. После перенесенного заболевания вырабатывается стойкий, обычно пожизненный иммунитет, однако в последние годы в связи с антибиотикотерапией больных и ее иммуносупрессивным действием, по-видимому, напряженность и длительность приобретенного иммунитета стали меньше, вследствие чего увеличилась частота повторных заболеваний брюшным тифом [1, 2, 3, 4, 5, 12, 13, 18].
________________________________
1 СанПиН 3.3686–21 «Санитарно-эпидемиологические требования по профилактике инфекционных болезней» XXVII. Профилактика брюшного тифа и паратифов (Зарегистрировано в Минюсте России 15.02.2021 N 62500)
Клиническая картина
Cимптомы, течение
Клиническая картина заболевания или состояния (группы заболеваний или состояний)
Брюшной тиф (типичная форма)
Инкубационный период от 3 до 21 дней (чаще от 9 до 14 дней, редко — до 60 дней) и зависит от инфицирующей дозы и состояния макроорганизма.
Различают следующие периоды болезни:
• Начальный
• Период разгара болезни
• Ослабления клинических проявлений (угасание)
• Выздоровления
При классическом течении ранее наблюдалось много осложнений (как специфических, так и неспецифических), решающих исход болезни.
Начало болезни при брюшном тифе постепенное или острое (более чем у 50% больных). Брюшной тиф может начинаться по типу гастроэнтерита, псевдомалярийного приступа, менингита, заболевания желчных путей, респираторного синдрома, катара верхних дыхательных путей.
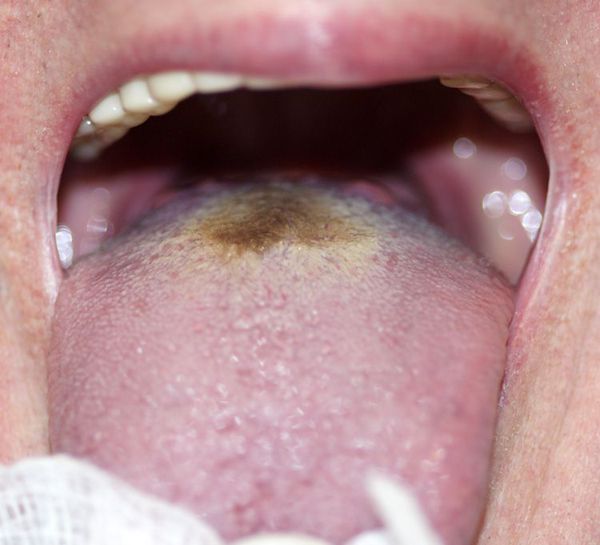
При постепенном развитии температура тела и общая интоксикация нарастают медленно, появляются недомогание, слабость, усталость, озноб, снижение аппетита вплоть до анорексии, головная боль, нарушение сна, миалгии. В других случаях наблюдается подъем температуры тела до 38-390С в течение 4–7 дней. Лихорадка постоянного типа, продолжительностью до 4–5 недель (температура тела вначале невысокая, затем прогрессивно повышается, достигает к началу второй недели 38-390С, становится постоянной (свидетельствует о выраженной токсинемии). Отмечается тошнота, дискомфорт в области живота без четкой локализации (метеоризм и вздутие живота), возможны запоры, либо поносы с характерным стулом («гороховый суп (пюре)». К концу 1-й недели болезни головная боль достигает максимума выраженности. Характерен внешний вид больного: адинамия, бледность кожных покровов; кожа горячая, сухая. Может наблюдаться ангина. Язык утолщенный, обложен белым налетом, с отпечатками зубов по краям («тифозный язык»). Живот умеренно вздут, определяется урчание и укорочение перкуторного звука в правой подвздошной области (симптом Падалки). Иногда наблюдаются выраженные боли в животе, симулирующие аппендицит. Со стороны сердечно-сосудистой системы в начальный период может отмечаться относительная брадикардия.
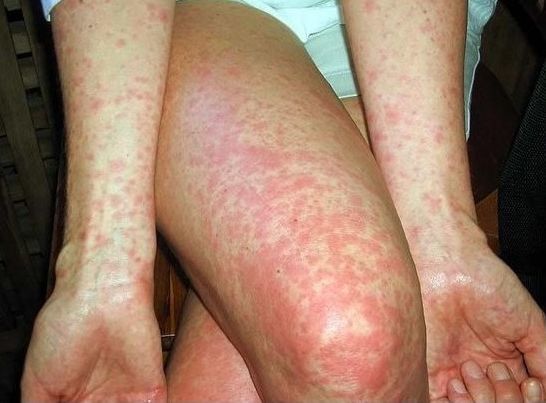
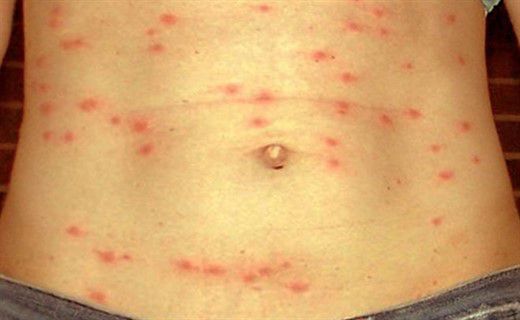
При остром начале болезни начальный период укорачивается, температура за 2 дня поднимается до высоких цифр, сопровождается ознобом и быстро нарастает общая интоксикация, достигая максимальной выраженности к 5-7-му дню болезни. Температура держится на высоких цифрах, устойчива к специфической этиотропной терапии, чаще носит волнообразный характер. Инфекционно-токсическая энцефалопатия («тифозный статус») развивается у 20–46% больных, тогда как у других больных наблюдаются его эквиваленты в виде головной боли, нарушения сна и адинамии. Кожа ладоней и стоп желтушно окрашена (симптом Филипповича). С 8-9-го дня болезни на кожных покровах появляется розеолезная экзантема (roseola elevata). Сыпь обычно скудная; обильная — чаще при тяжелых формах болезни. Единичные розеолы чаще всего располагаются на коже нижних отделов грудной клетки, спины, живота и очень редко на конечностях. В первые дни появления розеолы бледные и сочные, контуры их довольно четкие, в последующие дни плоские, но яркие. Продолжительность сохранения розеол составляет 2–4 дня (исчезают полностью или на долгое время оставляют пигментацию). Характерно подсыпание розеол. Высыпания могут наблюдаться в течение всего лихорадочного периода болезни, а иногда и при нормальной температуре. При тяжелой форме сыпь может быть геморрагической, что является неблагоприятным прогностическим признаком. Сыпь — опорный симптом при брюшном тифе, встречается у 50–60% больных.
В период разгара заболевания язык становится сухим, покрыт серым или коричневым налетом, иногда плотным грязно-бурым налетом (фулигинозный язык). Наблюдается метеоризм, а также урчание и правой подвздошной области. Стул чаще отсутствует, однако в ряде случаев может быть жидким до 4–5 раз в сутки, по типу горохового супа. Печень и селезенка отчетливо увеличены. средней плотности. Отмечается гипотония, тоны сердца глухие, наряду с относительной брадикардией у многих выявляется дикротия пульса. Изменения со стороны органов дыхания характеризуются явлениями бронхита или пневмонии.
К концу 2-й недели болезни наступает фаза наивысшего развития болезни, которая длится около 2 недель. Отмечаются выраженная интоксикация, затемненное сознание, бред, дрожание рук, судорожное подергивание мимической мускулатуры, непроизвольное мочеиспускание и дефекация, снижение артериального давления, сохраняется относительная брадикардия пульса, глухость тонов сердца.
Общий анализ крови в первые 2–3 дня болезни характеризуется умеренным лейкоцитозом, сменяющимся лейкопенией со сдвигом лейкоцитарной формулы влево, ан-или эозинофилопенией, относительным лимфоцитозом. Содержание гемоглобина и количество тромбоцитов может быть снижено. СОЭ умеренно ускорена. Лейкоцитоз в первые дни часто остается неявленным. Уровень печеночных ферментов в 2–3 раза превышают верхнюю границу нормы.
В этот период болезни возможно развитие осложнений: носовые и кишечные кровотечения, перфорация язв тонкой кишки, кроме того — пневмония, отит, миокардит, пиелит, менингит, инфекционный психоз и т. д.
При легком и среднетяжелом течении нарушения со стороны центральной нервной системы и сердечно-сосудистой выражены умеренно.
В разгаре болезни уменьшается количество мочи. Определяются протеинурия, микрогематурия, цилиндрурия. Возникают бактериурия, которая может привести к воспалению почечных лоханок и слизистой оболочки мочевого пузыря.
Возможные осложнения: орхит, эпидидимит, дисменорея, у беременных- преждевременные роды или аборты, а также кишечное кровотечение и перфорация брюшнотифозных язв.
В фазе угасания клинических симптомов температура постепенно снижается, чаще коротким лизисом, а затем нормализуется. Улучшается самочувствие, появляется аппетит, исчезают вялость, головная боль, метеоризм, очищается язык, уменьшаются размеры печени и селезенки, увеличивается диурез.
Период выздоровления начинается с нормализации температуры, восстановления нарушенных функций организма. Продолжительность его составляет 2–3 недели в зависимости от тяжести болезни. Длительное время могут оставаться астения, раздражительность, вегетососудистая дистония. В это время наблюдаются осложнения в виде миокардита, тромбофлебита, остеомиелита, холецистита и т. д.
Период выздоровления длится течение 2–3 недели, возможно субфебрильная температура, как результат вегетативно-эндокринных расстройств. У 3–5 % (до 12 % и выше по некоторым данным) формируется хроническое бактерионосительство.
Однако, до нормализации температуры возможны обострения, которые характеризуются нарастанием лихорадки и интоксикации, появлением свежих розеол, увеличением селезенки. Обострения наблюдаются чаще при не правильном лечении, в том числе при использовании антибактериального препарата системного действия, которому имеется устойчивость возбудителя.
Тяжесть болезни оценивается по степени интоксикации, по высоте и длительности лихорадки, по характеру и количеству осложнений [1, 2, 3, 4, 5, 12, 13, 18].
Особенности современного течения брюшного тифа
Изменение клинической картины связывают с частым применением антибактериальных препаратов и профилактическими вакцинами против брюшного тифа.
Участились легкие формы, при которых явления общей интоксикации выражены слабо, многие симптомы классического течения отсутствуют. Лихорадка продолжается 5–7 дней (иногда 2–3 дня) даже без использования антибактериальными препаратами.
В 60–80% случаев начало брюшного тифа острое, выявляется лимфаденопатия.
Трудности в диагностике представляют атипично текущие случаи, например, брюшной тиф с клинической картиной острого гастроэнтерита и кратковременной лихорадкой (1–3 дня).
В периоде реконвалесценции на фоне нормальной температуры тела могут развиваться осложнения в виде перфорации кишечной язвы (иногда больные поступают в хирургическое отделение неинфекционного стационара!).
Претерпели изменения и результаты лабораторных исследований. Почти у половины больных наблюдается нормоцитоз, в крови сохраняются эозинофилы. Серологические реакции на протяжении всей болезни могут оставаться отрицательными [1, 2, 3, 4, 5, 12, 13,18, 31, 32].
Особенности течения брюшного тифа в условиях жаркого климата
Заболевание протекают в условиях жаркого климата на фоне нарушений водно-солевого баланса, снижения общей реактивности, иммунодефицитного состояния, часто в сочетании с другими распространенными на данной территории инфекциями (малярия, вирусный гепатит, амебиаз, дизентерия и др.).
Характерно более острое начало болезни. Повышение температуры тела, как правило, сопровождается ознобом, нередко повторным. Лихорадка быстро, уже через 1–2 дня, достигает максимума.
Больных с самого начала беспокоит резкая общая слабость, головная боль преимущественно в области лба, сухость во рту, сильная жажда, миалгия и артралгия в области нижних конечностей, дисфункция кишечника. Стул до 3–4 раз в сутки, испражнения жидкой консистенции, светло-коричневого или зеленоватого цвета, без патологических примесей.
Часто развиваются явления ринита и фарингита (насморк со скудным серозным отделяемым, першение в горле, умеренная гиперемия слизистых оболочек ротоглотки и носа).
В первые дни болезни лицо больных может быть гиперемировано, позднее становится бледным. Пульс вначале частый, и только в разгаре болезни становится типичным (относительная брадикардия). Язык быстро покрывается суховатым налетом бурого цвета. Если не проводятся своевременно необходимые профилактические мероприятия, на нем образуются кровоточащие трещины. В первые дни болезни при пальпации живота отмечается урчание и шум плеска по ходу толстой и тонкой кишки [1, 2, 3, 4, 5, 12, 13,18].
Рецидивирующее течение брюшного тифа регистрируется у 10–15% больных.
Рецидивом считается возобновление клинической симптоматики брюшного тифа после периода апирексии продолжительностью не менее 2 недель.
Широкое применение антибактериальных препаратов приводит к более позднему появлению рецидивов у больных брюшным тифом (нередко и через 1 месяц и более периода апирексии). У больных, не получавших этиотропное лечение, рецидивы развиваются раньше — с 14 дня апирексии. При ранней отмене антибактериальных препаратов рецидивы развиваются у 20–30% больных.
Предвестниками рецидива являются длительный субфебрилитет после снижения температуры, тахикардия, гепатоспленомегалия, адинамия, стойкая анэозинофилия, положительные бактериологические исследования, низкий уровень антител.
Клинически рецидив протекает легче, с более коротким лихорадочным периодом. Число рецидивов может наблюдаться от 1 до 5 и более [1, 2, 3, 4, 5, 12, 13,18].
Атипичное течение брюшного тифа
Абортивная форма характеризуются типичным течением, но с быстрым (через 5–7, иногда 2-3дня), нередко критическим снижением температуры, исчезновением всех симптомов и переходом в стадию выздоровления.
Стертая форма («легчайший тиф», амбулаторный тиф) характеризуется кратковременной субфебрильной температурой, слабо выраженными симптомами интоксикации и отсутствием многих характерных признаков заболевания (брадикардии, метеоризма, сыпи). Температура тела на всем протяжении болезни не превышает 380С, интоксикация незначительная.
Редкие формы (пневмотиф, менинготиф, энцефалотиф, колотиф, аппендикотиф, холанготиф, нефротиф). В клинической картине превалируют симптомы, характерные для поражения того или иного органа. При этом сохраняются основные симптомы, указывающие на генерализованный процесс (гепатолиенальный синдром, поражение тонкой кишки и др.).
Бактерионосительство
У части переболевших может сформироваться бактерионосительство, они могут стать пожизненными источниками возбудителя, причем с высоким уровнем эпидемиологической опасности.
Брюшной тиф может проявляться острым и хроническим бактерионосительством, которые подразделяются на следующие категории:
— острые бактерионосители: лица, переболевшие брюшным тифом, у которых клиническое выздоровление наступает раньше, чем бактериологическое очищение организма от возбудителя, который может выделяться из мочи и кала до 3 месяцев после перенесенного заболевания;
— хронические бактерионосители: лица, выделяющие возбудителя более 3 месяцев после перенесенного заболевания, в том числе на протяжении всей жизни. Они составляют не менее 3–5% среди переболевших лиц. Выделение возбудителя хроническими носителями может иметь дискретный характер (возбудитель выделяется не постоянно), что затрудняет их выявление;
— транзиторные бактерионосители: лица, у которых при бактериологическом исследовании кала возбудитель был выделен однократно при отсутствии клинических проявлений или соответствующего диагноза в анамнезе. Наличие бактерий в пробах желчи или мочи исключает транзиторный характер носительства. Такое носительство может возникать при попадании возбудителей брюшного тифа в кишечник невосприимчивого к инфекции человека (вакцинированного против брюшного тифа), либо при заражении малой, субинфекционной дозой возбудителя.
Установление характера бактерионосительства и дифференциация хронического бактерионосительства от транзиторного и субклинических форм заболевания проводится в медицинских организациях1 [1, 2, 3, 4, 5, 12, 13,18].
Осложнения
Кишечное кровотечение чаще возникает в конце второй и на третьей неделе болезни. Оно может быть профузным и незначительным в зависимости от величины ульцерированного кровеносного сосуда, состояния свертываемости крови, тромбообразования, величины АД и т.д. В ряде случаев имеет характер капиллярного кровотечения из кишечных язв. Некоторые авторы указывают, что преходящее повышение АД, исчезновение дикротии пульса, учащение пульса, критическое снижение температуры, понос заставляют опасаться кишечного кровотечения. Кровотечению способствуют метеоризм и усиленная перистальтика кишечника. Прямой признак кровотечения — мелена (дегтеобразный стул). Иногда в испражнениях отмечают наличие алой крови. Общие симптомы внутреннего кровотечения — бледность кожных покровов, падение АД, учащение пульса, критическое снижение температуры тела, что сопровождается прояснением сознания, активизацией больного и создает иллюзию, что его состояние улучшилось. При массивных кровотечениях может развиться геморрагический шок, что имеет серьезный прогноз. Вследствие уменьшения объема циркулирующей крови за счет депонирования крови в чревных сосудах больные очень чувствительны к кровопотере, и общие симптомы кровотечения могут появиться при кровопотерях, значительно меньших, чем у здоровых. Наиболее опасны кровотечения из толстой кишки. Кровотечения могут быть однократными и повторными — до 6 раз и более, из-за нарушений свертываемости крови могут длиться по несколько часов [1, 2, 3, 4, 5, 12, 13,18].
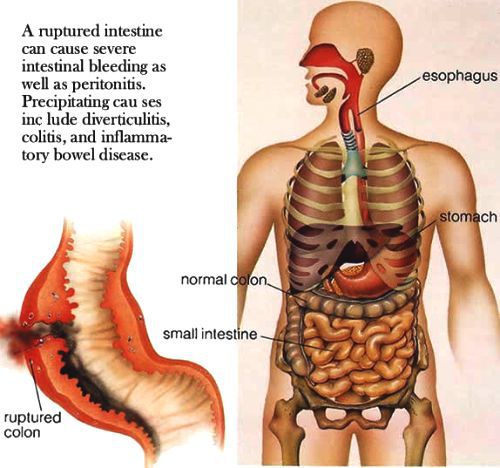
Более грозное осложнение — прободение кишки, которое встречают у 0,5–8% больных. Наблюдения свидетельствуют, что зависимость между анатомическими изменениями и тяжестью интоксикации отсутствует, поэтому затрудняется возможность предсказать развитие перфорации. Чаще она возникает в терминальном отделе подвздошной кишки на расстоянии примерно 20–40 см от илеоцекального клапана. Обычно возникает одно (реже два или три и более) перфоративное отверстие размерами до 1,5 см. Изредка прободение возникает в толстой кишке, желчном пузыре, червеобразном отростке, лимфатический аппарат которого активно вовлекается в воспалительный процесс. Перфорации обычно бывают однократными, но встречаются трех- и пятикратные, и возникают они чаще у мужчин. Клинические проявления перфорации — острая боль в животе, локализующаяся в мезагастральной области несколько правее от срединной линии, мышечное напряжение брюшного пресса, положительный симптом Щеткина–Блюмберга. Пульс частый, слабого наполнения, лицо бледнеет, кожа покрыта холодным потом, дыхание учащено, в ряде случаев отмечают тяжелый коллапс. Наиболее важные клинические признаки прободения кишки — боль, мышечная защита, метеоризм, исчезновение перистальтики. Боль, особенно «кинжальная», не всегда выражена, особенно при наличии тифозного статуса, из-за чего врачи зачастую совершают ошибки при постановке диагноза. Важные симптомы — метеоризм в сочетании с икотой, рвотой, дизурией и отсутствием печеночной тупости. Независимо от интенсивности боли у больных определяют местную ригидность мышц в правой подвздошной области, но по мере прогрессирования процесса напряжение мышц живота становится более распространенным и выраженным. Перфорации кишки способствуют метеоризм, повышенная перистальтика, травмы живота. Развитие перитонита возможно и при глубокой пенетрации брюшнотифозных язв, при некрозе мезентериальных ЛУ, нагноении инфаркта селезенки, тифозного сальпингита. Способствуют развитию кишечных кровотечений и перфораций поздняя госпитализация и поздно начатая специфическая терапия. Картина перфорации и перитонита на фоне антибиотикотерапии часто бывает стертой, поэтому даже нерезкие боли в животе должны привлечь внимание врача, а нарастание лихорадки, интоксикации, метеоризма, тахикардия, лейкоцитоз крови даже при отсутствии локальных симптомов указывают на развитие перитонита [1, 2, 3, 4, 5, 12, 13,18].
У 0,5–0,7% больных, как правило, в периоде разгара болезни развивается ИТШ. Клиническую картину ИТШ характеризуют внезапное резкое ухудшение состояния, озноб, гипертермия, спутанность сознания, артериальная гипотензия, лейко и нейтропения. Кожа становится бледной, влажной, холодной, нарастают цианоз, тахикардия, развиваются ДН («шоковое легкое»), олигурия. В крови отмечают азотемию (повышается концентрация мочевины и креатинина) [1, 2, 3, 4, 5, 12, 13,18].
В доантибиотический период летальность при брюшном тифе составляла 3–20%, при современной терапии — 0,1–0,3% [1, 2, 3, 4, 5, 12, 13,18].
__________________
1 СанПиН 3.3686–21 «Санитарно-эпидемиологические требования по профилактике инфекционных болезней» XXVII. Профилактика брюшного тифа и паратифов (Зарегистрировано в Минюсте России 15.02.2021 N 62500)
Диагностика
Диагностика заболевания или состояния (группы заболеваний или состояний), медицинские показания и противопоказания к применению методов диагностики
Критерии установления заболевания или состояния
Диагностика брюшного основывается на основании патогномоничных данных [1, 2, 3, 4, 5, 6, 11, 12, 26, 27]:
1) анамнестических данных: употребление инфицированных (или потенциально инфицированных) пищевых продуктов или воды за 8–72 ч. до начала заболевания, контакт с больным брюшным тифом; контакты с хроническими бактерионосителями или реконвалесцентами или приезжими из территорий, эндемичных по брюшному тифу; пребывание в очаге или контакт с длительно лихорадящим больным с неясным диагнозом; пребывание в течение 3–6 недель до возникновения болезни на территории, неблагополучной по брюшному тифу
2) жалобах и данных физикального обследования: цикличность заболевания, постепенное или острое (более чем у 50% больных) начало, постепенное или быстрое повышение температуры тела, выраженные симптомы интоксикации (головные боли, инверсия сна, слабость, заторможенность, адинамия, сухость во рту, жажда, отсутствие аппетита), лимфоаденопатия, розеолезная сыпь, запор или диарейный синдром с характерным стулом («гороховый суп (пюре)», явления ваготонии (бледность кожных покровов, вздутие живота, относительная брадикардия, глухость сердечных тонов, снижение артериального давления, фулигинозный язык), в разгар болезни присоединение инфекционно-токсической энцефалопатии («тифозный статус»), гепатоспленомегалии, патогмоничных симптомов Падалки и Филлиповича.
3) лабораторных исследований: выделение из клинического материала S.Typhi
4) данные инструментального обследования не используются для рутинной диагностики
Жалобы и анамнез
Для брюшного тифа характерны цикличность заболевания, постепенное или острое (более чем у 50% больных) начало, постепенное или быстрое повышение температуры тела, выраженные симптомы интоксикации (головные боли, инверсия сна, слабость, заторможенность, адинамия, сухость во рту, жажда, отсутствие аппетита), лимфоаденопатия, розеолезная сыпь, запор или диарейный синдром с характерным стулом («гороховый суп (пюре)», явления ваготонии (бледность кожных покровов, вздутие живота, относительная брадикардия, глухость сердечных тонов, снижение артериального давления, фулигинозный язык), в разгар болезни присоединение инфекционно-токсической энцефалопатии («тифозный статус»), гепатоспленомегалии, патогмоничных симптомов Падалки и Филлиповича. У 3–5%, а по некоторым данным до 12% и более, формируется хроническое бактерионосительство [1, 2, 3, 4, 5, 11, 12].
- Рекомендовано при сборе анамнеза тщательно расспросить пациента с подозрением на брюшной тиф о характере начала болезни, лихорадки, её длительности, появлении слабости, недомогания, головной боли, снижении аппетита, характере стула [1, 2, 3, 4, 5, 11,12] посещение стран
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
- Рекомендуется обратить внимание на выяснение данных эпидемиологического анамнеза у всех пациентов с подозрением на брюшной тиф: [1, 2, 3, 4, 5, 11,12]
— был ли контакт с больным брюшным тифом; контакты с хроническими бактерионосителями или реконвалесцентами или приезжими из территорий, эндемичных по брюшному тифу;
— пребывание в очаге или контакт с длительно лихорадящим больным с неясным диагнозом; пребывание в течение 3–6 недель до возникновения болезни на территории, неблагополучной по брюшному тифу
— употребление воды (из открытых водоемов, водопроводной, бутилированной и др.), овощей, фруктов, пищевых продуктов и готовых блюд (салатов, винегретов, холодных мясных блюд), пищевых продуктов жидкой и полужидкой консистенции, безалкогольных напитков и др., возможно вторично загрязненных, не отвечающих гигиеническим нормативам или приобретенных в местах несанкционированной торговли;
— несоблюдение правил личной гигиены
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
Комментарии: заражение может произойти в результате употребления инфицированной воды; употребления контаминированных мясных и молочных продуктов; через загрязненные руки и предметы бытовой обстановки, особенно в учреждениях круглосуточного пребывания пациента (стационар, психоневрологический интернат).
Физикальное обследование
- Рекомендовано пациентам с подозрением на брюшной тиф начать с общего осмотра, обратить внимание на наличие лихорадки, бледность кожи лица, туловища, желтушное окрашивание кожи стоп и ладоней (симптом Филлиповича), фулигинозный язык с отпечатками зубов на боковых поверхностях, появление розеолезной сыпи на коже нижней трети грудной клетки, спины и живота; умеренное вздутие живота; состояние лимфоузлов тонкой и толстой кишки, мезентериальных лимфоузлов, увеличение печени и селезенки, урчание в илеоцекальной области, частоту пульса, АД [1, 2, 3, 4, 5, 11, 12].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
- Рекомендуется пациентам с подозрением на брюшной тиф определение симптома Падалки (укорочение перкуторного звука в правой подвздошной области) и определение симптома Щеткина-Блюмберга (симптом раздражения брюшины) [1, 2, 3, 4, 5, 11,12]
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
- Рекомендуется пациентам с подозрением на брюшной тиф определение артериального давления и пульса, их соотношения (индекс Альговера — Приложение Г1), числа дыханий, состояния кожных покровов (бледность, холодные на ощупь, акроцианоз), объема диуреза (олигоурия, олигоанурия) с целью выявления признаков ИТШ [1, 2, 3, 4, 5, 11,12, 33, 34]
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
Комментарии: при тяжелом течении заболевания у пациентов с брюшным тифом на 2–3 неделе болезни может развиваться ИТШ.
- Рекомендуется пациентам с подозрением на брюшной тиф проводить щадящую поверхностную пальпацию органов брюшной полости, особенно на 2–3 неделе болезни [1, 2, 3, 4, 5, 11,12]
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
Комментарии: на 2–3 неделе брюшного тифа в кишечнике происходит отторжение некротических масс с последующим образованием язв, что в ряде случаев может привести к перфорации кишечника и кровотечению [25, 26].
- Рекомендуется пациентам при подозрении на брюшной тиф обратить внимание на наличие мелены (дегтеобразный стул) или алой крови в испражнениях на фоне нарастающей бледности кожных покровов, падении АД, учащении пульса, критического снижения температуры тела для своевременной диагностики кишечного кровотечения [1, 2, 3, 4, 5, 11,12, 25, 26]
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
- Рекомендуется пациентам при подозрении на брюшной тиф обратить внимание на наличие умеренной болезненности при пальпации живота, локальное напряжение мышц в правой подвздошной области, нарастание метеоризма, особенно при отсутствии отхождения газов, ослабление и исчезновение перистальтики по данным аускультации живота, исчезновение печеночной тупости для своевременной диагностики перфорации кишки и/или разрыва селезенки [1, 2, 3, 4, 5, 11,12]
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
- Рекомендован перевод в хирургическое отделение в течение 30 минут пациентов при наличии перфорации кишки и/или разрыве селезенки для своевременного оказания специализированной помощи [1, 2, 3, 4, 5, 11,12]
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
Комментарии: на 3-й неделе заболевания, реже – в более ранние сроки (11-13 день болезни), может произойти перфорация кишечника. Наиболее часто перфорация возникает в илеоцекальной области, чаще в терминальном отделе подвздошной кишки, в 20–30 см от илеоцекального клапана в виде одного, реже двух перфоративных отверстий [25, 26].
Лабораторные диагностические исследования
На этапе постановки диагноза:
- Рекомендуется провести общий (клинический) анализ крови с дифференцированным подсчетом лейкоцитов (лейкоцитарной формулой), общий (клинический) анализ мочи всем пациентам с подозрением на брюшной тиф для общей характеристики пациента, определения стадии заболевания, исключения наличия осложнений и сопутствующих заболеваний [1, 2, 3, 4, 5, 6, 11, 12, 26, 27]
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
Комментарии: клинико-биохимические показатели крови меняются в зависимости от периода болезни. Общий (клинический) анализ крови в первые 2–3 дня болезни характеризуется умеренным лейкоцитозом, сменяющимся лейкопенией со сдвигом лейкоцитарной формулы влево, ан- или эозинофилопенией, относительным лимфоцитозом. Может быть снижено содержание гемоглобина и количество тромбоцитов, ускорение СОЭ. В разгар болезни в общем (клиническом) анализе мочи определяются протеинурия, микрогематурия, цилиндрурия, бактериурия. В случае хронического выделения S.Typhi в общем анализе крови выявляется умеренный лимфоцитоз и нормоцитоз, иногда – лейкоцитоз и ускорение СОЭ. В последние годы диагностическое значение гематологических сдвигов у больных брюшным тифом снижается [1, 2, 3, 4, 5, 6, 11, 12, 26, 27]
- Рекомендуется провести биохимический анализ крови общетерапевтический с определением активности амилазы, аланинаминотрансферазы (АЛаТ), аспартатаминотрансферазы (АСаТ), исследованием уровня мочевины, общего билирубина, исследование уровня электролитов крови (калий, натрий, кальций) всем пациентам с подозрением на брюшной тиф для выявления наличия и степени нарушения функции внутренних органов [1, 2, 3, 4, 5, 6, 11, 12, 26, 27] .
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
Комментарии: в биохимическом анализе крови отмечается повышение уровня амилазы, мочевины, умеренная гиперферментемия (в 2–3 раза) (АЛТ, АСТ), общий билирубин в пределах нормы или незначительно увеличен; гипокалиемия, гипонатриемия, гипокальциемия.
- Рекомендуется микробиологическое (культуральное) исследование желчи, кала, крови, мочи на сальмонеллу тифа (Salmonella Typhi), паратифа A (Salmonella Paratyphi A), паратифа B (Salmonella Paratyphi B), паратифа С (Salmonella Paratyphi C) всем пациентам с подозрением на брюшной тиф для подтверждения этиологии заболевания до 3-х часов от момента поступления в стационар [1, 2, 3, 4, 5, 6, 11, 12, 26, 27, 46] .
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
Комментарии: диагностика основана на выявлении живых бактерий возбудителя в пробах биологических субстратов в зависимости от стадии заболевания; идентификации возбудителя по культурально-ферментативным свойствам, антигенной характеристике до уровня серологического варианта (S. Typhi), определения чувствительности к антимикробным препаратам. Как экспресс метод — проведение молекулярно-эпидемиологических исследований. Материалом для бактериологического исследования с целью диагностики брюшного тифа являются кровь (с 1-го дня болезни, в течение всего лихорадочного периода, а в случае возникновения рецидива даже при нормальной температуре тела); в течение всего периода болезни — испражнения, моча, желчь). S.Тyphi могут быть также выделены из розеол, костного мозга и грудного молока. Исследование секционного материала проводится для уточнения диагноза [1, 2, 3, 4, 5, 6, 11, 12, 26, 2, 46]
- Рекомендуется определение уровня специфических антител к сальмонелле тифи (Salmonella Typhi) и паратифа A (Salmonella Paratyphi A), паратифа B (Salmonella Paratyphi B), паратифа С (Salmonella Paratyphi C) в крови в РПГА всем пациентам с подозрением на брюшной тиф для подтверждения этиологии заболевания [1, 2, 3, 4, 5, 6, 11, 12, 26, 27, 46] .
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
Комментарии: серодиагностика брюшного тифа позволяет выявить специфические антитела класса IgG к О-антигенам S.Typhi (1, 9, 12) и Vi-антигену ljgbcfnm. Для серологических исследований используют прозрачную негемолизированную сыворотку крови (МУ 4.2.2039-05). Исследование проводят в динамике с интервалом 7–10 дней. Важно не столько наличие «диагностического» титра (1:160 в неэндемичных районах и 1:640 в эндемичных регионах и выше), сколько четырех- и более кратная динамика титра антител в парных сыворотках, начиная с 7 дня болезни (начало выработки агглютинина). Данный метод диагностики позволяет подтвердить диагноз у 80–92% больных, в т. ч. у пациентов с легкой и стертой формами брюшного тифа.
- Рекомендуется при возможности лаборатории применить молекулярно-биологическое исследование фекалий и крови на возбудителей брюшного тифа и паратифов (Salmonella Typhi/ Paratyphi А/В/С) всем пациентам с подозрением на брюшной тиф или паратифы для раннего подтверждения этиологии заболевания до 3-х часов от момента поступления в стационар [1, 2, 3, 4, 5, 6, 11, 12, 26, 27].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
Комментарии: показанием к проведению молекулярно-генетического экспресс–метода исследования проб биоматериала является необходимость раннего подтверждения брюшного тифа. Метод ПЦР-РВ с гибридизационно-флуоресцентной детекцией позволяет выявить ДНК S.Typhi в клиническом материале объектах окружающей среды и (нативных испражнениях). В основе реакции лежит детекция генов, кодирующих Vi-антиген и жгутиковый H-d-антиген S.Typhi.
- Рекомендовано определение основных групп крови (А, В, 0) и резус-принадлежности у пациентов с тяжелыми и фульминантными формами для возможного оказания неотложной помощи [1, 2, 3].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
- Рекомендовано исследование системы гемостаза (выполнение коагулограммы): определение времени свертывания нестабилизированной крови или рекальцификации плазмы, времени кровотечения, протромбинового (тромбопластинового) времени в крови или в плазме, тромбинового времени в крови, ПТИ пациентам с наличием геморрагического синдрома для оказания своевременной помощи [1, 2, 3]
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Инструментальные диагностические исследования
- Рекомендуется проведение ультразвукового исследования органов брюшной полости (комплексное) всем пациентам с брюшным тифом для диагностики увеличения и изменения структуры печени, селезенки, исключения сопутствующей патологии [1, 2, 3, 4, 5, 6, 11, 12]
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
Комментарий: для брюшного тифа характерна гепатоспленомегалия без изменения структуры печени.
- Рекомендовано компьютерная или магнитно-резонансная томография органов брюшной полости пациентам с неясными очаговыми изменениями в брюшной полости или неопределенными, противоречивыми данными, полученными при УЗИ органов брюшной полости, для уточнения выявленной патологи [1, 2, 3].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
- Рекомендуется проведение рентгенографии легких у пациентов с аускультативными изменениями в легких для выявления инфильтративных изменений в легких, дифференциальной диагностики с пневмонией [1, 2, 3, 4, 5, 6, 11, 12]
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
Комментарий: для брюшного тифа характерна развитие диффузного бронхита
- Рекомендуется контрольное ультразвуковое исследование органов брюшной полости (комплексное) пациентам с ранее выявленными изменениями для оценки динамики [1, 2, 3, 4, 5, 6, 11, 12]
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
Иные диагностические исследования
- Рекомендуется проведение эзофагогастродуоденоскопии у пациентов с болями в животе, рвотой «кофейной гущей» с целью дифференциальной диагностики [1, 2, 3, 4, 5, 6, 11, 12]
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
- Рекомендуется регистрация электрокардиограммы всем пациентам с брюшным тифом с целью выявления изменений в сердце на фоне нарушений микроциркуляции, гипоксии, дистрофических изменений [1, 2, 3, 4, 5, 6, 11, 12]
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
- • Рекомендуется проведение колоноскопии, видеоколоноскопии у пациентов с болями в животе и признаками кровотечения из нижних отделов желудочно-кишечного тракта с целью своевременного оказания специализированной помощи и проведения дифференциальной диагностики [1, 2, 3, 4, 5, 6, 11, 12]
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
- Рекомендуется консультация врача анестезиолога-реаниматолога пациентам с наличием неотложных состояний до 30 минут от момента поступления в стационар для определений показаний к переводу в отделение реанимации и интенсивной терапии (ОРИТ) [1, 2, 3].
Уровень убедительности рекомендаций C (уровень достоверности доказательств -5).
- Рекомендован осмотр врачом-хирургом пациентам с наличием интенсивных болей в животе, гипотонии до 30 минут от момента поступления в стационар для исключения острой хирургической патологии и определений показаний к переводу в хирургическое отделение [1, 2, 3].
Уровень убедительности рекомендаций C (уровень достоверности доказательств -5).
Лечение
Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
Лечение больных брюшным тифом должно быть комплексным и проводиться в нескольких направлениях:
• охранительный режим;
• тщательный гигиенический уход со стороны медицинского персонала за больными, находящимися в тяжелом состоянии;
• лечебное питание;
• воздействие на возбудителя;
• дезинтоксикация и восстановление гомеостаза;
• контроль водно-электролитного баланса (при необходимости);
• ликвидация структурно-функциональных изменений желудочно-кишечного тракта;
• восстановление нормальной микрофлоры кишечника.
1. Консервативное лечение
- Рекомендовано начало этиотропной лечение терапии всем пациентам после установления клинико-эпидемиологического диагноза [1, 2, 3, 4, 5, 6, 9, 11, 12, 19, 21, 23]
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 4).
- Рекомендовано антибактериальную терапию всем пациентам с брюшным тифом проводить с учетом чувствительности S.Typhi к АМП [1, 2, 3, 4, 5, 6, 9, 11, 12, 19, 21, 23]
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 4).
- Рекомендовано длительность курса антибактериальной терапии при брюшном тифе определяется фенотипом чувствительности к АМП штамма S.Typhi, видом АМП и тяжестью течения болезни [1, 2, 3, 4, 5, 6, 9, 11, 12, 19, 21, 23]
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
- Рекомендованы стартовые антибактериальные препараты для лечения брюшного тифа: фторхинолоны (ципрофлоксацин** по 0,5 г 2 раза в день после еды; офлоксацин** по 0,2–0,4 г 2 раза в день внутрь или в/в; пефлоксацин по 0,4 г 2 раза в день внутрь) или цефалоспорины 3-го поколения (цефтриаксон** — внутримышечно или внутривенно по 1,0– 2,0 г один раз в сутки или #цефиксим** — внутрь по 400 мг (1 раз в сутки или по 200 мг 2 раза в сутки)) [1, 2, 3, 4, 10, 11, 18, 20, 22, 27, 50-54]
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: в связи с широким распространением штаммов S. Typhi, устойчивых к хлорамфениколу**, ампициллину**, Ко-тримоксазолу**, препаратами выбора стали фторхинолоны. альтернатива – цефалоспорины 3-го поколения. При легком и среднетяжелом течении брюшного тифа могут использоваться пероральные формы антибактериальных препаратов, а при тяжелом течении заболевания предпочтительно введение препаратов внутривенно.
- Рекомендован #азитромицин** (1 г внутривенно или внутрь, затем 0,5 г внутривенно или внутрь один раз в день 7 дней) при развитии резистентности к фторхинолонам или при отсутствии данных о чувствительности S.Typhi к АМП [1, 2, 3, 4, 10, 11, 18, 20, 22, 27, 35, 36, 37, 55, 56]
Уровень убедительности рекомендаций B (уровень достоверности доказательств — 2).
- Рекомендована замена АМП если в течение 48 часов от начала этиотропного лечения не наблюдается улучшение состояния больного брюшным тифом (снижение температуры тела, уменьшение симптомов интоксикации, улучшение аппетита) [1, 2, 3, 4, 10, 11, 18, 20, 22, 27].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
- Рекомендовано проведение комбинированной антибактериальной терапии только для лечения больных с тяжелым течением, предпочтительно применение рекомендованных препаратов в максимальных разрешенных дозах, продолжительность лечения увеличивается до 5-х суток нормальной температуры тела [1, 2, 3, 4, 5, 6, 9, 11, 12, 19, 21, 23, 38, 39]
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 3).
Комментарий: показана эффективность комбинации – цефтриаксон внутривенно 2 г 1 раз в день и #азитромицин внутрь 0,5 г 1 раз в день в течение 7 дней или 72 часов после нормализации температуры тела [39]
- Рекомендовано лечение брюшного тифа у беременных проводить амоксициллином** (перорально по 1 г 2 раза/сут) и препаратами из группы цефалоспоринов 3-ого поколения (цефтриаксон** в/м 1,0 х 2р в сут ) [1, 2, 3, 4, 5, 6, 9, 11, 12, 19, 21, 23, 57, 58, 59]
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 4).
- Рекомендовано лечение рецидивов антибактериальными препаратами проводить с учетом результатов определения чувствительности штаммов S.Typhi к антибактериальным препаратам, выделенных от больных [1, 2, 3, 4, 5, 6, 9, 11, 12, 19, 21, 23]
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 4).
1.2 Патогенетическая терапия
Цель патогенетической терапии:
− соблюдение постельного режима и диеты
− уменьшение интоксикации;
− профилактика специфических осложнений (ИТШ, кровотечение, перфорация кишечника);
− коррекция нарушений водно-электролитного баланса;
− ликвидация структурно-функциональных изменений желудочно-кишечного тракта;
− восстановление нормальной микрофлоры кишечника.
- Рекомендуется обязательное проведение базисной терапии всем пациентам не зависимо от тяжести течения заболевания. Важным условием успешного лечения является соблюдение больными на всем протяжении острого периода постельного режима (при осложнениях — строго постельного режима) и диеты [1, 2, 3, 4, 5, 6, 9, 11, 12, 19, 21, 23]
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
- Рекомендовано всем пациентам с брюшным тифом соблюдение постельного режима в период лихорадки и в первые 7 дней нормальной температуры. С 6-7-го дня нормальной температуры разрешается сидеть, а с 10-12-го дня – ходить [1, 2, 3, 4, 5, 6, 9, 11, 12, 19, 21, 23]
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: больному запрещены резкие движения, подъем тяжести и натуживание во время дефекации. Врачу запрещается грубая глубокая пальпация брюшной полости, особенно на 2–3 недели болезни! Расширение режима проводится очень осторожно, постепенно, под тщательным контролем общего состояния больного и показателей функции желудочно-кишечного тракта (клинических, лабораторных и инструментальных).
- Рекомендовано диетическая разнообразная и легкоусвояемая пища. Пищу готовят на пару, в полужидком протертом виде (слизистые супы, полужидкие каши, яйца всмятку, омлет, картофельное пюре, белые сухари, печеные яблоки). Исключаются блюда с грубой клетчаткой. На весь период постельного режима назначают комбинированный стол на основе диеты 4 и 13. Количество жидкости составляет до 1,5–2 литров в сутки (чай, морс, настой шиповника). С 11-го дня нормальной температуры больного переводят на диету в пределах стола 2 по Певзнеру, которая рекомендуется больному в течение месяца после выписки [1, 2, 3, 4, 5, 6, 9, 11, 12, 19, 21, 23]
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
- Рекомендовано медперсоналу производить ежедневно больному туалет полости рта, слизистой губ, профилактику образования пролежней и контроль за состоянием стула [1, 2, 3, 4, 5, 6, 9, 11, 12, 19, 21, 23]
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
- Рекомендуется проведение дезинтоксикационной терапии по клиническим показаниям с учетом степени тяжести заболевания для купирования синдрома интоксикации до момента улучшения или полного купирования симптомов интоксикации (инфекционно-токсического шока и/или инфекционно-токсической энцефалопатии) [1, 2, 3, 4, 5, 6, 9, 11, 12, 19, 21, 23]
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 4).
- Рекомендуется пациентам со среднетяжелым и тяжелым течением с целью дезинтоксикации применение растворов, влияющих на водно-электролитный баланс (800 – 1200 мл 5% раствора декстрозы** внутривенно капельно, меглюмина натрия сукцинат**- со скоростью до 90 капель/мин (1–4,5 мл/мин) — 400–800 мл/сут. (Средняя суточная доза — 10 мл/кг. ) Объем и длительность зависит от степени тяжести пациента, проводится до полного купирования симптомов интоксикации [1, 2, 3, 4, 5, 9, 11, 12, 18, 60]
Уровень убедительности рекомендаций С (уровень достоверности доказательств –5)
- При наличии у пациентов лихорадки рекомендовано применение ибупрофена** внутрь по 200 мг (по 1 таблетке) до 3–4 раз в сутки (для достижения более быстрого терапевтического эффекта у взрослых доза может быть увеличена до 400 мг (по 2 таблетки) до 3 раз в сутки) с антипиретической целью [1 ,2, 3, 4, 5 ,9, 11,12]
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарий: не чаще, чем через каждые 6 часов, максимальная суточная доза 1200 мг для взрослых
- Рекомендуется проведение интенсивной терапии ИТШ, ДВС-синдрома в условиях ОРИТ по утвержденным для данных нозологий клиническим рекомендациям для оказания своевременной помощи [1, 2, 3, 4, 5, 6, 7, 8, 11, 12, 15]
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
- Рекомендовано пациентам брюшным тифом, осложненным кишечным кровотечением проведение гемостатической терапии до достижения улучшения или полного купирования симптомов кишечного кровотечения: назначение 5% раствора аминокапроновой кислоты** cуточная доза 5-30 мг, апротинина**: начальная доза 350000 АТрЕ (465500 КИЕ), через каждые 4 часа 140000 АТрЕ (1862500 КИЕ),.вводится внутривенно струйно. При сильных кровотечениях показано трансфузия 100-150 мл одногруппной крови или эритроцитарной массы. Потерю крови заменяют кровезаменителями и перфузионными растворами [1, 2, 3, 4, 5, 6, 9, 11, 14, 19, 24, 27, 30]
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5)
- Рекомендовано пациентам с брюшным тифом, осложненным кишечным кровотечением, полный покой, холод на живот, голод в течение 12 ч., затем щадящая диета, содержащая специализированные пищевые продукты (смеси белковые композитные сухие, витаминно-минеральные комплексы), с умеренным ограничением химических и механических раздражителей слизистой оболочки и рецепторного аппарата желудочно-кишечного тракта. Исключаются острые закуски, приправы, пряности; ограничивается поваренная соль (6 – 8г/день).Блюда приготовляются в отварном виде или на пару, протертые. Температура пищи — от 15 до 60 — 65°С.Свободная жидкость — 1,5 — 2 литра. Ритм питания дробный, 5 — 6 раз в день [1, 2, 3, 4, 5, 6, 9, 11, 14, 19, 24, 27, 30]
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5)
2. Хирургическое лечение
Рекомендуется хирургическое вмешательство при развитии перфорации [1, 2, 3, 4, 5, 6, 9, 11, 14, 19, 24, 27, 30]
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5)
3. Тактика ведения больных при остром и хроническом носительстве S. Typhi
Лечение больных с острым и хроническим бактерионосительством должно быть направлено не столько на элиминацию возбудителя, сколько на перевод активного, декомпенсированного процесса в стадию компенсации (латенции).
- Рекомендовано при остром бактерионосительстве после определения чувствительности S. Typhi к антибактериальным препаратам системного действия, назначение АМП на 2–3 недели [1, 2, 3, 4, 5, 6, 9, 11, 12, 19, 21, 23]
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: при выборе средств лечения должны учитываться сопутствующие заболевания, чувствительность к антибактериальным препаратам, переносимость препаратов и противопоказания к ним.
- Рекомендовано в условиях стационара провести курс максимально активной комплексной терапии (антибактериальной, иммуномодулирующей, антиоксидантной), а также обследовать больных на наличие сопутствующих заболеваний (описторхоз, холецистит, панкреатит и т.д.) с последующим лечением [1, 2, 3, 4, 5, 6, 9, 11, 12, 19, 21, 23]
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
Комментарии: лечение острых и хронических бактерионосителей должно быть комплексным и включать лекарственные препараты, обладающие способностью:
1) в достаточной концентрации проникать внутрь макрофага и оказывать на находящиеся в нем S. Typhi бактерицидное действие (макролиды и фторхинолоны). В результате лечения бактериовыделение прекращается у значительного числа носителей на разные сроки (от 2-х до 5 и более лет), снижается их эпидемиологическая опасность как источника инфекции [40, 41, 42]
2) усиливать фагоцитарную и ферментативную клеточную активность;
3) оказывать иммуномодулирующее действие;
4) усилить антиоксидантное действие.
- Рекомендовано при обнаружении тифо-паратифозных микробов у больных в период поздней реконвалесценции в кале, моче или желчи проведение проведение курса антибиотикотерапии другим антибактериальным препаратом системного действия в соответствии с результатами исследования культуры на чувствительность к антибактериальным препаратам системного действия [1, 2, 3, 4, 10, 11, 22, 27].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
- Рекомендовано для восстановления нормальной микрофлоры кишечника применять противодиарейные препараты биологического происхождения, регулирующие равновесие кишечной микрофлоры. [1,2 ,3,4,10, 11, 22, 27]
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: вид препарата, доза и длительность курса определяется индивидуально.
Медицинская реабилитация
Медицинская реабилитация и санаторно-курортное лечение, медицинские показания и противопоказания к применению методов медицинской реабилитации, в том числе основанных на использовании природных лечебных факторов
- Рекомендуется начинать реабилитационные мероприятия уже в периоде разгара или в периоде ранней реконвалесценции всем пациентам с брюшным тифом [1, 2, 3, 4, 5, 6, 17, 18, 29]
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5)
- Рекомендуется комплексный характер восстановительных мероприятий с участием различных специалистов и с применением разнообразных методов воздействия всем пациентам с брюшным тифом тифом [1, 2, 3, 4, 5, 6, 17, 18, 29]
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5)
- Рекомендуется соблюдать последовательность и преемственность проводимых мероприятий, обеспечивающих непрерывность на различных этапах реабилитации и диспансеризации всем пациентам [1, 2, 3, 29].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5)
- Рекомендуется у всех пациентов адекватность реабилитационных и восстановительных мероприятий и воздействий адаптационным и резервным возможностям пациента [1, 2, 3, 29]
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5)
Комментарии: важны постепенность возрастания дозированных физических и умственных нагрузок, а также дифференцированное применение различных методов воздействия
- Рекомендуется у всех пациентов постоянный контроль эффективности проводимых мероприятий [1, 2, 3, 29]
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5)
Комментарии: учитываются скорость и степень восстановления функционального состояния и профессионально-значимых функций, переболевших (косвенными и прямыми методами).
- Рекомендуется при выписке из стационара реконвалесцентов брюшного тифа врачу оформить и передать в поликлинику выписку из истории болезни [1, 2, 3, 29].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5)
Комментарии: история болезни включает клинический и этиологический диагнозы заболевания, данные о проведенном лечении, результаты обследования больного на бактерионосительство, рекомендации по его диспансеризации. При выписке из стационара больничный лист продлевается на 10 дней, при необходимости врач КИЗ может продлить его еще на 5 дней.
- Рекомендуется каждому переболевшему брюшным тифом вручать специальную санитарно-просветительную памятку [1, 2, 3, 29].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5)
Комментарии: существует вероятность формирования хронического бактерионосительства. Кроме того, переболевшему и повседневно общающимся с ним лицам (членам семьи) дополнительно разъясняется опасность заражения, необходимость строгого соблюдения правил личной гигиены и порядок проведения текущей дезинфекции.
- Рекомендуется пациенту в период реконвалесценции соблюдать охранительный режим [1, 2, 3, 29]
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5)
Комментарии: избегать тяжелого физического труда, тряски езды, переохлаждения и перегревания, посещения бани и сауны, занятий спортом в течение полугода. Категорически запрещается употребление любых спиртных напитков, жирной и острой пищи в течение полугода.
Прогноз
Дополнительная информация (в том числе факторы, влияющие на исход заболевания или состояния)
Критерии повышенного риска неблагоприятного исхода брюшного тифа:
• Госпитализация спустя 7 дней от начала болезни;
• Тяжелое течение брюшного тифа;
Признаки неблагоприятного течения:
• постоянный тип лихорадки;
• тахикардия;
• артериальная гипотензия;
• дистрофические изменения миокарда;
• анемия;
• лейкопения (менее 3∙109 в 1 мкл крови);
• лейкоцитоз (более 10∙109 в 1 мкл крови);
• возможное иммунодефицитное состояние и снижение резистентности организма, в т.ч. дефицит массы тела, частые затяжные инфекции в анамнезе, конституциональные отклонения в развитии;
• Хронические сопутствующие заболевания и хроническая очаговая инфекция;
• Сочетанные инфекционные болезни.
Госпитализация
Организация оказания медицинской помощи
Несмотря на планирование проведения диагностических и лечебных мероприятий пациентам при брюшном тифе, помощь носит неотложный характер. Позднее начало комплексной терапии, в том числе этиотропной, приводит к более длительному течению заболевания, к запоздалой диагностике осложнений и может ухудшить прогноз болезни у конкретного больного.
- Рекомендована госпитализация в инфекционный стационар всех пациентов с брюшным тифом инфекционный стационар по клиническим и эпидемическим показаниям [1, 2, 3, 4, 5, 6, 17, 18, 29]
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5)
Комментарии: госпитализацию больных осуществляют в течение первых трех часов, в сельской местности в течение 6 часов после получения экстренного извещения. На территориях с эндемичной заболеваемостью брюшным тифом провизорной госпитализации подлежат лица с лихорадочным состоянием невыясненного происхождения, продолжающимся более трех дней, с обязательным исследованием крови на гемокультуру. Вновь поступивших больных размещают отдельно от реконвалесцентов.
- Рекомендовано врачу-инфекционисту произвести осмотр пациента с подозрением на брюшной тиф не позднее 20 мин от момента поступления. [1, 2, 3, 4, 5, 6, 17, 18, 29]
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5)
- Реконвалесцентов брюшного тифа из стационара рекомендуется выписывать после исчезновения клинических симптомов и отрицательного трехкратного микробиологическое (культуральное) исследование кала, мочи и однократного исследования желчи на сальмонеллу тифа (Salmonella Typhi), паратифа A (Salmonella Paratyphi A), паратифа B (Salmonella Paratyphi B), паратифа С (Salmonella Paratyphi C) [1, 2, 3, 4, 5, 6, 11,12]
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
Комментарии: первое исследование проводят спустя 5 дней после установления нормальной температуры, последующие — с пятидневным интервалом. Желчь исследуется на 10 день нормальной температуры. Реконвалесцентов, получавших антибактериальные препараты системного действия, выписывают из стационара не ранее 21 дня. Лиц, не получавших антибактериальные препараты системного действия, — не ранее 14 дня после начала апирексии. Обнаружение S.Тyphi в процессе контрольного (перед выпиской из стационара) лабораторного обследования при отсутствии у больного, не относящегося к категории работников отдельных профессий, производств и организаций, признаков болезни не является противопоказанием к выписке из стационара.
Обнаружение S.Тyphi в процессе контрольного лабораторного обследования при отсутствии у больного, относящегося к категории работников отдельных профессий, производств и организаций, признаков болезни является основанием для проведения повторного курса лечения. В случае продолжающегося выделения S.Тyphi такой больной подлежит выписке из стационара с последующей постановкой на диспансерный учет с указанием на бактерионосительство S.Typhi и отстраняется от работы.
Реконвалесцентов, не относящихся к «декретированной группе», у которых в процессе контрольного лабораторного обследования диагностируется выделение S.Typhi, задерживают в больнице и проводят дополнительный комплекс лечения. Если возбудитель продолжает регистрироваться через 1,5–3 месяц после клинического выздоровления, реконвалесцента выписывают домой с указанием на бактерионосительство S.Typhi. от работы не отстраняют.
- Рекомендована после выписки из стационара реабилитация и диспансерное наблюдение реконвалесцентов брюшного тифа в поликлинике по месту жительства [1, 2, 3, 4, 5, 6, 17, 18, 29]
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5)
Медицинская помощь больным тифо-паратифозными заболеваниями оказывается в виде:
− первичной медико-санитарной помощи;
− скорой, в том числе скорой специализированной, медицинской помощи;
− специализированной, в том числе высокотехнологичной, медицинской помощи.
Медицинская помощь больным тифо-паратифозными заболеваниями может оказываться в следующих условиях:
• амбулаторно (в условиях, не предусматривающих круглосуточное медицинское наблюдение и лечение);
• стационарно (в условиях, обеспечивающих круглосуточное медицинское наблюдение и лечение).
Первичная медико-санитарная помощь предусматривает:
1) первичную доврачебную медико-санитарную помощь;
2) первичную врачебную медико-санитарную помощь;
3) первичную специализированную медико-санитарную помощь.
Первичная медико-санитарная помощь оказывается в амбулаторных условиях.
Первичная доврачебная медико-санитарная помощь в амбулаторных условиях осуществляется в фельдшерско-акушерских пунктах, родильных домах, учреждениях начального и среднего профессионального образования (далее — образовательные учреждения) средним медицинским персоналом.
Первичная врачебная медико-санитарная помощь осуществляется врачом-терапевтом участковым, врачом общей практики (семейным врачом) в амбулаторных условиях. При подозрении или выявлении у больного инфекционного заболевания, не требующего стационарного лечения по состоянию здоровья, врач-терапевт участковый (врачи общей практики (семейные врачи), средние медицинские работники медицинских организаций или образовательного учреждения) при наличии медицинских показаний направляет больного на консультацию в кабинет инфекционных заболеваний медицинской организации для оказания ему первичной специализированной медико-санитарной помощи.
Первичная специализированная медико-санитарная помощь осуществляется врачом-инфекционистом.
Специализированная, в том числе высокотехнологичная, медицинская помощь оказывается врачами-инфекционистами и включает в себя профилактику, диагностику, лечение заболеваний и состояний, требующих использования специальных методов и сложных медицинских технологий, а также медицинскую реабилитацию.
Профилактика
Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
- Вакцинация населения против брюшного тифа проводится по эпидемиологическим показаниям, при этом учитываются эпидемиологическая обстановка, уровни заболеваемости и санитарно-коммунального благоустройства населенных пунктов [1, 2, 3, 4, 5, 6, 17, 18, 29, 32]
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 3)
- Рекомендована профилактическая иммунизация населения на территориях, где уровень заболеваемости превышает 25 случаев на 100 тыс. населения; среди взрослых из групп риска: работники, занятые в сфере коммунального благоустройства (работники, обслуживающие канализационные сети, сооружения и оборудование), а также предприятий по санитарной очистке населенных мест, сбору, транспортировки и утилизации бытовых отходов; лица, работающие с живыми культурами брюшного тифа; работники инфекционных больниц и отделений (для больных кишечными инфекциями; военные и лица (туристы), выезжающих в тропические страны Азии, Африки и Латинской Америки; члены семей хронических бактерионосителей, находящихся с последними в постоянном общении в гигиенически неблагоприятных условиях, способствующих заражению [1, 2, 3, 4, 5, 6, 17, 18, 29, 32]
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5)
- Рекомендовано масштабность массовой иммунизации ограничить экстремальными условиями военных конфликтов, землетрясений, наводнений и т.п., влекущими за собой интенсивную миграцию населения и его размещение в лагерях для переселенцев (беженцев) и временных жилищах [1, 2, 3, 4, 5, 6, 17, 18, 29, 32]
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5)
- Рекомендовано по эпидемиологическим показаниям прививки проводить также при угрозе возникновения эпидемий и вспышек (стихийные бедствия, крупные аварии на водопроводных и канализационных сетях и т.п.) [1, 2, 3, 4, 5, 6, 17, 18, 29, 32]
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 3)
- Вакцинацию населения на гиперэндемичных по брюшному тифу территориях следует проводить за 1–2 месяца до начала сезонного подъема заболеваемости [1, 2, 3, 4, 5, 6, 17, 18, 29, 32]
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5)
________________
1 СанПиН 3.3686–21 «Санитарно-эпидемиологические требования по профилактике инфекционных болезней» XXVII. Профилактика брюшного тифа и паратифов (Зарегистрировано в Минюсте России 15.02.2021 N 62500)
Диспансерное наблюдение1
- Рекомендована частота обязательных контрольных обследований врачом-инфекционистом КИЗ: в течение первых двух месяцев после выписки 1 раз в неделю с термометрией; в третий месяц 1 раз в две недели с термометрией [1, 2, 3, 4, 5, 6, 17, 18, 29]
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5)
- Рекомендовано проведение лабораторных исследований:
1. микробиологическое (культуральное) исследование кала и мочи на сальмонеллу тифа (Salmonella Typhi), паратифа A (Salmonella Paratyphi A), паратифа B (Salmonella Paratyphi B), паратифа С (Salmonella Paratyphi C) с интервалом 2 дня (через 10 дней после выписки) 5-кратно;
2. микробиологическое (культуральное) исследование кала и мочи на сальмонеллу тифа (Salmonella Typhi), паратифа A (Salmonella Paratyphi A), паратифа B (Salmonella Paratyphi B), паратифа С (Salmonella Paratyphi C) ежемесячно -3 месяца;
3. микробиологическое (культуральное) исследование желчи на сальмонеллу тифа (Salmonella Typhi), паратифа A (Salmonella Paratyphi A), паратифа B (Salmonella Paratyphi B), паратифа С (Salmonella Paratyphi C) и РПГА с О9 и Vi диагностикумом на 4-м месяце после выписки;
4. микробиологическое (культуральное) исследование кала и мочи на сальмонеллу тифа (Salmonella Typhi), паратифа A (Salmonella Paratyphi A), паратифа B (Salmonella Paratyphi B), паратифа С (Salmonella Paratyphi C) и серологическое исследование крови однократно через год после выписки [1, 2, 3, 4, 5, 6, 17, 18, 29]
- Рекомендуется микробиологическое (культуральное) исследование желчи, кала, крови, мочи на сальмонеллу тифа (Salmonella Typhi), паратифа A (Salmonella Paratyphi A), паратифа B (Salmonella Paratyphi B), паратифа С (Salmonella Paratyphi C)
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5)
- Рекомендовано для решения вопроса о переводе на другую работу лиц декретированной группы при стойком бактерионосительстве (3 и более месяца) — консилиум терапевта, инфекциониста и эпидемиолога [1, 2, 3, 4, 5, 6, 17, 18, 29]
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5)
- Рекомендовано в процессе диспансеризации во время контрольных ежемесячных осмотров обращают внимание на самочувствие больного (общая слабость, повышенная утомляемость, нарушения аппетита, наличие явлений дискомфорта или болей в животе), характер стула (оформленный или неоформленный), наличие субфебрилитета и нормализации размеров печени и селезенки [1, 2, 3, 4, 5, 6, 17, 18, 29]
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5)
- Рекомендовано для диагностики последствий брюшного тифа в ряде случаев применение целенаправленных диагностических лабораторных и инструментальных методов, консультации специалистов [1, 2, 3, 4, 5, 6, 17, 18, 29]
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5)
Комментарии: в процессе наблюдения за этой категорией пациентов могут возникать различные экспертные вопросы, касающиеся профессиональной деятельности, службы в армии и т.п. Поэтому целесообразно разделить объём лечебно-диагностической
помощи на две ступени.
— Первая ступень осуществляется на уровне поликлиники врачом КИЗ или участковым врачом-терапевтом совместно с врачом-неврологом, врачом- нефрологом и, при необходимости, подключением других узких специалистов амбулаторной сети.
— Вторая ступень используется при выявлении той или иной патологии, требующей проведения более детального клинического, лабораторного и инструментального обследования, а также при необходимости решения экспертных вопросов. На второй ступени к диагностическому и лечебному процессу привлекаются врачи и диагностические службы специализированных отделений стационаров.
- Рекомендовано при отсутствии жалоб и изменений со стороны внутренних органов по истечении срока диспансерного наблюдения, пациентов, перенесших брюшной тиф, снять с учета [1, 2, 3, 4, 5, 6, 17, 18, 29]
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5)
______________
1 СанПиН 3.3686-21 «Санитарно-эпидемиологические требования по профилактике инфекционных болезней» XXVII. Профилактика брюшного тифа и паратифов (Зарегистрировано в Минюсте России 15.02.2021 N 62500)
Информация
Источники и литература
-
Клинические рекомендации Национального научного общества инфекционистов (ННОИ)
- 1. Под ред. Н.Д. Ющука, Ю.Я. Венгерова. //Инфекционные болезни: национальное
руководство- 2-е изд., перераб. И доп./ М. : ГЭОТАР-Медиа, 2019. (Серия «Национальные
руководства»).
2. В.И. Покровский, С.Г. Пак, Н.И. Брико, Б.К. Данилкин. // Инфекционные болезни и
эпидемиология : учебник / М. : ГЭОТАР-Медиа, 2017. 1008 с.
3. Г. К. Аликеева [и др.] ; ред.: Н. Д. Ющук, Ю. Я. Венгеров. // Инфекционные болезни:
учебник- 2-е изд., перераб. И доп. / М. : ГЭОТАР -Медиа, 2016.
4. Е.П. Шувалова, Е.С. Белозеров, Т.В. Беляева, Е.И. Змушко.//Инфекционные болезни
: учебник для студентов медицинских вузов. 8-е изд., перераб. И доп. / СПб. : СпецЛит‚
2016. 783 с.
5. под ред. В.И. Покровского, М.Г. Твороговой, Г.А. Шипулина.//Лабораторная
диагностика инфекционных болезней : справочник / М. : Бином, 2014. 648 с.
6. сост. Д. А. Валишин [и др.].// Неотложные состояния в клинике инфекционных
болезней: учеб. Пособие / Уфа: ГБОУ ВПО «БГМУ» МЗ РФ. – 2014.- Ч. 1 / — 78 с.
7. сост. Д. А. Валишин. //Неотложные состояния в клинике инфекционных болезней :
учеб. Пособие / Уфа: ГБОУ ВПО «БГМУ» МЗ РФ. – 2014.- Ч. 2 / — 2014. – 90 с.
8. Попова Л.Л., Юрченко Н.Г., Роганова И.В., Стребкова Е.А., Константинов Д.Ю.,
Русинова Н.И., Стальнова Г.Л., Якимаха Г.Л. //Диагностика и лечение наиболее
распространенных инфекционных болезней Учебное пособие. /Самара, 2013. С. 62-64.
9. А.П. Казанцев, В.А. Казанцев. //Дифференциальная диагностика инфекционных
болезней / М. : МИА, 2013. 496 с.
10. Н.Д. Ющук, Ю.В. Мартынов, М.Г. Кулагина, Л.Е. Бродов.//Острые кишечные
инфекции : руководство. 2-е изд., перераб. И доп. / М. : ГЭОТАР-Медиа, 2012. 400 0.
11. под ред. Ю.В. Лобзина‚ К.В. Жданова.//Руководство по инфекционным болезням: в
2кн. 4-е изд., доп. И перераб./ СПб. : Фолиант, 2011. Кн. 1.664с.
12. сост. Д. Х. Хунафина [и др.].//Классификация инфекционных болезней : учеб.-метод.
Пособие / Уфа: ГОУ ВПО БГМУ , 2011.
13. А. Н. Бурганова [и др.]//Диарея в дифференциальной диагностике инфекционных
болезней: учеб. Пособие / Уфа: Баш. Гос. Мед. ун-т, 2010. – 83 с
14. Шайхуллина Л.Р., Хунафина Д.Х., Валишин Д.А., Бурганова А.Н., Галиева А.Т.,
Старостина В.И.//Неотложная терапия инфекционных заболеваний /В сборнике: Новые и
возвращающиеся инфекции. Сборник научных статей участников Всероссийской научно-практической конференции с международным участием. Ответственный редактор Г.М.
Хасанова. 2016. С. 85-89.
15. Валишин Д.А., Мамон А.П., Мурзабаева Р.Т., Мамон М.А., Бурганова А.Н.,
Гайдукевич С.Р., Гумерова Р.З., Авхатова А.Ф.//Дифференциальная диагностика кишечных
инфекций /В сборнике: Фундаментальные и прикладные аспекты современной
инфектологии сборник научных статей участников Всероссийской научно-практической
конференции с международным участием: в 2-х томах. Ответственный редактор Г.М.
Хасанова. 2016. С. 52-55.
16. Ратников Н.Н., Акимкин В.Г., Азаров И.И., Коваленко А.Н.//Актуальность
проблемы иммунопрофилактики брюшного тифа на опыте применения вакцины
ВИАНВАК в эндемичном по брюшному тифу регионе /Медицинский алфавит. 2016. Т. 2.№
32 (295). С. 24-28.
17. Крамарь О.Г., Попов С.Ф.//Брюшной тиф/Учебно-методическое пособие для
студентов высших учебных учреждений / Министерство здравоохранения Российской
Федерации; Волгоградский государственный медицинский университет. Волгоград, 2016.
18. Кафтырева Л.А., Егорова С.А., Макарова М.А., Тюленев С.В., Трифонова Г.Ф.,
Калинина О.В.//Особенности резистентности к антимикробным препаратам возбудителя
брюшного тифа, зарегистрированного на территории российской федерации в 2005-2016
гг/Профилактическая и клиническая медицина. 2017. № 2 (63). С. 14-19.
19. Иоскевич Н.Н.//Хирургическое лечение осложнений брюшного тифа/В
сборнике:Актуальные проблемы медицины/материалы ежегодной итоговой научно-
практической конференции. 2017. С. 344-348.
20. Кафтырева Л.А., Егорова С.А., Войтенкова Е.В.//Методические особенности
определения чувствительности возбудителя брюшного тифа к антимикробным
препаратам/Инфекция и иммунитет. 2016. Т. 6.№ . С. 40.
21. Закирова Ж.С., Жолдошев С.Т., Ташов К.Э.//Клиническая оценка и
эпидемиологическая характеристика брюшного тифа/Успехи современной науки и
образования. 2016. Т. 3.№ 6. С. 46-50.
22. Аитов К.А., Боброва Н.К.//Современное течение брюшного тифа и эффективность
антибактериальной терапии/В сборнике: Нерешенные вопросы этиотропной терапии
актуальных инфекций. Материалы Всероссийской научно-практической конференции,
посвященной 120-летию первой в России кафедры инфекционных болезней Военно-
медицинской академии имени С.М. Кирова. 2016. С. 21-22.
- 1. Под ред. Н.Д. Ющука, Ю.Я. Венгерова. //Инфекционные болезни: национальное
Информация
Список сокращений
ВОЗ — Всемирная организация здравоохранения
CDC — Центры по контролю и профилактике заболеваний США (Centers for Disease Control and Prevention)
ОМС — Обязательное медицинское страхование граждан
МКБ-10 — Международная классификация болезней, травм, и состояний, влияющих на здоровье 10-го пересмотра
ПМУ — Простая медицинская услуга
МЗ РФ — Министерство здравоохранения Российской Федерации
ОКОНХ — Общероссийский классификатор отраслей народного хозяйства
ФЗ — Федеральный закон
*(3) — международное непатентованное или химическое наименование лекарственного препарата, а в случаях их отсутствия — торговое наименование лекарственного препарата
*3* — входящих в перечень жизненно необходимых и важнейших лекарственных препаратов для медицинского применения
*3** — перечень лекарственных препаратов для медицинского применения, в том числе лекарственных препаратов для медицинского применения, назначаемых по решению врачебных комиссий медицинских организаций
*3*** — минимальный ассортимент лекарственных препаратов, необходимых для оказания медицинской помощи.
ПТИ — Пищевая токсикоинфекция
ИТШ – Инфекционно-токсический шок
КИЗ — Кабинет инфекционных заболеваний
УЗИ — Ультразвуковое исследование
ИФА — Иммуноферментный анализ
ПЦР-РВ — Полимеразная цепная реакция в реальном времени
РКоА — Реакция коагглютинации
РИФ — Реакция иммунофлуоресценции
АМП — противомикробные препараты
ЛПУ — Лечебно-профилактическое учреждение
МПК — Минимальная подавляющая концентрация
МР — Методические рекомендации
МУ — Методические указания
ОКЗ — Острое кишечное заболевание
РПГА — Реакция пассивной гемагглютинации
СП — Санитарно-эпидемиологические правила
Ig M — Иммуноглобулины класса M
Ig G — Иммуноглобулины класса G
MDR — Множественная устойчивость к антибиотикам
МФС — Моноцитарно-макрофагальная система
Термины и определения
Доказательная медицина – подход к медицинской практике, при котором решения о применении профилактических, диагностических и лечебных мероприятий принимаются исходя из имеющихся доказательств их эффективности и безопасности, а такие доказательства подвергаются поиску, сравнению, обобщению и широкому распространению для использования в интересах пациентов
Заболевание — возникающее в связи с воздействием патогенных факторов нарушение деятельности организма, работоспособности, способности адаптироваться к изменяющимся условиям внешней и внутренней среды при одновременном изменении защитнокомпенсаторных и защитно-приспособительных реакций и механизмов организма.
Качество медицинской помощи – совокупность характеристик, отражающих своевременность оказания медицинской помощи, правильность выбора методов профилактики, диагностики, лечения и реабилитации при оказании медицинской помощи, степень достижения запланированного результата.
Клинические рекомендации – документ, основанный на доказанном клиническом опыте, описывающий действия врача по диагностике, лечению, реабилитации и профилактике заболеваний, помогающий ему принимать правильные клинические решения.
Уровень достоверности доказательств – отражает степень уверенности в том, что найденный эффект от применения медицинского вмешательства является истинным.
Уровень убедительности рекомендаций – отражает не только степень уверенности в достоверности эффекта вмешательства, но и степень уверенности в том, что следование рекомендациям принесет больше пользы, чем вреда в конкретной ситуации.
Инструментальная диагностика – диагностика с использованием для обследования больного различных приборов, аппаратов и инструментов.
Лабораторная диагностика — совокупность методов, направленных на анализ исследуемого материала с помощью различного специализированного оборудования.
Медицинское вмешательство — выполняемые медицинским работником и иным работником, имеющим право на осуществление медицинской деятельности, по отношению к пациенту, затрагивающие физическое или психическое состояние человека и имеющие профилактическую, диагностическую, лечебную, реабилитационную или исследовательскую направленность виды медицинских обследований и (или) медицинских манипуляций, а также искусственное прерывание беременности.
Критерии оценки качества медицинской помощи
Приложение А1. Состав рабочей группы по разработке и пересмотру клинических рекомендаций
1. Арсланова Лира Валерьевна – доцент кафедры инфекционных болезней с курсом ИПО ФГБОУ ВО «Башкирский государственный медицинский университет» МЗ России, кандидат медицинских наук.
2. Бурганова Алена Наиповна – доцент кафедры инфекционных болезней с курсом ИПО ФГБОУ ВО «Башкирский государственный медицинский университет» МЗ России, кандидат медицинских наук.
3. Валишин Дамир Асхатович – заведующий кафедрой инфекционных болезней с курсом ИПО ФГБОУ ВО «Башкирский государственный медицинский университет» МЗ России, доктор медицинских наук, профессор.
4. Захаренко Сергей Михайлович — заместитель директора ФГБУ ДНКЦИБ ФМБА России, кандидат медицинских наук, доцент
5. Иванова Людмила Петровна – доцент кафедры инфекционных болезней ФГБОУ ДПО РМАПО Минздрава России, кандидат медицинских наук
6. Кафтырева Лидия Алексеевна – заведующая лабораторией кишечных инфекций ФБУН «Санкт-Петербургский НИИ эпидемиологии и микробиологии имени Пастера», доктор медицинских наук
7. Матвеева Зоя Николаевна — ведущий научный сотрудник лаборатории кишечных инфекций ФБУН «Санкт-Петербургский НИИ эпидемиологии и микробиологии имени Пастера», , кандидат медицинских наук
8. Никифоров Владимир Владимирович – заведующий кафедрой инфекционных болезней и эпидемиологии ЛФ ФГБОУ ВО «Российский национальный исследовательский медицинский университет им. Н. И. Пирогова» Минздрава России, главный инфекционист Федерального медико-биологического агентства РФ, доктор медицинских наук, профессор
9. Новак Ксения Егоровна — доцент кафедры инфекционных болезней взрослых и эпидемиологии ФГБОУ ВО «Санкт-Петербургский государственный педиатрический медицинский университет» Минздрава России, кандидат медицинских наук
10. Соколова Любовь Васильевна – доцент кафедры инфекционных болезней и эпидемиологии ЛФ ФГБОУ ВО «Российский национальный исследовательский медицинский университет им. Н. И. Пирогова» Минздрава России, кандидат медицинских наук
11. Чуланов Владимир Петрович – заместитель директора по научной работе и инновационному развитию ФГБУ НМИЦ Фтизиопульмонологии и инфекционных болезней МЗ РФ, доктор медицинских наук, профессор, профессор кафедры инфекционных болезней ФГАОУ ВО Первого МГМУ им. И.М. Сеченова, главный внештатный специалист Минздрава России по инфекционным болезням.
12. Шайхуллина Лиана Робертовна – Доцент кафедры инфекционных болезней с курсом ИПО ФГБОУ ВО «Башкирский государственный медицинский университет» МЗ России, кандидат медицинских наук.
13. Шахмарданов Мурад Зияудинович – профессор кафедры инфекционных болезней и эпидемиологии ЛФ ФГБОУ ВО «Российский национальный исследовательский медицинский университет им. Н. И. Пирогова» Минздрава России, доктор медицинских наук
14. Эсауленко Елена Владимировна — заведующая кафедрой инфекционных болезней взрослых и эпидемиологии ФГБОУ ВО «Санкт-Петербургский государственный педиатрический медицинский университет» Минздрава России, доктор медицинских наук, профессор
Все члены рабочей группы являются членами Некоммерческое партнерство «Национальное общество инфекционистов» (ННОИ)
Конфликт интересов отсутствует.
Приложение А2. Методология разработки клинических рекомендаций
Целевая аудитория клинических рекомендаций:
1. Врач-инфекционист;
2. Врач-терапевт;
3. Врач-гастроэнтеролог;
4. Врач общей практики;
5. Студенты медицинских ВУЗов, ординаторы, аспиранты.
В данных клинических рекомендациях все сведения ранжированы по уровню достоверности (доказательности) в зависимости от количества и качества исследований по данной проблеме.
Определение уровней достоверности доказательств и убедительности рекомендаций для диагностических вмешательств
Таблица П1 – Уровни достоверности доказательности для диагностических вмешательств
1Общепринятым стандартом КИ диагностических вмешательств является одномоментный дизайн исследования, в котором к каждому включённому пациенту параллельно и в одинаковых условиях применяются исследуемый диагностический метод и референсный метод, являющийся «золотым стандартом» диагностики изучаемого заболевания или состояния, при этом исследуемый и референсный методы должны применяться независимо друг от друга (т.е. исследуемый метод не может быть частью референсного) и должны интерпретироваться исследователем без знания результатов применения другого метода (рекомендуется использовать ослепление)
Таблица П2 – Шкала определения УУР для диагностических вмешательств
Таблица П3. Возможные комбинации УДД и УУР для диагностических вмешательств
*Если оценивается одно КИ, то данное условие не учитывается
Определение уровня достоверности доказательств и убедительности рекомендаций для лечебных, реабилитационных, профилактических вмешательств
Таблица П4 — Уровни достоверности доказательности для лечебных, реабилитационных, профилактических вмешательств
Таблица П5 – Шкала определения уровни убедительности рекомендаций для лечебных, реабилитационных, профилактических вмешательств
Порядок обновления клинических рекомендаций
Клинические рекомендации обновляются каждые 3 года.
Приложение А3. Справочные материалы, включая соответствие показаний к применению и противопоказаний, способов применения и доз лекарственных препаратов, инструкции по применению лекарственного препарата
Данные клинические рекомендации разработаны с учётом следующих нормативно-правовых документов:
1. Федеральный закон от 21.11.2011 N 323-ФЗ (ред. от 02.07.2021) «Об основах охраны здоровья граждан в Российской Федерации»(с изм. и доп., вступ. в силу с 13.07.2021)
2. Федеральный закон от 29.11.2010 N 326-ФЗ (ред. от 24.02.2021) «Об обязательном медицинском страховании в Российской Федерации «Приказ Минздравсоцразвития России от 23.07.2010 N 541н (ред. от 09.04.2018)
3. Приказ Минздравсоцразвития России от 23 июля 2011 г. № 541н «Об утверждении Единого квалификационного справочника должностей руководителей, специалистов и служащих, раздел «Квалификационные характеристики должностей работников в сфере здравоохранения», зарегистрирован в Минюсте РФ 25 августа 2010 г., регистрационный №18247;
4. Санитарно-эпидемиологические требования по профилактике инфекционных болезней, СанПиН 3.3686–21, от 28 января 2021 г. N 4
5. Биологические и микробиологические факторы. Бактериологическая диагностика брюшного тифа и паратифов А, В и С. Методические рекомендации (Утв. 29 декабря 2007 г. N 0100/13745–07–34);
6. СанПиН 3.3686–21 «Санитарно-эпидемиологические требования по профилактике инфекционных болезней» XXVII. Профилактика брюшного тифа и паратифов (Зарегистрировано в Минюсте России 15.02.2021 N 62500)
7. МУ 3.1.3114/1-13. 3.1. Эпидемиология. Профилактика инфекционных болезней. Организация работы в очагах инфекционных и паразитарных болезней. Методические указания» (утв. Главным государственным санитарным врачом РФ 22.10.2013)
8. МУ 4.2.2039-05. 4.2. Методы контроля. Биологические и микробиологические факторы. Техника сбора и транспортирования биоматериалов в микробиологические лаборатории. Методические указания» (утв. Роспотребнадзором 23.12.2005).
Критерии оценки тяжести состояния больного брюшным тифом
Примечание: ± симптом выражен непостоянно; ++ симптом средней степени выраженности; +++ симптом выражен ярко
Дифференциальный диагноз брюшного тифа с другими заболеваниями
Приложение Б. Алгоритмы действий врача
Приложение В. Информация для пациента
Брюшной тиф относится к тяжёлым инфекционным заболеваниям, которое поражает желудочно кишечный тракт, печень, селезёнку, кровеносные сосуды и протекает с выраженной интоксикацией. Ежегодно в мире регистрируют около 20 млн. случаев заболевания и около 800 тыс. летальных исходов.
Возбудитель брюшного тифа — бактерия Salmonella Typhi, очень устойчива в окружающей среде. В организме человека она вырабатывает сильный токсин, который и определяет все симптомы и тяжесть заболевания. Заразиться брюшным тифом можно от больного человека или здорового носителя патогенной бактерии.
Пути передачи инфекции:
• Водный – опасность представляет употребление воды из водоёмов, технической воды с предприятий. Этот путь самый распространённый. Его риск возрастает в летнее время (при купании в открытых водоёмах, характеризующихся санитарным неблагополучием).
• Пищевой – бактерия хорошо сохраняется и размножается в молоке и мясе. Поэтому эти продукты требуют достаточной термической обработки;
• Контактный — через бытовые предметы, контаминированные (обсеменённые) патогенными микроорганизмами.
Симптомы брюшного тифа. Инкубационный период в среднем составляет 10-14 дней, но может колебаться в пределах 3-25 дней. На первой неделе заболевания возможны тяжёлые головные боли, кашель, высокая температура, озноб, потеря аппетита, недомогание, усталость, слабость, запоры, боли в животе. На второй — третьей неделе заболевания — высокая температура тела, диарея или запор, выраженная слабость, потеря веса, болезненный, увеличенный в размерах живот, после снижения температуры — возвышающаяся над уровнем кожи сыпь в области груди и живота.
Брюшной тиф может осложняться кишечным кровотечением, перфорацией кишечной стенки и последующим перитонитом. Помимо этого, заболевание может приводить к развитию пневмонии, тромбофлебитов, холецистита, цистита, миокардита, а также паротита и отита.
Лечение брюшного тифа осуществляется только в условиях стационара, где проводится качественный уход и комплексное лечение, включающее в себя: антибиотикотерапию, дезинтоксикацию, иммунотерапию и диету. При современном уровне медицинской помощи прогноз при брюшном тифе благополучный — заболевание заканчивается полным выздоровлением. Ухудшение прогноза отмечается при развитии опасных для жизни осложнений, отмеченных ранее.
Неспецифическая профилактика брюшного тифа — это основной способ борьбы с этим заболеванием. Главная мера – соблюдение санитарно-гигиенических норм:
• частое и тщательное мытье рук,
• кипячение воды, особенно из ненадёжных источников (при 100°С возбудитель погибает мгновенно),
• кипячение молока,
• достаточная тепловая обработка мяса,
• контроль свежести пищевых продуктов.
Специфическая профилактика брюшного тифа заключается в проведении вакцинации. Прививки проводят по эпидпоказаниям в местностях, неблагополучных по этой инфекции, а также лицам, выезжающим в регионы и страны с высокой заболеваемостью или имеющим постоянный контакт с носителями.
Приложение Г1-ГN. Шкалы оценки, вопросники и другие оценочные инструменты состояния пациента, приведенные в клинических рекомендациях
Приложение Г1. Шоковый индекс Альговера
Название на русском языке: Шоковый индекс Альговера
Оригинальное название (если есть): ___ _________________________________
Источник (официальный сайт разработчиков, публикация с валидацией): [33, 34]:
Тип (подчеркнуть):
— шкала оценки
— вопросник
— другое (уточнить): __________________________________________________
Назначение: Определение величины кровопотери
Ключ (интерпретация): Индекс Альговера
(соотношение частоты пульса к уровню систолического АД):
0,8 – объем кровопотери 10%
0,9-1,2 – объем кровопотери 20%
1,3-1,4 – объем кровопотери 30%
1,5 – объем кровопотери 40%
(объем крови у мужчин 5200 мл, у женщин 3900 мл)
Пояснения: ____________________________________________________________
Прикреплённые файлы
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники. Стандарты лечения
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Внимание!
Если вы не являетесь медицинским специалистом:
-
Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
-
Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
-
Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
-
Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
-
Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Дата публикации 22 июня 2018Обновлено 3 августа 2021
Определение болезни. Причины заболевания
Брюшной тиф (Typhoid fever) — инфекционная патология острого характера, вызываемая бактерией Salmonella typhy, которая поражает эндотелиальную выстилку сосудов и лимфоидные формирования тонкого кишечника. Клинически характеризуется специфическим синдромом общей инфекционной интоксикации, синдромом поражения желудочно-кишечного тракта (энтерит), розеолёзной экзантемой (сыпью), увеличением печени, селезёнки и внутрибрюшных лимфоузлов, а также бронхитом. У части больных приводит к осложнениям (кровотечения, перитонит) и смерти.
Возбудитель брюшного тифа
царство — Бактерии
семейство — Enterobacteriaceae
род — Salmonella
подвид — Enterica
серовар — Typhy
Термин «Typhy» (от греч. τῦφος) означает дым, туман.
Данные бактерии являются грамм-отрицательными палочками, не образующими спор. В своей структуре содержат от 8 до 14 жгутиков, мобильны, произрастают на простых питательных средах с примесью желчи.
Их антигенная структура весьма непростая. Она состоит из:
- О-антигена (лежит на поверхности микроорганизма, представляет липидно-полисахаридный комплекс, термолабильный, кипячение около двух часов не приводит к деструкции; отвечает за видовую специфичность — серогруппы);
- Н-антигена (жгутиковый, термолабильный);
- Vi-антигена (включен в О-антиген, термолабилен, является антигеном вирулентности, который способствует к заражению организма);
- К-антигена (белково-полисахаридные комплексы, отвечающие за способность бактерий к внедрению в макрофаги и дальнейшему размножению в них).
Способны к L-трансформации — частичному или полному исчезновения клеточной стенки, в результате чего бактерия обретает способность переносить неблагоприятные для себя условия.
Устойчивы во внешней среде, на белье сохраняются до 80 суток, в испражнениях — до 30 суток, в туалетах — до 50 суток, в воде водопроводов (без достаточного хлорирования) — до 4 месяцев, в почве — до 9 месяцев, в молоке — до 3 месяцев, в овощах — до 10 суток. В воде при нагревании до 50°С живут 1 час, до 60°С — 30 минут, в кипячённой воде погибают мгновенно. При замораживании живут до 60 суток, в 0,4% хлорной извести и современных дезинфектантах сохраняют жизнеспособность до 10 минут.[1][2][5]
Эпидемиология
Антропоноз. Убиквитарная (повсеместная) инфекция, но преимущественно распространённая в тёплых странах. Ежегодная заболеваемость брюшным тифом составляет более 20 млн человек, из которых погибает до 200 тысяч заболевших.
Высокий уровень заболеваемости (более 100 случаев на 100 000 населения) характерен для Южной, Центральной и Юго-Восточной Азии, Южной Африки.
Средний уровень заболеваемости (от 10 до 100 случаев на 100 000 населения) наблюдается в других регионах Азии, Африки, Латинской Америки, Карибских островов и Океании.
Низкий уровень заболеваемости (менее 10 случаев на 100 000 населения) — в Европе, США, Канаде, Австралии, Новой Зеландии.
В РФ заболеваемость брюшным тифом составляет около 0,1-0,2 на 100 тыс. населения.
Первоисточник инфекции — люди (больные и носители). Ненамеренным источником брюшнотифозной бактерии иногда становятся улитки, устрицы, инфицирующиеся в контаминированной (загрязнённой вирусом) воде.
Механизм передачи — фекально-оральный (водный, пищевой, контактно-бытовой пути). Основные факторы заражения — это вода и пища, загрязнённые тифозной бактерией.
Индекс восприимчивости организма (его способность реагировать на внедрение возбудителя развитием заболевания или носительства) составляет 40-50%.
Сезонность летне-осенняя (в жарких странах круглогодично).
Иммунитет типоспецифичный, продолжительный, однако не исключается вторичное заболевание через длительное время.[2][4]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы брюшного тифа
Инкубационный период длится от 7 до 25 дней. Заболевание начинается постепенно, при этом лихорадка имеет постоянный характер.
Возникают синдромы:
- специфической общей инфекционной интоксикации;
- розеолёзной экзантемы — ведущий синдром;
- синдром поражения желудочно-кишечного тракта (воспаления тонкой кишки (энтерита) или запора — парез кишечника);
- увеличения печени и селезёнки (гепатолиенальный синдром);
- воспаления лимфоузлов брыжейки кишечника (мезаденита);
- брюшнотифозного бронхита.
Начальная стадия заболевания
Болезнь, как правило, развивается с медленно нарастающей слабости, малоподвижности, головной боли нечёткой локализации, появляется озноб, повышение температуры тела до 39-40°С, снижение аппетита, инверсия сна (бессонница ночью и сонливость днём). Через пару дней присоединяется кашель, метеоризм, урчание в животе, диарея (впоследствии сменяющаяся запором), появляются кошмарные сновидения.
Объективные данные выявляют нарастающую оглушенность, больные мало двигаются, лежат в прострации с закрытыми глазами, на вопросы дают малоинформативные ответы после некоторого раздумья. Лицо больного бледное, покровные ткани суховатые и горячие на ощупь.
С 3-5 дня отмечается увеличение селезёнки, а к концу первой недели — и печени. Появляется симптом Штернберга — лёгкая болезненность при надавливании живота по оси, идущей из правой боковой области в левую подреберную. Наблюдается отсутствие стула (запор) или умеренный энтерит (частые боли в животе, понос). Во время осмотра живота отмечается его вздутие, глубокое урчание, и восприимчивость к пальпации слепой кишки. При фарингоскопии — язык с трещинами, без влаги, со следами зубов, закрытый толстым бурым или грязно-коричневым налётом (фулигинозный язык), но с чистыми краями и кончиком. Ротоглотка умеренно красная.
Симптоматика постепенно нарастает и к концу первой недели заболевание переходит в следующую фазу течения.
Пик болезни
Период разгара характеризуется появлением на 7-8 день от начала заболевания розеолёзной сыпи в виде единичных элементов, отграниченных от здоровых покровов и нескольких выступающих над ней, которые исчезают при нажатии, после себя оставляет пигментацию, иногда происходит пропитывание кровью, редко возникают новые подсыпания. Локализация сыпи — на животе, внизу груди.
Достаточно редким является окрашивание ладоней и стоп в желтый цвет — эндогенная каротиновая гиперхромия (симптом Филипповича).
Иногда увеличиваются и делаются болезненными заднешейные и подмышечные лимфоузлы.
Лихорадка достигает максимальной выраженности, она обычно постоянная с небольшими колебаниями в течение суток. Симптомы интоксикации достигают максимума, возможны нарушения сознания, бред, галлюцинации.
Со стороны сердечно-сосудистых органов намечается брадикардия, снижение артериального давления, общее аускультативное ослабление сердечных тонов.
При аускультации лёгких выслушиваются суховатые хрипы рассеянной локализации, при переходе в пневмонию хрипы становятся влажными.
Продолжительность данной фазы до 10 дней, затем, если не развились осложнения, наступает следующая, наиболее благоприятная и ожидаемая фаза болезни – угасание симптомов болезни (реконвалесценция).
Угасание симптомов
В периоде выздоровления постепенно уменьшается интоксикация, проясняется сознание, снижается температура тела, уменьшаются размеры печени и селезёнки. Нормализуется аппетит и сон. Общая астения, слабость могут сохраняться длительно.
В последнее десятилетие приобретают значение достаточно видоизмененные формы заболевания, зачастую включающие лишь значительное повышение температуры тела без явных кишечных расстройств и сыпи, с отсутствием выраженной интоксикации, что нередко ставит в тупик даже опытных докторов.
Брюшной тиф у детей
У детей среднего и старшего возраста заболевание по течению не отличается от взрослых. Для новорождённых и детей младшего возраста характерно острое начало болезни — быстро нарастает температура тела, лихорадка нерегулярная, возникает тошнота, рвота и диарея, что вызывает быстрое обезвоживание. Быстро развивается интоксикация, судороги, психозы. В отличие от взрослых, характерна тахикардия (учащение пульса). Сыпь может появляться ранее 7 дня болезни. Специфические осложнения редки, преобладают неспецифические, обусловленные присоединением вторичной флоры. Анализы крови выявляют лейкоцитоз (увеличение числа лейкоцитов) вместо лейкопении (их снижения) [1][3][7][9].
К какому врачу обращаться
При появлении симптомов брюшного тифа следует обратиться к врачу-инфекционисту.
Патогенез брюшного тифа
Заражающая доза — от 10 млн до 1 млрд микробов (находится только лишь в 0,001-0,01 г фекалий больного). Входные ворота — рот. Далее микроорганизмы переходят в желудок (часть их гибнет), затем в тонкий кишечник и его слизистую оболочку, где захватываются макрофагами, в которых тифозные бациллы не только не погибают, но живут и даже множатся.
После этого сальмонеллы мигрируют в лимфоидные органы тонкого кишечника (одиночные лимфатические узлы и бляшки Пейера), а оттуда в умеренном количестве попадают в кровь.
Начинается развитие бактерий в брыжеечных и забрюшинных лимфоузлах, а после посредством грудного протока происходит высвобождение их в системный кровоток — начинается бактериемия (часть их гибнет с высвобождением эндотоксина), вызывая интоксикацию: происходит токсинный удар по нервным центрам с преобладжанием процессов торможения (status typhosus).
Угнетение диэнцефальных структур ведёт к инверсии сна, нарушению аппетита, нарушению вегетативной функции. Эндотоксин воздействует и на чувствительные нервные волокна, что ведёт к питательным нарушениям кожи, нарушению кровоснабжения в слизистой оболочке и лимфоидных структур — механизм возникновения язв тонкого кишечника. Наблюдается токсическое поражение миокарда, возможно возникновение инфекционно-токсического шока. Нарушается тонус периферических сосудов, выход части плазмы в экстравазальное пространство, что ведёт к развитию гиповолемии и циркуляторному коллапсу. В процессе заболевания возбудитель повторно попадает в кишечник с желчью. Происходит патологический процесс в красном костном мозге (нарушение кроветворения).
Значительная роль в патогенезе болезни принадлежит и самостоятельной роли микроорганизма: при бактериемии паренхиматозные органы нашпиговываются болезнетворными агентами, где попадают в захват элементами мононуклеарно-фагоцитарной системы и из-за несостоятельности работы последних образуют гнойные очаговые поражения (менингиты, остеомиелиты, пневмонии и другое). Также при жизни бактерии выделяют энтеротоксин, приводящий к диарее.
В дальнейшем при борьбе организма и микроба начинается освобождение человеческого тела от сальмонелл посредством органов выделения (преимущественно в печени): большая часть их погибает, а некоторые поступают с желчью в просвет кишечника и выделяются в окружающую среду, а оставшиеся снова проникают в лимфоидные образования кишечника. Отдача брюшнотифозной бактерии идёт различными путями с различными секретами организма (кал, моча, пот, материнским молоком).
Приблизительно на пятый день заболевания появляются антитела IgM к возбудителю, а к концу второй недели специфические антитела Ig G. Под влиянием иммунных факторов может происходит L-трансформация бактерий, приводящая к длительному неинфекционному процессу (для иммунитета) и возникновению рецидивов.
Периоды патологических изменений в тонком кишечнике:
- первая неделя — набухание групповых лимфатических фолликулов;
- вторая неделя — их некроз;
- третья неделя — отторжение некротических масс и образование язв;
- третья-четвёртая неделя — период чистых язв;
- пятая-шестая неделя — заживление язв.
В любой период может развиться кровотечение и перфорация язв.[2][3][6]
Классификация и стадии развития брюшного тифа
По международной классификации болезней 10-го пересмотра (МКБ 10) — A01.0 Брюшной тиф.
По клинической форме заболевание делится на:
- Манифестные формы:
- типичная форма (все основные симптомы и синдромы);
- атипичная форма — подразделяется на абортивную (быстрое обратное развитие) и стёртую (все признаки выражены слабо).
- Бактерионосительство:
- первичное (при длительном пребывании возбудителя в гранулёмах — ограниченных очагах воспаления);
- вторичное (возникает на любом этапе инфекционного процесса при проникновении возбудителя в патологически изменённые органы — желчный пузырь, костный мозг);
- острое (выделение возбудителя в течение первых трёх месяцев после болезни);
- хроническое (выделение возбудителя более трёх месяцев после болезни);
- транзиторное (временное).
По степени тяжести:
- лёгкая (незначительная интоксикация менее семи дней с температурой до 38 °С и жидким стулом до пяти раз в сутки, увеличение печени и селезёнки незначительное или отсутствует, симптомы сохраняются до семи дней, осложнений нет);
- средней тяжести (умеренная интоксикация до двух недель с температурой тела до 39 °С и рвотой, жидкий стулом до 10 раз в день в течение двух недель, умеренное увеличение печени и селезёнки, симптомы сохраняются до 2,5 недель, возможны осложнения);
- тяжёлая (интоксикация резко выражена более двух недель, температура до 40 °С и выше не менее 2-3 недель, рвота до семи дней, жидкий стул более 10 раз в сутки более 10 дней, выраженное увеличение печени и селезёнки, симптомы сохраняются более трёх недель, почти всегда есть осложнения).
По длительности течения:
- циклическое;
- рецидивирующее.
По наличию осложнений:
- неосложнённая форма;
- осложнённая [5][8][9].
Осложнения брюшного тифа
Факторами риска развития осложнений являются:
- тяжёлое течение при отсутствии улучшения в течении 3-4 суток;
- поздняя госпитализация;
- микст-инфекция;
- комбинированные поражения;
- появление лейкоцитоза.
Брюшной тиф приводит к специфическим и неспецифическим осложнениям.
Специфические осложнения брюшного тифа
- перфорация кишечника — сопровождается болями в животе, симптомами раздражения брюшины, например симптом Щёткина-Блюмберга, повышением частоты дыхательных движений, напряжением мышц брюшной стенки и способно привести к перитониту;
Важно: при брюшном тифе исключаются любые явные болевые ощущения в животе, поэтому их появление у больного тифопаратифозными заболеваниями расценивается как риск осложнения и требует внимания и возможного перевода в профильное отделение.
- кишечное кровотечение — снижается температура тела, проясняется сознание, самочувствие временно улучшается, затем больной бледнеет, заостряются черты лица, он покрывается холодным липким потом, снижается артериальное давление, растёт пульс;
- инфекционно-токсический шок — снижается температура тела и артериальное давление, возникает состояние прострации, кожа становится бледной с сероватым оттенком;
- миокардит;
- тромбоз мезентериальных сосудов.
Неспецифические осложнения брюшного тифа
- пневмония;
- инфекционный психоз;
- менингит, паротит, артриты, пиелонефрит, холецистохолангит, тромбофлебит;
- абсцессы [3][5][7].
Диагностика брюшного тифа
Врач может заподозрить заболевание в следующих случаях:
- пациент выезжал в страну, неблагополучную по брюшному тифу, или контактировал с больным;
- выражена интоксикация, высокая температура, но отсутствуют явные поражения органов («плохо, а почему не понятно»);
- увеличена печень и селезёнка.
Из внешних признаков — розеолёзная сыпь (плоские розовые пятна диаметром 2–4 мм) на передней брюшной стенке и груди.
Лабораторные исследования
- общеклинический анализ крови с лейкоцитарной формулой (лейкопения, так как поражается красный костный мозг, анэозинофилия, нейтропения, относительная лимфопения, тромбоцитопения, анемия, СОЭ в норме);
- общеклинический анализ мочи (показатели острой токсической почки);
- биохимический анализ крови (повышение АЛТ, АСТ, нарушения электролитного баланса);
- копрограмма (нарушение переваривания, жир, крахмал);
- серологическая диагностика (РНГА, в том числе с Унитиолом, РПГА, ИФА различных классов);
- бактериологический метод (посев крови, кала на среды с желчью — желчный бульон или среда Раппопорта, на стерильную дистиллированную воду — метод Клодницкого, на стерильную водопроводную воду — метод Самсонова: предварительные результаты через 4-5 суток, окончательный — через 10 дней).[1][4]
Дифференциальная диагностика
Отличительным симптомом брюшного тифа является длительная высокая лихорадка при отсутствии органных поражений. Дифференциальная диагностика проводится со следующими заболеваниями:
- гнойно-воспалительные заболевания почек (дискомфорт и боли в поясничной области, положительный симптом Пастернацкого, нарушения мочеиспускания, изменения в общих анализах мочи);
- острые респираторные заболевания (при брюшном тифе нет синдрома поражения верхних дыхательных путей, а при ОРЗ нет мезаденита);
- пневмония;
- малярия (пароксизмы (резкое увеличение) температуры, повышенное потоотделение, колебания температуры более 1°С);
- ку-лихорадка (острое начало, гиперемия лица (приток крови), острая потливость);
- лептоспироз (внезапное начало, боли в мышцах икр, лицо и шея красные, желтуха, нейтрофильный лейкоцитоз);
бруцеллёз (неплохое самочувствие при высокой температуре, резкая потливость, нет вздутия живота, специфические симптомы).
Лечение брюшного тифа
Место лечения — инфекционное отделение больницы. Госпитализация осуществляется при любой степени тяжести болезни в течение первых трёх часов, в сельской местности в течение шести часов после получения экстренного извещения, лечение в домашних условиях в РФ не допускается.
Также недопустимо лечение брюшного тифа народными средствами — их эффективность не доказана, а отсутствие своевременного адекватного лечения может грозить опасными осложнениями.
Уход за больным
Режим — бокс, строго постельный до десятого дня нормальной температуры тела. В этот период недопустимо натуживание, поскольку высок риск перфорации кишечника. Во время болезни необходима тщательная гигиена и уход за слизистой ротоглотки, профилактика пролежней. Запрещена грубая пальпация и удары области живота не менее трёх недель от начала болезни. Проводится постоянный мониторинг больных для исключения осложнений, появление которых требует перевода пациентов в реанимационное отделение.
Диета при брюшном тифе
Показана диета № 4 по Певзнеру — калорийная, с повышенным содержанием белка, механически и химически щадящая. Не следует есть сладости, бобовые и пить молоко. Все блюда готовят на пару или отваривают и протирают. Режим питания дробный — 5–6 раз в день.
Применение антибиотиков и патогенетических средств
Этиотропная терапия проводится до десятого дня нормальной температуры тела при любой степени тяжести, таким образом перекрывается естественный цикл возбудителя. Назначаются препараты выбора — фторхинолоны (в последнее время распространяется устойчивость тифозной бактерии к этой группе антибиотиков), цефалоспорины, макролиды и карбапенемы.
Мероприятия патогенетической терапии:
- регидратация – глюкозо-солевые растворы, коллоиды, не рекомендуется введение чистой глюкозы;
- энтеросорбция (введение сорбентов, например Полисорба);
- повышение регенеративных процессов в кишечнике (Метилурацил и др.);
- антиоксидантная терапия (янтарная кислота и др.);
- витаминная поддержка (поливитамины);
- восстановление нормальной микрофлоры кишечника (пре- и пробиотики – продукты и препараты для нормализации флоры кишечника).
Выписка осуществляется при нормализации клинического состояния и лабораторных показателей, трёхкратного отрицательного посева кала и мочи, но не ранее 21 дня нормальной температуры тела.
Критерии выздоровления:
- стойкая нормализация температуры (не менее 5 суток);
- отсутствие интоксикации;
- отсутствие обезвоживания;
- нормализация стула;
- нормализация лабораторных показателей (клинического анализа крови, копрологии);
- отсутствие осложнений.
За переболевшими устанавливается диспансерное наблюдение сроком на три месяца с обязательным посевом крови и мочи в конце периода наблюдения.
В зависимости от степени тяжести перенесённой болезни и остаточных явлений пациентам не следует в течение полугода принимать алкоголь и есть тяжёлую пищу [1][2][8][9].
Прогноз. Профилактика
Прогноз при неосложнённом течении благоприятный, при развитии осложнений возможен летальный исход.
Последствия брюшного тифа:
- при неосложнённом течении — некоторое время может сохраняться астения (слабость, повышенная утомляемость, эмоциональная лабильность), которая со временем проходит;
- при развитии осложнений — стойкое нарушение работы пищеварительного тракта (запоры, диарея, нарушения переваривания и всасывания).
К методам неспецифической профилактики брюшного тифа относятся:
- поддержание на достаточном уровне санитарного состояния источников водоснабжения, очистных сооружений;
- борьба с источниками загрязнения окружающей среды, очистка и обеззараживание сточных вод, выгребных ям;
- соблюдение санитарных норм и правил при сборе, обработке, хранении и приготовлении пищевых продуктов;
- употребление только той пищи и воды, в качестве которой уверены, в путешествии пить только кипяченую или воду из бутылок, тщательно мыть и чистить овощи и фрукты, есть только в ресторане;
- соблюдение людьми правил санитарно-гигиенической культуры (мыть руки после уборной и перед едой);
- своевременное выявление бактерионосителей (особенно среди лиц декретированного контингента, в частности работников сферы питания и обслуживания населения);
- полностью проводить назначенное лечение (антибиотикотерапию) у врача с последующим лабораторным контролем излеченности.
В течение трёх месяцев переболевшие из лиц декретированного контингента не допускаются на объекты общепита и водоснабжения.
Специфической профилактикой брюшного тифа является вакцинация (полисахаридные вакцины, основанные на очищенном Vi-антигене для лиц с двухлетнего возраста — инъекционно и живая аттенуированная вакцина с 5 лет — орально).
В первую очередь вакцинация показана путешественникам, при угрозе распространения и при контакте с больными брюшным тифом [6][7][8][10].
Кратко о болезни брюшной тиф
Опасное инфекционное заболевание, которое отличается цикличностью и тяжелой интоксикацией, возникающее из-за проникновения в организм грамотрицательной бактерии-палочки Salmonella enterica серотип typhi.
Актуальность болезни брюшной тиф
- Многие наивно полагают, что брюшной тиф – заболевание далекого прошлого. Вся информация об этом недуге исчерпывается приблизительными описаниями тяжелых симптомов болезни в художественной литературе, преимущественно периода революции и гражданской войны в России.
- На самом деле актуальность болезни брюшной тиф существует и в наши дни.
- Каждый год на Земном шаре около 20 млн человек заболевают брюшным тифом.
- Население нашей планеты ежегодно сокращается на 800 000 человек, которые умирают из-за Salmonella enterica серотип typhi.
- Больше всего болеют и умирают от тифа в самых бедных странах Азии, Африки и Южной Америки.
История болезни брюшной тиф
- Название этого недуга восходит к временам Гиппократа и происходит от древнегреческого слова typhos – туман.
- Большую роль в истории болезни брюшной тиф, в открытии в конце 19 века возбудителя и разработке в 20 веке диагностики и лечения этого заболевания, сыграли русские врачи.
- Сам недуг особенно распространялся в нашей стране во времена войн, когда в армии начинались массовые эпидемии из-за плотного скопления солдат, а в тылу – из-за нищеты и плохой гигиены.
- Изобретение антибиотиков дало в руки медикам мощное оружие против брюшного тифа.
Кратко о болезни брюшной тиф: причины и симптомы
Основная причина заражения брюшным тифом – плохая гигиена. Как правило, заражение происходит через:
- воду;
- пищу;
- руки.
Чтобы рассказать кратко о болезни брюшной тиф, назовем характерные симптомы:
- по мере нарастания интоксикации, ухудшается общее состояние пациента;
- на третьи сутки с момента манифестации недуга максимально подскакивает температура;
- характерно обезвоживание;
- понос чередуется с запорами;
- кожные высыпания имеют специфический тифозный рисунок;
- вздутие кишечника;
- увеличение печени и селезенки;
- брюшных лимфоузлов;
- страдание нервной системы выражается тифозным статусом.
Профилактика и лечение болезни брюшной тиф
- Кроме соблюдения гигиены, главным профилактическим мероприятием для защиты от болезни брюшной тиф является вакцинация.
- Лечение недуга включает медикаментозную терапию антибактериальными препаратами, инфузионную терапию, симптоматическую терапию сердца и т.п., а также особый уход и щадящую диету.
Читайте далее
Перелом челюсти: симптомы, лечение, особенности реабилитации
Челюсть тоже можно сломать. Что при этом происходит, какие осложнения возможны, к чему нужно быть готовым пострадавшему — в статье MedAboutMe.
Продлить свою молодость и энергичность: от каких двух органов зависит активное долголетие
Активное долголетие: что на него влияет и как его достичь?
Как всё успевать с ребёнком на руках: лайфхаки для мам
Не только дела: как выделять время на заботы и отдых с малышом в доме? Секреты тайм-менеджмента активных мам.
Стрессовое недержание мочи у детей: причины, лечение
Стрессовое недержание мочи у детей: возможные причины. Что делать, при возникновении стрессового недержания мочи у ребёнка?
Псориаз — что поможет справиться с этой проблемой?
Какой продукт наиболее эффективен для ухода за кожей при псориазе?
Эффективное лечение атопического дерматита
Как помочь малышу и облегчить симптомы атопического дерматита? Возможно ли вылечить болезнь?
5 ошибок в лечении атопического дерматита у детей
Атопический дерматит у детей – заболевание капризное. Не любит и не терпит ошибок. Как их избежать?
Атопический дерматит у детей: симптомы и лечение
Проблемы атопии: атопический дерматит как проявление аллергических реакций у детей.
Головная боль напряжения — как справиться с этой проблемой?
Какой препарат лучше всего подойдёт для борьбы с головной болью напряжения?
Жирная кожа: проблемы и пути их решения
Какие продукты наиболее эффективны в уходе за жирной и проблемной кожей?
Спрей с азеластином: средство в борьбе с аллергией
Страдаете от сезонной аллергии и никакие средства уже не помогают? Эксперты MedAboutMe подробно рассказывают о новейшем спрее, направленного на лечение аллергии у детей и взрослых
Антицеллюлитная прессотерапия: давление воздуха против апельсиновой корки
Прессотерапия: как выбрать аппарат для лимфодренажного массажа против целлюлита
Прессотерапия и спорт: быстрое восстановление, лучшие результаты
Ученые своими исследованиями подтвердили эффективность пневмокомпрессионного массажа, а атлеты подтвердили это многократно уже на практике
Аппаратная растяжка против «профессиональных» проблем со спиной
Какие гаджеты и аппараты помогают справиться с проблемами спины и позвоночника: советы и рекомендации от экспертов для домашней растяжки спины
Опубликовано 27.10.2015 19:41, обновлено 17.04.2020 17:52
Использованные источники
Инфекционные болезни. Национальное руководство. / Под ред. Н.Д. Ющука, Ю.Я. Венгерова – 2015
Маршруты проникновения брюшного тифа на территорию москвы / Иваненко А.В., Солодовников Ю.П., Ефремова Н.В., Домкин А.В., Филатов Н.Н., Глиненко В.М., Волкова И.Ф., Самчук Г.Ф., Ушакова Н.С., Козлова Е.В., Волкова Н.А., Ластухина Л.Г. // Журнал микробиологии, эпидемиологии и иммунобиологии – 2009 – №1
Читайте также
Инфекционные болезни детей у взрослых
Все традиционно детские болезни, по мере взросления пациентов, становятся все опаснее. Узнаем о том, чем отличается клиническая картина инфекционных болезней у взрослых.
Вирус Эбола: так ли страшна лихорадка, как нам говорят?
Информация о лихорадке Эбола уже несколько месяцев не сходит с новостных лент. Вирус стремительно распространяется, практически неизлечим и обязательно станет причиной катастрофы мирового масштаба – примерно такая тональность прослеживается в большинстве публикаций и репортажей. Но так ли все плохо на самом деле? Мы попытаемся рассмотреть наиболее распространенные мифы об Эболе, которые успешно тиражируются средствами массовой информации.
Инфекционные болезни. Общая часть
Инфекционные болезни объединяет только одно – все они вызываются микроорганизмами: бактериями, вирусами, грибками. На этом сходство заканчивается, начинаются различия.
24 редкие болезни
Есть очень небольшая группа людей, которые страдают редкими или орфанными заболеваниями, требующими, как правило, дорогостоящего лечения.
Брюшной тиф – системное заболевание, вызываемое грамм-негативной бактерией Salmonella enterica серотип Тyphi (S. Typhi). Симптомы – высокая температура, выраженная общая слабость, боль в животе и сыпь розового цвета. Диагноз ставится по характерным клиническим проявлениям и подтверждается культурально. Лечение осуществляется цефтриаксоном, ципрофлоксацином или азитромицином.
Люди – единственный естественный хозяин и резервуар. Тифозные бациллы выводятся со стулом бессимптомных носителей или со стулом или мочой больных. Трансмиссия инфекции происходит при попадании в организм пищи или воды, загрязненной фекалиями. Недостаточная гигиена после дефекации может быть причиной распространения S. Typhi через пищу или воду. В эндемичных районах, где санитарные меры, как правило, недостаточные, S. Typhi передается чаще через воду, чем с пищей. В областях, где проводятся, в целом, адекватные санитарные мероприятия, передача происходит, главным образом, через пищу, которая была загрязнена во время приготовления здоровыми носителями. Мухи могут переносить микроорганизм с экскрементов на еду.
Случайная передача прямым контактом (фекально-оральный механизм) может произойти у детей во время игры и у взрослых во время половых контактов. В редких случаях при несоблюдении соответствующих санитарно-гигиенических правил, например при смене постельного белья, заражается персонал больницы.
Микроорганизм попадает в организм через желудочно-кишечный тракт и получает доступ к кровотоку через лимфатические пути. Проглатывание большого количества S. Typhi необходим для уменьшения кислотности желудочного сока. Низкая кислотность желудочного сока, которая является распространенной среди пожилых людей и среди людей, использующих препараты, подавляющие кислотность, может существенно уменьшить инфицирующую дозу. Кишечное кровотечение, изъязвления и перфорация могут произойти в тяжелых случаях.
Эпидемиологические данные свидетельствуют о том, что у носителей брюшного тифа чаще, чем у населения в целом, развивается гепатобилиарный рак.
Симптомы и признаки брюшного тифа
Для брюшного тифа инкубационный период (обычно 8–14 дней) обратно пропорционален числу поглощенных микроорганизмов. Начало обычно постепенное, с лихорадкой, головной болью, артралгией, фарингитом, запором, анорексией и болью в животе с неприятными ощущениями. Менее распространенные симптомы включают дизурию, непродуктивный кашель и носовое кровотечение.
Без лечения температура постепенно повышается в течение 2–3 дней, остается повышенной (обычно 39,4–40° C) в течение еще 10–14 дней, начинает падать постепенно в конце 3-й нед, и достигает нормальных уровней в течение 4-ой недели Длительная лихорадка часто сопровождается относительной брадикардией и выраженной слабостью. Признаки поражения центральной нервной системы, такие как бред, оглушение или кома наблюдаются при тяжелых формах. Приблизительно у 10-20% пациентов появляются отдельные розовые бледные пятна, сгруппированные на груди и животе, они присутствуют в течение 2-й недели, исчезая через 2–5 дней после появления.
Характерны спленомегалия, лейкопения, анемия, отклонения функции печени, протеинурия и умеренная коагулопатия потребления. Могут наблюдаться признаки острого холецистита и гепатита.
На поздней стадии заболевания, когда кишечные поражения являются наиболее очевидными, кал может содержать примесь крови (скрытая форма у 20% пациентов, явная – у 10%). Приблизительно у 2% пациентов тяжелое кровотечение развивается на 3-й неделе, со смертностью приблизительно 25%. Острый живот и лейкоцитоз на 3-й неделе могут указывать на кишечную перфорацию, которая обычно затрагивает дистальную часть подвздошной кишки и встречается у 1–2% пациентов.
На 2-й или 3-й неделе может развиться пневмония, которая может быть связана со вторичной пневмококковой инфекцией, хотя S. Typhi сам по себе также может вызывать воспаление легких. Бактериемия иногда приводит к очаговым инфекциям, таким как остеомиелит, эндокардит, менингит, абсцессы мягкой ткани, гломерулонефрит или поражение мочеполового тракта.
Нетипичные проявления брюшного тифа, такие как пневмония, только лихорадка или, очень редко, только признаки инфекции мочевыводящих путей, могут затруднить постановку диагноза.
Выздоровление длится несколько месяцев.
У 8–10% не подвергавшихся лечению пациентов с брюшным тифом симптомы и признаки, похожие на начальный клинический синдром, повторяются приблизительно через 2 недели после ослабления лихорадки. По неясным причинам лечение антибиотиком во время первоначального заболевания увеличивает уровень рецидива лихорадки до 15–20%. Если антибиотики снова назначаются во время рецидива, лихорадка быстро проходит, в отличие от медленного снижения высокой температуры тела, которое происходит во время основной болезни. Иногда встречается 2-й рецидив.
-
Культуральное исследование
Другие инфекции, вызывающие подобные брюшному тифу проявления, включают в себя другие сальмонеллезные инфекции Нетифоидные инфекции, вызываемые Salmonella Нетифоидные сальмонеллы являются грам-негативными бактериями, которые вызывают преимущественно гастроэнтерит, бактериемию и очаговую инфекцию. Симптомами могут быть диарея, высокая температура… Прочитайте дополнительные сведения 


Следует получить посевы крови, кала и мочи. Вследствие того, что резистентность к препаратам является распространенной, необходимо проводить стандартное определение чувствительности. Тест на чувствительность с налидиксовой кислотой проводить больше не рекомендуется, потому что по нему в настоящий момент нельзя точно определить чувствительность к ципрофлоксацину. Гемокультуры обычно положительны только во время первых 2 недель болезни, а посевы кала, как правило, положительны в течение 3–5 недель. Если эти посевы отрицательны, а брюшной тиф все же весьма вероятен, то посев костного мозга может выявить возбудителя.
Бациллы тифа содержат антигены O и H, которые стимулируют организм больного на формирование соответствующих антител. 4-кратное повышение титров антител O и H в парных образцах, взятых с разницей в 2 недели, подтверждает инфекцию, обусловленную S. Typhi (тест Видаля). Однако этот анализ лишь умеренно (на 70%) чувствителен и не достаточно специфичен, наблюдается перекрёстная реакция на многие нетифоидные штаммы Salmonella spp. и цирроз печенит также приводит к ложно — положительному результату.
Без антибиотиков умирают приблизительно 12% больных. В случае своевременного лечения летальность составляет 1%. Большинство смертельных случаев происходит среди плохо питающихся людей, младенцев и пожилых.
Оглушение, кома или шок свидетельствуют о тяжелой болезни и неблагоприятном прогнозе.
Осложнения встречаются главным образом у пациентов, которые не лечились или лечение было начато слишком поздно.
-
Цефтриаксон
-
Иногда фторхинолоны или азитромицин
Распространена и увеличивается устойчивость к антибиотикам, особенно в эндемичных районах, поэтому выбор препаратов должен проводиться в соответствии с тестом на чувствительность.
В целом, антибиотики, наиболее предпочтительные к применению, включают
-
Цефтриаксон 1 г внутримышечно или внутривенно каждые 12 часов (от 25 до 37,5 мг/кг у детей) на протяжении 14 дней
-
Различные фторхинолоны (например, ципрофлоксацин по 500 мг перорально 2 раза в день в течение 10–14 дней, левофлоксацин по 500 мг перорально или внутривенно 1 раз в день в течение 14 дней, моксифлоксацин по 400 мг перорально или внутривенно 1 раз в день в течение 14 дней)
Хлорамфеникол по 500 мг перорально или внутривенно каждые 6 часов все еще широко используются, но резистентность к нему увеличивается.
Фторхинолоны могут назначаться детям, но необходима осторожность. Для фторхинолон-устойчивых штаммов назначают азитромицин 1 г перорально в 1-й день, затем по 500 мг 1 раз в день в течение 6 дней. Уровень их устойчивости к альтернативной терапии (например, амоксициллин, триметоприм/сульфаметоксазол [ТМП/СМК]) является высоким, поэтому применение этих препаратов зависит от чувствительности in vitro.
Кортикостероиды могут быть добавлены к антибиотикам при тяжелой интоксикации. Обычно за этим следуют снижение лихорадки и клиническое улучшение. Преднизона по 20–40 мг перорально 1 раз в день (или эквивалент) в течение первых 3 дней лечения обычно достаточно. Более высокие дозы кортикостероидов (дексаметазон по 3 мг/кг внутривенно первоначально, затем по 1 мг/кг внутривенно каждые 6 часов, всего в течение 48 часов) назначаются пациентам с явным бредом, комой или шоком.
Питание должно поступать в виде частых приемов пищи. Во время лихорадки пациентам обычно назначается постельный режим. Нужно избегать салицилатов (которые могут вызвать гипотермию и гипотонию), так же как и слабительных, и клизм. Диарея может быть минимизирована легкоусвояемой диетой; парентеральное питание может потребоваться в отдельных случаях. Может понадобиться инфузионная терапия по восстановлению жидкости и электролитов, а также переливание крови.
Кишечная перфорация и ассоциированный перитонит требуют хирургического вмешательства и назначения более широкого спектра препаратов против грамотрицательных бактерий и Bacteroides fragilis в частности.
Рецидивы лечат так же, как и первичное заболевание, хотя продолжительность лечения антибиотиком редко должна быть >5 дней.
О пациентах нужно сообщить в местный отдел здравоохранения, они не должны привлекаться к приготовлению пищи до прекращения выделения микроорганизма. У пациентов, которые не становятся носителями, Typhoid bacilli могут выявляться даже спустя 3–12 месяцев после острого заболевания. Поэтому для исключения носительства 3 результата посева кала с месячным интервалом должны быть отрицательными.
Носителям с нормальными желчными проходами нужно назначить антибиотики. Показатель эффективности лечения составляет приблизительно 80% для амоксициллина, TMP-SMX или ципрофлоксацина, применяемых в течение 4-6 недель.
У некоторых носителей с заболеваниями желчного пузыря бактерицидного эффекта достигают при помощи TMP/SMX и рифампицина. В других случаях эффективным методом может быть холецистэктомия (1–2 дня на антибиотиках до операции и 2–3 дня после операции). Тем не менее, холецистэктомия не обеспечивает устранение носительства, вероятно, из-за остаточных очагов инфекции в других частях гепатобилиарной системы.
Питьевая вода должна быть очищенна и нечистоты должны быть эффективно утилизированы.
Хронические носители (пока их излечение не будет подтверждено) должны избегать активности, связанной с обработкой пищевых продуктов или с уходом за пациентами или маленькими детьми; изоляция пациента в пределах требуемого является необходимой мерой предосторожности. Особое внимание следует обратить на предосторожности, связанные с питанием.
Путешественники в эндемичных областях должны избегать употребления в пищу необработанных листовых овощей, других продуктов, которые хранятся или подаются на стол при комнатной температуре, и сырой воды (включая кубики льда). Если достоверно неизвестно, что вода безопасна, ее следует вскипятить или хлорировать перед питьем.
Имеется живая аттенуированная (штамм Ty21a) пероральная вакцина против тифа, которая используется для путешествующих в эндемические регионы и эффективна приблизительно на 70%. Также можно рассматривать ее применение для иммунизации лиц, находящихся в близком контакте с носителем,
Вакцина Ty21a назначается орально каждый день до достижения в общей сложности 4 доз, которые необходимо ввести за ≥ 1 недель до поездки. Ревакцинацию для людей, которые остаются в группе риска, следует проводить через 5 лет. Использование вакцины должно быть отложено на >72 часов, если пациенты принимали какие-либо антибиотики, и она не должна использоваться вместе с противомалярийным препаратом мефлохином. Вследствие того, что вакцина содержит живые микроорганизмы S. Туphi, она противопоказана пациентам с ослабленным иммунитетом. В США вакцина не используется для детей < 6 лет.
Альтернативным вариантом является использование разовой дозы внутримышечной вакцины с капсульным Vi-полисахаридом (ViCPS) не менее, чем за 2 недели перед запланированной поездкой. Эта вакцина эффективна на 64–72% и хорошо переносится, но не применяется у детей < 2 лет. Для лиц, которые остаются в группе риска, ревакцинацию следует проводить через 2 года.
-
Брюшной тиф распространяется энтерально и вызывает лихорадку и другие общие симптомы (например, головная боль, боль в суставах, анорексия, боли в животе и чувствительность при пальпации живота); с прогрессированием заболевания у некоторых пациентов развивается тяжелая, иногда кровавая диарея и/или характерная сыпь (розовые пятна).
-
Бактериемия иногда приводит к очаговой инфекции (например, пневмония, остеомиелит, эндокардит, менингит, абсцессы мягкой ткани, гломерулонефрит).
-
Хроническое носительство развивается примерно у 3% нелеченных больных; микроорганизмы персистируют в желчном пузыре таких пациентов и выделяются со стулом в течение > 1года.
-
Диагноз устанавливают с помощью посева крови и кала; вследствие того, что распространена резистентность к лекарственным препаратам, большое значение имеет тест на чувствительность.
-
Лечат цефтриаксоном, фторхинолонами или азитромицином, руководствуясь тестом на чувствительность; кортикостероиды могут использоваться для уменьшения тяжелых симптомов.
-
Носителям назначают длительный курс антибиотиков; иногда требуется холецистэктомия.
-
О пациентах нужно сообщить в местный отдел здравоохранения, они не должны привлекаться к приготовлению пищи до прекращения выделения микроорганизма.
-
Вакцинация может быть целесообразной для путешествующих в эндемичные регионы.